SQLITE NOT INSTALLED
Лечение дома
При хорошей работе иммунной системы, фурункул сам заживает за 7—8 дней. Но чтобы процесс пошёл быстрее, можно лечить чирей в домашних условиях:
-
на начальной стадии развития необходимо смазывать абсцесс раствором фукорцина или зелёнкой;
-
на стадии уплотнения и отёка соединительной ткани хорошо загорать на солнце;
-
чтобы чирей быстрей опорожнился нужно наложить ихтиоловую мазь;
-
вскрывшийся абсцесс лучше обработать перекисью водорода, а также делать повязки с хлоридом натрия или мёдом;
-
огда чирей начнёт заживать рекомендуется делать повязки используя мазь Вишневского.
Для профилактики развития гнойных образований нужно ежедневно принимать душ. Не стоит чесать зудящую область на коже. Помимо прочего, рекомендуется облачаться в одежду из натуральной ткани.
Антибиотическое лечение
В случаях, когда фурункул крупный или расположен в чувствительных местах, а его развитие сопровождается интоксикацией, ознобом и выраженным воспалением, хирургом назначаются антибиотики.
При крупном фурункуле и небольшом повышении температуры назначается недельный курс: врач прописывает клиндамицин или доксициклин.
При высокой температуре и сильной выраженности воспаления чаще всего назначается двухнедельный курс лечения, который включает в себя более сильные антибиотические препараты: рифадин, римактан или другие аналоги.
Не забывайте, золотистый стафилококк легко приспосабливается к разнообразным антибактериальным средствам, и стоит организму немного снизить защитные силы, как они размножаясь образуют новые абсцессы. Поэтому людям со сниженным иммунитетом незамедлительно нужно обращаться к врачу, а не заниматься самоназначением лекарств. Имейте в виду, при рецидиве они вам уже не помогут!
Что делать, если вскочил прыщ
Прежде всего, ни в коем случае не выдавливайте прыщ. При выдавливании в кожу может проникнуть еще больше бактерий, грязи и сала, что приведет к обострению.
Вместо этого используйте правильные методы ухода: очищайте кожу два раза в день мягким моющим средством. Чтобы помочь прыщам очиститься, на пораженные участки можно наносить безрецептурные очищающие средства для кожи, содержащие перекись бензоила или салициловую кислоту.
Как быстро избавиться от прыща
- Очистите область прыща тоником на основе гамамелиса или мицеллярной водой для чувствительной кожи с экстрактом огурца.
- Подождите 10 секунд.
- Нанесите на область прыща сосудосуживающие капли.
- Подождите 1 минуту.
- Нанесите зеленый корректор.
Стадии развития
В самом начале развития чирей легко можно спутать с обыкновенным прыщом. Однако в течение 3—4 дней воспаление разрастается, охватывая окружающие ткани. При пальпации можно почувствовать напряженность и плотность этих тканей.
Ещё через несколько дней в центре фурункула формируется мешочек с гнойным образованием, появляется некротический стержень и происходит размягчение тканей.
Со временем чирей, не выдержав большого количества гноя, вскрывается и гной, отторгая некротический стержень, вытекает наружу. После чего постепенно спадает отечность и проходит покраснение, а в центре бывшего чирья формируется небольшой рубец.
Самые опасные фурункулы — возникшие возле губ, ушей и носа. Не стоит пытаться самостоятельно выдавить фурункулы, даже если они возникли в иных локациях. Это может привести к распространению инфекции, что повлечет за собой тяжёлые осложнения, приводящие к развитию регионарного лимфаденита, лимфангита, тромбофлебита.
Лечение карбункула
В этом случае требуется оперативное вмешательство – вскрытие крестообразным разрезом с последующим удалением гнойного содержимого, тщательным промыванием и обработкой раны. Все это проводится в условиях стационара.
Общая терапия карбункула включает в себя антибиотикотерапию, болеутоляющие, препараты для устранения интоксикации организма, витамины и иммуномодуляторы. Рекомендуется также соблюдение назначенной специалистом диеты и обильное для более быстрого восстановления.
При отсутствии должного лечения карбункула высок риск развития более грозного осложнения – абсцесса кожи.
Профилактические мероприятия
Чтобы профилактировать появление акне у новорожденных, вызванных пищевой аллергией, кормящей мамочке, следует внимательно следить за тем, что она ест, исключив из своего рациона продукты аллергены. Кроме того, вводить прикорм необходимо начинать с гипоаллергенных фруктов и овощей. А когда кроха подрастет, контролировать употребление им продуктов, содержащих сахар.
«Важная информация! Избежать появления пеленочного дерматита просто. Достаточно поддерживать нормальный микроклимат в комнате малыша, стирать его вещи специальными детскими порошками и тщательно выполаскивать их после стирки. Надевать на кроху лучше всего хлопчатобумажную одежду светлых оттенков, избегая вещей, окрашенных в яркие тона».
О чем могут рассказать цветные сопли у ребенка?
Прозрачные детские сопли — это самый распространенный тип соплей, и они не должны вызывать особую тревогу. Этот цвет соплей может просто свидетельствовать об активации естественного способа очистки носа на холодном воздухе или в запыленной (загрязненной) атмосфере. Но прозрачные сопли могут быть и признаком аллергической реакции, либо служить первыми признаками начинающейся простуды.
Белые сопли чаще встречаются у детей старше одного года. Обычно белый цвет вызван потреблением молока, которое делает слизь гуще и придает ей белесый цвет. Когда малыши становятся старше и перестают сосать грудь, наличие белой слизи может быть признаком обезвоживания.
Светло-желтые сопли. Слизь может пожелтеть, если некоторое время задерживается в носу или в пазухах ребенка. Хотя желтый цвет соплей обусловлен окраской частично распавшихся иммунных клеток крови — лейкоцитов и моноцитов, наличие светло-желтых выделений не всегда означает, что у ребенка в настоящее время есть синусовая инфекция. Сопли могут также пожелтеть, при прогрессировании обычной простуды. Но если у ребенка сопли желтого цвета сохраняются в течение более двух недель, необходимо обратиться за консультацией к детскому оториноларингологу, чтобы предотвратить развитие синуситов.
Желтые сопли. Если светло-желтые сопли ребенка стали опалесцирующими желтыми или ярко-желтыми, это может быть признаком того, что у вашего ребенка уже развилась синусовая инфекция. В этом случае необходимо пройти осмотр у педиатра или детского ЛОР-врача.
Зеленые сопли. Сопли вашего ребенка могут стать зелеными, когда простудное заболевание прогрессирует. Зеленые сопли могут также возникнуть и при уже развитой инфекции придаточных пазух носа. Если зеленые сопли наблюдаются только по утрам, когда ребенок просыпается, это не является признаком синусовой инфекции. Когда ребенок спит, бактерии накапливаются в слизи и окрашивают сопли в зеленый цвет. Однако если у ребенка зеленые сопли выделяются в течение всего дня в течение нескольких дней, необходимо показать ребенка врачу на предмет возможного синусита или другой инфекции.
Оранжевые, красные или коричневые сопли. Цвета от ярко-красного до оранжевого и коричневого — все это признаки того, что в слизи из носа содержится кровь. Коричневые цвета означают, что из носа вашего ребенка вытекает старая засохшая кровь. Яркие красные цвета — признаки свежего кровотечения. Нос любого человека, включая младенцев, может кровоточить без какой-либо серьезной причины. Это связано со скоплением капилляров в носу. Зимой или в сухую погоду слизистая носа очень легко растрескиваются и кровоточит. Также, прожилки крови могут появляться если ребенок сам сморкается и делает это через чур активно. Нет необходимости беспокоиться, если у ребенка кровь в соплях появилась один или два раза. Если же кровь появляется в соплях регулярно, ребенка необходимо срочно показать врачу.
Черные или серые сопли. Сопли, окрашенные в черный или серый цвет, являются признаком того, что ребенок дышал загрязненным воздухом. Дым (печной, сигаретный), пыль, грязь и другие частицы могут попасть на слизистую носа у ребенка, вызывая ее окрашивание. Слизь задерживает частицы, предупреждая их попадание в легкие, и выводит из организма.
Абсцесс кожи
Это гнойная полость, ограниченная от здоровых тканей пиогенной (гнойной) оболочкой, процесс развития которой сопровождается выраженной интоксикацией организма (высокой температурой, ознобом, резкой слабостью).
Кроме выше упомянутого стафилококка, возбудителями могут выступать также стрептококк, кишечная и синегнойная палочка.
Симптомы абсцесса кожи зависят от причин развития процесса, его локализации и площади поражения. Сначала появляется отек и покраснение участка кожи с местным повышением температуры. Затем происходит разрастание размеров пораженной области, в центре которой начинает скапливаться гной, а по мере увеличения его количества появляется характерные для абсцесса желтизна, болезненность и чувство распирания. После этого размеры патологического очага изменяются незначительно, однако общее состояние продолжает быстро ухудшаться. Кроме того, в зависимости от расположения гнойная полость влияет и на функциональность организма. Например, при поражении бедра очень болезненна становится обычная ходьба, а в запущенных случаях – даже просто попытки движения ногой.
При отсутствии квалифицированной медицинской помощи абсцесс может вскрыться самостоятельно, при этом общее состояние заметно улучшается. Однако в данном случае благополучный исход самостоятельного заживания является редкостью – зачастую наблюдаются серьезные последствия.
Осложнения абсцесса:
- распространение инфекции на соседние участки кожи;
- при прорыве в прилегающие ткани (а не наружу) возможно развитие разлитых гнойных воспалений – флегмоны или панникулита;
- лимфадениты, тромбофлебиты;
- сепсис.
Адекватное и эффективное лечение возможно только в условиях стационара. На начальных стадиях возможны консервативные методы, при наличии гноя – хирургическое вмешательство аналогично принципам лечения карбункула.
Симптомы
Единственным симптомом акне новорожденных будет сыпь на лице. Иногда поражается кожа шеи, головы, ушные раковины. Такой распространённый процесс не должен вызывать страха у родителей, акне не опасно даже при распространении на большой поверхности.
Признаки цветения кожи у новорожденных могут держаться несколько недель, обычно это длится не дольше месяца. Если кроме лица поражается и кожа головы, то могут появляться раздражение, воспаления в тех местах, которые соприкасаются с поверхностью кроватки во время сна, в складочках кожи.
Акне новорожденных на теле бывает очень редко, или они единичные. Если вы видите распространение непонятной сыпи по всему телу – обратитесь к педиатру
Важно чтобы врач осмотрел ребёнка как можно скорее
Как лечить
Лечение акне новорожденных не включает никаких специфических лекарств. Врач не будет назначать препараты для приёма внутрь, мазей, кремов. При умеренных высыпаниях ребёнка ничего не беспокоит, и лечения не нужно. Через три-четыре недели акне пройдёт самостоятельно.
Если врач увидит, что высыпания стали воспаляться, то могут быть назначены ванночки и компрессы с ромашкой, шалфеем, физраствором. Иногда нужна однократная обработка фукорцином, синькой, или зелёнкой в складках кожи и на затылочной части головы. Всё это врач назначает на своё усмотрение, если видит в этом необходимость. Самостоятельно лечить ребенка нельзя, даже если вы знаете чем мазать цветение новорожденных. Кожа младенцев очень быстро пропускает внутрь организма активные вещества из лекарственных средств, в том числе и из травяных отваров. Как именно повлияет на ребёнка самолечение неизвестно.
При акне на коже головы каждый день нужно надевать малышу новую чистую одежду, менять бельё. Это снизит вероятность появления воспалений
Важно следить за гигиеной, ежедневно умывать ребенка, протирать веки. Но нет необходимости добавлять в ежедневный туалет дополнительные средства для кожи
Следите за тем, чтобы малыш не перегревался и не переохлаждался, это может повлиять на общее состояние, и усилить проявления акне.
Сведения о том, что такая сыпь появляется у многих детей первого месяца жизни – ориентир для родителей, чтобы не паниковать и действовать обдуманно. А дополнительная информация о других инфекциях – пример для сравнения. Вы можете не знать, как выглядит цветение у новорожденных, но по состоянию ребёнка поймёте, что ничего страшного не происходит. Так как ваш малыш не может сам пожаловаться на то, что его беспокоит, а без опыта различить симптомы сложно – при любом подозрении обращайтесь к вашему педиатру
Важно ходить на регулярные осмотры в поликлинику
Оцените материал:
- 100
Насморк у новорожденных: частые причины
При возрасте ребенка до 3-х месяцев заложенность носа может возникнуть или усилиться из-за еще слабой иммунной системы. В этом возрасте насморк для ребенка критичен, так как из-за небольшого объема носовых ходов, у ребенка практически всегда нарушается носовое дыхание.
В возрасте старше трех месяцев заложенность носа и насморк, хотя и неприятны, но уже не так критичны для сохранения носового дыхания, так как внутреннее пространство носовых ходов к этому возрасту у малыша становится несколько больше. Однако и в этом возрасте насморк может существенно осложнить носовое дыхание и грудное вскармливание. Самой частой причиной является вирусная инфекция. Всего существует около двух сотен вирусов, способных вызвать простуду, при которой основной симптом — насморк. Ребенок может часто простужаться до тех пор, пока его иммунитет не «познакомится» со всеми видами вирусов. Если взрослый человек в норме переносит простуду 3-4 раза за год, то малыш может болеть 8-10 раз за год.
Однако насморк у ребенка не всегда означает простуду. Зимой или в холодную погоду нос ребенка пытается защитить себя от воздействия холода, выделяя больше слизи, чтобы очищать себя. Другой распространенной причиной насморка может быть аллергическая реакция или прорезывание молочных зубов (в этом случае также наблюдается и обильное слюнотечение). Помните, что нарушение носового дыхания может быть вызвано попаданием инородного тела (например, кусочка пищи) в носовые ходы.
Виды прыщей
Один прыщ — это еще не акне. Это состояние представляет собой множественные поражения кожи из невоспалительных и воспалительных элементов.
Невоспалительные элементы обычно представлены комедонами. Как правило, они не вызывают отеков.
Комедоны бывают двух типов:
- открытые комедоны, или черные точки, возникают из-за закупорки поры кожным салом. Черной этой пробка становится из-за окисления и потемнения себума при контакте с окружающей средой;
- закрытые комедоны, или прыщи, обычно выглядят как красный бугорок с белой головкой, однако область вокруг него не воспаляется и не краснеет. Такие комедоны возникают из-за того, что кератин и кожное сало закупоривают пору под поверхностью кожи.
Воспалительные элементы бывают следующих видов:
- папулы, или подкожники, — твердые на ощупь элементы телесного цвета, выступающие над поверхностью кожи. Они делают кожу грубой и неровной;
- пустулы — закупоренные «зараженные» поры. Инфекция образует белый гнойный кончик поверх пораженной поры. Область вокруг больной поры воспаляется, становится красной и чувствительной. В результате сильного воспаления инфекция прорывается сквозь стенки поры и распространяется по коже;
- узелки и кисты. Узелки — большие образования, которые сидят глубоко в коже и часто бывают очень болезненными. Кисты — также большие бордово-синюшного цвета образования, однако в отличие от узелков наполнены гноем.
На месте папул, пустул, узелков и кист образуются рубцы и поствоспалительная пигментация, или явления постакне.
Стоит ли выдавливать черные точки
Выскабливать черные точки также не следует, хотя такой соблазн обычно велик.
Чтобы предотвратить их появление, нужно также ежедневно умываться мягким моющим средством. Местно можно использовать безрецептурные кремы и гели, содержащие бензоилпероксид, резорцин и салициловую кислоту. Эти ингредиенты снижают выработку кожного сала и высушивают его излишки, убивают бактерии и ускоряют оборот клеток кожи.
Если эти методы не помогли, следует обратиться к дерматологу за дополнительными вариантами лечения. Врач может как назначить рецептурные препараты, так и порекомендовать микродермабразию и химический пилинг.
Вульгарные акне
Одно из самых распространенных кожных заболеваний, поражающее до 85% лиц в возрасте от 12 до 25 лет и 11% лиц старше 25 лет. Акне могут привести к обезображиванию и образованию стойких рубцов. Но даже легкие случаи вызывают значительный эмоциональный стресс и имеют серьезные психосоциальные последствия.
Акне представляет собой заболевание волосяных фолликулов и сальных желез. В патогенезе имеют значение четыре взаимосвязанных фактора:
1. Патологический фолликулярный гиперкератоз – это нарушение процессов ороговения, которые приводят к закупорке роговыми чешуйками фолликулярного протока и образованию комедона (черная головка). В дальнейшем закрытые комедоны превращаются в воспалительные папулопустулезные элементы и трансформируются в открытые комедоны. В закрытых комедонах дренаж сала и продуктов жизнедеятельности Propionibacterium acnes полностью блокирован. Создавшиеся бескислородные условия являются оптимальной средой для быстрого размножения микроорганизмов.
2. Избыточное образование секрета сальных желез, что является субстратом для размножения P.acnes, а также приводит к выраженным косметическим дефектам за счет образования глубоких сальных кист (атером).
3. Микробная колонизация, в частности размножение P.acnes.
4. Воспаление и иммунный ответ. Акне не представляет собой иммунное расстройство первично. P.acnes вызывают воспаление в дерме (в глубоких слоях кожи), а эпителий (поверхностные слои кожи) повреждают протеолитические ферменты, энзимы. Вначале возникает миграция лимфоцитов в очаге воспаления. Нейтрофильные лейкоциты проникают в очаг поражения и именно они способствуют еще большему повреждению эпителия фолликула в результате литических энзимов. В дерме накапливаются высокоактивные радикалы (свободные радикалы кислорода, гидроксильные группы, супероксиды перекиси водорода), которые еще больше повреждают клетки и поддерживают воспаление. Воспаление развивается на любой стадии акне.
На сегодняшний день нет единой классификации акне. Существующие классификации угревой сыпи основаны на клинической картине заболевания или на оценке его тяжести. Наиболее удачной является этиопатогенетическая классификация. В данном обзоре она представляется с целью расширения представлении о данной проблеме, что позволит определить значимость заболевания и оптимизировать создание препаратов для местного и системного применения при вышеуказанном недуге.
Как пользоваться детским аспиратором?
- Возьмите аспиратор в правую руку, сожмите грушу аспиратора рукой, чтобы выдавить из нее воздух.
- Приложите наконечник аспиратора к ноздре ребенка. Если ребенок старше года, и диаметр носового хода позволяет, то наконечник аспиратора можно вставить в ноздрю на глубину до 5мм.
- Медленно разожмите сжатую грушу. Благодаря вакууму сопли будут удалены из носа ребенка в аспиратор.
- Прежде чем очищать вторую ноздрю, обязательно смените наконечник аспиратора.
- После использования, аспиратор обязательно необходимо вымыть, высушить и обработать антисептическим раствором.
Делать эту процедуру необходимо примерно за 15 минут до кормления ребенка и перед сном. Это поможет ребенку легче дышать, когда он сосет грудь, берет бутылочку или ложится спать. У некоторых детей удаление соплей из носа вызывает дискомфорт, ребенок может плакать, «не даваться». Это нормальная реакция, аспирация соплей из носа абсолютно безболезненна, ребенок просто боится «нового».
Акне новорожденных: как лечить
Специалисты не рекомендуют родителям выдавливать у малыша высыпание, именуемое неонатальным цефалическим пустулезом. Это не только не ускорит излечение и выздоровление ребенка, но и повысит опасность занесения в несформированный детский организм инфекции.
Акне у грудных младенцев
Важно соблюдать общие гигиенические правила, используя при купании ребенка средства для ухода за детской кожей. Необходимо оберегать малыша от воздействия прямых солнечных лучей, так как сальные железы под влиянием ультрафиолета могут ускорить свою деятельность
Для быстрого устранения уже возникшей гормональной сыпи новорожденных следует применять такие средства, как Бепантен или цинковую мазь. Стоит помнить, что эти препараты не избавят малыша от проблемы полностью, придется подождать до тех пор, пока не произойдет самостоятельное регулирование организмом ребенка всех необходимых процессов. Это будет означать излечение подобных высыпаний, но на данный процесс у разных детей требуются разные временные промежутки, начиная от 2 недель и заканчивая несколькими месяцами.
В отдельных случаях педиатр может назначить прием медицинских препаратов, но практически всегда этого стараются избежать, ведь организм новорожденного еще слаб и чувствителен. Лучше не прибегать к приему лекарств без крайней необходимости. Родителям стоит запомнить, что акне новорожденных ничем не опасно и не вызывает никакого дискомфорта у ребенка.
ВАЖНО: Гормональная сыпь, в том числе акне новорожденных, не вызывает дискомфорта в виде изменения стула, зуда и ухудшения общего состояния ребенка. Кроме этого, болезнь не провоцирует болезненных ощущений и проявляется лишь наличием сыпи, в основном на лице
Кроме акне новорожденных, появляющегося у малыша в период с рождения до первого месяца жизни, существует акне, которое возникает у малышей старше 3 месяцев. Оно также связано с изменениями в гормональной системе и может протекать длительно, иногда до 3 лет.
Что приводит к появлению акне?
Акне у новорожденных, которые появляются на лице и теле, связанны с началом становления правильной работы кишечника. Организм новорожденного пока еще не знает, как ему сосуществовать с бактериями, которые заселяют кишечник, когда кроха получает первую в своей жизни порцию маминого молока или смеси. Несмотря на то что они помогают младенцу перерабатывать пищу, они вызывают и появление акне.
Следует отметить, что у 60% детей становление работы кишечной микрофлоры происходит без каких-либо проявлений и высыпания у них отсутствуют. Но даже если акне и появились, бояться их не стоит, так как никакой опасности для ребенка они не представляют.
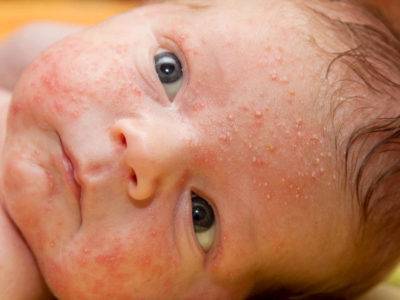
Каким бывает себорейный дерматит
Наилучшая среда для себореи – это кожное сало, вернее наличие в его составе определенных жирных кислот, где ряд микробов предпочитают вести активную деятельность. Развиться себорея может из-за комедонов, которые появляются, когда кожное сало не полностью и не своевременно удаляется с поверхности кожи, в результате чего поры закупориваются.
Выделяют два вида себореи:
- жирная (чаще возникает у подростков в период полового созревания, а также при нарушениях работы ЖКТ или при хронических инфекциях и даже кариесе): для этого вида характерны угри и жирность волос;
- сухая характеризуется снижением секреции кожного сала, что вызывает такие виды осложнений, как комедоны, угри и перхоть.
Иногда диагностируют смешанный себорейный дерматит, который совмещает в себе признаки обеих форм заболевания.
Себорейный дерматит у грудничков и детей других возрастов
У грудничков заболевание чаще всего проявляется в первые недели жизни и характеризуется круглыми шелушащимися пятнами разного размера. Лечение в этом возрасте, как правило, не требуется, поскольку дерматит проходит сам собой и не оставляет следов.
Себорейный дерматит может появиться у детей в возрасте 2–4 лет (наиболее часто диагноз ставится в этом возрасте), но это не значит, что другие возрастные группы вне зоны риска, поскольку основные факторы, которые провоцируют возникновение и распространение заболевания, – это слабый иммунитет, хронические или недавно появившиеся инфекции и генетическая предрасположенность.
Если у новорожденных детей себорейный дерматит часто проходит без лечения, то у ребенка более взрослого заболевание нельзя оставлять без контроля и посещения детского дерматолога. Лечение под контролем врача необходимо, чтобы как можно быстрее избавиться от заболевания и предупредить появление обострений и нежелательных последствий.
Акне новорожденных или аллергия?
Большая часть детей в младенческом возрасте подвержена высыпаниям разного рода, поэтому родителям следует внимательно и тщательно следить за подобными периодами жизни ребенка, чтобы выявить причину появления сыпи: аллергическая реакция или акне новорожденных.
Акне у младенцев
Специалисты считают, что так может проявляться аллергическая реакция на потребляемую младенцем пищу, носимую одежду и многое другое. Для начала родителям следует устранить из рациона питания ребенка продукты питания, одежду или предметы, вызывающие аллергию.
Стоит понимать, что большое значение имеет умение родителя дифференцировать аллергическую реакцию от сыпи гормонального характера. Для определения характера появившегося высыпания стоит знать некоторые особенности симптоматики аллергической сыпи:
- Локализация высыпания отмечается в месте, где происходит максимально плотный контакт кожи с внешним раздражителем. Например, если аллергия возникла у ребенка на стиральный порошок, то сыпь может покрывать большую часть кожного покрова малыша
- Если возникает аллергия на пищу, то она проявляется в виде немного выступающих над кожей шершавых пятен розовато-красного оттенка
- Аллергическая реакция, вызванная продуктами питания, может влиять на стул малыша, его характеристики и интенсивность позывов
Если сыпь у ребенка подходит под данные особенности, то это означает наличие аллергической реакции, что требует посещение педиатра для диагностики проблемы и назначения лечения. Стоит знать, что гормональная сыпь, в том числе акне новорожденных, не вызывает дискомфорта в виде изменения стула, зуда и ухудшения общего состояния ребенка. Кроме этого, болезнь не провоцирует болезненных ощущений и проявляется лишь наличием сыпи, в основном на лице.