SQLITE NOT INSTALLED
Как записаться к специалисту
Записать на прием к врачу можно, позвонив по телефону: +7 (495) 401-79-39 или написав в форму обратной связи на сайте нашей клиники. Мы находимся в центральном округе, адрес клиники: город Москва, 2-й Тверской-Ямской переулок, д. 10.
Статьи
20 Окт 2020
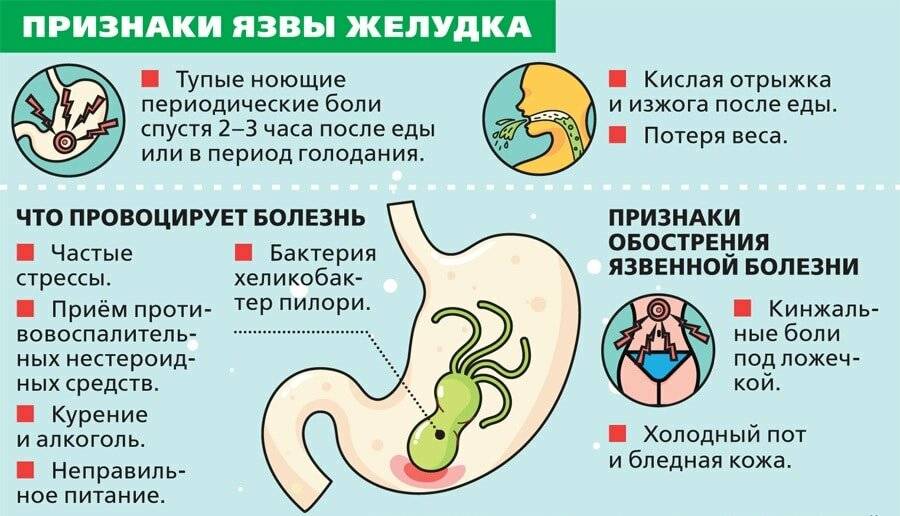
Анорексия у подростков
В современном обществе
анорексия стала одной из глобальных проблем среди подростков, особенно
среди девочек. По мнению экспертов, легкая форма расстройства имее…
15 Апр 2020
Коронавирус у детей
2020 год ознаменовался пандемией нового коронавируса SARS-CoV-2. Свое шествие по планете он начал с рыбного рынка в китайском городе Ухань в конце ноября 2019 года, охватив за неск…
13 Мар 2020
Энтерит у детей
Воспаление, протекающее в тонкой кишке, называется энтеритом у детей.
12 Мар 2020
Глаукома у детей: причины, методы лечения
Глаукома у детей – это целая группа болезней глаза, характерными особенностями которой являются повышение внутриглазного давления и дефекты зрения, развивающиеся на фоне данного…
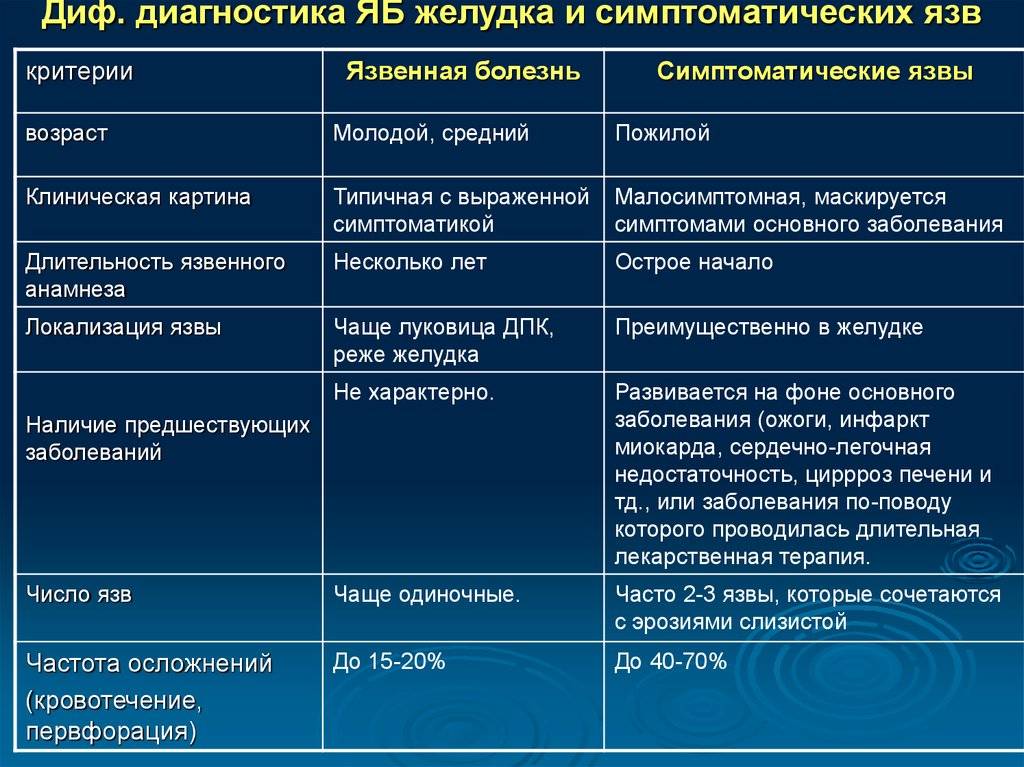
Диагностика язвенной болезни у детей
При сборе анамнеза необходимо обратить внимание на отягощенную гастродуоденальной патологией наследственность, характер питания, вредные привычки и сопутствующие заболевания, спектр применяемых лекарственных препаратов. Осмотр, пальпацию, перкуссию, аускультацию проводят по традиционной методике
Кроме полученных данных, в постановке диагноза опираются на результаты инструментальных, морфологических и лабораторных методов исследования, в том числе эзофагогастродуоденоскопии, рН-метрии и диагностики инфекции Н. pylori
Осмотр, пальпацию, перкуссию, аускультацию проводят по традиционной методике. Кроме полученных данных, в постановке диагноза опираются на результаты инструментальных, морфологических и лабораторных методов исследования, в том числе эзофагогастродуоденоскопии, рН-метрии и диагностики инфекции Н. pylori.
Лечение язвенной болезни
Лечение язвенной болезни преследует 2 основные задачи:
- Уничтожение (эрадикация) Helicobacter pylori;
- Снижение уровня кислотности желудочного сока, что ведёт к уменьшению боли и заживлению язв.
Для осуществления поставленных задач в лечении используют ряд препаратов различного механизма действия:
- Ингибиторы протонной помпы (омепразол, эзомепразол, пантопразол, лансопразол и их аналоги).
- Блокаторы H2 гистаминовых рецепторов (ранитидин, фамотидин и др.) — последнее время используются реже в связи с большей эффективностью ингибиторов протонной помпы.
- Антациды (альмагель, гастал, маалокс, фосфалюгель и др.) — действуют быстро, но кратковременно.
- Препараты, защищающие слизистую оболочку желудка и двенадцатиперстной кишки (цитопротективные препараты)- де-нол, вентер.
- Антибактериальные средства (лечение H.pylori).
- Диета.
Пищу следует принимать часто (5–6 раз в день) мелкими порциями. При обострении язвенной болезни необходимо исключить вещества, являющиеся сильными возбудителями желудочной секреции:
- алкоголь,
- блюда с экстрактивными веществами (мясные, рыбные, грибные, овощные бульоны),
- черный хлеб,
- жирные и жареные блюда,
- соленья,
- копчености,
- кофе,
- крепкий чай,
- продукты, богатые эфирными маслами (редька, лук, чеснок, хрен, корица),
- консервы,
- газированные напитки.
Можно употреблять продукты, являющиеся слабыми раздражителями желудочной секреции:
- молоко,
- сливки,
- творог,
- яичный белок,
- мясо, птица, рыба, освобожденные от кожи, фасций, сухожилий,
- из овощей — вареные, тушеные картофель, морковь, кабачки, цветная капуста,
- супы слизистые, молочные, крупяные (из риса, гречневой, овсяной и манной круп), на втором бульоне,
- суфле мясное, рыбное, куриное, творожное.
Стараться избегать стрессовых ситуаций.
Следует отказаться от курения. Курение воздействует на защитный барьер слизистой оболочки желудка, делая его более восприимчивым к развитию язв. Табакокурение также увеличивает кислотность желудочного сока и замедляет заживление слизистой.
Также необходимо исключить употребление алкоголя. Злоупотребление алкоголем может вести к раздражению и разъеданию слизистой оболочки желудка, вызывая появление воспаления и кровотечения.
По возможности следует исключить приём нестероидных противовоспалительных средств (НПВП), таких как: Ацетилсалициловая кислота (Аспирин), Ибупрофен (Нурофен), Диклофенак (Вольтарен, Ортофен). Данные лекарственные средства вызывают появление и/или усиление воспаления в желудке.
Вместо этих лекарственных средств при необходимости возможен приём Ацетаминофена (Парацетамол).
Если вы отмечаете у себя наличие симптомов, похожих на проявления язвенной болезни, то вам следует обратиться к врачу гастроэнтерологу или терапевту по месту жительства.
Автор статьи — врач гастроэнтеролог Соловьева Е. В.
Обзор
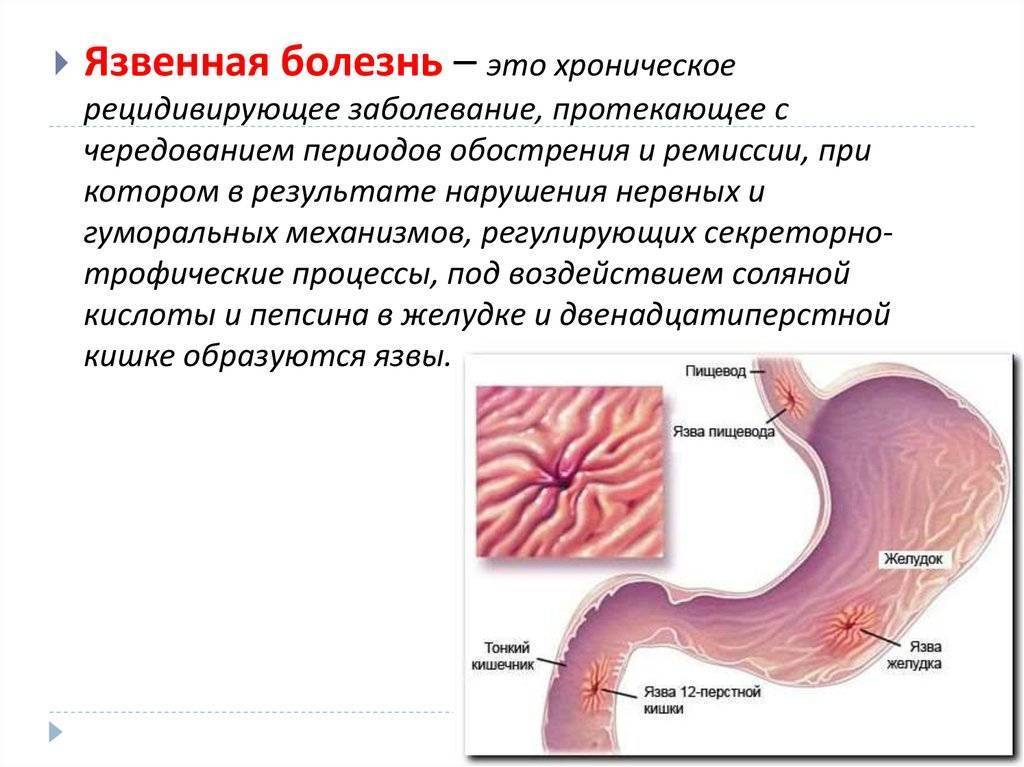
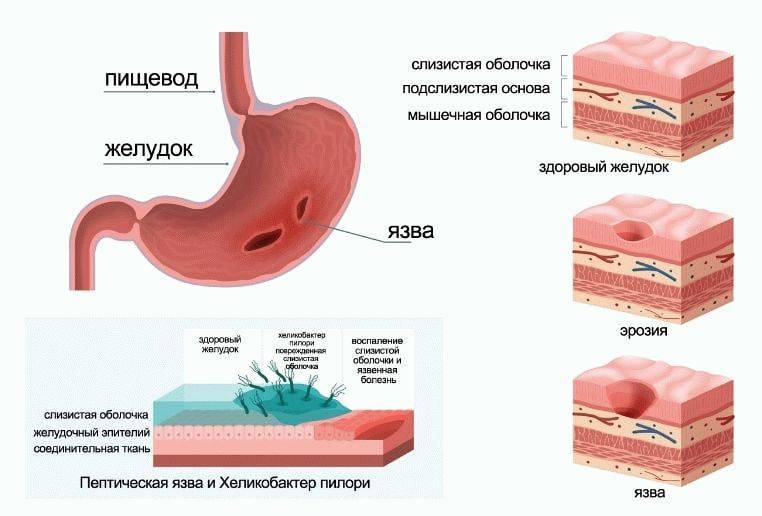
Язвенная болезнь желудка (язва желудка) — это появление глубоких повреждений на слизистой (внутренней) оболочке желудка.
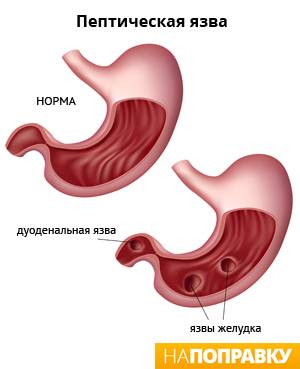 Такие же повреждения, расположенные в тонкой кишке, сразу после выхода из желудка, именуются дуоденальными язвами (язвами двенадцатиперстной кишки). Язвы желудка и двенадцатиперстной кишки иногда называют пептическими. Дальше используется термин «язва желудка», хотя вся информация в равной мере применима и к дуоденальной язве.
Такие же повреждения, расположенные в тонкой кишке, сразу после выхода из желудка, именуются дуоденальными язвами (язвами двенадцатиперстной кишки). Язвы желудка и двенадцатиперстной кишки иногда называют пептическими. Дальше используется термин «язва желудка», хотя вся информация в равной мере применима и к дуоденальной язве.
Наиболее частый симптом язвенной болезни желудка — это жгучая или грызущая боль в центре живота.
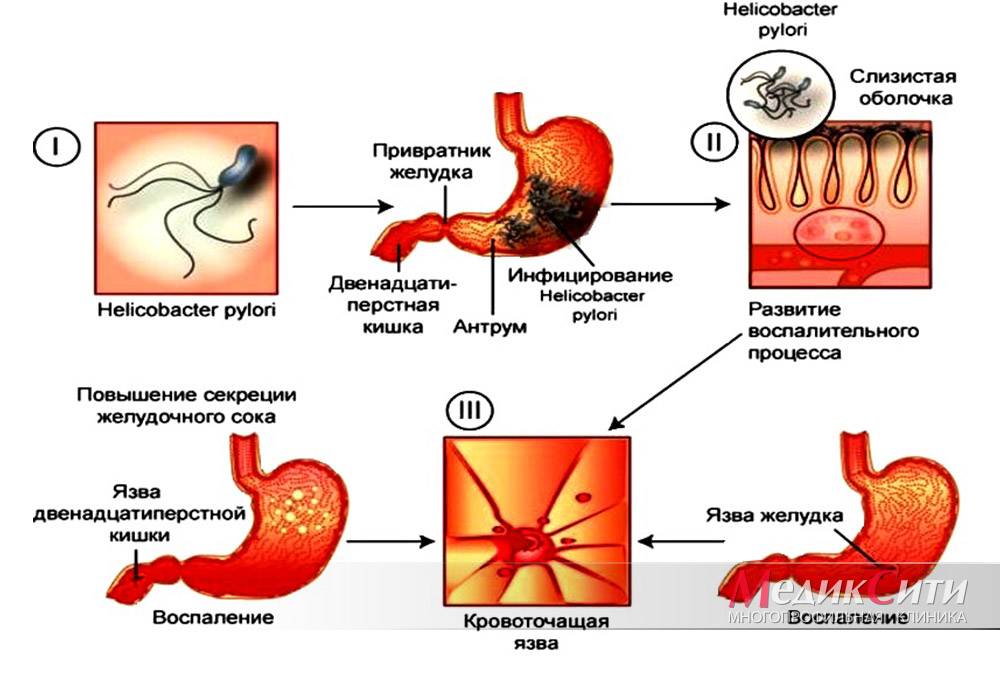
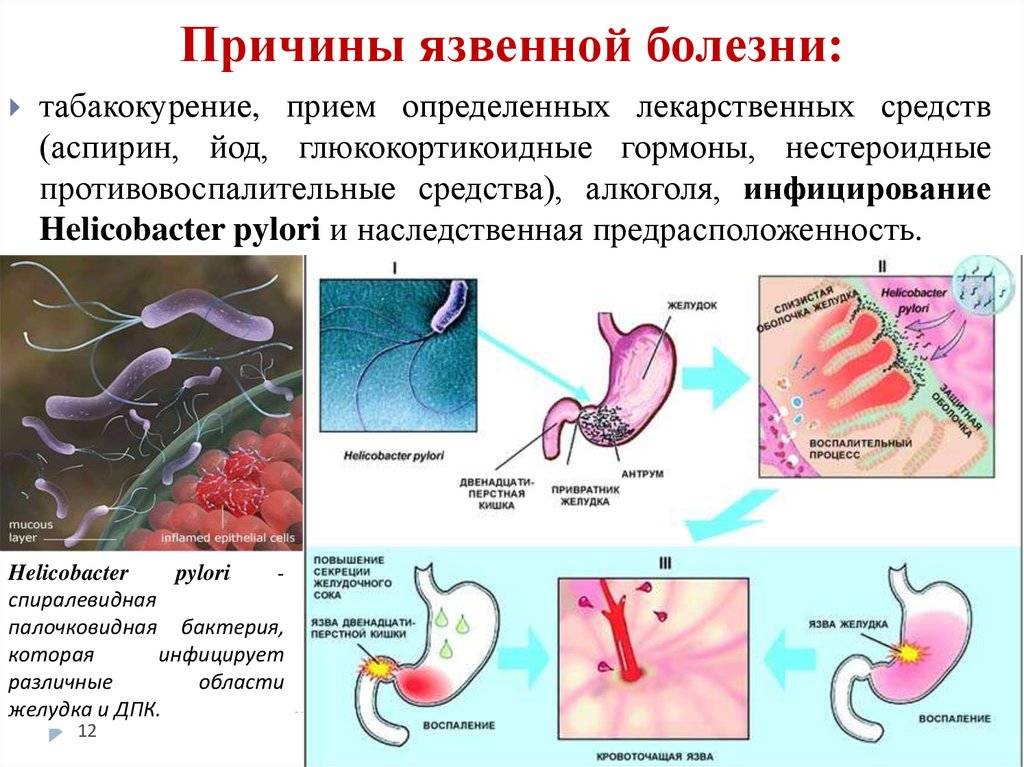
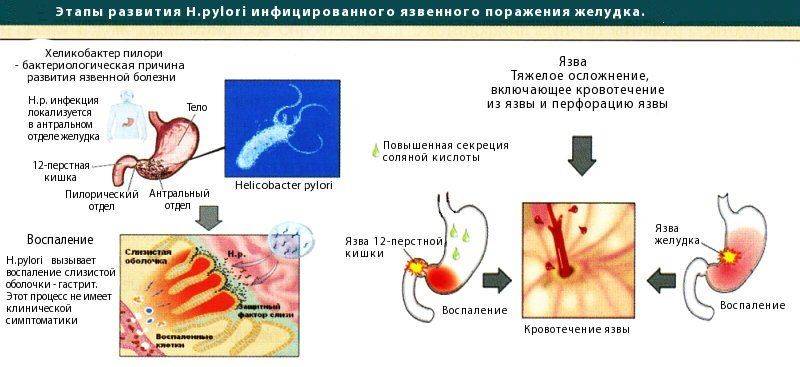
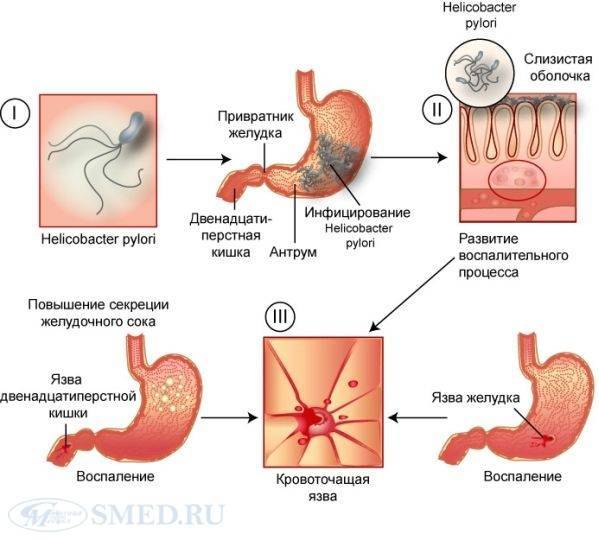
Существует две основные причины появления язв. Это бактерия Helicobacter pylori (H. pylori), которая вызывает раздражение желудка или слизистой оболочки начальных отделов тонкого кишечника. А также прием нестероидных противовоспалительных средств (НПВС), таких как ибупрофен или аспирин, которые могут вызвать образование язвенных дефектов.
Язвенная болезнь желудка — распространенное заболевание. Среди взрослого населения нашей страны им страдают около 7–10 человек из ста. Болеть могут люди любого возраста, в том числе и дети, но чаще язва желудка встречается у людей до 50 лет.
Заболевание можно лечить медикаментозно. Обычно используются препараты из группы ингибиторов протонной помпы. Эти средства снижают выработку кислоты в желудке, что создаёт благоприятные условия для заживления язвенного дефекта. В случае, если причиной болезни является бактерия H. pylori, назначается комбинация антибиотиков, которая уничтожает инфекцию, тем самым предотвращая повторное образование язв.
Если язвенная болезнь связана с приемом НПВС, то необходима отмена этих препаратов и назначение ингибиторов протонной помпы, на фоне чего происходит заживление язвы. В исключительных случаях, по состоянию здоровья, бывает необходимо продолжить приём препарата, вызвавшего образование язвы, например, аспирина. Вопросы лечения в такой ситуации решаются индивидуально с лечащим врачом.
Осложнения встречаются у 1 человека из 50 или у 20% больных язвенной болезнью. Наиболее опасными осложнениями язвенной болезни являются: кровотечение из язвы, разрыв всех слоев желудочной стенки в месте язвы — так называемая перфорация, непроходимость выходного отверстия желудка (стеноз привратника) — состояние, когда язва блокирует дальнейшее продвижение еды по пищеварительному тракту. Некоторые из этих осложнений представляют опасность для жизни, поэтому требуют неотложной медицинской помощи. В возрасте старше 70 лет риск смертельных осложнений возрастает.
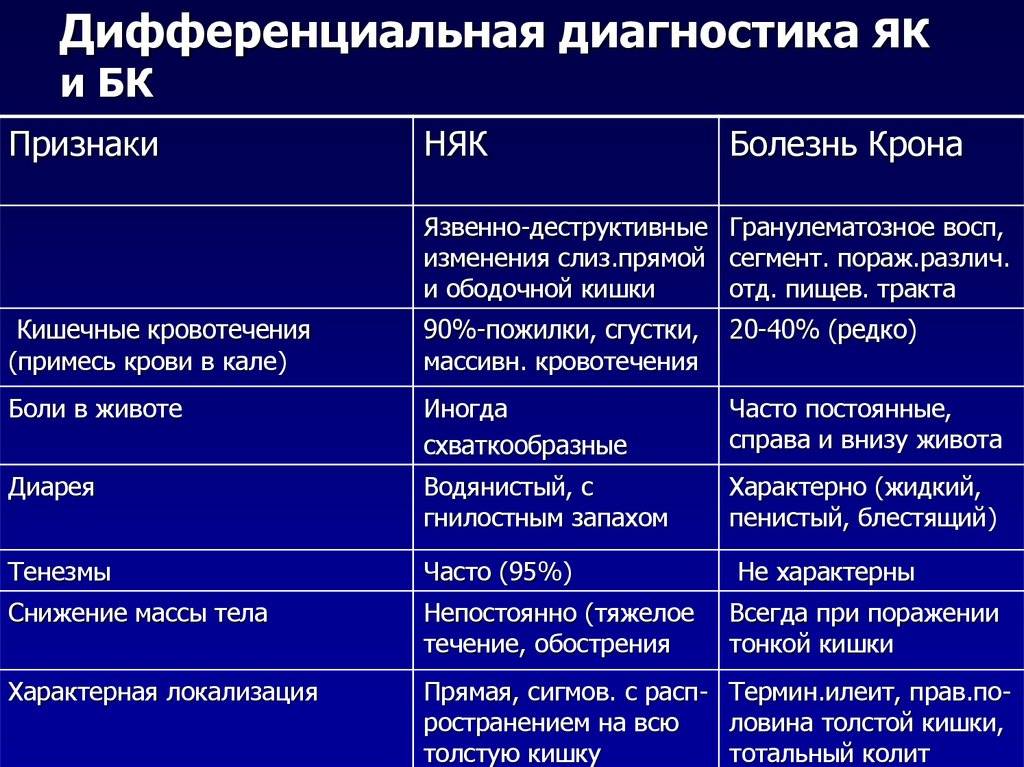
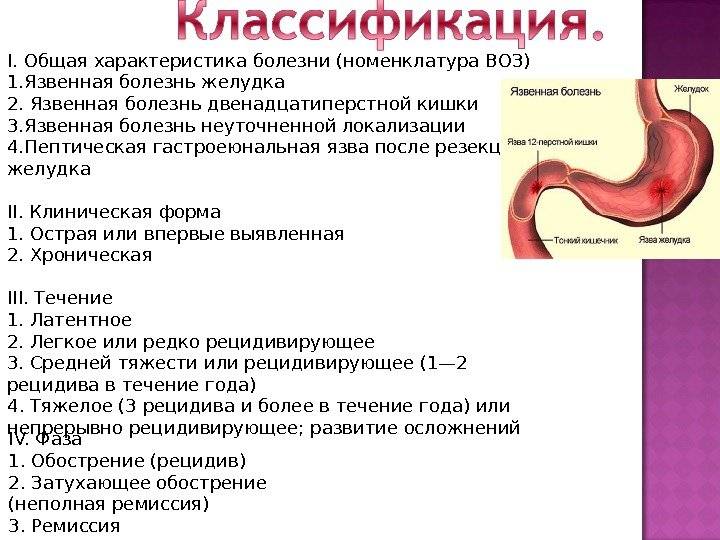
Классификация язвенной болезни у детей
В англоязычной литературе термины «язвенная болезнь» и «пептическая язва» используют как синонимы, применяя как к эрозиям, так и к язвам желудка и двенадцатиперстной кишки. Эрозия — дефект слизистой оболочки, не проникающий до мышечной пластинки, в то время как язва представляет собой более глубокое повреждение, идущее внутрь подслизистой основы.
Язвенную болезнь делят на первичную и вторичную. Различают первичные пептические язвы, ассоциированные с Н. pylori, и хеликобактер-негативные (идиопатические), носящие хронический характер и имеющие тенденцию к рецидивированию.
Причины возникновения вторичных пептических язв разнообразны: физиологический стресс, ожоги, гипогликемия, черепно-мозговая травма, применение лекарственных средств, инфекции, аутоиммунные заболевания, гиперсекреторные и иммунно-опосредованные состояния, сосудистая недостаточность, цирроз печени и др. Вторичные пептические язвы в зависимости от этиологических причин могут иметь как острое, так и хроническое течение.
Отечественная медицинская школа чётко делит язвенную болезнь и симптоматические изъязвления слизистой оболочки гастродуоденальной зоны, встречающиеся при различных заболеваниях и состояниях.
В педиатрической практике наибольшее распространение получила классификация язвенной болезни по А.В. Мазурину.
Патологический процесс может быть локализован в желудке, двенадцатиперстной кишке (луковице и постбульбарных отделах), также возможно сочетание поражения. Различают следующие фазы заболевания: обострение, неполная клиническая ремиссия и клиническая ремиссия. Выделяют неосложнённую и осложнённую формы язвенной болезни, последняя включает кровотечение, пенетрацию, перфорацию, стеноз привратника и перивисцерит. Подлежит оценке функциональное состояние гастродуоденальной зоны (кислотность желудочного содержимого, моторика могут быть повышены, понижены или в норме). Клинически и эндоскопически язвенную болезнь классифицируют следующим образом:
- I стадия — свежая язва;
- II стадия — начало эпителизации язвенного дефекта:
- III стадия — заживление язвенного дефекта при выраженном гастродуодените;
- IV стадия — клинико-эндоскопическая ремиссия.
Вирусный конъюнктивит у ребенка: симптомы
После начала действия вируса у больного ребенка проявляются признаки болезни:
- слезотечение, отек и гиперемия век;
- ощущение «песка» в глазах, резь, сухость, неприятие яркого света;
- слизистое отделяемое;
- слабость и вялость в мышцах;
- ухудшение сна и аппетита.
При появлении подобных симптомов родителям следует вызвать врача на дом, чтобы он осмотрел ребенка. Чем раньше начать лечение, тем быстрее организм справится с болезнью. Кроме того, иногда к вирусному конъюнктивиту может присоединяться бактериальный, сопровождающийся гнойными выделениями из глаз, увеличением лимфатических узлов и прочими неприятными проявлениями. Вылечить заболевание в этой ситуации будет сложнее.
Диагностика Язвы у детей:
Врачи при диагностике язвы у детей собирают анамнез, учитывают наследственные факторы, жалобы ребенка и его родителей (связанные с состоянием здоровья самого ребенка). Также необходимо физикальное обследование малыша.
Обязательно проводят такие клинические исследования:
1. общие анализы крови и мочи,
2. соскоб на энтеробиоз,
3. анализ кала на яйца глистов и цисты лямблий,
4. кал на скрытую кровь
5. копрограмма
Врачи в каждом индивидуальном случае могут назначить коагулограмму, определить время свёртываемости ретракции кровяного сгустка, протромбиновое время. Важны данные биохимического анализа крови.
Проводят эндоскопию с прицельной биопсией на стадии обострения или ремиссии. В первом случае обнаруживают язвенный дефект слизистой оболочки и активный гастродуоденит. Во втором случае находят постъязвенные рубцовые изменения и гастродуоденит, при этом признаков активного воспалительного процесса нет.
I стадия
Выражены воспалительные изменения. Находят дефект округлой или овальной формы, который окружен воспалительным валом, что создает картину глубокого изъятия. Дно язвы имеет четкие края, оно покрыто равномерно серо-желтыми или зелеными наложениями фибрина.
II стадия
Гиперемия слизистой оболочки становится меньше. Отёк вокруг язвенного дефекта более сглажен. Воспалительный вал не наблюдается. Фибрина на дне язвы нет. Это свидетельствует о заживлении язвенного дефекта.
III стадия
На месте язвы находят следы – красные рубцы, которые могут иметь разную форму. Признаки воспалительного процесса всё же есть.
IV стадия
Исчезают воспалительные изменения слизистой желудка и кишечника. Если рубец присутствует, вокруг него воспаления нет.
Helicobacter pylori в организме обнаруживают морфологическим методам с окрасками по Генте, Гимзе, Вартину-Старри. Также можно определить в крови специфические антитела классов А и С с помощью метода ИФА и других методов.
Суточная рН-метрия применяется для исследования желудочной секреции. Этот метод наиболее точный. Он позволяет правильно подобрать антисекреторные препараты.
Редко для диагностики язвы у детей применяется рентген. С его помощью обнаруживают увидеть нишу, язвенный вал или конвергенциию складок слизистой оболочки.
Структурные изменения стенки желудка и прилегающих тканей исследуется при помощи ультразвуковой диагностики. Также при язвенной болезни у детей исследуют вегетативный статус. Врач может назначить аллергологическое обследование.
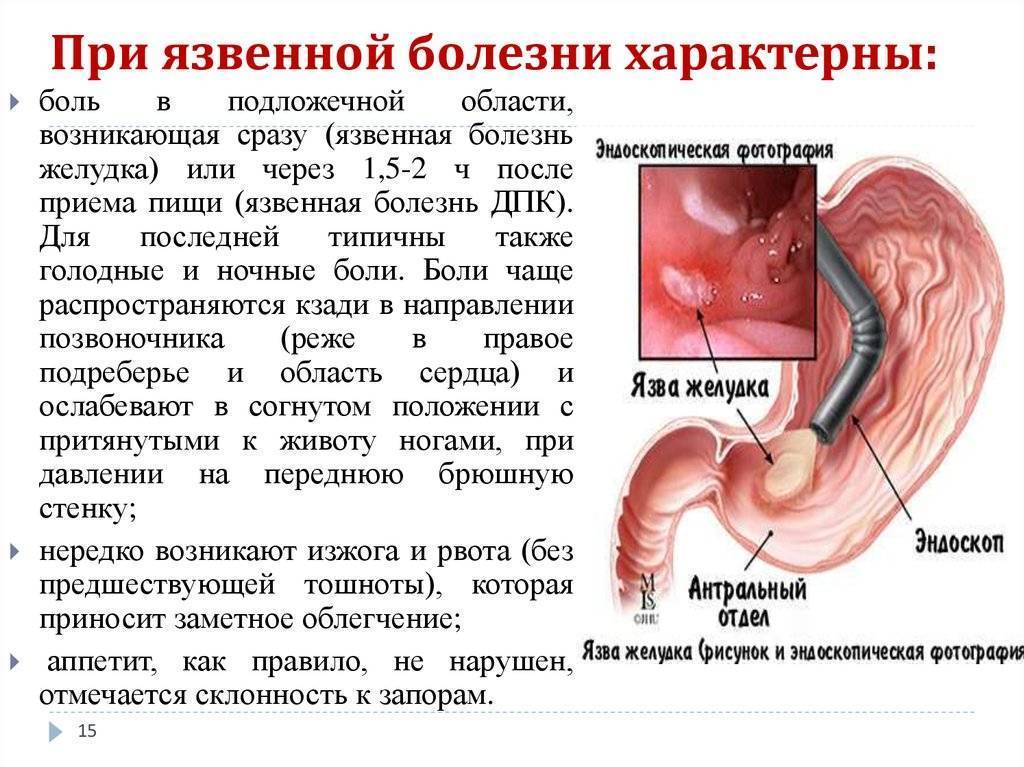
Симптомы язвы у детей
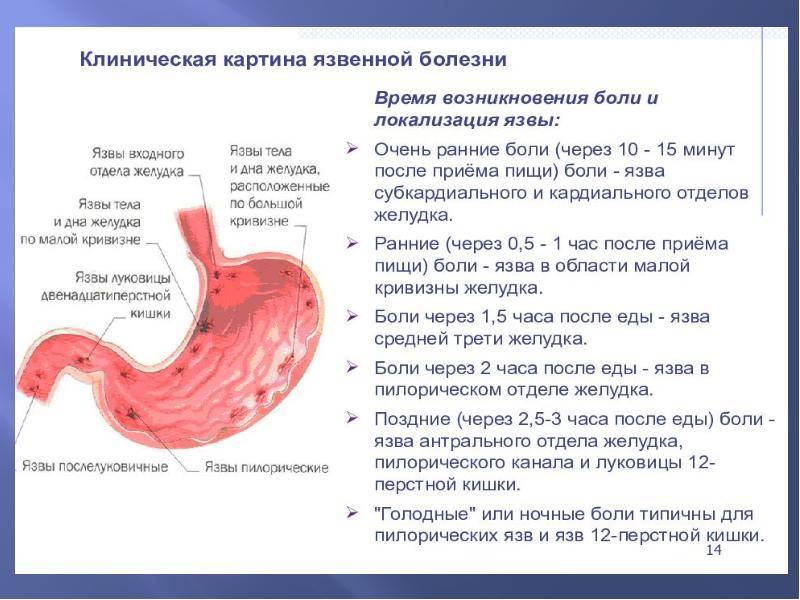
В большинстве случаев симптомы язвы желудка у детей сходны с симптомами, наблюдаемыми в случае других желудочно-кишечных расстройств. Характерными признаками язвы являются жжение и/или боль в эпигастрии (эпигастрий – верхняя и центральная часть брюшной полости), которые особенно интенсивны в ранние часы и ночью.
Боль может распространяться в локации – сзади к груди. Эти симптомы могут быть связаны с ощущением тяжести в эпигастральной области после приема пищи (диспепсия), тошнотой и/или рвотой. Нередко язва проявляется нетипично с неясной болью в животе или даже не вызывает каких-либо симптомов.
Боль при язве усиливается от давления в эпигастрии
Это крайне важно заметить, поскольку это поможет отличить симптом от боли в сердце, которая может быть расположена «в животе», но на которую не влияет глубокая пальпация эпигастрия, и которая в любом случае всегда должна быть адекватно исключена во время первичного осмотра
Симптомы язвы желудка у детей различаются в зависимости от локализации поражения слизистой. Эпигастральная боль характерна для язвы желудка и 12-перстной кишки, но иногда может и не быть симптоматики или присутствовать только незначительные признаки (расплывчатая диспепсия или аэрогастрия, либо чувство тяжести после приема пищи). Однако в некоторых случаях язвенная болезнь может протекать бессимптомно и внезапно привести к кровотечению или другому осложнению.
Язва пищевода заслуживает отдельного лечения из-за особенностей механизмов возникновения, которые часто связаны с наличием гастроэзофагеальной рефлюксной болезни.
Язва двенадцатиперстной кишки в основном представляет жгучую боль и повышенную кислотность, изжогу, как правило, через определенный промежуток времени от приема пищи (2-3 часа), тошноту, аэрогастрию, неприятный запах изо рта. Боль часто стихает или купируется при приеме внутрь молока или пищи, иногда боли в эпигастральной области возникают натощак или ночью.
При язвенной болезни желудка симптомы у ребенка представлены глубокой тупой болью в эпигастральной области, иногда иррадиирующей в задней части спины, а также болью, которая возникает сразу после еды или даже усугубляется приемом пищи, потерей аппетита, ощущением тяжести, анемией, тошнотой и рвотой. Прием пищи не приносит облегчения.
Причины и патогенез язвенной болезни желудка
Основным этиологическим фактором формирования язвенной болезни желудка служит инфицирование H.pylori – более чем у 80% пациентов выявляются положительные тесты на хеликобактерную инфекцию. У 40% больных язвенной болезнью желудка, инфицированных бактерией хеликобактер, анамнестические данные указывают на семейную предрасположенность к этому заболеванию. Второй по значимости причиной формирования язвенной болезни желудка считают прием нестероидных противовоспалительных медикаментов. К более редким этиологическим факторам данной патологии причисляют синдром Золлингера-Эллисона, ВИЧ-инфицирование, заболевания соединительной ткани, цирроз печени, болезни сердца и легких, поражение почек, воздействие стрессорных факторов, которые приводят к формированию симптоматических язв.
Основное значение для формирования язвенной болезни желудка имеет нарушение баланса между защитными механизмами слизистой оболочки и воздействием агрессивных эндогенных факторов (концентрированная соляная кислота, пепсин, желчные кислоты) на фоне расстройства эвакуаторной функции ЖКТ (гиподинамия желудка, дуодено-гастральный рефлюкс и т. д.). Угнетение защиты и замедление восстановления слизистой оболочки возможно на фоне атрофического гастрита, при хроническом течении хеликобактерной инфекции, ишемии тканей желудка на фоне коллагенозов, длительном приеме НПВС (происходит замедление синтеза простагландинов, что приводит к снижению продукции слизи).
Морфологическая картина при язвенной болезни желудка претерпевает ряд изменений. Первичным субстратом возникновения язвы является эрозия – поверхностное повреждение эпителия желудка, формирующееся на фоне некроза слизистой оболочки. Эрозии обычно выявляют на малой кривизне и в пилорическом отделе желудка, дефекты эти редко бывают единичными. Размеры эрозий могут колебаться от 2 миллиметров до нескольких сантиметров. Визуально эрозия представляет собой дефект слизистой, не отличающийся по виду от окружающих тканей, дно которого покрыто фибрином. Полная эпителизация эрозии при благоприятном течении эрозивного гастрита происходит в течение 3 суток без формирования рубцовой ткани. При неблагоприятном исходе эрозии трансформируются в острую язву желудка.
Острая язва образуется при распространении патологического процесса вглубь слизистой оболочки (дальше ее мышечной пластинки). Язвы обычно единичны, приобретают округлую форму, на срезе имеют вид пирамиды. По внешнему виду края язвы также не отличаются от окружающих тканей, дно покрыто фибриновыми наложениями. Черная окраска дна язвы возможна при повреждении сосуда и образовании гематина (химическое вещество, образующееся при окислении гемоглобина из разрушенных эритроцитов). Благоприятный исход острой язвы заключается в рубцевании в течение двух недель, неблагоприятный знаменуется переходом процесса в хроническую форму.
Прогрессирование и усиление воспалительных процессов в области язвенного дефекта приводит к повышенному образованию рубцовой ткани. Из-за этого дно и края хронической язвы становятся плотными, по цвету отличаются от окружающих здоровых тканей. Хроническая язва имеет склонность к увеличению и углублению в период обострения, во время ремиссии она уменьшается в размерах.
Эпидемиология язвенной болезни у детей
Язвенная болезнь — одно из самых распространённых среди взрослого населения заболеваний. По материалам зарубежных и отечественных статистических исследований, язвенной болезнью желудка и язвенной болезнью двенадцатиперстной кишки страдает каждый 10-й житель европейских стран. В настоящее время на учёте у гастроэнтерологов находится более 3,5 млн больных этой патологией.
Распространённость язвенной болезни у детей в различных странах мира различна, точной статистики нет. Так, по данным Детской больницы Британской Колумбии (Канада), ежегодно из 4 млн пациентов у 4-6 детей диагностируют новые случаи язвенной болезни. По данным Нижегородского научно-исследовательского института детской гастроэнтерологии в России распространённость язвенной болезни составляет 1,6±0,1 на 1000 детского населения. Последние данные свидетельствуют, что язвенный процесс у детей в 99% локализован в луковице двенадцатиперстной кишки, в 0,5-0,75% — в желудке, а в 0,25% случаев диагностируют сочетанную локализацию. Язвенный процесс в желудке у детей чаще носит острый характер различной этиологии (стресс, травма, инфекция, лекарственные поражения и т.д.). Данные подтверждены результатами длительного (более 3 лет) регулярного планового клинико-эндоскопического наблюдения, позволившего исключить хронический язвенный процесс в желудке.
Эпидемиологические исследования, основанные на тщательном изучении анамнестических данных, клинико-эндоскопических и функциональных параллелей, позволяют установить частоту язвенной болезни двенадцатиперстной кишки в зависимости от возраста и пола ребёнка. Зафиксированы случаи обнаружения язвенной болезни двенадцатиперстной кишки у детей первого года жизни, в дошкольном возрасте заболеваемость составляет 0,4 на 1000, а у школьников — 2,7 на 1000 детского населения. При этом язвенная болезнь у девочек чаще обнаруживают в возрасте 10-12 лет. а у мальчиков — в 12-15 лет. Половых различий до 4-8 лет не отмечают, однако с возрастом формируется тенденция к преобладанию числа мальчиков, страдающих язвенной болезнью двенадцатиперстной кишки, над девочками в соотношении 3:1, достигающем к 18 годам 5:1.
Лечение язвенной болезни желудка
К основным целям терапии при ЯБЖ относят репарацию язвенного дефекта, предупреждение осложнений заболевания, достижение длительной ремиссии. Лечение язвенной болезни желудка включает в себя немедикаментозные и медикаментозные воздействия, оперативные методы. Немедикаментозное лечение ЯБЖ подразумевает под собой соблюдение диеты, назначение физиотерапевтических процедур (тепла, парафинотерапии, озокерита, электрофореза и микроволновых воздействий), также рекомендуется избегать стрессов, вести здоровый образ жизни.
Медикаментозное лечение должно быть комплексным, влиять на все звенья патогенеза ЯБЖ. Антихеликобактерная терапия требует назначения нескольких препаратов для эрадикации H. pylori, так как использование моносхем показало свою неэффективность. Лечащий врач в индивидуальном порядке подбирает комбинацию следующих препаратов: ингибиторы протонной помпы, антибиотики (кларитромицин, метронидазол, амоксициллин, тетрациклин, фуразолидон, левофлоксацин и др.), препараты висмута.
При своевременном обращении за медицинской помощью и проведении полной схемы антихеликобактерного лечения риск осложнений язвенной болезни желудка сводится к минимуму. Экстренное хирургическое лечение ЯБЖ (гемостаз путем клипирования либо прошивания кровоточащего сосуда, ушивание язвы) обычно требуется только пациентам с осложненным течением патологии: перфорацией либо пенетрацией язвы, кровотечением из язвы, малигнизацией, формированием рубцовых изменений желудка. У пожилых пациентов, при наличии в анамнезе указаний на осложнения ЯБЖ в прошлом, специалисты рекомендуют сократить сроки консервативного лечения до одного-полутора месяцев.
Абсолютные показания к хирургическому вмешательству: прободение и малигнизация язвы, массивное кровотечение, рубцовые изменения желудка с нарушением его функции, язва гастроэнтероанастомоза. К условно абсолютным показаниям причисляют пенетрацию язвы, гигантские каллезные язвы, рецидивирующие желудочные кровотечения на фоне осуществляемой консервативной терапии, отсутствие репарации язвы после ее ушивания. Относительное показание — это отсутствие явного эффекта от медикаментозной терапии на протяжении 2-3 лет.
На протяжении десятилетий хирургами обсуждается эффективность и безопасность различных видов оперативного вмешательства при язвенной болезни желудка. На сегодняшний день наиболее эффективными признаны резекция желудка, гастроэнтеростомия, различные виды ваготомий. Иссечение и ушивание язвы желудка применяется лишь в крайних случаях.