SQLITE NOT INSTALLED
Подготовка к процедуре
В случае необходимости срочной диагностики, можно провести УЗИ сердца без предварительной подготовки. Однако, чтобы результаты были максимально корректными, лучше подготовиться
Важно рассказать врачу о медикаментах, которые вы принимаете. Доктор учтёт этот момент и, возможно, скорректирует приём лекарств на некоторое время
За сутки до исследования исключите употребление алкоголя, чая и кофе. При наличии густых волос на груди — сбрейте их. Два-три часа до Эхо-КГ постарайтесь не курить. Не торопитесь заходить в кабинет сразу. Минут 10-15 посидите в холле, расслабьтесь, успокойтесь после ходьбы по улице.
УЗИ — самый быстрый способ подтвердить или опровергнуть наличие патологии сердца и крупных сосудов, имеющий высокий профиль безопасности. Результат выдаётся сразу после проведения на основании обследования врачом. Врач имеет возможность назначить подходящее лечение, дать рекомендации по режиму, физической нагрузке и питанию в день обследования.
Покажитесь кардиологу
- Марина Васильевна, Каменск-Уральский:
- – Какими сердечными заболеваниями чаще всего страдают дети? Какие внешние симптомы должны насторожить родителей?
– Сердечно-сосудистых заболеваний, которые характерны для взрослых, к примеру ишемической болезни сердца или атеросклероза сосудов, у детей не бывает. У них другие болезни, прежде всего, это врождённые аномалии (пороки) сердца и сосудов, нарушения сердечного ритма и проводимости, воспалительные заболевания сердца, артериальная гипертензия. Дети чаще взрослых болеют простудными заболеваниями,осложнением которых может стать миокардит — воспалительное заболевание мышцы сердца. Миокардит опасен тем, что на его фоне зачастую развивается аритмия, которая может угрожать жизни ребёнка. Все эти заболевания, как и у взрослых, требуют медикаментозного лечения. Если говорить о симптомах, которые должны обеспокоить родителей, то к ним относятся: одышка, снижение переносимости физической нагрузки, частые головокружения, приступы учащённого сердцебиения, обмороки и предобморочные состояния, слабость, повышенная утомляемость, задержка физического развития. В этих случаях нужно пройти обследование у детского кардиолога. Даже один эпизод потери сознания – серьёзный повод обратиться к врачу-детскому кардиологу. Если замечаете посинение или бледность кожи, одышку, а это можно заметить даже у новорожденных детей: ребёнок прерывается во время кормления, чтобы отдышаться, также необходимо обратиться к детскому кардиологу.
- Елена Кирилловна Мальгина, Екатеринбург:
- – Внучке в декабре исполнится четыре года, она очень сильно потеет. Мы волнуемся по этому поводу. Хотелось бы с ранних лет приучить девочку к спорту, но, может быть, ей противопоказан спорт?
– Повышенная потливость чаще всего связана с вегетативными нарушениями. У детей с такими нарушениями очень часто бывает пониженное артериальное давление и частота сердечных сокращений. Вам нужно обязательно сделать электрокардиограмму и показаться детскому кардиологу в своей районной поликлинике. При необходимости врач назначит медикаментозное лечение. В любом случае, таким детям показано закаливание, контрастные процедуры , но смена температуры воды не должна быть очень резкой. На пользу девочке могут пойти такие виды спорта как плавание, танцы, фигурное катание, но к занятиям нужно приступать только после консультации с врачом.
- Наталья Владимировна Вишневская, Екатеринбург:
- – Моей дочке 16 лет. Месяц назад она пришла из школы с давлением 140/90, пульс был 102 удара в минуту. С тех пор мы измеряем давление и пульс. Скажите, какие показатели считаются нормальными для 16-летнего возраста?
– Давление у детей зависит от пола, возраста и роста. Если девочка среднего роста, давление в этом возрасте не должно превышать показатель 120/70 мм рт. ст., а пульс должен быть не больше 80 ударов в минуту в состоянии покоя. У маленьких детей сердце бьётся чаще и дыхание более учащённое, так как у них меньше объём крови. С учётом того, что сердцебиение, как и давление, у вашей девочки повышенное, я рекомендую пройти обследование: сделать электрокардиограмму и УЗИ сердца. Причин для повышения артериального давления и учащения сердцебиения может быть много. Иногда это случается после простудных заболеваний, иногда в результате заболевания почек или вегетативной дисфункции, нередко причиной служит нарушение функции щитовидной железы. Советую вам вести дневник артериального давления: измерять его, а также пульс, регулярно один-два раза в день и записывать данные в дневник. До того, как вы пройдёте обследование и получите результаты, было бы неплохо принимать успокаивающие препараты растительного происхождения и препараты калия и магния.Применения антигипертензивных препаратов, которые снижают артериальное давление, у подростка, до результатов обследования лучше избегать. Немедикаментозное лечение артериальной гипертензии содержит следующие компоненты: нормализация режима дня, труда и отдыха, снижение избыточной массы тела, оптимизация физической нагрузки, рационализация питания.
Порок сердца? Требуется операция.
- Марина Витальевна, Полевской:
- – По каким причинам у ребёнка может быть врождённый порок сердца? В каком возрасте лучше делать операцию?
– Нельзя сказать однозначно, какова причина развития порока сердца у ребёнка. Это может быть результат наследственности или инфекций, которые перенесла мать во время беременности, чаще всего негативные последствия вызывают перенесённые грипп и краснуха. Могут повлиять неблагоприятные условия труда будущей матери, в том числе длительная работа за компьютером, а также влияние окружающей среды. Как правило, мы активно пользуемся бытовой химией и не задумываемся о её вредном воздействии, разогреваем пищу в пластмассовой посуде в микроволновых печах, не подозревая, что при этом выделяются вредные вещества, которые приводят к различным серьёзнымм заболеваниям. Курение, алкоголь, употребление некоторых лекарственных препаратов, в частности, противозачаточных и противосудорожных, также могут привести к возникновению порока сердца у плода . Кстати, сердце у плода начинает развиваться очень рано, в четыре-шесть недель. Порой женщина ещё сомневается, беременна ли она, а сердце плода уже бьётся. Каждый год у нас в области рождается в среднем 1 100 детей с врождённым пороком сердца. Сейчас эту патологию выявляют очень рано, так как всем детям в возрасте одного месяца стараются делать УЗИ сердца. Такие обследования проводятся в межмуниципальных медицинских центрах в каждом из территориальных округов области. Эти центры есть в Первоуральске, Краснотурьинске, Ирбите, Каменск-Уральском, Нижнем Тагиле. Примерно половине детей, родившихся с пороком сердца, операцию делают в возрасте до года. В любом случае, чем раньше сделать операцию, тем лучше, поскольку порок сердца может привести к необратимым изменениям со стороны сосудов лёгких, и тогда оперативное вмешательство уже невозможно.
К слову
– Не могу не сказать о наших замечательных кардиохирургах, которые спасают детям жизнь. Отделение детской кардиохирургии Свердловской областной клинической больницы №1, которым руководит Константин Борисович Казанцев, занимает пятое место в стране по количеству операций на сердце, это порядка 450-460 операций в год. Я застала то время, когда у нас в области не было своей детской кардиохирургии. Мы отправляли детей в Москву или Новосибирск, они ждали получения квоты на операцию, некоторые из них до операции не доживали. В некоторых случаях, чтобы спасти ребёнка, операцию нужно делать буквально в первые дни жизни. Часто так бывает: привозят ребёнка к нам из области, смотрим — а тут нужно немедленное хирургическое вмешательств и у нас сейчас есть такая возможность.
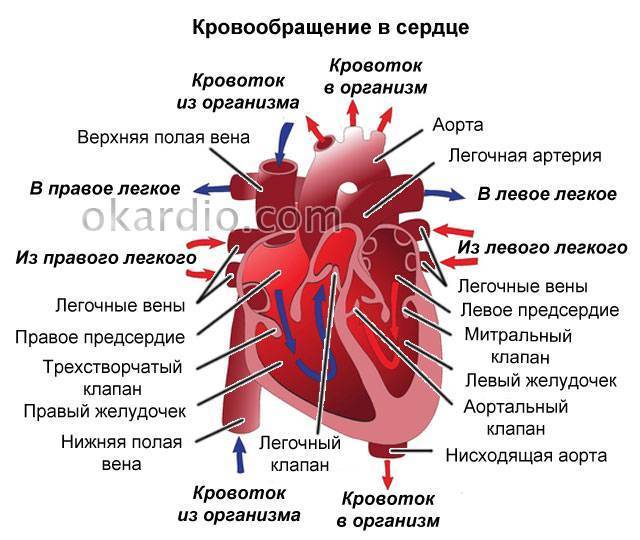
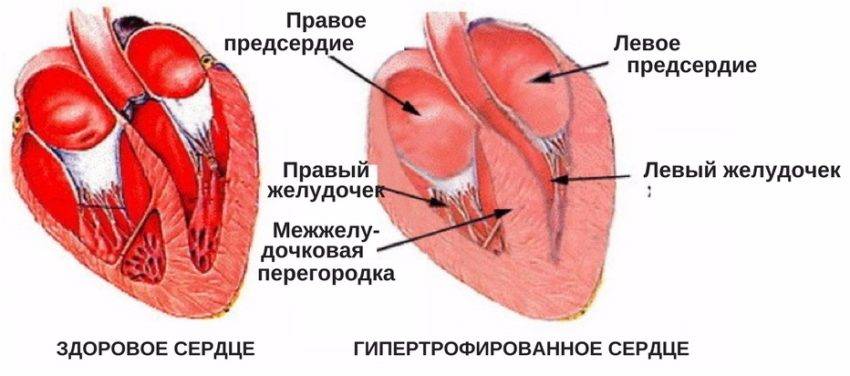
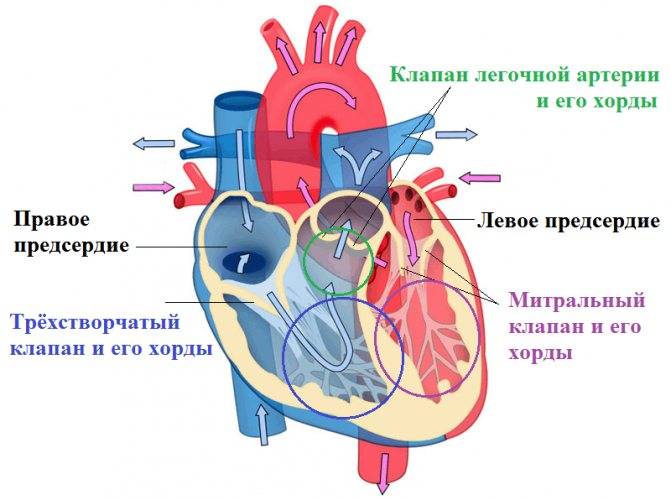
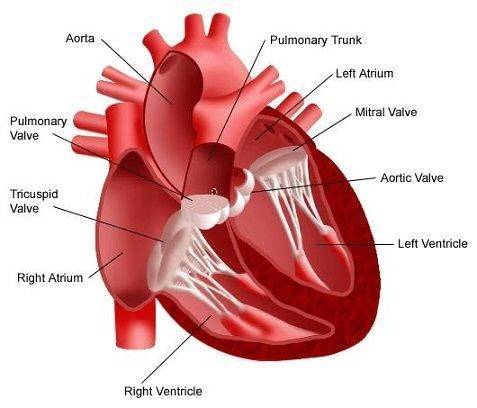
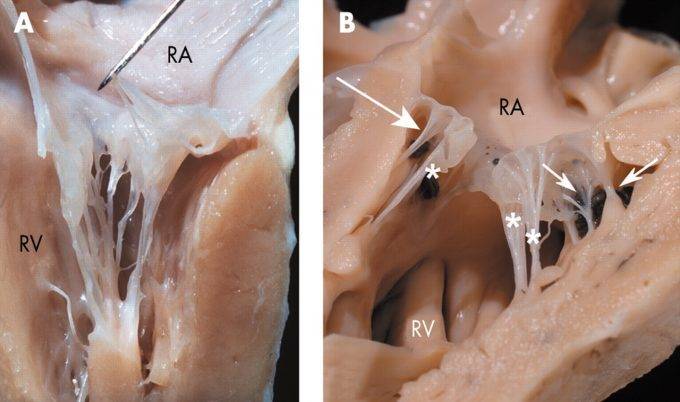
Правое предсердие
Функциональная анатомия правого предсердия
Правое предсердие имеет цилиндрическую форму; у новорожденных объем
полости составляет 6,5-10 см3, к концу 1 года жизни — 11-18
см3, в 7-9 лет — 22-36 см3, в 18-25 лет — 100-150
см3.
Правое предсердие изучают в двухмерном режиме из проекции 4-х камер
с верхушки или субксифоидально. При субксифоидальном доступе можно
визуализировать место впадения нижней полой вены, а также ее заслонку
(складка эндокарда высотой 5-10 мм) и межвенозный бугорок (на границе
устьев верхней и нижней полой вены). На латеральной стенке правого
предсердия в ряде случаев удается визуализировать мышечный валик (пограничный
гребень ушка правого предсердия). При дилатации ушка могут визуализироваться
гребенчатые мышцы в виде трабекулярных образований, обычно соединяющихся
с устьем полых вен.
Размеры правого предсердия зависят от возраста: у новорожденных и
детей до года переднезадний размер колеблется от 1,1 до 2,1 см, у
детей 1-6 лет — 1,1-2,5 см, у детей 7-12 лет — 1,3-2,5 см, 13-17
лет — 1,4-2,5 см. Ширина предсердия у новорожденных и детей до 1
года от 1,2 до 1,9 см, у детей 1-6 лет — 1,2-2,3 см, у детей 7-12
лет — 1,3-2,3 см, у 13-17-летних — 1,4-2,3 см.
Двухмерная эхокардиография правого предсердия
Правое предсердие визуализируют в нескольких продольных и поперечных
сечениях. Из субкостального доступа определяют место впадения нижней
полой вены в полость камеры (situs solitus). В проекции 4-х камер
из апикального или субкостального доступа устанавливают форму камеры,
наличие в ней дополнительных образований, взаимосвязь с желудочковой
камерой.
Дилатация правого предсердия
- Идиопатическая аневризма правого предсердия.
- Аномальный дренаж легочных вен.
- Дефект межпредсердной перегородки.
- Открытый атриовентрикулярный канал.
- Аномалия Эбштейна.
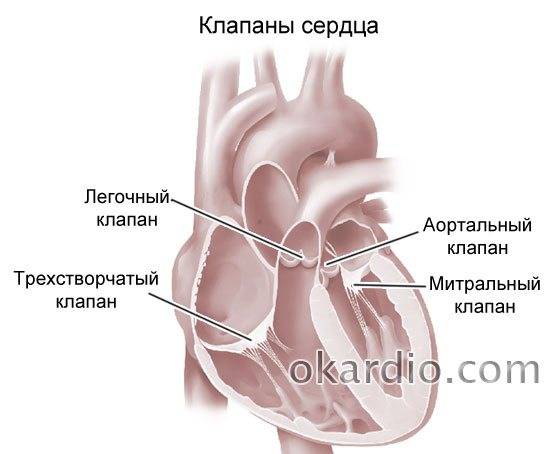
- Стеноз трикуспидального клапана.
- Недостаточность трикуспидального клапана.
- Опухоль правого предсердия.
- Рестриктивная кардиомиопатия.
- Аритмогенная дисплазия правого желудочка.
- Частичное врожденное отсутствие перикарда.
- Легочное сердце.
- Застойная сердечная недостаточность.
- Констриктивный перикардит.
- Прорыв аневризмы синуса Вальсальвы в правое предсердие.
- Портальная гипертензия.
Уменьшение полости правого предсердия
- Сдавление при опухолях средостения.
- Синдром гипоплазии правого желудочка.
- Большой лево-правый шунт на уровне желудочков (ДМЖП)
или магистральных сосудов (ОАП).
Дополнительные эхосигналы в полости правого предсердия:
- Опухоли правого предсердия (чаще миксомы).
- Заслонка венечного синуса.
- Заслонка нижней полой вены (Евстахиев клапан).
- Заслонка овального отверстия.
- Гребенчатые мышцы ушка правого предсердия.
- Тромб в правом предсердии.
- Пролапс трикуспидального клапана.
- Пролапс клапана нижней полой вены.
- Аневризма межпредсердной перегородки.
Проведение ЭхоКГ
При проведении ЭхоКГ специалист может определить такие показатели, как размеры камер сердца, толщину стенок, описать клапанный аппарат, измерить скорость кровотока на клапанах и крупных сосудах, оценить сократительную (систолическую) функцию сердца и способность сердца к расслаблению (диастолическую функцию).
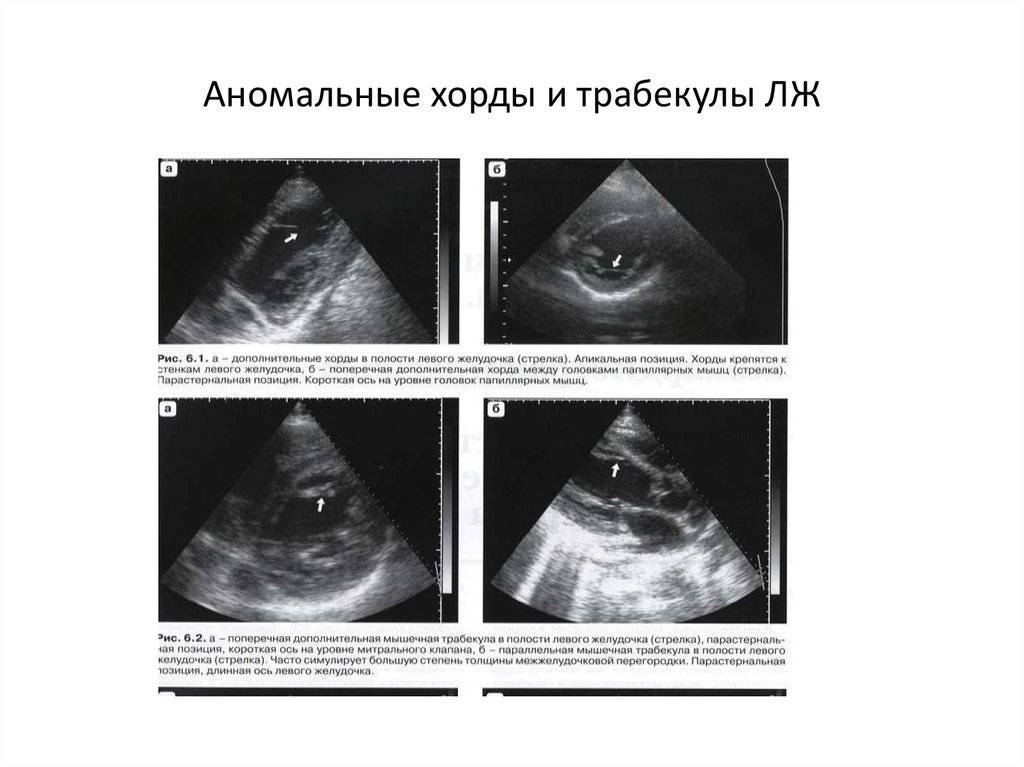
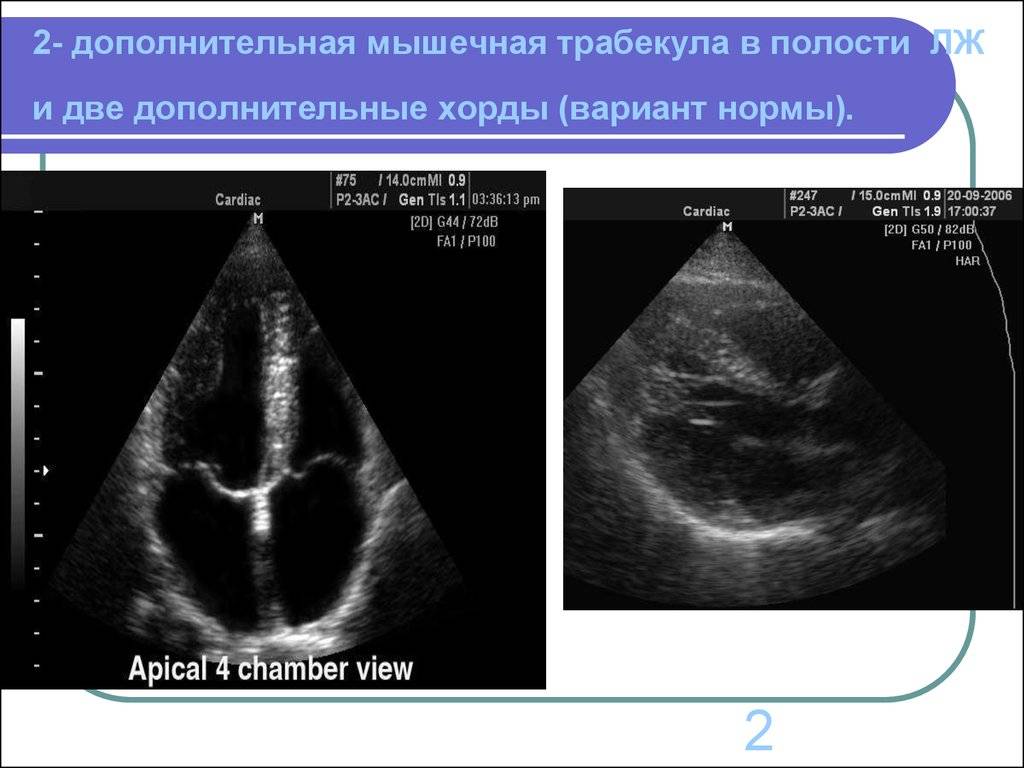
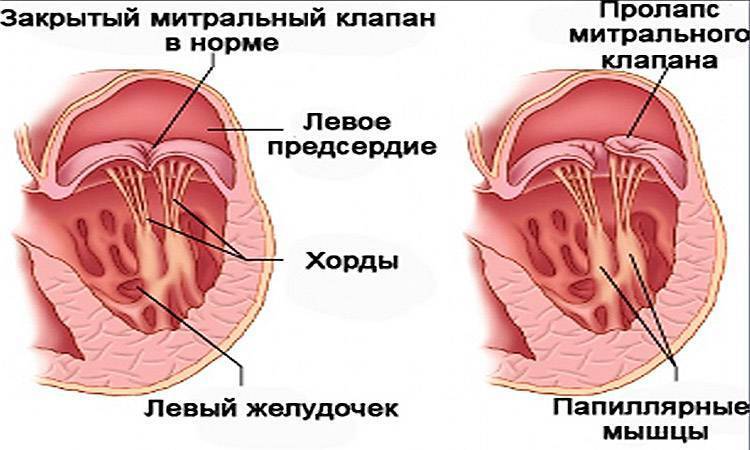
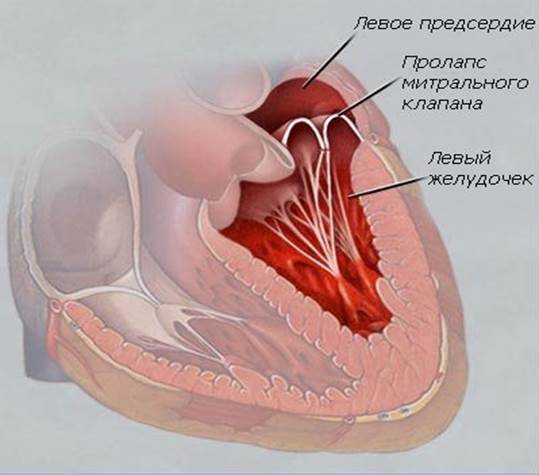
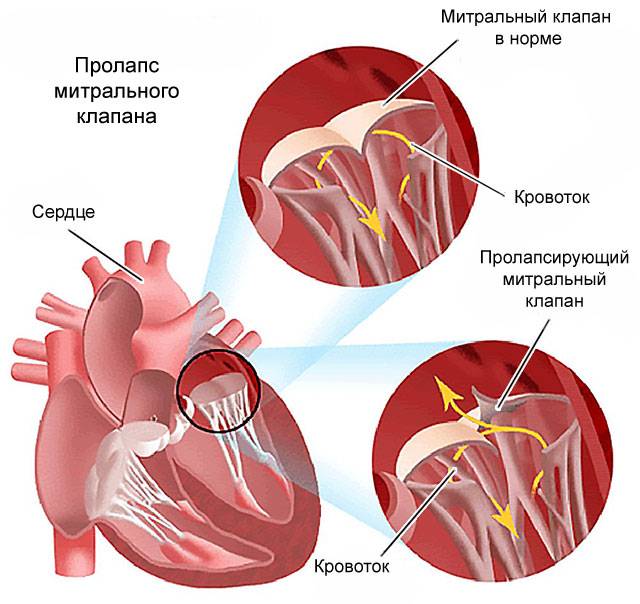
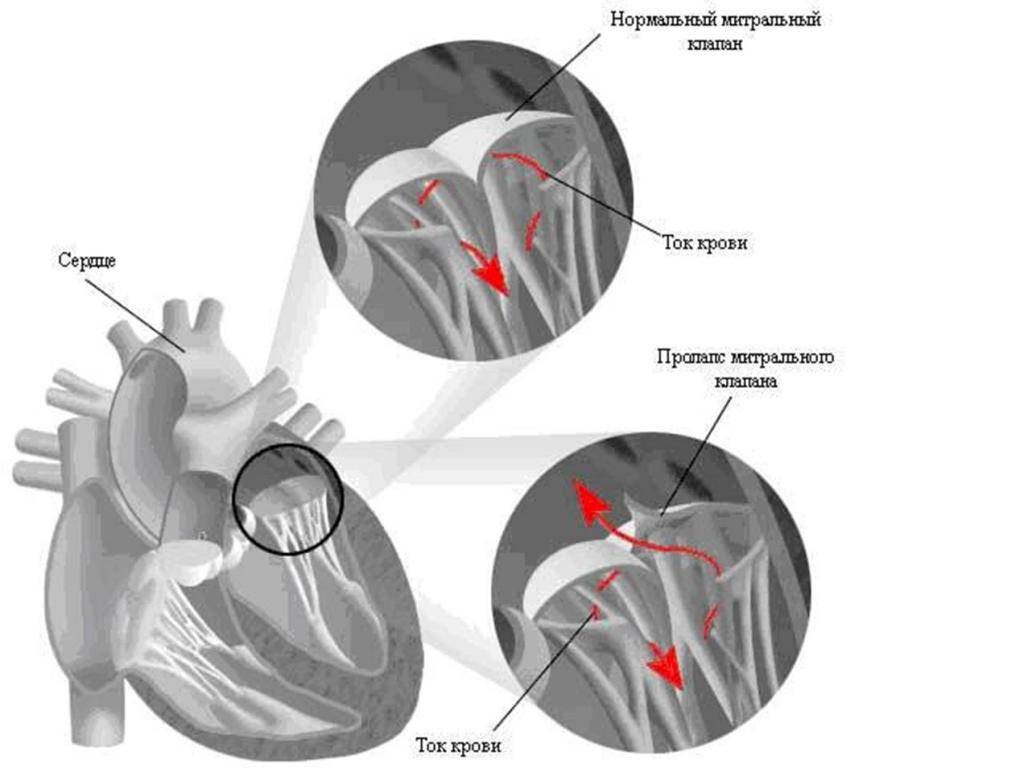
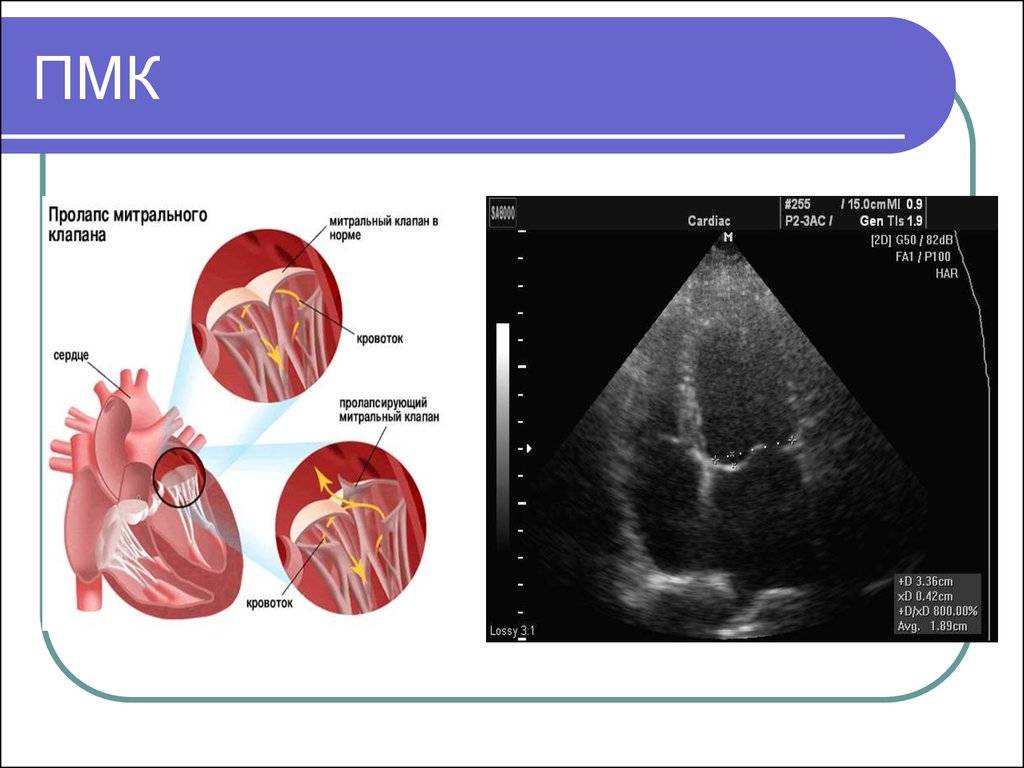
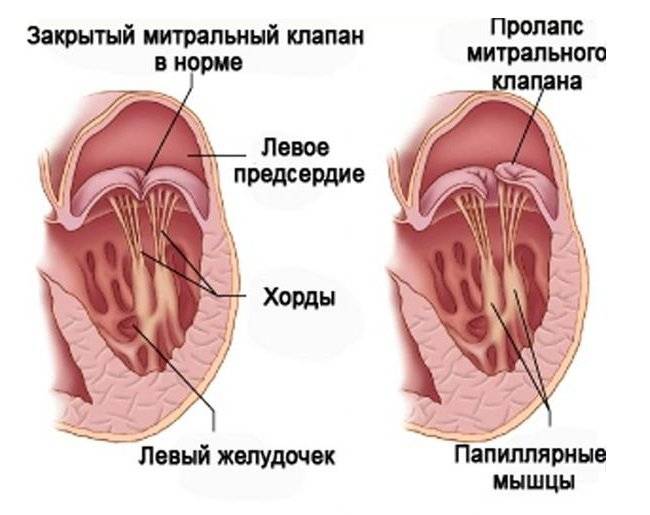
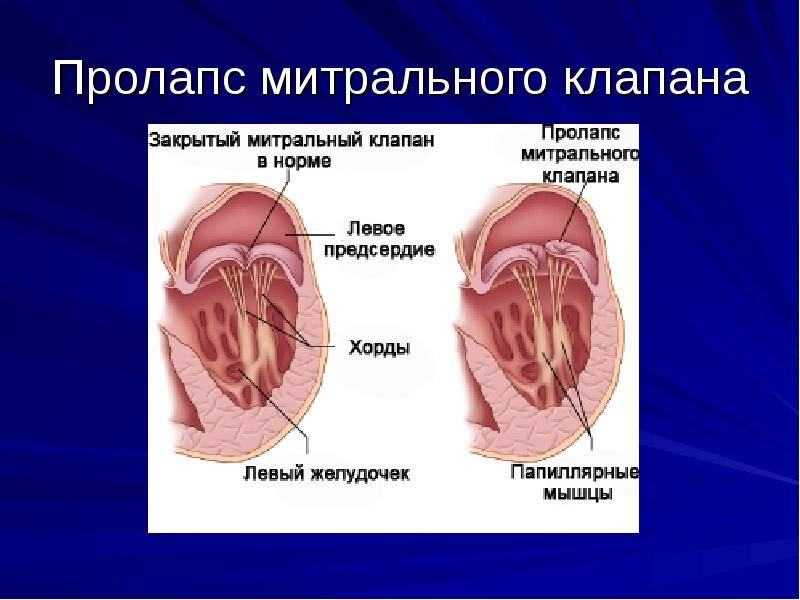
С первых недель жизни ребенка ЭхоКГ позволяет диагностировать врожденные пороки сердца. Метод очень информативен при диагностике осложнений гипертонической болезни (гипертрофии сердечной мышцы), приобретенных пороков сердца, кардиомиопатий, эндокардитов и перикардитов, опухолей сердца, используется в комплексном обследовании пациентов с ИБС (особенно после перенесенного инфаркта миокарда) и после операций по протезированию клапанов сердца. Достаточно часто находками при проведении ЭхоКГ могут быть варианты развития сердца, которые не являются пороками (дополнительные хорды в левом желудочке) либо не требуют активного лечения и наблюдения (пролапс митрального клапана без нарушения гемодинамики, как правилоIиIIстепени).
В некоторых случаях для уточнения результатов обычной (трансторакальной) ЭхоКГ вас могут направить на чреспищеводную ЭхоКГ (ЧПЭхоКГ), при которой ультразвуковой датчик вводится в пищевод. Такое исследование проводится натощак. Вы можете чувствовать дискомфорт и тошноту при глотании датчика, однако исследование непродолжительно по времени и обычно хорошо переносится.
Причины для направления на чрезпищевую ЭхоКГ:выявление возможных тромбов в полостях сердца (особенно в ушке левого предсердия), которые могут быть источником системных эмболий; обязательное исследование перед восстановлением синусового ритма у пациентов с фибрилляцей предсердий с давностью пароксизма более 48 часов); оценка размеров, структуры, степени подвижности и места прикрепления новообразований (опухолей) сердца; выявление инфекционного эндокардита и его осложнений; диагностика заболеваний грудной аорты (расслаивающая аневризма аорты, атеросклеротическое поражение аорты и его осложнения); оценка клапанного аппарата сердца при приобретённых пороках сердца, в том числе перед предстоящей операцией (состояние створок, подклапанных структур, тщательная оценка регургитаций); оценка нарушения функции протезированных клапанов сердца (в особенности митральных протезов); диагностика врождённых пороков сердца, уточнение анатомических особенностей перед оперативным лечением; мониторинг при проведении операции на сердце; длительная лихорадка неясного генеза. |
Расшифровка ЭхоКГ
Результаты ЭхоКГ оценивает и расшифровывает врач, кардиолог. Если после проведения обследования у вас возникли вопросы, задайте их доктору, который проводил вам УЗИ сердца, или врачу, который направил вас на это исследование.
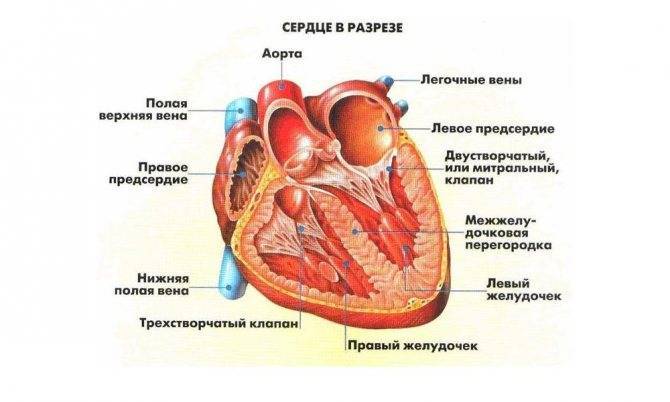
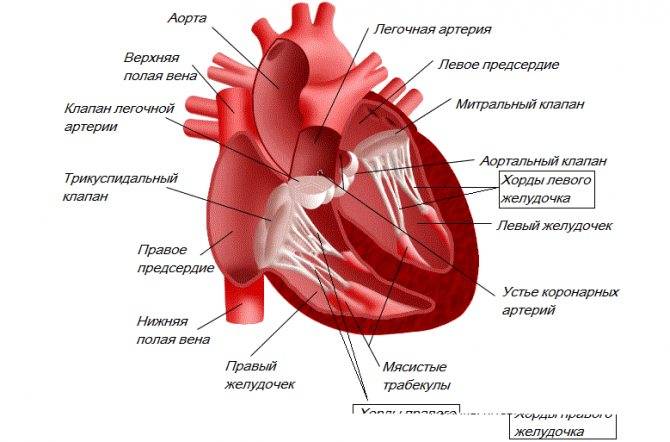
Расшифровываются показатели левого и правого желудочков и перегородок между ними.
Для левого желудочка расшифровка следующая:
- масса миокарда левого желудочка (для мужчин норма – 135-182 г, для женщин – 95-141 г);
- ИММЛЖ (индекс массы миокарда ЛЖ): 71-94 г/м2 для мужчин и 71-80 г/м2 для женщин;
- КДО (объем ЛЖ в состоянии покоя): у мужчин 65-193 мл, у женщин 59-136 мл; КДР (размер ЛЖ в состоянии покоя) должен составлять 4,6-5,7 см и КСР (размер ЛЖ во время сокращения)− 3,1-4,3 см;
- толщина стенки вне сокращений сердца при работе: 1,1 см. При нагрузке на сердце повышение показателя говорит о гипертрофии (толщина стенки желудочка увеличивается (параметр в 1,6 см и выше свидетельствует о значительной гипертрофии));
- фракция выброса (объем выбрасываемой сердцем крови при каждом сокращении) – не менее 55-60%. Если меньше – это может сигнализировать о сердечной недостаточности;
- ударный объем (объем выбрасываемой крови за одно сокращение): 60-100 мл. Параметр определяет.
Нормы для показателей правого желудочка: толщина стенки – 5 мм, индекс размера от 0,75 до 1,25 см/м2 и размер желудочка в состоянии покоя – от 0,75 до 1,1 см.
Когда необходимо лечение патологии?
Если наличие дополнительной хорды не проявляет себя симптоматически, то никакого медицинского лечения не назначается. Нужно будет наблюдаться у врача и периодически проходить обследования, а родителям организовать малышу здоровый образ жизни. Если же аномалия провоцирует симптомы, характерные для сердечно-сосудистых заболеваний, то потребуется терапия.
Лечение заключается в назначении препаратов:
- витамины В1, В2, РР;
- магний и калий (Магне В6, Панангин);
- антиоксиданты (препараты L-карнитина, Цитохром С, Убихинон);
- нейротропные средства при необходимости (Ноотропил, Пирацетам).
Кроме этого, нужно выполнять другие рекомендации:
- заниматься подходящей ЛФК, не перегружать ребенка физическими нагрузками;
- каждый год проводить курс укрепляющего массажа;
- заниматься спортом, а какими именно видами – подскажет лечащий врач;
- оградить от занятий с сильными эмоциональными нагрузками – парашютный спорт, дайвинг и др.;
- закаляться;
- полноценно и разнообразно питаться;
- больше гулять на свежем воздухе;
- избегать инфекционных заболеваний и ослабления иммунитета;
- обеспечить полноценный сон и отдых;
- создать дома благожелательную, лишенную стрессов атмосферу.
Не нужно ограждать ребенка от окружающего мира, вполне возможно, он просто перерастет эту патологию. Малыш должен вести полноценную жизнь, при этом наблюдаться у специалиста. Впоследствии, в юношеском возрасте, мальчики могут служить в армии, дополнительная хорда не является медицинским отводом, кроме тех случаев, когда она приводит к сердечно-сосудистым заболеваниям. Девушки могут спокойно выносить беременность и родить естественным путем.
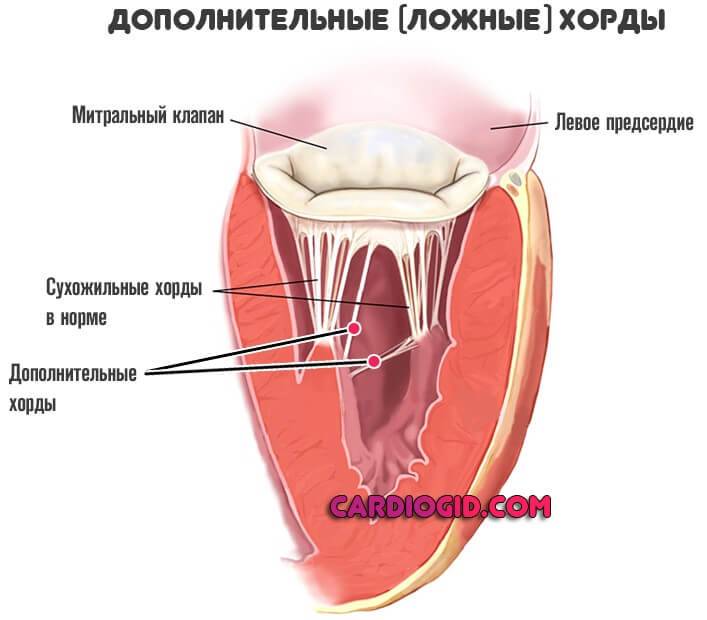
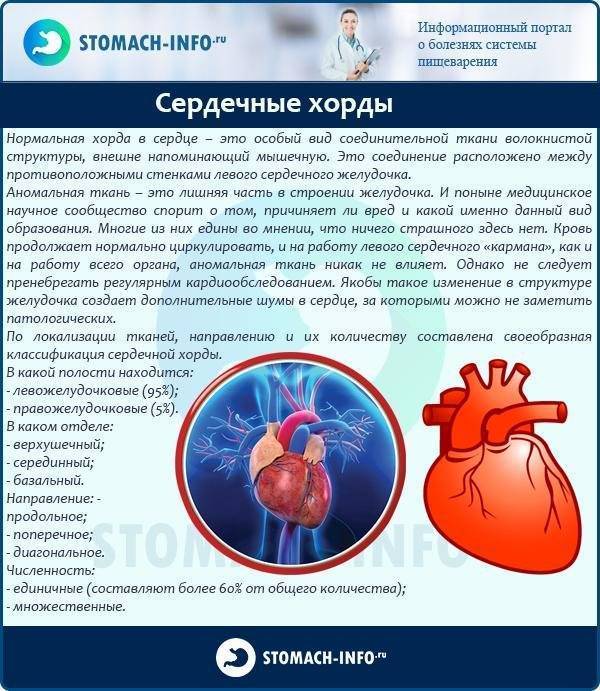
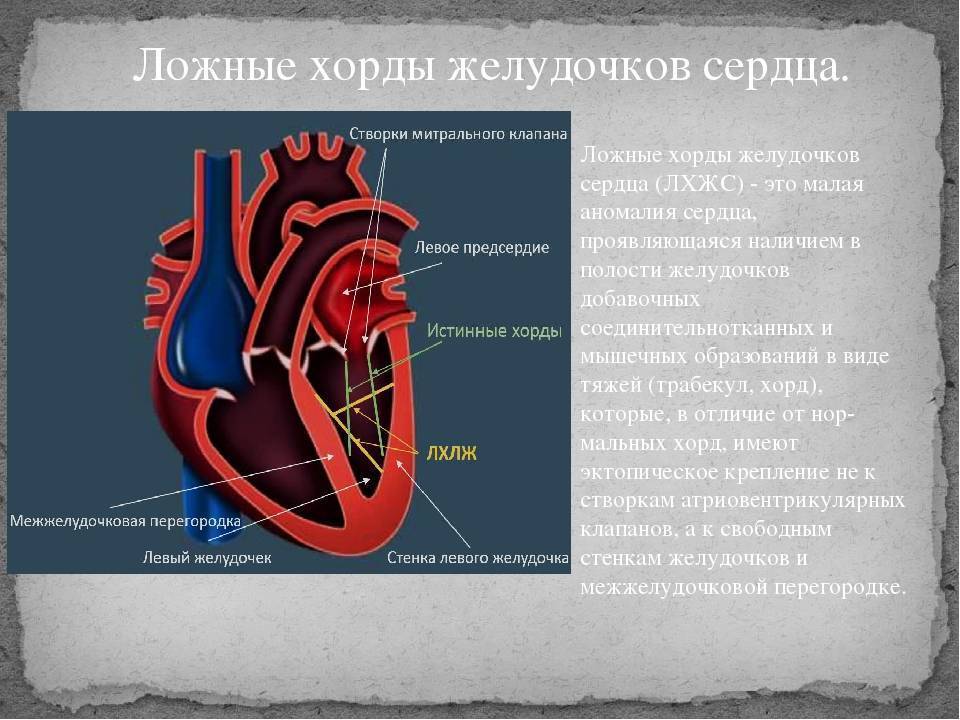
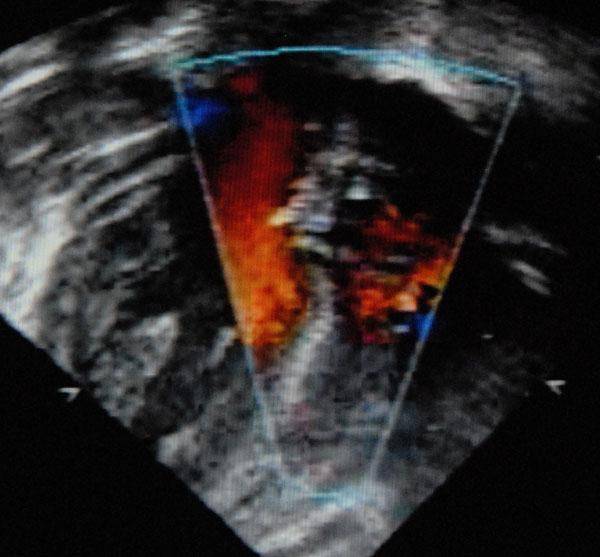
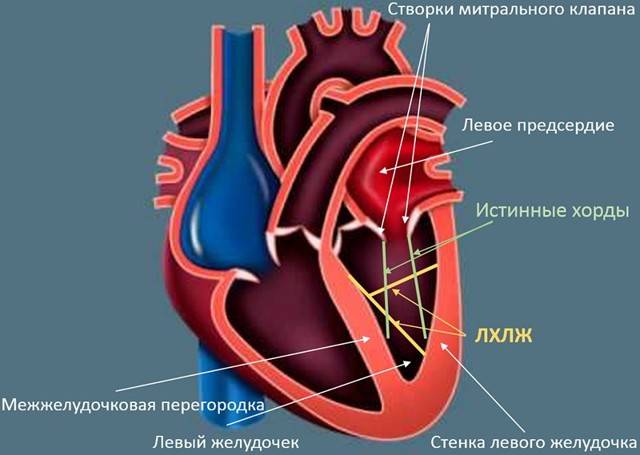
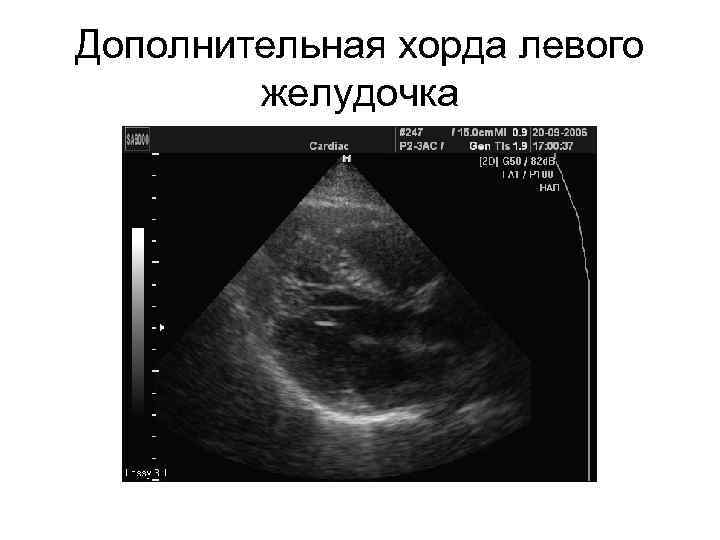
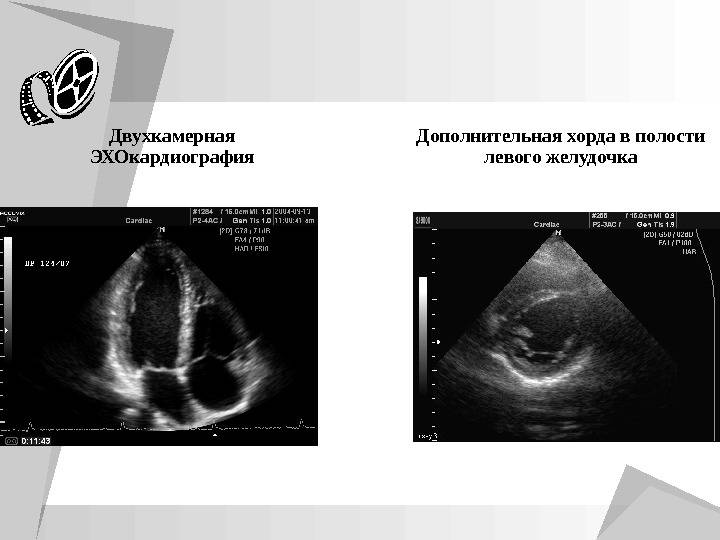
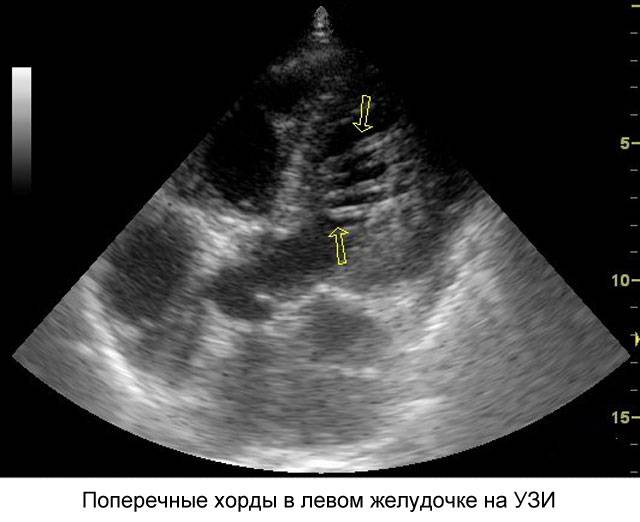
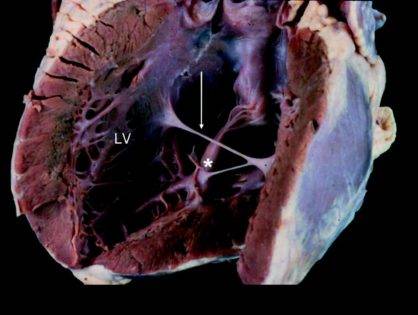
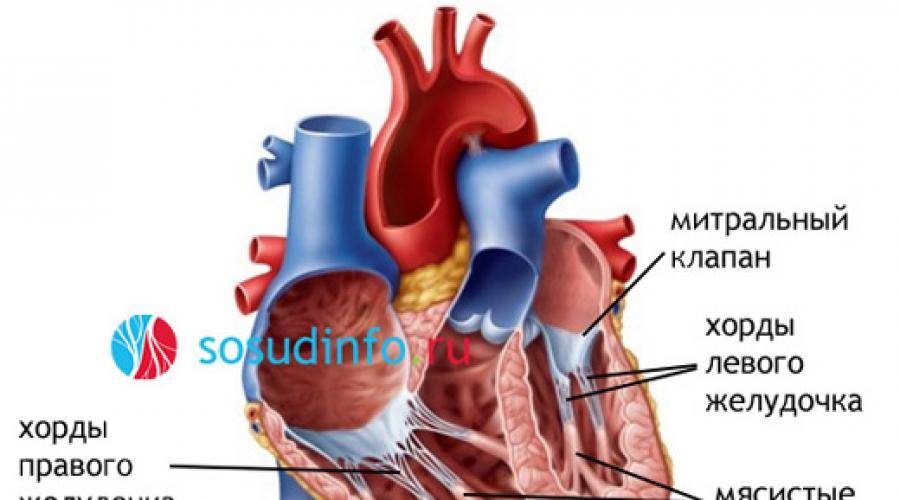
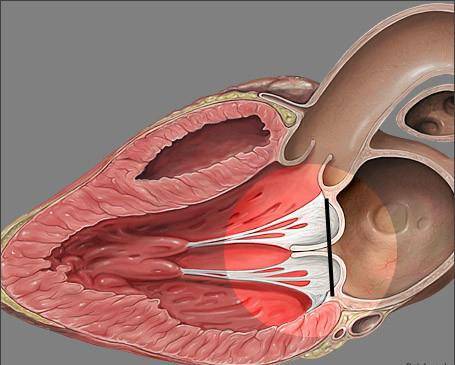
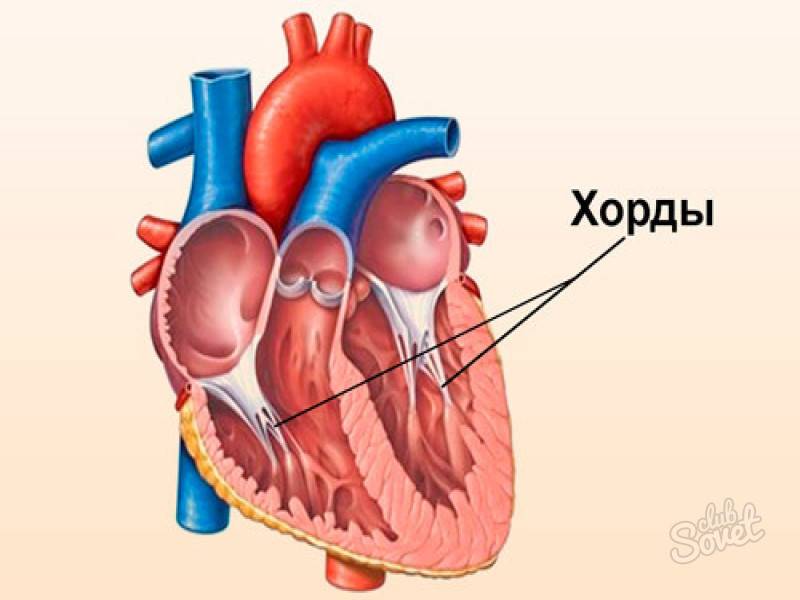
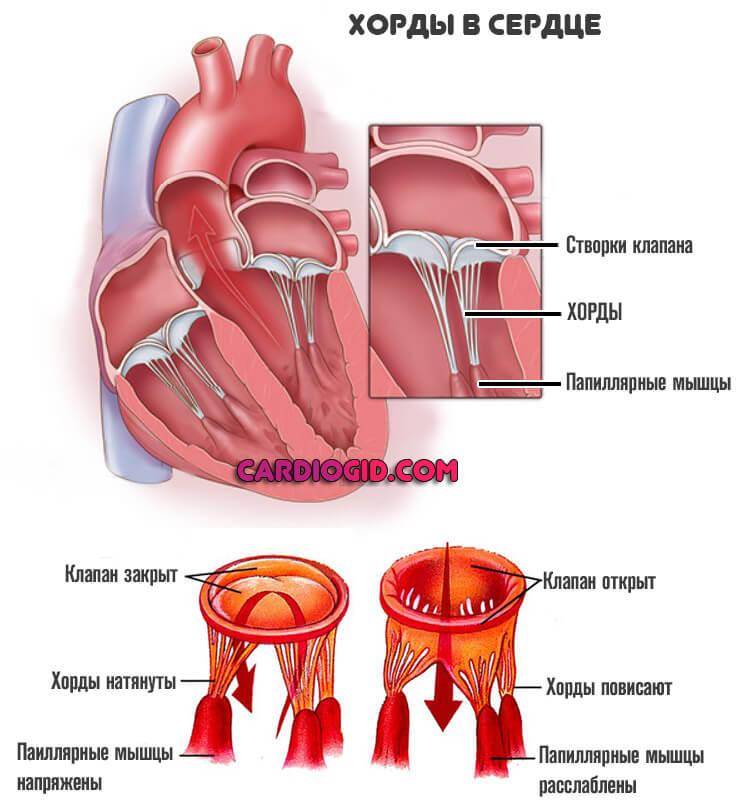
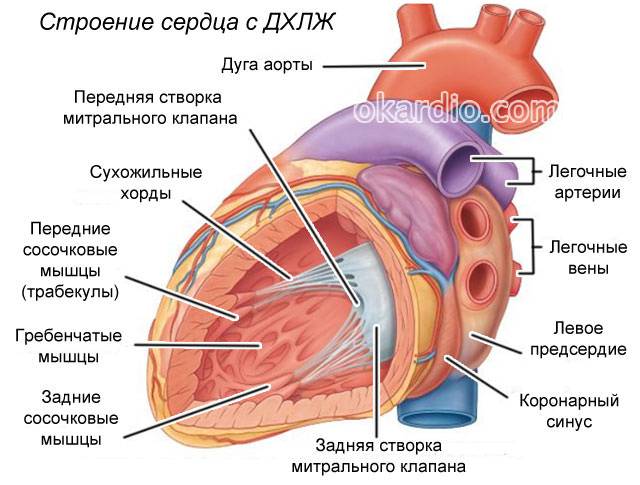
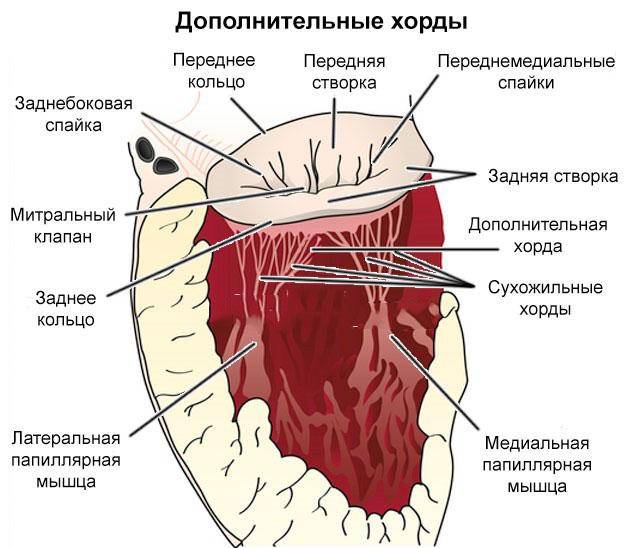
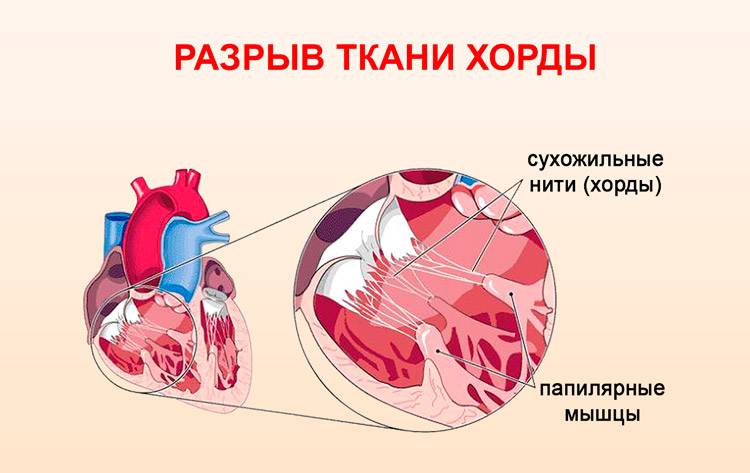
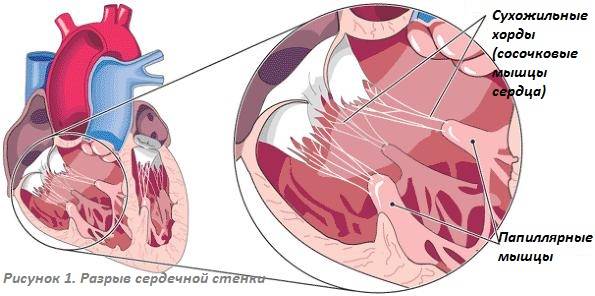
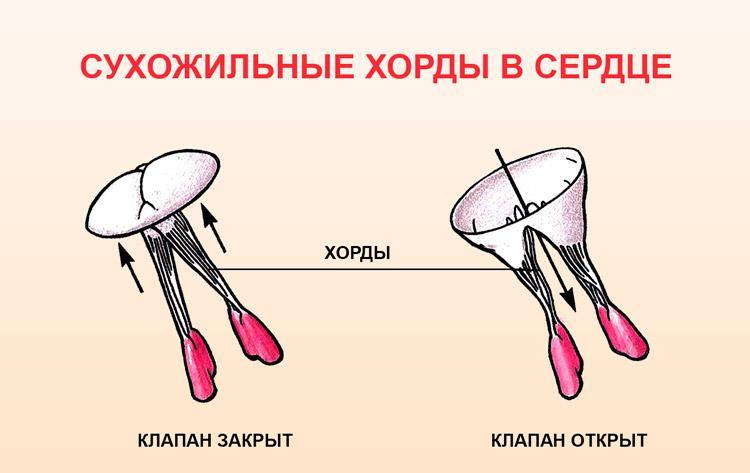
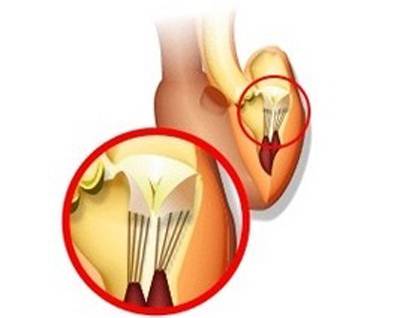
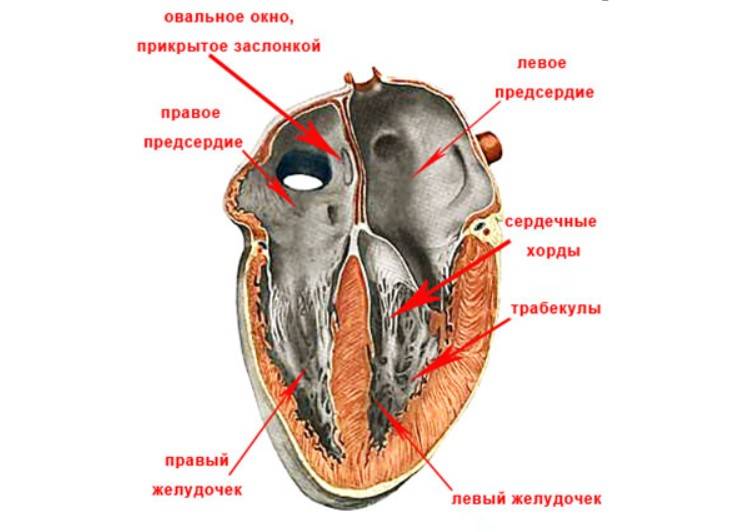
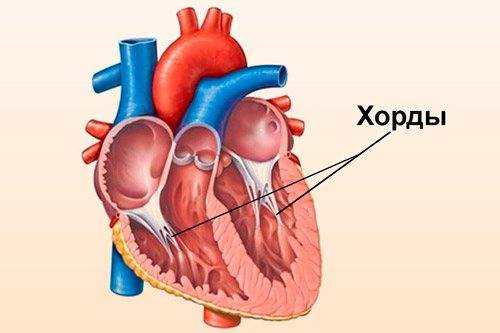
В сердце человека есть несколько хорд, которые во время сокращения этого органа не позволяют клапану прогибаться. Благодаря их присутствию, он хорошо удерживает кровь и обеспечивает адекватную гемодинамику. Нормальная хорда представляет собой своеобразную пружину с мышечной структурой. Иногда во время внутриутробного развития в одном из желудочков сердца появляется дополнительная хорда, которая представляет собой нитевидный тяж из соединительной ткани. В некоторых случаях это аномальное образование включает в себя мышечные или сухожильные волокна.
В этой статье мы рассмотрим такую малую аномалию сердца, как дополнительная хорда левого желудочка. В большинстве случаев она обнаруживается у детей до 18 лет, но некоторые люди живут с таким диагнозом многие годы и не ощущают никаких изменений в работе сердца. Обычно дополнительная хорда выявляется случайно: при обследовании по поводу другого заболевания или во время профилактического осмотра. Ни при выслушивании шумов в сердце, ни на ЭКГ она не определяется, и поставить точный диагноз можно только после проведения ЭХО-КГ. Услышав шум в сердце, врач может только заподозрить наличие этой малой аномалии сердца и порекомендовать пройти ультразвуковое исследование, позволяющее опровергнуть или подтвердить диагноз.
В нашей статье мы ознакомим вас с причинами развития, видами, симптомами, методами наблюдения, лечения и профилактики дополнительной хорды левого желудочка. Эти знания помогут родителям детей с такой аномалией сердца выбрать верную тактику отношения к проблеме и избавят их от лишних волнений.
Лечение порока сердца у ребенка
Консервативное лечение обычно целесообразно при пороках, которые не вызывают серьезных нарушений в работе сердца или для облегчения осложнений при невыполненной своевременно операции (панические атаки, ощущение нехватки воздуха, цианоз кожи и слизистых, одышка, сердечная недостаточность). Кроме этого, консервативную терапию могут проводить во время подготовки к операции.
Хирургическое лечение пороков сердца является основным методом избавления от этого опаснейшего заболевания.
Виды оперативного вмешательства:
- плановая операция на сердце – проводится после предварительной подготовки, сроки определяются лечащим врачом индивидуально для каждого пациента, возможно проведение операции даже во время внутриутробного развития плода и сразу после рождения;
- экстренная операция – проводится при угрозе жизни пациента.
Операция может быть радикальной (когда заболевание устраняется полностью) или паллиативной (когда устраняется не сама болезнь, а вызванные ею осложнения).
Помните! Регулярные плановые осмотры у врача, помогут вовремя заметить отклонения в здоровье ребёнка. На приёме детский кардиолог-ревматолог проведёт осмотр и первичную диагностику, что поможет оценить состояние сердечно-сосудистой системы вашего малыша.
Причины возникновения шумов в сердце
Выделяют следующие причины возникновения шумов в сердце:
- Высокая скорость кровотока.
- Поток крови через суженное или деформированное отверстие в расширенную камеру сердца.
- Регургитация крови (возвратный поток) через некомпетентный клапан.
У детей функциональные шумы в сердце могут возникать по причине малых аномалий развития сердца (дополнительные трабекулы, хорды, открытое овальное окно, удлиненный евстахиев клапан, аневризма перегородки и др.), не влияющих на развитие ребенка и не причиняющих его здоровью вреда. Иногда функциональный шум в сердце возникает у ребенка вследствие интенсивного, быстрого и неравномерного роста ребенка (ростовой шум).
Если функциональный шум в сердце у ребенка может быть действительно «невинным», то у взрослых может свидетельствовать о наличии какой-либо патологии, например, о наличии порока сердца. В любом случае, при наличии шумов в сердце лучше незамедлительно обратиться к кардиологу для проведения обследования.
Диагностика шумов в сердце
- Аускультация — высокоинформативный метод диагностики заболеваний сердечно-сосудистой системы, основанный на выслушивании звуковых явлений, связанных с деятельностью сердечно-сосудистой системы.
- Ангиография.
- Рентгенография грудной клетки.
- Эхокардиография (ЭКГ).
- Катетеризация сердца.
- Нагрузочные тесты.
Пробы, используемые для измерения интенсивности сердечных шумов:
- Дыхание (увеличение на вдохе шумов из правых отделов сердца, увеличение на выдохе шумов из левых отделов сердца).
- Проба Вальсальвы (форсированное выдыхание при закрытом носе и рте).
- Физическая нагрузка (изотоническая, изометрическая, кистевая динамометрия).
- Позиционные изменения (изменение положения тела пациента, приседания, подъем ног из положения лежа).
- Экстрасистолия или фибрилляция предсердий.
- Фармакологические вмешательства (ингаляции лекарственных препаратов).
- Временная артериальная окклюзия (внешнее пережатие обеих рук двусторонней воздушной манжеткой).
В случае выявления каких-либо патологий сердечно-сосудистой системы рекомендуется провести лечение в зависимости от этиологии заболевания.
Евстахиев клапан
Евстахиевая заслонка (заслонка нижней полой вены-valvula venae
cavae inferioris) располагается на уровне передней арки нижней полой
вены и, обычно после периода новорожденности не превышает в длину
одного сантиметра или полностью рудиментируется. Клапан представляет
собой складку эндокарда шириной в среднем до 1 см. У зародыша заслонка
направляет струю крови из вены к овальному отверстию. После рождения
при отсутствии сообщения между предсердиями эта функция заслонки теряет
свое значение. По данным секционного материала Евстахиев клапан обнаруживается
у 86% детей.
При популяционных исследованиях с использованием эхокардиографии,
необычно длинный Евстахиев клапан (более 1 см) определяется у 0,20%
населения, и рассматривается как стигма (рис.161).
По нашим данным эта малая аномалия предрасполагает к суправентрикулярным
аритмиям, верятно рефлекторно вследствие раздражения пейсмекерных
образований предсердия.
Рис.161
Увеличенная
Евстахиева заслонка
нижней полой вены.
ЭхоКГ критерии .
Визуализация клапаноподобной структуры в правом предсердии в области
впадения нижней полой вены.
Функционально узкая аорта
ЭхоКГ критерии:
- Значение диаметра аорты, соответствующее 3-10 процентили
нормального распределения популяции. - Отсутствие значимого градиента давления между аортой
и левым желудочком.
При исследовании диаметра аорты у детей от 3 до 15 лет в популяции,
нами выявлено варьирование данного размера в широких пределах. В этом
отрезке онтогенетического развития просвет аорты увеличивается в 1,5-2
раза. Сравнение эхометрических показателей корня аорты у 1800 детей
в возрасте 3-15 лет, выявило взаимосвязь диаметра аорты с антропометрическими
показателями. Корреляционный анализ позволил обнаружить зависимость
диаметра с ростом ребенка (r=0,872 у мальчиков, r=0,634 у девочек)
и в меньшей степени с массой тела (r=0,574 у мальчиков, r=0,532 у
девочек) и площадью поверхности тела. Значение диаметра аорты, соответствующее
3 — 10 процентили выявлено у 5,6% детей, зависимости от возраста детей
не выявлено. Данный факт исключает влияние физиологических периодов
интенсивного роста в онтогенезе на представляемость данного признака
в обследуемой популяции. Приведенные нами данные позволяют сделать
вывод о том,что узкая аорта является генетически детерминированной,
либо врожденной малой аномалией развития сердца. Ни у одного из детей
не выявлено клинических и/или гемодинамических признаков стенозирования.
По данным допплерографического исследования кровотока в восходящей
аорте отсутствовало диагностически значимое увеличение градиента давления,
который в среднем составил 1,3+0,07 м/сек. Дети с функционально узкой
аортой имеют характерную функционально-структурную организацию внутрисердечной
гемодинамики, так у 91,2% мальчиков и 95,4% девочек выявлены пограничные
значения диаметра правого желудочка, соответствующие 90 — 97 процентили.
Конечно-диастолический диаметр левого желудочка имел тенденцию к увеличению
(90-97 процентили) у детей до 7 лет, в то время как у детей старшего
возраста соответствовал 25 процентили. Напротив, поперечный диаметр
левого предсердия у детей до 7 лет обычно соответствовал 25-75 процентилям,
в старшем возрасте увеличивался и, в большинстве случаев, превышал
75 процентиль.
В большинстве случаев у детей с функционально узкой аортой выявлено
повышение мышечной массы левого желудочка, о чем свидетельствовали
значения диастолической толщины задней стенки левого желудочка и межжелудочковой
перегородки, соответствующие 90-97 процентили. Утолщение межжелудочковой
перегородки отмечалось у 35,1% мальчиков и 34,1% девочек, а задней
стенки левого желудочка у 80,7% мальчиков и 88,6% девочек. Отмечено
сочетание функционально узкой аорты с другими аномалиями сердца-дисфункцией
митрального клапана (25,7%), пролапсом митрального клапана (8,9%),
дополнительными трабекулами в полости левого желудочка (10,8%).
Дети с погранично низкими значениями диаметра аорты имеют предрасположенность
к возникновению суправентрикулярных и желудочковых аритмий, а также
недостаточную работоспособность и толерантность к физическим нагрузкам.
Причины для направления на чрезпищевую ЭхоКГ:
выявление возможных тромбов в полостях сердца (особенно в ушке левого предсердия), которые могут быть источником системных эмболий; обязательное исследование перед восстановлением синусового ритма у пациентов с фибрилляцей предсердий с давностью пароксизма более 48 часов);
оценка размеров, структуры, степени подвижности и места прикрепления новообразований (опухолей) сердца;
выявление инфекционного эндокардита и его осложнений;
диагностика заболеваний грудной аорты (расслаивающая аневризма аорты, атеросклеротическое поражение аорты и его осложнения);
оценка клапанного аппарата сердца при приобретённых пороках сердца, в том числе перед предстоящей операцией (состояние створок, подклапанных структур, тщательная оценка регургитаций);
оценка нарушения функции протезированных клапанов сердца (в особенности митральных протезов);
диагностика врождённых пороков сердца, уточнение анатомических особенностей перед оперативным лечением;
мониторинг при проведении операции на сердце;
Виды и типы шумов в сердце
В медицине принято различать шумы в сердце органические (указывающие на сердечную патологию) и функциональные («невинные» шумы). Органические шумы в сердце – шумы, возникшие по причине порока (врожденного или приобретенного) или другого заболевания сердца.
Чаще всего причиной возникновения органического шума является клапанный или септальный дефект (дефект межжелудочковой или межпредсердной перегородки). По тембру органические шумы жесткие, грубые, стойкие; по интенсивности – громкие, резкие; по продолжительности длинные, проводятся за границы сердца, в межлопаточную или подмышечную области; сохраняются и усиливаются после физической нагрузки; одинаково слышны при любом положении тела, связаны с тонами сердца.
Функциональные шумы в сердце получили название «невинных», т.к. не связаны с наличием заболеваний сердца, могут выслушиваться при других заболеваниях, не связанных с патологией сердца.
По тембру функциональные шумы мягкие, музыкальные, непостоянные, слабой интенсивности, короткие, не проводятся за пределы сердца, ослабевают после физической нагрузки, их характер изменяется в зависимости от положения тела, не связаны с тонами сердца.
Более подробная классификация шумов в сердце представлена следующими типами шумов:
Систолические шумы
- Голосистолические (пансистолические) шумы.
- Среднесистолические (систолическое изгнание) шумы.
- Ранние систолические шумы.
- Средне-поздние систолические шумы.
- Ранние высокочастотные диастолические шумы.
- Среднедиастолические шумы.
- Пресистолические шумы.
Симптомы врожденного порока сердца
Тяжелые врожденные пороки сердца (ВПС) обычно становятся очевидными вскоре после рождения или в течение первых нескольких месяцев жизни. Симптомы ВПС могут включать:
- Светло-серый или синий цвет кожи (цианоз)
- Учащенное дыхание
- Раздувание ноздрей при вдохе
- Кряхтение при дыхании
- Отеки на ногах, животе или области вокруг глаз
- Одышка во время кормления, которая сопровождается плохими прибавками веса
Менее тяжелые ВПС могут оставаться невыявленными много лет, поскольку зачастую не имеют никаких внешних проявлений. Если симптомы ВПС проявляются у детей старшего возраста, они могут включать в себя:
- Быстрое появление одышки во время физических упражнений
- Быстрая утомляемость при физической нагрузке
- Отек рук, лодыжек или стоп
Когда обращаться к врачу
Тяжелые ВПС часто диагностируются до родов, или вскоре после рождения ребенка. Однако если порок сердца ранее не был выявлен у Вашего ребенка, но Вы заметили у него какие-либо из «тяжелых» симптомов, перечисленных выше – обратитесь к своему педиатру.
Если Ваш ребенок имеет любой из «легких» симптомов ВПС, перечисленных выше, Вам также следует обратиться к своему педиатру. Врач обследует ребенка и поможет определить, вызваны эти симптомы ВПС или каким-то другим заболеванием.
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент — это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками — покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.