SQLITE NOT INSTALLED
Современные методы диагностики ночного апноэ
Опрос, физическое обследование и анализыИсследование в клинике снаПолисомнография
- лицо и голова
- губы
- грудь
- живот
- ноги
- сенсор кислорода на палец руки
- Электромиография – исследование мышечной активности (тонус мышц)
- Электроэнцефалография – исследование активности головного мозга
- Запись данных о движении грудной клетки и живота во время дыхания
- Запись данных о воздушных потоках в ротовой и носовой полости во время дыхания
- Пульсоксиметрия – наблюдение за уровнем оксигенации крови (это безболезненная процедура, вам просто устанавливают сенсор на палец, который при помощи инфракрасного и красного света и специальных вычислений определяет насыщенность крови кислородом) в норме должно быть 98-100, также одновременно с оксигенацией определяется и частота сердечных сокращений (пульс).
- Электрокардиография – исследование функции сердца
- Видео и аудио запись вас во время сна, для того чтобы можно было исследовать характер вашего дыхания и храпа, а также для наблюдения за вашим поведением во время сна
Индекс апноэ-гипопноэ (ИАГ)
- Легкая – от 5 до 14 эпизодов в час
- Средняя – от 15 до 30 эпизодов в час
- Тяжелая – более 30 эпизодов в час
Исследование на дому
Частое и затрудненное дыхание
Затруднение вдоха и/или выдоха может сочетаться с тахипноэ и носит название одышки. Этот симптом сопровождает множество бронхо-легочных и сердечных заболеваний.
Причины нарушений:
Отек гортани при инфекциях (истинный и ложный круп), заглоточный абсцесс или инородное тело верхних дыхательных путей. Пациент не может сделать спокойный вдох. На фоне учащенного дыхания отмечается втяжение податливых мест в области грудной клетки. Раздуваются крылья носа. Кожа бледнеет
Обращает на себя внимание неестественного цвета носогубный треугольник. Все укладывается в картину инспираторной одышки.
Бронхиальная астма, обструктивный бронхит, бронхиолит
Затрудняется выдох. Грудная клетка «раздута», дыхательные движения мало или практически незаметны. Больному не хватает воздуха. Принимается вынужденное положение сидя или полусидя с опорой на руки. В зависимости от тяжести, проявления варьируют от минимальных до выраженных (ребенок задыхается). Меняется окраска кожных покровов (бледная, бледно-цианотичная). Одышка квалифицируется как экспираторная.
Пневмонии, простые бронхиты, плевриты. Сердечная недостаточность. Сочетает разные признаки. Проявляется смешанной одышкой.
У маленьких детей затруднение состоит в невозможности малыша оценить свое состояние и пожаловаться. Внимательное отношение позволяет своевременно заподозрить ухудшение и начать оказание помощи.
Появление учащенного дыхания должно рассматриваться в совокупности всей картины. При хорошем самочувствии, активности ребенка, отсутствии отклонений со стороны других органов нет причин для беспокойства. Возникновение раздражительности, плохой сон, ухудшение в познавательной и учебной деятельности становятся поводом для углубленного внимания. Подозрительным станет изменение цвета кожи и слизистых вместе с увеличением частоты дыхания. Приобретение синюшного оттенка с одышкой указывает на болезни сердца или легких.
Тахипноэ при простудных заболеваниях проходит совместно с нормализацией температуры. Поэтому при ОРВИ использование ибупрофена или парацетамола вместе с обильным питьем улучшает состояние и нормализует жизненные показатели пациента
В состоянии психоэмоционального возбуждения важно переключить внимание ребенка, напоить чаем или дать что-то рассосать или погрызть
Многие родители переживают из-за того, что новорожденный часто дышит во сне
Очень важно контролировать этот процесс, ведь во сне ребенок может принять неудобную позу или случайно накрыть себя простынкой, закрыв при этом доступ для кислорода. Многих родителей беспокоит частое дыхание во сне их новорожденного малыша
Что это такое, каковы причины подобного состояния?

Войти
Уже зарегистрированы? Войдите здесь.
Популярные разделы
- Форум о планировании беременности
- Графики базальной температуры
- Библиотека о репродуктивном здоровье
- Отзывы о клиниках о врачах
- Общение в клубах по ПДР
Материалы, размещенные на нашем сайте, носят информационный характер и предназначены для образовательных целей. Пожалуйста не используйте их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача!
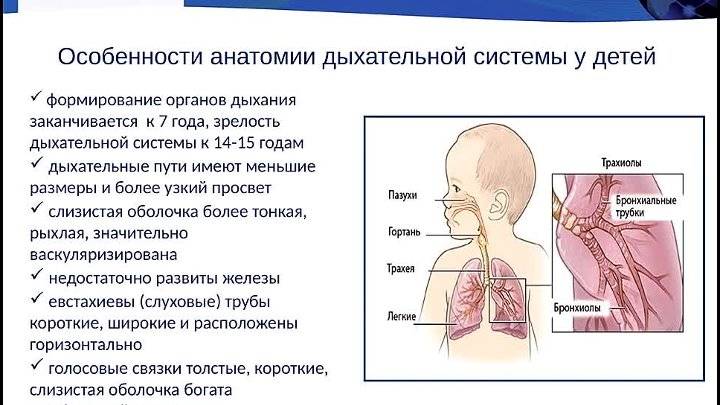
В привычных условиях дыхание здорового человека не обращает на себя внимания. У детей по мере взросления и роста изменяются частота и глубина дыхательных движений. Существуют возрастные нормы физиологических констант. Учащение дыхания может происходить в норме, а также являться отражением патологических изменений. Для оценки состояния требуется не только определение частоты дыхательных движений, но и исследование общего статуса здоровья.
- Почему изменяются частота и глубина дыхания?
- Норма и тахипноэ
- Причины учащения дыхания
- Проявления
- Частое и затрудненное дыхание
Храп и причины его возникновения без ринита
Храп возникает в результате сужения просвета гортани и глотки. В результате воздуху тяжелее проходить через респираторные пути. К сужению просвета дыхательной трубки могут приводить ряд факторов помимо ринита. Почему ребенок стал храпеть во сне, а соплей при этом нет:
- Хроническое воспаление аденоидов (аденоидит).
- Искривление носовой перегородки.
- Избыточная масса тела.
- Гипотиреоз.
- Аллергия.
Аденоидит – это воспаление глоточных миндалин. Эту причину доктор Комаровский всегда ставит на первое место. Данное заболевание может возникать, если ребенок переболел:
- Ангиной.
- ОРЗ.
- Отитом.
- Фронтитом.
- Фарингитом.
- Дифтерией.
Храп у таких детей развивается в результате сужение просвета гортани. Как правило, малыши часто ночью сопят, плохо спят. Это означает, что им трудно дышать носом. Днем они малоактивные, адинамичные и сонливые.
Искривление носовой перегородки может быть:
- Врожденным.
- Приобретенным.
В случае врожденного искривления, ребенок уже с раннего детства не может нормально спать. Страдает частыми насморками. Причиной этому может быть плохая циркуляция воздуха в носовой полости. Из-за этого скапливается избыточная слизь, которая мешает нормально дышать ночью.
У ребенка заложен нос, но нет насморка (фото: www.okeydoc.ru)
Храп у ребенка с приобретенным искривлением возникает в результате травмы. Кости черепа у детей очень хрупкие. Зачастую никаких клинических проявлений сразу не возникает. Но позже малыш начинает периодически похрапывать, когда спит. Дыхание его становится неровным и прерывистым.
Ожирение — тоже распространенная причина того, что ребенок храпит ночью. Жир откладывается на стенках верхних дыхательных путей и сужает их просвет. Храп у таких детей будет развиваться постепенно. Все зависит от степени ожирения.
Гипотиреоз – это недостаточность гормонов щитовидной железы. При данной патологии, у ребенка ночью понижается тонус мышц гортани. Это приводит к расслаблению мягких тканей горла и их отеку — отсюда храп.
Аллергия на комнатную пыль также приводит к возникновению храпа. При ее вдыхании у ребенка начинают массивно выделяться лейкоциты. Они вызывают отек носовых ходов, который ведет к храпу. Развивается заложенность носа, но соплей нет.
К кому обратиться за помощью в случае храпа у ребенка
Если ребенок храпит, нужно обратиться к своему семейному врачу по месту прописки. Доктор посмотрит ребенка и может назначить необходимые обследования. Если посчитает нужным, то направит на консультацию к детскому отоларингологу или сомнологу. На основе полученных результатов обследований врач определит причину храпа и назначит лечение.
Детский ЛОР (фото: www.csp-vrn.ru)
Какие обследования нужно будет пройти
Перечень обследований, которые скорее всего придется сделать:
- Риноскопия (передняя или задняя).
- Ларингоскопия.
- Рентгенография костей черепа.
- Общий анализ крови.
- Кожные пробы с аллергенами.
- УЗИ щитовидной железы.
Риноскопия — это инструментальный метод обследования, который проводится лор-врачом. С помощью данного исследования доктор осматривает носовые ходы и их структуру. Также получает информацию о состоянии околоносовых пазух. Процедура проводится риноскопом под местной анестезией или без.
Ларингоскопия – инструментальный метод, который выполняется гибким ларингоскопом. Позволяет врачу оценить состояние стенок гортани и глотки. Метод абсолютно безопасный и безболезненный для ребенка.
Рентгенография костей черепа назначается с целью осмотра костей лицевого отдела черепа. С помощью данного исследования исключают искривление носовой перегородки. Рентген можно делать абсолютно всем детям, но не чаще чем раз в полгода.
Общий анализ крови назначают, если подозревают хронический аденоидит. В данном случае возможно повышение лейкоцитов и СОЭ в анализе. В некоторых случаях может быть увеличение количества лимфоцитов.
Кожные пробы с аллергенами будет назначать врач–аллерголог. Методика заключается во введении под кожу частички комнатной пыли. После этого смотрят на реакцию. Если появляется покраснение, отек или чесотка, это говорит об аллергии на конкретный вид пыли.
УЗИ щитовидки могут назначить для исключения гипотиреоза. В таком случае, она будет уменьшена в размерах, относительно нормы в данном возрасте.
В чем опасность храпа у детей
Если не лечить храп у ребенка, это может привести таким последствиям:
- отставание ребенка в развитии;
- адинамия;
- сонливость на протяжении всего дня;
- ухудшение слуха и памяти;
- рассеянность;
- быстрая утомляемость;
- временная остановка дыхания во время сна.
Как диагностируют и лечат гиперсомнию
Точный диагноз расстройства может поставить только врач с помощью специально разработанных методов, т.к. опрос пациента ничего не даст:
тест латенции сна оценивает надобность его количества для определенного организма;
стэнфордская шкала сонливости. Пациент должен выбрать в опроснике наиболее точный вариант из предлагаемых семи.
полисомнография – использование множества источников (расположения тела во время сна, миограмма, электрокардиограмма, ЭЭГ, запись движения глазных яблок и дыхательных движений), способных выявить характерные для болезни факторы (наступление этапа быстрого сна и укорочение времени засыпания).
Исследуя пациента для постановки диагноза врач должен исключить наличие функциональных расстройств и болезней: синдрома хронической усталости и т.п.
Природу заболевания более точно поможет выявить компьютерная томография.
В задачу специалиста входит выяснение причин болезни, которых у гиперсомнии множество. Это поможет выбрать тактику и способ лечения, которые разнообразны. Рассмотрим лишь некоторые.
Лечение гиперсомнии в случае наличия самостоятельного психического или нервного расстройства предполагает коррекцию всего образа жизни больного, введение строгого режима, физиотерапию, прием медикаментов и витаминов, психотерапию. Следует отметить, что повышенная сонливость может быть сигналом начала шизофрении, поэтому стоит провести углубленное исследование пациента психиатром.
Лекарственные средства и их дозировку врач подбирает индивидуально для каждого пациента, стараясь прописать такие, которые имеют минимальные побочные действия, но хорошую эффективность. Обычно это антидепрессанты, а для устранения дневной сонливости подходят стимулирующие препараты: мазидол, пемолин и пр.
Если заболевание вызвано передозировкой лекарств, то для их выведения понадобится дезинтоксикационная терапия, которую следует проводить в срочном порядке. При этом пациент должен выпить большое количество жидкости в сочетании с мочегонными средствами – это поможет вывести препараты из организма.
Нарколепсия, в силу генетического характера, лечится симптоматически, то есть, устраняются отдельные ее проявления. Больному рекомендуется строго соблюдать режим дня, спать после обеда, а сонливость преодолевать с помощью психостимулирующих препаратов. Последние нельзя пить на ночь, так как это нарушит сон, а на следующий день человек получит усиление симптомов болезни. Если днем таблетки забыли, то вечером это делать нельзя – лучше вообще пропустить этот день.
При катаплексии (утрате мышечного тонуса), сопровождающей нарколепсию, показаны имипрапин, протриптилин, флуоксетин, кломипрамин, вилоксазин. Эти трицеклические антидепрессанты устранят активность мозга и сделают ночной сон нормальным.
Идиопатическую гиперсомнию диагностируют в случае не определения причин нарушения сна. Она похожа на нарколепсию (хотя патологической активности мозга не наблюдается), потому и лечится похоже: строгий контроль режима, дневной сон, психостимуляторы.
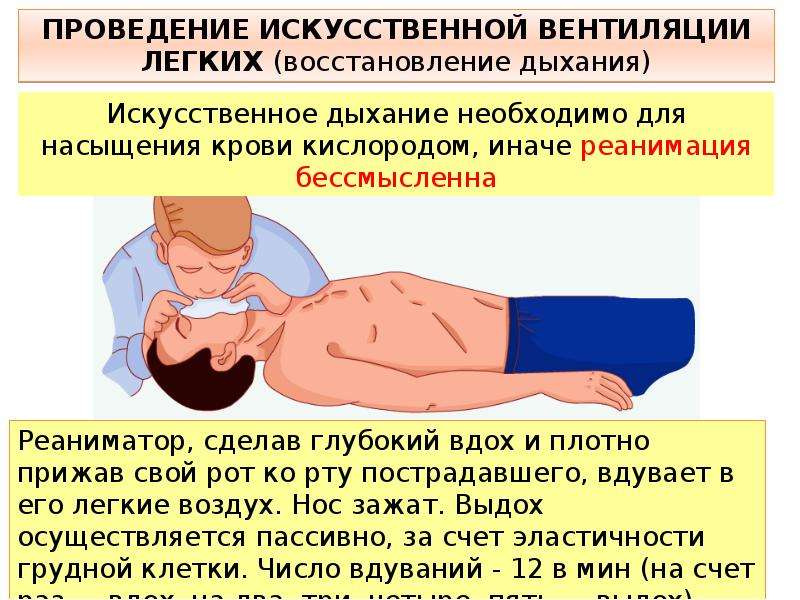
Гиперсомнию, сопровождаемую апноэ (остановкой дыхания), обычно называют «пиквикским синдромом». В «букете» к ним идет гипертония, избыточный вес, храп, снижение полового влечения, энурез и даже снижение умственных способностей. В этом случае главным способом лечение является похудение. В очень тяжелых случаях понадобятся дыхательные аналептики или искусственная вентиляция легких.
Избыточная продолжительность сна вовсе не безвредна, как кажется на первый взгляд. Страдающий ею человек не отдыхает во сне, пропускает самые интересные моменты в жизни. Поэтому при малейшем проявлении этой болезни следует обращаться к медикам.
Как поступить, если ребенок плохо спит и плачет во сне?
Большинство детей перерастает проблемы со сном, но некоторым малышам нужна дополнительная помощь.
Если ребенок плачет не просыпаясь, рекомендуется не допускать сильного переутомления и перевозбуждения в течение дня. Это поможет сделать сон более крепким и устранить ночные кошмары.
В некоторых случаях хороший эффект дает запланированное пробуждение. Родителям предлагается разбудить малыша за полчаса до того времени, когда его начинают одолевать ночные страхи. После пробуждения надо позволить ему самостоятельно уснуть. Процедуру повторять каждую ночь до исчезновения кошмаров.
Если ребенок часто плачет ночью, рекомендуется:
- Сделать спальню малыша максимально комфортной.
- Составить постоянное расписание пробуждения и отхода ко сну и строго его придерживаться.
- За два часа до сна ограничить активные игры и просмотр телепередач.
- У ребенка старше пяти лет убрать из дневного расписания дневной сон.
- Исключить из меню продукты, содержащие кофеин.
При тревожных расстройствах у подростков хороший результат дает дыхательная гимнастика. Полезна работа с психологом.
Медикаментозное лечение зависит от причины нарушения сна. В настоящее время седативные препараты используются не только для купирования острых состояний при различных заболеваниях нервно-психической сферы. Иногда медикаментозная помощь необходима при адаптации к новым условиям жизни, позволяет устранить последствия социального неблагополучия. Мягкое и деликатное действие современных препаратов сокращает период лечения детских нарушений сна.
|
Аутизм |
Применяется Мелатонин – гормон шишковидной железы. |
|
Тревожные расстройства, депрессии у подростков |
Антидепрессанты (Доксепин или Амитриптилин). Эффективны ноотропные препараты, обладающие седативным действием (Фенибут). |
|
Поведенческие расстройства |
Если ребенок спит и плачет, проблему помогут решить гомеопатические препараты (Дормикинд). Также разрешены настои и чаи из лекарственных растений с успокаивающим эффектом (пион, валериана, мелисса, мята). Хороший результат дают сборы из 2-3 лекарственных растений. |
Гомеопатический препарат Дормикинд был разработан специально для детей. Активные компоненты, входящие в его состав, снижают возбудимость нервной системы. Средство безопасно и может применяться с первых дней жизни до 6 лет. Мягкий снотворный эффект Дормикинда позволит малышу и его родителям безболезненно перейти к новым установкам и закрепить достигнутые успехи.
https://cyberleninka.ru/article/n/narushenie-sna-u-deteyhttps://www.rmj.ru/articles/nevrologiya/Diagnosticheskiy_ilechebnyy_algoritm_pri_ghalobah_nanarushenie_sna/https://cyberleninka.ru/article/n/sovremennye-printsipy-kompleksnoy-diagnostiki-i-lecheniya-narusheniy-sna-u-deteyhttps://www.rmj.ru/articles/nevrologiya/Sposoby_korrekcii_nevroticheskih_proyavleniy_u_detey/
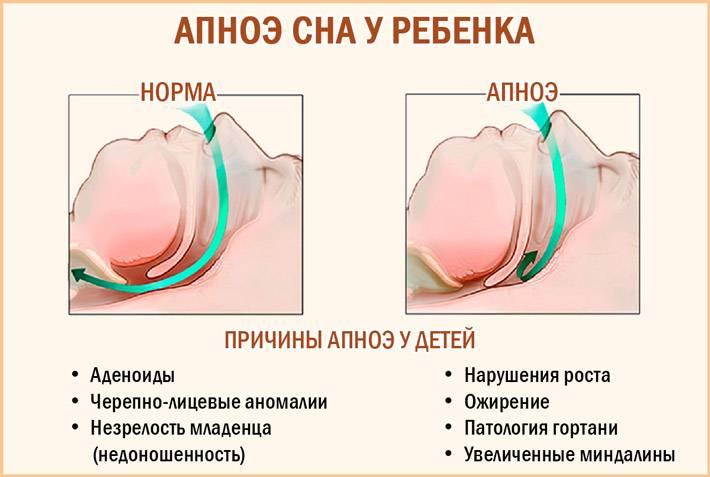
Что такое апноэ у новорожденных и насколько оно опасно?
Другие возможные причины нарушения дыхания у новорожденных:1. Центральное апноэ
- высокий уровень кислорода в крови непосредственно после рождения;
- черепно-мозговая травма при родах;
- гематомы мозга, внутричерепные кровоизлияния;
- пороки развития мозга;
- повышенное внутричерепное давление.
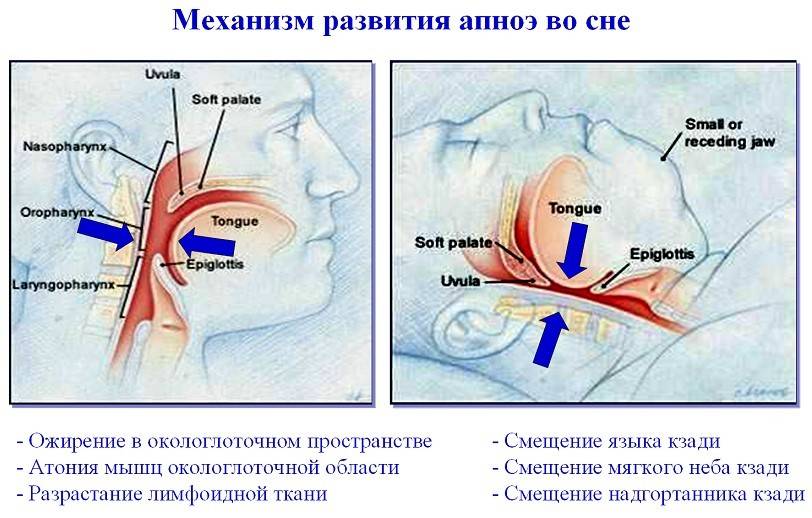
2. Обструктивноеапноэ
- врожденное сужение дыхательных путей;
- слабость или недоразвитие мышц гортани;
- синдром Робена – недоразвитие нижней челюсти, расщелина неба, недоразвитие и западение языка;
- обструкция верхних дыхательных путей – они могут быть забиты слизью, меконием;
- подсвязочный отек или ложный круп – отек под голосовыми связками.
3. Смешанное апноэ
- патологии сердечно-сосудистой системы – незаращение артериального протока, сердечная недостаточность;
- нарушение терморегуляции – перегрев, переохлаждение;
- инфекции – септицемия, пневмония, менингит;
- нарушения обмена веществ – дефицит кальция, снижение уровня глюкозы в крови;
- потребление беременной алкоголя или наркотиков.
Когда вызывать скорую при апноэ у новорожденных?
- посинело лицо и кончики пальцев;
- замедлился пульс: ниже 90 ударов в минуту (норма для новорожденных 110-170);
- у ребенка ослаблен тонус мышц, когда вы берете его на руки, его конечности безвольно свисают;
- помимо нарушения дыхания присутствуют другие тревожные признаки: беспокойство, отказ от груди.
Профилактика развития апноэ у новорожденных
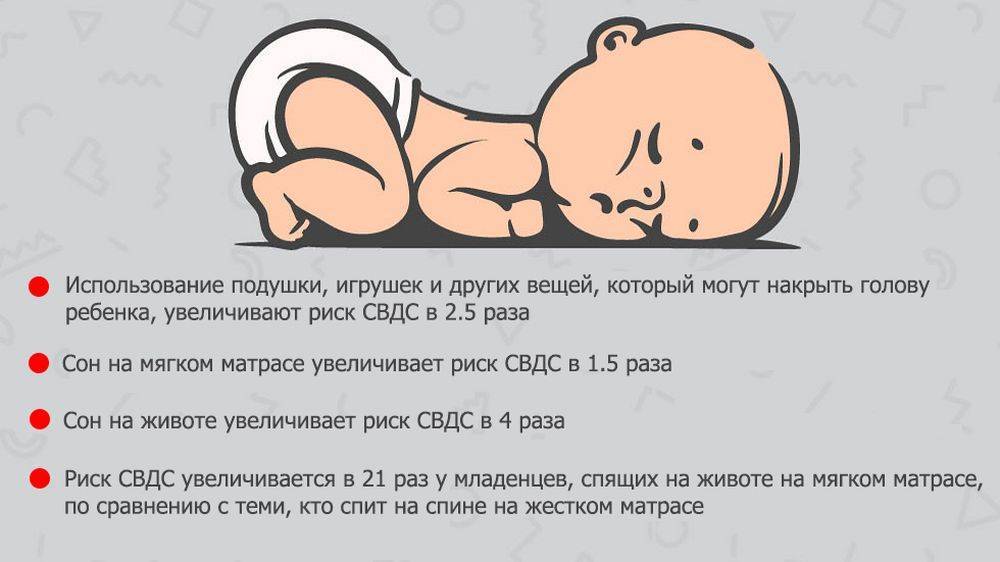
- Укладывайте ребенка спать набок. В таком положении язык не западает и не перекрывает воздух в глотке.
- Постоянный тактильный контакт. Носите ребенка на руках. Прикосновение улучшает работу нервной системы ребенка и ускоряет созревание нейронов дыхательного центра. К тому же вы сможете постоянно контролировать состояние малыша.
- Дети, родившиеся до 34 недели, должны находиться под постоянным наблюдением. Специальный монитор фиксирует дыхательные движения младенца и подает сигнал, ели они исчезают. Мониторинг прекращают, если в течение недели не возникло ни одного приступа апноэ.
Как лечить апноэ сна у ребенка?
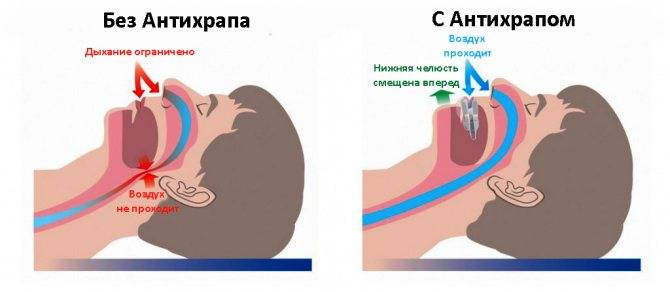
увулопалатофарингопластика
Начинайте, лечение с первичного обследования ребенка у врача оториноларинголога. Оно может включать не только осмотр, но и проведение более углубленной диагностики, например эндоскопию ЛОР-органов – которая является достаточно щадящим и эффективным методом.
Далее после выявления причины будет предложена схема лечения данного состояния. Которая возможно будет и консервативным, например в случае аденоидов 1-2 степени, или ожирения.
Курс терапевтического лечения может включать:
- Антибактериальную терапию – например, в случае аденоидита.
- Применение гормональных препаратов – в большей степени в виде назальных капель.
- Антисептические и противовоспалительные назальные орошения или промывания полости носа.
- Физиотерапевтическое лечение – вариаций достаточно много, особенно при увеличенных аденоидах.
- Изменение рациона питания и ЛФК при ожирении.
В случае когда консервативные методы оказываются малоэффективными, или когда причину апноэ нельзя устранить данными способами, показано хирургическое лечение.
В большей степени это аденотомия и тонзиллэктомия
К проведению септопластики (при деформации перегородки) у детей младшего возраста необходимо подходить осторожно. И хотя, последние исследования, доказывают отсутствие противопоказаний для ее проведения у всех возрастных групп – все же из-за несформированности лицевого скелета у детей этот вид операции имеет ограничения
Если же говорить об аденоидах – как причине детского апноэ, то наиболее щадящим методом хирургического лечения является эндоскопическая аденотомия. Операция не проводится более 30 минут, а период первичного восстановления и выписки из стационара сокращен до 1-2 суток.
При каких состояниях нарушена частота дыхания?
Аномальная частота дыхания может указывать на различные состояния. В некоторых случаях высокая или низкая частота дыхания обусловлена физическими упражнениями. Нарушение дыхания, особенно если оно слишком быстрое, может указывать на проблемы со здоровьем. Существуют различные факторы, влияющие на частоту дыхания человека, в том числе травмы, физические упражнения, эмоции, настроение, а также ряд медицинских состояний.
Распространенные причины высокой частоты дыхания включают в себя:
Беспокойство: люди могут дышать быстрее, когда боятся или беспокоятся. Быстрое дыхание, или гипервентиляция, является распространенным симптомом приступов паники.
Лихорадка
Когда температура тела повышается, частота дыхания также может увеличиваться. Увеличение частоты дыхания помогает избавиться от жара.
Респираторные заболевания. Различные заболевания легких, такие как астма, пневмония и ХОБЛ, могут затруднять дыхание, что может привести к увеличению частоты дыхания.
Заболевания сердца
Если сердце не качает должным образом, чтобы доставлять кислород к органам, организм начинает реагировать, увеличивая дыхание.
Обезвоживание
Обезвоживание может увеличить частоту дыхания, поскольку организм пытается получить энергию для клеток.
Факторы, которые могут вызвать низкую частоту дыхания, включают:
Передозировка лекарственных препаратов. Передозировка некоторых лекарств может угнетать дыхательный ритм в мозгу, что приводит к снижению частоты дыхания.
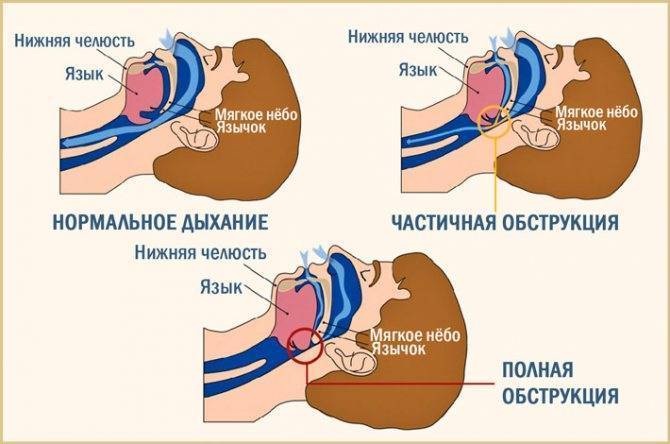
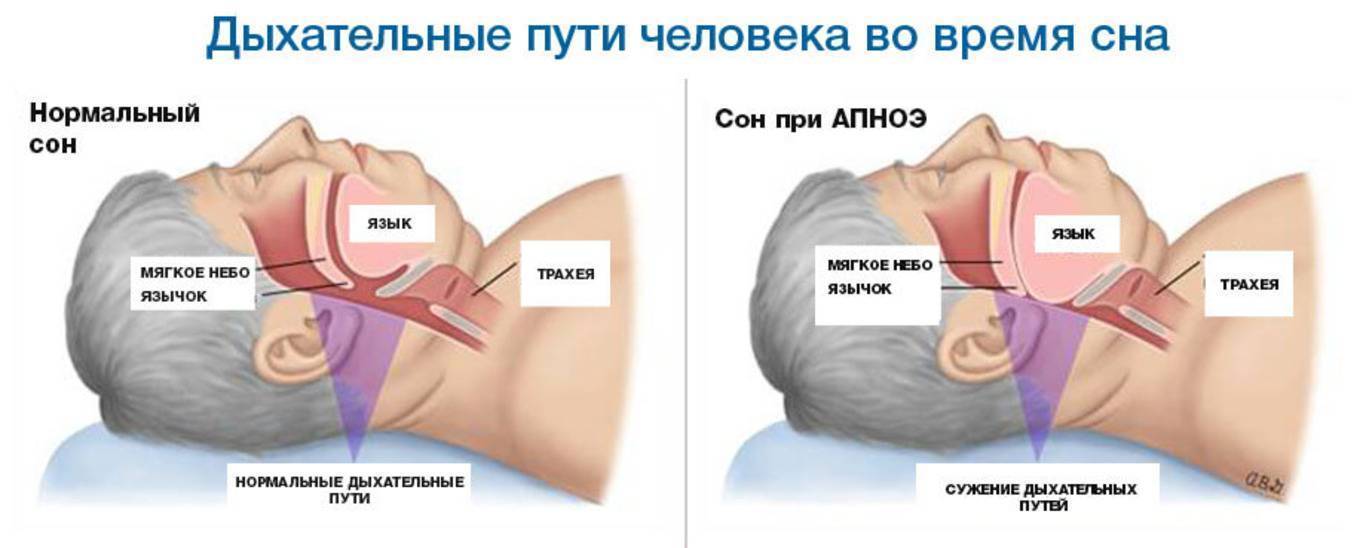
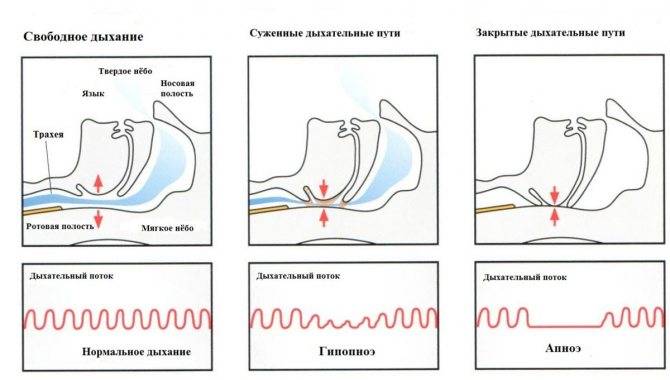
Обструктивное апноэ во сне
Апноэ во сне включает в себя закупорку дыхательных путей, часто из-за расслабления мягких тканей в горле. Закупорка вызывает короткие паузы в дыхании и может снизить общую частоту дыхания.
Травма головы. Травма головы может влиять на область мозга, которая играет важную роль в дыхании, что может вызвать слабое дыхание.
Симптомы апноэ
Апноэ проявляется следующим образом: человек как будто пытается судорожно вдохнуть воздух или задыхается во сне, а после того, как дыхание выравнивается, может начать храпеть. В некоторых случаях происходит до 500 остановок дыхания за ночь общей продолжительностью до 4 часов, что может привести к недостатку кислорода и развитию различных осложнений.
Люди, страдающие апноэ, как правило, об этом не догадываются, но, просыпаясь по утрам, чувствуют себя разбитыми и не отдохнувшими. Мучительная сонливость днем – один из основных симптомов апноэ и храпа. Это объясняется тем, что у страдающих апноэ нарушается сон в фазе быстрого движения глаз, в которой обычно восстанавливаются силы.
Другими признаками нарушения дыхания во сне являются потливость, учащенное мочеиспускание по ночам, головные боли по утрам, раздражительность, снижение внимания и памяти.