SQLITE NOT INSTALLED
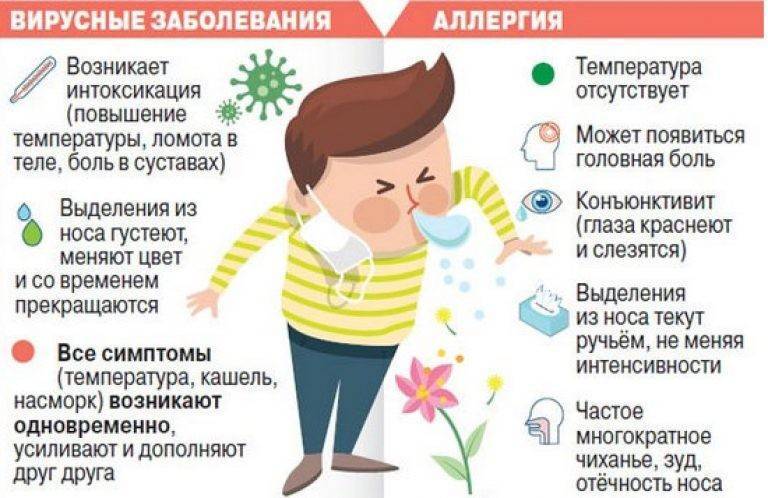
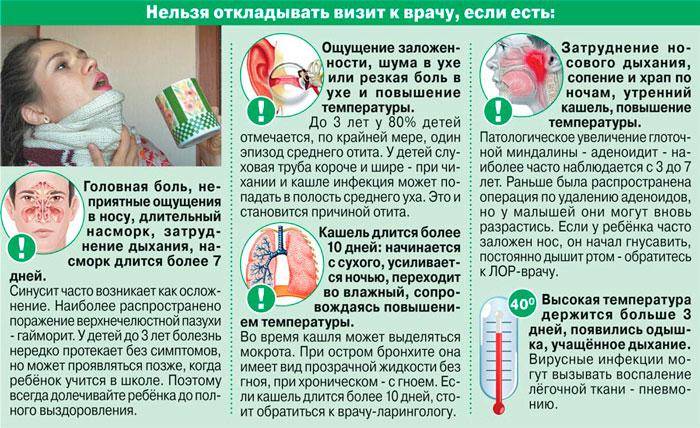
Когда не рекомендуется гулять?
В первые дни болезни необходимо отказаться от прогулок. Многие специалисты запрещают выходить на улицу до того времени, пока не нормализуется температура тела. В ветреную и сырую погоду категорически запрещается гулять. При попадании в пазухи, воздух усиливает кровообращение в слизистой. На начальной стадии болезни могут возникнуть осложнения.
Многие пациенты считают, что в летнее время года можно прогуливаться без проблем. Даже если на улице тепло, солнечно и безветренно, не рекомендуется гулять при следующих симптомах:
- присутствие гнойных выделений, которые препятствуют свободному дыханию;
- высокая температура тела;
- интоксикация организма, при которой наблюдается вялость и сильная головная боль.
Обзор
Ветрянка (ветряная оспа) — это распространенная детская инфекция, которая имеет лёгкое течение у большинства детей и сопровождается характерной сыпью на коже.
Ветрянка проявляется сыпью в виде красных зудящих пятнышек, которые превращаются в пузырьки, наполненные жидкостью. Затем они подсыхают, образуя корки, которые со временем отпадают. У некоторых детей появляется совсем немного пятен, в то время как у других они покрывают все тело. Наиболее типичные места появления сыпи: лицо, уши и кожа волосистой части головы, в подмышечных впадинах, на груди, животе, руках и ногах.
Возбудителем ветрянки является вирус ветряной оспы. Он быстро и легко распространяется от больного ребенка к здоровому при чиханье и кашле.
Ветрянкой чаще всего болеют дети в возрасте до 10 лет, заболеваемость растет зимой и весной, в особенности, в период с марта по май. 90% взрослых имеют иммунитет к ветряной оспе, потому что переболели инфекцией в детстве. Однако оставшиеся 10% могут болеть ветрянкой в тяжелой форме. Кроме того, заболевание ветрянкой происходит приблизительно в трех из 1000 случаев беременности. Она может вызвать тяжелые осложнения как у беременной женщины, так и у будущего ребенка.
-
Можно ли заболеть ветрянкой повторно?
Есть свидетельства повторных случаев ветрянки, однако они крайне редки. Существует несколько теорий, объясняющих эти случаи:
- многие медицинские работники считают, что в таких случаях в первый раз был поставлен неправильный диагноз, а на самом деле было другое заболевание со схожими симптомами;
- может быть какая-то генетическая взаимосвязь, но до конца не ясно какая, и в этой области необходимо проводить дополнительные исследования.
Так как ветрянка очень заразна, не пускайте заболевшего ребенка в детский сад или школу. Период изоляции длится с первых дней болезни до того момента, как перестанут образовываться новые пузырьки и все элементы сыпи покроются корочками (чаще, спустя 5 дней от последнего появления новых высыпаний).
Если ваш ребенок заболел ветрянкой, постарайтесь не выходить с ним в места скопления большого количества людей, чтобы избежать контакта с теми, кто не болел ветрянкой, особенно с людьми, у которых могут возникнуть тяжелые осложнения, например, с новорожденными, беременными женщинами и людьми с ослабленным иммунитетом (например, из-за лечения рака или приема стероидов).
У детей ветрянка считается легким заболеванием, но будьте готовы к тому, что во время болезни ваш ребенок может чувствовать себя довольно плохо и стать раздражительным. Скорее всего, у вашего ребенка будет держаться высокая температура по крайней мере первые несколько дней после начала болезни. Сыпь может очень сильно чесаться. Специального лечения ветрянки не существует, но есть лекарственные средства, которые помогут облегчить симптомы.
У большинства детей пузырьки подсыхают и заживают сами собой в течение 1–2 недель. Но у некоторых — ветрянка может протекать в тяжелой форме. В любом случае необходимо вызвать на дом педиатра, чтобы он подтвердил диагноз ветрянки, исключил другие возможные причины сыпи, а также сообщил в детский сад или школу, которые посещает ваш ребенок, о начале карантина.
Взрослые болеют ветрянкой обычно тяжелее, чаще развиваются осложнения. Как и дети, взрослые во время ветрянки должны оставаться дома и не ходить на работу до того, как все пузырьки не покроются корочкой. На весь период болезни врачом выдаётся листок нетрудоспособности (больничный лист). Повторно обратиться к врачу необходимо при появлении любых необычных симптомов, например, воспаления пузырьков. Взрослым с ветрянкой могут помочь противовирусные препараты, если лечение начнется при первых признаках болезни.
Простуда у ребенка
Маленькие дети часто болеют простудой потому, что их иммунная система еще только развивается и не может полноценно сопротивляться инфекциям. Безусловно, ОРЗ и ОРВИ у ребенка причиняют немало беспокойства родителям, однако, к счастью, в большинстве случаев эти инфекции проходят без последствий в течение 10-14 дней. Ниже приведены ответы на наиболее частые вопросы, которые беспокоят родителей больных детей.
ОРЗ у ребенка: насколько это серьезно?
Дети обычно благополучно выздоравливают после простуды, хотя находятся в группе риска по развитию осложнений, например, ушных инфекций. Очень редко возможно развитие таких проблем, как воспаление легких (пневмония)
Поэтому крайне важно не спускать глаз с больного ребенка, пока он не почувствует себя хорошо
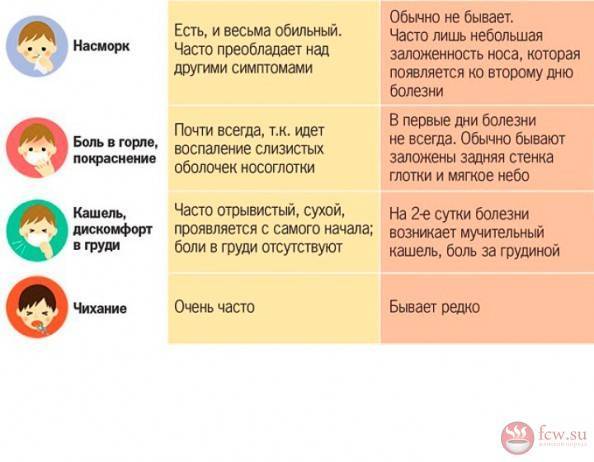
Есть ли разница в течении простуды у детей и взрослых?
Дети, как правило, болеют ОРЗ (ОРВИ) чаще, чем взрослые. Если взрослый человек в среднем заболевает простудой 2-4 раза в год, дети иногда успевают переболеть респираторными инфекциями 8-12 раз.
Симптомы простуды у людей всех возрастов похожи. Это насморк, чихание и высокая температура. В большинстве случаев дети выздоравливают без посторонней помощи, хотя на это уходит больше времени, чем у взрослых. Иногда может показаться, что ребенок простужен уже очень длительное время и никак не может справиться с болезнью, хотя на самом деле оказывается, что легкие ОРЗ сменяют одно другое, а между ними идут короткие периоды восстановления.
Когда нужно обратиться к врачу, если ребенок простужен?
Обратитесь к врачу, если:
- у ребенка до 3 месяцев поднялась температура до 38оС, в возрасте до 6 месяцев — до 39оС;
- симптомы простуды длятся дольше 3 недель;
- состояние ребенка ухудшается;
- ребенок жалуется на боль в груди или кашель с кровью — это может быть признаком бактериальной инфекции и требует лечения антибиотиками;
- ребенку трудно дышать — немедленно обратитесь за медицинской помощью;
- беспокоит боль в ухе — малыши с болью в ухе часто трут уши и кажутся раздраженными;
- у ребенка сильная или длительная ангина;
- развиваются другие тревожные симптомы.
Почему врач не назначил антибиотики при ОРЗ?
Антибиотики показаны для лечения бактериальных инфекций. Простуда в большинстве случаев связана с вирусным заражением, поэтому не поддается действию антибиотиков. Чрезмерное использование антибактериальных препаратов может привести к развитию устойчивости к антибиотикам, когда любая последующая бактериальная инфекция может стать тяжелее и плохо поддаваться лечению.
Антибиотики при ОРВИ назначаются только при развитии некоторых осложнений.
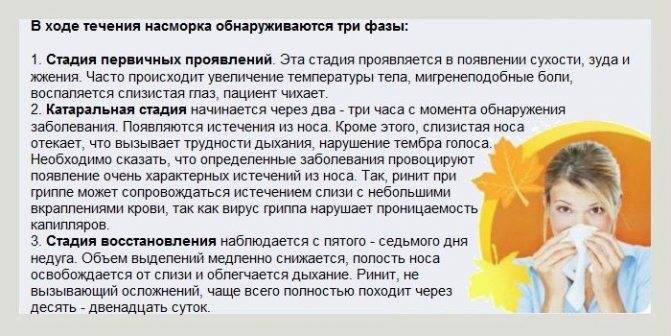
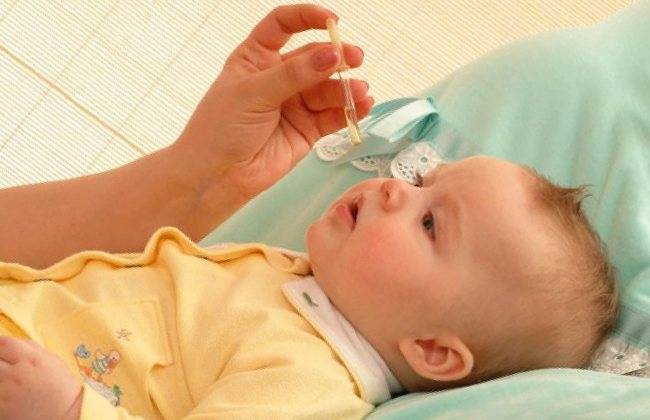
Лечение насморка
Выше мы рассмотрели основные причины, по которым у ребенка текут прозрачные сопли. Родителям малышей следует помнить о недопустимости самостоятельного лечения — применение любых препаратов должно согласовываться с педиатром. Базовым методом борьбы с насморком становятся очистка и промывание носовых ходов. Применение медикаментов необходимо на фоне респираторных инфекций и при аллергии
Борьба с аллергией
Устранению острой аллергической реакции способствуют антигистаминные препараты. При отсутствии угрозы жизни или здоровью ребенка врач назначает пероральный прием лекарств. В иных случаях возможно внутривенное вливание соответствующих растворов. В периоды сезонных обострений врачи настаивают на профилактическом приеме препаратов с доказанной эффективностью. Родителям следует исключить контакты ребенка с аллергенами и не допускать их попадания в квартиру или дом. Во время цветений растений следует увеличить частоту и интенсивность влажной уборки в жилище.
Устранение симптомов респираторных инфекций
Медикаментозная терапия должна осуществляться в соответствии с рекомендациями врача. Родителям следует вызвать педиатра на дом. В ходе осмотра будет определен диагноз и сформирован перечень препаратов, которые позволят устранить симптомы ОРВИ. Основу лечения составят медикаменты нескольких групп:
- жаропонижающие,
- обезболивающие,
- противовирусные,
- иммуномодулирующие.
Если насморк не проходит — идите к врачу
Как уже говорилось, наиболее частая причина насморка — это ОРВИ и прочие простудные заболевания. Но не только они могут вызывать насморк. Перечень причин достаточно большой, самое главное понимать — простудный насморк не длится более семи-десяти дней. Если насморк наблюдается больше десяти дней, меняется цвет выделений и появляются другие жалобы (боль в лице, выраженная заложенность носа, головная боль) или воспаление идет с одной стороны — следует обратиться к врачу. Иногда за банальным насморком могут скрываться серьезные заболевания, которые требуют консультации специалиста.
Причины ветрянки
Возбудителем ветрянки является вирус ветряной оспы. Вы можете подхватить его при контакте с человеком, зараженным этим вирусом. Это заболевание крайне заразно. Примерно 90% людей, ранее не болевших ветрянкой, заболеют ею при контакте с вирусом.
Ветрянка распространяется таким же образом, как простудные заболевания и грипп. Возбудители ветрянки содержатся в миллионах микроскопических капель, вылетающих изо рта и носа при чиханье и кашле. Заразиться вирусом можно, вдохнув эти капельки вместе с воздухом. Можно также заразиться, дотронувшись до поверхности или предмета, на который упали эти микроскопические капли, и затем прикоснувшись к своему лицу.
Симптомы ветрянки появляются в течение 7–21 дня после контакта с вирусом. Этот период называется инкубационным. Больной ветрянкой становится источником инфекции для окружающих с момента появления первых симптомов. Заразный период длится до тех пор, как последние элементы сыпи покроются корочкой (обычно спустя 5 дней после образования на коже последнего пузырька).
Симптомы: когда обращаться к врачу?
Порой молодые родители, заметив слизистые выделения у грудничка, паникуют и пытаются подобрать фармакологические препараты. Этого делать категорически нельзя. Если есть сомнения в происхождении насморка, следует проконсультироваться с педиатром.
На что следует обратить внимание, чтобы отличить естественную гиперсекрецию от заболевания?
- Цвет и консистенция слизи. При нейровегетативном насморке она прозрачная и жидкая, заполняет носовые ходы в небольших количествах. Насторожить должны обильная ринорея с желто-зеленоватыми либо кровяными включениями.
- Состояние носоглотки и глаз. Отсутствие гиперемии зева и отека в носовых ходах говорит об отсутствии патологического состояния. Покраснение конъюнктивы, характерное для аллергии или некоторых бактериальных инфекций, также не отмечается.
- Температура тела и общее состояние малыша. Гипертермия и признаки интоксикации при естественном насморке отсутствуют, ребенок может капризничать, но не проявляет явного беспокойства или вялости.
- Наличие хрипов. Для физиологического ринита характерно так называемое «хрюкающее» носовое дыхание, которое проявляется эпизодически. Таким образом младенец пытается прочистить носовые ходы. Во время сна хрипов не наблюдается, хотя ротик может быть приоткрыт.
- Утренняя и ночная заложенность носа. Проблемы с дыханием по утрам часто сигнализируют о чрезмерно сухом воздухе в помещении. Если увлажняющие мероприятия нормализуют проходимость носовых каналов у грудничка, то причина заключалась именно в недостаточной влажности воздуха. Ночная заложенность носа, как правило, свидетельствует о гиперсекреции слизистых оболочек.
Повышение температуры тела, обильные непрозрачные выделения из носа, конъюнктивит, отек и гиперемия носоглотки — признаки, требующие немедленной медицинской помощи.
Несмотря на то, что физиологический насморк не является патологией, периодически он ухудшает самочувствие малыша: могут наблюдаться плаксивость, затруднение грудного вскармливания, диспепсические явления, нарушение сна. Если проблемы с носовым дыханием продолжаются ежедневно на протяжении недели, необходимо вызывать врача.
Обычно физиологический ринит у новорожденного длится 10-12 недель. Продолжительность адаптации более 3 месяцев должна насторожить родителей. В этом случае также необходимо пройти обследование у педиатра.
Методы лечения отита
Сильная, «стреляющая» боль в ухе, характерная для острого отита, обычно заставляет нас сразу же приступить к лечению заболевания. Однако крайне желательно, чтобы лечение отита происходило под руководством врача.
Если прошло два дня, а ухо по-прежнему Вас беспокоит, необходимо обязательно показаться ЛОРу. Есть вероятность, что заболевание может перейти в следующую стадию, при которой в среднем ухе начинают скапливаться гнойные выделения. Накопившийся гной может прорвать барабанную перепонку. Этого желательно избежать. Если всё же гной необходимо удалить из барабанной полости, то лучше, чтобы это осуществил врач, сделав аккуратный прокол барабанной перепонки, так называемый парацентез.
Оставленный без надлежащего лечения, отит может стать хроническим. В этом случае боль в ухе перестаёт быть мучительной. Долгое время больной вообще может не чувствовать боли. Это объясняется тем, что при хроническом отите барабанная перепонка остаётся перфорированной, и через это отверстие гной может вытекать в слуховой канал, не создавая избыточного давления в барабанной полости. Постоянный очаг воспаления и нарушенная целостность барабанной перепонки способствуют развитию тугоухости.
Ещё одна опасность: неправильное лечение может привести к образованию спаек и рубцов в барабанной полости, нарушающих работу слуховых косточек и перекрывающих слуховой канал. Это так называемый адгезивный отит, который приводит к стойкому снижению слуха и появлению шума в ушах.
Возможны и другие осложнения. Своевременное обращение к врачу позволит избежать осложнений и сохранить остроту слуха. Обычный курс лечения отита продолжается десять дней
Консультация специалиста
В поликлиниках «Семейного доктора» Вас встретят квалифицированные и опытные ЛОР-врачи, готовые помочь и взрослому, и ребёнку. Вам нужно лишь выбрать наиболее удобно расположенную для Вас поликлинику.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Причины острого насморка
Инфекционные риниты вызываются вирулентными (болезнетворными) микроорганизмами: вирусами, бактериями или грибками. Чаще всего заболевание развивается на фоне ОРЗ, ОРВИ или гриппа. Обитающие на слизистых бактерии могут также активизироваться в результате переохлаждения или иммунодефицита.
Восприимчивость к инфекциям у всех людей различна. Она зависит от:
- условий и образа жизни,
- возраста,
- общего состояния здоровья,
- особенностей организма,
- степени адаптации к воздействию холода и других внешних факторов.
Риск заражения инфекционным насморком выше у тех, кто курит и злоупотребляет алкоголем, ведет нездоровый образ жизни или живет в условиях плохой экологии. Маленький ребенок может заболеть инфекционным ринитом в силу неразвитого иммунного ответа.
Причинами острого специфического ринита становятся инфекции, вызывающие следующие заболевания:
- дифтерия,
- туберкулез,
- сифилис,
- склерома,
- лепра и т.д.
Этот вид воспалительных поражений носоглотки встречается редко. И главный вопрос в таком случае — не как быстро вылечиться от насморка, а что делать с основной болезнью.
Когда нужно срочно обращаться к врачу
Часто родители легкомысленно относятся к простуде ребенка и предпочитают лечить его самостоятельно. Но стоит помнить о том, что заболевание может грозить серьезными осложнениями:
- Бронхит.
- Пневмония.
- Отек легких.
- Синдром Рея.
- Фебрильные судороги.
- Менингит.
- Бронхиальная астма.
- Муковисцидоз.
Даже при наличии схожих симптомов каждая простуда может отличаться от предыдущей
Важно вовремя определить наличие бактериальной инфекции, чтобы своевременно назначить корректное лечение и исключить развитие сопутствующих патологий
Определим, когда срочно нужно обращаться к специалисту за помощью:
- Если на четвертые сутки у ребенка не наблюдается улучшения состояния.
- После улучшения состояния оно снова резко ухудшилось.
- Появилась видимая бледность кожи, одышка, повышенная потливость.
- Длительный отказ от приема пищи и жидкости.
- Раздражительность, апатия, постоянный плач.
- Начались гнойные выделения из носа или ушей.
- Появилась боль в различных частях тела.
- Кашель усилился.
- Жаропонижающие средства не дают должного эффекта.
В следующих случаях к врачу нужно обратиться незамедлительно в любом возрасте ребенка:
- Судороги, потеря сознания.
- Рвота в сочетании с высокой температурой.
- Сыпь и отек шеи.
- Затрудненное дыхание.
- Высокая температура дольше трех дней.
- Выраженная желтизна глаз или их покраснение, не связанное с плачем.
- Подозрение на инфекции в ухе (ребенок проявляет беспокойство и постоянно прикасается к ушам, чешет их).
- Заложенность носа в течение длительного времени (дольше 14 дней).
Простуда – это общее название острых респираторных вирусных инфекций, в которые включены разные группы вирусов. Это значит, что ребенок может болеть в год до 8 раз, но возбудителем простуды будут разные вирусы. Сама по себе болезнь очень заразна. Передается по воздуху при дыхании, чихании или кашле, но достаточно легко переносится, если нет отягчающих обстоятельств в виде хронических заболеваний, бактериальных инфекций или ослабленного иммунитета.
Симптомы ОРВИ у детей дают о себе знать спустя пару дней после контакта с заболевшим ребенком. Зачастую болезнь проходит за неделю, оставляя после себя некоторые симптомы: кашель, насморк, боль в горле. При тяжелом течении болезни возможна госпитализация и ряд осложнений. Но в большинстве случаев дети переносят простуду без последствий для здоровья.
Лучшими профилактическими мерами является вакцинация, приём специальных лекарственных препаратов, соблюдение правильного микроклимата дома, поддержание режима сна и бодрствования и качественная еда и обильное питье. Дополнительный прием витаминов и других натуральных микроэлементов способствует укреплению иммунитета ребенка в период простуд и позволяет избежать сложного течения болезни.
Полезные статьи:
Как лечить детейЛечение детей народными средствамиО заболеваниях:ГриппОРЗ/ОРВИКашельНасморк
Профилактика заболеванийЧем кормитьЧем поитьО препаратахКак развлечьСоветыЗдоровье взрослых
Можно ли как-то защититься от такой аллергии?
После уточнения диагноза пациентам прежде всего рекомендуют не переохлаждаться, пользоваться теплой водой для умывания, носить теплую одежду, головной убор, не употреблять холодную пищу и напитки. Людям с холодовой аллергией запрещено купаться в море, выполнять физические упражнения на холоде. Перед выходом из дома на открытые участки тела рекомендуется наносить специальные средства, защищающие кожу от воздействия холода. В аптеке представлены колд-кремы, в их состав входят вещества, которые помогают противостоять ветру, морозу, высокой влажности: чаще всего это полимеры — пирролидон и фосфорилхолин, микроэлементы — кальций, цинк, а также обязательно несущая основа — парафин, ланолин, вазелин, жиры животного происхождения, растительные масла.
Что делать, если у ребенка хрюкает нос без соплей |Комаровский
Адаптация слизистой носа ребенка к обычной воздушной среде проходит на фоне различных физиологических реакций, включая «хрюканье». Обычно характерные звуки не сопровождаются выделениями и прочей негативной симптоматикой. Хрюканье – верный признак, что приспособление организма грудничка идет нормально. И все же родители начинают беспокоиться, искать «подвохи», скрытые заболевания.
Причины физиологические
Возникают похрюкивания в первый месяц после появления ребенка на свет. Физиологические причины, в отличие от патологических, не являются поводом для начала всестороннего лечения. Механизм простой: раньше ребенок находился в водной среде, а теперь попал в воздушную. Слизистая носа быстро пересыхает, покрывается корочками, что доставляет грудничку дискомфорт.
Хрюканье появляется, если в носовые ходы при этом попадает молоко или молочная смесь. А бывает такое часто, особенно при срыгивании. Прочие распространенные физиологические причины:
До 90% случаев хрюканья, не сопровождающегося постоянными выделениями из носа, связаны с одной или сразу несколькими названными причинами. Но остаются 10%, приходящиеся на патологические и даже порой опасные ситуации. Именно их необходимо исключить в первую очередь при обнаружении симптоматики.
Как лечить
Лечение выбирается в зависимости от причин, спровоцировавших хрюканье. Если они физиологические, естественные, то особых сложных манипуляций не потребуется. Действия родителей сводятся к следующему:
- каждый день проводить влажную уборку, не применяя чистящие средства и бытовую химию;
- следить за свежестью и влажностью воздуха в комнате: регулярно проветривать помещение;
- обнаружив засохшие скопления в проходах носа, удалять их смоченной ватной палочкой;
- промывать нос, для этого подходят: простой солевой и физиологический растворы;
- не сковывать ребенка в движениях, пеленать не слишком туго;
- дольше бывать с малышом на свежем воздухе, каждый день в одно время;
- заниматься гимнастикой, проводить массаж для грудничков регулярно;
- выработать четкий режим дня, чтобы создать лучшие условия для укрепления иммунитета.
В профилактических целях нос промывают препаратами, рекомендованными в младшем возрасте. Например, подходят Долфин, Аквалор и прочие составы, основной компонент которых – соленая морская вода. В целом, на родителей ложится задача создать оптимальные условия взросления и развития малыша. Физиологические причины хрюканья пропадут сами собой, как только ребенок преодолеет критический этап роста.
Совсем иное дело – лечение при обнаружении патологических изменений и заболеваний. Какие-то рекомендации совпадают с ранее названными. Но есть и специфические, требующие особенно внимательного отношения со стороны родителей:
- посетить педиатра, ЛОРа, аллерголога (иммунолога);
- обнаружив инфекцию или аллергию, приготовить аспиратор или шприц без иглы: придется в скором времени устранять накапливающиеся выделения;
- не посещать общественные места с ребенком, реже общаться с другими людьми, особенно с потенциально опасными (чихающими, кашляющими);
- выполнять влажную уборку в комнате, где находится ребенок, каждый день; проветривать; регулярно бывать на прогулках, если позволяет погода;
- использовать сосудосуживающие средства: Отривин, ДляНос;
- препараты, останавливающие воспалительный процесс (Гриппферон);
- капли, ускоряющие регенерацию поврежденной слизистой: Сиалор, Протаргол;
- противоаллергенные препараты – Виброцил.
Независимо от выбранного средства, надо помнить об ограниченном сроке его применения. Большинство назальных капель разрешено применять на протяжении максимум пяти суток. Прекратить закапывание необходимо, когда пропадет отек слизистой, восстановится нормальное дыхание через нос.
Комаровский о том, что делать, когда соплей у ребенка нет, но хрюкает носом
Доктор придерживается традиционных взглядов и советует не злоупотреблять лекарственными препаратами. Его рекомендации:
Что нельзя делать
Причины «хрюканья» в раннем возрасте – физиологические и патологические. Первые неопасны, а «лечение» состоит в создании условий, благоприятствующих увлажнению слизистой носа и нормальному развитию малыша. С патологическими причинами и способами их устранения должен разбираться доктор. Иногда достаточно промывания и закапывания назальных капель, а порой не обойтись без хирургического вмешательства.
Симптомы аденовирусной инфекции
Инкубационный период (время от проникновения инфекции до проявления первых симптомов) составляет от одного дня до недели (в некоторых случаях – дольше).
Заболевание, как правило, начинается с появлением признаков интоксикации.
Для аденовирусной инфекции типичен комплекс катаральных явлений (проявления ринофарингита – ринита
и фарингита
одновременно): насморк, заложенность носа, першение в горле. Иногда поражаются нёбные миндалины (наблюдаются симптомы ангины), в таких случаях ставится диагноз ринофаринготонзиллит.
Инфекция может спускаться вниз по дыхательным путям, вызывая бронхит и даже пневмонию. Также возможны осложнения в виде отита
(воспаления среднего уха) и гайморита
(воспаления слизистой оболочки гайморовой пазухи).
Практически во всех случаях поражения аденовирусом наблюдается воспаление слизистой глаз в той или иной степени. Сочетание симптомов респираторного заболевания и конъюнктивита
образуют типичную картину аденовирусной инфекции. При ярком свете симптомы усиливаются.
Существует кишечный вариант протекания заболевания. В этом случае аденовирус поражает слизистую кишечника.
Головная боль
Головная боль – типичный признак интоксикации. Головная боль может наблюдаться при различных инфекционных заболеваниях.
Боль в мышцах
Боль в мышцах или суставах — еще один признак интоксикации. Это состояние может описана как ломота во всём теле. Обычно данный симптом предшествует подъему температуры.
Озноб
Больного знобит – это начало повышения температуры
Потеря аппетита
Организм затрачивает много сил на борьбу с инфекцией. Пищеварительные процессы при этом замедляются, аппетит пропадает.
Слабость
Интоксикация организма часто проявляется в виде слабости. Если более ребенок – а в случае с аденовирусной инфекцией обычно так и есть, он становится плаксивым и вялым.
Повышение температуры
Подъем температуры начинается несколько позднее появления признаков интоксикации. В большинстве случаев температура остается субфебрильной (до 38°C), но иногда может достигать и 39°C.
Резь в глазах
Воспаление слизистой глаз — типичный симптом аденовирусной инфекции. Обычно оно проявляется как жжение (зуд) в глазах.
Слезятся глаза
Глаза слезятся и могут гноиться.
Боль в животе
Кишечный вариант протекания аденовирусной инфекции обычно проявляется болью в животе.
Расстройство стула
Расстройство стула — еще один симптом кишечного варианта аденовирусной инфекции.