SQLITE NOT INSTALLED
Идентификация пациентов, имеющих повышенный риск наступления внезапной сердечной смерти
Ребёнок с действительно здоровым сердцем не имеет риска наступления внезапной сердечной смерти, важной задачей является идентификация детей, которые внешне здоровы и асимптоматичны, но аномалии сердца которых требуют отнесения их к группе риска по ВСС. Из пациентов с врожденными пороками сердца наибольшему риску подвержены те, у которых структурные аномалии сердца не могут быть полностью исправлены хирургическим путем
Резидуальные дефекты проявляются перегрузкой давлением и объемом правого и левого желудочков. Пораженные камеры становятся дисфункциональными и склонны к жизнеугрожаемым аритмиям. Пациенты, у которых имеется высокая легочная гипертензия (первичная легочная гипертен-зия или синдром Eisenmenger), подвержены наибольшему риску.
Среди детей первого года жизни внезапная смерть обычно вызвана ductus-зависимыми сложными цианотическим врожденными сердечными пороками. В одном из обзоров 126 случаев внезапной смерти детей в возрасте до 2 лет 10% случа-ев были связаны с ВПС и 6% — с миокардитом.
Предполагается, что 10% из 7000 ежегодных «смертей в колыбели» являются результатом неразпознанных сердечных причин, особенно скрытых сердечных аритмий, в т.ч. аритмий, связанных с удлиненным интервалом QT.
После первого года к наиболее распространенным причинам внезапной смерти со стороны сердца относятся миокардит, гипертрофическая кардиомиопатия, аномалии коронарных артерий, аномалии системы проводимости, пролапс митрального клапана и расслоение аорты. Случаи внезапной смерти также имеют место среди лиц с ВПС, включая тех, у кого ранее проводилось хирургическое вмешательство на сердце. Среди пациентов, не подвергавшихся хирургическому вмешательству, были больные с распространенным стенозом аорты и обструкцией легочных сосудов, среди тех, кто подвергался операции — тетрада Фалло и транспозиция крупных артерий. 3/4 умерших пациентов, относились к III или IV функциональному классу NYHA, 87% имели рентгенологические признаки кардиомегалии, 46% — плохие гемодинамические показатели во время послеоперационной катетеризации, 43% — легочную ги-пертензию и 57% — аритмию (желудочковую экстрасистолию, блокаду сердца или трепетание предсердий) в течение года перед смертью. Таким образом, пациенты с данными симптомами требуют дальнейшего хирургического, консервативного или электрофизиологического вмешательства. В последние десятилетия наблюдалось снижение распротраненности внезапной смерти среди пациентов с ВПС, что соот-ветствует совершенствованию методов терапии.
Распространенность продромальных симптомов среди лиц, умирающих скоропостижно, различна в зависимости от метода исследования, но в целом составляет около 50%. Наиболее распространенные признаки — боль в груди и синкопе (или состояние близкое к синкопальному): оба симптома распространены среди молодых людей и могут быть вызваны многими кардиологическим и некардиологическими на-рушениями.
Немедленное кардиологическое обследование показано детям или молодым взрослым
- с болью в груди при физическом напряжении, на которую не влияют движение, вдох или пальпация, при отсутствии явных некардиологических причин, особенно, если у пациента имеется нарушение со стороны сердца с высоким риском смертельного исхода,
- внезапная смерть в семейном анамнезе,
- связанное с физическим напряжением неясное синкопе без продромы или с пред-шествующим учащением сердечного ритма.
Сбор анамнеза должен включать детальный опрос о семейных случаях внезапной или неожиданной смерти. Внезапная смерть брата или сестры первой степени родства определяет особенно высокий риск у данного пробанда. У 16% молодых людей, умерших скоропостижно, в семейном анамнезе имелась внезапная смерть.
Поскольку рутиная ЭКГ и эхокардиографический скрининг популяции не являются эффективным по вложенным затратам (приблизительно $250 000 на один выявленный случай), то наиболее практичным методом является тщательный и полный сбор анамнеза для идентификации кардиоваскулярных отклонений.
Статистика внезапной смерти в спорте: юноши более уязвимы
Доктор медицинских наук Е.А. Гаврилова в книге «Внезапная смерть в спорте» приводит определение данного явления. Она считает, что так следует называть «неожиданную, скоропостижную смерть без предшествующих явных признаков болезни при исключении всех причиненных факторов кроме спортивной деятельности». В этой же книге приводится статистика внезапной смерти в спорте, которая иллюстрирует ситуацию в западных странах.
Ученые США проанализировали 1866 случаев внезапной смерти юных спортсменов с 1980 по 1993 год. В этот период было зарегистрировано 576 случаев ВС, а с 1994 года по 2006 — уже 1290 случаев. Врачи, проводившие это исследование, пришли к выводу, что ежегодно число погибших по этой причине в США увеличивается на 6%. Кстати, средний возраст погибших атлетов составил 19 лет. При этом в 75% случаев он не превышал 35 лет. Согласно данным других исследователей сегодня за рубежом каждый пятый молодой человек умирает во время занятий спортом.
А как обстоят дела с этим явлением у нас? Оказывается, в России не ведется статистика внезапной смертности в спорте, но есть данные, что ежегодно на уроках физкультуры в России умирает до 12 школьников.
Ведущий детский кардиолог России М.А. Школьникова утверждает, что частота внезапных сердечных смертей среди детей, занимающихся спортом в 2 раза выше, чем у ребят, которые вовсе не тренируются.
В этой же книге Е.А. Гаврилова приводит данные, доказывающие, что смерть чаще выбирает мужчин среди атлетов. Итальянский ученый D.Corrado установил, что сильный пол чаще погибает в результате занятий спортом – 2,6 у мужчин и 1,1 случая у женщин на 100 тысяч спортсменов в год. Испанские ученые проанализировали атлетов, погибших в результате внезапной смерти с 1995 по 2001 год. Оказалось, что 97% умерших были мужчинами! Впрочем, в этом нет ничего удивительного — мужчины живут меньше женщин, в спорте эта тенденция сохраняется.
Также в данной книге названы наиболее опасные виды спорта. Тридцать лет назад внезапная смерть наиболее чаще подстерегала марафонцев и поклонников джоггинга (бег трусцой). На сегодня самым смертельным видом физической активности считается футбол, затем идет баскетбол, на третьем месте – велогонки.
III. Генетическая патология ионных каналов
Удлинение интервала QT
Синдром «удлиненного QT» ассоциируется с высоким риском внезапной сердечной смерти. Стратификация риска в основном базируется на наличии синкопальных эпизодов, Torsades de Pointe (ЖТ «пируэт»)и остановки сердца в анамнезе. Первичная профилактика ВСС в целом основана на лечении бета-блокаторами. Имплантация КД рекомендована для вторичной профилактики, а также у больных с ЖТ/ФЖ на фоне адекватного лечения бета-блокаторами в анамнезе.
Удлинение интервала QT
|
Класс |
I |
IIa |
IIb |
|
Стратифика-ция риска |
ЖТ «пируэт»/ФЖ/остановка сердцаСинкопыСиндром Жервелла– Ланге-НильсенаУдлинение интервала QT | QT больше 600 мсРазвитие ЖТ/ФЖ в детском возрастеУдлинение QT + AV-блокадаМакроскопи-чески динамич-ные зубцы ТЖенский полПослеродовый период | Семейный анамнез ВССПовышение дисперсии интервала QT |
|
Первичная профилактика |
Избегать использо-вания препаратов, удлиняющих интервал QTБета-блокаторыИзбегать интенсивных физических нагрузок | Симпатическая денервация ЛЖЭКС | |
|
Вторичная профилактика |
КД +бета-блокаторы + избегать использо-вания препаратов, удлиняющих интервал QTИзбегать интенсивных физических нагрузок |
ЭКС – электрокардиостимулятор
Синдром Бругада
Диагностика синдрома Бругада (СБ) основана на наличии спонтанной или индуцируемой элевации сегмента ST в отведениях V1-V с/без блокадой правой ножки пучка Гиса (БПНПГ). Стратификация риска до настоящего времени недостаточно определена, обсуждается роль ЭФИ для выявления пациентов с факторами высокого риска. У выживших после остановки сердца рекомендуется имплантация КД. Профилактическое использование КД в группе высокого риска настоятельно рекомендуется, однако данный подход ограничен отсутствием четко определенных критериев риска.
Синдром Бругада
|
Класс |
I |
IIa |
IIb |
|
Стратификация риска |
Устойчивая ЖТФЖ | СинкопыСемейный анамнез ВСС | Индуцируемая ЖТ/ФЖ при ЭФИ |
|
Первичная профилактика |
КД у пациентов с синкопами/ЖТ | КД у асимптомных пациентов с ЖТ инду-цируемыми при ЭФИ | |
|
Вторичная профилактика |
КД |
Катехоламинэргическая полиморфная желудочковая тахикардия
До настоящего времени отсутствует точное определение катехоламинергической полиморфной желудочковой тахикардии (КПЖТ), так как проведение крупномасштабных исследований не возможно. Это заболевание ассоциируется с высоким риском внезапной сердечной смерти в молодом возрасте, но критерии для стратификации отсутствуют. Профилактика внезапной сердечной смерти основана на применении бета-блокаторов; КД рекомендованы для вторичной профилактики, так как значимость КД для первичной профилактики не определена.
Катехоламинэргическая полиморфная желудочковая тахикардия
|
Класс |
I |
IIa |
IIb |
|
Стратифика-ция риска |
ФЖ | Семейный анамнез ВССНеустойчивая ЖТ/синкопы в детском возрасте | Синкопы |
|
Первичная профилактика |
Бета-блокаторы | КД | |
|
Вторичная профилактика |
КД + бетаблокаторы | Бета-блокаторы |
Что еще известно о синдроме?
Профессор Питер Флеминг. Фото с сайта theguardian.com
Узнав о наиболее важном внешнем факторе риска СВДС, ученые, тем не менее, не знают точной причины того, почему ребенок перестает дышать. Предположительно, внезапная смерть ребенка случается при комбинации трех факторов: физиологической предрасположенности, определенного этапа развития и внешнего стрессора
Предположительно, внезапная смерть ребенка случается при комбинации трех факторов: физиологической предрасположенности, определенного этапа развития и внешнего стрессора.
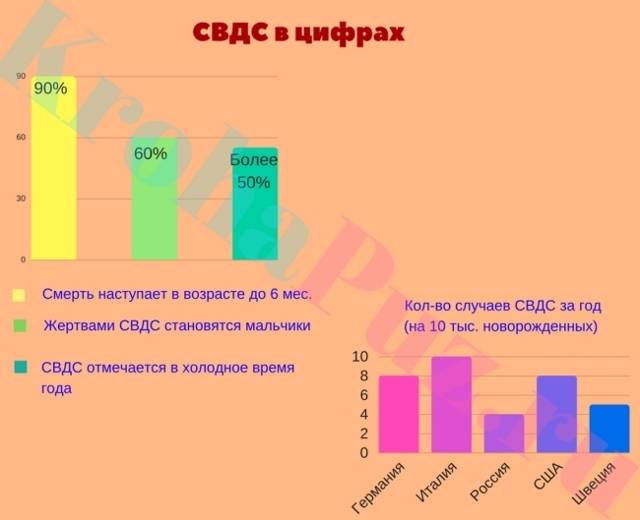
О внешних стрессорах мы поговорим чуть позже. Что касается этапа развития ребенка, то известно, что 90% случаев СВДС приходятся на возраст до 6 месяцев, чаще всего – между 2 и 4 месяцами.
Среди предрасполагающих факторов есть генетический. Известно, что более 3 случаев СВДС среди мальчиков приходится на 2 случая среди девочек, а статистика США говорит о том, что синдром в два раза чаще встречается у чернокожих младенцев и младенцев американских индейцев по сравнению с детьми европеоидной и азиатской расы. Риск СВДС также выше у недоношенных детей, чем у рожденных в срок.
Эксперты предполагают, что от 10% до 20% случаев внезапной смерти могут быть вызваны каналопатией, то есть врожденным дефектом ионных каналов, которые играют важную роль в сердечных сокращениях.
Еще одним физиологическим фактором, предрасполагающим ребенка к СВДС, может быть нарушение уровней нейромедиатора серотонина, одного из регуляторов дыхания и других функций организма.
До недавних пор ученые говорили о связи пониженного уровня серотонина с синдромом, а совсем недавняя работа американских ученых устанавливает связь повышенного содержания этого нейромедиатора в крови с риском СВДС.
Новое исследование коллектива австралийских и американских ученых устанавливает связь между отклонениями в активности мозга с участием субстанции Р и внезапной детской смертью.
Субстанция Р – это молекула с сигнальными функциями в нейронных сетях. Исследователи считают, что когда есть нарушения в процессе ее связывания с рецептором NK1R, это может приводить к ослаблению способности организма отреагировать на гипоксию, то есть недостаток кислорода.
Такой дефект, как сообщают ученые, чаще встречается у мальчиков, а также у недоношенных младенцев, что может быть объяснением повышенного риска СВДС именно у этих групп детей.
К сожалению, пока нет окончательно установленных физиологических механизмов СВДС и тем более разработанной системы скрининга младенцев на повышенный риск внезапной смерти. Поэтому все, что могут сделать родители, это исключить внешние стрессоры.
Лечение синдрома внезапной детской смерти
Как такового лечения СВДС нет, так как неизвестны причины внезапной смерти младенцев. Единственное, что можно сделать – это внимательно следить за состоянием ребенка во время сна, контролировать положение и вовремя обращаться к специалистам.
Лечение синдрома внезапной детской смерти медикаментами невозможно, так как неизвестно что именно нужно лечить. Препаратов, которые боролись бы с данной патологией нет. Смерть младенца наступает внезапно и предотвратить ее практически невозможно.
Методы предотвращения внезапной детской смерти в домашних условиях
Многие исследователи утверждают, что использование соски-пустышки во время сна может помочь уменьшить риск появления синдрома внезапной младенческой смерти. Эта теория основана на том, что кружок соски способствует лучшему проникновению воздуха в дыхательную систему. Начинать использовать пустышку нужно с 1 месяца жизни, так как у младенца уже отработан процесс кормления грудью. Но не стоит упорствовать, если ребенок не хочет брать соску. Заниматься отучением от пустышки необходимо постепенно, начиная с года. До какого возраста пользоваться соской решают родители, но лучше своевременно отучать ребенка.
Рискованность возникновения СВДС происходит после того, когда ребенок громко кричал и плакал, а после сразу же заснул. В этом случае небезопасно оставлять ребенка одного в кроватке, а лучше ему находиться возле родителей, которые смогут заметить ненормальное состояние здоровья ребенка и в положенное время оказать помощь.
Не рекомендуется спать с ребенком, если родители чувствуют чрезмерную усталость или принимают медикаменты, которые вызывают сонливость. В данном случае необходимо после того, как ребенок поел уложить его в кроватку, которая должна стоять в спальне родителей, возле кровати взрослых.
Немаловажную роль в предотвращении СВДС играет постель ребенка и правильное укладывание для сна. Кроватку лучше переставить в спальню родителей, но ни в коем случае не рядом с батареей или обогревателем. Матрас нужно выбирать в меру твердый и ровный. Если необходимо можно постелить клеенку, а сверху – хорошо расправленную, выглаженную и чистую простынь. Желательно полностью отказаться от подушки, если же это невозможно, то подушка не должна быть мягкой. Также не рекомендуется стирать постельные принадлежности стиральными порошками и ополаскивателями с резким запахом. Помимо постельного белья для ребенка, нужно тщательно следить за постелью родителей.
Не нужно использовать ватное одеяло, лучшим вариантом будет шерстяное. Также не следует выбирать термоодеяло. Укрывать одеялом ребенка стоит по плечи, чтобы он случайно не смог накрыться с головой. Главное не допускать перегревания, так как при перегреве сильно ухудшается контроль головного мозга за функционированием центра дыхания.
Кормление грудью значительно снижает риск внезапной смерти младенца. Положительное действие грудного молока обусловлено тем, что в нем содержатся не только иммуноглобулины, но и полезные жирные кислоты, стимулирующие созревание головного мозга ребенка, и всех важнейших систем организма.
Грудное кормление помогает укрепить иммунную систему ребенка и предупреждает появление респираторных заболеваний, которые могут спровоцировать внезапную смерть. Если у ребенка отсутствует грудное вскармливание и к этому еще мать курит, то риск возникновения СВСМ резко увеличивается, что приведет к смерти младенца.
Нормы физической активности, сна и времени перед экраном для детей разного возраста
Помимо уже перечисленных выгод для здоровья, ученые связывают уровень импульсивности у детей именно с адекватным количеством сна, физической активности и времени, проведенным перед экранами. Так что если хотите улучшить поведение ребенка, придерживайтесь этих рекомендаций.
Детям грудного возраста (до 1 года) рекомендуется:
- Физическая активность: чем больше, тем лучше. Это могут быть различные игры, например, лежа на полу, с игрушками, ползание. Если ребенок еще не может самостоятельно передвигаться, рекомендуется проводить не меньше 30 минут в день лежа на животе.
- Ограниченная подвижность: не больше 1 часа подряд (например, в люльках/колясках, детских креслах или переносках и эрго-рюкзаках). Это время, если малыш не спит, стоит использовать для общения: читайте ему сказки, рассказывайте стишки, пойте песенки.
- Время перед экраном: до года детям проводить время перед экраном не рекомендуется вообще.
- Сон: 14–17 часов (в возрасте от 0 до 3 месяцев) или 12–16 часов (в возрасте от 4 до 11 месяцев), включая дневной сон.
Детям в возрасте от 1 до 2 лет рекомендуется:
Физическая активность: не меньше 180 минут в день. Подойдет любая физическая активность любой интенсивности: игры, бег, ходьба, гимнастика дл малышей.
Ограниченная подвижность: не больше 1 часа подряд (например, в люльках/колясках, детских креслах).
Время перед экраном: до двух лет лучше даже не показывать детям экраны (тв, ноутбуки, планшеты, телефоны). Двухлеткам разрешено проводить у экрана не более 1 часа в день, чем меньше, тем лучше.
Сон: 11–14 часов, включая дневной сон
Также важно соблюдать режим сна и бодрстования.
Детям в возрасте от 3 до 4 лет рекомендуется:
Физическая активность: не меньше 180 минут в день, из которых 1 час — это физическая активность умеренной и высокой активности.
Ограниченная подвижность: не больше 1 часа подряд (например, в люльках/колясках) или не сидеть на одном месте длительное время.
Время перед экраном: чем меньше, тем лучше. В среднем не более 1 часа в день.
Сон: 10–13 часов
Важно соблюдать режим дня.
Детям от 5 лет и подросткам (до 17 лет) рекомендуется:
- Физическая активность умеренной (когда не нужно прилагать особых усилий) и высокой (нужно приложить усилия, после такой нагрузки учащается дыхание и серцебиение) интенсивности не менее 60 минут в день. Большая часть активности должна приходиться на аэробику. Три раза (как минимум) в неделю нужно заниматься упражнениями, которые направлены на укрепление скелетно-мышечных тканей.
- Время перед экраном: 2 часа в сутки.
- Сон: 11 часов сна.
При этом под физической активностью подразумевают не только занятия спортом, но и подвижные игры, домашнюю работу, прогулки, занятия спортом и соревнования, уроки физкультуры и утреннюю гимнастику.
Активный образ жизни поможет детям и подросткам укрепить сердечно-сосудистую систему, скелетно-мышечные ткани, снизить риск неинфекционных заболеваний, держать свой вес в пределах нормы, чувствовать себя уверенней.
Эти советы по физической активности предназначены для здоровых детей. Если же у ребенка есть какие-то особенности здоровья, необходимо проконсультироваться с врачом.
Источники
ЧИТАЙ ТАКЖЕ: Проба Руфье. Как проводить тест и что делать с его результатами
ЧИТАЙ ТАКЖЕ: Мониторный синдром: как сохранить зрение ребенка, если он проводит много времени перед экраном
ЧИТАЙ ТАКЖЕ: Укрепляем зрение: упражнения для глаз для детей в стихах
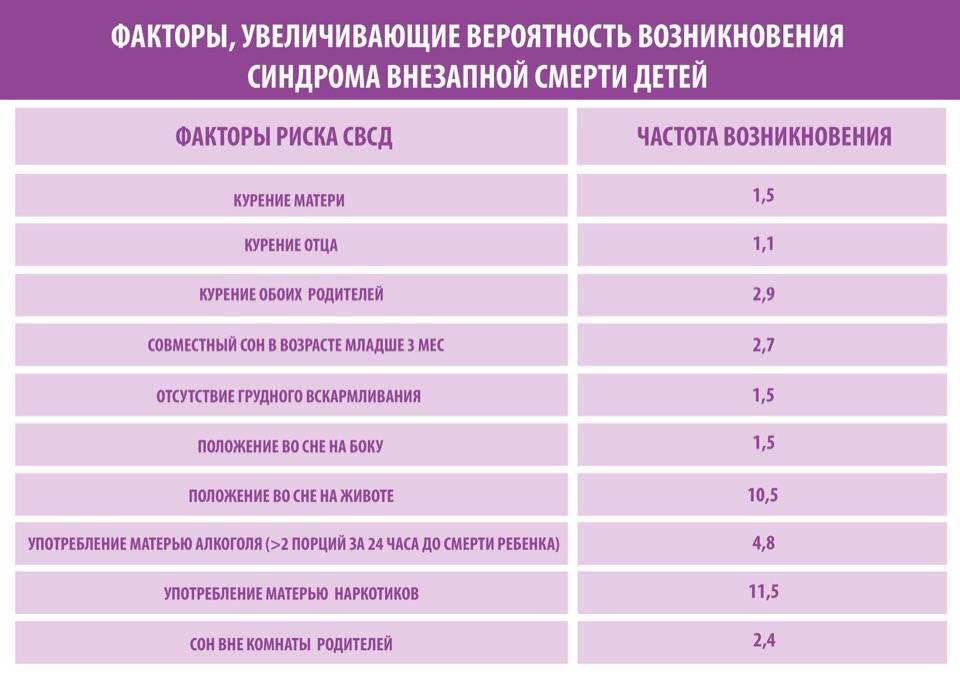
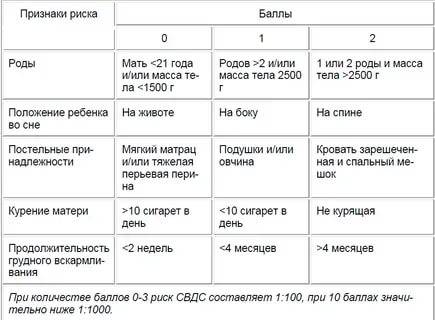
Факторы риска синдрома детской внезапной смерти
До сих пор они пока точно не установлены, однако многочисленные исследования свидетельствуют о том, что наиболее часто СВДС может развиться в следующих ситуациях:
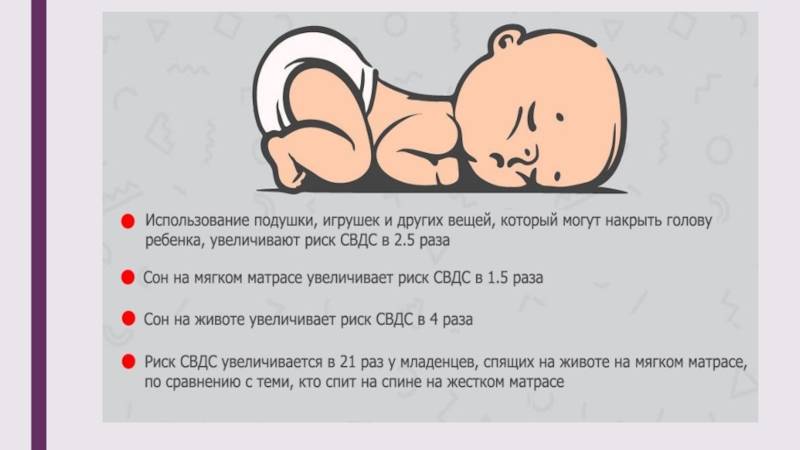
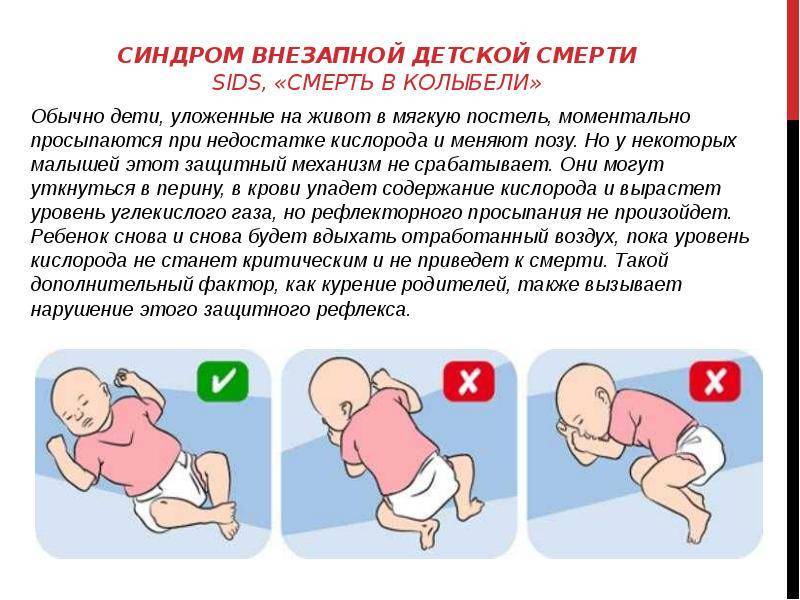
* Сон ребенка на животе. Теория, которая объясняет, почему это происходит, такая: у малыша в положении лежа на животе, сужаются дыхательные пути и присутствует риск того, что он вновь вдохнет уже использованный воздух. Всё это ведет к тому, что ухудшается кровоснабжение головного мозга, а дыхательный центр перестает реагировать на увеличение углекислого газа в крови, приводя к временной остановке дыхания.
* Вероятность «смерти в колыбели» повышается если:
- у братьев, сестер, а также родителей крохи в младенчестве отмечалась беспричинная остановка дыхания или сердца
- в семье ранее кто-то уже погиб от СВДС
По всей видимости, имеется наследственная предрасположенность к синдрому.
* Совместный сон с мамой. Однозначного мнения на это счет нет. Одни считают, что он может привести к СВДС в случае, если нарушается комфортный сон крохи. Однако большинство медиков склоняются к мнению о том, что сон с мамой, наоборот, является профилактикой СВДС. Поскольку организм малютки очень чувствителен, благодаря чему он синхронизирует свое дыхание с материнским, а сердцебиение — с работой маминого сердца. Кроме того, близость матери позволяет ей быстро отреагировать на остановку дыхания и принять соответствующие меры.
* Лимфатико-гипопластический диатез. При этой аномалии конституции увеличиваются миндалины (носоглоточная и небная), нарушая дыхание через нос, что повышает риск наступления апноэ. Кроме того, уменьшается выработка надпочечниками глюкокортикоидов, что ведет к снижению резервных возможностей организма малютки.
* Отягощенное течение беременности (токсикоз, перенесенные инфекции), масса тела при рождении менее 2,5 кг и более 4 кг, недоношенность, многоплодная беременность приводят к тому, что нарушаются адаптационные механизмы организма ребенка.
* Прием алкоголя и употребление наркотиков (даже легких) матерью во время беременности или кормлении грудью нарушает закладку органов и систем, а также их созревание.
* Курение матери во время беременности или кормлении грудью, а также курение отца или близких родственников, проживающих вместе с малышом. Поскольку дымящаяся сигарета содержит окись углерода, которая повышает риск развития апноэ у крохи в пять раз.
* Искусственное вскармливание понижает иммунитет, повышает склонность к аллергическим реакциям, плохо влияет на работу желудочно-кишечного тракта. В результате нарушаются адаптационные механизмы организма крохи.
* Возраст матери менее 20 лет.
* Интервал между двумя беременностями менее одного года. В этом случае организм матери не успевает восстановиться. Поэтому присутствует вероятность того, что внутриутробно плод не получит всё необходимое для нормального развития.
* Наличие в кроватке спящего малыша мягких игрушек, пуховых одеял и подушек может привести к механическому закрытию его дыхательных путей.
* Темнокожие дети более с клоны к СВДС, нежели их белокожие сверстники.
* Холодное время года. Вероятно, это связанно с тем, что увеличивается риск заражения вирусными инфекциями, которые могут привести к развитию СВДС. Однако в этом случае очень трудно разграничить сам синдром и осложнения течения основного заболевания.
Как видите, список получится довольно обширным. Однако, к сожалению, в некоторых случаях фактор, который привел к развитию синдрома, так и остается невыясненным.
Тетрада Фалло
Пациенты с тетрадой Фалло, которым была сделана восстановительная операция, имеют риск внезапной смерти 6% в период от 3 месяцев до 20 лет. Внезапная смерть наступает чаще всего у пациентов с существенными резидуальными гемодинамическими нарушениями, такими как резидуальная обструкция оттока из правого желудочка с развитием правожелудочковой гипертензии, легочная недостаточность с перегрузкой объема правого желудочка, резидуальный межжелудочковый дефект или дисфункция правого или левого желудочка. ВСС при тетраде Фалло связывается с развитием желудочковой аритмии.
Современные методики операции в более молодом возрасте могут минимизировать прогрессирование вентрикулярной гипертрофии, образование рубца, служащего будущим субстратом для желудочковой аритмии. Благодаря применению этого подхода ВСС у пациентов с тетрадой Фалло стала встречаться реже. У прооперированных пациентов с тетрадой Фалло, оказываются оправданными тщательные гемодинамические и электрофизиологические исследования. Рекомендуется электрокардиграфический мониторинг. Имеет большое значение коррекция гемодинамических нарушений. Может быть показано вос-становление имеющихся остаточных дефектов, лечение антиаритмиками или имплантация дефибриллятора. Фенитоин некоторыми был предложен в качестве эффективного препарата в этой ситуации.
Миокардит
На счет миокардита приходится 20-40% случаев ВСС, чаще всего он вызван Коксаки-вирусами группы В. Поражение сердца непредсказуемо и может вовлекать проводящую систему, вызывая блокаду сердца, или миокард, вызвая вентрикулярную тахикардию. Часто отмечается недавнее гриппопободобное заболевание, хотя симптомы могут быть слабовыраженными, а клиническое признаки сердечной недостаточности могут быть едва уловимыми или отсуствовать. ЭКГ выявляет диффузный низкий вольтаж, изменения ST-T и часто сердечную блокаду и вентрикулярную аритмию. Результаты эхокардиографии и биопсии миокарда подтверждают диагноз.
Лечение должно быть подобрано идивидуально для каждого пациента и может включать желудочковую электростимуляцию и антиаритмические препараты. Покой и исключение физического напряжения важны во время острой фазы и фазы заживления до нормализации результатов УЗИ, амбулаторного элетрокардиографического мониторинга и стресс-тестирования (stress testing). Физического напряжения следует избегать.
Осложнения
Синдром Гийена-Барре оказывает влияние на нервы и может вызвать эффект домино на другие системы в организме, такие как дыхание и сердечнососудистая деятельность. Осложнения Синдрома Гийена-Барре включают в себя:
- Нарушение дыхания. Потенциально смертельным осложнением синдрома Гийена-Барре является то, что слабость или паралич может распространяться на мышцы, которые участвуют в акте дыхания. В таких случаях может потребоваться искусственная аппаратная вентиляция легких в условиях стационара.
- Остаточные онемение или другие ощущения. Большинство людей с синдромом Гийена-Барре выздоравливают полностью или отмечают лишь незначительную остаточную слабость или необычные ощущения, такие как онемение или покалывание. Тем не менее, полное восстановление может быть достаточно медленным, часто год или более, у 20 — 30 процентов пациентов отмечается неполное восстановление.
- Сердечнососудистые нарушения. Колебания артериального давления и нарушения сердечного ритма являются частыми побочными эффектами синдрома Гийена-Барре, что требует мониторинга давления и частоты сердечных сокращений.
- Боль. У почти половины пациентов с синдромом Гийена-Барре отмечается наличие невропатической боли, которая достаточно легко снимается анальгетиками.
- Нарушение функции кишечника и мочевого пузыря. Вялая функция кишечника и задержка мочи может быть следствием синдрома Гийена-Барре.
- Тромбоз. Пациенты, которые находятся в неподвижном состоянии из-за синдрома Гийена-Барре, подвергаются повышенному риску развития тромбов. Поэтому пока пациент в состоянии самостоятельно ходить, необходимо принимать препараты для разжижения крови и носить компрессионные чулки.
- Пролежни. Неподвижность увеличивает также риск развития пролежней и поэтому рекомендуется частое репозиционирование, что позволяет минимизировать появление пролежней.
- Рецидив. Почти у 10 процентов пациентов с синдромом Гийена-Барре отмечается рецидив.
Тяжелая, ранняя симптоматика при синдроме Гийена-Барре значительно увеличивает риск серьезных долгосрочных осложнений. В редких случаях возможно наступление смерти от осложнений, таких как респираторный дистресс-синдром и острая сердечно-сосудистая недостаточность.
К каким докторам следует обращаться если у Вас Синдром внезапной смерти у детей:
Педиатр
Кардиолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Синдрома внезапной смерти у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Причины
Исследования показывают, что у детей умерших в результате СВДС имеется опосредованная серотонином дисрегуляция (serotonin-mediated dysregulation) вегетативной нервной системы. Это повышает уязвимость ребёнка к внешним стрессорам, таким как пронированная поза во сне, перегревание.
Согласно опубликованным в 2012 году исследованиям с экспериментами на , причиной синдрома названо отсутствие у умерших особей гена ATOH1, кодирующего белок, который отвечает за нейронные связи и прохождение нейронных сигналов, способствующих изменению ритма дыхания при накоплении в крови углекислоты.
Предполагают, что СВДС может быть вызван сбоями в функционировании автономной нервной системы, особенно тех её отделов, которые связаны с дыханием и работой сердца (Shaannon&Kelli, 1987), в частности, дефицитом серотонина.
В 1980-е годы существовала гипотеза, что часть случаев СВДС связана с тем, что недостаточно развитый водитель ритма дыхания, затухая под воздействием неудачного случайного сингулярного стимула, не в состоянии возобновить движение. У взрослых людей система множественных водителей ритма дыхания, кровообращения и др. устроена значительно сложнее и надёжнее.
Скапливание углекислого газа в повышенной концентрации. Конкретные механизмы, останавливающие дыхание, не известны.
Незрелость дыхательного центра, в сочетании с другими факторами (простуда, переохлаждение, сигаретный дым).
Все вышеперечисленные гипотезы являются различными формулировками близких предположений.
Вакцинация не является фактором риска.
Новости для врачей
Специализированные операционные столы: какие они бывают?
Операционные столы подразделяются на универсальные и специализированные. Если первые предназначены…
Подробнее →
Сколько секций должно быть у идеальной медицинской кушетки?
Сегодня на рынке представлено множество медицинских кушеток, которые отличаются большим набором…
Подробнее →
Из чего складывается стоимость гинекологического кресла?
При подборе гинекологического кресла можно столкнуться с тем, что похожие, на первый взгляд, модели…
Подробнее →
В рамках XXV конгресса «Белые ночи» биотехнологическая компания ФИРН М провела симпозиум по новым препаратам для лечения конъюнктивитов и кератоконъюнктивитов
30 мая в рамках XXV Международного офтальмологического конгресса «Белые ночи» в Санкт-…
Подробнее →