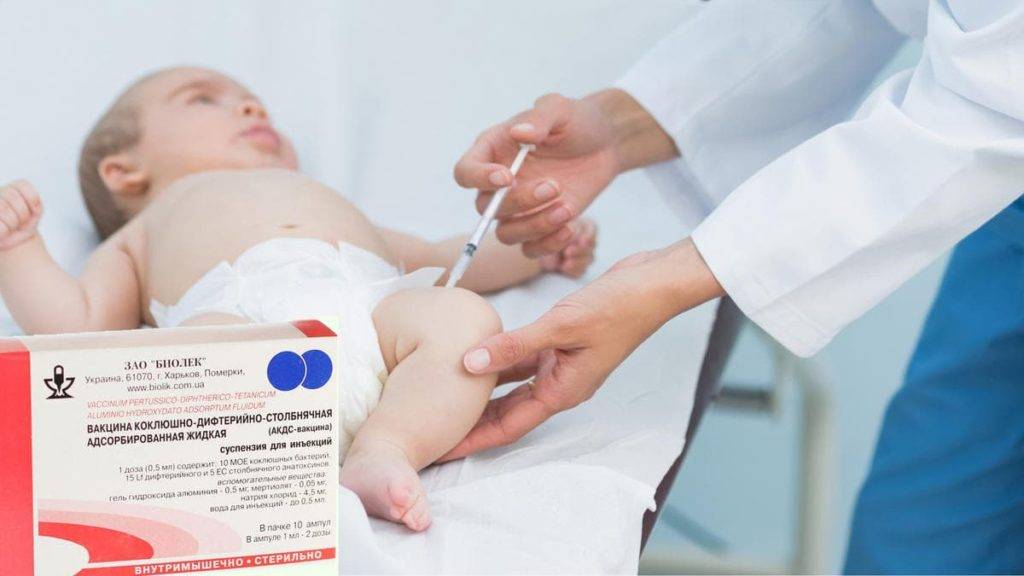
Реактогенность прививки от коклюша
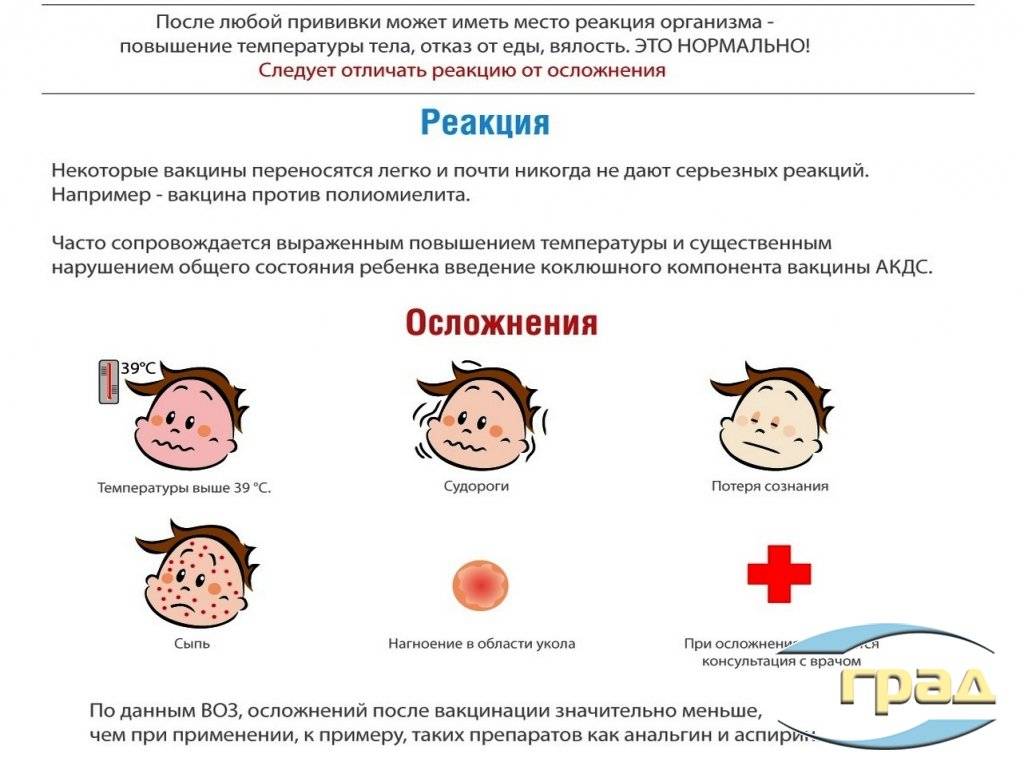
После вакцинации против коклюша может возникнуть лихорадка у ребенка (у предрасположенных детей — с фебрильными судорогами), нередки недомогание, болезненность, гиперемия и отечность в месте инъекции. Назначение парацетамола через 2-3 часа после прививки и в следующий день предотвращает резкое повышение температуры и судороги.
Реактогенность Инфанрикс в отношении температуры, местной болезненности и красноты, а также раздражительности, сонливости и снижения аппетита ниже, чем цельноклеточных вакцин, что позволяет использовать ее у детей с отклонениями в состоянии здоровья.
В редких случаях могут развиться аллергические реакции (отек Квинке, крапивница, полиморфная сыпь), в основном, на повторные дозы ЛКДС, чаще у детей, имевших подобные реакции на предыдущие дозы; таким детям целесообразно профилактически назначать антигистаминные средства. Однако, мнение об «аллергизирующем» влиянии АКДС не подтверждаются исследованиями, проводимыми разными методами: вакцинация не повысила ни частоту астмы, ни экземы. Более того, есть данные о защитном влиянии цельноклеточной коклюшной вакцины на заболеваемость астмой и, в меньшей степени, экземой.
Пронзительный крик (визг) в течение 1-3 и более часов после прививки раньше связывали с повышением внутричерепного давления; сейчас превалирует мнение, что это — результат болевой реакции на укол, она не оставляет последствий.
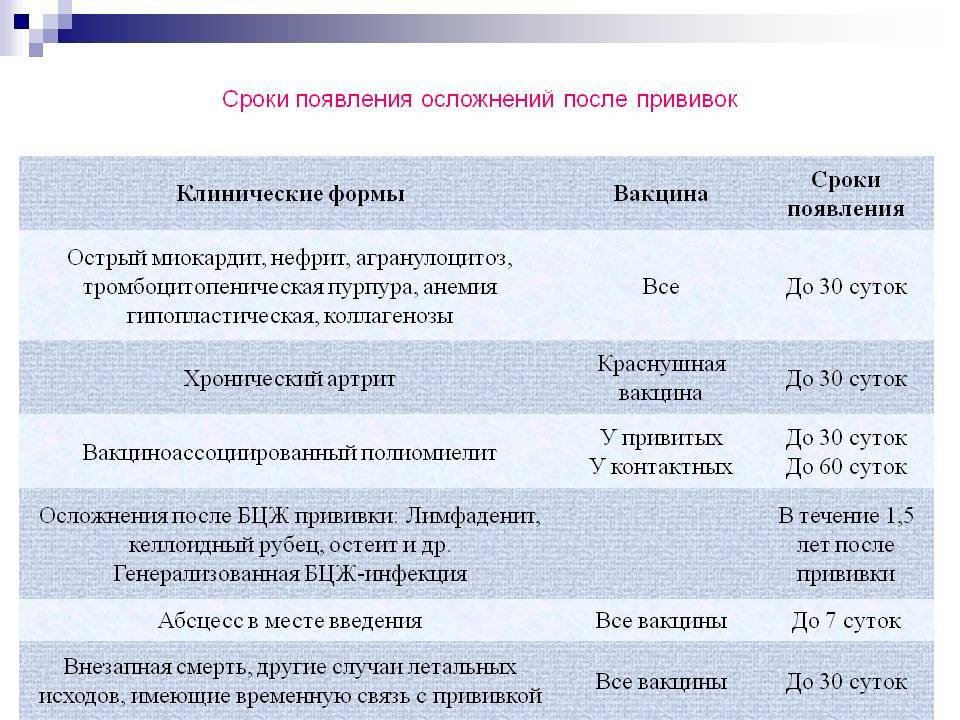
К чрезмерно сильным общим реакциям относятся гипертермия (40° и выше), для местных реакций — плотные инфильтраты более 8 см в диаметре, резкая гиперемия кожи с отеком мягких тканей в месте введения (иногда всей ягодицы с переходом на бедро и поясницу). Такие реакции в последние годы регистрируются редко.
СКОЛЬКО ПРОДЕРЖИТСЯ ИММУНИТЕТ
— Известно, что со временем уровень антител после вакцины снижается. Что тогда делать, постоянно прививаться снова? Этот вопрос волнует многих.
— Во-первых, надо понимать: сами по себе антитела не могут дать 100-ной гарантии, что человек вообще не заболеет ковидом, — напоминает профессор Малышев. — В то же время, если нет антител, это не значит, что полностью отсутствует защита от коронавируса. Есть ведь еще клеточный иммунитет. Все нужно рассматривать вкупе. Я знаю случаи, когда антитела снижались, но человек встречался с вирусом, и антитела подскакивали. Такой эффект известен не только при ковиде, но и других инфекциях. (От редакции: главная задача вакцины — защитить от тяжелой формы ковида и смертельно опасных осложнений, легкие формы заболевания возможны)
Предполагается, что иммунитет после «Спутника» будет сохраняться около двух лет, пояснил Малышев со ссылкой на разработчиков вакцины.
Противопоказания и прививки от коклюша детей с хроническими заболеваниями
Сильные реакции и осложнения, известная гиперчувствительность к любому компоненту вакцины или гиперчувствительность на предыдущую дозу данной вакцины являются противопоказаниями к введению той же самой коклюшной вакцины. Прогрессирующие заболевания ЦНС — противопоказание для АКДС и вакцины Пентаксим, афебрильные судороги в анамнезе — для АКДС. Для вакцины Инфанрикс противопоказанием является энцефалопатия, развившаяся в течение 7 дней после предыдущего его введения этой вакцины.
В случае развития сильной реакции или осложнения на цельноклеточную коклюшную вакцину прививки возможно продолжить бесклеточными вакцинами или анатоксинами. Если ребенок дал сильную реакцию на 1-е введение АКДС, при отсутствии бесклеточной вакцины курс вакцинации против дифтерии и столбняка вакцинацию продолжают АДС, который вводят однократно, не ранее, чем через 3 мес; после 2-ой дозы АКДС курс прививок против дифтерии и столбняка считают законченным, в обоих случаях первую ревакцинацию проводят АДС через 12 мес. после последней прививки. После третьей вакцинации АКДС, ревакцинацию проводят АДС через 12-18 мес.
Детей с менее выраженной патологией ЦНС при наличии опасений в отношении введения АКДС желательно прививать вакцинами с бесклеточным коклюшным компонентом. Недоношенность, стабильные аллергические проявления (локализованные кожные, скрытый или умеренный бронхоспазм и т.п.) не являются противопоказанием к вакцинации, которая может быть проведена на фоне соответствующей терапии. Детям с фебрильными судорогами, прививка от коклюша проводится на фоне жаропонижающих.
Цель вакцинации против коклюша
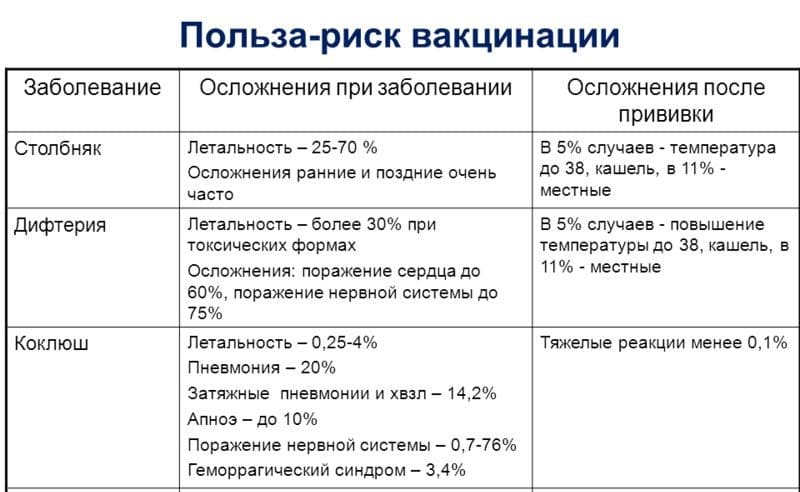
Прививка от коклюша позволяет ежегодно предотвращать более 35 млн. случаев заболевания и более 600 тыс. летальных исходов в мире. Однако цель, поставленная ВОЗ в Европе — сократить заболеваемость коклюшем к 2010 г. до уровня на менее 1 на 100 000 населения — вряд ли может быть достигнута без введения 2-й ревакцинации
Важно и поддержание высокого уровня охвата детей раннего возраста, его снижение привело к росту заболеваемости в России в 90-х годах. В Англии снижение охвата с 77% в 1974 г
до 30% в 1978 г. привело к эпидемии коклюша с 102 500 случаями. В Японии в 1979 г. — через 4 года после прекращения прививок (из-за нападок на цельно-клеточную вакцину) было зарегистрировано 13 105 случаев с 41 летальным исходом.
Чем опасны коклюш, дифтерия, столбняк?
Особенность коклюша и дифтерии — в воздушно-капельном пути передачи, то есть в процессе контактирования с другими людьми. Столбняк передается через попадание возбудителя в поврежденные ткани организма.
Особенность коклюша и дифтерии — в воздушно-капельном пути передачи, то есть в процессе контактирования с другими людьми. Столбняк передается через попадание возбудителя в поврежденные ткани организма.
Коклюш — острая воздушно-капельная бактериальная инфекция, проявляющаяся длительными и мучительными приступами спазматического кашля и интоксикацией3.
Заразиться коклюшем ребенок может только от больного человека.
Инфекция передается воздушно-капельным путем во время4:
Чихания
Кашля
Смеха
Если из 100 непривитых один человек заражен коклюшем, около 90 человек заболеют!4
Больной коклюшем является источником инфекции для окружающих с первого дня и до 30 суток болезни5
В настоящее время более половины всех случаев коклюша в РФ регистрируется у детей в возрасте от 3 до 14 лет6. Причиной этого является снижение поствакцинального иммунитета, что способствует восстановлению восприимчивости к коклюшу, начиная с возраста 5-7 лет.
Больше всего подвержены заболеванию дети, однако в школах источниками инфекции часто бывают взрослые: учителя или обслуживающий персонал.
Больше всего подвержены заболеванию дети, однако в школах источниками инфекции часто бывают взрослые: учителя или обслуживающий персонал.
Кашель может продолжаться более 3 месяцев5В течение 21 дня ребенок может оставаться на домашнем или больничном режиме
Симптомы
Первый период заболевания длится 2 недели.
Повышается температура
Наблюдается общая слабость
Похоже на классическое ОРВ с обильнымивыделениями из носа
Затем кашель усиливается и приобретает спазматический характер. Мучительные приступы кашля нередко провоцируют рвоту7.
Затем кашель усиливается и приобретает спазматический характер. Мучительные приступы кашля нередко провоцируют рвоту7.
Наиболее высокая опасность может исходить от осложнений коклюшной инфекции, нередко приводящей к пневмонии, судорогам, нарушениям функции легких.
Дети 1-го года жизни остаются наиболее уязвимой группой, у которых наблюдаются наиболее высокая заболеваемость и частота осложнений4.
По данным экспертов, многие дети получают полный курс первичной вакцинации от коклюша несвоевременно – только к моменту достижения возраста 12 месяцев. До получения вакцины, организм новорожденного не способен эффективно бороться с инфекцией, и наибольшее количество летальных исходов наблюдается у детей младше 6 месяцев.9
В ~80% случаев основной источник коклюша для малышей до 1 года — дети старшего возраста, подростки и взрослые (старшие братья и сестры, родители и близкие родственники)8.
Дополнительная ревакцинация против коклюша позволяет защитить ребенка от опасной инфекции, а также препятствует передаче коклюша наиболее уязвимой группе – детям до 1 года, уменьшая риск их заражения! Предотвратить болезнь можно с помощью прививки
Карта вакцинальных центров
Диагностика коклюша
При кашле следует обращаться к врачу для исключения ОРВИ, бронхита и других заболеваний. При подозрении на коклюш врач возьмет анализы крови на антитела к возбудителю коклюша и/или мазок из носоглотки на коклюш. Может потребоваться рентгенография легких.
Помните! Коклюшем могут болеть люди любого возраста, которые могут явиться источником инфекции для ребенка!
Внимание!
Для простоты восприятия информации, данная инструкция по применению препарата «Прививка от коклюша» переведена и изложена в особой форме на основании официальной инструкции по медицинскому применению препарата. Перед применением ознакомьтесь с аннотацией, прилагающейся непосредственно к медицинскому препарату.
Описание предоставлено с ознакомительной целью и не является руководством к самолечению. Необходимость применения данного препарата, назначение схемы лечения, способов и дозы применения препарата определяется исключительно Лечащим врачом. Самолечение опасно для Вашего здоровья.
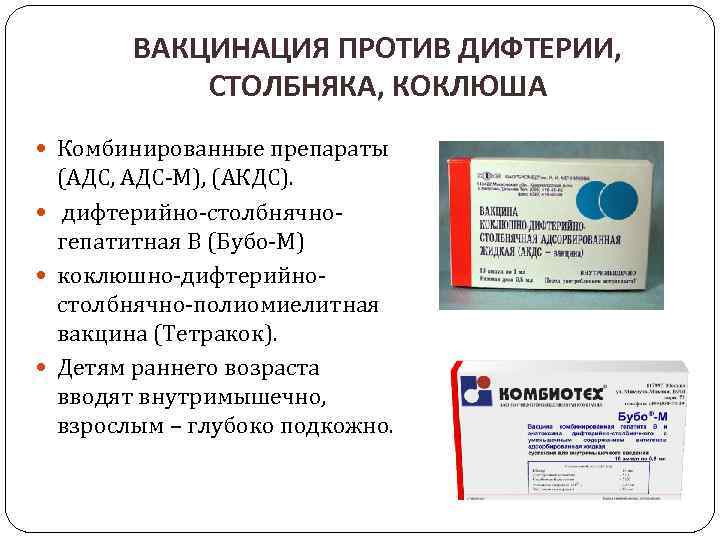
Варианты вакцин
Коклюшная вакцина выпускается, как правило, в комбинации с дифтерийным и столбнячными анатоксинами (АКДС). Вакцина отечественного производства содержит более реактогенный, но при этом и более иммуногенный цельноклеточный коклюшный компонент. Кроме того, выпускаются комбинированные препараты «Бубо-М», «Бубо-Кок» и «АКДС-ГепВ» отечественного производства, а также импортные вакцины «Пентаксим», «Инфанрикс Пента», «Инфанрикс Гекса», «Тетраксим», «Инфанрикс». Импортные вакцины АаКДС (Адсорбированные ацеллюлярные Коклюшно-Дифтерийно-Столбнячные вакцины) содержат бесклеточный коклюшный компонент, который переносится лучше цельноклеточного, но при этом обладает более низкой иммуногенностью. Импортные вакцины, а также, например, вакцина «БУБО-кок» часто комбинируются с вакцинами против гепатита В, полиомиелита (инактивированными) и гемофильной инфекции типа b.
Для возрастных ревакцинаций против коклюша детей старше 6 лет и взрослых, как правило, применяются комбинированные вакцины с беcклеточным коклюшным компонентом, в состав которых также входят дифтерийный анатоксин в уменьшенном содержании и столбнячный анатоксин (вакцина Адасель).
Осложнения после прививки от коклюша
Данные всероссийской регистрации опровергают мнение о высокой частоте осложнений на АКДС: за 6 лет (1998-2003 гг.) подано всего 85 сообщений о побочных действиях АКДС, из которых лишь 60 были подтверждены. Летальных случаев после АКДС за последние 10 лет не было.
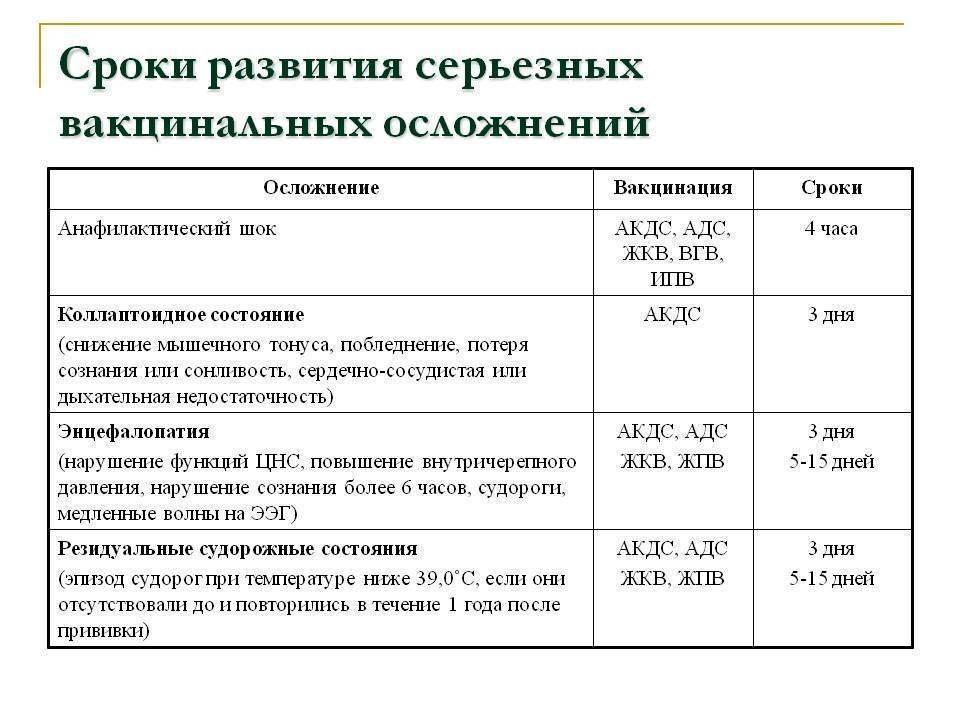
Анафилактический шок развивается через несколько минут после прививки, режеспустя 3-4 часа. У детей первого года жизни эквивалентом анафилактического шока является колаптоидное состояние: резкая бледность, вялость, адинамия, падение артериального давления, реже цианоз, холодный пот, потеря сознания. Бронхиальная обструкция, круп после введения АКДС, обычно обусловлены ОРВИ.
Афебрильные судороги с потерей сознания, иногда в виде «клевков», абсансов, остановки взора наблюдаются с частотой 1:30-40 тыс. прививок и часто неверно обозначаются как энцефалическая реакция. Обычно это первая манифестация эпилепсии, но отрицать ее связь с прививкой как с триггером трудно.
Энцефалопатия (энцефалическая реакция) характеризуется не только наличием судорог, но и нарушением сознания и/или поведения в течение более 6 часов, а также появлением медленных волн на ЭЭГ. Наблюдается намного реже, чем изолированные афебрильные судороги, ее прогноз благоприятный.
Энцефалит в поствакцинальном периоде наблюдается чрезвычайно редко (1:250-500 тыс. доз вакцины), обычно речь идет о заболевании в первые несколько дней после прививки, протекающем с гипертермией, рвотой, судорогами, потерей сознания, гиперкинезами, развитием автоматизмов, парезов, других очаговых симптомов, обычно с грубыми остаточными явлениями. Сейчас эти случаи расшифровываются как не имеющие связи с прививкой заболевания ЦНС (инфекционный менингоэнцефалит, наследственная лейкодистрофия и т.п.), начальные проявления которых совпали с ней по времени. Из 4 сообщений об энцефалитах после АКДС в 1997-2002 гг. оказались 3 случая вирусного энцефалита, 1 случай пневмонии с отеком мозга.
Кого вакцинируют первым?
В декабре 2020 г. Михаил Мишустин провел заседание президиума Координационного совета при Правительстве РФ по борьбе с распространением новой коронавирусной инфекции на территории Российской Федерации. По его итогам Минздраву и Минюсту России было поручено обеспечить разработку, принятие и государственную регистрацию приказа, предусматривающего включение вакцинации против коронавирусной инфекции в календарь профилактических прививок по эпидемическим показаниям с учетом приоритетности.
Приказом Минздрава России от 9 декабря 2020 г. № 1307н прививка против коронавируса внесена в календарь. Лица, подлежащие обязательной вакцинации, разделены на три группы (приоритеты):
- к приоритету 1-го уровня относятся работники медицинских и образовательных организаций и МФЦ; работники организаций соцобслуживания и проживающие в них лица; взрослые с хроническими заболеваниями, в том числе с сердечно-сосудистыми, заболеваниями бронхолегочной системы, сахарным диабетом и ожирением;
- к приоритету 2-го уровня относятся вахтовики, работники организаций транспорта и энергетики, сотрудники правоохранительных органов и государственных контрольных органов в пунктах пропуска через госграницу, военнослужащие, волонтеры, работники организаций сферы предоставления услуг;
- к приоритету 3-го уровня относятся государственные гражданские и муниципальные служащие, совершеннолетние студенты профессиональных образовательных организаций и вузов, призывники.
Что делать, если после прививки что-то пошло не так?
О неэффективности вакцины от СOVID-19 или побочных действиях нужно сообщать в Росздравнадзор. В письме от 31 августа 2020 г. № 01И-1668/20 ведомство напомнило всем субъектам обращения лекарственных средств, что следует незамедлительно сообщать в его систему фармаконадзора о каждом факте развития нежелательной реакции и об отсутствии терапевтического эффекта лекарственных препаратов «Гам-КОВИД-Вак Комбинированная векторная вакцина для профилактики коронавирусной инфекции, вызываемой вирусом SARS-CoV-2» и «Гам-КОВИД-Вак-Лио Комбинированная векторная вакцина для профилактики коронавирусной инфекции, вызываемой вирусом SARS-CoV-2».
Лучше прислать электронное извещение в базу данных «Фармаконадзор 2.0» Автоматизированной информационной системы Росздравнадзора (http://external.roszdravnadzor.ru), в крайнем случае – по электронной почте на адрес npr@roszdravnadzor.ru.
В МОБИЛЬНОМ ПУНКТЕ ИЛИ В ПОЛИКЛИНИКЕ?
— У нас в стране антиковидные прививки сейчас делают уже много где — и в районных поликлиниках, и в торговых центрах, появляются выездные, мобильные бригады
Есть ли разница, где вакцинироваться, на что обращать внимание?. — Все зависит от вашего состояния здоровья, — поясняет врач-инфекционист
— Людям с ослабленным организмом, хроническими болезнями, наверное, все-таки лучше прививаться в поликлинике. Желательно, именно там, где вы наблюдаетесь, есть ваши лечащие врачи. А если вы молоды, крепки, здоровы, спокойно идите в торговый центр или любой другой пункт вакцинации
— Все зависит от вашего состояния здоровья, — поясняет врач-инфекционист. — Людям с ослабленным организмом, хроническими болезнями, наверное, все-таки лучше прививаться в поликлинике. Желательно, именно там, где вы наблюдаетесь, есть ваши лечащие врачи. А если вы молоды, крепки, здоровы, спокойно идите в торговый центр или любой другой пункт вакцинации.
Тем временем все больше стран на взаимных началах открывают границы с Россией. Европа активно обсуждает ковидные паспорта. Профессор Малышев рассказал, что думает о перспективах такого документа:
— На самом деле сейчас есть международное свидетельство о вакцинации. Оно оформляется, например, когда человек перед поездкой в Африку или Южную Америку делает обязательную прививку от желтой лихорадки.
Раз такой документ уже есть — почему бы просто не вносить в него данные о вакцинации от ковида с переводом на соответствующий язык? Зачем выдумывать велосипед, недоумевает эксперт.
У нас в стране антиковидные прививки сейчас делают уже много где — и в районных поликлиниках, и в торговых центрах, появляются выездные, мобильные бригады
— Утверждена стратегия развития вакцинопрофилактики в нашей стране, и в соответствии с ней в Национальный календарь профилактических прививок (НКПФ) в скором времени будет добавлено 4-5 новых прививок, — рассказал Николай Малышев
— Это очень важно. Речь идет о довольно дорогостоящих вакцинах, а после включения в НКПФ для граждан они станут бесплатными
По словам эксперта, среди таких прививок будут:
— Вакцина от ротавирусной инфекции. «Мы знаем, что ей часто болеют дети, особенно те, кто ездит отдыхать в Крым, на Черноморское побережье. От детей заражаются родители, бабушки-дедушки, и у них инфекция протекает довольно тяжело, с выраженной интоксикацией, а потом требуется долгий период реабилитации. Так что прививка очень актуальна», — отмечает врач.
— Прививка от ветряной оспы. «Это довольно тяжелое заболевание. Надо помнить, что если человек в детстве переболел ветрянкой, то потом вирус всю жизнь сохраняется у него в нервных ганглиях (скопления клеток-нейронов. — Ред.). И если у людей во взрослом возрасте страдает иммунитет, то может появиться опоясывающий лишай — это тот же самый вирус ветряной оспы. Чаще всего он настигает пожилых, сопровождается сильнейшими болями, которые долго сохраняются», — поясняет доктор Малышев.
— Прививка от менингококковой инфекции. «Она встречается круглый год и может протекать очень тяжело, вплоть до сепсиса с летальным исходом», — предупреждает эксперт.
— Вакцина от вируса папилломы человека (ВПЧ). «Прививка от него позволяет снизить онкологическую заболеваемость, потому что этот вирус доказано вызывает рак женских половых органов, а также может настигать и мужчин», — добавляет врач.
Также рассматривается вопрос о том, чтобы включить в НКПФ прививку от пневмококковой инфекции для людей старшего возраста по всей стране (сейчас есть лишь отдельные региональные программы).
Эффективность вакцин
Несмотря на значительные различия в содержании, способе изготовления между цельноклеточными и бесклеточными вакцинами против коклюша, комплексные клинические испытания показали, что наиболее действенные вакцины любой из этих категорий защищают от клинических проявлений болезни более 85% вакцинированных лиц. Лучшие бесклеточные вакцины демонстрируют такую же эффективность, что и лучшие цельноклеточные вакцины (85%).
До сих пор ведутся споры о том, являются ли моновалентные или бивалентные бесклеточные вакцины (содержащие один только инактивированный коклюшный токсин или в комбинации с FHA) столь же эффективными, что и поливалентные бесклеточные вакцины (содержащие 3-5 компонентов). Однако все лицензированные бесклеточные вакцины продемонстрировали свою высокую эффективность в борьбе с коклюшем среди детей грудного и раннего возраста при условии достижения надлежащего уровня охвата прививками (>90%).
В 2008 г. около 82% всех детей грудного возраста в мире были привиты тремя дозами вакцины против коклюша. По оценкам ВОЗ, в 2008 году в результате вакцинации против коклюша было предотвращено около 687 000 случаев смерти.
Риск поствакцинальных осложнений
К вероятным специфическим осложнениям на АКДС-вакцины можно отнести неврологические осложнения, которые крайне редки. Как предполагается, они могут быть вызваны тем, что токсины (даже инактивированные) коклюшной палочки в комбинированных вакцинах имеют свойство раздражать у крайне небольшой части восприимчивых детей мозговые оболочки. Осложнения в виде энцефалопатии – менее 1 случая на 300 тысяч привитых.
В настоящее время в мире судороги без повышения температуры не считают осложнением на прививку. Исследования, проведённые в Великобритании в 1960-1970 гг. свидетельствуют об одинаковой частоте развития судорог и у привитых и у непривитых детей. При этом первые проявления таких заболеваний как эпилепсия, органическое поражение головного мозга могут появляться в возрасте 3-4 месяцев в виде судорог, когда проводят вакцинацию, и связаны с прививкой только временным фактором.
Развитие афебрильных судорог свидетельствует о наличии у ребенка органического поражения нервной системы, которое не было учтено и выявлено или не могло быть выявлено до прививки по объективным причинам. Поэтому в случае развития афебрильных приступов необходимо проведение всестороннего неврологического обследования для постановки диагноза.
ШТАММЫ-МУТАНТЫ НАСТУПАЮТ
— Судя по откликам в соцсетях, некоторые люди пока не прививаются, поскольку сомневаются: а будут ли работать нынешние вакцины против новых вариантов коронавируса? Ведь в России уже зафиксированы и британский, и южноафриканский штаммы. Вдруг для защиты от них понадобится «переделка» прививок? Может, уже лучше ее дождаться?
— Безусловно, исследования штаммов коронавируса на территории нашей страны идут постоянно, Роспотребнадзор за ними следит, — поясняет Николай Малышев. — Пока все новые штаммы это единичные завозные случаи. И основная применяемая сейчас у нас вакцина «Спутник V» так или иначе остается эффективной.
Даже если ее работоспособность чуть снизится при широком распространении штаммов-мутантов, скорее всего, она все равно останется на приемлемом уровне, считает профессор Малышев. ««Мы ведь знаем, что ряд зарубежных широко используемых прививок имеют эффективность в районе 70%, а у «Спутника» она 92%. Так что даже в случае некоторого снижения защита все равно останется серьезной», — обнадеживает эксперт.
ОСОБЫЕ УКАЗАНИЯ
Пентаксим не формирует иммунитета против инфекции, вызываемой другими серотипами Haemophilus influenzae, а также против менингитов иной этиологии.
Врач должен быть информирован обо всех случаях побочных реакций, в том числе не перечисленных в данной инструкции. Перед каждой прививкой, для предотвращения возможных аллергических и других реакций, врач должен уточнить состояние здоровья, историю иммунизации, анамнез пациента и ближайших родственников (в частности — аллергологический), случаи побочных эффектов на предшествовавшие введения вакцин. Врач должен располагать лекарственными средствами и инструментами, необходимыми при развитии реакции гиперчувствительности.
Иммуносупрессивная терапия или состояние иммунодефицита могут быть причиной слабого иммунного ответа на введение вакцины. В этих случаях рекомендуется отложить вакцинацию до окончания такой терапии или ремиссии заболевания. Тем не менее, лицам с хроническим иммунодефицитом (например, ВИЧ-инфекция) вакцинация рекомендована, даже если иммунный ответ может быть ослабленным.
При тромбоцитопении и других нарушениях свертываемости крови введение вакцины должно проводиться с осторожностью из-за риска развития кровотечения при внутримышечной инъекции.
При развитии в анамнезе синдрома Гийена-Барре или неврита плечевого нерва в ответ на какую-либо вакцину, содержащую столбнячный анатоксин, решение о вакцинации Пентаксимом должно быть тщательно обосновано. Как правило, в таких случаях оправданным является завершение первичной иммунизации (если введено менее 3 доз).
Поcтвакцинальные реакции
Если прививки проводятся вакцинами АКДС, то следует помнить, сто что эти вакцины являются наиболее реактогенными, «тяжелыми» вакцинными препаратами. В среднем нежелательные явления встречаются у трети привитых. Они проявляются умеренным повышением температуры тела, легким недомоганием в течение суток после вакцинации. Как правило, все поствакцинальные реакции на АКДС-вакцины развиваются не позднее 72 часов после прививки и длятся не более 48 часов. Бесклеточные вакцины считаются менее реактогенными
Наиболее характерными для бесклеточных вакцин можно назвать низкую частоту температурных реакций, местных реакций в месте введения и, что наиболее важно, частоты развития поствакцинальных осложнений
Что будет, если от прививки отказаться?
О последствиях такого отказа мы писали в статье «А если вакцинацию сделают обязательной?». Так, в ст. 5 Закона «Об иммунопрофилактике инфекционных болезней» предусмотрено право на отказ от прививок. И тут же определены последствия их отсутствия:
- запрет на выезд в страны, пребывание в которых в соответствии с международными медико-санитарными правилами или международными договорами РФ требует профилактических прививок;
- отказ в приеме на работу или отстранение от работ, выполнение которых связано с высоким риском заболевания инфекционными болезнями;
- временный отказ в приеме в образовательные организации и оздоровительные учреждения в случае возникновения массовых инфекционных заболеваний или при угрозе возникновения эпидемий.
В письме, направленном «АГ», читательница интересовалась, не станет ли отсутствие прививки препятствием для ее пребывания в санатории. Отметим, что пока никого строго не обязывают делать прививки от коронавируса. Это все еще дело добровольное.
В Рекомендациях Роспотребнадзора по организации работы санаторно-курортных учреждений в условиях сохранения рисков распространения COVID-19 нет требования о приеме граждан только после вакцинации1. В региональных приказах о вакцинации также не упоминается об ограничениях при отказе от прививки от коронавируса. И мне неизвестны случаи, когда из-за отсутствия прививок отказали в приеме в санаторий.
Принципы и цели вакцинации
Основной целью вакцинации против коклюша является снижение риска возникновения острого коклюша в грудном возрасте
Важно отметить, что дети в возрастной группе от 7 до 14 лет занимают лидирующее место в структуре заболевших за счет ослабления поствакцинального иммунитета как раз к возрасту 6–7 лет. У детей школьного возраста и взрослых коклюш также может протекать весьма тяжело, поэтому, для продления иммунитета, возможно проведение возрастных ревакцинаций в более старших возрастах
Более того, именно дети школьного возраста, а также родители являются одними из основных источников инфекции для не привитых детей первых месяцев жизни, у которых коклюш протекает особенно тяжело.
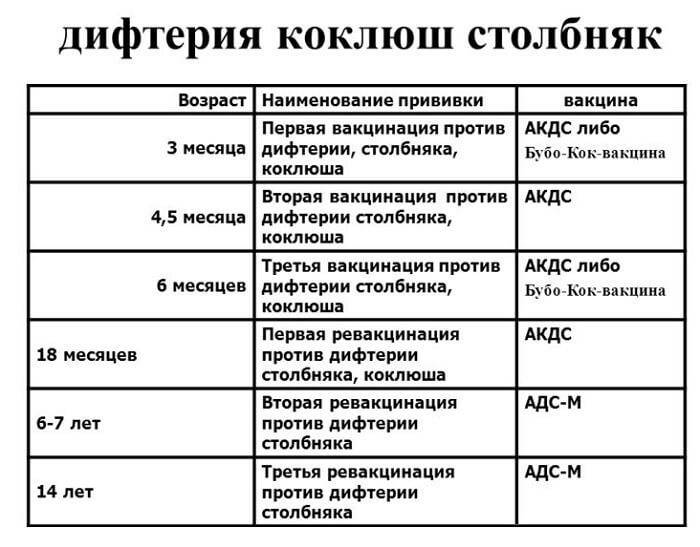
Когда прививать?
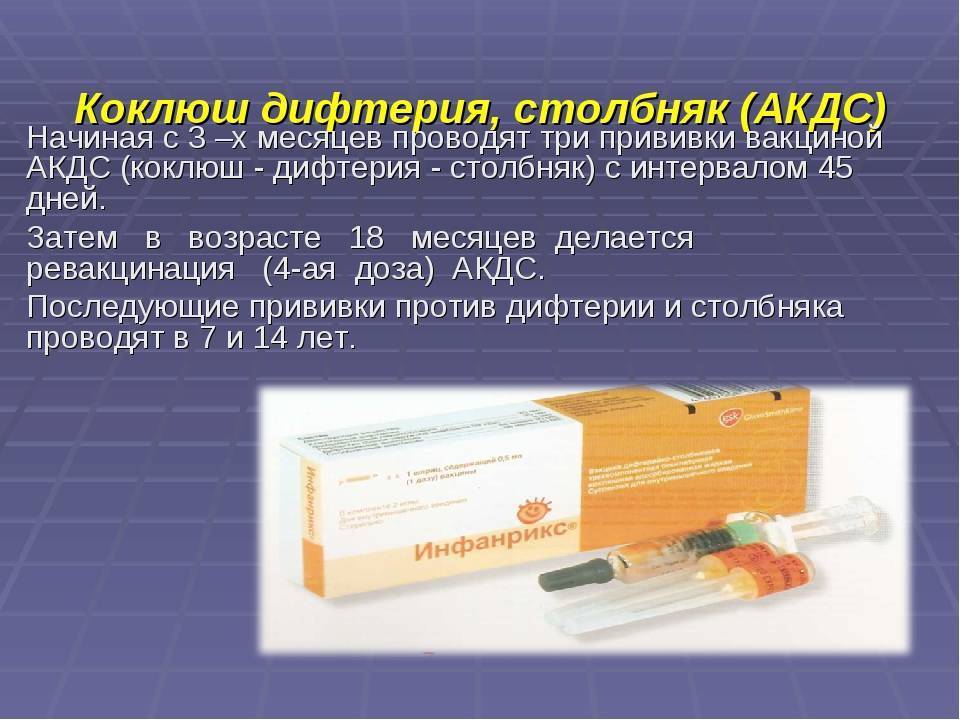
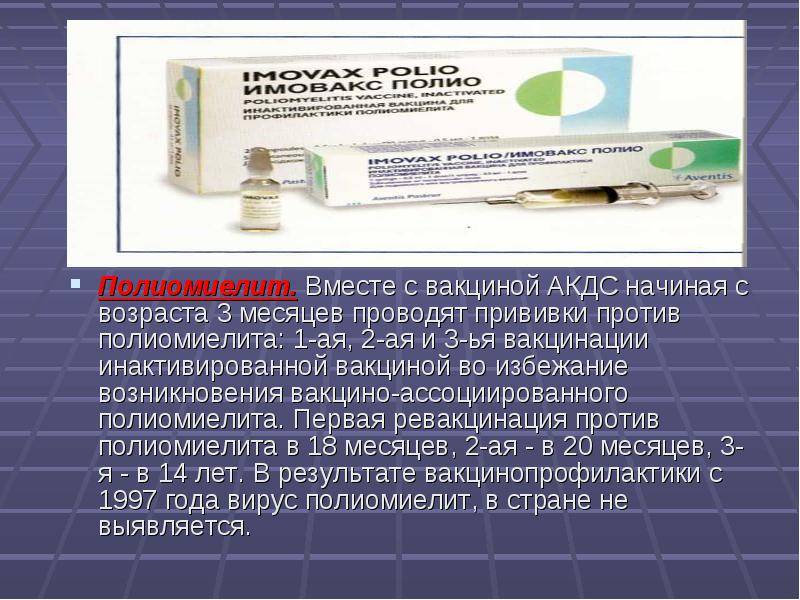
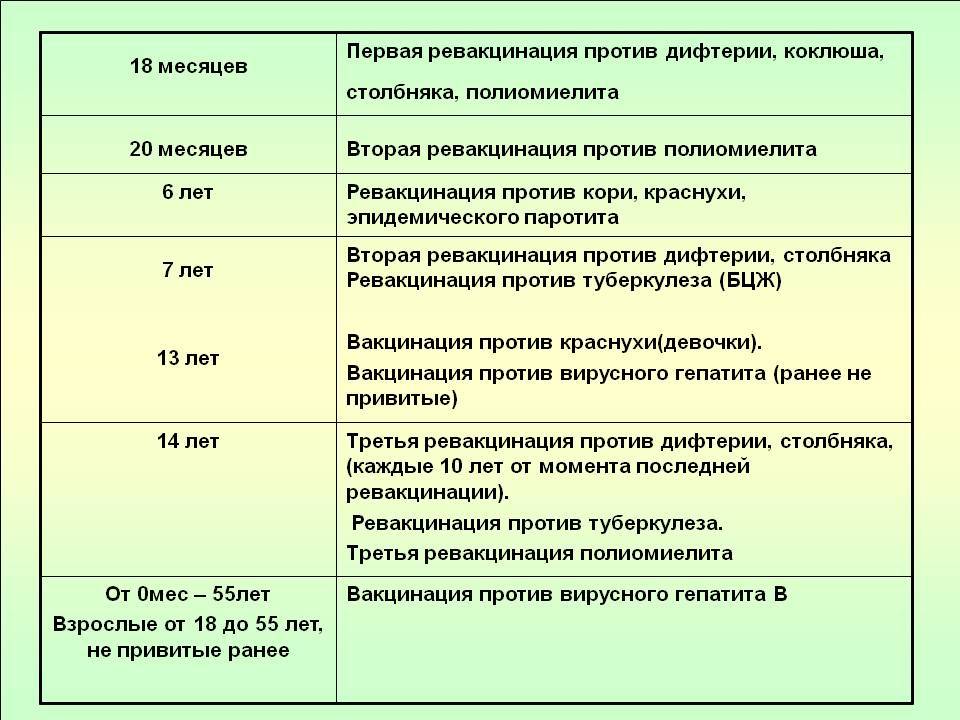
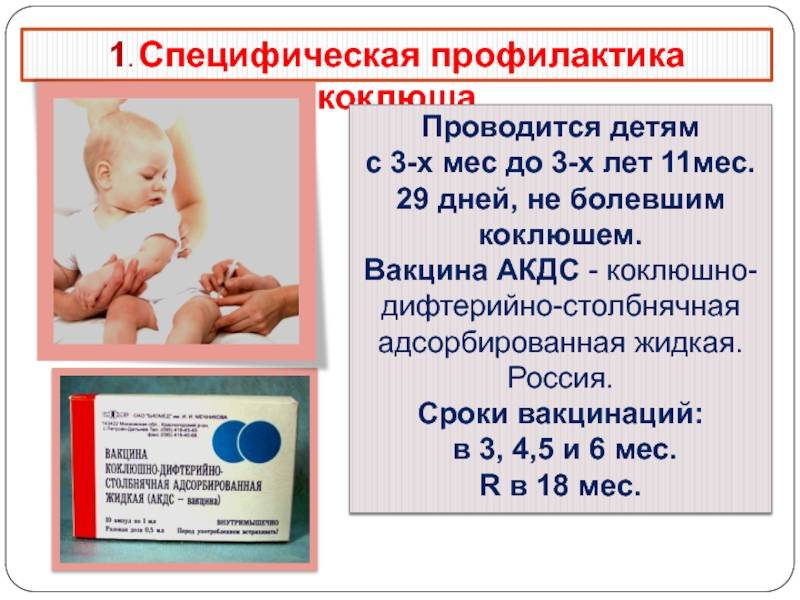
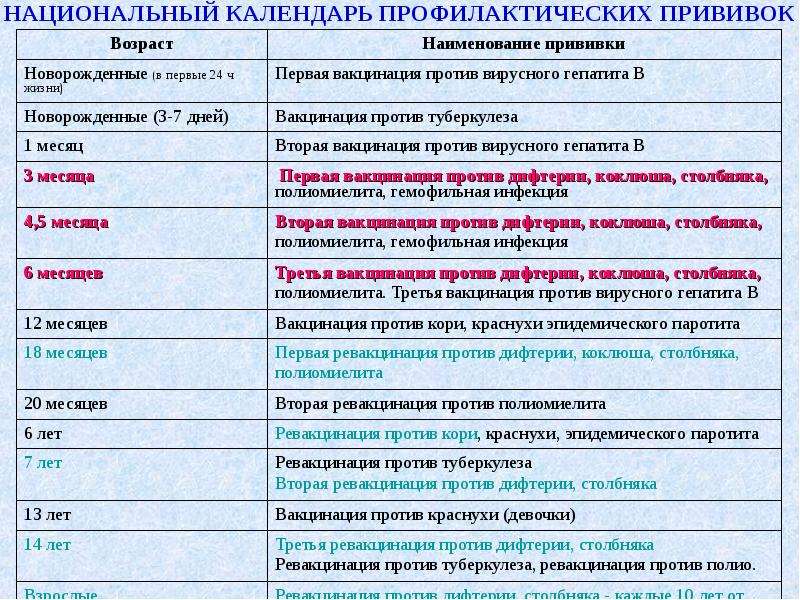
С 3 месяцев. Вакцинация проводится троекратно с интервалом 45 дней и однократной ревакцинацией через 12 месяцев после 3-й прививки, т.е. в 18 месяцев жизни.
Оптимальной стратегией контроля коклюшной инфекции является максимальный своевременный охват профилактическими прививками детей первых двух лет жизни в сроки, рекомендованные национальным календарём профилактических прививок (в 3-4,5-6-18 мес.); догоняющая иммунизация детей, не привитых своевременно; проведение возрастных ревакцинаций против коклюша детей в 6-7 лет, 14 лет, подростков и взрослых с 18 лет каждые 10 лет с момента последней ревакцинации.
Препараты для вакцинации против коклюша
Цельноклеточные вакцины, содержащие все компоненты микробной клетки, рекомендованы ВОЗ как основное средство-профилактики коклюша. В ряде развитых стран применяют ацеллюлярные (бесклеточные) вакцины, которые лишены липополисахаридов бактериальной мембраны, вызывающих реакции. Все вакцины хранят при 2-8°, после замораживания применению не подлежит. Буба-Кок.
Ацеллюлярная коклюшно-дифтерийно-столбнячная вакцина Инфанрикс {АаКДС) хорошо знакома педиатрам, со времени регистрации (2004 год) в России было использовано более 1 млн. доз вакцины. Вакцины семейства Инфанрикс зарегистрированы в 95 странах, всего использовано 221 млн. доз. Она содержит три 3 антигена В. pertussis: коклюшный токсин, филаментозный гемагглютинин и пертактин; ее высокая иммуногенность и низкая реактогенность позволяет увеличить охват прививками за счет вакцинации детей, имеющих противопоказания к цельноклеточной АКДС.
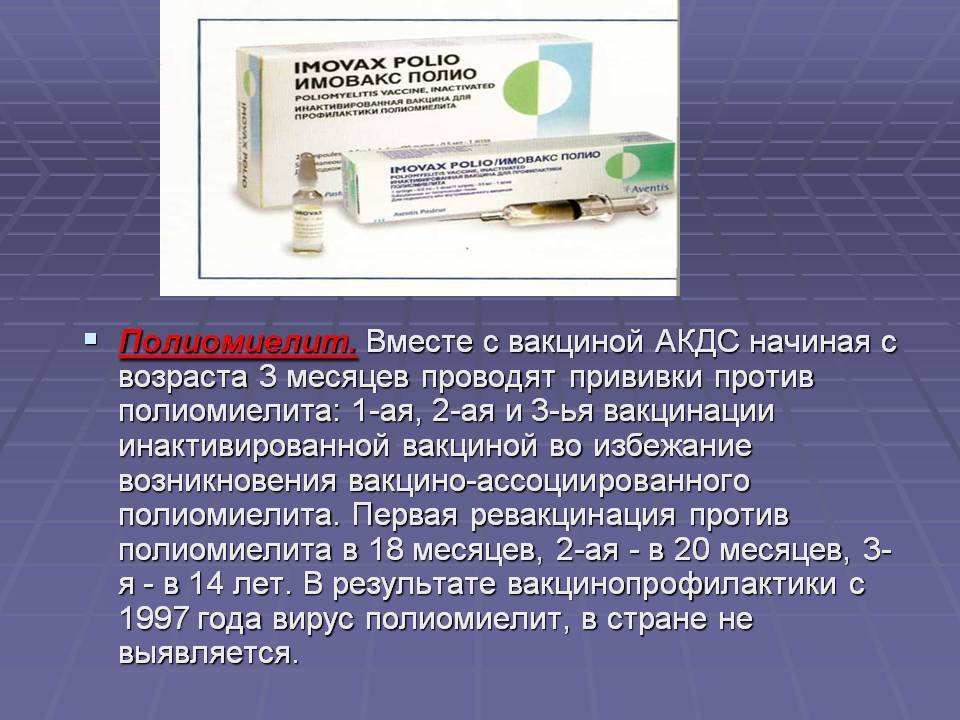
В 2008 г в России зарегистрирована вакцина Пентаксим, она содержит, помимо дифтерийного и столбнячного анатоксинов, усиленную ИПВ, Хиб- и 2 компонента ацеллюлярной коклюшной вакцины. Пентаксим зарегистрирована в 71 стране мира и входит в календарь 15 стран Европы и ряда стран на других континентах. Иммуногенность этой вакцины соответствует таковой при раздельном введении вакцин, она сохраняется на хорошем уровне и в возрасте 5 лет. Например, в Швеции в графствах, где использовалась только вакцину Пентаксим (по схеме 3-5-12 мес), ее эффективность в отношении коклюша составила 91% после 2 доз и 99% — после 3 доз.
Все вакцины вводят глубоко в наружную мышцу бедра в дозе 0,5 мл согласно Календарю — в возрасте 3, 4„ 6 и 18 месяцев.