SQLITE NOT INSTALLED
Естественная защитная реакция организма
В качестве патогенов выступают бактерии, вирусы, паразиты или грибки. Все они различны, каждый патоген по-своему уникален. Это означает, что в структуре конкретного патогена есть особые, специфические элементы, которые могут быть распознаны защитной системой организма. Такие специфические элементы называются антигенами, на каждый антиген наша иммунная система вырабатывает свои антитела.
Антитела, выработкой которых организм отвечает на проникновение антигенов, являются важной частью иммунитета. Это своего рода солдаты, несущие службу по защите нашего организма
Каждый такой солдат (каждое антитело) обучен распознавать один конкретный антиген. Поскольку возможных антигенов множество, в нашем организме постоянно присутствуют тысячи различных антител. Но если организм ещё никогда не встречался с данным антигеном, у него нет соответствующих антител. Их ещё только предстоит выработать. Иммунной системе требуется время, чтобы отреагировать на новый антиген и начать производить новые специфические антитела.

Это означает, что в этот момент человек уязвим и развитие болезни весьма вероятно.
Потом, когда антитела, специфические для данного антигена, выработаны, они включаются в борьбу, помогая иммунной системе уничтожить патоген и остановить болезнь.
Обычно антитела к одному патогену защитить организм от другого патогена не могут, – за исключением тех редких случаев, когда два патогена очень друг на друга похожи (обладают «семейным» сходством). Зато, переболев однажды, организм оказывается подготовленным к новым встречам с данным патогеном. Начав вырабатывать антитела в рамках первичной реакции на антиген, иммунная система создаёт клетки памяти, способные производить специфические антитела. Эти клетки памяти остаются живыми даже после того, как антитела уничтожают патоген, и при повторном контакте с патогеном сразу же начинают производить нужные антитела. Иммунная система получает возможность отреагировать незамедлительно и защитить человека от болезни.
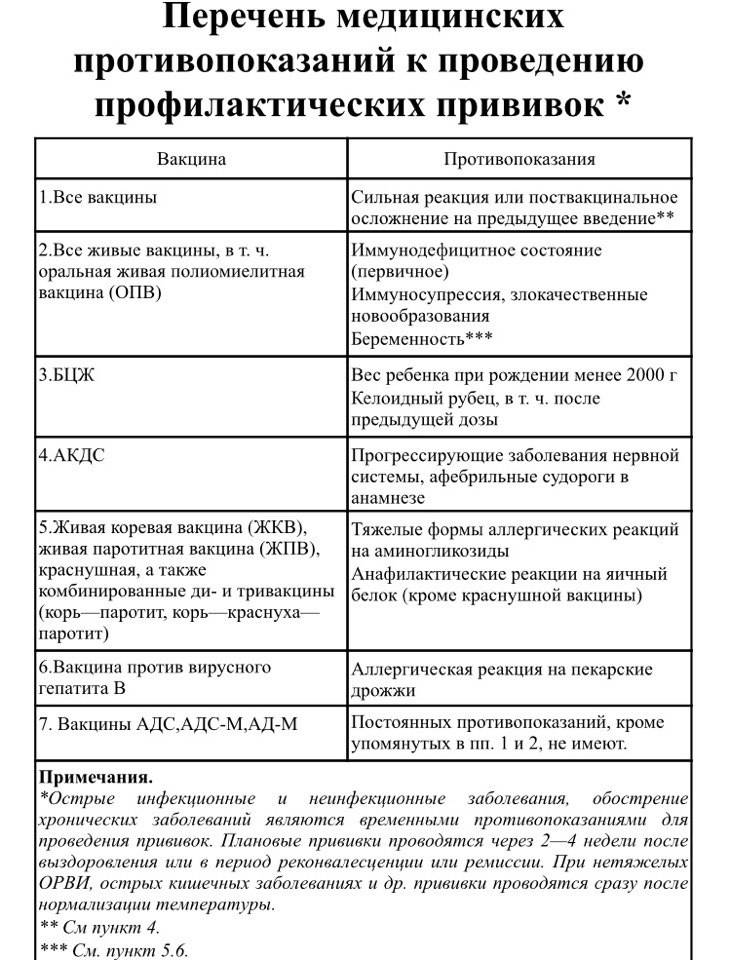
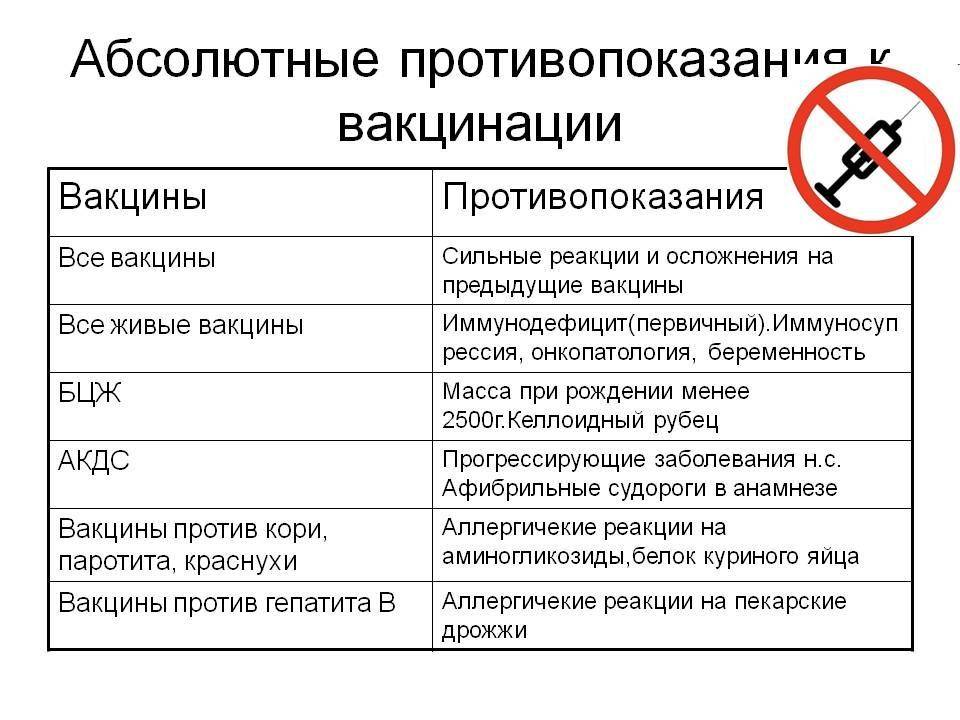
Абсолютные противопоказания
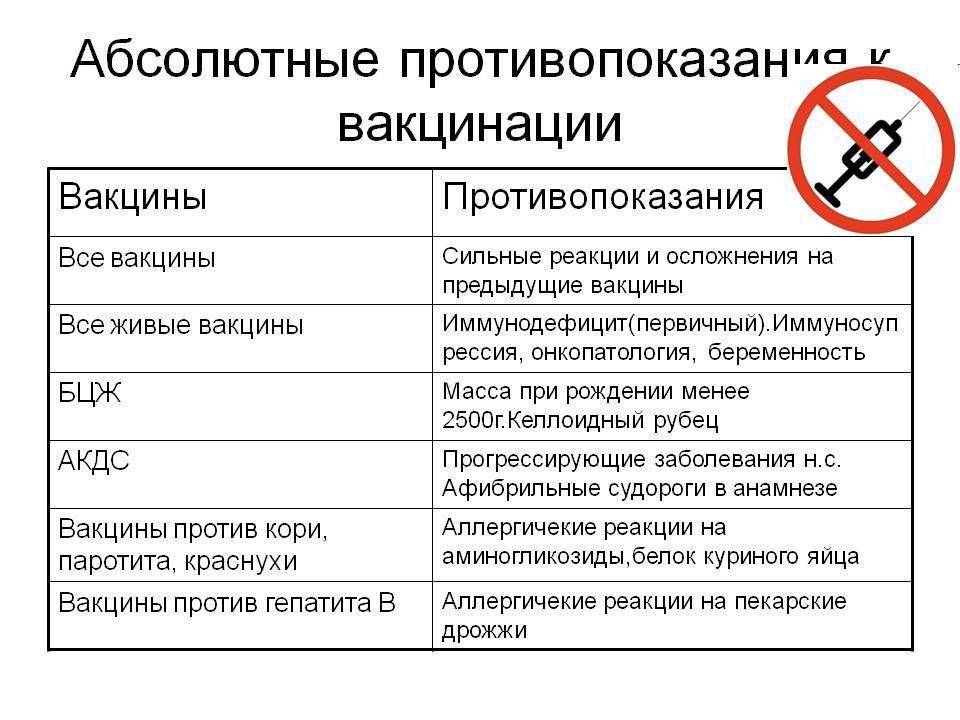
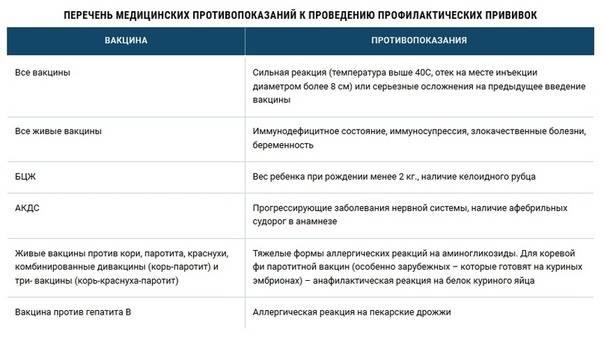
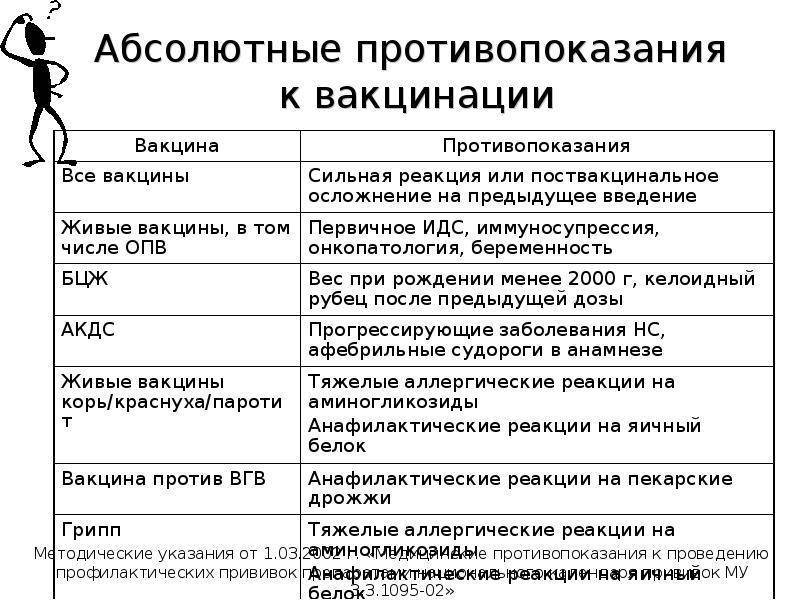
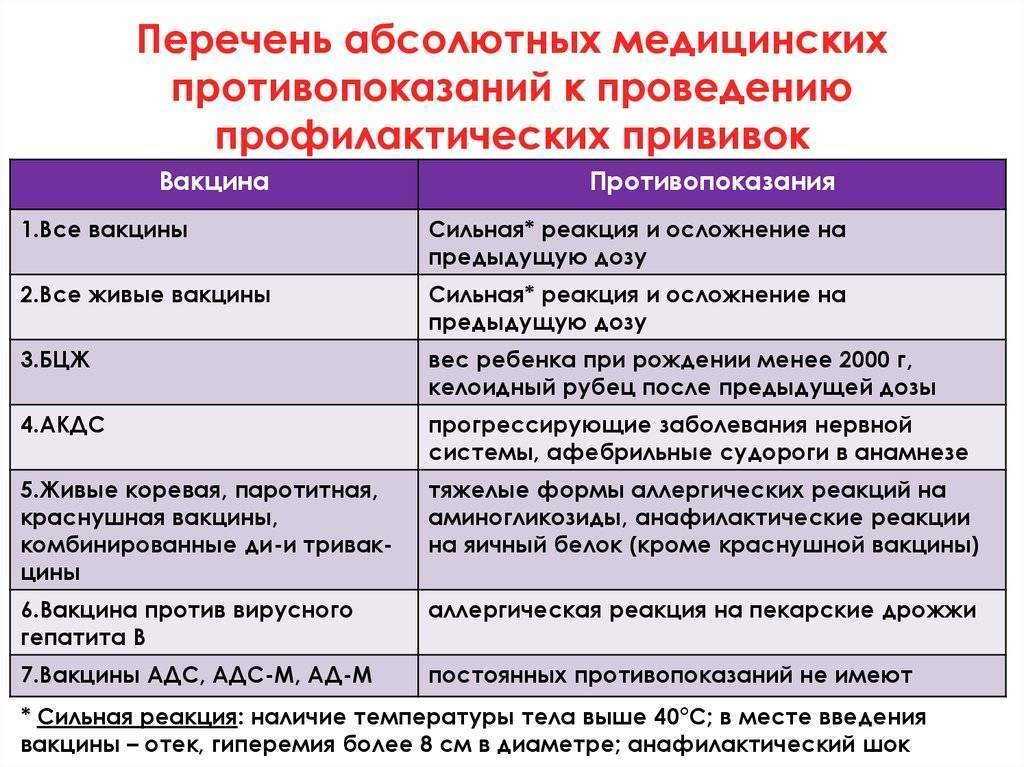
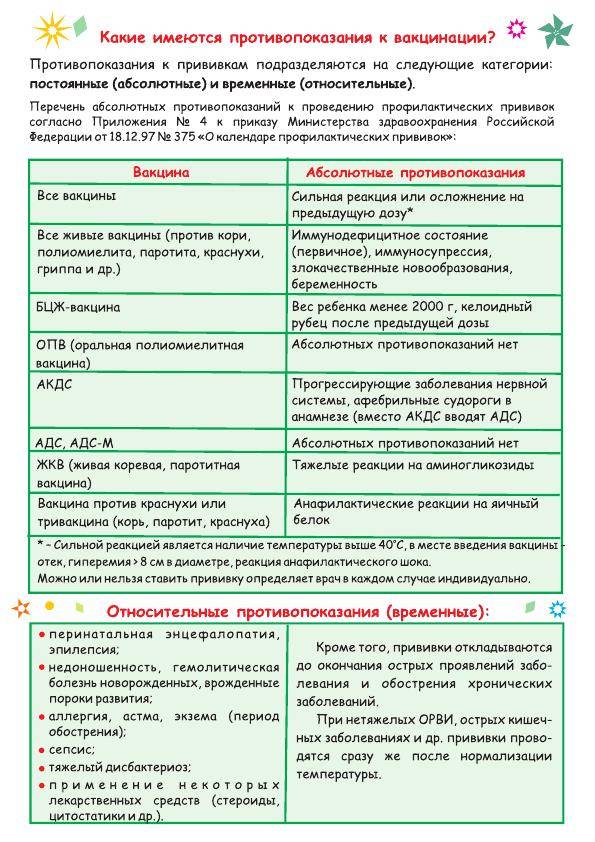
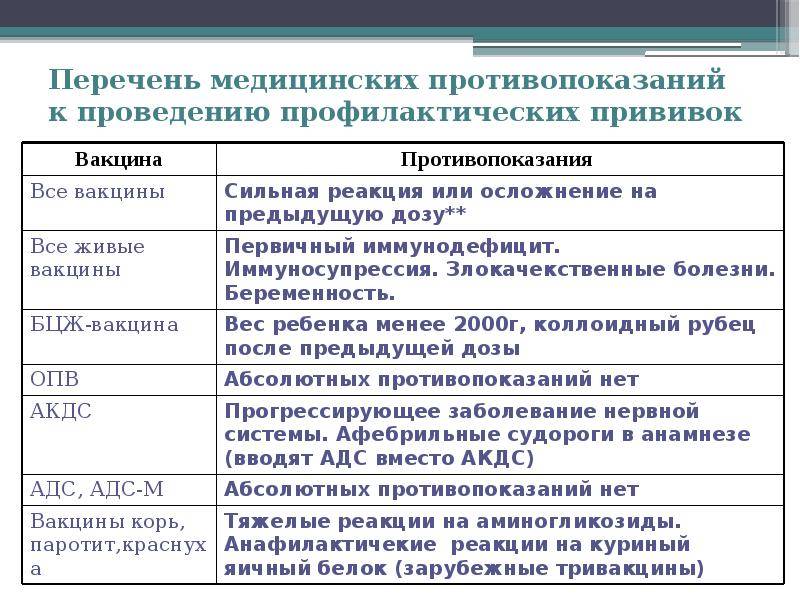
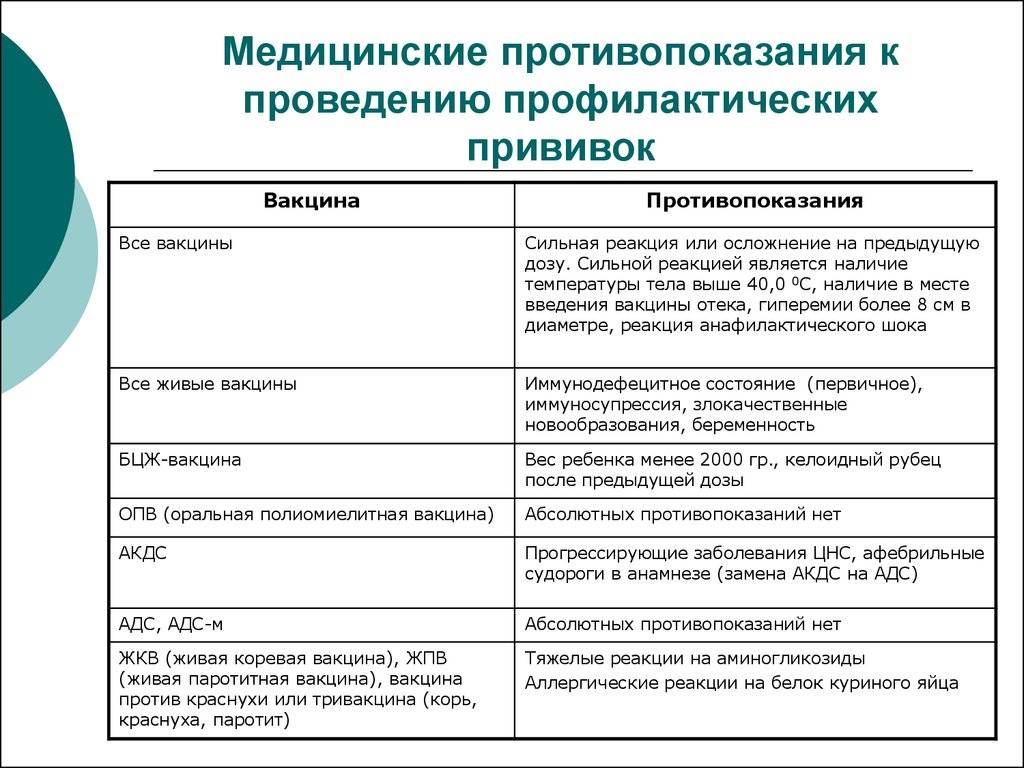
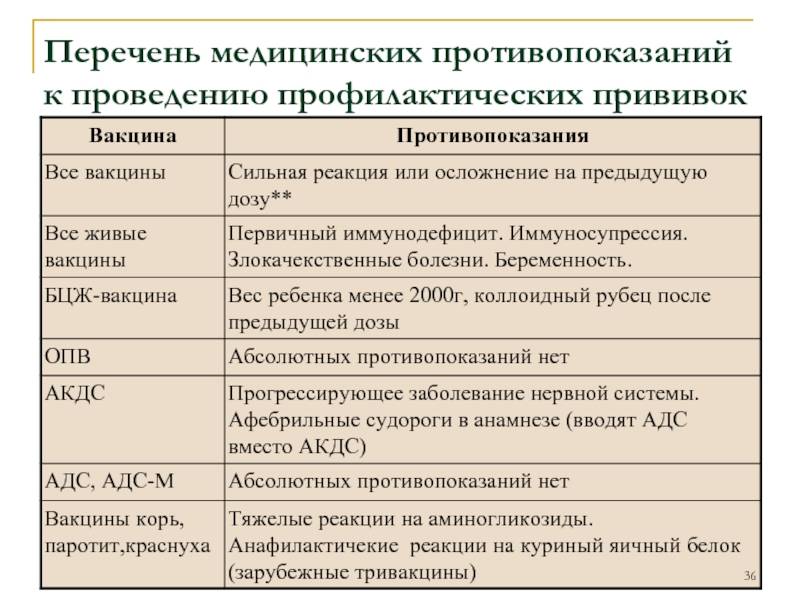
Перечень противопоказаний изложен в официальных рекомендациях Минздрава, и он делится на абсолютные (постоянные) и относительные. Первые – это однозначный запрет на вакцинацию, причем этот запрет действует всю жизнь (постоянно), так как его причины связаны с такими особенностями организма, которые с возрастом вряд ли исчезнут или ослабнут. Некоторые ограничения касаются конкретных вакцин, но и есть и те, которые запрещают любые вакцины. Абсолютными противопоказаниями для проведения любых прививок являются:
- Сильная реакция на предыдущую вакцинацию – температура выше 40 градусов, заметный отек и гиперемия (выглядит как красное пятно) более 8 см в месте укола. Анафилактические и аллергические реакции на какой-то из компонентов вакцины. Относится к любым вакцинам.
- Основанием для запрета любой из живых вакцин служат иммунодефицитное состояние, злокачественные опухоли, беременность.
- БЦЖ запрещают для недоношенных детей (до 2 кг), при наличии келоидного рубца и ВИЧ-инфекции.
- При прогрессирующих болезнях нервной системы не делают АКДС.
- Тяжелые аллергические реакции на аминогликозиды и яичный белок приводит к запрету ЖКВ, ЖПВ и некоторых других вакцин, аллергия на дрожжи запрещает вакцину против гепатита В.
Это не полный перечень абсолютных противопоказаний – здесь изложены основные. На самом деле их очень немного, и даже и они встречаются крайне редко, не более 1% от общего числа прививок. Еще раз напомним, что абсолютные противопоказания никогда не снимаются, и при наличии любой из перечисленных выше причин прививка не делается ни при каких условиях.
Истинные и ложные противопоказания
Противопоказания к прививкам можно подразделить на истинные и ложные. Список ложных противопоказаний намного шире. К ним относятся:
- Недоношенность детей. Этот фактор важен только для БЦЖ, если ребенок родился с весом менее 2 кг.
- Анемия и недостаточное питание.
- Наличие острого заболевания без температуры и в легкой форме.
- Дисбактериоз. Все зависит от причины его наступления. Если он вызван приемом антибиотиков, то прививка откладывается до полного выздоровления. Небольшое отклонение показателей кала от нормы по другим причинам не может служить отводом для прививок. При этом диарея — достаточно весомый аргумент для отмены прививки до полного исцеления.
- Стабильные неврологические состояния. К ним относятся дети с синдромом Дауна, с ДЦП, с последствиями травм и другими заболеваниями подобного характера.
- Врожденные пороки развития и хронические заболевания, и многие другие показатели.
К истинным относятся все вышеперечисленные противопоказания к проведению прививок. Заболевания можно предотвратить благодаря вакцинации. Первым примером служат простудные болезни. Ведь грипп и его модификации могут привести к весьма неблагоприятным последствиям. Это касается и детей, и взрослых.
Противопоказания к введению живых вирусных вакцин
Живые вирусные вакцины представляют собой искусственно ослабленные штаммы вируса, они создают прочный и длительный иммунитет к вирусу.
Одним из главных противопоказаний к введению живых вакцин является состояние иммунодефицита. Всех детей, имеющих врождённый или приобретённый иммунодефицит, с ВИЧ-статусом, а также рожденных от ВИЧ-инфицированных матерей, не прививают живыми вакцинами. Это связано с высокой вероятностью развития вакцин-ассоциированного полиомиелита при введении противополиомиелитной вакцины и энцефалита – при инъецировании коревой вакцины. Если существует альтернатива, обязательную вакцинацию проводят инактивированными препаратами.
От кори, паротита и краснухи не прививаются дети, у которых имеется сильная аллергическая реакция на аминогликозиды, многие из которых являются антибиотиками. К слову, антибактериальные, включая аминогликозидные, препараты являются составляющей многих видов вакцин.
Доказательства поствакцинальных осложнений.
- Появление клинических симптомов после введения вакцины вовсе не означает, что именно вакцина вызвала эти симптомы. Последние могут быть связаны с присоединением какой-либо интеркуррентной инфекции, которая может изменить и утяжелить реакцию организма на прививку, а в ряде случаев способствовать развитию поствакцинальных осложнений.
- В таких случаях для доказательства причинной связи между вакцинацией и патологическим синдромом должно быть проведено тщательное расследование. Так, после введения живых вирусных вакцин наиболее доказанной эта связь является при выделении и идентификации вакцинного штамма от больного. Вместе с тем, после прививки живой полиомиелитной вакциной вакцинный штамм может выделяться из стула вакцинированного в течение нескольких недель, и поэтому появление в этом периоде клинических симптомов энцефалита вовсе не означает, что они обусловлены вирусом полиомиелита. Более надежным доказательством причинной связи в таких случаях может быть выделение вируса из естественно стерильной ткани или жидкости организма, таких как мозг или ликвор.
Сроки возникновения реакций.
- Побочные действия вакцин, как правило, проявляются в пределах 4-х недель после иммунизации. лишь после БЦЖ-прививки остеомиелиты могут проявляться даже через 14 месяцев после вакцинации.
- Реакции на инактивированные вакцины обычно развиваются рано (в течение нескольких часов) и их проявления являются более кратковременными.
- При введении живых вакцин реакции (кроме аллергических немедленного типа) не могут проявляться раньше 4-го дня и более чем через 12-14 дней после введения коревой и 30 дней после введения полиомиелитной и паротитной вакцины. Это связано с тем, что общие реакции после прививок живыми вакцинами развиваются после «инкубационного периода», необходимого для размножения микроорганизма.
Что означает показатель эффективности вакцины?
Производители вакцин меряются эффективностью своих разработок, доказывая, что их вакцина точно защитит от коронавирусной инфекции. Обычно показатели эффективности лежат в диапазоне 70-95%, у российского «СпутникV» заявляется цифра в 91,6%. Большинство людей при этом думают, что показатель надо понимать буквально: при эффективности в 91,6% из 100 вакцинированных людей у 91,6 человека иммунитет к болезни появится, а у 8,4 – нет. Но это глубоко ошибочное мнение)).
Эффективность вакцины показывает, насколько у вакцинированных людей снижается риск заболеть по сравнению с невакцинированными людьми.
Представим, что появилась некая очень заразная болезнь, при контакте с которой заболевают 100% контактировавших. В этом «абсолютном» случае эффективность вакцины действительно напрямую будет показывать, сколько человек из числа вакцинированных не заболеют.
Но в реальной жизни так не бывает. Обязательно будет группа людей, которые не заболеют, несмотря на контакт с вирусом. Давайте предположим, что таких «устойчивых от природы» будет 30%, а остальные 70% заболеют. Теперь проведем вакцинацию и посмотрим, сколько человек заболело, несмотря на полученную прививку. Предположим, что заболело 10 человек из 100, т.е. 10%, а остальные 90% остались здоровы. Получается, что без прививки заболели 70% людей, а с прививкой только 10%. Вот это снижение риска заболеть и показывает эффективность вакцины. Для того, чтобы получить цифру снижения, вычитаем одно из другого и делим на долю заболевших в невакцинированной группе: 70%-10%=60%/70% =85,7%. Эффективность вакцины от нашей виртуальной болезни составляет 85,7%. Но как вы видите, заболели не 14,3%, как можно было бы предположить (100%-85,7%), а только 10%.
В случае с вакциной «СпутникV», согласно данным клинических испытаний, вероятность заболеть после прививки составляет примерно 0,5%, то есть 1 случай на 200 вакцинированных.
Ложные и истинные противопоказания
Помимо перечисленных выше объективных причин для полного или временного отказа от вакцинации, зачастую приводятся причины откровенно субъективные, которые не могут считаться основаниями с точки зрения медицины. Они обычно вызваны предубеждениями против вакцинации в целом или по поводу конкретного ребенка. Из врачебной практики можно вывести перечень типичных «причин», на которые обычно ссылаются те, кто не хочет делать прививки себе или своему ребенку:
- недоношенность;
- анемия;
- болезни, протекающие в легкой форме, без температуры;
- дисбактериоз;
- стабильные невралгии;
- врождённые пороки, например, аллергии у родственников;
- осложнения после прививки у других членов семьи.
Мы привели лишь основные «отговорки», в реальной практике их встречается гораздо больше. В принципе, часть из них может быть принята к сведению, и врач может отложить прививку, но каждый случай надо рассматривать по-отдельности. Хочется еще раз напомнить, что обязательные вакцины защищают вашего ребенка от очень серьезных заболеваний, и ваша нерешительность или «принципы» могут разрушить его жизнь.
В заключение резюмируем: истинными противопоказаниями к введению вакцин могут служить только те, которые указаны в официальных документах и инструкциях к вакцинам – только ими может и должен руководствоваться врач.
Относительные противопоказания к вакцинации
Это временные противопоказания, которые обычно отменяют после исчезновения их причин: откладывать или нет прививку, решает врач. Типичные основания для временной отмены вакцинации:
- Возможный контакт с зараженным человеком или близость к очагу эпидемии
- Любые заболевания в острой фазе
- Обострение хронических болезней
- После хирургических операций
- После переливания крови
К вопросу вакцинации можно вернуться через 2-4 недели после полного выздоровления, или сделать прививку в один из периодов ослабления хронической патологии – опять же решает врач. Если речь идет о нетяжелых кратковременных болезных типа ОРВИ, прививку можно ставить сразу же после нормализации основных симптомов заболевания, например, температуры.
«Гриппол»: показания и противопоказания
Для таких прививок существует множество вариантов вакцин. Одной из них является вакцина «Гриппол». Она имеет показания к применению и, конечно же, противопоказания.
Врачи советуют применять вакцину для прививок детям, школьникам и пожилым людям старше 60 лет. Ведь именно они в большей степени подвержены возникновению различных заболеваний. А при появлении осложнений переносят их гораздо тяжелее иных людей.
Второй подгруппой, которой рекомендовано применение препарата, являются люди, подверженные частому возникновению различных заболеваний. Заболевания могут перейти в стадию хронических и повлечь за собой неблагоприятные последствия.
Третья подгруппа — это люди, подверженные риску появления заболеваний по роду своей деятельности. К ним относятся медики, работники социальной сферы, педагоги, работники сферы обслуживания и торговли.
Медицинские противопоказания к прививкам включают в себя:
- аллергию на компоненты препарата;
- период обострения хронических заболеваний;
- аллергические реакции на иные препараты той же группы;
- период течения простудных заболеваний и кишечных расстройств.
Вакцина «ЭпиВакКорона»
Главное отличие от «СпутникV» состоит в том, что «ЭпиВакКорона» создана на основе синтетических пептидов (искусственно созданных фрагментов вирусных белков), в ней нет ни живого вируса, ни элементов вирусного генома. Синтетическое происхождение даёт вакцине ее главное преимущество — низкую реактогенность. Побочные эффекты прививки ограничиваются возможной болезненностью в месте инъекции (примерно у 10% вакцинированных) и кратковременным повышением температуры не выше 38,5 (1%). Причем, в процессе 1 и 2 фаз клинических испытаний, подъема температуры у добровольцев зафиксировано не было. Также, в данном случае, можно быть уверенным в том, что вакцина не будет опасна ни в ближайшем, ни в отдаленном будущем.
Но, низкая реактогенность ведет за собой и более низкую (по сравнению со «СпутникV») иммуногенность вакцины. Для повышения результативности проводится двукратная вакцинация с интервалом в две-три недели. Иммунитет формируется примерно через месяц после вакцинации. По предварительным оценкам, полученного иммунитета хватит на 6-9 месяцев, после чего потребуется ревакцинация. Далее возможна ревакцинация один раз в три года. Итоговых данных по эффективности вакцины еще не опубликовано, указывается, что «во время исследований у 100% испытуемых выработался иммунный ответ на вакцину». Это означает, что антитела выработались у всех добровольцев, но пока непонятно, хватит ли уровня этих антител для защиты от реального заболевания.
Одним из преимуществ вакцины «ЭпиВакКорона», по мнению разработчиков, является ее эффективность против разнородных штаммов Ковид19, что особенно актуально в свете новостей о выявленных новых мутациях в Великобритании и других странах. Однако, на данную тему есть и противоположное мнение. Ряд специалистов утверждает, что использование в вакцине очень коротких фрагментов вирусных белков делает ее более уязвимой при мутации вируса.
Очевидно, что до публикации официальных данных по результатам клинических исследований данной вакцины, смело можно говорить только о ее очень высокой безопасности. Эффективность вакцины пока непонятна, хотя лаборатория «Вектор» обещает цифру не менее 90%.
Перечень противопоказаний у вакцины точно такой же, как у «СпутникV».
Согласно заявлениям Роспотребнадзора, в феврале начнется массовое производство «ЭпиВакКороны», а в марте она станет доступна для выбора при вакцинации.