SQLITE NOT INSTALLED
Профилактика гипоксии плода
В современной жизни сложно уделять достаточно внимания своему здоровью. Но планируя беременность, стоит позаботиться о себе и пройти медицинское обследование, чтобы выявить скрытые хронические заболевания. Терапия, правильно подобранная до зачатия, значительно снижает риск осложнений при вынашивании ребенка.
А когда счастливое событие уже произошло, важно помнить, что материнский организм неразрывно связан с организмом малыша. Стрессы, излишняя активность будущей мамы только вредят здоровому течению беременности
В эти ответственные девять месяцев нужно посвящать больше времени отдыху, прогулкам на свежем воздухе. Нужно правильно питаться, включать в рацион свежие продукты, богатые питательными веществами.
Будущей маме нужно принимать витамины, особенно группы В, которые необходимы уже на этапе планирования и подготовки организма к зачатию. В комплексе со здоровым образом жизни и контролем хронических болезней это значительно повышает шансы на здоровое вынашивание ребенка.
Острая форма
Острая форма нехватки кислорода может возникнуть в любой момент и даже во время родоразрешения. При таком диагнозе необходим срочные оперативные действия. Если это происходит на позднем сроке, то скорее всего женщине вызовут роды или проведут кесарево сечение.
Осложнения же зависят от тяжести гипоксии, индивидуальных особенностей здоровья женщины и течения беременности:
- При повышенной густоте крови роженицы, её ткани и ткани ребёнка подвергаются большому дефициту кислорода и питательных элементов. Это провоцирует кровоизлияние и отмирание некоторых клеток у малыша после появления на свет. Чаще всего страдают нервная система и мозг;
- Патология вызывает преждевременное старение и отслоение плаценты, это опасно для ребёнка и матери. Могут начаться преждевременные роды, открыться кровотечение, а у ребёнка может быть геморрагический шок, обескровливание.
Признаки гипоксии. Шкала Апгар
Оценка состояния ребенка проводится сразу после рождения, на первой минуте и спустя 5 минут. С этой целью используют шкалу, разработанную Виржинией Апгар, учитывая и суммируя следующие показатели, каждый из которых оценивается от 0 до 2 баллов:
- окраска кожи;
- частота дыхания;
- рефлекторная активность;
- частота сердечных сокращений;
- тонус мышц.
По полученной сумме баллов определяется отсутствие или наличие гипоксии и ее степень:
- норма – количество баллов 8-10;
- легкая гипоксия – 6-7 баллов;
- среднетяжелая гипоксия – 4-5 баллов;
- тяжелая гипоксия – 0-3 балла.
Гипоксия легкой степени определяется практически у всех новорожденных на первой минуте жизни и исчезает в течение 5 минут самостоятельно.
Среднетяжелая гипоксия новорожденного требует определенного лечения, состояние ребенка приходит в норму через несколько дней. При тяжелой гипоксии или асфиксии проводятся немедленные реанимационные мероприятия, назначается комплексное лечение и наблюдение за ребенком в дальнейшем.
Клиника гипоксии новорожденного, как правило, ярковыражена и диагноз устанавливается сразу после появления ребенка на свет. К признакам данного состояния относятся тахикардия, с постепенной заменой на брадикардию (менее 100 ударов в минуту), нарушение ритма сокращений сердца, аускультация шумов в сердце, бледность кожи и синюшность носогубного треугольника и конечностей.
Отмечается нерегулярное дыхание или его отсутствие, двигательная активность снижена или отсутствует (ребенок вялый или не шевелится), присутствие в околоплодных водах мекония (зеленые воды). Увеличиваются показатели свертываемости крови, что ведет к тромбообразованию в сосудах и кровоизлиянию в ткани.
В дальнейшем, если гипоксия была пропущена на первых минутах жизни ребенка, присоединяются следующие признаки:
- постоянная сонливость;
- беспокойный сон, вздрагивания;
- мраморный оттенок кожи конечностей;
- ребенок быстро замерзает (при купании, переодевании);
- беспокойное, капризное поведение, беспричинный плач;
- дрожание мышц лица во время плача или в покое.
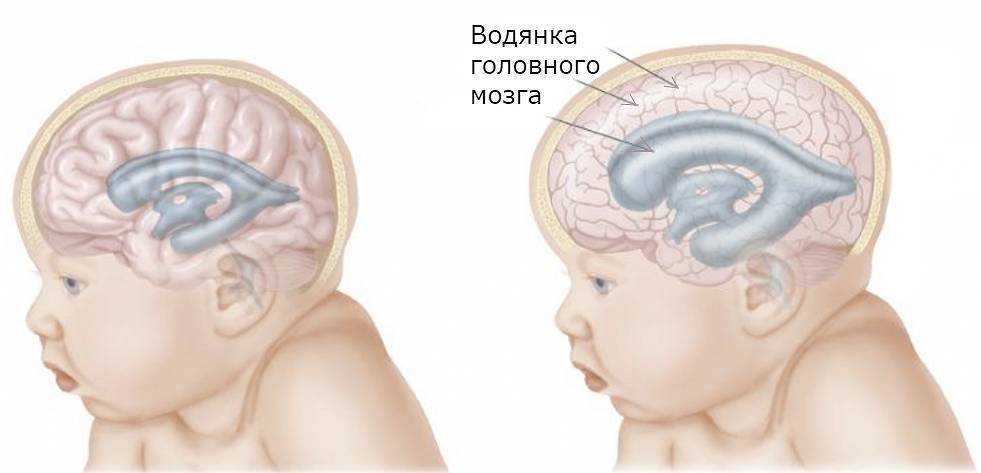
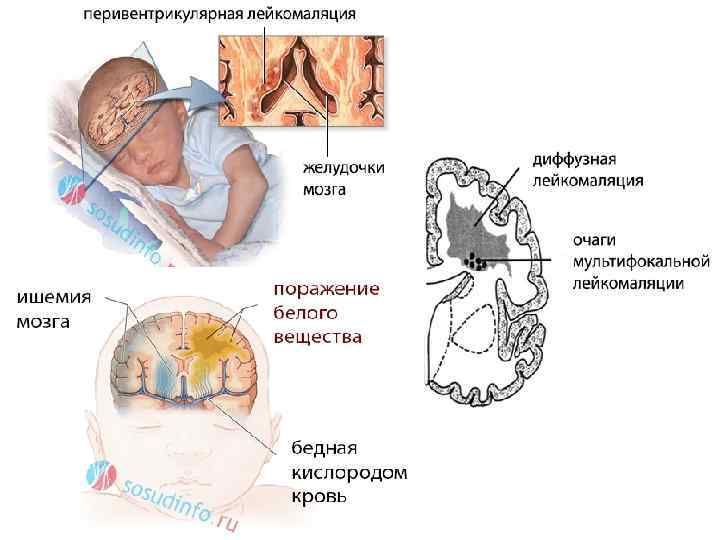
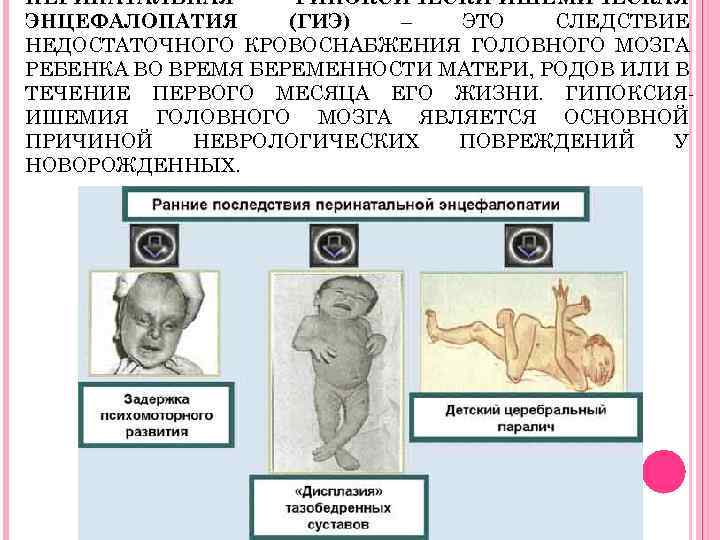
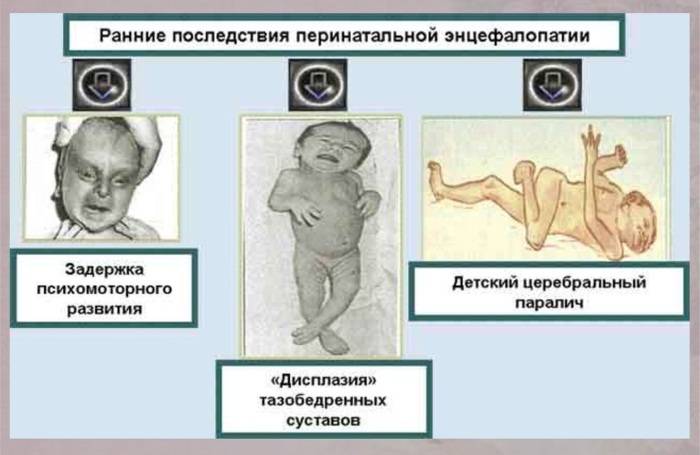
Гипоксическая энцефалопатия
Гипоксия новорожденного ведет к развитию гипоксической энцефалопатии (поражение головного мозга), которая подразделяется на степени тяжести:
легкая – сонливость или возбуждение новорожденного, исчезающие через 5-7 суток;
среднетяжелая – кроме сонливости и/или возбуждения наблюдается плач без причины, судороги, неприятие ношения на руках, быстрое замерзание;
тяжелая – сильная сонливость и заторможенность, развитие психомоторного возбуждения или коматозного состояния с непрекращающимися судорогами.
Лечение гипоксии у грудничков
От последовательности врачебных действий и профессионализма медиков будет зависеть дальнейшее выздоровление малыша. Правильное лечение гипоксии у новорождённых предполагает следующий комплекс мер:
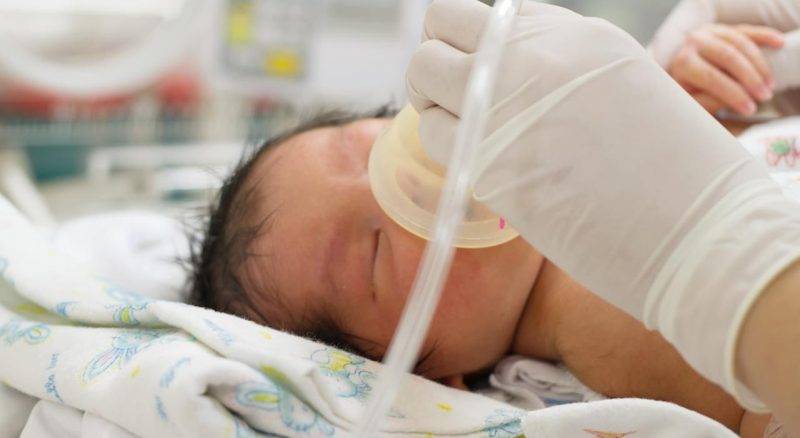
- восстановление нормального дыхания: очищение дыхательных путей, ротовой и носовой полостей от слизи;
- согревание ребёнка с помощью грелок и специального стола;
- употребление препаратов для стимуляции кровообращения и восстановления дыхания;
- использование кислородной маски, если дыхание малыша восстановить не удалось;
- при тяжёлом состоянии ребёнка помещают в барокамеру.
Когда симптомы гипоксии у новорождённых исчезают, происходит выписка из роддома. Восстановительный период требует постоянного наблюдения не только у участкового педиатра, но и у невропатолога. Придётся оберегать кроху от малейших стрессов, тщательно следить за его питанием и режимом сна. Часто назначается лечебный массаж, успокаивающие ванны и сеансы ароматерапии.
При тяжёлых формах лечение гипоксии у грудничков предполагает назначение медикаментозных препаратов: успокоительных и стимуляторов сердечной и мозговой деятельности. При позднем обнаружении заболевания или несвоевременном лечении гипоксия может обернуться страшными последствиями для здоровья малыша.
Развитие и протекание гипоксии плода
Развитию гипоксии плода способствуют множество факторов. Это могут быть заболевания матери, такие как: сердечно-сосудистые и легочные заболевания, анемия, интоксикация и другие. Это могут быть и нарушения плодово-плацентарного кровотока: гестозы, перенашивание плода, риск преждевременных родов, патологии плаценты и пуповины, различные аномалии родовой деятельности.
Это могут быть и заболевания самого плода:
• гемолитическая болезнь,
• анемия,
• инфицирование,
• врожденные пороки развития,
• длительное сдавливание головки во время родов.
Механизмы развития гипоксии плода:
• Нарушения поставки кислорода к матке.
• Снижение обменных функций плаценты.
• Дефицит гемоглобина в организме матери.
• Сердечно-сосудистые заболевания.
• Нарушение кровотока.
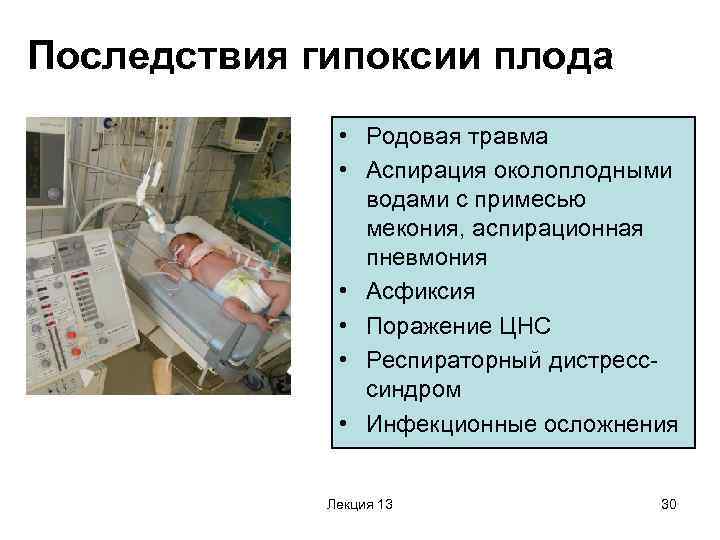
Чем опасна гипоксия у новорождённых
Чаще всего последствия гипоксии у новорождённых зависят от степени заболевания. Первая проходит быстро, совершенно не сказываясь на здоровье малыша. Вторая будет чревата временными замедленными и угнетёнными рефлексами, но эти последствия скоро пройдут, тоже не оставив следа на здоровье ребёнка. При третьей степени могут наблюдаться:
- тревожность;
- нарушение сна;
- судороги мышц;
- задержка в умственном и физическом развитии;
- нарушения в работы мозга;
- летальный исход.
Смертельный исход с сегодняшним уровнем медицины является исключением. Хроническая и острая гипоксия сегодня — весьма распространённая проблема, с которой врачи довольно успешно справляются, полностью устраняя или минимизируя её последствия.
Другие статьи раздела:
- Кризис 7 лет
- Вредны ли подгузники для мальчиков?
- Насколько реальны роды без боли – полезные советы будущим роженицам
Лечебная тактика гипоксии
При возникновении гипоксии плода в потужном периоде или во время схваток (урежение сердцебиения) принимают решение о скорейшем завершении родов: проведение кесарева сечения или наложение акушерских щипцов (в случае родостимуляции окситоцином введение препарата прекращают). После рождения ребенка приступают к немедленному оказанию медицинской помощи:
- освобождение дыхательных путей от слизи, мекония и вод (отсасывание специальным аспиратором);
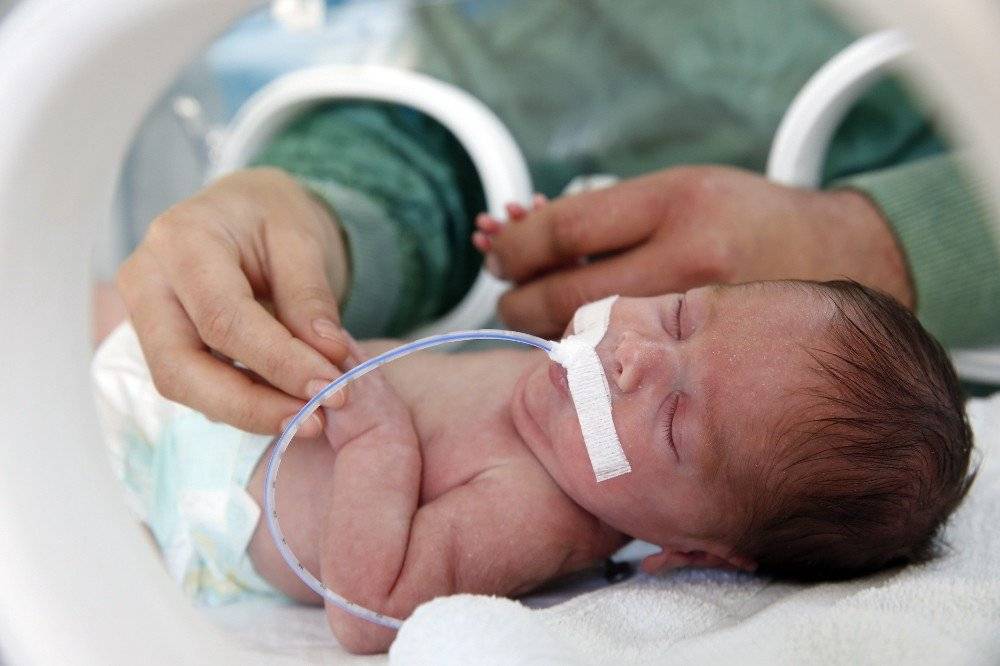
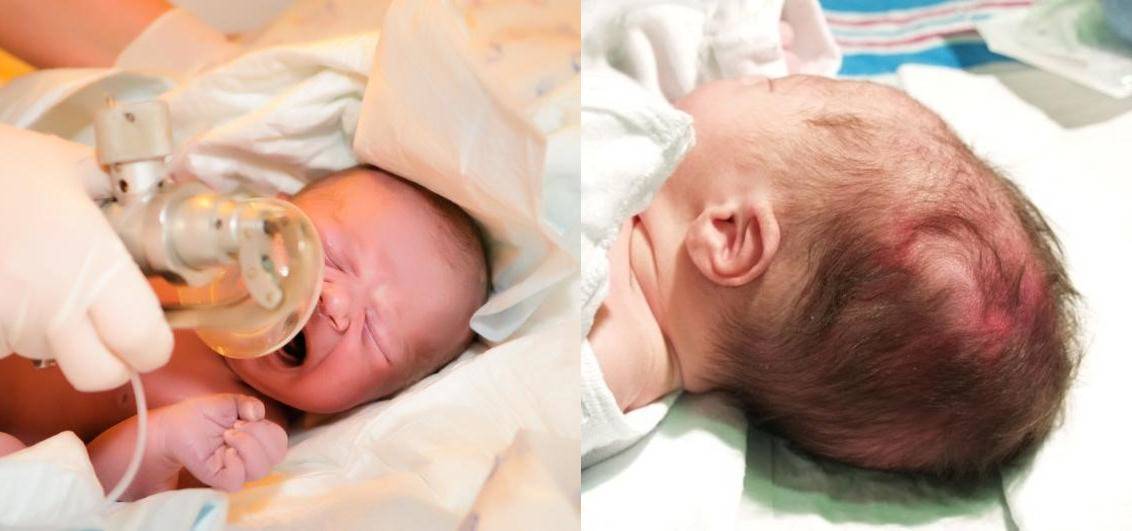
- подача смеси кислорода с воздухом или чистого увлажненного кислорода через маску, носовой катетер или аппарата искусственной вентиляции легких (в случае тяжелой гипоксии новорожденного помещают в кувез, интубируют и начинают ИВЛ);
- обогрев ребенка лучистым теплом (на специальном пеленальном столике), а при тяжелой гипоксии помещение малыша в инкубатор;
- введение препаратов, стимулирующих кровообращение и повышающих кровяное давление (камфара, дофамин) и средств, возбуждающих дыхательный центр (этимизол);
- внутривенные инфузии физ. раствора, гидрокарбоната натрия (нейтрализация углекислоты в крови), глюкозы для восстановления сниженного объема сосудистого русла;
- переливание препаратов крови при необходимости (гемолитическая болезнь новорожденного);
- назначение антибиотиков для профилактики легочных инфекций в случае тяжелой гипоксии или внутриутробном инфицировании плода, а также при респираторном дистресс-синдроме при преждевременных родах;
- назначение противосудорожных препаратов (фенобарбитал, феназепам);
- для снижения внутричерепного давления показано введение диакарба, верошпирона (мочегонные с эффектом понижения продукции ликвора).
Лечение гипоксии плода
Кислородное голодание — это состояние, которое развивается в ответ на патологический процесс в организме матери при вынашивании ребенка. Несмотря на его опасность, сам по себе он не является болезнью. И вылечить его каким-либо способом невозможно.
При хронической форме врач может только наблюдать за состоянием будущей мамы, особенностями течения беременности, выполнять тесты, назначать необходимые обследования. Эти меры позволяют снизить риск осложнений. При выявлении преэклампсии задача врача — предупредить ее переход из легкой степени в среднюю и тяжелую. При гипертонии — подобрать безопасную и эффективную терапию для контроля артериального давления женщины.
При задержке развития младенец, испытывавший кислородное голодание при внутриутробном развитии, будет весить меньше, чем здоровый малыш. Его вес при родах может составлять 1700-1800 граммов. И такая масса тела, по словам специалиста, достаточна для появления на свет. Если же выявлена острая гипоксия или осложнения беременности приняли фатальный характер, требуется срочное кесарево сечение. Только таким способом можно спасти жизнь ребенку, а нередко и матери.
pixabay.com  / 
Факторы, приводящие к осложнениям беременности
Осложнения во время беременности появляются по самым различным причинам. К наиболее значимым из них относятся:
- Генетические нарушения. Этот фактор может носить как случайный, так и наследственный характер. В первом случае подразумевается патология генов плода, появившаяся в результате их случайной рекомбинации из геномов здоровых родителей в момент оплодотворения. Наследственные генетические нарушения передаются эмбриону от его матери и отца, при этом в семье они могут наблюдаться в течение нескольких поколений. Например, наличие родственников с задержкой умственного развития повышает генетический риск осложнения беременности с патологией плода аналогичного характера.
- Инфекции. Вирусные, бактериальные, грибковые заболевания — частая причина патологий, возникающих во время беременности. Попадая в организм матери, инфекционные возбудители провоцируют иммунный ответ, который может воздействовать и на ребенка. Сами они также оказывают негативное влияние на здоровье плода, причем на всех стадиях его развития — от зачатия до родов. Инфекции могут вызывать различные патологические явления в репродуктивной системе женщины, мешающей ей нормально зачать, выносить и родить здорового малыша.
- Заболевания различной природы. Помимо инфекций, негативно повлиять на протекание беременности могут другие врожденные и приобретенные патологии. Сахарный диабет, высокое артериальное давление (гипертензия), аномалии развития органов репродуктивной системы, заболевания сердца и сосудов, почек, печени, доброкачественные и злокачественные новообразования, психические нарушения часто приводят к выкидышам, физической или психической неполноценности рожденного ребенка.
- Вредные привычки. Употребление алкоголя и наркотических веществ (особенно систематическое), курение одного или обоих родителей — еще один распространенный фактор, вызывающий патологии беременности. Этиловый спирт, психотропные вещества, никотин, а также находящиеся в составе спиртных напитков, сигарет и наркотиков примеси обладают канцерогенным и тератогенным действием. Помимо непосредственного риска выкидыша или замершей беременности, они оказывают долгосрочные эффекты, которые могут проявиться у ребенка в подростковом или взрослом возрасте. Одним из самых частых таких последствий является алкогольный синдром плода, проявляющийся в задержке умственного развития, лицевые дефекты, антисоциальное поведение.
- Прием лекарственных препаратов. Осложнить зачатие, вынашивание и роды могут медикаменты, которые принимает женщина в период вынашивания ребенка. К сожалению, многие лекарства имеют выраженный тератогенный эффект, который необходимо учитывать при их назначении. При выпуске каждого препарата предусмотрены его клинические испытания на выявление побочных воздействий на плод. Проблема в том, что далеко не все производители фармацевтики проводят полноценные тесты на тератогенность. Например, широко известна история со снотворным “Талидомид”, который в середине прошлого века привел к массовым случаям рождения детей с аномалиями развития в США.
- Возрастные изменения. Оптимальный возраст для вынашивания здорового ребенка — 20-35 лет. В этот период репродуктивная система женщины наиболее активна, а сама будущая мама психологически подготовлена к беременности. Более ранний и поздний срок наступления беременности существенно повышает риск выкидыша или рождения ребенка с пороками развития. Так, зачатие после 35 лет увеличивает вероятность появления малыша с синдромом Дауна. Ранняя беременность также несет определенные риски, связанные с незрелостью репродуктивной системы будущей мамы.
- Социальное положение. На течение беременности оказывает влияние условия, в которых живет будущая мама. Низкое социальное положение, тяжелая работа, недоедание повышают физическую и эмоциональную нагрузку на женщину. Малый финансовый доход ограничивает ее доступ к современной медицине, заставляет трудиться в период вынашивания, в том числе заниматься предоставлением сексуальных услуг за деньги. Кроме того, часто матери живут в антисанитарных условиях, где велика вероятность заболеть инфекцией.
Среди прочих факторов, повышающих риск осложнения беременности, можно упомянуть неблагоприятную экологическую обстановку, сильный и/или постоянный эмоциональный стресс, случайно или намеренно нанесенные (в том числе посторонними лицами) травмы, нерациональное питание и т. д. Эти причины могут наблюдаться у конкретной женщины как по-отдельности, так и в комплексе — во втором случае существенно усложняется диагностика патологий.
ИЗОСЕРОЛОГИЧЕСКАЯ НЕСОВМЕСТИМОСТЬ КРОВИ МАТЕРИ И ПЛОДА. ГЕМОЛИТИЧЕСКАЯ БОЛЕЗНЬ ПЛОДА И НОВОРОЖДЕННОГО
Причиной
изосерологической несовместимости крови матери и плода является
различие антигенных факторов эритроцитов по системе резус: кровь матери
резус-отрицательная, плода — резус-положительная. Выявление у женщин с
резус-отрицательной кровью антирезус-антител указывает на сенсибилизацию
к резус-фактору, вследствие которой возможно развитие гемолитической
болезни плода и новорожденного (синоним — эритробластоз).
Резус-фактор
— система аллогенных эритроцитарных антигенов человека, дифференциация
которого начинается в ранние сроки внутриутробного развития (с 6-8 нед
гестации).
Белковый фактор в эритроцитах, обладающий
антигенными свойствами, был впервые обнаружен американскими учеными К.
Ландштейнером и А. Винером в 1940 г. В эксперименте они показали, что
эритроциты обезьян (макака-резус), введенные кроликам, вызывали у
кроликов выработку антител.
В настоящее время
выделяют 6 основных резус-антигенов Rh (Dd, Cc, Ee). Каждый генный
комплекс состоит из трех антигенных детерминант: D или отсутствие D, С
или с, Е или е в различных комбинациях. Существование антигена d не
подтверждено, так как не известен ген, отвечающий за синтез этого
антигена. Несмотря на это, символ d применяется в иммуногематологии для
обозначения отсутствия антигена D на эритроцитах при описании фенотипов.
Другими изосерологическими системами крови, с
которыми может быть связан иммунный конфликт, являются системы
Келл-Челлано, Даффи, Кидд, MNSs, Лютеран.
ГНОЙНО-СЕПТИЧЕСКИЕ ЗАБОЛЕВАНИЯ НОВОРОЖДЕННЫХ
Анатомо-физиологические
особенности, сниженная иммунная реактивность обусловливают высокую
восприимчивость новорожденных к гнойно-воспалительным инфекциям.
Инфицирование может наступить как во внутриутробном периоде, так и сразу
после рождения.
У новорожденных грань между
локальными и генерализованными формами гнойной инфекции в значительной
мере условна, так как возможен быстрый переход местного воспалительного
процесса в генерализованную инфекцию.
Клокальным формам относятся гнойно-воспалительные заболевания кожи и слизистых оболочек.
Кожа
новорожденных подвергается инфицированию наиболее часто. Различные
клинические формы поражения при этом объединяют под названием пиодермии.
Пиодермии развиваются под воздействием гноеродных микроорганизмов
(стафилококки, стрептококки, гонококки, протей, кишечная палочка,
синегнойная палочка и др.).
Везикулопустулез — поверхностная
стафилодермия новорожденных — встречается наиболее часто. Процесс
локализуется в устьях экзокринных потовых желез. Возникновению
заболевания могут способствовать перегревание, повышенная потливость,
мацерация. Фолликулярные пустулы размером с просяное зерно или горошину
располагаются по всему кожному покрову, чаще локализуются на спине, в
складках, на коже шеи, груди, в области ягодиц и на волосистой части
головы. Лечение местное (бриллиантовая зелень, метилвиолет, 2% раствор
перманганата калия). Антибактериальная терапия, как правило, не
проводится.
Псевдофурункулез — заболевание
мерокринных потовых желез у детей грудного возраста (множественные
абсцессы потовых желез, псевдофурункулез Фингера). Развитию заболевания
способствуют недоношенность, иммунодефицитные состояния, искусственное
вскармливание, дефекты ухода, повышенная потливость. Высыпания чаще
всего располагаются на затылке, спине, ягодицах, бедрах, возможно
распространение на кожу груди и живота. Заболевание сопровождается
нарушением общего состояния с повышением температуры тела. Местное
лечение осуществляют 2% спиртовыми или водными растворами анилиновых
красителей, присыпками из окиси цинка (10 %) с тальком. По показаниям
назначают антибиотики (с учетом данных антибиотикограммы) и
иммунозаместительную терапию.
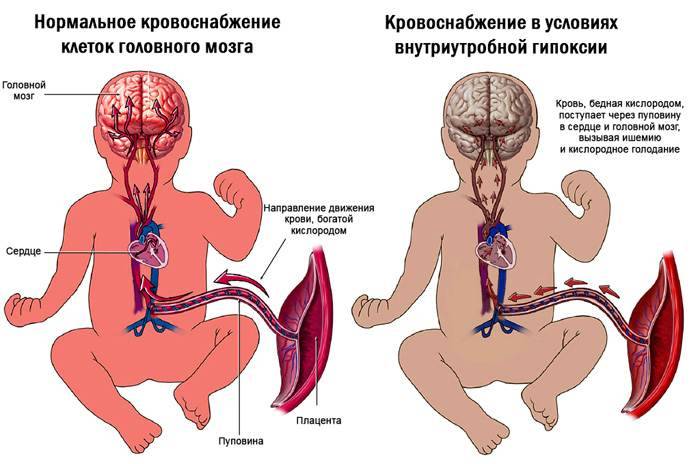
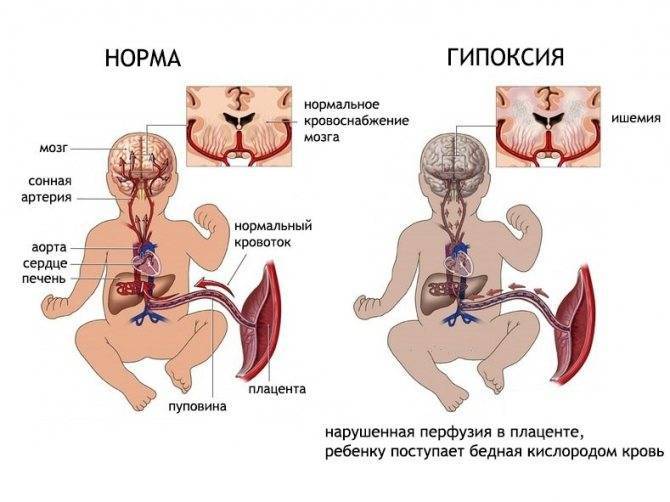
Причины внутриутробной гипоксия плода
-
Причины гипоксии плода, связанные с организмом матери
На первом месте среди причин внутриутробной гипоксии, связанных с организмом матери, некоторые исследователи называют курение. Этот фактор имеет большое значение в силу возможности контроля над ним. Отказ от курения во время беременности — первое, что необходимо сделать каждой будущей матери с никотиновой зависимостью. Это касается как активного, так и пассивного вдыхания табачного дыма.
Угарный газ, поступающий с дымом, прочно связывается с молекулами гемоглобина — белка, переносящего кислород в крови. Со стороны это можно представить попыткой залезть в битком набитый автобус в час пик. Если в норме каждый пассажир — это одна молекула кислорода, то в крови курящей женщины, образно говоря, места заняты угарным газом. До конечной остановки доедут все, но не те, кто нужен. Только часть необходимого кислорода достигнет плода.
Дети курящих матерей часто рождаются с аномалиями развития. Они отстают в развитии, позже начинают говорить и ходить, страдают от последствий гипоксии и токсического воздействия табачного дыма.
Заболевания матери также влияют на снабжение ребёнка кислородом. Сердечнососудистые патологии, болезни лёгких, анемия могут вызывать острую и хроническую гипоксию. Например, воспаление лёгких во время беременности резко снижает площадь эффективного газообмена. Поглощая меньше кислорода из воздуха, материнский организм не способен доставить необходимое его количество в организм плода.
Анемия — недостаток гемоглобина и эритроцитов, переносящих кислород, также частая причина внутриутробной гипоксии. Впрочем, роль заболеваний крови в развитии гипоксии очень велика.
Беременность на фоне хронических заболеваний — это всегда возможность возникновения целого ряда осложнения, в том числе и гипоксии плода.
Причины гипоксии плода, связанные с плацентой и пуповиной
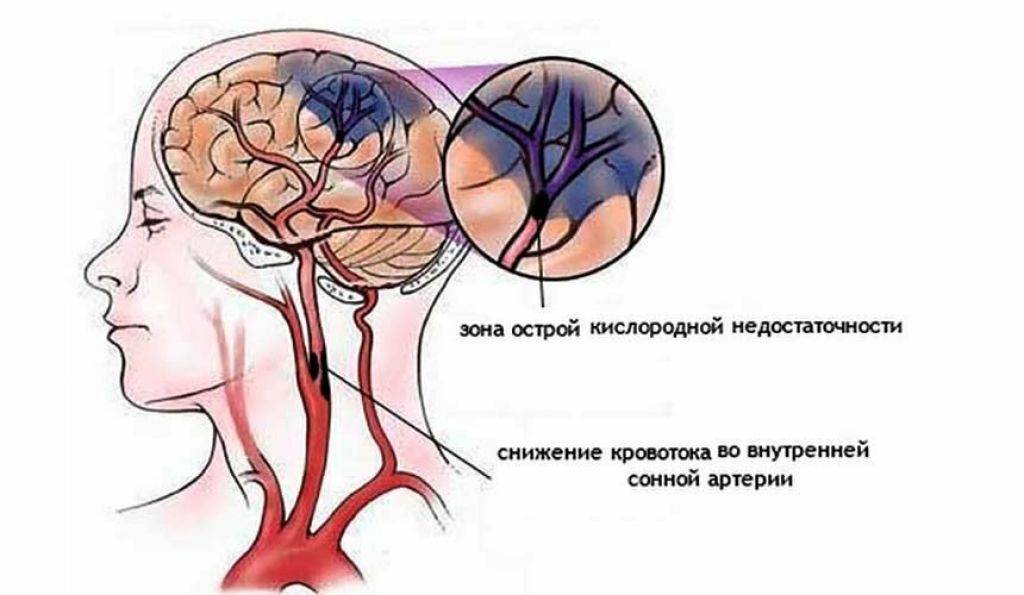
В норме плацента — временный орган, обеспечивающий обмен веществ между организмом матери и ребёнка. Кровь, поступающая по маточным артериям в плаценту, циркулирует по тонким сосудам, отдавая ребёнка кислород и питательные вещества и забирая углекислый газ, продукты обмена веществ. Этот механизм может нарушаться. Основные причины — нарушения развития плаценты, гинекологические заболевания, внутриутробные инфекции, спазм сосудов плаценты, повышенная вязкость и свёртываемость крови. Снижение площади функционирующей плаценты также происходит при преждевременной её отслойке.
Фето-плацентарная недостаточность — нарушение нормальной функции системы мать-плацента-плод, также приводит к внутриутробной гипоксии. Причиной может быть что угодно — от анемии и инфекций до тяжёлых осложнений беременности.
От плаценты кровь поступает в организм ребёнка по пуповине. Последняя содержит артерии и вены. Механические препятствия (перекруты, перегибы, сдавливание, обвитие) снижают проходимость крови по пуповине и могут приводить к гипоксии плода.
Тяжелейшая причина гипоксии плода — серьёзнейшее осложнение беременности, называемое гестозом. В основе гестоза — резкое повышение артериального давления из-за спазма сосудов. Страдает не только кровоснабжение плода, но и жизненно важных органов материнского организма. В развитых странах эта патология — основная причина материнской и детской смертности.
Причины внутриутробной гипоксии, связанные с организмом плода
Аномалии развития сердечнососудистой системы плода приводят к нарушению кровообращения. Врождённые пороки сердца и сосудов могут становиться причиной внутриутробной гипоксии. Выраженность гипоксии зависит от типа аномалии развития. Однако непосредственной причиной нарушения строения организма может служить то же курение или употребление алкоголя.
Симптомы гипоксии плода
Определяется гипоксия довольно сложно, так как она может проявиться внезапно
Но диагностировать гипоксию очень важно именно на ранних этапах, потому что это позволит быстро начать лечение и избежать последствий
Главным симптомом гипоксии плода является замедленное сердцебиение, но это невозможно заметить в домашних условиях. Первым признаком для консультирования у врача становится изменение интенсивности толчков плода. Каждая женщина ощущает шевеление, но если ребёнок даёт о себе знать менее трёх раз в день, следует немедленно обращаться к специалистам, потому как это свидетельствует о хронической внутриутробной гипоксии плода.
Острая форма, возникающая внезапно, характеризуется совершенно противоположными признаками — ребёнок чересчур активен, сильно толкается.
Признаки гипоксии плода в первые три месяца беременности очень сложно определить, поэтому для женщины и плода будет лучше проходить обследования у врача еженедельно.
ДЫХАТЕЛЬНЫЕ РАССТРОЙСТВА У НОВОРОЖДЕННЫХ
Синдром дыхательных расстройств новорожденного проявляется в первую очередь дыхательной недостаточностью.
Наиболее
часто синдром дыхательных расстройств наблюдается у недоношенных детей,
что связано с незрелостью системы сурфактанта (созревание системы
сурфактанта завершается к 35-36 нед) и его дефицитом к моменту рождения.
Недостаток сурфактанта — поверхностно активного вещества,
синтезируемого альвеолоцитами 2-го типа, — приводит к спадению альвеол
на выдохе и в результате, к снижению площади газообмена в легких,
гипо-ксемии и гиперкапнии. Незрелость системы сурфактанта приводит к
развитию гиалиновых мембран, отечно-геморрагического синдрома и др.
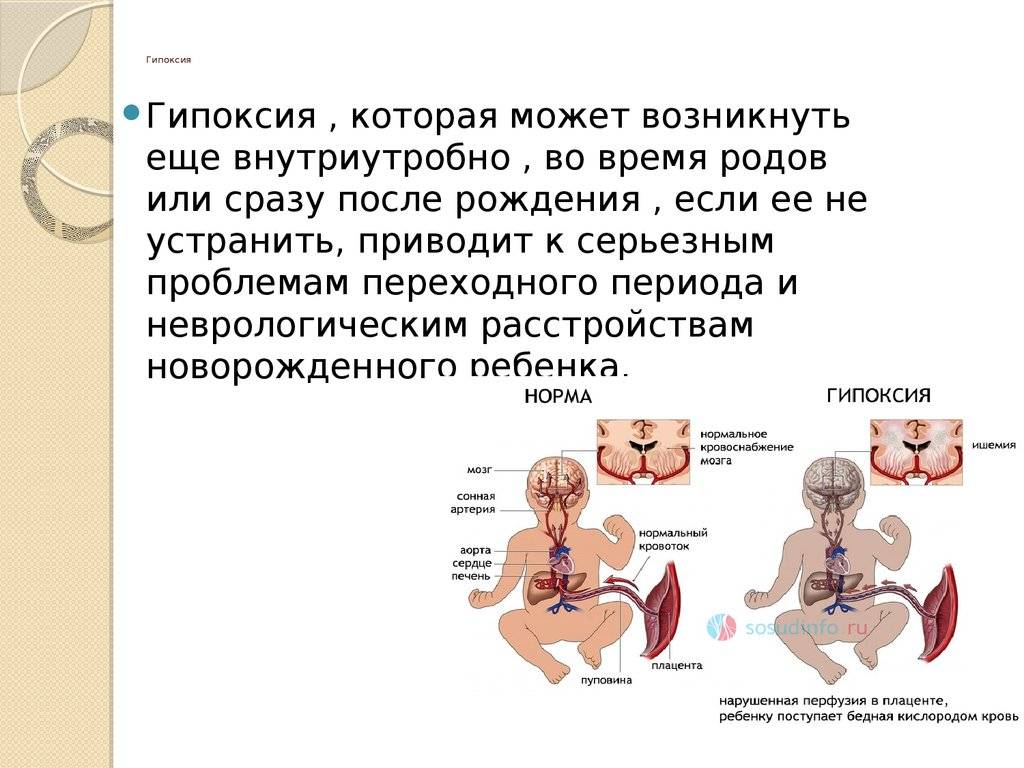
Гипоксия
плода как патогенетический фактор синдрома дыхательных расстройств
имеет не меньшее значение, чем гестационный возраст к моменту рождения.
Гипоксия может приводить к вазоконстрикции и гипоперфузии легких,
инактивации альвеолярного сурфактанта.
Одной из причин
синдрома дыхательных расстройств является аспирация околоплодных вод,
мекония и крови, которые вызывают обструкцию дыхательных путей и
повреждают сурфактантную систему легких, в результате чего у
новорожденных развивается дыхательная недостаточность.
Развитию
синдрома дыхательных расстройств способствуют задержка резорбции
фетальной жидкости из дыхательных путей новорожденных, персистирующие
фетальные коммуникации, а также пневмония.
Острое
развитие дыхательной недостаточности в первые часы и дни после рождения
может быть обусловлено пороками развития верхних дыхательных путей и
легких (атрезия хоан, пищеводно-трахеальные свищи, долевая эмфизема,
агенезия и гипоплазия легких, поликистоз, диафрагмальная грыжа).
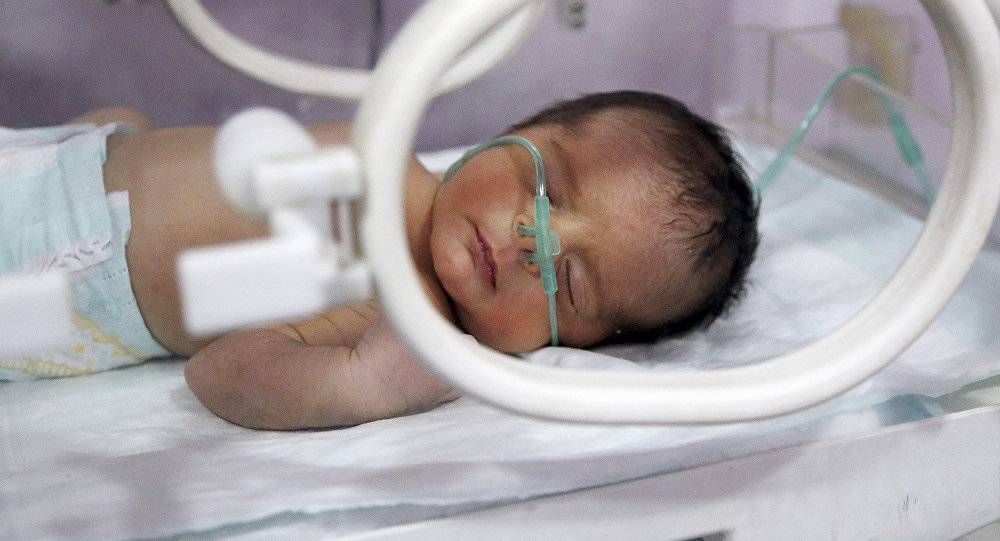
Симптомы и признаки
Гипоксия у новорождённого чаще всего имеет ярко выраженную симптоматику, которая не представляет трудностей для постановки точного, правильного диагноза сразу же после рождения малыша. Это позволяет вовремя начать лечение и справиться с болезнью. Основными симптомами гипоксии у новорожденных являются:
- тахикардия (сокращение сердца происходит с увеличенной частотой);
- брадикардия (обратный показатель — существенное уменьшение частоты сокращения сердечной мышцы);
- аритмия (нарушение ритма сердечных сокращений);
- наличие в околоплодных водах мекония;
- шумы в сердце;
- гиповолемия (маленький объём крови);
- образование тромбов в сосудах, которые влекут за собой тканевые кровоизлияния.
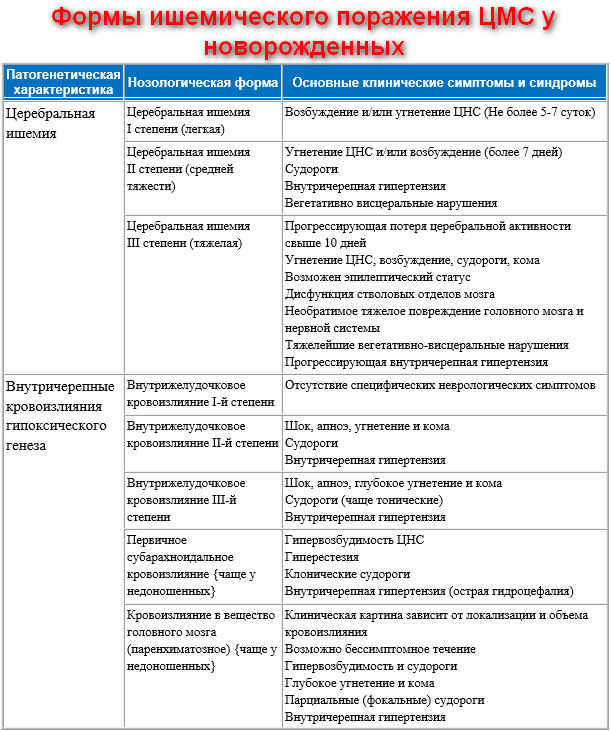
Врачи различают несколько степеней гипоксии, применяя специальную шкалу Апгар. Она оценивает, насколько полноценно функционируют системы маленького организма:
- 8–10 баллов — отличное состояние новорождённого, которому никакая гипоксия не грозит;
- 7–6 баллов — гипоксия 1-ой степени, лёгкая форма заболевания;
- 5–4 баллов — гипоксия 2-ой степени, средняя форма;
- 3–0 баллов — гипоксия 3-ей степени, тяжелая форма.
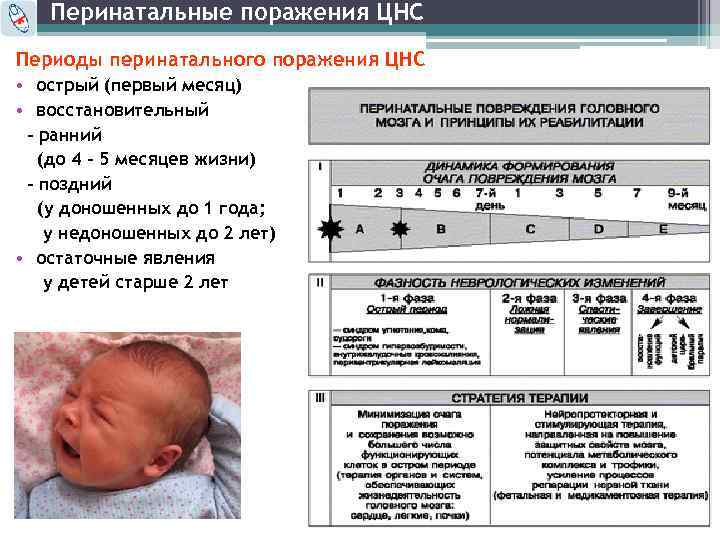
Лёгкая степень характеризуется постепенным улучшением состояния новорождённого сразу же, в течение нескольких минут. Вторая степень может потребовать уже нескольких дней для полноценного восстановления нормальных функций маленького организма. Третья требует полноценного лечения, к которому относятся меры по первичной реанимации и последующий уход.
Лечение Гипоксии плода:
Хроническая гипоксия
Лечение хронической гипоксии плода должно быть комплексным (из нескольких составляющих). Лечат основную болезнь матери, которая привела к нехватке кислорода у плода. Также нужно провести терапию для нормализации кровообращения плаценты. Беременная должна соблюдать постельный режим, поскольку он способствует улучшению кровообращения матки.
Врачи приписывают женщине лекарства для снижения сократительной способности матки:
- свечи с папаверином
- таблетки но-шпы
- гинипрал (длительные внутривенные вливания)
- бриканил
Следует включить в комплексную терапию метода для уменьшения вязкости крови. Это позволяет снизить склонность к формированию тромбов, а также способствует восстановлению обращения крови в небольших сосудах. Благодаря таким механизмам улучшается доставка кислорода плоду через плаценту матери. Эффективны такие препараты:
- курантил
- реополиглюкин
- аспирин в очень низкой дозировке
Для лечения хронической гипоксии плода важен прием липостабила или эссенциале-форте, которые улучшают проницаемость клеток для кислорода. Также врачи могут назначить средства для улучшения обмена веществ в клетках:
- аскорбиновая кислота
- витамин Е
- растворы глюкозы
- глутаминовая кислота
При неэффективности комплексного лечения или при выраженной хронической или острой гипоксии после достижения плодом жизнеспособности проводят экстренное родоразрешение. Почти всегда применяется метод кесаревого сечения.
Стоит отметить, что при соблюдении постельного режима лучше, чтобы мать соблюдала позу на левом боку, которая называется иногда «позой крокодила». Это нужно, чтобы исключить синдром нижней полой вены. Также для лечения применяется оксигенотерапия.
Врачи могут назначить внутривенное введение 10% раствора глюкозы в количестве 500 мл плюс 10ЕД инсулина плюс 100 мг кокарбоксилазы плюс 10 мл 5% аскорбиновой кислоты. Такие инфузии проводят на протяжении 5-8 суток.
Внутривенно вводят препараты для улучшения маточно-плацентарного кровообращения: сигетин (2 мл-1%), эуфиллин (10 мл-2,4%), курантил (2 мл-0,5%), АТФ (2 мл-1%). Препарат Реополиклюкин вводится по 200 мл капельно внутривенно. Эффективны токолитики, в частности при повышенной возбудимости матки и недоношенной беременности. Внутривенно капельно вводят 25% в 5% растворе глюкозы 10 мл или или алупент (0,5 мг) в 5% растворе глюкозы. Курс составляет от 2 до 6 суток, далее введение продолжается внутримышечно, или назначают таблетки.
Лечение острой гипоксии плода
Беременная должна занимать положение на левом боку, как уже было отмечено. Рекомендуются длительные ингаляции чистого увлажненного О2 через герметично укрепленную маску. Внутривенно вводят глюкозы плюс инсулин плюс раствор аскорбиновой кислоты плюс кокарбоксилазу. Внутривенно медленно вводят 2,4% раствора эуфиллина в количестве 10 мл плюс 2 мл 1% сигетина + АТФ (2 мл — 1%). Также могут назначить внутривенное ведение 10 мл 10% раствора глюконата Са или капельное введение гидрокарбоната Na 5% в количестве от 60 до 80 мл.
Если внезапно развилась брадикардия плода, роженице вводят 0,3% мл в/в или 0,7 мл п/к 0,1% раствора атропина сульфата. При доступности предлежащей части вводят подкожно плоду атропин сульфат (0,1 мл -0,1%). Если нет эффективно от выше перечисленных методов, необходимы срочные роды, иначе плод умрет нерожденным.
Профилактика гипоксии плода
Профилактику гипоксии плода должна выполнять женщина, которая решила стать матерью, а именно:
- правильно выбрать способ рождения ребёнка. При кесаревом сечении меньше шансов на возникновение гипоксии плода, чем при естественных родах
- своевременное лечение болезней, которые сопутствуют беременности
- избегать сильных физических нагрузок, только дыхательная гимнастика
- отдыхать достаточное количество времени
- рационализировать питание, путём употребления большого количества витаминов и кальция
- вести здоровый образ жизни, отказаться от алкоголя, никотина и наркотиков
- регулярно наблюдаться в женской консультации
- вовремя становиться на учёт к акушеру-гинекологу
- планировать беременность и тщательно к ней подготавливаться, путём обследования у врачей, лечения хронических, инфекционных или гинекологических заболеваний
Существует много исследований, связанных с лечением гипоксии плода. Одно из них — применение баротерапии в лечении гипоксии плода.
Причины гипоксии
Чтобы предупредить заболевание, необходимо знать о тех причинах, которые могут вызвать такое состояние. Если будущая мама сможет уберечься от них, есть шанс, что эта беда не коснётся ребёнка. Многие факторы, действительно, зависят от поведения и здоровья женщины. Первые две группы причин ведут к хронической форме заболевания, и она обнаруживает себя во время беременности. Последняя же группа факторов провоцирует острую форму гипоксии, которая диагностируется только после родов.
Проблемы со здоровьем у будущей мамы:
- заболевания сердечно-сосудистой системы (порок сердца, гипотония, гипертония, вегето-сосудистая дистония);
- бронхо-лёгочные болезни;
- анемия;
- инфекционное заражение мочеполовой системы;
- возрастной порог ниже 18 или больше 35 лет;
- несоблюдение режима дня и правильного образа жизни: частые стрессы, недосыпание, отсутствие свежего воздуха, плохое питание;
- вредные привычки (алкоголизм, наркомания, курение);
- нарушения в работе эндокринной системы.
Патологии беременности:
- патологии плаценты (отслойка, раннее старение, предлежание);
- токсикоз в последние месяцы беременности;
- патологи пуповины (узлы, обвитие);
- ранние роды;
- перенашивание;
- угроза прерывания;
- многоплодность;
- маловодие / многоводие;
- патологии в развитии плода.
Проблемы при родах:
- затяжные / трудные роды;
- обвитие плода пуповиной;
- кесарево сечение;
- ранние роды;
- крупный плод;
- родовые травмы;
- использование различных инструментов (например, щипцов);
- применение медицинских препаратов.
Обширный список причин показывает, что в гипоксии новорождённого могут быть виноваты как мама, не соблюдавшая врачебных предписаний для нормального протекания беременности, так и врачи, непрофессионально показавшие себя при родах. В ряде случаев происходит стечение обстоятельств, где-то болезненный организм матери не может справиться с такими трудными процессами, как вынашивание ребёнка и роды.
Гипоксия может быть выявлена уже во время беременности, и должны быть приняты соответствующие меры о надлежащем лечении малыша. Однако очень часто диагноз ставится уже после родов. Как узнать, не развивается ли у ребёнка кислородная недостаточность?
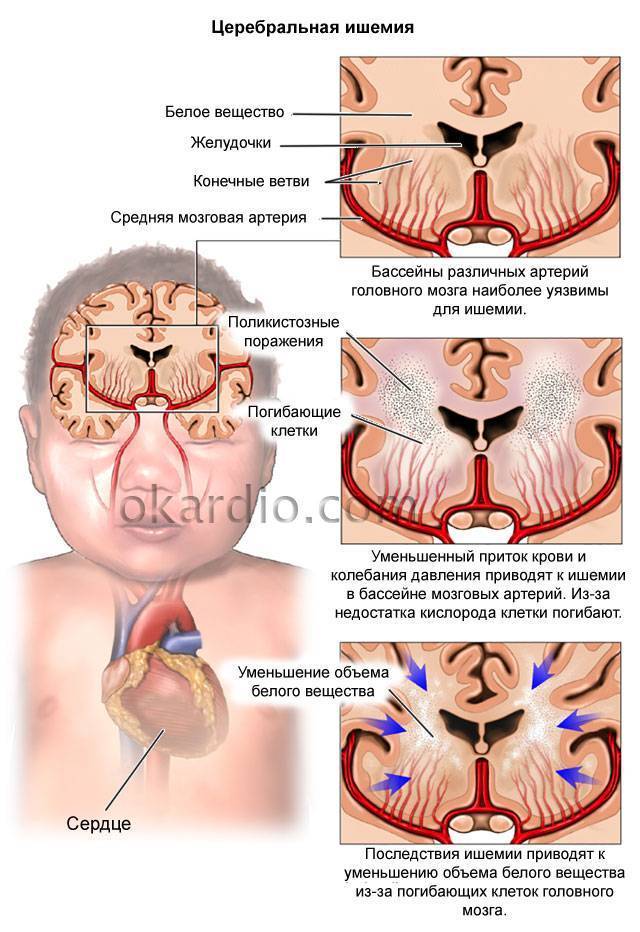
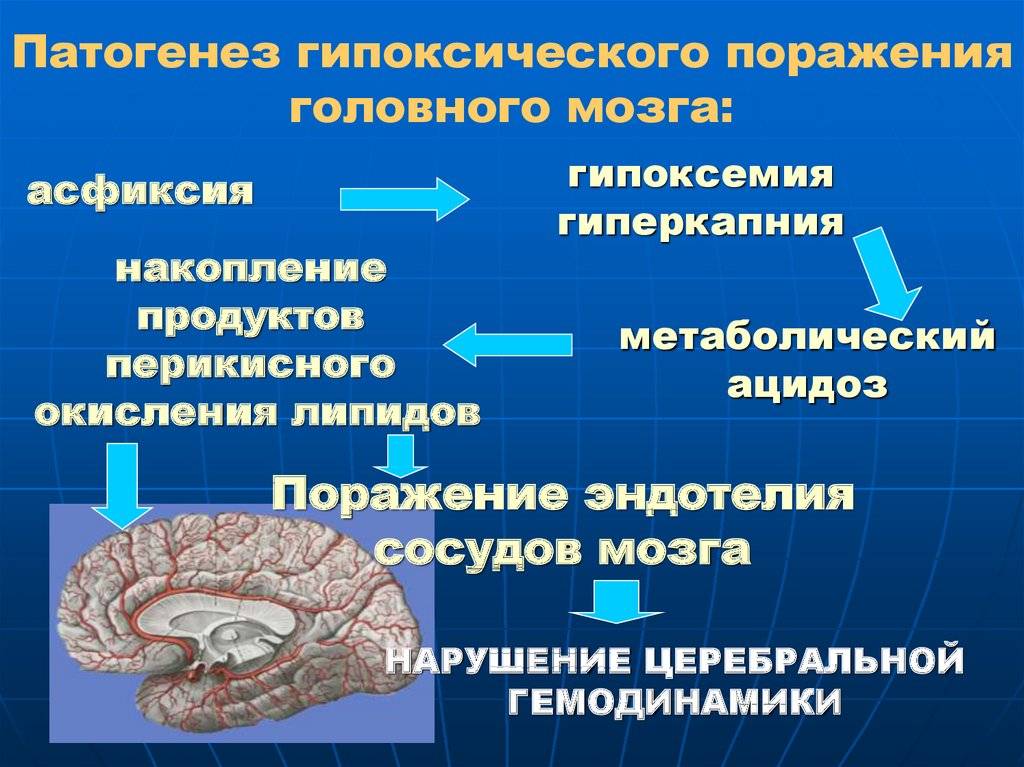
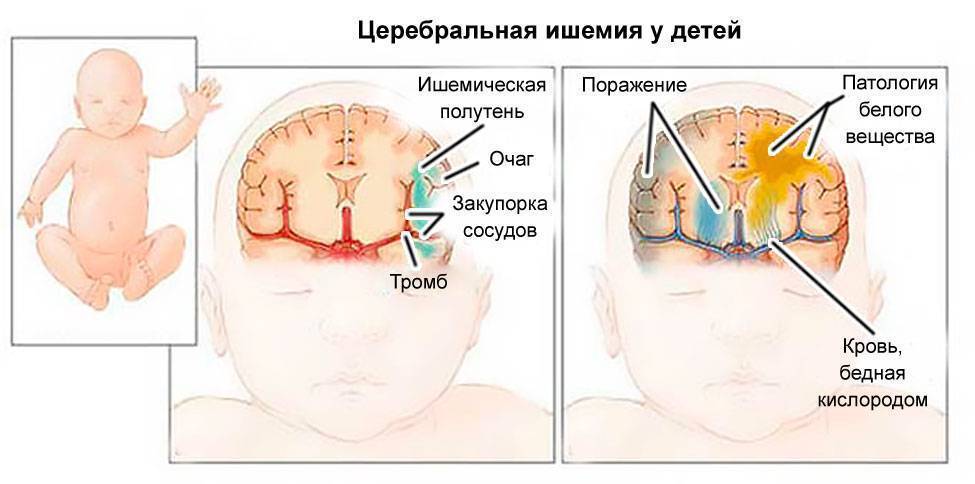
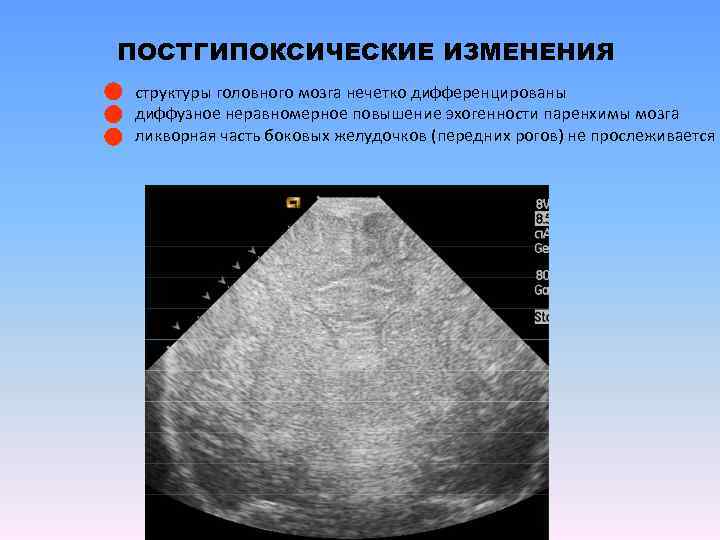
Патогенез гипоксии
В основном, гипоксия является несоответствием продуцирования энергии клеткой по отношению к ее энергетическим потребностям. Основным звеном патогенеза заболевания является нарушение окислительного фосфорилирования в митохондриях, которое провоцирует снижение выработки АТФ (а значит, и энергодефицит, нарушение функции энергозависимых процессов) и накопление молочной кислоты и кислот цикла трикарбоновых кислот (ацидоз).
В первом случае появляется:
- ограничение подвижности сократимых структур;
- снижение выработки белков, липидов и нуклеиновых кислот;
- нарушение активного транспорта в клетку ионов кальция и воды.
Во втором случае развиваются:
- блокада гликолиза (единственного способа получения АТФ без участия кислорода);
- повышение проницаемости плазматической мембраны;
- активация лизосомальных ферментов в цитоплазме с последующим самоперевариванием клетки.