SQLITE NOT INSTALLED
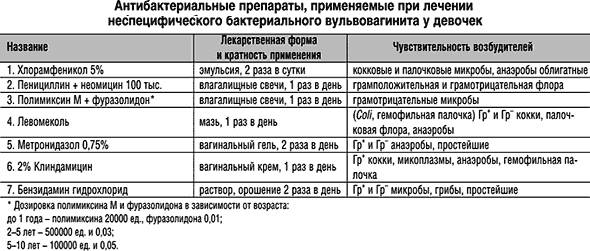
Направления лечения вагинита
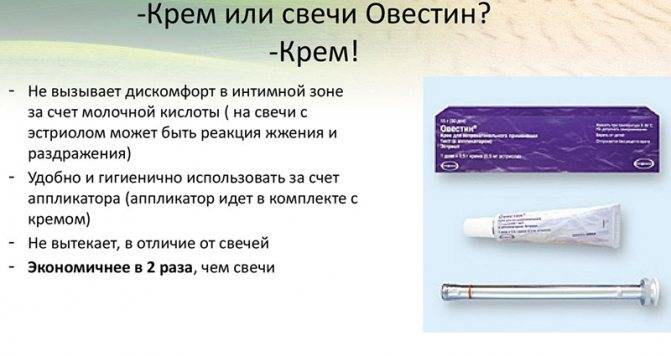
Чтобы уменьшить проявления вагинита, необходимо восполнить дефицит эстрогенов. Поэтому основное лечение постменопаузного вагинита проводится при помощи гормональных препаратов.
Женщинам с ранними симптомами климакса лечение начинают с комбинированных оральных контрацептивов. После 45 лет предпочтение отдают трехфазным препаратам. Но с 50 лет необходимо перейти на лекарственные средства, в состав которых входят натуральные эстрогены с гестагенами. Такое лечение называют заместительная гормональная терапия.
Для вагинита в постменопаузу предпочтительно использовать эстрогены одновременно с гестагенами. Это позволит избежать негативного влияния на матку и риска развития рака эндометрия. Но если у женщины была удалена матка вместе с яичниками, допускается лечение только эстрогенами.
Эстрадиол при вагините применяется в виде инъекций, депо-форм. В случаях, когда нет других признаков климакса, кроме сухости слизистой, не нужно системное применение гормонов. Пациенткам назначают свечи с гормонами или мази, крем, который втирают в кожу бедер или живота.
Негормональное лечение атрофического вагинита в постменопаузе применяется у женщин с противопоказаниями к терапии гормонами, а также, если с момента наступления климакса прошло больше 5-7 лет. Для этого применяют смягчающие и увлажняющие крема, проводят лечение антигистаминными препаратами, витаминными комплексами.
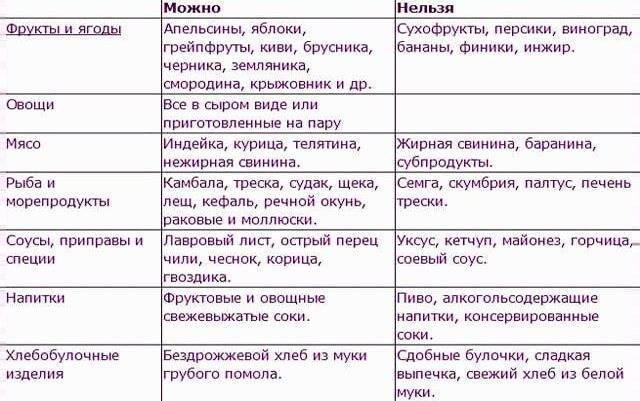
Женщинам при вагините рекомендуется специальная диета со сниженным количеством сахара, простых углеводов в виде выпечки, хлеба, макаронных изделий. Это необходимо, чтобы поддержать на нормальном уровне глюкозу крови и избежать ее повышения. Иначе гипергликемия усилит неприятные симптомы вагинита.
Гигиенические процедуры рекомендуют проводить без мыла, можно применять специальные гели для интимной гигиены, которые поддерживают рН на нормальном уровне.
Запишитесь на прием по телефону+7 (495) 021-12-26
или заполнив форму online
Администратор свяжется с Вами для подтверждения записи. Конфиденциальность Вашего обращения гарантирована.
Простой герпес
Подострый вульвовагинит при генитальном герпесе проявляется через 3-4 дня после контакта с носителем. Жжение может появиться уже на следующий день. Заподозрить вирусную природу без лабораторной диагностики реально только когда проявляются клинически значимые признаки:
- пустулезная сыпь с серозной жидкостью — мелкие водянистые пузырьки 2-5 мм
- эритема — покраснение покровов
- увеличение паховых лимфоузлов
Крепкий иммунитет продлевает инкубационный период до 1,5 месяцев. Постепенно у женщины нарастает синдром интоксикации: температура, слабость, тошнота. Закрепляется герпес возле , поэтому в 50% случаев обострение провоцирует стресс.
Вскрытие пустул свидетельствует о выздоровлении. Слизистая заживает, но вирус встроенный в ДНК клетки только засыпает.
Как и когда возникает вульвит?
Большинство родителей даже не подозревает о наличии столь неприятного заболевания у своей маленькой принцессы. Это происходит потому, что большинство взрослых считает, что проблемы с половыми органами не могут возникать в детском возрасте. Это заблуждение приводит к тому, что осмотр столь деликатных мест проводится очень редко, а должная гигиена и уход не соблюдаются. И зря. Ведь если верить статистике вульвит чаще всего возникает именно у детей от рождения и до 10 лет.Причины воспаления наружных половых органов у девочек:
- Особенности строения – слизистая влагалища еще недостаточно развита и легко подвержена воздействию бактерий;
- Использование памперсов – парниковый эффект от подгузников приводит к развитию раздражения и появлению опрелостей;
- Гельминтозы – жизнедеятельность некоторых видов паразитов (острицы) вызывает воспалительный процесс в наружных половых органах;
- Плохая или чрезмерная гигиена;
- Контактная аллергия на подгузники, моющие средства, крема;
- Низкий иммунитет;
- частые инфекции мочеполовой системы.
Причины вульвита
Вульва представляет собой нежную эпителиальную оболочку, которая покрывает внутреннюю часть больших половых губ, ее складки формируют малые половые губы, окружают клитор. Она тянется до девственной плевы и частично зависит от общего гормонального фона, состояния влагалища.
У женщин репродуктивного возраста действуют защитные факторы в виде кислой среды влагалища, молочнокислых бактерий и состояния иммунитета. Но у девочек рН близко к щелочной, лактобактерии еще не заселяют слизистую оболочку, нет нужного уровня эстрогенов. Поэтому они больше подвержены влиянию инфекции.
Вульвит на половых губах возникает под влиянием различных провоцирующих факторов:
- несоблюдение личной гигиены
- половые инфекции
- ношение тесного синтетического белья
- системные кожные болезни
- аллергические реакции
- эндокринные болезни
- снижение иммунитета
У девочек 3-5 лет симптомы вульвита появляются при глистных инвазиях. Они усиливаются перед сном и ночью, когда аскариды могут выползать из анального отверстия. Дети не способны контролировать себя, поэтому расчесывают вульву, чем усиливают неприятные ощущения.
У женщин и девушек, склонных к аллергическим реакциям, вульвит половых органов появляется после применения некоторых косметических средств, гелей для душа, содержащих ароматизаторы и красители. Стиральный порошок, который плохо выполоскали из белья, тоже может дать аллергическую реакцию.
Предрасполагает к развитию вульвита в раннем возрасте неправильное подмывание. У новорожденных девочек струю воды необходимо направлять спереди назад. Если на вульву попадут бактерии из прямой кишки, они могут вызвать воспаление и его переход на уретру.
У девушек и женщин с сахарным диабетом, патологией надпочечников или щитовидной железы вульвит возникает из-за иммунных нарушений. Его причиной становятся чаще грибы рода кандида. Инфекция, сочетающаяся со снижением иммунитета, плохо поддается лечению.
В репродуктивном возрасте вульвит редко развивается как самостоятельная патология. Он становится следствием воспаления влагалища, шейки матки, эндометрия или придатков. Раздражение слизистой оболочки преддверия вызывают патологические выделения из вышележащих органов.
В период климакса вульвит протекает без выраженного воспаления. Из-за недостатка гормонов уменьшается количество нормальной микрофлоры, хуже снабжаются кровью репродуктивные органы. Эпителий постепенно подвергается атрофическим изменениям.
- Фармакологическая терапия препаратами нового поколения, в соответствии с международными стандартами.
- Врачи клиники АВС не просто проводят лечение, но и единственная в России клиника со своей авторской программой.
- Полное избавление пациентки от недуга, что подтверждают повторные анализы.
- Мы лечим заболевание, а не симптомы.
Лечение
Если диагностирован воспалительный процесс вагины или матки, ставший первопричиной, терапия должна быть направлена на его лечение. При острой форме показан постельный режим.
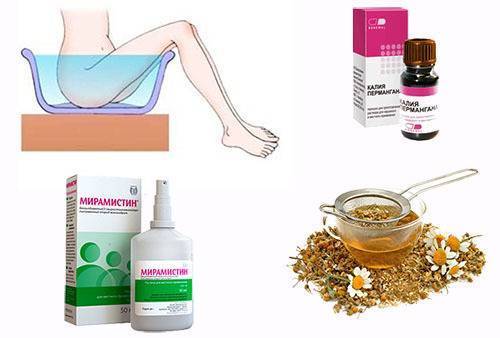
Для улучшения самочувствия применяются антисептические препараты. Помогут подмывания 2-4 раза в сутки растворами перманганата калия (марганцовки), борной кислоты, настоев лекарственных растений-антисептиков (ромашки, календулы, коры дуба, череды).
Вульвит относится к тем гинекологическим проблемам, появление которых вовсе не связано с сексуальными отношениями и инфекциями, передающимися половым путем.
Затягивание с визитом к детскому гинекологу или педиатру не оправдано. При возникновении симптомов следует незамедлительно записаться на прием к врачу-гинекологу. Своевременное устранение болезненных ощущений поможет девочке нормально расти и развиваться.
Переход вульвита в хроническую форму, особенно если он осложнен вагинитом, грозит возникновением синехий малых половых губ (сращением) и краурозом вульвы (предонкологическим состоянием). Впоследствии это затруднит интимные отношения и процесс мочевыделения, провоцируя вторичный цистит.
Какие заболевания вызывают зуд вульвы
Зуд – прежде всего признак воспаления. Чаще это выражается в таких формах вагинального воспаления, как:
- кандидоз;
- бактериальный вагиноз;
- аэробный вагинит.
Неприятные ощущения в вульве в виде зуда могут появиться по разным причинам.
Основные из них:
- инфекционные патологии органов мочеполовой системы (сифилис, гонорея, хламидиоз, папилломавирус и т.д.);
- паразитарные и другие заболевания (лобковые вши, чесотка, платяные вши);
- неинфекционные заболевания (плазмоклеточный вульвит, атрофический вульвит, онкозаболевание, полипы, фибромы и миомы матки, киста мочеиспускательного канала);
- механические повреждения (белье из грубых тканей, синтетическое белье, узкие брюки, частое мытье гениталий парфюмированными средствами, спринцевание);
- заболевания кожи (генитальный псориаз, красный плоский лишай, склерозирующий лишай, розовый лишай, экземы, склероатрофические изменения вульвы);
- заболевания крови и внутренних органов (патологии щитовидной железы, гепатит, цирроз, хроническая почечная недостаточность в запущенной стадии, сахарный диабет, недостаток железа в организме, избыток витамина D, лейкоз, лимфогранулематоз, подагра, аутоиммунные заболевания);
- психические нарушения, стрессы;
- аллергические проявления (чаще на некоторые средства интимной гигиены);
- химические и физические раздражители (в том числе загрязнение половых органов мочой или калом);
- дисбаланс женских половых гормонов.
Зуд может также возникать за неделю до месячных или спустя два-три дня после них.
Причина в том, что во время менструации снижаются защитные функции организма, меняется влагалищная среда за счет изменения соотношения прогестерона и эстрогенов.
Защелачивание среды позволяет грибкам, вирусам размножиться. То же самое может произойти, если не соблюдать правила интимной гигиены. Условно-патогенная микрофлора в этом случае может привести к бактериальному вагинозу. А он сопровождается зудом вульвы.
Способствовать сухости влагалища и, как следствие — зуду может также нехватка эстрогенов во время грудного вскармливания, а также климакс.
Зуд вульвы может появиться даже при использовании некоторых ежедневных прокладок, на которые у женщины появляется аллергическая реакция.
В редких случаях причина зуда вульвы остается невыясненной.
Ответы на часто задаваемые вопросы:
- Как провериться на гинекологические заболевания?
- Какие болезни лечит гинеколог?
- Какие анализы можно сдать у гинеколога?
- Как подготовиться к приему гинеколога?
- Куда обратиться с гинекологической проблемой?
- С какими симптомами нужно обратиться к гинекологу?
- Как часто нужно посещать гинеколога?
- Какую диагностику может провести гинеколог у вас в клинике?
- Какое гинекологическое оборудование есть у вас в клинике?
- Гинекологическая помощь в клинике
- Гинекологическая помощь на дому
- Как вызвать гинеколога на дом?
- Как записаться на прием к гинекологу?
Что такое зуд вульвы
Зуд вульвы – это одна из достаточно распространенных жалоб женщин в кабинете у гинеколога. Он может возникнуть по десятку различных причин, каждая из которых имеет свои причины появления, принципы диагностики и лечения.
Вульва – это внешний половой орган женщины, который состоит из больших и малых половых губ. Они непосредственно контактируют с окружающей средой, а значит, подвергаются атакам патогенных микроорганизмов и механическим повреждениям.
Запишитесь на прием к гинекологу по телефону +7(495) 256-49-52 или заполнив форму online
| Выбрать клинику | УЗИ малого таза | Половые инфекции | Зуд в интимной зоне |
Народные средства
Фото: odkrywamyzakryte.com
Лечение вульвита в домашних условиях
Вульвит можно лечить как медикаментозно, так и при помощи народных способов. Лекарственные растения быстро и эффективно помогут справиться с этим заболеванием, которое не имеет возрастных ограничений, в результате чего болеть могут как маленькие дети, так и пожилые люди.
Лечение этого недуга проводится внутренне и наружно.
Народное лечение вульвита внутренне:
- Крапива Двудомная. Сок этого растения употребляют по 1 ч.л. 2-3 раза в день. Крапива издавна считается сильным поливитаминным средством и помогает восполнять витамины и регулировать гормональные сбои.
- Зверобой продырявленный. Он полезен при лечении многих болезней, является сильнейшим антисептиком и помогает ЖКТ, печени, при воспалительных процессах в гинекологии. Из зверобоя делают настой и употребляют по ¼ ст. 2-3 раза в день.
- Калина. Просто кладезь витаминов. Она содержит много аскорбиновой кислоты, фосфора, органических кислот, каротинов, дубильных веществ и отвечает за укрепление иммунитета, заживление ран, пополнения энергии. Из ее цветков делают отвар: их заливают кипятком, кипятят около 12 минут, остужают и настаивают. Употреблять необходимо в количестве по 1 ст.л. за 20 минут до еды.
- Сок белой акации активно используют при гинекологических заболеваниях. Белую акацию можно употреблять по-разному:
- можно просто разжевывать цветки
- можно приготовить настой: 1ст.л. листьев акации залить стаканом кипятка. Остудить, процедить. Принимать до еды по столовой ложке курсом не менее четырех недель.
Народное лечение вульвита наружно:
- Эффективное народное лечение вульвита проводят сбором трав, в состав которого входят: листья пижмы обыкновенной, листья подорожника, чистотел, цветки календулы и ромашки. Этот состав заливают горячей водой (1л), настаивают и процеживают. Используется для спринцевания.
- Грушанка круглолистная используется для примочек и облегчения зуда. Две ч.л. сырья заливают кипятком и настаивают в течение 2,5 часов, после чего сцеживают через марлю. Грушанка обладает антисептическим, противоаллергическим, противовоспалительным и очищающим воздействием.
- Акация белая может приниматься не только внутрь. Очень эффективны спринцевания: цветки следует прокипятить, остудить и сцедить. Процедура повторяется в течение полутора недель. Чтобы было сильнее действие, делайте из этого растения не только спринцевания, но и пейте настой.
- Очень хорошим средством является состав, содержащий розмарин, шалфей, тысячелистник и кору дуба. Его заливают двумя литрами горячей воды, настаивают пару часов и спринцуются.
- Тампоны с медом следует накладывать ежедневно на 12 часов в течении 2 недель. Мед является сильным противовоспалительным и заживляющим средством, но его следует использовать лишь в том случае, если он не вызывает аллергической реакции.
При вульвите, особенно деткам, делают ванночки. Самым актуальным растением, из которого они делаются, считается ромашка: 1ч. л. на стакан кипятка. Ромашка при вульвите успокаивает и обеззараживает пораженную кожу.
Также хорошим целебным эффектом обладает перманганат калия. Он готовится таким же способом, как и предыдущий рецепт. Перманганат калия обладает отличными обеззараживающими свойствами.
Такие несложные методы позволят быстро избавиться от зуда и жжения. Этой проблеме достаточно уделить всего 15 минут в день, чтобы она вас начала меньше беспокоить.
Но помните: народные средства лишь нейтрализуют симптомы, а не полностью излечивают. Если даже симптомы прошли, и болезнь никак себя не проявляет, это не значит, что она ушла. Необходимо очень строго следить за дальнейшими изменениями, иначе есть риск, что заболевание перерастет в хроническое состояние. Кроме того, если вас мучают симптомы, то возможно пора отказаться от острых продуктов и блюд и понизить потребление в пищу соли. А также следует соблюдать все правила гигиены и регулярно проводить профилактические процедуры. Неплохим приобретением в дальнейшем станет гель для интимной гигиены, который защитит кожу и поможет в профилактике от этого недуга.
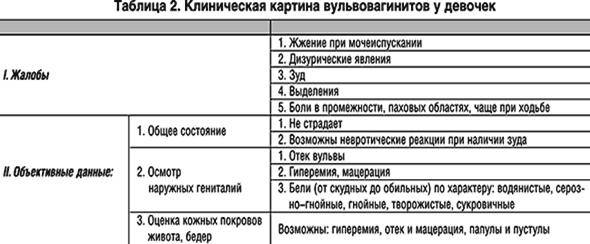
Диагностика вульвовагинита
Чтобы окончательно подтвердить диагноз вульвовагинита важно провести ряд инструментальных и лабораторных исследований. Это позволит выявить причину патологии, особенности течения и на основании этого составить максимально эффективный план лечения
В первую очередь требуется прием гинеколога с осмотром на кресле и забором мазков на микрофлору. Если есть показания, то проводят такие исследования, как:
- Кольпоцервикоскопию (для девочек проводят вагиноскопию) – осмотр с помощью кольпоскопа стенок влагалища и шейки матки.
При вульвовагините подтверждается вышеперечисленная симптоматика, а при введении гинекологического зеркала больная может отмечать резкую болезненность из-за наличия воспаления.
Бактериоскопия и бактериологическое исследование урогенитальных выделений.
Для того, чтобы определить этиологический фактор вызвавший развитие заболевания проводят лабораторную диагностику путем бактериологического исследования и микроскопии мазков материалов. Материалы для мазков берутся из мочеиспускательного канала, шеечного канала и влагалища. У девочек не живущих половой жизнью только из мочеиспускательного канала и заднего свода, при этом используется особый инструмент – ложка Фолькмана. Также проводят высокоточные исследования: ПЦР-анализ (полимеразная цепная реакция) и МФА (метод флуоресцирующих антител). Также важными являются клинический анализ крови, анализ мочи, а у маленьких девочек проведение соскоба на энтеробиоз.
Проводят дифференцирование диагноза между различными видами вульвовагинитов (специфические, неспецифические), а также с другими заболеваниями. Для исключения восходящей или низходящей инфекции проводят ультразвуковое исследование органов малого таза. При тяжелом развитии патологии, необычном или рецидивирующем течении желательна консультация смежных специалистов: дерматовенеролога, инфекциониста, иммунолога, аллерголога, уролога. Потребность в консультации и выбор специалиста определяется особенностями течения.
Причины и факторы риска
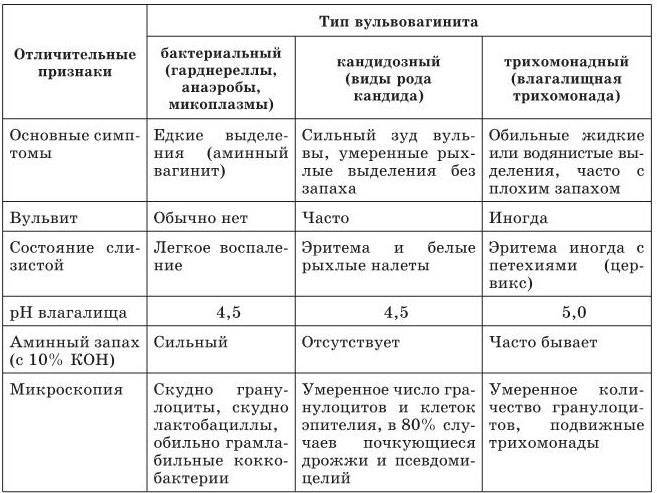
Во влагалище у взрослой женщины основу нормальной микрофлоры составляют лакто- и бифидобактерии. Они колонизируют слизистую оболочку с момента полового созревания, но количество бактерий снижается при некоторых негативных влияниях на организм. Условно-патогенные микроорганизмы активируются и требуется лечение неспецифического вульвовагинита. Наиболее частыми возбудителями болезни являются:
- стафилококки
- стрептококки
- кишечная палочка
- энтерококки
- бактероиды
- уреаплазмы
- микоплазмы
Эти микроорганизмы также обитают на слизистой оболочке влагалища и вульвы, но в незначительных количествах. Их активность подавляется за счет присутствия нормальной микрофлоры.
У взрослых женщин вульвовагинит появляется из-за снижения защитных свойств организма и активации условно-патогенной микрофлоры. Гинекологи чаще наблюдают патологию у сексуально-активных пациенток, но половые отношения не являются ведущей причиной болезни. Основными факторами риска считают следующие:
- Несоблюдение личной гигиены – редкая смена белья, постоянное использование ежедневных прокладок, редкая замена тампонов.
- Продолжительное лечение антибиотиками, цитостатиками, гормональными препаратами;
- Периодические спринцевания.
- Гормональный дисбаланс при дисфункции яичников, ановуляции, приближении менструации, во время беременности, при поликистозе яичников.
- Эндокринные заболевания, сопровождающиеся снижением иммунитета: сахарный диабет, гипотиреоз, патологии надпочечников.
- Хронический аднексит или эндометрит.
- Очаги инфекции в полости рта в виде хронического фарингита, тонзиллита.
- Постоянные стрессы, нервное и физическое перенапряжение.
Иногда смена полового партнера выступает в качестве провоцирующего фактора. У мужчины микроорганизмы на интимных органах отличаются по составу от обитающих у женщины. Контакт с новой микрофлорой при предрасположенности может привести к воспалительной реакции.
У женщин в период климакса воспаление возникает из-за снижения функции яичников и дефицита эстрогенов. Неспецифический вульвовагинит при беременности вызывает снижение иммунитета, которое является следствием повышения прогестерона.
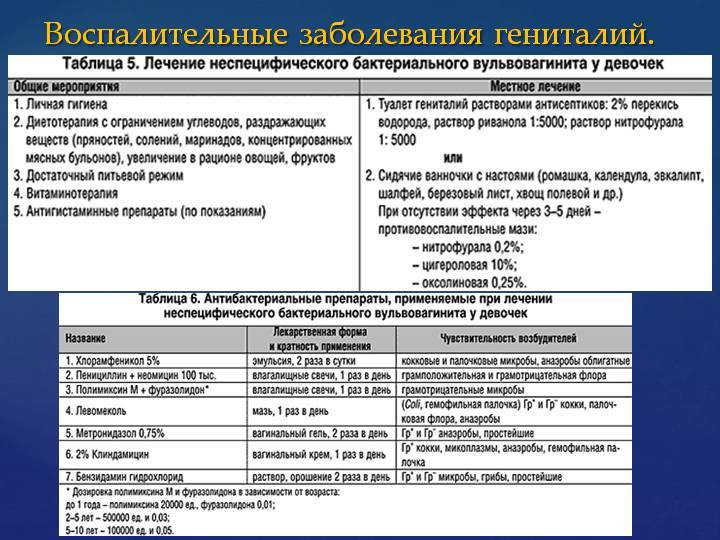
Лечение вульвовагинита
В острой стадии вульвовагинита соблюдают постельный режим с обмыванием наружных половых органов тёплым раствором перманганата калия, борной кислоты и настоем ромашки.
При хроническом течении вульвовагинита проводится антибиотикотерапия с витаминизацией и назначением иммуностимулирующих препаратов.
| Воспалительные заболевания | |
|---|---|
| Мужские воспалительные заболевания | Баланопостит • Везикулит • Колликулит • Орхит • Орхоэпидидимит • Простатит • Эпидидимит |
| Женские воспалительные заболевания | Аднексит • Вагинит • Вагиноз • Вульвит • Вульвовагинит • Бартолинит • Кольпит • Метроэндометрит • Оофорит • Сальпингит • Сальпингоофорит • Цервицит • Эндоцервицит • Эндометрит |
| Общие для мужчин и женщин | Цистит • Уретрит • ЗППП |
| Воспалительные заболевания по возбудителям | Гарднереллез • Герпес • Гонорея • Кандидоз • Микоплазмоз • Трихомониаз • Уреоплазмоз • Хламидиоз |
|
Диагностика вульвита
Теперь, когда мы знаем, какие симптомы имеет вульвит и что это такое, необходимо задуматься о диагностике.
Полный комплекс диагностических мероприятий включает в себя:
- гинекологический осмотр;
- бактериологическое исследование с посевом материала на питательные среды для определения вида возбудителя и его чувствительности к антибактериальным препаратам;
- микроскопия мазка из свода влагалища, цервикального канала и уретры;
- ИФА или ПЦР анализы на специфическую инфекцию, способную вызывать вульвит.
Самодиагностика и самолечение могут привести к усугублению состояния и различным осложнениям.
Последствия вульвовагинита
Откладывая обращение к врачу, женщина рискует приобрести осложнения, которые чреваты функциональными нарушениями. Вульвовагинит не останавливается в полости вагины, переходит в верхние отделы тракта:
- Эндоцервицит — поражение шейки матки.
- Эндометрит — инфицирование тела матки.
- Аднексит — патологическое изменение придатков, труб и яичников.
Вульвовагинит усугубляется появлением свища, соединяющего полость влагалища с кишечником или внешней средой. В маточных трубах образуются спайки, мешающие оплодотворению. Повреждение цервикального канала сказывается на течение беременности. Из-за слабости шейки происходит выкидыш. Чтобы предотвратить гибель плода, ставится пессарий. В сложных случаях лечение проходит со строгим постельным режимом до родов.
Сопутствующие факторы
Существует более 170 видов грибков рода Candida, каждый из них обладает разной вирулентностью — патогенными свойствами. Уровень выделения протеазы, расщепляющей белок, влияет на вероятность некротических изменений.
Кандидозный вульвовагинит у женщин разрушает слизистую, эпидермис под влиянием токсинов. Запускается процесс массового внедрения микроорганизмов в клетки. Скорость проникновения определяется адгезивностью, которую частично определяют условия обитания. Вульвовагинит кандидозной этиологии зарождается под влиянием внешней и внутренней среды.
| Факторы | |
|---|---|
| Эндогенные | Экзогенные |
| Нарушение правил гигиены. | Иммунодефицит. |
| Синтетическая одежда, создающая эффект парника. | Временное ослабление организма после простуды. |
| Тесное нижнее белье, натирающее и повреждающее роговой слой кожи. | Авитаминоз. |
| Частое спринцевание. | Кандидоз кишечника. |
| Раздражение от интимных гелей, спреев, мыла. | Эндокринные болезни: сахарный диабет, гипертиреоз. |
| Порезы бритвой. | Аутоиммунные патологии: красная волчанка, полихондрит. |
| Половые травмы. | Заболевания мочевого пузыря (цистит), мочеиспускательного канала (уретрит), почек (пиелонефрит). |
| Беспорядочная сексуальная жизнь. | Психоэмоциональные расстройства: стресс, депрессия. |
| Забытые тампоны, редкая смена прокладок. | Менопауза. |
| Неподходящие оральные контрацептивы. | |
| Ношение внутриматочной спирали. | |
| Длительный прием антибиотиков, цитостатиков, гормонов. | |
| Перенесенная химиотерапия. |
Лечение кандидозного вульвовагинита проходит комплексно с терапией сопутствующих патологий. Микоз с эрозиями при сахарном диабете объясняется дистрофией вагинальной ткани из-за повышения уровня глюкозы, проницаемость оболочек способствует быстрому проникновению микробов. Лечение вышеперечисленными лекарствами делает эпителий рыхлым, смещает pH, усиливает антигенные свойства.
Симптомы
Симптомы вульвита варьируются в зависимости от его причины и того, как долго он существует .
Общие признаки включают:
- Зудящий
- Покраснение
- Припухлость
- Болезненность
- Боль от секса
- Повышенная чувствительность при протирании туалетной бумагой
Инфекции или аллергии, вызывающие вульвит, имеют и другие симптомы:
- Утолщенные или беловатые пятна
- Прозрачные пузыри, которые вскрываются и образуют корочку
- Чешуйчатый внешний вид
- Шишки или бородавки
-
Вагинальные выделения.
Диагностика
Возможно, вы уже подозреваете причину своего вульвита; возможно, симптомы начались, например, после того, как вы сменили стиральный порошок. Но иногда причина может быть неочевидна. В любом случае, записаться к врачу гинекологу — хорошая идея для сдачи анализов при вульвите.
Доктор может диагностировать заболевание с помощью гинекологического обследования. Несколько исследований, таких как анализ мочи на вульвит, анализы на венерические заболевания и мазки Папаниколау, могут помочь диагностировать причину воспаления. Далее приведем список наиболее частых лабораторных тестов, применяемых в гинекологии для диагностики вульвита:
- Мазок на степень чистоты
- Микроскопия мазка по Граму
- Бакпосев на микрофлору
- ПЦР анализы мазка
- Флороценоз влагалища
- НАСБА
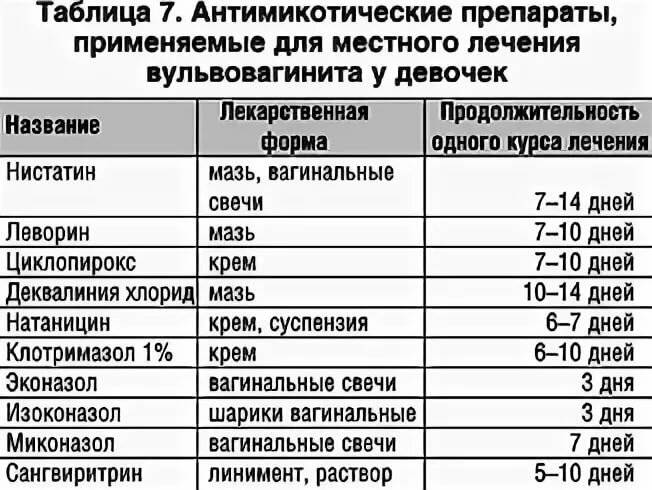
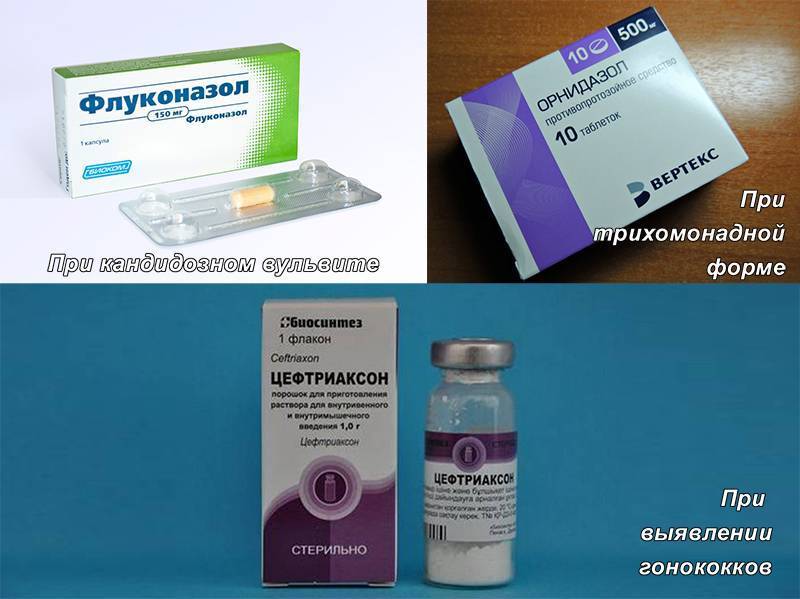
Лечение вульвита
Основная причина вашего вульвита будет диктовать и принципы и тактику его лечения. Рекомендации вашего врача могут включать следующие стратегии ухода для уменьшения раздражения и воспаления:
- Прекратите использование мыла, лосьонов, пенной ванны и других продуктов, которые вызывают или усугубляют ваш вульвит.
- Старайтесь не царапаться, потому что это может привести к дальнейшему раздражению, а также вызвать кровотечение или инфекцию.
- Мойте эту область только один раз в день теплой водой. Чрезмерное мытье может привести к дальнейшему раздражению.
Они могут использоваться отдельно или в сочетании с лекарственными препаратами:
- При аллергической реакции могут быть назначены низко дозированные гидрокортизоновые кремы.
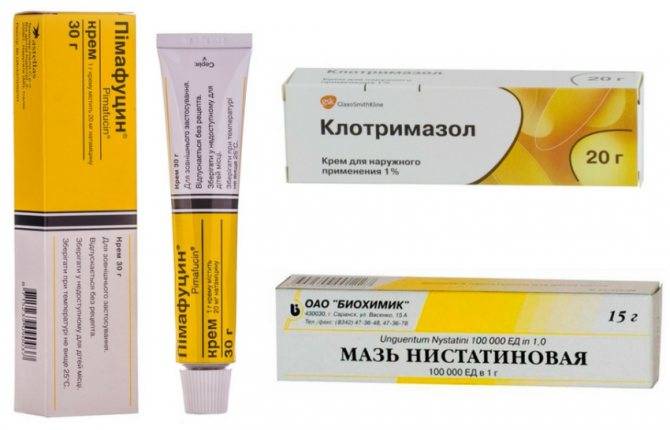
- При инфекции могут потребоваться противогрибковые или антибактериальные кремы.
- Эстрогеновые препараты могут уменьшить воспаление и симптомы для женщин в постменопаузе.
Для облегчения дискомфорта врачи-гинекологи рекомендуют:
- Принимать теплые ванны или принимать сидячие ванны;
- Применение горячих компрессов с борной кислотой;
- Нанесение каламинового лосьона (только для наружных зон);
-
Использование гипоаллергенной смазки, особенно перед сексом.
Советы по профилактике
Как правило, держите область влагалища и вульвы сухой и прохладной, особенно чистой во время менструации и после дефекации. Обязательно аккуратно очищайте вагинальную и перианальную области и избегайте трения мочалками или полотенцами.
Другие способы профилактики вульвита включают:
1. Ходите в хлопчатобумажных трусах.
2. Избегайте чрезмерно тесных брюк, колготок или любой другой одежды, которая раздражает область вульвы или не обеспечивает адекватной циркуляции воздуха.
3. Сделайте выбор в пользу белой туалетной бумаги без запаха и женских товаров без отдушек.
4. Используйте стиральный порошок без отдушек и красителей.
5. Избегайте вагинальных спреев и порошков-присыпок.
6. Меняйте мокрую одежду после купания или интенсивной физической нагрузки.
7. Всегда используйте презервативы во время сексуальных действий — это снизит риск вульвита, половых инфекций и других проблем (если вы не находитесь в длительных моногамных отношениях).
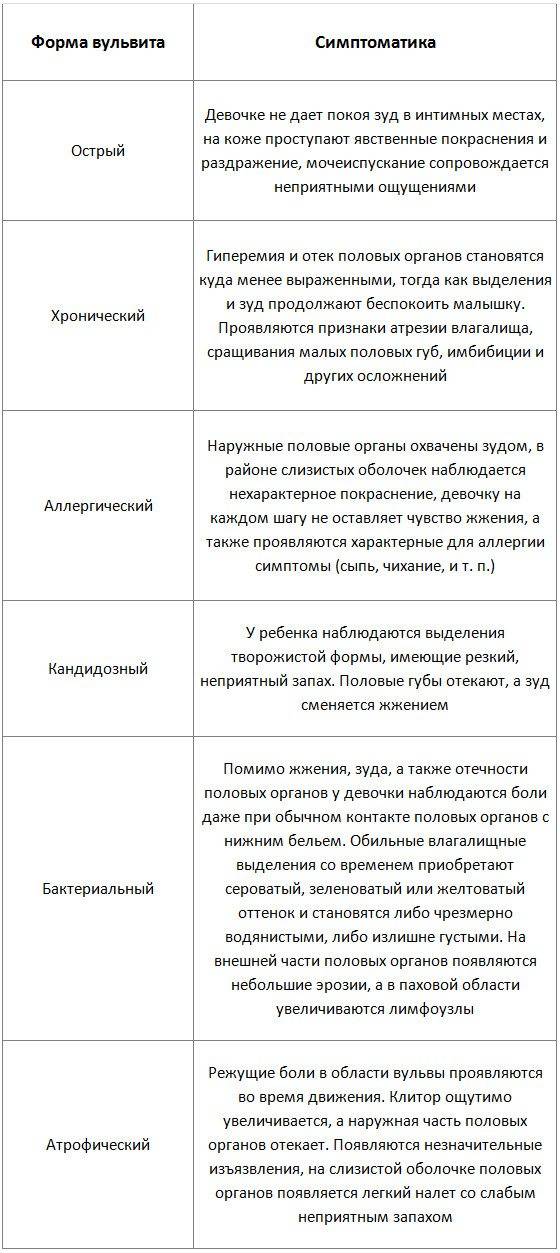
Признаки вульвита
В гинекологии различают хроническую и острую формы заболевания. На фото пациента с вульвитом четко видно гиперемию, покраснение и видоизмененную слизистую.
Признаки острого вульвита:
- отек клитора;
- зуд и жжение вульвы;
- покраснение половых губ;
- увеличение сальных желез;
- появление язвочек и эрозий;
- болезненное мочеиспускание;
- шероховатость малых половых губ;
- сукровичные или серозно-гнойные выделения;
- поражение паховых складок (в редких случаях);
- пузырьки с жидкостью (герпетический вульвит);
- увеличение лимфоузлов в паху, иногда может фиксироваться повышение температуры;
- творожистые, желто-зеленые или белые выделения водянистого характера (если причиной вульвита является кишечная палочка, стафилококк).
Проявления хронического вульвита:
- отек вульвы;
- зуд и выделения;
- дефекты эпителия;
- гиперемия на вульве;
- покраснения слизистых;
- гипертрофия сальных желез.