SQLITE NOT INSTALLED
Причины пневмонии
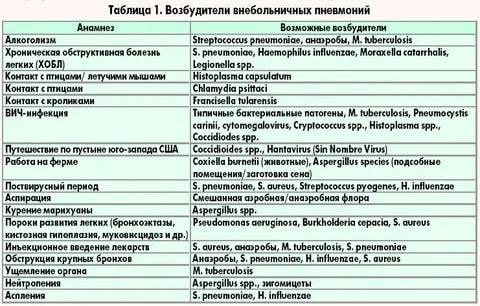
Чаще всего причиной пневмонии выступает бактериальная инфекция. В 30-40% случаев возбудителем воспаления легких является пневмококк (разновидной стрептококковой инфекции). Кроме бактерий, пневмония также может быть вызвана вирусами, микоплазмами, хламидиями.
Обычно возбудитель попадает в легкие аэрогенным путем – с вдыхаемым воздухом. Но также возможно попадание инфекции с током крови из уже существующего очага воспаления (например, при перитоните). Проникновение инфекции через верхние дыхательные пути также в большинстве случаев происходит поступательно – сначала возникает очаг воспаления в носоглотке или горле, а уже потом из него инфекция «спускается» в легкие. Таким образом, любое вирусное заболевание верхних дыхательных путей (ОРВИ, грипп) может стать спусковым механизмом развития пневмонии, поскольку вирусное поражение создает благоприятные условия для активизации патогенных бактерий. При заболевании трахеитом или бронхитом необходимо обязательно наблюдаться у опытного врача, чтобы предотвратить или вовремя обнаружить проникновение инфекции в сами легкие.
Факторы, способствующие возникновению пневмонии (воспаления легких)
В некоторых случаях опасность возникновения пневмонии возрастает. Наиболее уязвимы дети (в силу неразвитости иммунитета, дыхательной мускулатуры, более узких и коротких дыхательных путей). Также часто воспаление легких развивается у людей старшего возраста (от 60 лет), это связано с возрастным ослаблением иммунитета, потерей тонуса мышц и низкой подвижностью.
Факторами, увеличивающими риск заболевания пневмонией, также являются:
- хронические заболевания внутренних органов (почек, сердца) в стадии обострения;
- онкологические заболевания;
- эндокринные заболевания (сахарный диабет);
- заболевания центральной нервной системы (в том числе эпилепсия);
- ослабленный иммунитет;
- постоянные стрессы, угнетенное состояние;
- неполноценное питание (недостаточное употребление фруктов, овощей, рыбы, мяса);
- переохлаждение;
- курение;
- злоупотребление алкоголем.
Осложнения
Если должное лечение отсутствует, возможно, ухудшение состояния. Бронхопневмония может вызвать ряд осложнений, в том числе гнойного отита или серозного плеврита. Все это усугубляет состояние ребенка. Нередко развивается нефрит.
Если малыш начинает плохо себя чувствовать и лечение явно не дает положительной динамики, стоит изменить терапевтические меры. Ведь неправильное устранение болезни приводит к увяданию малыша. Он остается слабым, желание играть, кушать и что-либо делать полностью отсутствует. Это связано с ослаблением организма.
Нередко бронхопневмония способна привести к общей интоксикации организма. Развиться может и тахикардия, которая проявляет себя как в движении, так и в состоянии покоя. Малыша донимает чрезмерное беспокойство, он начинает капризничать. Самым тяжелым осложнением, является развитие судорог. Своевременное и правильное лечение позволят избежать всех возможных последствий.
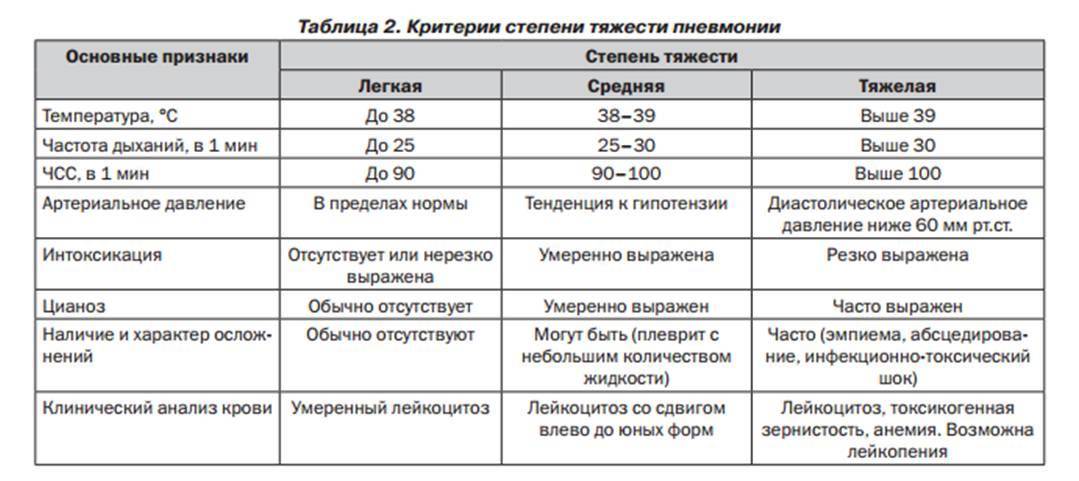
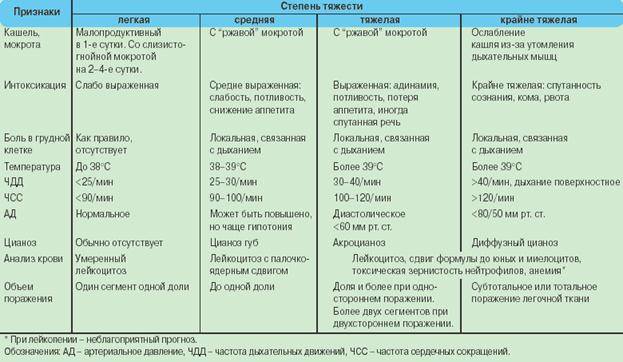
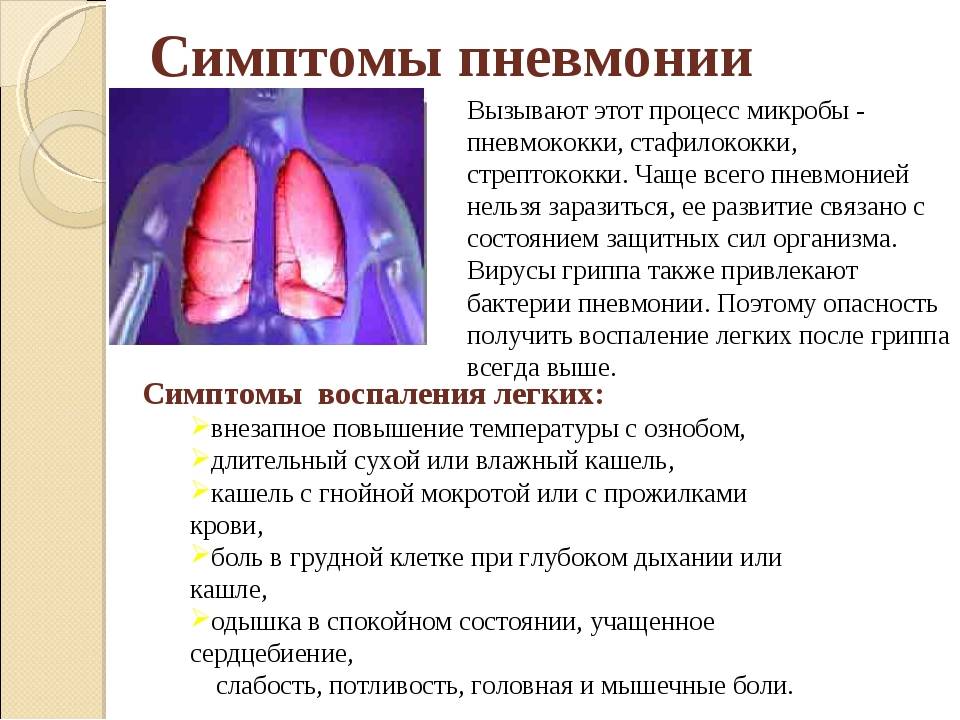
Симптомы и первые признаки
У детей от 4 до 10 лет симптомы пневмонии развиваются не сразу. Вначале у ребенка появляется общая слабость и недомогание, нарушения сна и частое удушье. Затем симптомы начинают напоминать грипп — чихание, заложенность носа, кашель.
Более поздние симптомы следующие:
- Температура тела может вообще не подниматься выше нормы, а во всяком случае, не превышать 38 ºC.
- Цианоз можно увидеть на кончиках пальцев и в носогубном треугольнике при плаче или сильном сосании.
- При дыхании кожа между ребрами может отступать на пораженной стороне.
- Если у ребенка развивается дыхательная недостаточность, грудная клетка участвует в акте дыхания нерегулярно.
- По мере прогрессирования болезни ритм дыхания нарушается, крылья носа сжимаются и перестают двигаться.
- У совсем маленьких детей могут быть пенистые выделения изо рта.
У дошкольников лучше работает иммунная система, поэтому болезнь выражена сильнее:
- начальная стадия болезни напоминает вирусное заболевание;
- частота дыхания при пневмонии у дошкольника более 50 раз в минуту;
- Через неделю появляется кашель, который может быть довольно болезненным;
- Парацетамол или ибупрофен не понижают температуру тела;
- После отхаркивания мокрота желтого или зеленого цвета;
- Может учащаться пульс, может возникнуть кожная сыпь, проблемы с пищеварением и мышечные боли.
У детей школьного возраста симптомы не отличаются от симптомов пневмонии у взрослых
Родителям следует обратить внимание на кашель, учащенное дыхание (более 60 вдохов в минуту) и одышку
При пневмонии в большинстве случаев нарушается обмен веществ, причиной этого является воспалительный процесс, поражающий все системы организма человека. Выделяя токсины, микробы воздействуют на нервную ткань, заставляя ребенка чувствовать себя гиперактивным.
Нередко при пневмонии — синдром гипоксии, при кровообращении он активизируется, что отрицательно сказывается на сердце и сосудах. Следовательно, ребенок может быстро похудеть и может страдать неврастенией. Диагностируйте пневмонию и начните лечить болезнь как можно раньше, иначе последствия могут быть очень серьезными.
Лечение пневмонии (воспаления легких)
Больных легкой формой пневмонии обычно успешно лечат в домашних условиях. Им дают антибиотики, обильное питье и обеспечивают полный покой. В более тяжелых случаях может потребоваться лечение в больнице.
Лечение воспаления легких дома (амбулаторное)
Кашель может продолжаться еще 2-3 недели после окончания курса антибиотиков, а чувство усталости может сохраняться еще дольше, потому что ваше тело будет восстанавливаться после болезни. Если симптомы не начнут проходить в течение двух дней после начала лечения, сообщите об этом вашему врачу. Эффекта от лечения может не быть по следующим причинам:
- бактерии, вызывающие инфекцию, могут быть устойчивы к тем антибиотикам, которые вы принимали, — ваш доктор может прописать вам другой антибиотик взамен или в дополнение к первому;
- инфекцию может вызывать вирус, а не бактерия — антибиотики не действуют на вирусы, а иммунной системе вашего организма придется самой бороться с вирусной инфекцией, вырабатывая антитела.
Чтобы облегчить симптомы пневмонии, можно принимать болеутоляющие, такие как парацетамол или ибупрофен. Они помогут снять боль и сбить высокую температуру. Вам не следует принимать ибупрофен, если у вас:
- аллергия на аспирин или иные нестероидные противовоспалительные препараты (НПВП);
- астма, болезни почек, язва желудка или нарушение пищеварения.
Не рекомендуется принимать лекарства от кашля, тормозящие кашлевой рефлекс (кодеин, либексин и др.). Кашель помогает прочищать легкие от мокроты, поэтому если остановить кашель, инфекция может дольше оставаться в организме. Помимо этого, имеется мало доказательств того, что средства от кашля эффективны. Теплое питье с медом и лимоном поможет снять дискомфорт, вызываемый кашлем. Пейте много жидкости, чтобы не допустить обезвоживания, и много отдыхайте, чтобы ваш организм восстановился.
Если вы курите, сейчас как никогда важно бросить курить, так как это вредит вашим легким. Пневмония редко передается от одного человека другому, поэтому больному можно находиться в окружении людей, включая членов семьи
Однако людям с ослабленной иммунной системой следует избегать контакта с больным пневмонией до того, как он начнет поправляться
Пневмония редко передается от одного человека другому, поэтому больному можно находиться в окружении людей, включая членов семьи. Однако людям с ослабленной иммунной системой следует избегать контакта с больным пневмонией до того, как он начнет поправляться.
После облегчения симптомов вам, возможно, потребуется ещё какое-то время для полного выздоровления. При этом кашель может сохраниться. Если вас это беспокоит, поговорите со своим лечащим врачом.
Лечение пневмонии в больнице (стационарное)
При тяжелых симптомах вам может потребоваться лечь в больницу для лечения. Лечение в больнице будет включать прием антибиотиков и жидкостей внутривенно через капельницу и/или подачу кислорода через кислородную маску для облегчения дыхания.
В очень тяжелых случаях пневмонии подача воздуха в легкие может осуществляться через аппарат искусственной вентиляции легких в отделении реанимации и интенсивной терапии.
Врач, скорее всего, попросит вас прийти повторно примерно через 6 недель после начала приема антибиотиков. В некоторых случаях он может назначать повторные исследования, например, рентген грудной клетки, если:
Причины бронхопневмонии у детей
Основной причиной развития заболевания является попадание в организм основного возбудителя. Это может быть гемофильная палочка, пневмококк, стафилококк и хламидии. Проникнуть в организм они способны через вдыхаемый воздух в виде мелкого аэрозоля, в составе которого имеются патогенные микроорганизмы. Но у детей любого возраста основной причиной бронхопневмонии является поражение бронхов и верхних дыхательных путей.
Большинство детских пульмонологов считают, что при развитии затяжного течения заболевания, ребенку необходимо немедленно провести обследование. Скорее всего, иммунные функции организма нарушены и справится с этим, поможет иммунолог. К чему все это было сказано, дело в том, что у деток со слабым иммунитетом вероятность развития заболевания очень высока. Их организм не способен противостоять проникающим в него патогенным микроорганизмам. Поэтому каждое заболевание может перейти в острую форму и спровоцировать осложнения, в том числе и бронхопневмонию.
Причиной развития болезни может послужить посещение детских учреждений. Естественно, ребенка не стоит оставлять дома, но следить за его состоянием необходимо постоянно. Главная профилактическая мера это укрепление иммунитета.
Очаговая пневмония у детей
Заболевания органов дыхания у пациентов детского возраста всегда протекают остро и вызывают ряд осложнений. Очаговая пневмония у детей встречается очень часто и характеризуется воспалением легочных тканей небольшого размера. Ее течение существенно осложняется, если воспалительные участки сливаются. В этом случае очаговое поражение принимает сливную форму, которая проходит тяжело и предрасположена к разрушению тканей.
Недуг провоцируется различными стрептококками и пневмококками, бактериями, грибами, вирусами и даже физическими факторами. Пневмония может выступать осложнением аллергической реакции или другого заболевания, затронувшего дыхательные пути. Болезнетворные микроорганизмы проникают на слизистые оболочки и вызывают их отечность, провоцируя скопление мокроты.
Симптомы:
- Субфебрильная температура, которая может повышаться до 39 градусов.
- Общая слабость, отсутствие аппетита, вялость, пониженная активность.
- Хрипы и отдышка.
- Гиперемия кожи лица и посинение кожи возле носа.
- После кашля появляются болезненные ощущения в груди.
Все вышеуказанные признаки являются поводом немедленно отвести ребенка к врачу. При своевременной диагностике и лечении, заболевание можно устранить с минимальными осложнениями.
Очаговое воспаление дыхательной системы у детей выявляют с помощью лабораторных анализов (кровь, моча, мокрота) и рентгенограммы грудной клетки. Если диагноз подтвердил наличие болезни, то для лечения применяют этиотропную терапию. Ребенку назначают препараты разных групп для оптимального устранения инфекции.
Как и чем лечить пневмонию?
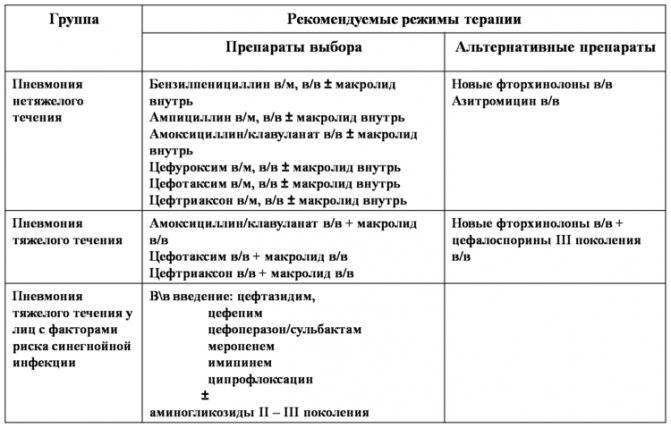
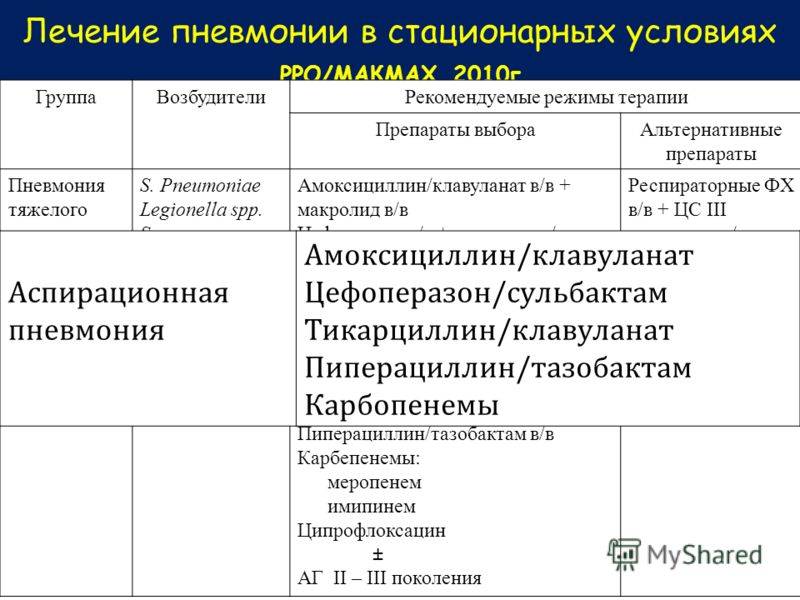
Лечение пневмонии должен назначать терапевт. Оно будет зависеть от причин воспаления легких, от его тяжести, наличия хронических заболеваний, общего состояния здоровья. При пневмонии лечат инфекцию, которая ее вызвала, проводят симптоматическую и поддерживающую терапию, предупреждают появление осложнений. Тем, кто находится в группе риска или тяжело переносит воспаление легких, может требоваться госпитализация. Если развивается дыхательная недостаточность, нужна респираторная поддержка.
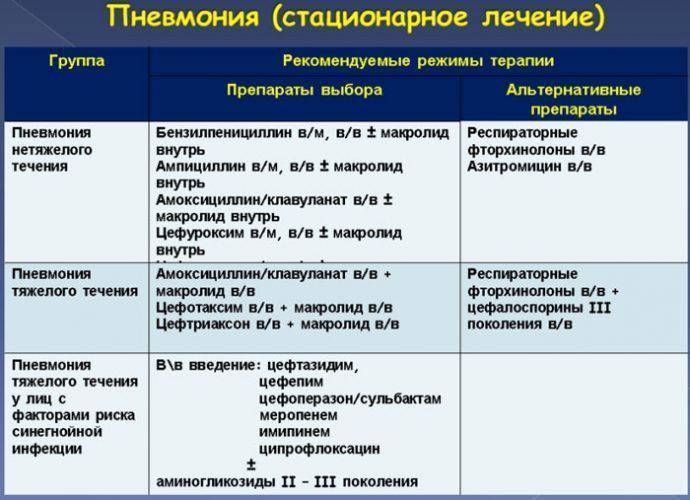
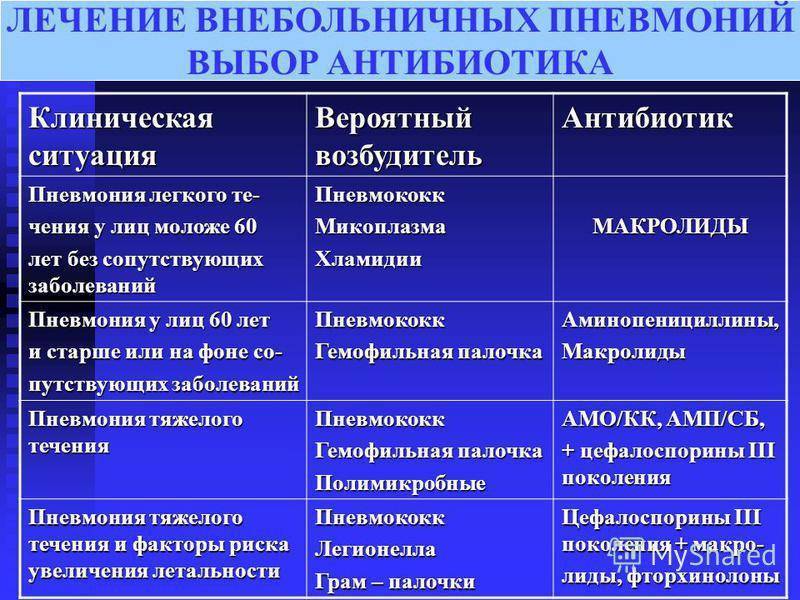
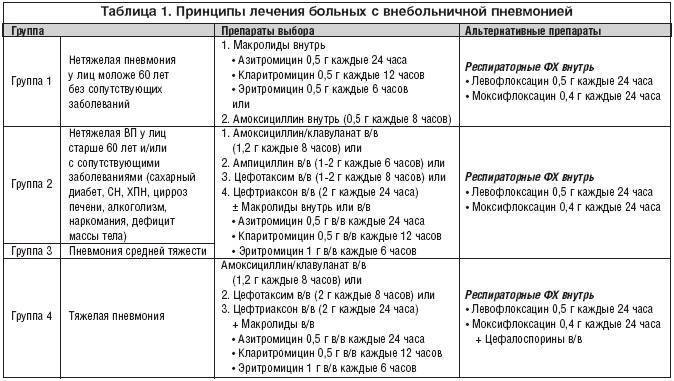
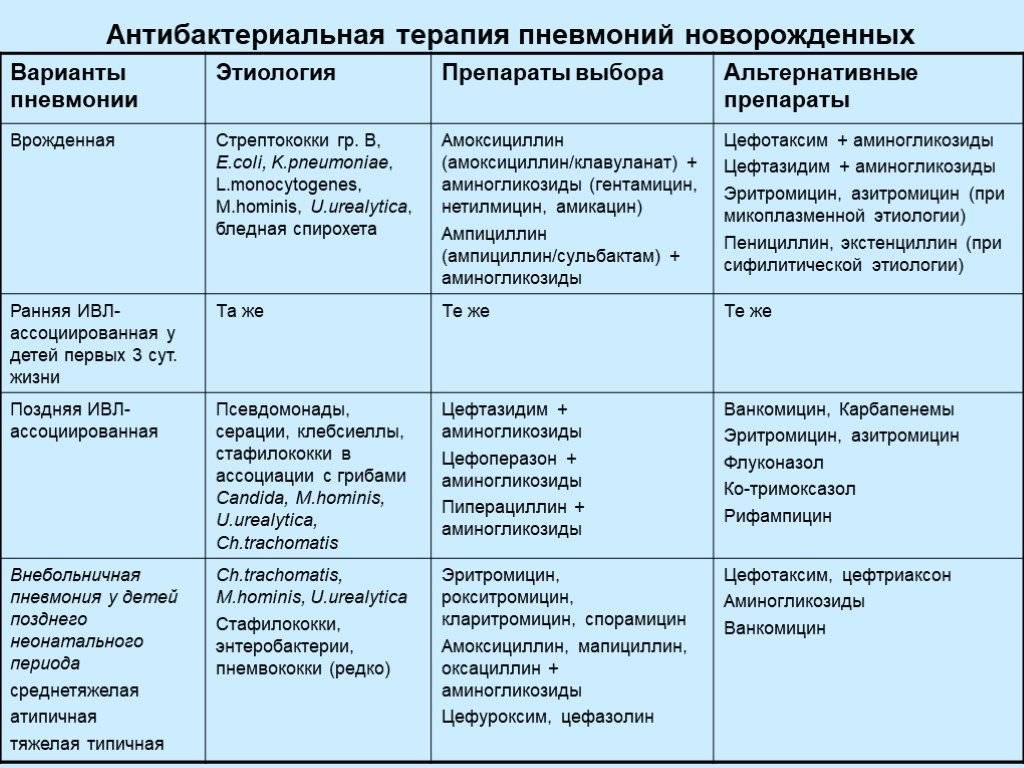
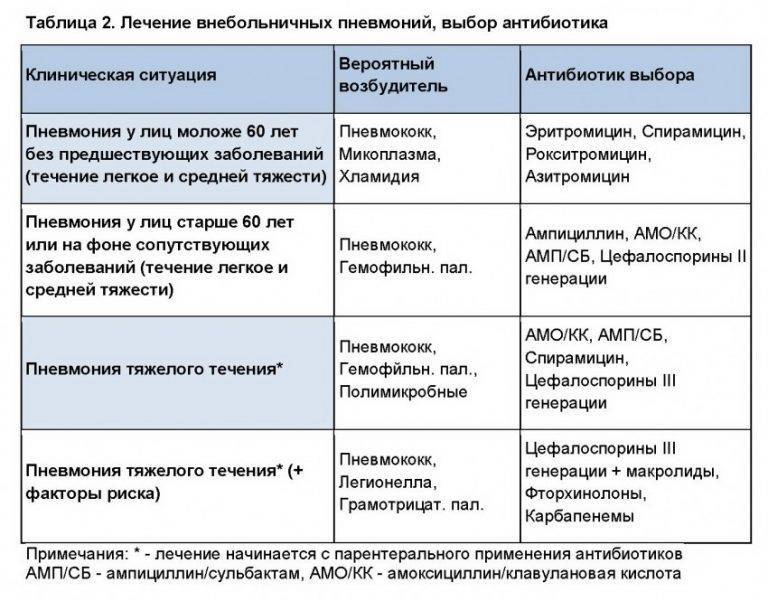
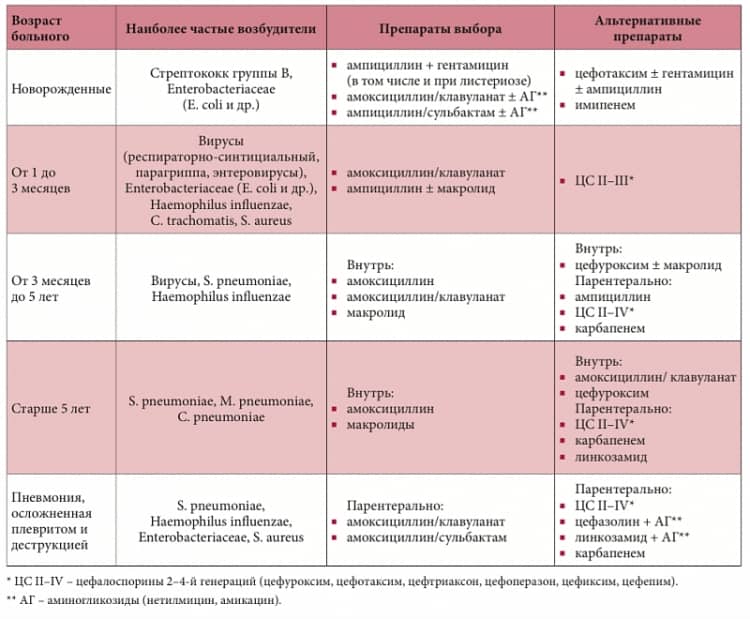
Антибактериальная терапия
Назначается только при бактериальной пневмонии и в случаях, когда вирусная пневмония осложняется бактериальной инфекцией. Если воспаление легких вызвано вирусом и протекает без осложнений, антибактериальные препараты не используются, их применение может быть опасным.
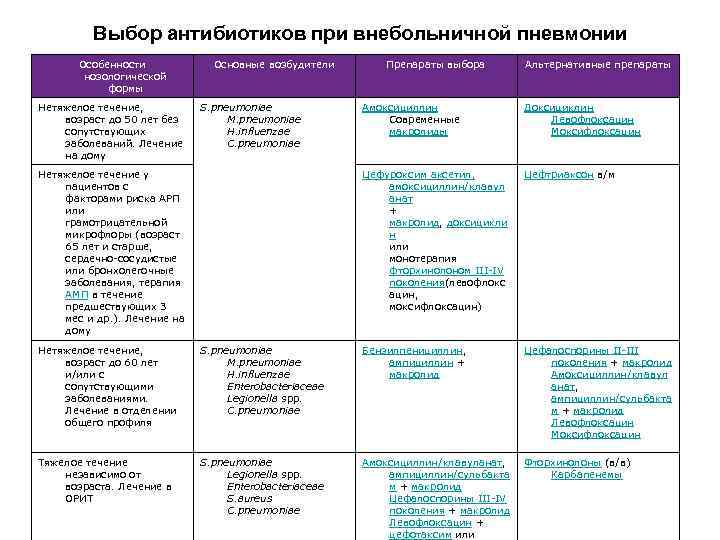
Для лечения бактериальной пневмонии могут использоваться антибиотики нескольких видов: макролиды, цефалоспорины, фторхинолоны, аминопенициллины. Чтобы правильно подобрать препарат, врач должен определить возбудителя инфекции — то, какие именно бактерии вызвали воспаление легких.
Противовирусная терапия
Противовирусная терапия применяется, если пневмония вызвана вирусом гриппа, парагриппа, аденовирусом и другими. При развитии вирусной пневмонии на фоне заражения вирусом гриппа могут назначаться ингибиторы нейраминидазы (осельтамивир и занамивир). Антибиотики применяются только в случае присоединения бактериальной инфекции.
Поддерживающее и симптоматическое лечение
Чтобы снизить повышенную температуру и снять боль, терапевт может назначить парацетамол, ибупрофен или другие нестероидные противовоспалительные средства. Возможно назначение муколитических препаратов, которые разжижают мокроту и стимулируют ее выведение: амброксола, ацетилцистеина и др. В период лечения рекомендуют соблюдать постельный режим и пить больше жидкости.
При развитии острой дыхательной недостаточности нужна респираторная поддержка. Способ такой поддержки выбирают по тяжести состояния:
- Кислородотерапия. Предполагает вдыхание чистого кислорода через лицевую маску, помогает увеличить поступление кислорода в кровь.
- Неинвазивная или инвазивная вентиляция легких. Применяется, если кислородотерапия не обеспечивает достаточного поступления кислорода в кровь, если дыхательная недостаточность сопровождается остановками дыхания, нарушением сознания, резким снижением артериального давления (систолическое ниже 70 мм рт. ст.) и частоты сердечных сокращений.
- ЭКМО (рис. 3). Технология насыщения крови кислородом с помощью специального аппарата. Он «забирает» кровь из венозного русла, очищает, насыщает кислородом и направляет ее в венозное или артериальное русло (зависит от способа подключения аппарата). ЭКМО применяется при острой дыхательной недостаточности, если другие способы респираторной поддержки не дают необходимых результатов.
Причины абсцедирующей пневмонии
- анаэробные;
- аэробные;
- грибки;
- простейшие;
- смешанная микрофлора.
Зачастую болезнь развивается на фоне поражения тканей легких анаэробными микроорганизмами, которые проникают в органы дыхания вследствие аспирации секрета ротоглотки или распространения из очагов инфекции по лимфо- и кровеносным сосудам.
Аспирационная природа развития болезни чаще всего встречается у таких категорий пациентов:
- наркоманы, алкоголики;
- перенесшие внутримозговое кровоизлияние;
- страдающие эпилепсией и нарушениями сознания;
- болеющие десфагией, сахарным диабетом, парадонтозом, болезнями системы кроветворения.
Само по себе проникновение инфекции в легкие не гарантирует возникновения гнойно-воспалительного процесса. Все зависит от состояния иммунной системы человека. Если иммунитет работает слаженно, защитные клетки моментально уничтожат болезнетворную флору, в противном случае инфекция внедряется в ткани и беспрепятственно размножается, вызывая деструктивные изменения в легких.
Иммунная система, пытаясь избавиться от патологического очага, удаляет гнойное содержимое через бронхи. Нередко случается прорыв абсцесса в бронхи. После прорыва стенки капсулы слипаются и на этом месте формируется рубец. Если же прорыва абсцесса не случилось, развиваются такие опасные осложнения:
- прорыв гнойника и распространение гнойного содержимого в плевральную полость;
- внутрилегочное кровотечение;
- заражение крови;
- инфекционно-токсический шок.
Если при таких осложнениях медицинская помощь оказана больному несвоевременно, высока вероятность летального исхода.
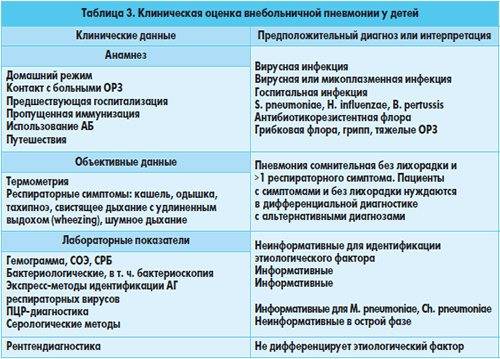
Как выявить пневмонию: алгоритм обследования
1. Проконсультируйтесь с врачом — изучив ваш случай, доктор составит план обследования. Воспаление легких классифицируют по ряду признаков (возбудителю, локализации). Пневмония может быть двусторонняя, очаговая (бронхопневмония), вирусно-бактериальная — и от этого зависит схема лечения. Будьте готовы к тому, что при наличии подозрения на воспаление легких вам назначат анализы и лучевую диагностику.
2. Сдайте анализы — лабораторная ПЦР-диагностика поможет дифференцировать пневмонию
Это важно, поскольку вирусная и бактериальная инфекция лечатся по-разному. Однако при определенных обстоятельствах анализы могут давать ложноположительный или ложноотрицательный результат
Например, известно, что при коронавирусе COVID-19 первичные анализы обладают погрешностью около 30%.
3. Проверьте легкие с помощью достоверных методов лучевой диагностики — сканирование грудной клетки покажет очаги поражения легких, если они есть. Сегодня наиболее информативным и точным способом диагностики пневмонии признана компьютерная томография (КТ) легких.
В отличие от флюорографии и рентгена, КТ легких достоверно покажет области поражения легких даже на ранней стадии пневмонии (1 и 2), когда процент деструкции легочной ткани может не превышать 10%. На томограммах такие участки легких выглядят как «матовые стекла» или засветы. При этом пациент успеет вовремя начать лечение, а флюорографию или рентген делать не нужно. Когда заболевание переходит в более тяжелую 3 или 4 форму (такую пневмонию покажет и обычный рентген), справиться с воспалением легких дома и без последующей специальной реабилитации уже не представляется возможным.
Если пациент действительно болен пневмонией, на КТ-сканах визуализируются очаги деструктивных изменений (отёк стенок альвеол, скопления жидкости), при этом на снимках будет несколько «матовых стекол». Например, при коронавирусе они обычно расположены с обеих сторон периферически — в задних и нижних отделах легких. Одно «матовое стекло» может указывать на другие заболевания (аллергию, бронхиальную астму) или онкогенный процесс.
Таким образом, по наличию «матовых стекол» на томограмме легких и их расположению, врачи диагностируют пневмонию. Дополнительные методы обследования (пульсоксиметрия, анализ крови и мокроты) нужны для определения тактики лечения.
Диагностика пневмонии — это комплекс мероприятий, в процессе которого врачи сравнивают данные и ключевые маркеры, чтобы поставить точный диагноз
От этого будет зависеть успех терапии и реабилитации после пневмонии, поскольку важно также свести к минимуму последствия перенесенного заболевания
Профилактика
Один из главных методов пневмонии – это вакцинация. От воспаления лёгких нет универсальных вакцин. Но очень хороший результат дают прививки пневмококка (самого распространённого возбудителя бактериальной пневмонии) и от гриппа .
Вакцинация от пневмококка и гриппа особенно показана людям из групп повышенного риска:
- лицам старше 65 лет;
- страдающим бронхиальной астмой, хроническим бронхитом,
- перенёсшим инфаркт миокарда,
- лицам с ишемической болезнью сердца, кардиомиопатиями.
Также (при строгом контроле и оценки ситуации инфекционистом) такие прививки могут быть показаны лицам с тяжёлыми заболеваниями печени и ВИЧ.
Крайне важный элемент профилактики – и дыхательная гимнастика. Если человек регулярно делает дыхательные упражнения, то у него существенно улучшается вентиляция лёгких, ему легче следить за дыханием, дыхательный аппарат укрепляется, накопившаяся мокрота – регулярно отходит (и нет рисков образования застойных явлений).
Начинать лучше с дыхательной гимнастики в лежачем положении тела
- Положите левую руку на живот, правую — на грудину. Сделайте вдох и надуйте живот. Затем сделайте медленный выдох с максимально возможным втягиванием живота. На первом занятии повторите упражнение на протяжение одной минуты. Через три недели выполняйте упражнение на протяжении 3-х минут.
- Вдохните воздух и отчётливо произнесите звуки «ха», «м», «р» и «ж». Время выполнения упражнения, как и в предыдущем случае – от 1 до 3 минут.
Если упражнения переносятся хорошо, можно взяться за боле ее сложные варианты: например попробовать упражнения из комплекса Стрельниковой или попрактиковаться в йоге.
Так как пневмония может иметь разную природу, а её протекание возможно в разных формах, подход к диагностике, профилактике, лечению должен быть комплексным. Лучше всего пневмонию лечить не дома, а в условиях стационара. Большой опыт лечения воспаления лёгких – у врачей пульмонологического отделения 5-й больницы г. Минска. Больница располагает комплексной диагностической базой. В штате – опытные врачи
В том числе, кроме пульмонологов в больнице отличный штат кардиологов, что важно для минимизации рисков осложнений. Есть все условия для лечения и реабилитации
Причины развития у взрослых
Прежде чем вы сможете говорить о распознавании болезни, вам нужно знать, что ее вызывает. Эти знания либо снизят риск заражения, либо будут полезны в процессе диагностики и лечения.
Снижение иммунитета считается основной причиной развития пневмонии. Именно этот фактор «прокладывает путь» патогенам, включая бактерии, вирусы и грибки, что приводит к разрушению легочной ткани с дальнейшими последствиями.
Помимо того, что организм не в состоянии подавить патогенные микробы, существует ряд факторов, способствующих как снижению иммунитета, так и непосредственно инфицированию:
- контакт с больным человеком;
- переохлаждение;
- подверженность стрессу;
- пожилой возраст;
- хроническая усталость и нарушения сна;
- Вредные привычки (особенно курение);
- Сопутствующие хронические заболевания;
- Нелеченные простуды, связанные с изменениями верхних дыхательных путей.
Первые признаки
Заболевание у детей до 1 года обычно начинается с общей слабости, бледности, замедления движений. Более того, он может не сразу проявиться решительно. Даже температура в некоторых случаях сначала не поднимается выше 38 ° C. Чаще всего выявить первые симптомы пневмонии способен только опытный педиатр.
Заподозрить пневмонию можно в следующих случаях:
- Если у ребенка недавно была острая респираторная инфекция, у него постоянный сильный кашель и одышка;
- Развивается дыхательная недостаточность;
- Половины грудной клетки по-разному участвуют в процессе дыхания;
- ритм дыхания нарушен;
- кожа прячется между ребрами;
- мраморность кожи, особенно на крыльях носа и кончиках пальцев — развивается цианоз
- тахикардия;
- несогласованность учащенного сердцебиения и температуры тела;
- крылья носа бледные, иногда даже совершенно неподвижные;
- У грудных детей могут появиться пенистые выделения изо рта;
- сонливость и вялость.
Симптомы очаговой пневмонии очевидны и легко заметить родителям: кашель нарастает постепенно, затем следует одышка и затрудненное дыхание. Между ребрами на стороне пораженного легкого может наблюдаться втягивание кожи и мышц.
Сегментарная пневмония, которая чаще всего вызывается вирусами, очень сложно диагностировать и обычно определяется после направления на рентгенологическое обследование. Сопровождается редким кашлем, но с одышкой с задействованием добавочных мышц, гипертермией и потливостью.
При осмотре педиатром можно обнаружить незначительные альвеолярные шумы в больном легком, частый кашель.
У детей младше 6 месяцев пневмония может протекать без температуры — это может произойти при заражении ребенка трихомонадой.
Как правило, у детей до одного года симптомы могут быть необычными, поэтому проводят не только рентген, но и обследование.
Патогенез
Развитие бронхопневмонии представляет собой затяжной процесс. Для него характерно проявление патофизиологических процессов, которые могут развиться как последовательно, так и параллельно. В эту группу входят нарушения дыхания различной степени, в том числе внешнего и тканевого. Это может быть дыхательная недостаточность, токсическое воздействие инфекционно агента. Нередко ко всему присоединяются расстройства микроциркуляции. Таковым является патогенез, для него характерна интенсивность и скорость развития вышеописанных процессов.
Начальным звеном развития является гипоксемия. Она берет свое начало из инфекционного агента, который запросто внедряется в легочную ткань. Перфузия газов снижается за счет обструкции бронхов, а также образования микроателектазов. Общетоксическое воздействие возбудителя только лишь усугубляет гипоксемию. Ведь при этом процессе происходит нарушение центральной и гуморальной регуляции дыхания. Под негативное воздействие попадает и кровообращение.
Что такое дисбактериоз новорожденных
Человеческий организм – место проживания огромного числа микроорганизмов, помогающих функционированию многих систем. Полезные и патогенные бактерии находятся в равновесии, пока однажды по каким-то причинам не возникает нарушение баланса. Дисбактериоз – состояние, при котором начинается бурное развитие вредоносных микроорганизмов. Это явление представляет опасность для новорожденных:
- снижаются защитные силы организма;
- ухудшаются обменные процессы;
- повреждается слизистая оболочка кишечника;
- угнетается синтез аминокислот, витаминов.
Плод в утробе матери находится в стерильной обстановке. Во время родов, проходя по половым путям, он получает начальную порцию микроорганизмов. Зарождение микрофлоры кишечника происходит с первого кормления. Грудничок принимает:
- молозиво, содержащее полезные вещества и микроорганизмы, что вызывает рост и размножение лактобактерий, бифидобактерий;
- иммуноглобулины, способствующие образованию иммунитета, нормальному самочувствию.
За несколько дней после рождения происходит формирование микрофлоры. К полезным микроорганизмам добавляются патогенные виды из окружающей среды. Часть бактерий переходит от матери во время контактов – объятий, поцелуев, кормления. К концу первого месяца у грудничка:
- заканчивается колонизация кишечника микроорганизмами;
- формируется здоровая микрофлора;
- отсутствуют предпосылки для возникновения ее дисбаланса.
Причины
Дисбактериоз у младенцев развивается, когда под действием всевозможных факторов происходит ослабление иммунитета. Нередко это случается с недоношенными детьми. Такое состояние у грудничков бывает связано со здоровьем матери в период вынашивания плода. Патологию вызывают:
- тяжелое течение беременности;
- осложнения при родах;
- наличие инфекционных заболеваний;
- применение гормональных препаратов, антибиотиков, противовоспалительных средств.
Педиатры выделяют первичные причины развития дисбактериоза у грудничков. Такое состояние связано с особенностями организма малыша в первые дни жизни, когда наблюдаются:
- недоразвитие внутренних органов, системы ЖКТ;
- первичный иммунодефицит;
- позднее прикладывание к груди;
- стрессовое состояние для ребенка;
- длительное нахождение в роддоме;
- затруднения в работе пищеварительной системы – запор, срыгивание, рвота;
- дисфункция кишечника;
- нарушение всасывания;
- отсутствие лактации у мамы;
- ранний переход на искусственный прикорм.
Причиной появления дисбаланса микроорганизмов становятся неблагоприятные социально-бытовые условия проживания грудничка. Провоцирующими факторами вторичной формы состояния являются:
- развитие инфекций, поражающих полезную микрофлору;
- недостаток выработки ферментов;
- заболевания органов пищеварения;
- лечение малыша антибиотиками;
- аллергический дерматит;
- снижение массы тела;
- заражение паразитами;
- мастит у мамы в период лактации;
- рахит;
- анемия;
- родовые травмы.
Как узнать что у тебя пневмония в домашних условиях?
Самостоятельный диагноз пневмонии у себя или у близкого человека можно определить, сравнив ранее описанные симптомы. Кашель, который не проходит в течение длительного времени и не поддается лечению, должен вызвать мысль о пневмонии и побудить вас обратиться к врачу для постановки диагноза.
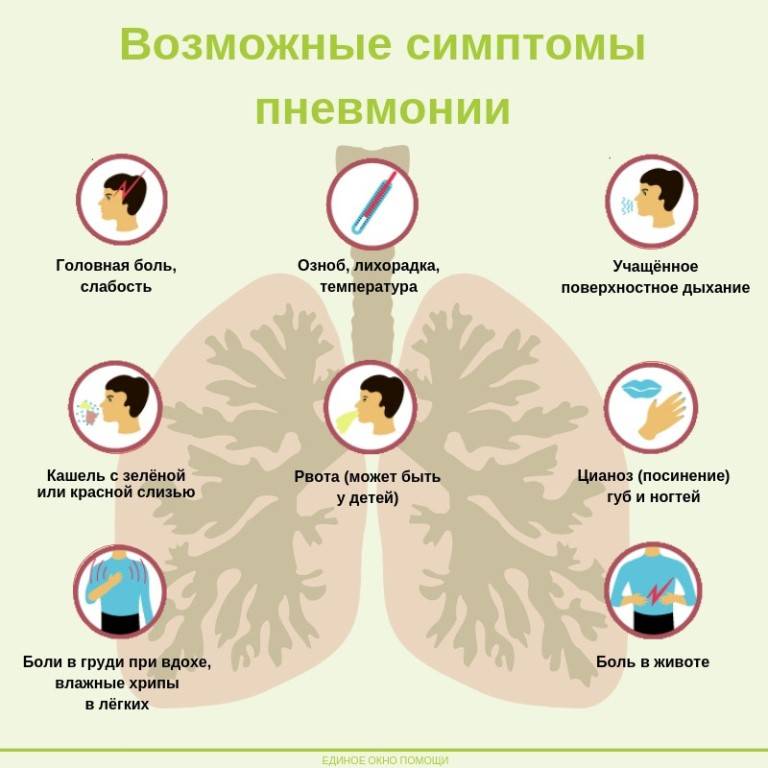
Очевидные симптомы — лихорадка, одышка и боль в груди. Однако есть несколько симптомов, которые могут помочь вам определить, есть ли у вас пневмония, но они не проявляются в первые дни болезни:
- При поражении легочной ткани и распространении очага воспаления стенка грудной клетки может стать неравномерной. Когда пневмония поражает только одно легкое, образуются одно или несколько поражений или воспаляется вся доля легкого. Именно на стороне локализации патологического процесса грудная клетка приподнимается меньше или с задержкой дыхания. Чтобы проверить это, лягте на спину, выпрямите и сделайте несколько глубоких вдохов — патология будет видна.
- Появление мокроты непрозрачного цвета. В случае бактериальной пневмонии, которая является наиболее распространенной, мокрота приобретает коричневатый цвет и содержит гной. Появляется неприятный и даже неприятный запах изо рта.
- На более поздних стадиях пневмонии также меняется цвет мочи. Моча становитсятемнее, а если собрать мочу в емкость для анализа, в ней может образоваться осадок.
Диагностика абсцедирующей пневмонии
- Общий анализ крови. При гнойно-воспалительных процессах в легких повышается уровень эритроцитов, СОЭ, нейрофилов, С-реактивного протеина, креатинкиназы, глюкозы.
- Биохимия. Наблюдается ускорение синтеза и обмена белка, гипоальбуминемия.
- Общий анализ мочи. Увеличивается количество эритроцитов в моче, появляется белок, цилиндры.
- Бронхоскопия. Во время процедуры производится забор мокроты, гноя для дальнейшего цитологического и бактериологического исследования. Также бронхоскопия поможет определить чувствительность инфекционного возбудителя к антибиотикам.
Осложнения
Очаговая пневмония не способна привести к развитию серьезных осложнений. На сегодняшний день она прекрасно лечится. Таким образом, удается устранить не только донимающую симптоматику, но и заболевание в целом. Современные антибактериальные препараты действительно творят чудеса.
Несмотря на столь оптимистичный прогноз, полностью исключать возможность последствий не стоит. Так, в первую очередь может пострадать сердечнососудистая система. Возможно развитие тахикардии. Пострадать может и кровеносная система. Что самое интересное, количество лейкоцитов остается в пределах нормы, но при этом все равно обнаруживается лейкоцитоз или лейкопения. Показатель СОЭ при этом повышен.
Если начать своевременное лечение, избавиться от симптоматики и снизить риск дальнейших последствий будет просто. Очаговая пневмония не так часто вызывает летальный исход. Переживать по этому поводу нет необходимости.
Диагностика
Для постановки диагноза врач должен обнаружить факторы риска развития внутриутробной пневмонии, собирая анамнез матери, зафиксировать нарастающую одышку ребенка с первых часов жизни, рост температуры >38,5 °С, типичные рентгенологические особенности.
Физикальное обследование в части случаев обнаруживает укорочение перкуторного звука в нижних, нижненаружных отделах легких, тимпанит в прикорневых зонах. Аускультация обнаруживает крепитацию и мелкопузырчатые хрипы. Эти изменения типичны для 4-7-х суток болезни. У маленьких детей может и не быть укорочения перкуторного звука.
Диагноз внутриубробной пневмонии подтверждают при помощи рентгенографии грудной клетки. Выявляют такие особенности:
- очаговые тени на фоне усиленного бронхососудистого рисунка и эмфизематозно вздутых легочных полей
- рассеянная перибронхиальная очаговая инфильтрация
Общий анализ периферической крови при ВП обнаруживает снижение до 3х109/л и ниже или повышение до 10-12х109/л и выше количества лейкоцитов. Количество нейтрофилов растет, повышается их индекс, наблюдается тромбоцитопения и сдвиг лейкоцитарной формулы влево.
Биохимический анализ и исследование кислотно-основного состояния крови также необходимы для подтверждения диагноза. При внутриубробной пневмонии они должны обнаружить смешанный ацидоз и снижение насыщения крови кислородом. Активность печеночных ферментов умеренно повышена, повышена концентрация креатинина и мочевины, меняется электролитный состав крови.
Проводят юактериологические и серологические исследования. Из крови и ликвора больного новорожденного можно в части случаев выделить стрептококки группы В, если причина заболевания именно в них. Информативным и быстрым методом является обнаружение в крови и ликворе антигенов стрептококков.
Дифференциальная диагностика
Внутриутробную нужно при диагностике отличать от ряда заболеваний:
- мекониальная аспирация
- тимома
- СДР, вызванный сурфактантной недостаточностью
- врожденные пороки развития лёгких и других органов грудной клетки
- пневмоторакс
В дифдиагностике важны анамнестические данные и результаты рентгенографии. Если ребенок находится на ИВЛ, иногда врачи назначают также цитологическое и микробиологическое исследование трахеобронхиального аспирата. Вспомогательное значение могут иметь анализы периферической крови. Об инфекционном процессе говорит нейтрофильный индекс >0,3 и увеличение или снижение числа лейкоцитов.