SQLITE NOT INSTALLED
2.Причины
Непосредственная причина образования мозолей на коже – локальное механическое воздействие, стереотипное по характеру (повторяющееся трение, вибрирующее давление и т.п.). Если на данном участке сочетание интенсивности и продолжительности такого воздействия превышает некий порог прочности, устойчивости, плотности кожи, – клеточные слои повреждаются, регенеративные механизмы не успевают восстанавливать ткань, и в ней начинаются те или иные патологические изменения, которые, опять же, зависят от силы, длительности и векторов механического раздражения.
При сильном трении, непривычном для какой-либо зоны, мозоль может образоваться и спонтанно вскрыться за считанные минуты; напротив, при мягком, почти незаметном, но постоянном давлении и растирании могут пройти годы, пока кожа не уплотнится и огрубеет адекватно воздействию. Вообще, адаптивные возможности кожной ткани весьма велики: она может приспособиться (ороговев, как говорится, до каменной твердости) даже к веслам, лопате или тяжелому лесорубному топору.
Наиболее типичное происхождение мозолей – работа с ручными приспособлениями и инвентарем, игра на музыкальных инструментах (особенно струнных), регулярные тренировки на спортивных снарядах. Обширную и разнообразную группу образуют также мозоли, связанные с обувью: неправильно подобранная, тесная или слишком свободная, не соответствующая индивидуальным ортопедическим особенностям (плоскостопие, высокий подъем, суставные воспаления и мн.др.), грубая и просто некачественно скроенная и сшитая обувь может стать причиной серьезных проблем.
Что назначают при хронических болях
Терапия при артрозе и артрите, подагре и тендините будет разной. Почти всегда на начальном этапе лечения пациенту назначают обезболивающие препараты в виде таблеток или уколов. Если есть инфекция и открытая рана, обязательны антибиотики. В разных случаях целесообразно пропить курс противовоспалительных средств и антигистаминных. Пациенту также порекомендуют комплекс упражнений для того, чтобы укрепить стопы и голеностопы.
Также при хронических болях, в зависимости от диагноза, могут назначить:
- местные средства;
- витаминные комплексы с кальцием и витамином D;
- хондропротекторы;
- препараты из группы антиревматики;
- препараты для улучшения кровоснабжения.
Укрепить голеностоп и предупредить возможные травмы помогает специальная гимнастика, например, такая:
https://youtube.com/watch?v=B45A1vlSjcQ
При артрозе показаны внутрисуставные инъекции протеза синовиальной жидкости непосредственно в суставную полость. Полностью вылечить это хроническое заболевание невозможно, но вполне реально снизить выраженность боли, вызванной трением поврежденных хрящей. Гель попадает в сустав и раздвигает трущиеся поверхности, а также улучшает амортизационные свойства синовиальной жидкости. Этот терапевтический метод сегодня считается наиболее прогрессивным.
Причины онихомикоза
Онихомикоз может быть вызван различными видами грибов. В первую очередь, это – дерматофиты. На втором месте находятся дрожжевые грибы рода Candida, в незначительных количествах всегда присутствующие на коже человека (они чаще поражают ногти рук). Также возможно заражение плесневыми грибами (обычно они сопутствуют другим возбудителям. изолированное поражение плесневыми грибами характерно не для нашего, а для тропического климата).
Риск поражения грибком повышается с возрастом. У детей грибок ногтей встречается очень редко, и, наоборот, у пожилых людей он выявляется сравнительно часто. При этом мужчины страдают онихомикозом чаще, чем женщины.
Возрастная специфика грибка объясняется тем, что наш местный иммунитет с годами снижается, тогда как естественная защита молодого организма, как правило, хорошо подавляет активность грибков, не давая им колонизировать ногтевую пластину. Существует зависимость не только от местного иммунитета, но и от общего. Ослабление общего иммунитета – благоприятный фон для развития любой грибковой инфекции.
Для грибов рода Candida достаточно того, что есть проблемы с иммунитетом: они просто начинают активно размножаться. Грибам других видов ещё надо как-то попасть в наш организм из внешней среды. Некоторые виды грибов могут переноситься животными. Плесневые грибы встречаются повсюду; они способны размножаться, не имея носителя. Однако в большинстве случаев грибковая инфекция распространяется от человека к человеку.
Грибы любят влажную среду. Поэтому заражение грибком часто происходит в местах, где влажность повышена. Это бассейны, сауны, раздевалки, тренажёрные залы. Ношение носков и обуви на влажные ноги также может стать провоцирующим фактором.
Если есть ранки и трещины, они позволяют инфекции пробраться сразу внутрь тканей, избежав необходимости штурмовать защитный барьер, который образует поверхность нашей кожи.
Распространению грибков способствует небрежность в отношении личной гигиены: нельзя пользоваться чужими тапочками, мылом, полотенцем. Именно из-за того, что не в каждой семье следуют этому правилу, грибок ногтей часто становится семейным заболеванием.
Поражение ногтя обычно начинается с края. Дерматофиты проникают
под свободный край ногтевой пластины (в подногтевую выемку). В этом случае
патологический процесс развивается, преимущественно, в ногтевом ложе. Второй путь проникновения грибов – от ногтевого валика. Грибок Candida обычно поражает сначала задний ногтевой валик (возникает паронихия), и только потом страдает сам ноготь. Один из видов дерматофитов (Т. mentagrophytes) может проникнуть прямо через ногтевую пластину.
Причины появления
Натоптыш у ребенка может образоваться не только от ношения неудобной обуви. Кожа твердеет и грубеет из-за деформации стопы, уплотнение образуется и в результате некоторых внутренних заболеваний.
Почему же на ступне образуются отвердевшие участки? Все дело в обуви, которая подобрана неправильно:
- Слишком тесные ботинки (туфли, сапожки, сандалии) или, наоборот, просторные, на размер больше, одинаково вредны детским ногам.
- В обуви из низкокачественных материалов нога не дышит, потеет, трение провоцирует развитие натоптышей. А грубые швы травмируют нежную кожу стоп ребенка.
- В обувь с открытым носком или пяткой попадает песок, другие мелкие частицы, натирая ступню.
- Через недостаточно плотную подошву нога будет ощущать все неровности рельефа, все камешки. Кожа в местах соприкосновения раздражается, со временем там появляются уплотнения.
ВАЖНО! Кожа стопы грубеет и от хождения босиком, проявляя защитную реакцию на трение. Натоптыш у ребенка чаще всего появляется на пятках, на большом пальце и подушечке у его основания.
Колготки, носки и гольфы должны быть подобраны по размеру и плотно сидеть на ноге
Вещи большего, чем нужно, размера обязательно скомкаются и станут натирать подошву
Колготки, носки и гольфы должны быть подобраны по размеру и плотно сидеть на ноге. Вещи большего, чем нужно, размера обязательно скомкаются и станут натирать подошву.
 Активные спортивные занятия с большими нагрузками на ступни тоже могут стать причиной образования натоптышей.
Активные спортивные занятия с большими нагрузками на ступни тоже могут стать причиной образования натоптышей.
Такие провоцирующие факторы родители могут и обязаны исключить.
Но есть и более серьезные причины того, почему у детей грубеет кожа на ногах:
- нарушенная походка – во время ходьбы ребенок неправильно ставит стопу, нагрузка на нее распределяется неравномерно. В тех местах, где она больше, кожа начинает твердеть;
- плоскостопие, деформация костей – у детей с такими патологиями гораздо выше риск образования натоптышей;
- избыточный вес – полный ребенок намного чаще страдает от уплотнений на ступнях, которые подвергаются повышенной нагрузке;
- болезни внутренних органов – в этих случаях натоптыш является сигналом о неблагополучии в организме ребенка. Это могут быть проблемы с нервной системой, нарушенное кровообращение, патологии суставов и позвоночника.
Трещины на пятках до крови
Обычно трещины не сопровождаются кровью. Если появляется кровь – это неблагоприятный фактор, который указывает на прогрессирование заболевания. Устранить такую проблему намного труднее, поэтому лучше не допускать состояние до появления крови, а предпринимать своевременные меры, обеспечивать профилактику.
Для того чтобы устранить патологию, в первую очередь, нужно устранить ее причины. Зачастую причиной является нарушение обменных процессов в коже. Процесс может усиливаться под влиянием стресса, на солнце, с возрастом.
У женщин часто трещины являются следствие ношения тесной обуви на каблуках. У мужчин часто возникают трещины в результате того, что основная нагрузка идет именно на пятки. Часто они возникают в армии, после маршей и повышенных физических нагрузок. У детей трещины могут быть реакцией кожи на различные раздражители, неблагоприятные факторы, на ультрафиолет, косметические средства. У новорожденных трещин на пятках не наблюдается, поскольку они не имеют контакта с опорой. Трещины могут появляться только после того, как ребенок научится ходить. У пожилых людей довольно часто встречаются трещины. Это следствие возрастных изменений в организме, последствие естественных процессов старения, которые протекают в организме.
Иногда трещины выступают не как самостоятельное явление, а как один из симптомов заболевания организма или как признак нарушения обменных процессов в организме. Различные заболевания внутренних органов могут стать причиной развития трещин. Так, при заболеваниях почек, печени, надпочечников и поджелудочной железы, развиваются различные патологические процессы в организме, которые негативно отражаются на состоянии кожи. В первую очередь, это нарушение гормонального фона, которое влечет за собой нарушение гомеостаза в целом.
Часто трещины связаны с огрубением кожи, усиленным ороговением ее верхнего слоя. Трещины могут быть следствием гиповитаминоза. Особенно ярко выражены при недостатке витаминов А, РР, С. Иногда трещины появляются на фоне сахарного диабета, атеросклероза.
Также трещины возникают при нарушении местного кровообращения, сдавливании определенных участков тесной одеждой, аксессуарами. В качестве этиологического фактора также выступают частые травмы, микроповреждения, нарушение целостности сосудов. Даже обычная повышенная потливость может стать причиной появления трещин.
Причин патологии может быть множество, и определить точную причину без проведения диагностики невозможно. Поэтому при появлении трещин тянуть нельзя, нужно как можно быстрее обращаться к врачу, проводить диагностику. После того, как будет поставлен диагноз, определена точная причина патологии, можно назначать соответствующее лечение.
[], []
Симптомы сухой мозоли
На первой стадии появления сухой мозоли, можно заметить уплотнение участка кожи на ладони или стопе. Впоследствии, этот участок кожи приобретает желтоватый оттенок. Развиваясь, мозоль, увеличивается в размерах и при надавливании часто возникают болезненные ощущения.
Осложнения таких новообразований — это появление на них трещин. Если сухая мозоль болит, кровоточит, и наблюдается разрыв ткани, то необходимо незамедлительно обратиться к врачу. Поскольку, возможно занесение инфекции и нагноение мозоли.
Почему появляются сухие мозоли?
Существует несколько основных причин появления сухих мозолей. Рассмотрим наиболее распространенные:
- неправильная и тесная обувь;
- большой лишний вес;
- плоскостопие;
- грибковые заболевания кожи;
- постоянное трение одного и того же места на ступне или ладони;
- большие физические нагрузки;
- недостаток витамина А в организме.
Мозоль – это защитная функция организма, и чаще всего она появляется в местах чрезмерного, продолжительного и систематического давления.
Типы сухих мозолей
Специалисты выделяют два типа сухих мозолей:
Стержневая мозоль – это округлое новообразование с отверстием в центре. Это стержень, при прорастании внутрь тканей, он оказывает давление на нервные окончания, поэтому такая мозоль может быть болезненной. Чаще всего данный тип новообразования появляется между пальцами и на ладонях. Однако наибольший дискомфорт приносит сухая мозоль со стержнем на стопе.
Корневая мозоль – имеет округлую форму, выступает над кожей, чаще всего имеет желтоватый оттенок. Посередине новообразования имеется темная точка, которая является верхушкой ее корня. Мозоль образуется из-за ношения тесной обуви и чаще всего появляется на пальцах ног, особенно на мизинцах.
Нужно ли удалять мозоль?
Любые мозоли причиняют значительный дискомфорт человеку и влияют на его походку, вынуждая неправильно ставить ногу и тем самым деформируя стопу. Такие новообразования, впоследствии, становятся очень болезненными, мешая ходить. Именно поэтому специалисты обязательно рекомендуют удалять сухие мозоли.
Как лечат сухие мозоли?
На сегодняшний день оптимальным вариантом лечения, является лазерная терапия мозолей. Процедура проводится в специализированных клиниках и косметических кабинетах. Это самый эффективный метод, достаточно одной процедуры, чтобы удалить мозоль.
Лазер справляется с любыми типами мозолей, а также с удалением сухих мозолей на пальцах, стопах и ладонях. Подготовка к процедуре не требуется, сразу после осмотра врача можно провести удаление новообразования.
Процедура проходит следующим образом:
1. Врач накладывает анестетик на область мозоли.
2. После того, как анестезия начнет действовать, врач обрабатывает мозоль лазером.
3. Если удаляется большое количество ткани, то рану промывают раствором и накрывают стерильной повязкой.
4. Длительность процедуры 3-5 минут.
К явным преимуществам данной процедуры, специалисты относят:
- безболезненность;
- бескровность;
- отсутствие риска инфицирования;
- короткий реабилитационный период, не более 14 дней;
- мозоль полностью удаляется за один сеанс;
- нет риска рецидива;
- после удаления не остается шрамов или рубцов.
Профилактика сухих мозолей
Для того чтобы сухие мозоли не появлялись, врачи рекомендуют соблюдение нескольких простых правил:
- Употребляйте больше витамина А. Он содержится в овощах и фруктах, например, морковь, абрикосы, тыква, шпинат, зелень петрушки.
- Старайтесь носить качественную и удобную обувь.
- По возможности выполняйте физические работы в перчатках.
- Не забывайте менять носки ежедневно, особенно при физической активности.
- После принятия ванны или душа, обязательно смазывайте размягчающим кремом стопы и руки.
Какие препараты и методы эффективны?
На начальных стадиях лечение онихомикоза проходит легче и быстрее, чем в запущенных случаях. Как лечить грибок ногтей?
Для борьбы с возбудителем применяют:
- Аппаратный медицинский педикюр. Позволяет без крови и боли зачистить пораженные онихомикозом участки ногтей, подготовить их к использованию антигрибковых средств;
- Кератолитики. Это местные препараты против грибка ногтей, которые наносят на пораженный ноготь с целью его безболезненного снятия. Они разрыхляют, размягчают и растворяют ногтевую пластину, а затем она легко снимается педикюрными инструментами. Кератолитики облегчают лечение онихомикоза, удаляют зараженную область, стимулируют рост новой здоровой ногтевой пластины;
- Фунгицидные средства. Действие этих препаратов нацелено на уничтожение грибка. При онихомикозе их применяют местно в виде лаков, растворов, мазей, кремов и внутрь в виде таблеток. При внутреннем приеме действующие вещества таблеток от грибка ногтей накапливаются в коже и ногтевой пластине. Подавляют активность грибковых ферментов, нарушают проницаемость клеточных мембран, вызывают гибель возбудителя. Самые эффективные имеют в составе Клотримазол(Климбазол).
Методы лечения онихомикоза подбираются исходя из тяжести симптомов и площади зоны поражения. На начальных стадиях болезни достаточно аппаратной обработки и наружных фунгицидных средств. При тяжелых формах поражения, когда весь ноготь инфицирован грибком, потребуется прием таблеток, удаление ногтевой пластины. Лечение запущенной формы онихомикоза занимает от 3 месяцев до 1 года и зависит от скорости роста ногтя.
Местные фунгицидные препараты безопасны для здоровья, но не всегда эффективны. Таблетки негативно влияют на печень, поэтому на протяжении их приема необходим лабораторный контроль состояния органа.
Онихомикоз излечим, и это главное!
Чем раньше вы обратитесь к врачу, тем быстрее с ним справитесь.
Не стоит бояться и стесняться. Эта проблема очень распространена, она есть у миллионов людей во всем мире.
При лечении грибка ногтей в Москве в нашем центре подологии вы получите:
- совместное наблюдение подолога и миколога (врача, который занимается грибковыми болезнями);
- 100 % стерильность при выполнении всех процедур;
- возможность забора материала (соскоб кожи и ногтевой пластины) для выявления вида грибка;
- быстрый результат (в среднем необходимо 3 – 4 процедуры);
- • бесплатную дезинфекцию пары обуви, в которой вы пришли, возможность дезинфекции всей обуви, в которой ходили в период онихомикоза;
- рекомендации по уходу за ногами и обувью, которые помогут предупредить повторное заражение.
Нам важно, чтобы проблема больше не вернулась, а ваши ногти были здоровыми и красивыми!
Запись на прием, подробности и цены на лечение грибка ногтей по телефону +7 (985) 489-45-86.
Как избавиться от сухих мозолей?
Хорошей профилактикой разрастания мозолей является медицинский педикюр — небольшие ороговевшие участки быстро удаляются специальными насадками абсолютно безболезненно. Если образование расположено в глубоких слоях кожи, его высверливают инструментами с последующей обработкой противовоспалительными средствами. Также в лечении мозолей применяются: криодеструкция, хирургическое иссечение, лазер. Последний хорошо зарекомендовал себя по причине выраженного антибактериального эффекта и атравматичности процедуры. После удаления мозолей следует избегать ношения тесной обуви и регулярно смягчать кожу ног посредством ванночек, нанесения увлажняющих средств, профилактики появления огрубелых участков. Необходимо тщательно соблюдать личную гигиену, пользоваться индивидуальными пемзами для ног, своевременно лечить грибок стоп.
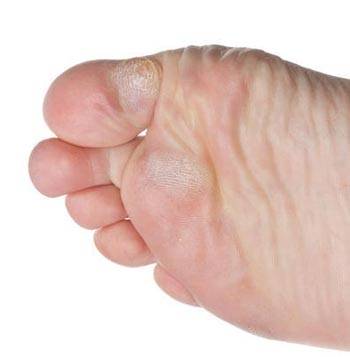
Какие существуют виды мозолей?
В зависимости от воздействия на кожу ног образовываются разные виды мозолей. Они отличаются не только внешним видом, но и способом лечения. Выделяют такие виды:
- мягкая (водяная) имеет вид пузыря, он наполненный жидкостью – лимфой. Она прозрачна, или с желтоватым оттенком. Верхний слой – это отслоившаяся кожа.
При повреждении сосудов лимфа смешывается с кровью, и тогда пузырь имеет красный оттенок. Такая мозоль очень болезненна, приносит много неудобств во время ходьбы.
Пузырь может повреждаться и со временем переходить в сухую мозоль.
Ни в коем случае нельзя прокалывать мозоль собственноручно. Это может привести к заражению. Такая процедура проводится врачом, соблюдая полную стерильность.
- Твердая (сухая) образуется вследствие длительного давления и трения.
При этом кожа, на которую производиться давление постепенно огрубевает. В отличие от мокрой мозоли, сухая не образовывается за несколько часов.
Этот процесс может занимать от нескольких недель до года.
Твердая мозоль – это ороговевший шар кожи желтого или серого оттенка. Он немного возвышается над кожей. В основном – безболезненный, но иногда формируются трещины.
При ходьбе или давлении человек ощущает дискомфорт, боль.
СПРАВКА. При отсутствии оптимального лечения твердая мозоль может переходить в стержневую, что крайне нежелательно.
- Стержневую (внутреннюю, врастающую) мозоль достаточно тяжело вылечить самостоятельно.
Главное отличие – углубление в центре.
Это стержень (корень), что врастает вглубь и сильно затрудняет лечение.
Также корень может повреждать находящиеся рядом ткани. Он вызывает сильные болезненные ощущения.
- Существует еще одно образование, что очень похоже на мозоль – шипица. Это подошвенная бородавка, что отличается сильною болезненностью, зудом и черными точками по всей поверхности.
По краям образуется небольшой валик ороговевшей кожи. Причиной появления является вирус ВПЧ. Лечение сложное и часто совмещается принятием медикаментозных средств.
Методы диагностики онихомикоза
Изменение цвета и ломкость ногтей должны стать поводом для обращения к врачу-дерматологу. Не стоит подменять врача и ставить себе диагноз самостоятельно – можно ошибиться: изменения ногтя могут иметь иную причину.
Врач ставит диагноз на основании визуального осмотра (может использоваться микроскоп). Для подтверждения диагноза проводится лабораторная диагностика. Она также необходима, для того, чтобы установить вид возбудителя (это позволит назначить наиболее эффективное лечение).
Лабораторная диагностика
На приёме врач сделает соскоб с пораженной ногтевой пластины. Если патологический процесс затронул только свободный край ногтя, то берётся также соскоб подногтевого эпителия.
В лаборатории проводится микроскопия. Также проводятся культуральные исследования (материал помещают в благоприятную среду и смотрят, возникнет ли колония грибов). Культуральные исследования позволяют установить, какие именно грибы вызвали заболевание.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
3.Симптомы и диагностика
Выделяют несколько типов мозолей, которые существенно отличаются как этиологически, так и клинически. Скажем, стержневая мозоль обычно образуется в ответ на внедрение мелкого инородного тела (заноза, попавшая под кожу стружка, частичка камня и т.п.) и представляет собой уходящее вглубь уплотнение, видимое снаружи как шляпка с центральным кратером. Разновидностью мозолей являются также натоптыши – ороговевшие участки на подошвах ступней, иногда достаточно большой площади, без четкой границы с кожей нормальной эластичности и влажности.
Наиболее очевидна и существенна разница между двумя основными категориями мозолей: мягкими и сухими.
Мягкие (водяные) мозоли на этапе формирования представляют собой локально-раздраженный, покрасневший, мокнущий, болезненный участок кожи, который быстро трансформируется в заполненный серозной жидкостью пузырек или мешочек («водянка»); если на этом этапе воздействие не прекращается, мягкая мозоль неизбежно прорывается с образованием открытой ранки. Проникновение патогенных микроорганизмов запускает инфекционно-воспалительный процесс, классическими признаками которого является отечность, гиперемия, четко локализованная боль, местное повышение температуры. К наиболее серьезным из упомянутых выше осложнений относятся гнойные абсцессы, флегмона, остеомиелит.
Мозоль сухая (твердая), выглядит как локальное округлое ороговение, обычно изжелта-серое, радиусом от нескольких миллиметров до нескольких сантиметров, четко отграниченное от окружающей кожи и возвышающееся (иногда значительно) над ее уровнем. Какие-либо болевые или дискомфортные ощущения возникают, как правило, лишь при надавливании или боковом смещении такой мозоли.
Наиболее частой зоной образования мозолей являются дистальные, оконечные отделы рук и ног (фаланговые сгибы, подушечки пальцев, межпальцевые промежутки, кожа ладоней и ступней), а также локти и колени. Более специфические мозоли могут возникать и на других участках: например, у профессиональных скрипачей от постоянного контакта с твердым лакированным деревом деки огрубевает кожа на кости нижней челюсти слева.
Как правило, в дополнительной диагностике нет никакой нужды: дерматолог или хирург с первого взгляда отличает мозоль от воспалительной кисты или абсцесса, склеродермических кожных изменений, бородавки, припухлости вследствие воспаления сустава и т.п. Однако в отдельных случаях может понадобиться дифференциально-диагностическое исследование (например, гистологическое или ультразвуковое).





