Причины
Выделяют такие причины, провоцирующие развитие ангиопатии у детей:
- отклонения в иннервации кровеносных сосудов, приводящие к снижению их тонуса;
- аутоиммунные патологии;
- диабет;
- черепно-мозговая травма, приводящая к нарушению кровообращения головного мозга;
- повышение или понижение артериального давления;
- системные патологии органов кроветворения;
- недостаточность сердечно-сосудистой системы;
- наследственные факторы строения крупных и мелких кровеносных сосудов;
- кислородное голодание плода на поздних сроках гестации или во время родов;
- врожденные пороки развития малыша;
- травма шейного отдела позвоночника во время родов;
- механическое повреждение глаз;
- ухудшение экологической обстановки;
- повышение значений внутричерепного давления.
Механизм развития патологии
Заболевание формируется в результате нарушения нормальной иннервации глазного дна. Оно провоцируется некоторыми системными заболеваниями, которые поражают различные сосуды.
Иммунная система грудного ребенка еще формируется. Его организм больше расположен к возникновению патологий, вызванных внешними либо внутренними причинами. Некоторые детские заболевания могут пройти бесследно, а могут вызвать неизлечимые органические дефекты. Один из них – ангиопатия.
У новорожденных ангиопатия может развиваться из-за избыточного полнокровия вен. Оно обнаруживается во время офтальмологического осмотра. Повышение внутричерепного давления тоже приводит к тому, что кровоснабжение сетчатки работает с перегрузкой.
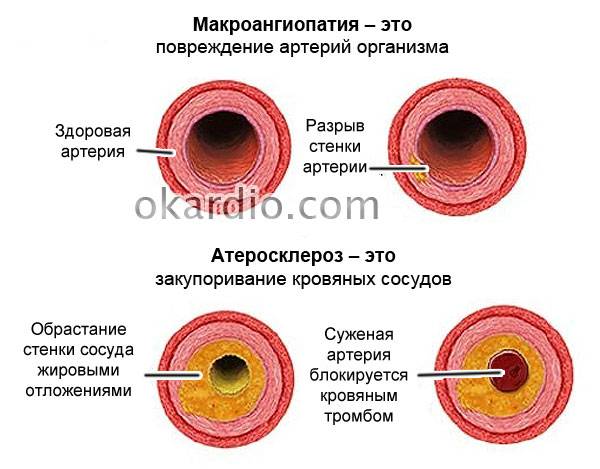
Ангиопатия нижних конечностей
При ангиопатии нижних конечностей в первую очередь поражаются мельчайшие сосуды ног – система капилляров. Такая форма заболевания называется микроангиопатией.
В дальнейшем, при прогрессировании патологического процесса, могут поражаться и более крупные сосуды: течение заболевания становится более тяжелым.
Эндокринные заболевания играют немаловажную роль в развитии ангиопатии нижних конечностей. У пациентов с эндокринными патологиями и нарушением обмена веществ ангиопатия случается в четыре раза чаще, чем у остальных людей. Это связано с тем, что при таких нарушениях у человека значительно увеличивается риск развития атеросклероза. Атеросклеротические изменения в большинстве случаев и становятся главным пусковым механизмом повреждения сосудистой стенки – основного признака ангиопатии.
Замедление кровотока в капиллярном и артериальном русле ног неизменно ведет к недостатку питания тканей, а затем и к гибели некоторых участков стоп. Прогрессирование заболевания ускоряется при снижении иммунной защиты и присоединении инфекционных агентов.
К сожалению, зачастую пациенты обращаются в больницу за помощью лишь тогда, когда боли начинают беспокоить уже в состоянии покоя, то есть в III стадии ангиопатии, а это уже обширный и сложный процесс, требующий немедленного вмешательства специалиста.
[], [], [], [], [], [], []
Диабетическая ангиопатия нижних конечностей
Развитие ангиопатии у пациентов с сахарным диабетом может стать причиной тяжелых патологий, что впоследствии часто сказывается на работе всех органов и систем организма. Со временем ангиопатия захватывает практически все сосуды конечностей. Происходит уплотнение базальных мембран, в сосудистых стенках образуются отложения, диаметр и пропускная способность сосуда уменьшается, формируются соединительнотканные наросты.
Конечно, в первую очередь ангиопатия поражает мочевыделительную систему, органы зрения и конечности. Одним из признаков ангиопатии нижних конечностей при сахарном диабете считается симптом «диабетической стопы».
Суть заболевания в том, что капилляры перестают пропускать кровь в должном объеме. Ткани стопы недополучают необходимое количество кислорода и питательных веществ и со временем атрофируются. В первую очередь страдают пальцы стопы, затем процесс распространяется на всю стопу, голеностопную область и выше, до бедра. При этом артерии работают полноценно, они пульсируют, но кровь в ткани не попадает.
Для диабетической ангиопатии нижних конечностей характерны три основных признака:
- нарушение структуры сосудистой стенки;
- ухудшение свертывающих свойств крови;
- замедленность кровообращения.
При содействии этих трех факторов создаются оптимальные условия для формирования микротромбов в сосудах ног. Эти тромбы тяжело поддаются воздействию антитромботических средств.
Ангиопатия настолько часто встречается при сахарном диабете, что зачастую её причисляют к основным признакам данного заболевания.
Со временем процесс прогрессирует, повреждаются коронарные и мозговые сосуды, бедренная и большеберцовая артерия.
Атеросклеротическая ангиопатия нижних конечностей
Часто ангиопатия нижних конечностей развивается вследствие атеросклеротического поражения сосудов. Признаки патологии могут отличаться, поскольку зависят от того, какие именно сосуды были максимально подвержены заболеванию.
Процесс развития атеросклероза – это скопление белковых комплексов (липопротеидов) в просвете артерий. Внутри сосудов появляются элементы (так называемые бляшки), мешающие нормальному току крови. Дальнейшее развитие заболевания может привести к спазмированию сосудов и прекращению подачи через них крови и необходимых для жизнедеятельности веществ.
При атеросклеротической ангиопатии нижних конечностей происходят следующие изменения:
- формирование внутрисосудистых бляшек различного состава и размера;
- артериальный стеноз;
- смыкание артериального просвета;
- тромбоэмболия артерии;
- изменения структуры сосудистых стенок.
Вышеперечисленные изменения часто сопровождаются такими симптомами:
- чувство онемения и похолодания ног;
- боли в ногах;
- отеки, потемнение кожных покровов;
- тяжесть и слабость в ногах.
Главный признак развития ангиопатии – дефицит кровоснабжения, либо его полное прекращение. Ткани, которые до сих пор снабжались питательными веществами и кислородом из пораженных сосудов, теперь страдают от их недостатка. Так развивается атрофия и некроз тканей ног.
[], []
Симптомы и диагностика
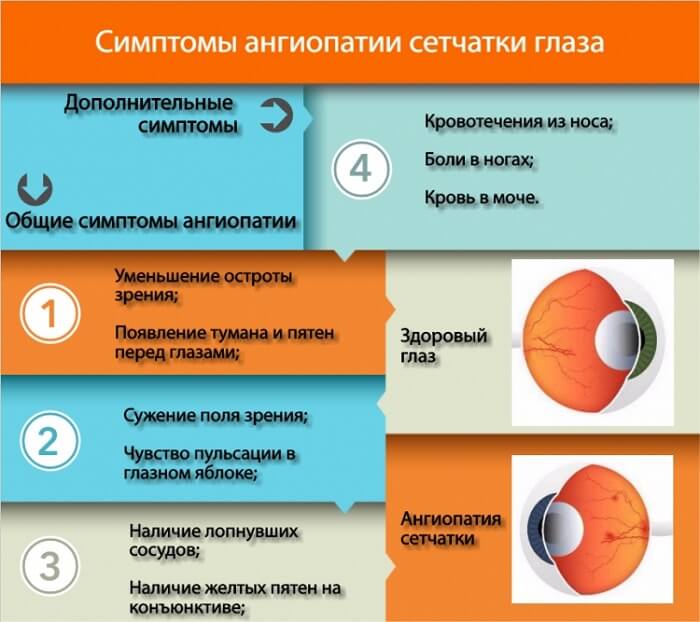
На начальной стадии ангиопатии симптомы почти отсутствуют. Пациенты обращаются к офтальмологу, когда ухудшение зрения становится ощутимым. К основным признакам относятся:
- затуманенность, ухудшение зрения;
- нарушение цветочувствительности или сумеречного зрения;
- черные точки перед глазами;
- чувство давления в глазу;
- частые кровоизлияния.
Для опытного офтальмолога диагностика ангиопатии не составляет труда: доктора клиники Санта в Челябинске успешно справляются с этой задачей. Осмотр начинается с визометрии: врач определяет по таблицам остроту зрения. Для уточнения диагноза подключают аппаратную диагностику.
При необходимости рекомендуются обще анализы крови и мочи. Они помогают выявить основное заболевание, ставшее причиной поражения сосудистой оболочки. Если результаты анализов указывают на патологические изменения в организме, потребуется консультация узких специалистов.
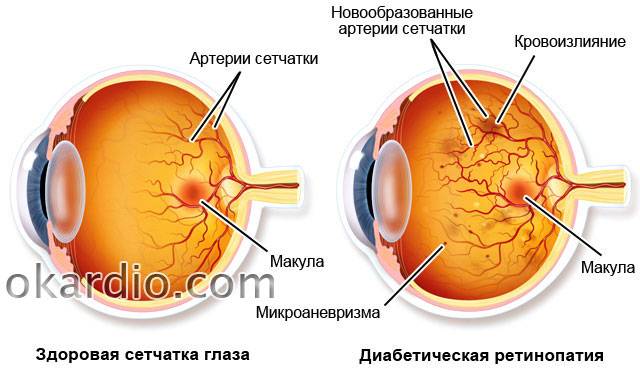
Стадии диабетической ретинопатии
В течении заболевания выделяют три стадии, принятые ВОЗ в 1992 году:
- непролиферативная, или начальная;
- препролиферативная;
- пролиферативная.
Для каждой из них характерны свои симптомы. Рассмотрим подробнее, в чем они выражаются.
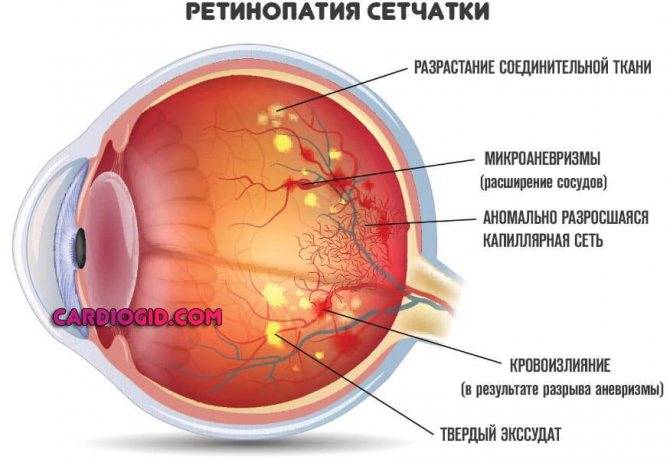
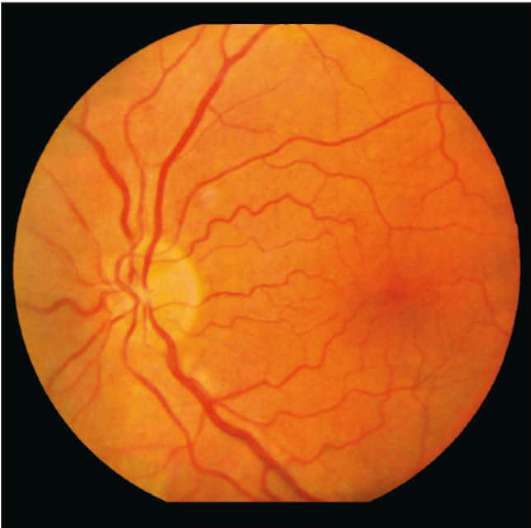
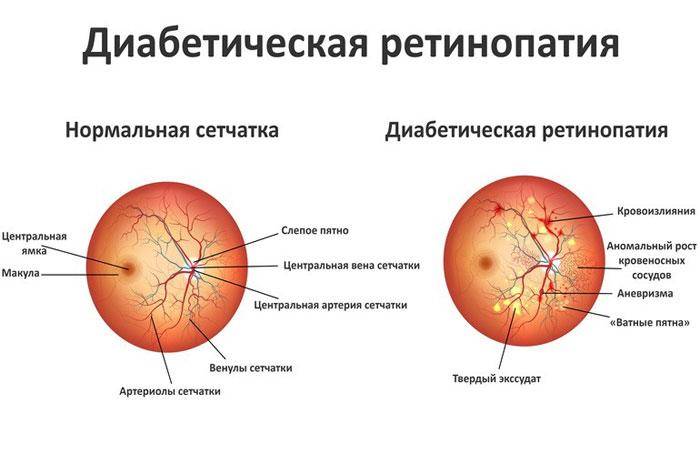
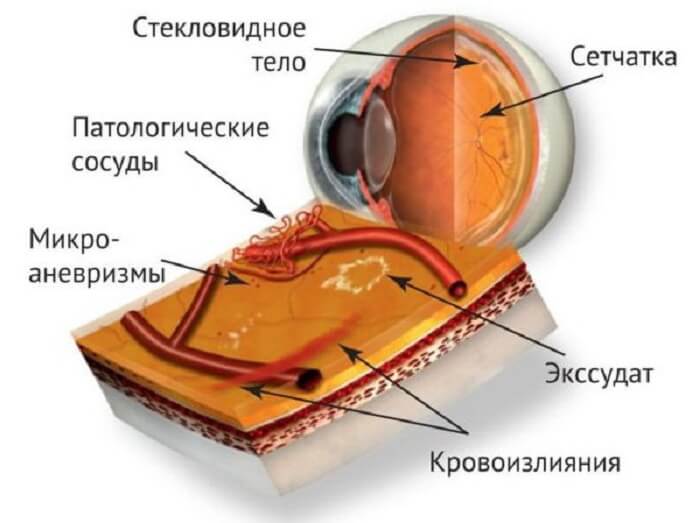
1. Непролиферативная. Для первого этапа развития диабетической ретинопатии характерны точечные кровоизлияния, микроаневризмы, возникающие вследствие хрупкости и ломкости сосудов, экссудативные очаги, макулярный отек сетчатки. При этом на протяжении нескольких лет зрение может оставаться стабильным, и пациент не будет подозревать о наличии у него заболевания.
2. Препролиферативная. На второй стадии ретинопатии при сахарном диабете, которая нередко развивается у пациентов, страдающих миопией, признаки поражения глазной внутренней оболочки более заметны. Наблюдается умеренное ухудшение остроты зрения. Из-за кислородного голодания сетчатки существует риск ее геморрагического инфаркта. Также присутствует большое количество кровяных сгустков в сетчатке.
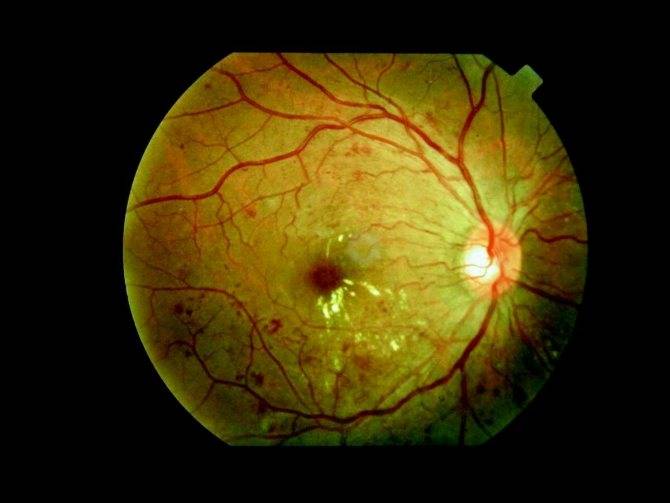
3. Пролиферативная. На третьей стадии, пролиферативной, в результате нарушения кровоснабжения сетчатой оболочки происходит обширное ее поражение с распространением патологического процесса на роговицу. Развивается неоваскуляризация, образование фиброзной ткани. Стенки новых сосудов весьма хрупкие, поэтому кровь просачивается через них, вызывая повторные кровоизлияния, способствующие отслойке сетчатки. Из-за новообразованных сосудов радужки часто развивается вторичная глаукома. Макулярный отек становится выраженным и способен привести к частичной потере зрения. Пациенту становится трудно читать, мелкие предметы он почти не различает, очертания объектов становятся нечеткими.
Также выделяется и четвертая стадия — терминальная, когда повреждения в сетчатке уже необратимы. Это последний этап ретинопатии, который диагностируется в 2% случаев. В таких ситуациях у пациента наступает слепота.
Посттравматическая ретинопатия
Травмы также могут привести к возникновению ретинопатии. Заболевание развивается вследствие внезапного давления большой силы на глаза (удара, излучения) или на фоне ишемического состояния, спровоцированного сужением артерий позвоночника и грудины (травмы черепа, переломы, сотрясение головного мозга и пр.).
Результатом таких травм является резкое снижение кровоснабжения сетчатки, кислородная недостаточность. Ситуация осложняется кровоизлияниями, возникновением отека внутренних слоев сетчатой оболочки, помутнением прозрачных глазных структур. Если при этом не проводить лечение фоновой ретинопатии, атрофического поражения не избежать.
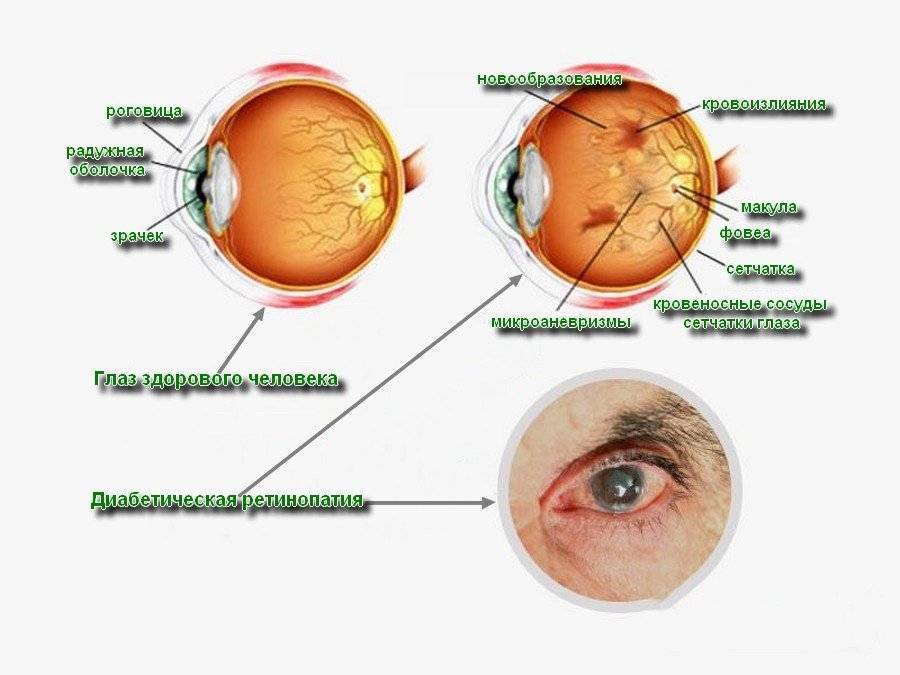
Диабетическая ретинопатия
Ретинопатия как осложнение диабета развивается практически у всех диабетиков. При этом поражение сосудов наблюдается при обоих типах данного заболевания. Риск развития диабетической ретинопатии повышают следующие факторы:
- длительное течение патологии;
- полное отсутствие лечения диабета;
- почечные патологии;
- гипертония;
- анемия.
Вредные привычки (курение и злоупотребление алкоголем) также являются провоцирующими ретинопатию факторами при диабете. Заболевание прогрессирует медленно. Долгое время человек может не замечать никаких офтальмологических симптомов. Выделяется 3 клинических стадии диабетической ретинопатии:
- диабетическая ангиопатия — первичное и обратимое поражение сосудов;
- диабетическая ретинопатия: соответствует атеросклеротической и гипертонической формам заболевания на 2 и 3 стадиях;
- пролиферирующая диабетическая ретинопатия, которая характеризуется разрастанием новых сосудов в сетчатой оболочке.
Новообразовавшиеся капилляры имеют хрупкие стенки. Из-за этого возникают кровоизлияния, в том числе в стекловидное тело. Геморрагии впоследствии становятся причиной образования рубцов и отслоения сетчатки, что сопровождается сильным снижением зрения.
Диабетическая ретинопатия на разных стадиях проявляется в следующих симптомах:
- стойкое падение остроты зрения;
- образование пелены перед глазами;
- появление плавающих «мушек»;
- ухудшение зрения вблизи.
На поздней стадии происходит окончательная потеря зрительных функций, а человек становится инвалидом.
Как лечить диабетическую ретинопатию? Прежде всего необходимо следить за уровнем сахара в крови. Придется постоянно наблюдаться у эндокринолога и дважды в год посещать офтальмолога. Для улучшения состояния сетчатки назначаются ангиопротекторы, препараты для активации микроциркуляции крови и витамины. При отслойке внутренней оболочки глаза проводится лазерная коагуляция.
Диабетическая ретинопатия нередко осложняется и приводит к таким патологиям, как гемофтальм, катаракта, отслоение сетчатки. При появлении рубцов в стекловидном теле и обширных помутнений делается витрэктомия — частичное или полное его удаление. Но самое тяжелое последствие диабетической ретинопатии — это необратимая слепота.
Полезное видео
При первых симптомах неврологических отклонений у новорожденного консультация невролога не только желательна, но и рекомендована. При наличии отклонений у новорожденного педиатр направит к узкопрофильному специалисту. Стриарная ангиопатия в месячном возрасте не требует лечения, а вот в 3 месяца необходима специальная терапия по ее устранению. В случае отсутствия клинического эффекта от лечения возможно назначение щадящего оперативного вмешательства.
Рейтинг автора
Автор статьи
D. Aleaxndrescu
Написано статей
2031
Об авторе
Была ли статья полезной?
Оцените материал по пятибальной шкале! (1 оценок, среднее: 3,00 из 5) Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
Нужно ли лечение
Нужно ли лечить стриарную васкулопатию? Если кальцификация наблюдается у ребенка в возрасте 1 месяца, то обычно никаких лекарств не назначают. Ребенка ставят на учет к детскому неврологу и наблюдают. В трехмесячном возрасте делают повторную нейросонографию. Если в таламусе по-прежнему обнаруживаются кальцинаты, то назначают препараты для улучшения церебрального кровообращения и обмена веществ в тканях мозга:

Эти лекарства ребенку следует принимать до полугодовалого возраста. Чаще всего после проведенной терапии кальцинаты уменьшаются или полностью исчезают. Если же этого не происходит, то врачи ставят вопрос о необходимости проведения нейрохирургической операции по удалению отложений. Однако к таким мерам приходится прибегать очень редко.
Небольшие дефекты, которым не нужно специальное лечение
Ряд заболеваний не требует срочного лечения или не поддается исправлению. При этом они не всегда доставляют сильный дискомфорт пациенту. Так, один из самых необычных и достаточно редких недугов — гетерохромия. Данная патология характеризуется разным цветом радужных оболочек. Подобные аномалии глаз, вызванные наследственным фактором, не лечат. Исключение составляют ситуации, когда гетерохромия становится располагающим фактором к развитию какой-либо иной болезни. Но всегда есть возможность скорректировать дефект при помощи цветных контактных линз.
Еще одна наследственная патология глаз — дальтонизм, при котором больной не может различать один или несколько цветов. Патология принимает различные формы. Случаи, когда человек не видит никаких оттенков, кроме белого и черного, встречаются достаточно редко. Врожденный дальтонизм вылечить невозможно. Частично дефект удается компенсировать специальными очками или линзами. Нельзя отнести эту болезнь к очень тяжелым. В основном пациенты с таким диагнозом не испытывают сильного дискомфорта и могут жить полноценной жизнью.

Есть и другие виды наследственных заболеваний глаз, при которых лечение назначается не сразу после рождения ребенка. Одна из самых распространенных патологий органов зрения — близорукость. Причины ее развития изучаются уже много лет. В 2017 году группой зарубежных ученых был обнаружен ген миопии. Он находится в 15-ой хромосоме и называется RASGRF1. Но здесь также не все просто, как и с остальными болезнями, имеющими генетическую природу. Дело в том, что данный ген есть у всех, но к близорукости приводят лишь некоторые его вариации.
Ученые обнаружили и другие закономерности. Наследуется не только сам дефект рефракции, но и его степень. Есть два типа наследования: аутосомно-доминантный и аутосомно-рецессивный. В первом случае болезнь переходит непосредственно от родителя к ребенку. Если запускается именно этот алгоритм, то вероятность рождения у близоруких взрослых малыша с миопией составляет почти 100%. В то же время у здоровых родителей никогда не родится ребенок с наследственной миопией. Немного другая ситуация наблюдается при наследовании по аутосомно-рецессивному признаку. Человек может быть носителем аномального гена, не болея при этом сам. Детям своим он его передаст, но не факт, что миопия у них когда-нибудь возникнет. Иными словами, близорукие встречаются не в каждом поколении. Есть и еще интересные нюансы: по первому признаку наследуется легкая и средняя степень, а по второму — сильная.

Лечится наследственная близорукость комплексно: процедурами, каплями, гимнастикой для глаз. Но избавиться навсегда от патологии можно только оперативно. Операции не назначаются до 18 лет. Поэтому миопия и относится к дефектам, которые нельзя вылечить сразу. При этом запускать ее и оставлять полностью без лечения и коррекции опасно.
Механизмы развития и виды патологического нарушения
Основа патологического нарушения — сбой процесса иннервации, обеспечения тканей и клеток нервными импульсами, что приводит к потере связи с центральной нервной системой. Развивается патология, когда нарушается кровоснабжение определенного участка организма, которая ведет к атрофии нервных окончаний, и они перестают передавать импульсы в необходимой мере.
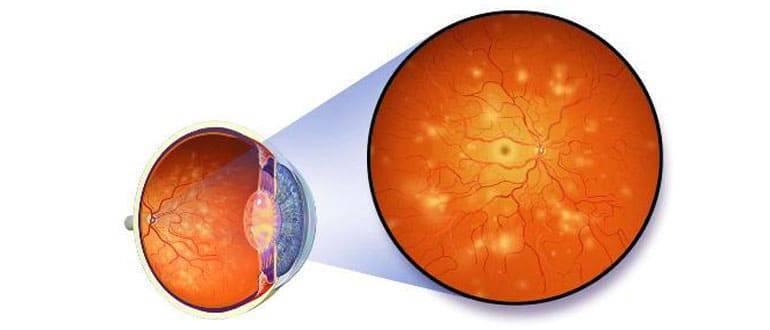
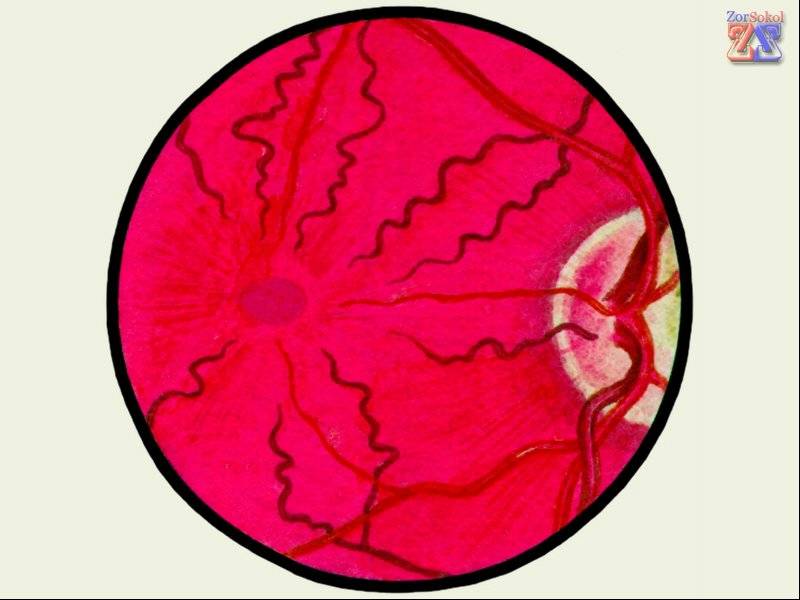
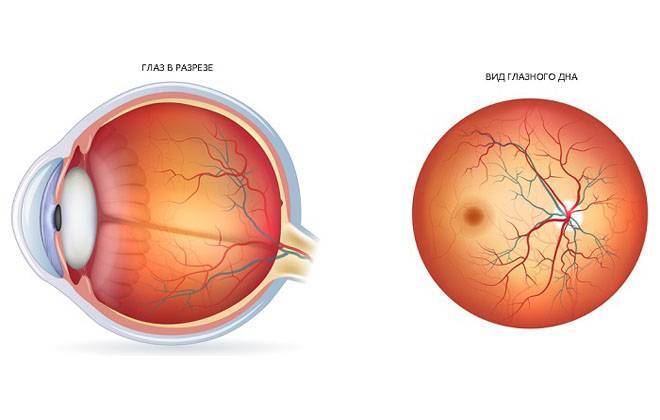
Сосудистая стенка сетчатки глаз становится лабильной — не поддающейся регулированию нервной системой. В основном развивается ангиопатия сетчатки обоих глаз.
Развитие патологического изменения провоцируют все заболевания, приводящие к нарушению кровообращения. Ангиопатия для сосудов глазного дна квалифицируется по причине возникновения и бывает:
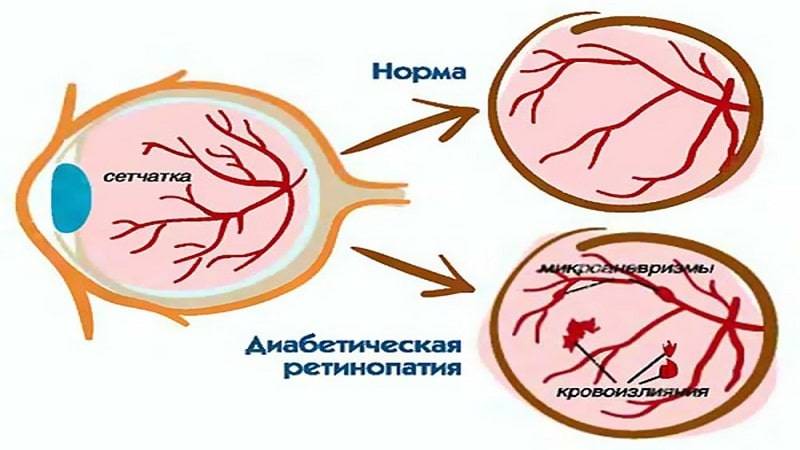
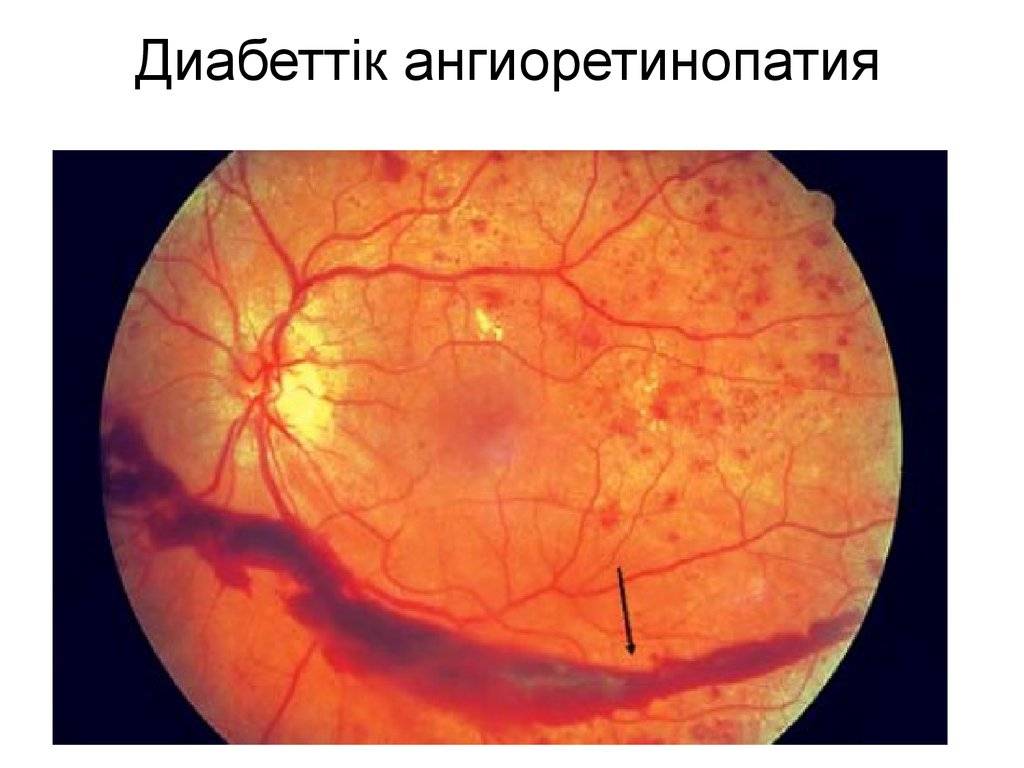
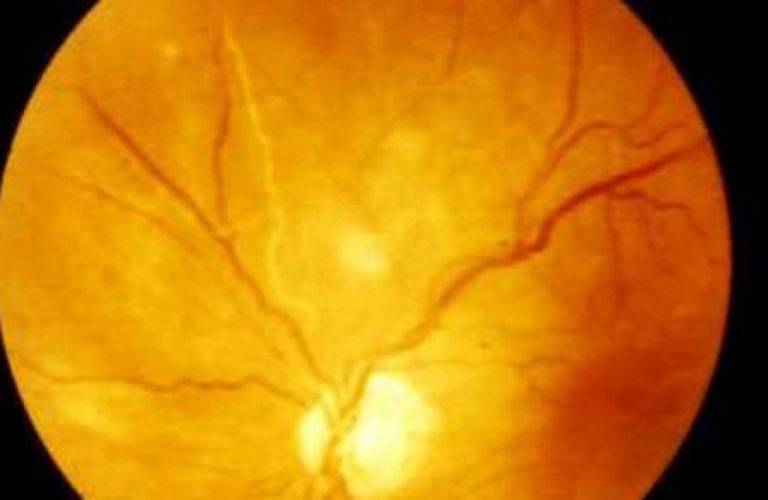
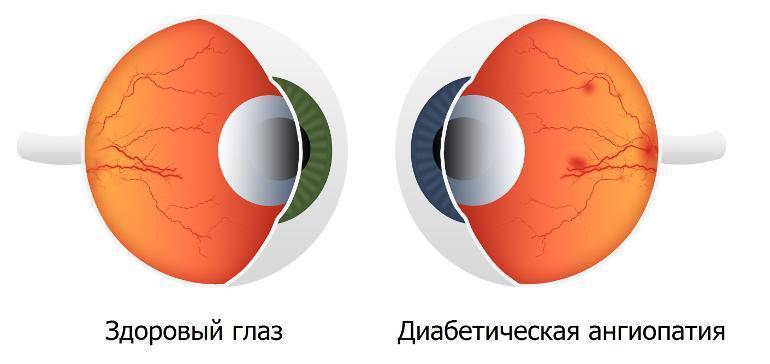
- Диабетическая. Сахарный диабет на запущенной стадии приводит к поражению всех кровеносных сосудов организма. Кровоток замедляется, капилляры закупориваются и истончаются, происходит кровоизлияние на прилегающие ткани. Отсутствие лечения болезни приводит к повышению уровня крови и закупорке сосудов, которые перекрывают питание сосудов сетчатки.
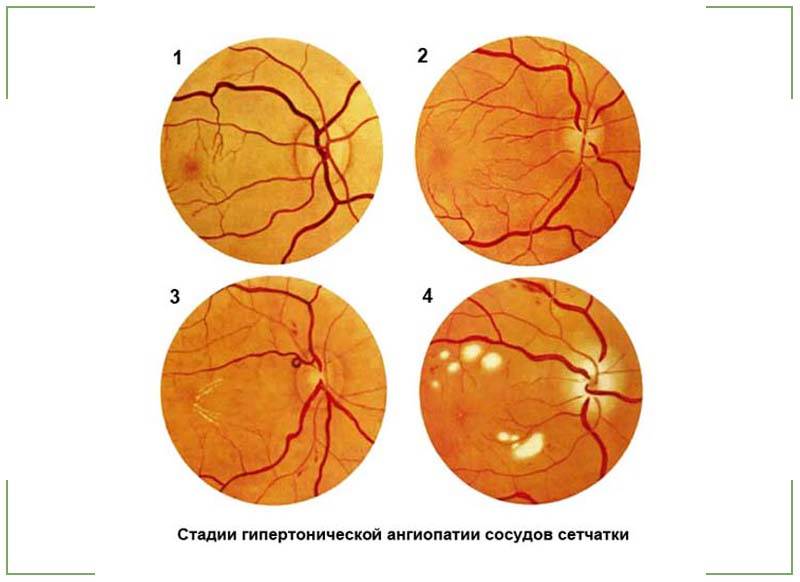
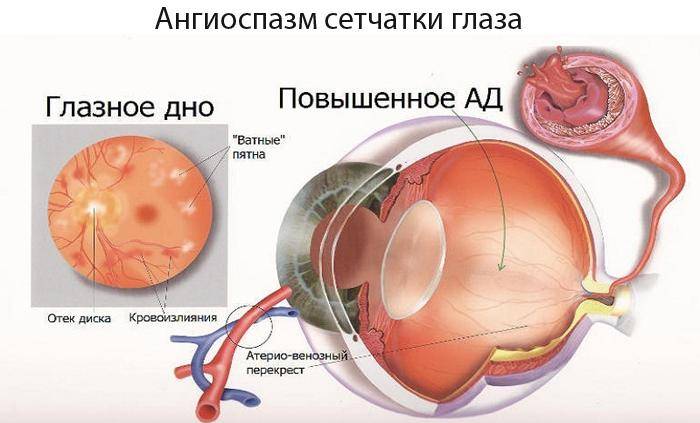
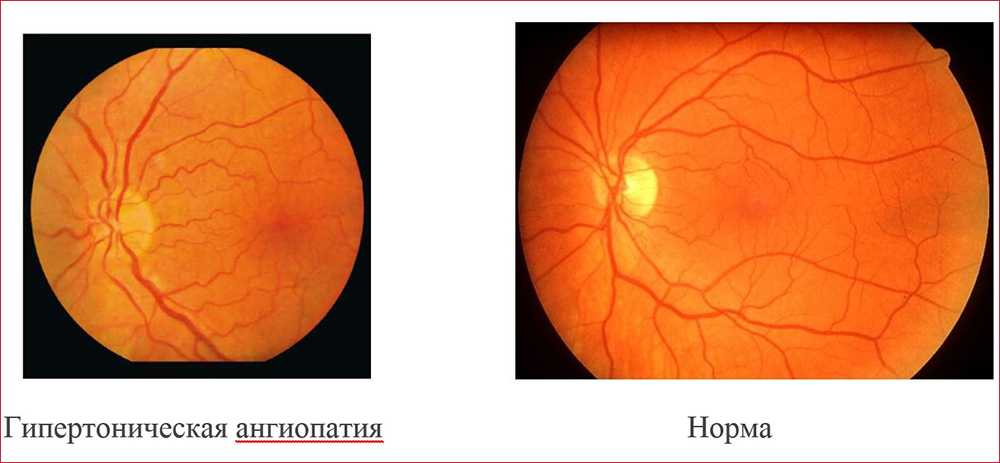
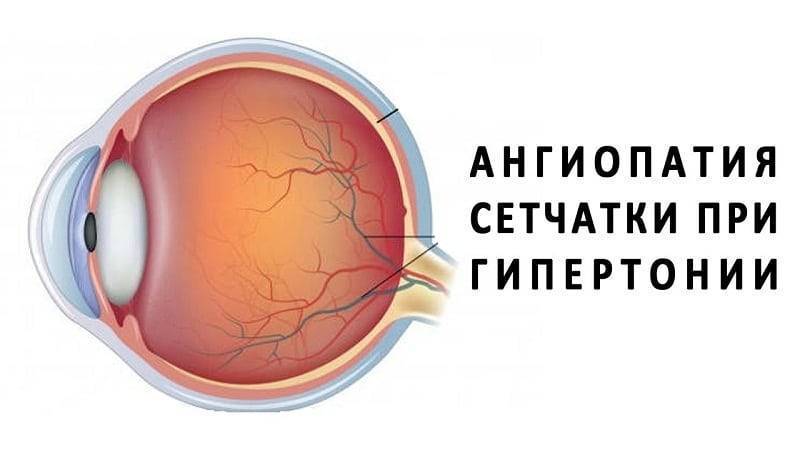
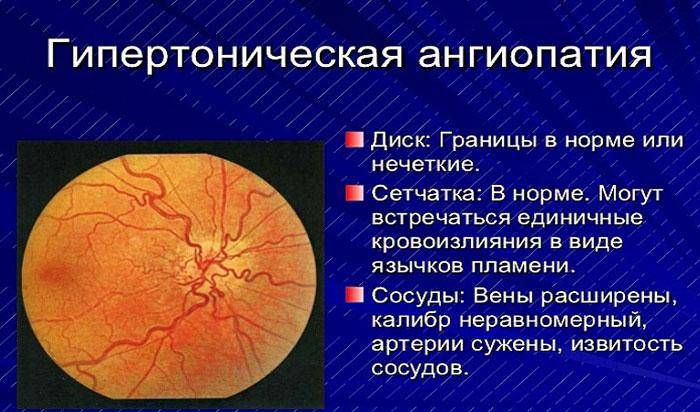
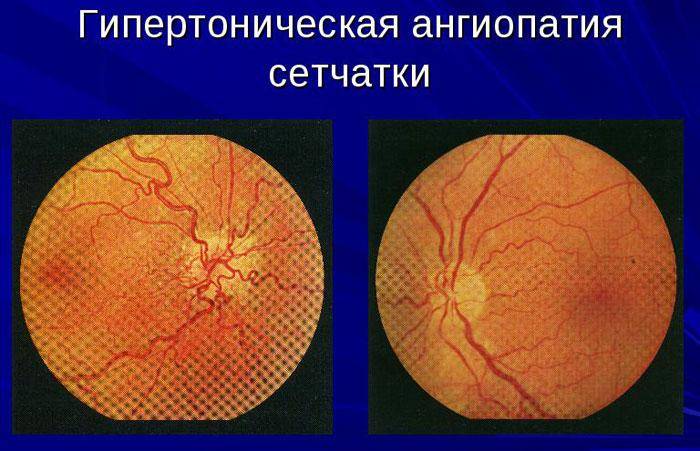
- Гипертоническая. Высокое артериальное давление провоцирует неравномерное сужение сосудов глазного дна, дополнительно происходит расширение вен. Это приводит к многочисленным кровоизлияниям и образованию ветвистости вен. Гипертоническая ангиопатия сетчатки глаза в незапущенных случаях устраняется после регуляции артериального давления.
- Гипотоническая. При постоянном низком давлении снижается тонус стенок сосудов, что приводит переполнению их кровью. Постепенно образуются тромбы. Чрезмерное давление крови на стенки сосудов приводит к атрофии проблемных участков.
- Травматическая. Нарушение кровотока провоцируют травмы шейного отдела, черепа и грудной клетки. Это связано со сдавливанием кровоснабжающих головной мозг сосудов или повышением внутричерепного давления. Часто встречается у детей.
- Юношеская. Воспаление сосудов сетчатки у детей и подростков. Развитие нарушения сопровождается кровоизлиянием в сетчатке и в стекловидном теле, патологическим образованием соединительной ткани. Часто перерастает в серьезные осложнения: глаукому, катаракту или отслоение сетчатки. Причины появления нарушения неизвестны.
Нередко встречается ангиопатия сетчатки у ребенка. У новорожденных детей этот диагноз ставится при полнокровности вен или после родовых травм. В большинстве случаев такое нарушение у новорожденных детей не вызывает серьезных угроз здоровью и со временем проходит без определенного лечения.
Гораздо опасней ситуация когда ангиопатия диагностируется у недоношенных детей. Сосуды сетчатки глаз не успевают сформироваться к моменту родов — это может привести к отслойке сетчатки глаз у новорожденного. В этом случае показано хирургическое лечение.
Ангиопатия сетчатки глаза при беременности может развиться в третьем триместере. Причиной этого нарушения становится гестоз, влияющий на кровообращение всего организма или артериальная гипертония, спровоцированная изменением гормонального фона. Чтобы сделать адекватную оценку общего состояния сосудов, повторную диагностику проводят после родов, когда организм начинает функционировать в норме, без участия гормонов беременности.
Лечение диабетической ретинопатии
Если диагностирована первая стадия, то есть непролиферативная ретинопатия, то обычно назначается медикаментозное лечение препаратами, уменьшающими ломкость сосудов — ангиопротекторами
В это время очень важно строго придерживаться назначенной схемы инсулинотерапии. При диабетической ретинопатии также необходима определенная диета, включающая продукты с большим содержанием витаминов группы B, Р, Е, А, а также прием аскорбиновой кислоты и антиоксидантов
При этом из рациона следует исключить животные жиры и быстрые углеводы. Обязательно регулярно проводить контрольные замеры уровня сахара в крови, чтобы не допустить длительной гипергликемии.
Если врач обнаружит у больного препролиферативную ретинопатию или пролиферативную, при которых наблюдается неоваскуляризация, кровоизлияния, развивается отек макулы и прочие поражения глазного дна, то назначается хирургическое лечение при отсутствии противопоказаний. Один из эффективных способов приостановить прогрессирование заболевания — лазерная коагуляция сетчатки. Эта процедура позволяет обойтись без разреза глазного яблока и наименее травматична.
Коагуляция проводится амбулаторно и занимает всего 15-20 минут под местной анестезией. Операция легко переносится пациентами разного возраста и не оказывает негативного влияния на состояние сердца, сосудов и других органов. Суть ее в следующем: луч лазера резко повышает температуру тканей, что вызывает их свертывание — коагуляцию. Происходит «приваривание» сетчатки к сосудистой оболочке органов зрения в слабых местах и вокруг разрывов, вследствие чего возникает их прочная связь. Таким образом удается остановить процесс разрастания новых сосудов, убрать уже разросшиеся капилляры, уменьшить макулярный отек.
При сильных нарушениях в глазных структурах может быть назначена витрэктомия — удаление части и целого стекловидного тела, вместо которого в глаз вводится специальное вещество. Процедура позволяет восстановить оптические функции и существенно повысить качество зрения. Стекловидное тело отделяется и высасывается через проколы, удаляются патологически измененные ткани, вызывающие натяжение сетчатки, а затем освободившееся пространство в глазном яблоке наполняют каким-либо составом — это могут быть пузырьки газа и силиконовое масло, солевые растворы, специальные синтетические полимеры. После того, как поверхность сетчатой оболочки таким образом будет очищена, ее расправляют и накладывают на сосудистую — так, как это должно быть правильно анатомически. Далее офтальмохирург проводит лазерную коагуляцию сетчатки — укрепление поврежденных участков лазером для надежного соединения с сосудистой оболочкой. Эта процедура минимально травматична и позволяет сохранить зрительные функции, избавить пациента от негативных симптомов, приостановив прогрессирование диабетической ретинопатии.
На основе вышесказанного можно сделать вывод: первые заметные признаки сахарного диабета проявляются уже на развитых стадиях, и тогда лечение будет довольно затруднено. При наличии заболевания следует регулярно проходить профилактические осмотры у врача, придерживаться правильного питания, соблюдать назначенную схему инсулинотерапии. При бережном отношении к своему здоровью его удастся сохранить как можно дольше даже при наличии сахарного диабета.
Ретинопатия при заболеваниях крови
Патология возникает на фоне анемии, лейкоза, миеломной болезни, чрезмерной миелопролиферации. Клиническая картина при этом может разниться, но сущность офтальмологических нарушений будет та же.
Фоновая ретинопатия при анемии встречается не часто. Однако при хронической недостаточности гемоглобина, например, пернициозной форме, наблюдается оптическая нейропатия с образованием скотом, геморрагий, ватообразных очагов по периферии сетчатки. Цвет глазного дна может быть от бледного до синюшного. Возможно развитие перипапиллярного отека.
Ретинопатия на фоне лейкемии развивается чаще и выражается стойкими патологическими процессами, приводящими к извитости сосудов, истончении радужной оболочки, образовании гемофтальмов, оптической нейропатии.
Миеломная болезнь связана с повышенной вязкостью крови в результате полицитемии. Фоновая ритинопатия при этом выражается в расширении вен, образовании тромбов, возникновении кровоизлияний и микроаневризмов.
Лечение фоновой ретинопатии при гематологических нарушениях зависит от конкретного заболевания и направлено на подавление офтальмологического патогенеза и стабилизацию зрительной функции.
Причины астигматизма
Основная причина всех видов астигматизма – наследственная предрасположенность.
В некоторых случаях к развитию болезни могут привести:
- Травмы глаз
- Воспалительные процессы
- Неудачное хирургическое вмешательство
- Нарушение внутриглазного давления или глазного кровообращения
- Частое перенапряжение глаз
- Неблагоприятное влияние окружающей среды.
Обычно простой астигматизм является врожденным, а сложный – приобретенным.
Симптомы
Миопический астигматизм характеризуется следующими симптомами:
- Снижением остроты зрения.
- Искажением, расплывчатостью и раздвоением изображений.
- Невозможностью сконцентрировать зрение на объекте.
- Ухудшением зрения на дальнем расстоянии.
- Быстрой утомляемостью и слезливостью глаз.
- Головной болью и головокружением.
Люди, у которых диагностирован миопический астигматизм, должны подносить предметы к глазам очень близко, чтобы рассмотреть их.
Миопия и миопический астигматизм: сходство и отличие
Нередко путают миопический астигматизм и миопию, так как симптомы заболеваний сходны, особенно когда патология присутствует на обоих глазах.
При миопическом астигматизме, как и при близорукости, изображение проявляется перед сетчаткой.
Но есть между ними и различия. При миопическом астигматизме изменяется форма роговицы, а при миопии – наблюдается изменение размера и формы глазного яблока.
Диагностика болезни
Если окулист заподозрит наличие патологии, то после комплексного офтальмологического обследования он направит пациента на циклоплегию, а затем произведет повторный осмотр.
Циклоплегией называют паралич аккомодации глаза, для которого используют медицинские препараты, в основном атропин.
При комплексном обследовании оценивают остроту зрения, проверяют глазное дно, определяют рефракцию глаза и исследуют сетчатку. Пройти полное обследование вы можете в нашем медицинском центре.
Лечение миопического астигматизма
При слабой степени заболевания пациенту назначают ношение корректирующих очков или контактных линз и подбирают комплекс специальных упражнений. По желанию возможно проведение операции.
Высокую степень миопического астигматизма лучше лечить хирургическими методами.
Виды хирургического лечения
При миопическом астигматизме в качестве лечения проводят 3 вида операций:
- Астигматическая кератотомия – на роговице глаза делают микронадрезы, после заживления которых кривизна роговицы изменяется, что приводит к корректировке зрения.
- Фоторефракционная кератэктомия – с помощью лазера удаляется верхний слой роговицы и изменяется ее кривизна (два глаза можно оперировать только поочередно, восстановление зрения занимает не менее полугода).
- Лазерный кератомилез (lasik) – лазером испаряют участок в центре роговицы, что приводит к изменению ее формы (может производиться одновременно на двух глазах, зрение восстанавливается через 1-2 часа).
Если вышеперечисленные операции противопоказаны или будут неэффективными, то осуществляют пересадку роговицы, замену хрусталика либо имплантируют факичную интраокулярную линзу.
Миопический астигматизм у детей
Особое внимание следует уделить детям, так как они в основном не жалуются на ухудшение зрения. Но родителей должно насторожить, если малыш щурится, рассматривает изображения и предметы, наклоняя голову, у него часто болит голова и быстро устают глаза
Такие признаки обычно свидетельствуют о наличии астигматизма или других заболеваний глаз.
Если ребенку своевременно не произвести корректировку нарушений, то возможно развитие амблиопии – снижения зрения или косоглазия. Поэтому важна ранняя диагностика, которая возможна при регулярном посещении окулиста.
Как происходит лечение детского астигматизма читайте здесь.
Миопический астигматизм при беременности
Астигматизм обычно не оказывает никакого влияния на состояние беременной женщины. Но если он сочетается с высокой степенью миопии, то последствия могут быть серьезными.
Повышение артериального давления либо напряжение, создаваемое в процессе родов, может привести к отслойке клетчатки, что нередко становится причиной сильного ослабления зрения и даже слепоты.
Поэтому женщинам, страдающим миопическим астигматизмом высокой степени, часто противопоказана беременность либо рекомендуется кесарево сечение.
Классификация
Ангиопатию классифицируют по этиологическому признаку. Выделяют следующие разновидности состояния:
- Диабетическая. Поражает сосуды при запущенной стадии сахарного диабета. В результате ухудшается кровоток и метаболизм сетчатки, происходит закупорка микроциркуляторных сосудов, снижается острота зрения. Ангиоретинопатия сопровождается фиброзным ростом на сетчатке, затрагивающим головку зрительного нерва, что может привести к слепоте.
- Гипертоническая. Обусловлена повышенным образованием вазоконстрикторов – соединений, сужающих сосуды. Из-за спазмирования артерий и вен усиливается кровоток, кровь сгущается, образуются тромбы. Склерозирование сосудов затрудняет отток крови из сетчатки, развивается отек. Сосудистые стенки становятся более проницаемыми, постепенно заменяются фиброзной тканью. Нарушение метаболизма ретинальной оболочки ведет к ухудшению зрения, появлению точек перед глазами.
- Гипотоническая. Развивается в результате низкого артериального давления, может сопровождаться слабостью, излишней худобой. Из-за плохого кровенаполнения сосуды теряют тонус, развивается их патологическая извитость. Мелкие капилляры истончаются, происходит компенсаторное наполнение вен с последующим расширением. Замедленный метаболизм ведет к венозному застою и отекам.
- Травматическая. Развивается вследствие травмы груди, шеи, головы. Ангиопатия обусловлена повышением внутрисосудистого или внутричерепного давления, в результате чего происходят кровоизлияния, травматическая отслойка ретинальной оболочки.
- Юношеская. Второе название – болезнь Илза. Диагностируется у людей младше 30 лет. Причиной состояния могут быть аутоиммунные патологии, но в большинстве случаев этиология не установлена.
- Смешанная. Несколько форм патологического состояния наслаиваются, состояние характеризуется выраженной симптоматикой.
Лечение назначается в зависимости от типа и причины патологического состояния.
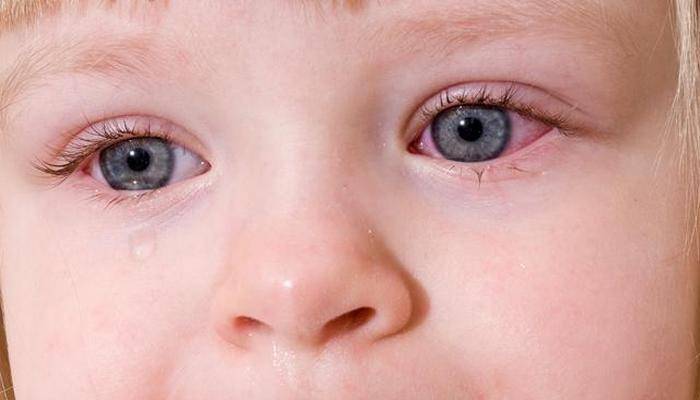
Дакриоцистит у новорожденных
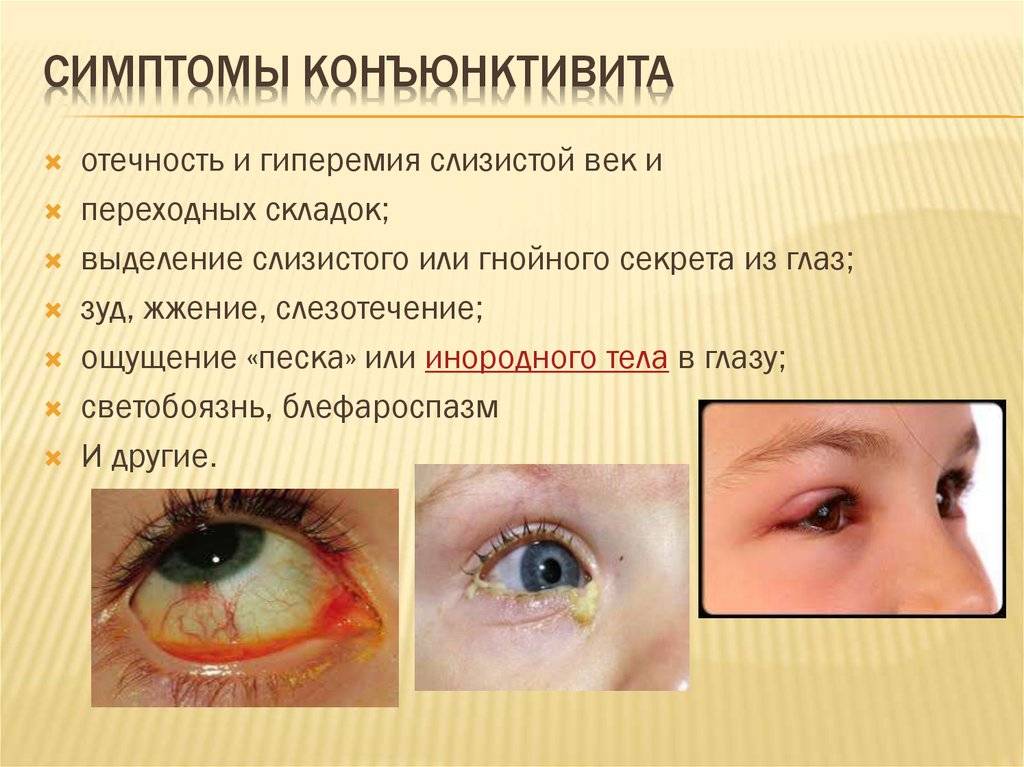
Отдельно стоит рассмотреть такое заболевание, как дакриоцистит, которое часто принимают за конъюнктивит у месячного ребенка. Его симптомы подобные тем, что проявляются при инфекционном заражении глаз, но причина у патологии совсем иная. Связана она с таким явлением, как непроходимость слезных каналов у новорожденных.
Во время формирования дыхательной системы эмбриона в утробе слезный канал закрыт тоненькой пленкой. Эта анатомическая особенность позволяет не попадать околоплодным водам в дыхательную систему. Родившись, малыш набирает в легкие воздух и впервые начинает плакать. Под давлением эпителиальная перегородка разрывается, делая проход по слезным каналам свободным. Если этого не происходит, то, подобно пробке, пленка закупоривает каналы, не давая проход слезам. В результате происходит застой и воспаление слезного мешка.
Жидкость, которую мы привыкли называть слезами, выполняет важную функцию. Она омывает глазное яблоко, смывая с него бактерии. При отсутствии патологии слезы через канальцы попадают в слезный мешок, а оттуда в носовую полость. Закупорка приводит к тому, что слезы накапливаются в слезном мешке, провоцируя воспалительный процесс. Зачастую он сопровождается постоянным слезотечением и гнойной секрецией. Поэтому многие родители принимают дакриоцистит за конъюнктивит.
Когда прошло несколько дней, а лечение конъюнктивита не дает улучшения, необходимо перепроверить диагноз.
Дакриоцистит невозможно вылечить без вмешательства офтальмолога. В некоторых случаях может помочь массаж. Но если механическое воздействие не дало результатов, в медицинском кабинете специалист проведет безболезненную процедуру по удалению пробки в слезных каналах.
Клиническая картина недуга
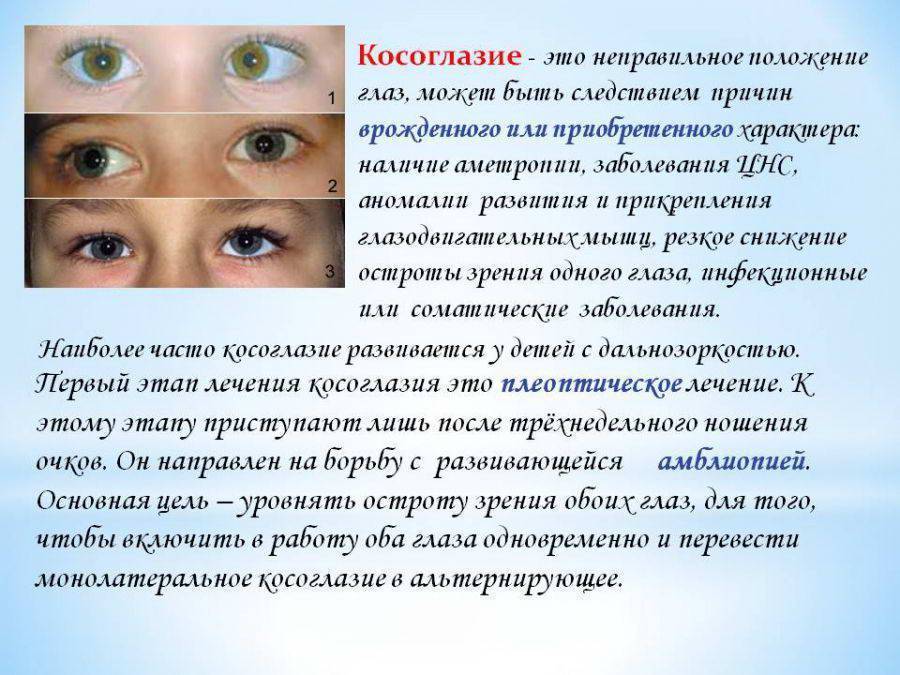
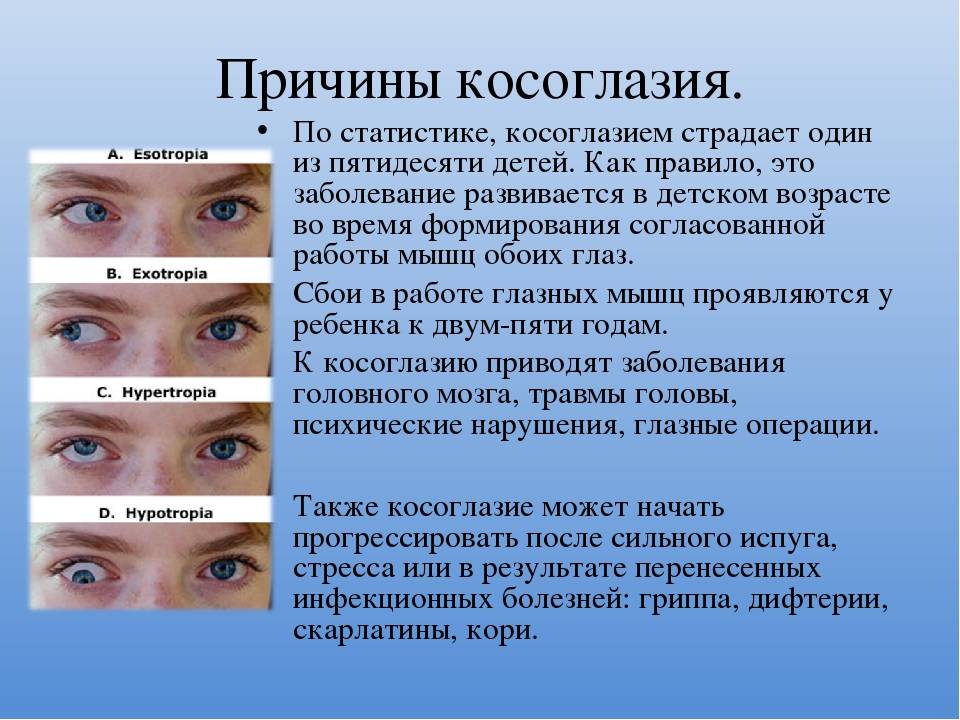
В процессе развития заболевания один глаз практически полностью выключается из зрительного процесса, а второй принимает на себя всю зрительную нагрузку. Болезнь может протекать бессимптомно или же иметь следующие клинические проявления:
- Снижение зрения, которое не поддается оптической коррекции. Ухудшение может быть как в одном глазу, так и в обоих сразу.
- Нарушение восприятия цветов.
- Нарушения темновой адаптации.
- Сходящееся или расходящееся косоглазие.
- Затруднение восприятия объема, двоение в глазах.
- У детей отмечаются трудности в обучении, головная боль и повышенная утомляемость.
Снижение качества зрения варьируется в диапазоне от незначительного до полной утраты зрения.
При монолатеральной амблиопии острота практически не страдает благодаря тому, что здоровый глаз берет на себя функции больного. Поэтому далеко не все пациенты догадываются о том, что у них не все благополучно со зрением. Выявление патологии очень часто происходит случайно.
 Это заболевание встречается преимущественно у детей, у взрослых это большая редкость. Для взрослых характерно двоение в глазах или ощущение пелены перед глазами. Оно развивается у пациентов с сильным косоглазием вследствие невозможности объединить в головном мозге два различных изображения.
Это заболевание встречается преимущественно у детей, у взрослых это большая редкость. Для взрослых характерно двоение в глазах или ощущение пелены перед глазами. Оно развивается у пациентов с сильным косоглазием вследствие невозможности объединить в головном мозге два различных изображения.
Еще одним симптомом ленивого глаза у взрослых может стать резкое и продолжительное снижение зрения. При истерической амблиопии зрение восстанавливается через некоторое время после окончания нервного срыва.
Прогноз заболевания у взрослых гораздо менее благоприятный по сравнению с детьми.
У детей могут наблюдаться также следующие характерные симптомы:
- Свисание верхнего века.
- Непроизвольные движение одного глазного яблока и несинхронность движения глаз.
- При попытке рассмотреть какой-либо предмет ребенок начинает коситься или стремиться наклонить голову.
- Появляются жалобы на утомляемость, головную боль во время чтения или другой работы, требующей зрительного напряжения.