SQLITE NOT INSTALLED
Лечение дискинезии диетой
Специалисты считают, что появление дискинезии органов пищеварения связано, прежде всего, с неправильным питанием и вредными привычками в еде. Культура приёма пищи закладывается ещё в детском возрасте, поэтому большую часть ответственности за появление заболевания несут люди, воспитывающие ребёнка. Конечно же, не стоит снимать ответственность с самого человека за собственное состояние здоровья. Взрослые люди способны, при желании, изменить привычки, привитые с детства, и улучшить свой рацион питания, исключив из него вредные продукты и блюда.
Возникновение дискинезии может спровоцировать избыточный вес больного. Медицинской статистикой установлено, что данным заболеваниям больше подвержены женщины, чем мужчины. Это происходит вследствие того, что излишний вес – проблема больше женская, чем мужская. Поэтому, диета при дискинезии органов пищеварения направлена на восстановление оптимального веса больного.
К факторам, провоцирующим дискинезию, относят и непомерный приём в пищу животных жиров. Это же касается и простых рафинированных углеводов, таких как сахар, конфеты, шоколад, пирожные, торты и другие сладости.
Лечение дискинезии диетой возможно, если неукоснительно соблюдать определённые принципы употребления еды. Причём, некоторым придётся следовать в течение всей жизни:
- Не употреблять много жирной пищи.
- Избегать термической обработки продуктов с помощью жарки.
- Организовать регулярность приёма еды и её дробность – как минимум пять раз в день.
- Съедать малое количество пищи за каждый приём, чтобы избегать переедания.
Обострение заболевания требует двухнедельного следования следующему рациону питания:
Диета при дискинезии у детей
Самым первым шагом в организации диеты для ребёнка будет разговор с ним, в ходе которого нужно объяснить малышу, что для его выздоровления нужно отказать от разных любимых вещей. Какие-то из них исключаются на время, а о каких-то придётся забыть навсегда.
Ребёнку придётся позабыть о:
- Мороженом и других холодных продуктах и блюдах.
- Фаст-фудах, готовых завтраках, кукурузных хлопьях, попкорне, чипсах, сухариках.
- Газированных напитках – о «Фанте», «Пепси-коле», «Кока – коле», «Спрайте», лимонадах и других.
- Минеральной воде с газом.
- Жевательной резинке.
Газированные и холодные напитки и блюда находятся под запретом в силу определённых причин. При дискинезии желчевыводящих путей, например, может произойти спазм желчных путей, что приведёт к появлению приступа и возникновению болевых ощущений.
Полный список запрещённых продуктов при дискинезии у детей такой же, как и взрослых. При необходимости можно прочитать соответствующий раздел о запрещённых продуктах питания при этом заболевании.
Диета при дискинезии желчевыводящих путей у детей составляется следующим образом. Существуют продукты и блюда, которые можно употреблять детям во время болезни:
- Из первых блюд нужно отдать предпочтение овощным супам, овощным супам с крупой, вегетарианским борщам и щам, молочным крупяным супам.
- Из вторых блюд предпочтение нужно отдать:
- нежирным сортам мяса, птицы и рыбы; готовить из них отварные блюда или паровые котлеты, тефтели, пельмени;
- гарнирам — рисовой и гречневой каше, макаронным изделиям, отварным овощам;
- молочным кашам (кроме пшенной); паровым творожным запеканкам;
- молочным продуктам – молоку, кефиру, нежирной ряженке, нежирному творогу, сметане и сливочному маслу (как заправке), несолёным сырам;
- паровым омлетам; яйцам, приготовленным всмятку – не более двух – трёх раз в неделю;
- растительному маслу;
- подсушенному пшеничному хлебу, галетному печенью, сухим бисквитам;
- всем овощам, кроме запрещённых.
- Из десертов стоит отдать предпочтение:
- спелым сладким фруктам; ягодам – клубнике и землянике;
- сладким фруктовым сокам и сокам из ягод; компотам и киселям; фруктовым и ягодным пюре;
- некрепкому чаю;
- из сладостей – мёду, варенью, мармеладу, зефиру, пастиле, карамели.
Существует несколько нюансов в приготовлении блюд для детей, которые нужно учитывать:
- Возможно добавлять репчатый лук в первые блюда, но его нужно обработать соответствующим образом. Лук необходимо нарезать и залить кипятком на пятнадцать минут. После этого воду нужно слить, а лук положить в суп, не обжаривая.
- Иногда можно дополнить вегетарианские овощные супы мясными изделиями. Для этого нужно отдельно сварить фрикадельки из мяса и положить их в тарелку с первым блюдом.
- В супы нужно добавлять столовую ложку растительного масла. Также хорошо добавлять такое же количество растительного масла в различные гарниры из круп и овощей. Растительное масло обладает ценными качествами – лёгким желчегонным эффектом, а также противовоспалительным действием. При выборе растительного масла предпочтение нужно отдать нерафинированным маслам отечественных производителей из-за их хорошего качества.
- Свежая зелень является непременным атрибутом диетического стола при дискинезии. В измельчённом виде её нужно добавлять в первые блюда, каши и овощные гарниры.
- Ребёнок на время болезни может кушать определённое количество сладостей. Это понятно из перечня разрешённых продуктов питания. Но не стоит злоупотреблять сладостями – их стоит кушать не более одного раза в день. Лучше вместо сладких блюд, содержащих сахар, побаловать ребёнка печёными яблоками с мёдом, фруктовыми пюре и паровыми пудингами, муссами из сладких фруктов или ягод.
- Сухое галетное печенье и сухие бисквиты можно кушать только с напитками, как второй завтрак или полдник. Они служат добавкой к чаям, компотам, киселям, кефиру, ряженке.
[], [], [], [], [], [], [], []
Диагностика
Чтобы поставить точный диагноз, врач проводит поэтапное обследование. Первичные мероприятия:
- Выслушивание жалоб пациента для выявления типичной для перегиба симптоматики.
- Уточнение времени появления первых симптомов загиба желчного пузыря и проведенного лечения.
- Изучение наследственности на наличие случаев функционального перекрута пузыря у близких родственников.
- Визуальный осмотр и пальпация живота в положении лежа на спине.
Лабораторный анализ мочи и кала не представляют диагностической ценности, но поможет выявить осложнения. УЗИ позволяет определить наличие перегиба желчного пузыря, локализацию перекрутки. Эхопризнаки (симптомы болезни при ультразвуковом исследовании) выводятся на монитор в виде неправильной формы.
Что покажет УЗИ брюшной полости:
- степень функциональности ЖП;
- расположение деформации органа;
- состояние стенок пузыря;
- наличие повреждений, воспалительной реакции.
Определить, что делать при появлении загиба желчного пузыря, позволит двухэтапное ультразвуковое исследование. Первый сеанс проводится натощак, второй – после приема продуктов, которые усиливают продуцирование желчи. Для этого перед процедурой больной съедает сливочное масло или яйцо курицы.
Если орган не изменится в размере, значит, это врожденная деформация. Увеличение на 40% доказывает, что причиной такого перегиба желчного пузыря у взрослого или ребенка являются патологии и внешние факторы.
По эхопризнакам можно выявить не только отклонение от анатомической нормы, но и заполнение полости пузыря патогенным экссудатом. Обычно изгиб диагностируется в области шейки ЖП, что лечится курсовой терапией. Реже перекрут фиксируется в нижней или верхней трети органа.
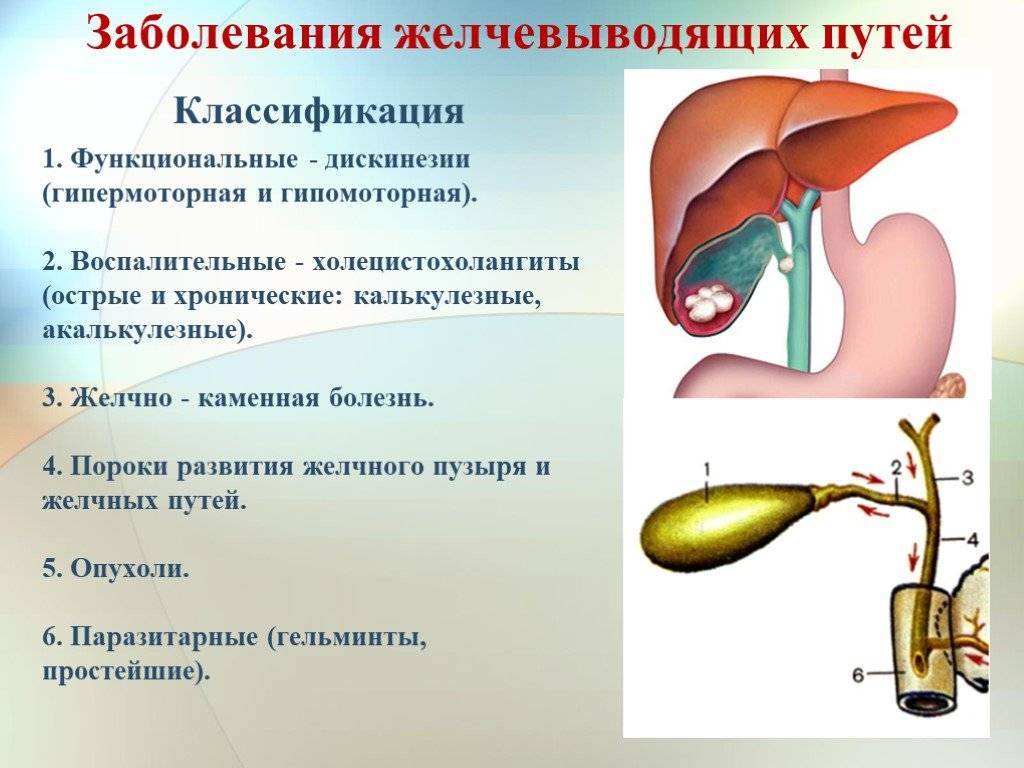
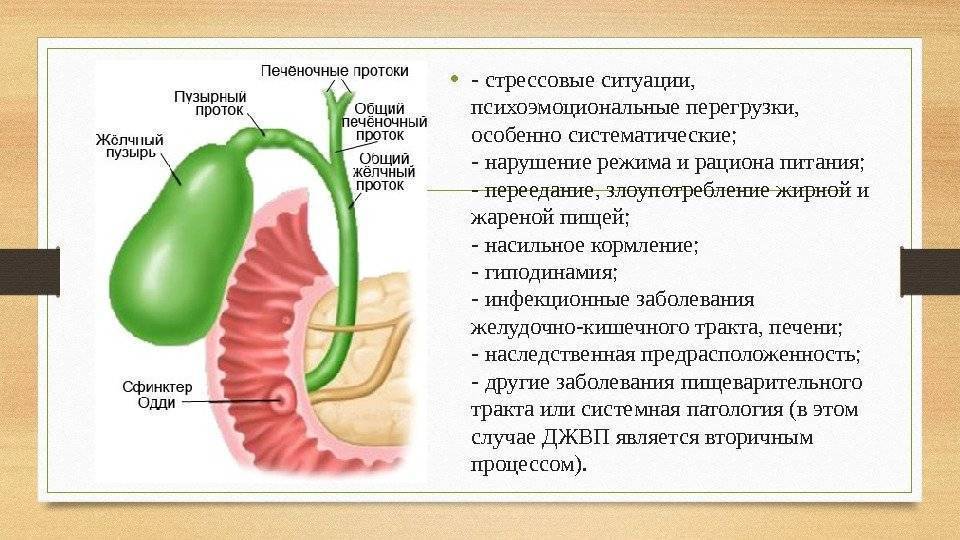
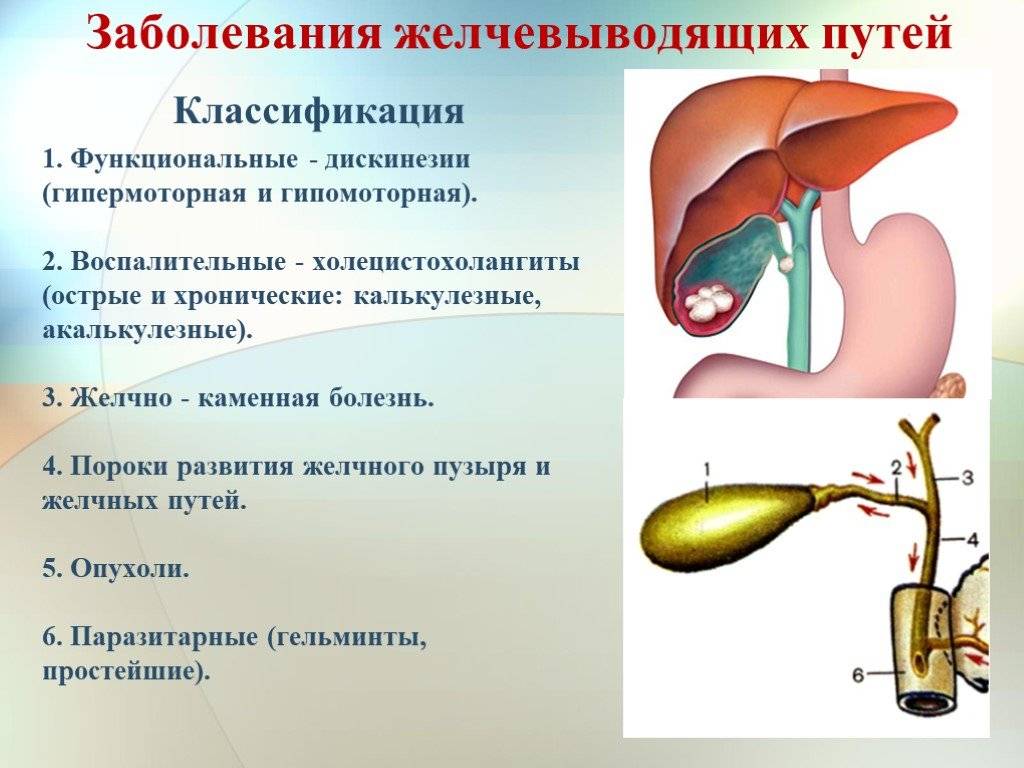
Причины
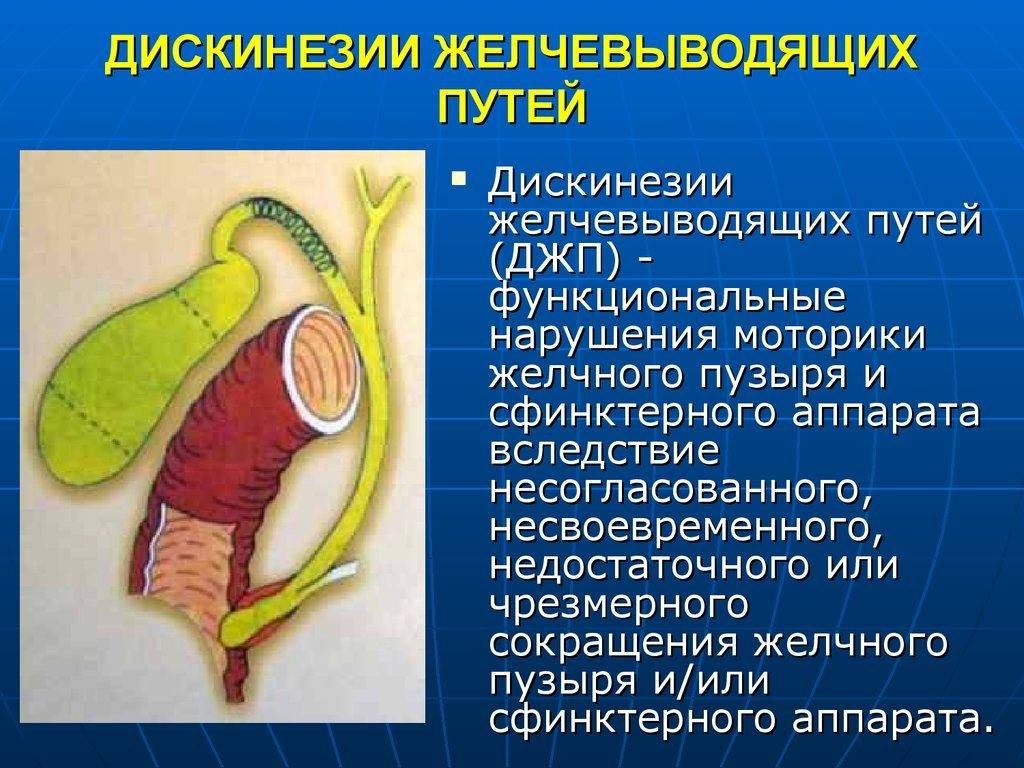
В основе заболевания лежит нарушение синхронного последовательного сокращения и расслабления желчного пузыря и сфинктеров желчевыводящих путей. Причиной дисфункции служит расстройство основных механизмов, регулирующих работу системы желчевыделения.
Главными факторами, провоцирующими ДЖВП являются:
- психоэмоциональные перегрузки (истерические реакции, чувство тревоги, страха, навязчивые состояния, депрессия, неврозы);
- гормональные нарушения (сахарный диабет, беременность, патология щитовидной железы, предменструальный синдром, лечение соматостатином и др.);
- органическое повреждение головного мозга, особенно в области гипоталамуса;
- заболевания печени и билиарного тракта (гепатиты, цирроз, хронический холецистит, желчекаменная болезнь);
- патология 12-перстной кишки (язва, дуоденит);
- болезни поджелудочной железы (хронический панкреатит);
- системные заболевания, целиакия;
- состояние после операций на органах ЖКТ (резекция желудка или кишечника, ваготомия, холецистэктомия);
- курение и злоупотребление алкоголем;
- нарушение режима питания;
- малоподвижный образ жизни и др.
4.Лечение болезни
Лечение дискинезии желчевыводящих путей проводят комплексно. Основные направления лечения следующие:
- Восстановление нормального режима питания;
- Санация очагов хронической инфекции;
- Ликвидация дисбактериоза кишечника;
- Ликвидация гиповитаминоза;
- Противопаразитарная терапия;
- Снижение аллергии.
Медикаментозное лечение ДЖВП концентрируется на снижении раздражительности (для чего применяются седативные средства), а также поддержании общего тонуса организма. Если дискенезия желчевыводящих путей вызвана паразитами, то назначают медикаменты против них (антигельминтная терапия). Также широко используются желчегонные средства.
Причины: откуда ждать подвоха?
Под воздействием разных факторов, желчный пузырь и его протоки могут чрезмерно сокращаться или напротив — недостаточно.
Первичная дискинезия
Органы пищеварительной системы работают нормально и здоровы, но некоторые факторы могут нарушать согласованное сокращение и расслабление желчевыводящих путей.
* Нарушения в питании: перекусы, плохое пережевывание, переедание, употребление жирной\острой пищи и др.
* Психогенные факторы (стресс, неврозы, отрицательные эмоции) и поражения нервной системы (последствия гипоксии, судорожный синдром и др.).
* Аллергия: аллергические поражения кожи (сыпь, зуд и др.), пищевая аллергия (очень часто), бронхиальная астма и др.
Вторичные дискинезии
Возникают, когда изначально имеются какие-то заболевания или изменения в органе.
* Анатомические особенности (перегородка/перегиб желчного пузыря) становятся причинами застоя желчи.
* Глисты (лямблиоз, описторхоз). Находясь в желчном пузыре, паразиты нарушают отток желчи и раздражают нервные окончания.
Меню диеты при дискинезии
Примерное меню диеты при дискинезии на четыре дня выглядит следующим образом.
День первый.
- Завтрак – овсяная каша, салат из свежих овощей с растительным маслом, некрепкий зелёный чай с хлебцами.
- Второй завтрак – стакан свежеприготовленного фруктового сока, разбавленного водой.
- Обед – овощной суп с растительным маслом, отварное мясо, салат из капусты с растительным маслом, компот из сухофруктов.
- Полдник – свежие фрукты.
- Ужин – гречневая каша, салат из отварной свеклы со сметаной, некрепкий зелёный чай.
- Перед сном – стакан кефира, сто граммов размоченного чернослива.
День второй.
- Завтрак – творог со сметаной, стакан ряженки.
- Второй завтрак – свежие фрукты.
- Обед – крупяной суп с овощами, отварная рыба, тушёные овощи, кисель.
- Полдник – компот с сухим печеньем.
- Ужин – пшенная каша, салат из огурцов с растительным маслом, некрепкий зелёный чай с хлебцами.
- Перед сном – стакан кефира, сто грамм размоченной кураги.
День третий.
- Завтрак – молочная рисовая каша, некрепкий зелёный чай с хлебом.
- Второй завтрак – стакан свежеприготовленного фруктового сока, разбавленного водой.
- Обед – суп постный из разных овощей с растительным маслом, мясные фрикадельки на пару, винегрет с растительным маслом, компот из сухофруктов.
- Полдник – свежие фрукты.
- Ужин – паровой омлет, салат из свежих овощей, некрепкий зелёный чай с хлебцами.
- На ночь – стакан кефира, сто граммов размоченного чернослива.
День четвёртый.
- Завтрак – гречневая каша с сухофруктами (черносливом, курагой, изюмом) и мёдом, некрепкий чай с хлебцами.
- Второй завтрак – свежие фрукты.
- Обед – вегетарианский суп с вермишелью, отварная рыба, картофельное пюре, салат из свежих овощей, кисель.
- Полдник – фруктовый компот с галетным печеньем.
- Ужин – вареники из картошки со сметаной, свежий салат.
- На ночь – стакан кефира.
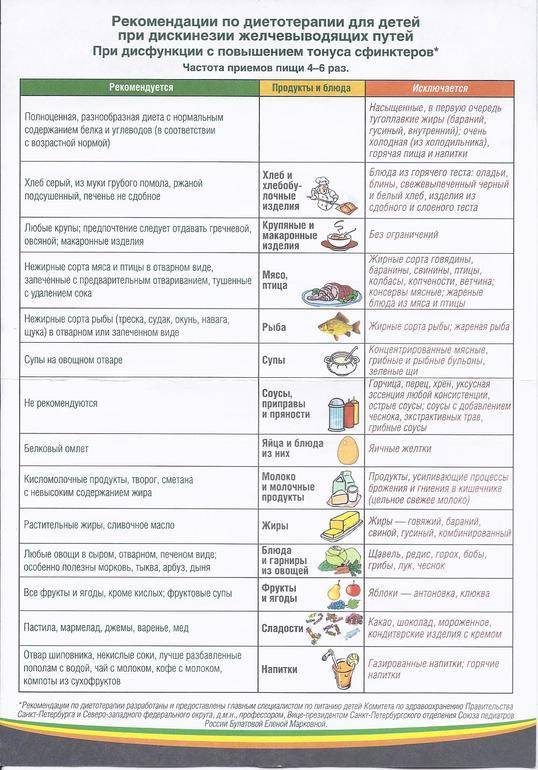
Диета при гипермоторной дискинезии
Пища, которую употребляет больной во время перехода на диетическое питание, должна быть насыщенной всеми полезными компонентами
Правильному балансу белков, жиров, углеводов, витаминов, минеральных веществ и микроэлементов уделяется повышенное внимание в силу того, что больной не должен ослабевать и истощаться из-за перехода на целебное питание
Диета при гипермоторной дискинезии кишечника имеет безшлаковый характер и содержит растительные жиры в большом количестве. Это необходимо для того, чтобы нейтрализовать эффект пищи, богатой клетчаткой, которая вызывает повышение моторики кишечника и спазмы в нём.
В самом начале соблюдения нового диетического режима нужно отказаться от употребления овощей. Это необходимо сделать вследствие того, что овощи в любом виде богаты клетчаткой и способствуют повышению моторики кишечника и улучшению его опорожнения.
Если в состоянии больного произошли заметные улучшения, можно начать вводить овощи в небольших количествах. В начале их употребляют только в варёном виде, а затем постепенно добавляют и сырые.
Свежеприготовленные соки в минимальных дозах принимаются вслед за овощами. Затем их количество можно довести с до полстакана 2 -3 раза в день.
Больным гипермоторной дискинезией нужно быть осторожными с употреблением пшеничных отрубей, поскольку они могут вызвать приступы болевых ощущений и метеоризм. Начальная доза отрубей – одна чайная ложка, которую нужно принимать утром, запив водой. Постепенно, если состояние больного улучшается, можно увеличить количество отрубей, добавляя их в пищу.
При гипермоторной дискинезии полезно употреблять в пищу продукты и блюда, замедляющие перистальтику кишечника:
- Чернику, черёмуху, груши, кизил, айву. Эти фрукты и ягоды содержат большое количество вяжущих дубильных веществ, которые закрепляют стул. Полезно делать из этих плодов напитки — отвары и кисели. В сыром виде при поносах их не рекомендуется употреблять, поскольку они увеличивают моторную функцию кишечника.
- Крепкий чай, преимущественно зелёных сортов; какао, приготовленное на воде.
- Супы с большим содержанием слизиобразующих компонентов, каши в протёртом виде; кисели. Эти блюда отличаются высоким содержанием веществ, которые не раздражают желудочно-кишечный тракт, имеют вязкую консистенцию и медленно продвигаются по кишечнику.
- Из круп полезен рис и манка.
- Тёплые блюда и напитки.
Нужно ещё раз отметить, что вышеуказанные блюда и продукты рекомендованы при поносах и запрещаются при запорах.
Какая диета при дискинезии?
Когда возникает потребность поддержать здоровье с помощью изменения продуктового рациона необходимо ответить на вопрос – какая диета при дискинезии?
Диета при дискинезии основана на принципах излечения от заболеваний с помощью питания:
- Прежде всего, главный принцип такой диеты – дробность питания. Вместо обычных трёх — четырёх приёмов пищи дневное количество блюд и продуктов следует разделить на пять или шесть раз.
- Пищу принимается маленькими порциями с главной целью – избегать переедания.
- Основной упор делается на свежие овощи, фрукты, зелень и ягоды. В течение дня их нужно съедать много. Каждый приём пищи должен сопровождаться приёмом фруктов, овощей или зелени.
- Любые блюда необходимо сдабривать измельчённой зеленью (одну-две столовые ложки).
- Необходимо попрощаться с жирной пищей и животными жирами. Предпочтение отдаётся растительным нерафинированны маслам, но не более десяти грамм в сутки.
- Жареная, солёная, копчёная, маринованная, острая пища также находится под запретом. Предпочтение отдаётся блюдам, которые приготовлены с помощью варки, на пару или запекая в духовке.
- Употребление простых углеводов (сухого печенья, чая с сахаром, сладких блюд с сахаром) нужно минимизировать. Максимальной суточной дозой сахара является тридцать грамм этого продукта.
Диагностика и лечение дискинезии кишечника
Поскольку симптоматика дискинезии кишечника схожа с признаками других недугов пищеварительной системы, то без специальных диагностических процедур установить точный диагноз довольно сложно. Именно поэтому перед назначением лечения гастроэнтеролог направляет пациента на сдачу анализов и обследование посредством специальной медицинской аппаратуры.
В обязательном порядке проводится исследование кала на дисбактериоз и скрытую кровь. Может назначаться эндоскопия, копрологическая диагностика, ирригоскопия, а также колоноскопия. После того как диагноз будет подтвержден и другие заболевания пищеварительной системы со схожей симптоматикой исключены врач подбирает терапию в индивидуальном порядке для каждого пациента.
Независимо от формы дискинезии кишечника лечение включает в себя соблюдение диеты, психотерапию, медикаментозную терапию и физиотерапию. Если диагностируется повышенный тонус мышц, то могут назначаться спазмолитические средства. При ослабленном тонусе показаны фармакологические лекарства, усиливающие моторику кишечника, а также желчегонные препараты и ферменты. Длительные запоры лечат посредством слабительных медикаментов на растительной основе. В случае надобности для нормализации психологического состояния больного прописываются психотропные средства (нейролептики, транквилизаторы и антидепрессанты).
При систематической диарее назначаются лекарства с адсорбирующим и вяжущим действием. Кроме того, во время лечения дискинезии пациентам может прописываться немедикаментозное лечение: микроклизмы с настоями и отварами трав, иглорефлексотерапия, парафиновые аппликации и так далее.
Для диагностики и лечения дискинезии кишечника обращайтесь в медицинские центры «Президент-Мед» на Коломенской, Ярославском шоссе и в городе Видное
Вам также может быть интересно:
Медикаментозное лечение дискинезии желчевыводящих путей у детей
Основными лекарственными средствами купирования и предупреждения приступов острой боли в животе при дисфункциях билиарного тракта считают спазмолитики. Целесообразно применение препаратов с быстрым достижением максимальной концентрации в сыворотке, например, быстродействующих нитратов под язык, холиноблокаторов и ингибиторов фосфодиэстеразы I типа для парентерального введения.
Быстродействующие нитраты (нитроглицерин) наиболее эффективны для купирования тяжёлых приступов боли. Препарат дают под язык в дозе 2.5-5 мг в возрасте 7-12 лет; 5-10 мг 1 раз в сут ребёнку старше 12 лет. Платифиллин назначают внутрь или подкожно 1 мг в возрасте 5 лет; 2 мг — в 10 лет; 3-4 мг ребёнку старше 12 лет. Гиосцина бутилбромид вводят внутримышечно или внутривенно по 10-20 мг детям старше 12 лет. Миотропные спазмолитики (дротаверин) назначают внутримышечно по 0,5 мл 2% раствора 2-3 раза в сут в 5 лет; 1 мл — ребенку 10 лет; 1,5-2 мл — с 15 лет. Спазмолитики растительного происхождения (холагол по 5-20 капель на сахаре или хофитол по 1 таблетке внутрь) показаны при приступе гипертонической дискинезии.
При тяжёлых, длительно некупируемых болях лечение дискинезии желчевыводящих путей основано на применении наркотических анальгетиков, таких как промедол, внутримышечно 0,25 мл 1% раствора в возрасте 5 лет; 0,5 мл — в 10 лет; 0,75-1,0 мл для ребёнка 15 лет 1-2 раза в сут. Необходимо избегать употребления кодеина и морфиноподобных препаратов.
Для предупреждения развития приступов применяют внутрь курсами в течение 1-2 мес один из ингибиторов фосфодиэстеразы IV типа, блокаторов натриевых и кальциевых каналов:
- дротаверин внутрь по 0,01 мг (ребёнку 5 лет) 3-4 раза в сут; 0,02 мг (10 лет) 3-4 раза в сут или 0,03-0,04 мг (15 лет) 3-4 раза в сут;
- папаверина внутрь или ректально по 5 мг (ребёнку от 6 мес до 2 лет); 5-10 мг (3-4 года); 10 мг (5-6 лет); 10-15 мг (7-9 лет) 15-20 мг (10-14 лет) 3-4 раза в сут;
- отилония бромид внутрь 1/2 таблетки по 40 мг (ребёнку 5 лет) либо 1 таблетка (10 лет и старше) 2-3 раза в сут;
- мебеверин внутрь по 50 мг (с 6 лет); 100 мг (9-10 лет), 150 мг (старше 10 лет) за 20 мин до еды 2 раза в сут;
- гимекромон детям старше 12 лет внутрь по 200-400 мг 3 раза в сут.
Действие гимекромона напоминает биологические эффекты холецистокинина.
Препарат оказывает избирательное спазмолитическое действие на сфинктер Одди и сфинктер жёлчного пузыря, обеспечивает отток жёлчи в двенадцатиперстную кишку, снижает давление в билиарной системе, практически не влияет на гладкие миоциты другой локализации. Лекарственные средства, устраняющие гипертонус жёлчного пузыря:
- платифиллин внутрь по 0,001 г (5 лет), 0,002 г (10 лет), 0,003 г (15 лет) 2-3 раза в сут до еды;
- гимекромон по 0,1 г — 1/2 таблетки (5-10 лет), 0,2 г — 1 таблетка (15 лет) 3 раза в сут за 30 мин до еды в течение 2 нед.
Для стимуляции желчеобразования используют холеретики истинные, в частности лекарственные средства, содержащие жёлчь или жёлчные кислоты:
- холензим внутрь по 1/2 таблетки (ребёнку 5-10 лет) или 1 таблетке (15 лет) после еды 3 раза в сут в течение 2 нед;
- аллохол — детям до 7 лет по 1 таблетке, старше 7 лет — по 2 таблетки 3 раза в сут на протяжении 3-4 нед. Синтетические лекарственные средства:
- циквалон внутрь по 1/2 таблетки (ребёнку 5-10 лет) или 1 таблетке (15 лет) после еды в течение 2 нед;
- оксафенамид внутрь по 1/2 таблетки (ребёнку 5-10 лет) или 1 таблетке (15 лет) перед едой 3 раза в сут в течение 2 нед.
Широко применяют желчегонные препараты растительного происхождения:
- фламин внутрь по 1/2 таблетки (ребёнку 5-10 лет) или 1 таблетка (15 лет) за 30 мин до еды в течение 2 нед;
- гепабене внутрь по 1 капсуле 3 раза в сут во время еды на протяжении 2 нед;
- хофитол внутрь по 1 таблетке (ребёнку 5-10 лет) или 2 таблетки (15 лет) 3 раза в сут перед едой в течение 2 нед;
- олиметин по 1-2 капсулы 3 раза в сут до еды в течение 3 нед.
Для повышения секреции жёлчи и снижения её вязкости, а также стимуляции крово- и лимфообращения в печени назначают минеральные воды средней минерализации («Ессентуки № 4» внутрь 3 мл/кг за 30 мин до еды в течение 1 мес) либо гидрохолеретики:
- магния сульфат 20% раствор, по 1/2 столовой ложки 2-3 раза в сут;
- ксилит по 5 г 2 раза в сут после еды на протяжении 2 нед;
- сорбитол 2,5 г (ребёнку 5-10 лет); 5 г (15 лет) 2 раза в сут за 30 мин до еды в течение 2 нед.
[], [], [], [], [], [], [], [], [], []
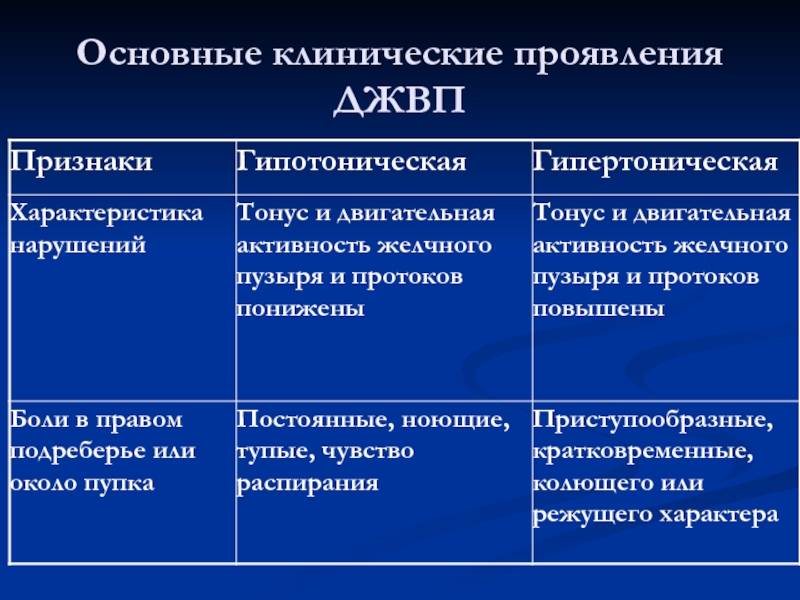
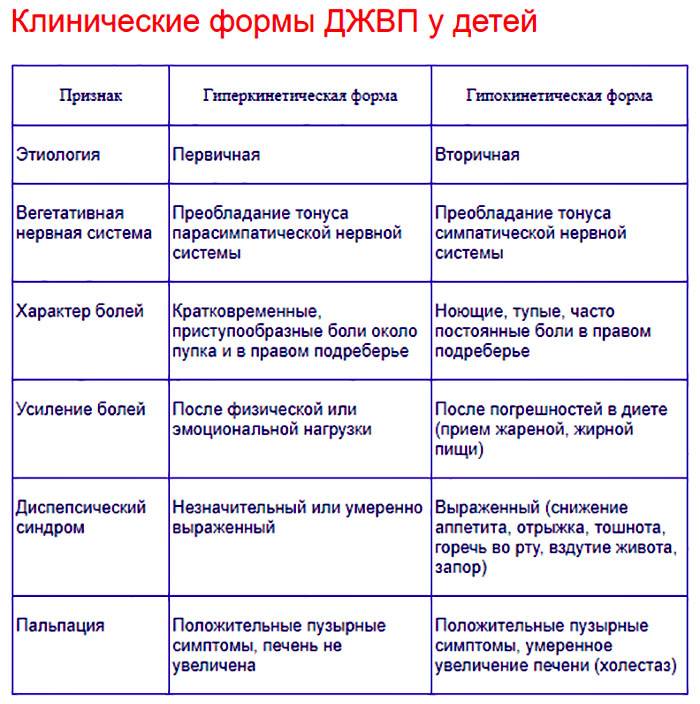
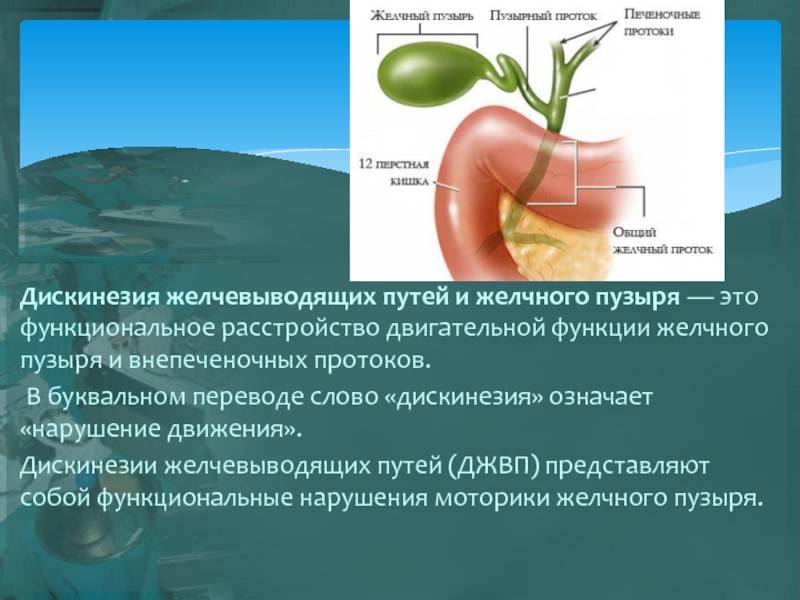
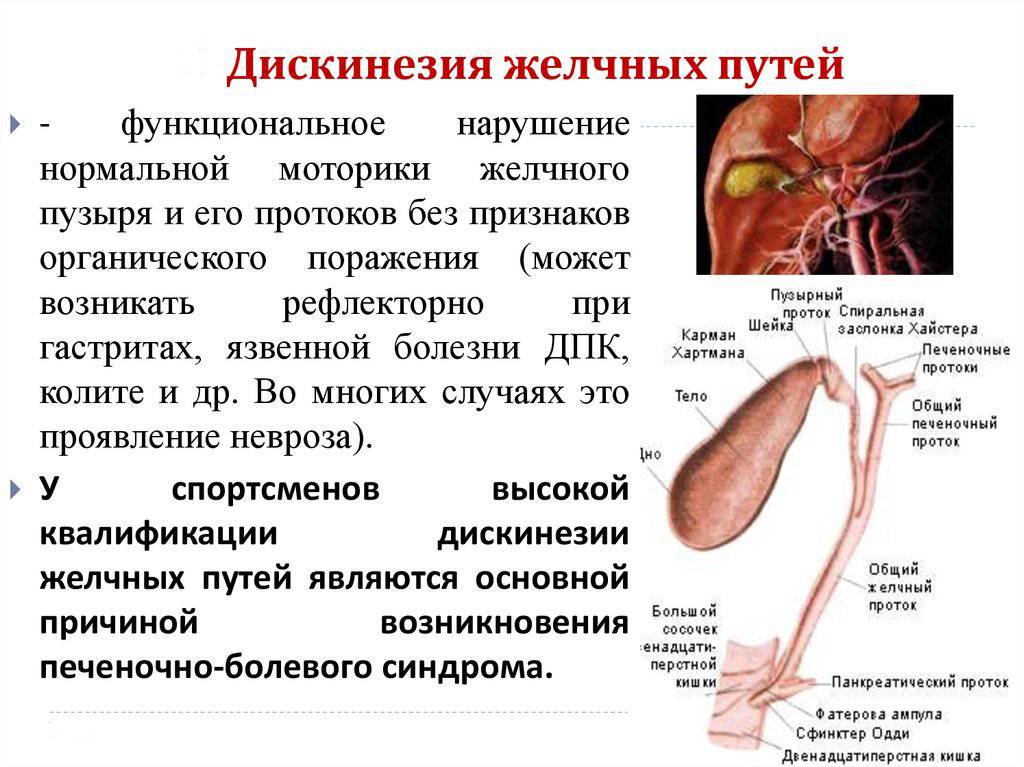
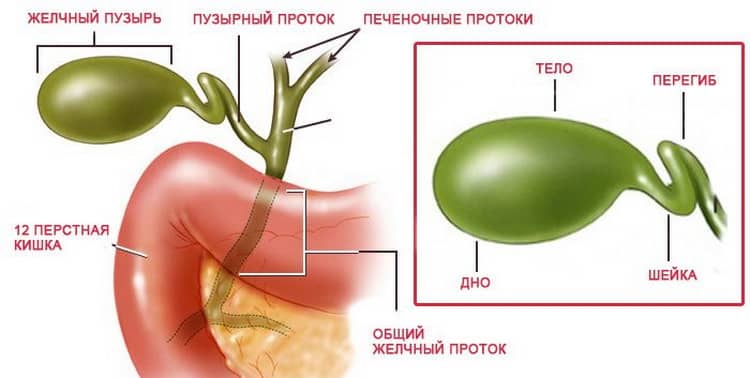
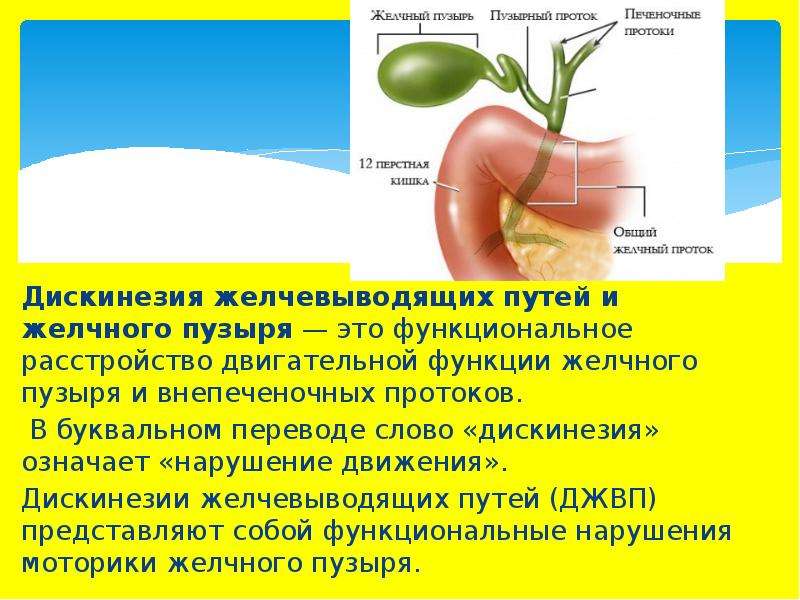
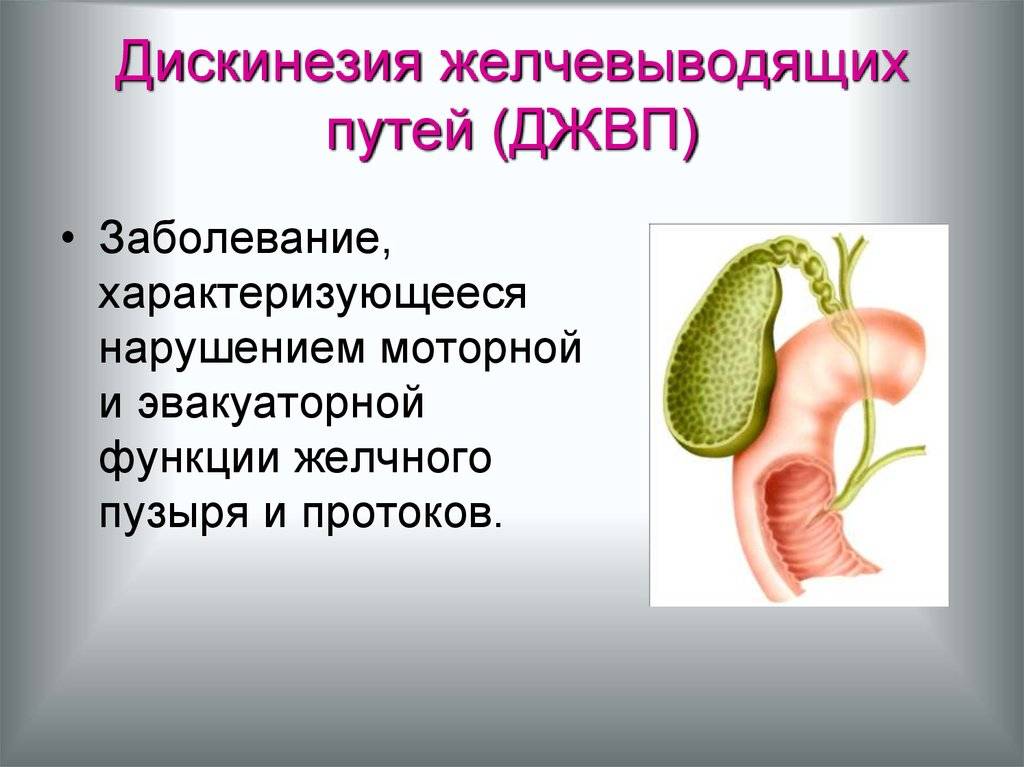
1.Что такое дискинезия желчевыводящих путей?
Дискинезия желчевыводящих путей, сокращённо ДЖВП, – это нарушение моторики и тонуса желчного пузыря, протоков и сфинктера. ДЖВП проявляется нарушенным оттоком желчи в двенадцатиперстную кишку. При этом сами органы не изменяются.
По статистике на 10 женщин, страдающих дискинезией желчевыводящих путей, приходится всего один мужчина. Кроме того гипокинетическая дискинезия чаще встречается у людей старше сорока, а гиперкинетическая дискинезия – у молодых.
Выделяют два типа ДЖВП:
- Гиперкинезия – это ДЖВП с избытком поступления желчи;
- Гипокинезия – это ДЖВП с недостатком поступления желчи.
Симптомы дискинезии желчевыводящих путей
Существует несколько типов ДЖВП:
- гипертонический,
- гипотонический,
- гиперкинетический
- гипокинетический тип.
У каждого варианта симптоматика проявления разная. К общим признакам проявления патологии относят нарушения аппетита и другие симптомы.
Симптоматика дискинезии желчевыводящих путей:
- Головные боли и слабость.
- Жидкий стул.
- Белый налет на языке.
- Боль в правом боку, может усиливаться во время физической нагрузки.
- Тошнота и рвота с выделением желчи.
- Чувство жжения в области кишечника.
- Хронические запоры.
- Горечь во рту.
- Потеря веса.
- Повышенное потоотделение.
Интенсивность проявления недомогания зависит от общего состояния организма.


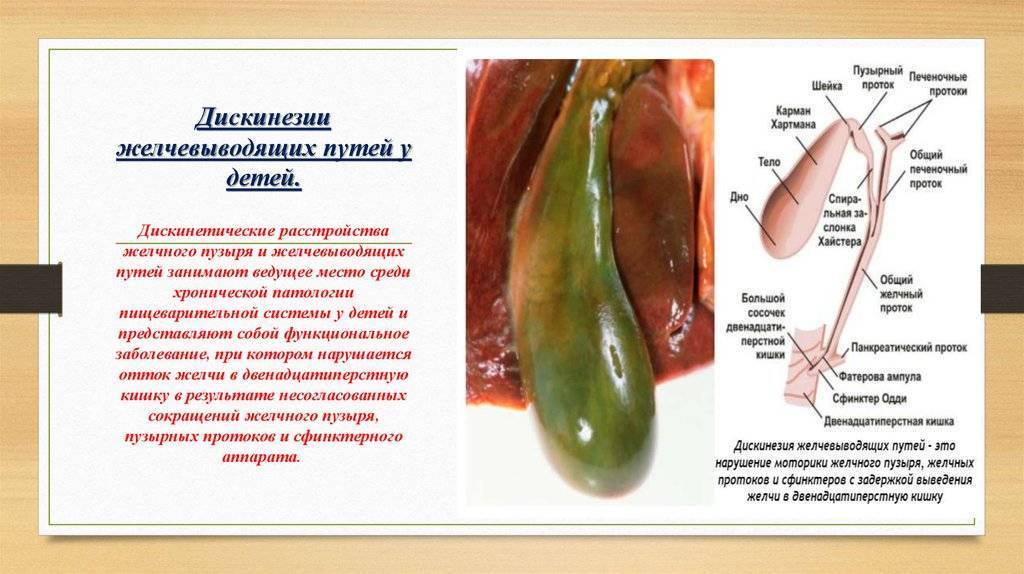



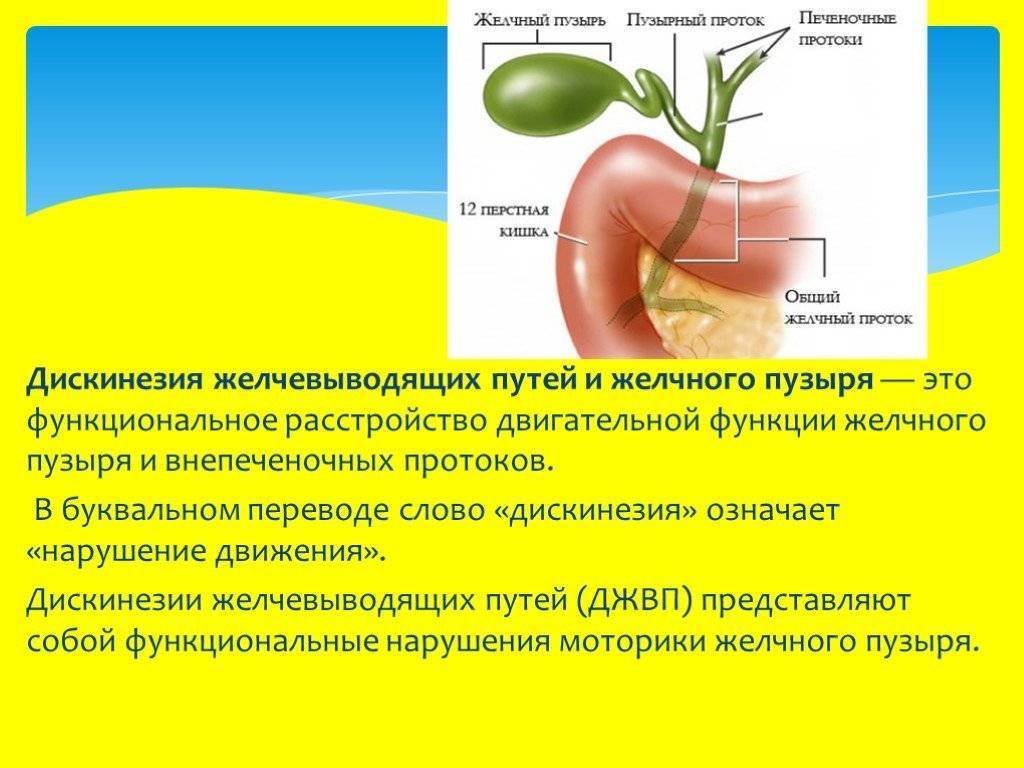
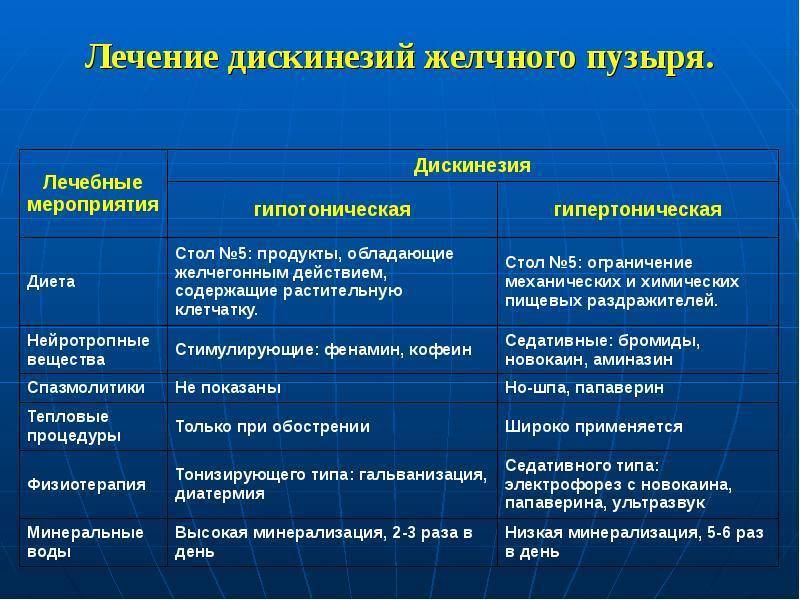
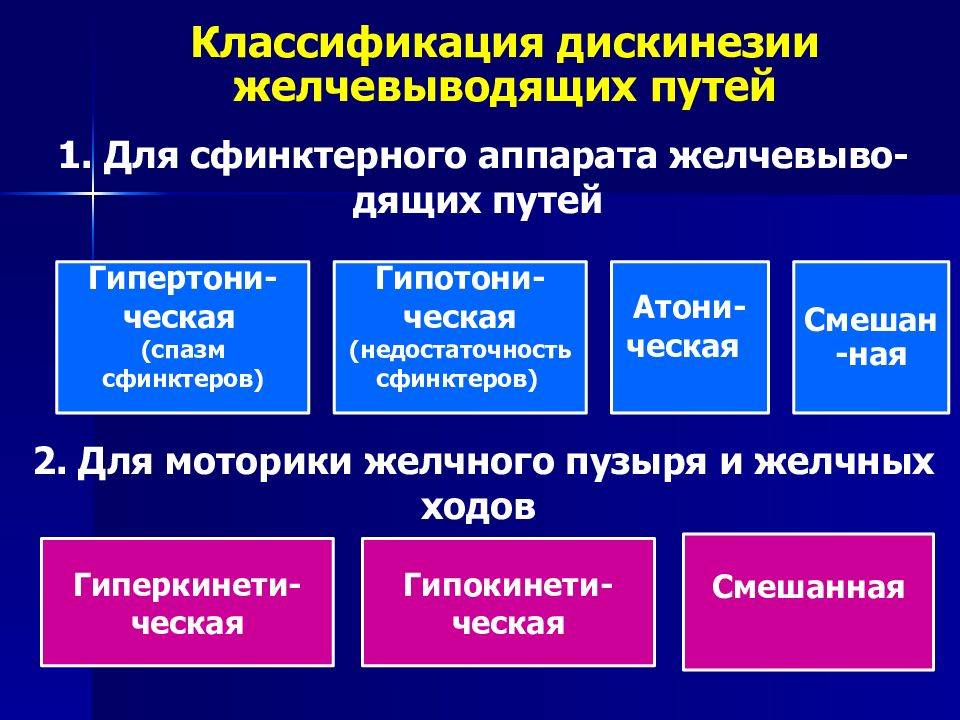
































Лечение дискинезии желчевыводящих путей у детей обычно включает диету, физиотерапию и медикаментозное лечение. Важно следить за питанием, чтобы избежать обострений. Физиотерапия помогает улучшить работу желчевыводящих путей, а лекарства могут облегчить симптомы. Всегда нужно консультироваться с врачом перед началом лечения.