Ощущения после переноса эмбриона
Процедура подсадки бластомеров в полость матки безболезненная, поэтому осуществляется без обезболивания. Специфические ощущения в
1 дпп пятидневок возникают не у всех пациенток, прошедших процедуру ЭКО. Это связано с тем, что имплантация плодного яйца в эндометрий происходит только на 2-7 день после переноса. К возможным специфическим ощущениям после подсадки эмбрионов можно отнести:
- напряжение мышц матки;
- тяжесть внизу живота;
- частое мочеиспускание;
- слабость;
- головокружение;
- снижение аппетита.
Вышеперечисленные симптомы не являются основанием для переживаний или обращения к специалисту. Медицинская помощь необходима только в случае возникновения выделений из влагалища ранее, чем через 7 суток после переноса эмбрионов.
Зачем надо исследовать генотип доноров?
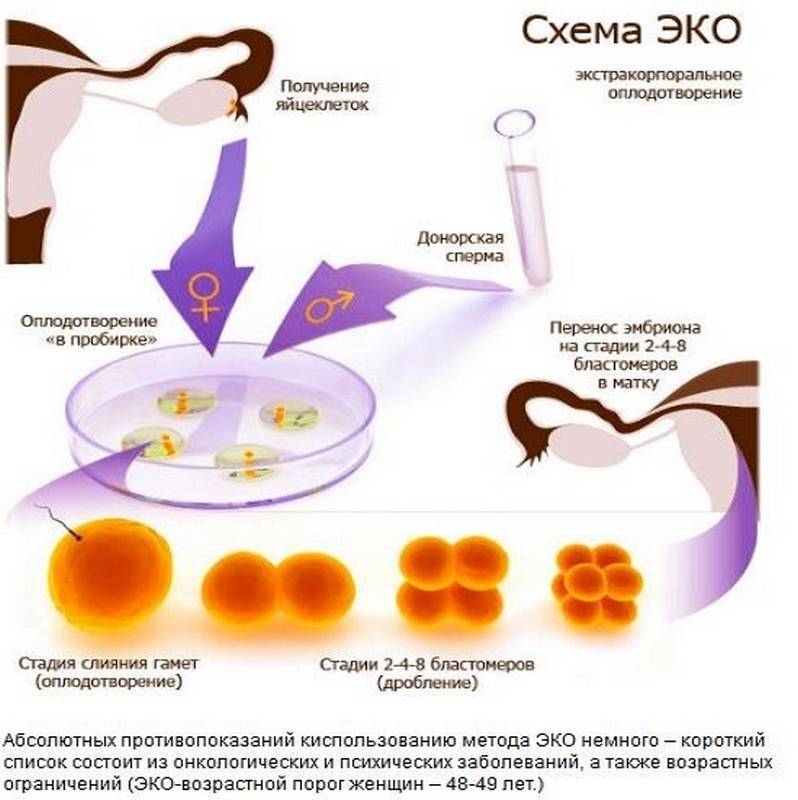
Недавние исследования показали, что в генотипе каждого из нас скрывается от 5 до 10 опасных генных мутаций. При этом мы не испытываем никаких проявлений заболевания, то есть, по сути, здоровы. Однако когда встречаются два бессимптомных носителя одинаковых повреждений в генах, в одном из четырех случаев у них рождается больной ребенок. Это распространяется и на донорский материал. Допустим, в генотипе супруга пациентки, вступающей в программу с донорскими яйцеклетками, скрыты какие-то мутации. И вот, по стечению обстоятельств, пара выбирает донора с такими же генетическими поломками. Вероятность появления на свет больного малыша и в такой ситуации составляет 25%.
В наш генетический тест для доноров ооцитов включено 46 мутаций в разных генах, каждая из которых способна привести к заболеванию, вызывающему инвалидность или даже летальный исход в детском возрасте. Набор генных повреждений для тестирования подбирался на основе частоты носительства среди жителей России. Генетическое исследование кандидатов в доноры проводится за счет Центра репродукции «Линия жизни».
Заболевания, на носительство которых тестируются доноры:
- муковисцидоз;
- болезнь Гирке;
- ахондрогенез;
- метахроматическая лейкодистрофия;
- синдром Смита-Лемли-Опица;
- семейная дизавтономия;
- тромботическая тромбоцитопеническая пурпура;
- хондроэктодермальная дисплазия;
- синдром Миллера;
- буллезный эпидермолиз;
- синдром хромосомных поломок Ниймеген;
- неонатальная лейкодистрофия, синдром Целлвёгера, инфантильная болезнь Рефсума;
- врожденные нарушения гликозилирования тип 1а;
- хондродисплазия точечная, ризомелический тип;
- мукопилисахаридоз;
- остеохондродисплазии;
- гликогеноз 1а типа;
- дефицит альфа 1 антитрипсина;
- поликистоз почек рецессивный;
- болезнь Тея Сакса;
- нейрональный цероидный липофусциноз 1 типа;
- недостаточность митохондриального трифункционального белка;
- синдром Аарскога-Скота.
Причины выкидыша
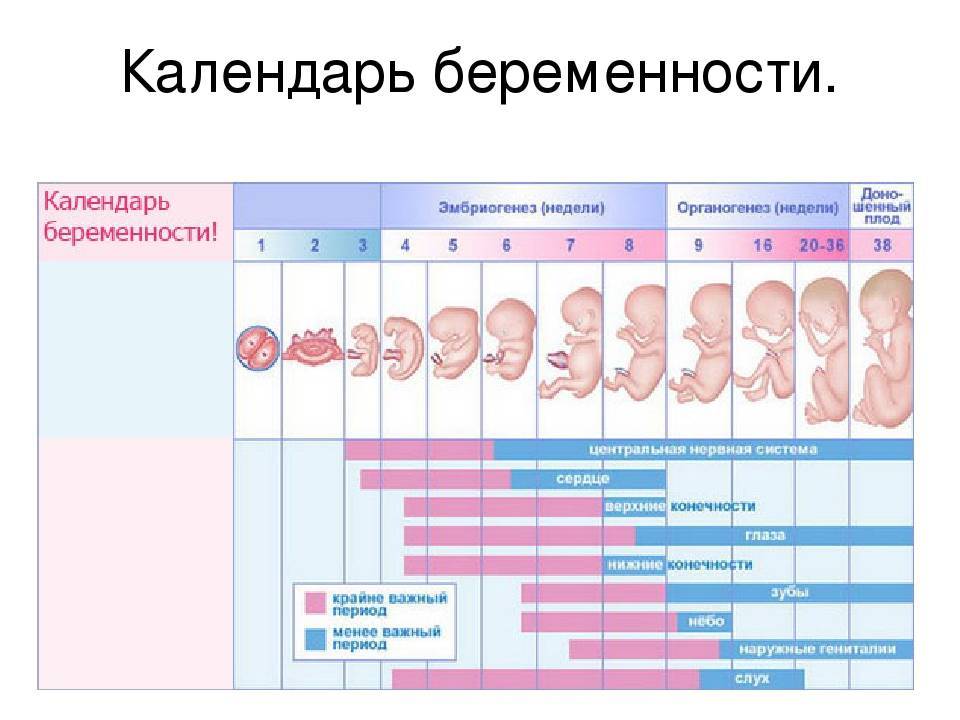
Точную причину выкидыша установить удается не всегда, однако существует множество факторов, способных повлиять на течение беременности. Выкидыш в первом триместре беременности (с 1 по 12 неделю) обычно происходит вследствие нарушений развития плода, генетических дефектов. Выкидыши на раннем сроке составляют примерно 75% всех случаев.
Выкидыш на раннем сроке
Потеря беременности на раннем сроке может быть случайной, однако есть несколько факторов, повышающих вероятность выкидыша. Здесь имеет значение возраст матери:
- у женщин моложе 30 лет риск составляет 10%;
- у женщин 35–39 лет риск составляет 20%;
- у женщин старше 45 лет риск составляет более 50%.
Прочие факторы риска:
- ожирение;
- курение во время беременности;
- употребление наркотиков во время беременности;
- употребление больше 200 мг кофеина в день (в чашке чая содержится около 75 мг кофеина, в чашке растворимого кофе — около 100 мг);
- употребление более двух единиц алкоголя в неделю: единица алкоголя равняется 250 мл пива средней крепости, маленькому бокалу вина или 25 мл крепкого спиртного напитка.
Одной из непосредственных причин выкидыша на раннем сроке может быть хромосомная аномалия. Хромосомы — это плотно упакованные молекулы ДНК, содержащие генетическую информацию обо всех аспектах роста, развития и внешности будущего ребенка, вплоть до его цвета глаз. Иногда, по неизвестным причинам, во время зачатия происходит сбой, и у эмбриона образуется неправильный набор хромосом. Это значит, что плод не сможет нормально развиваться, и происходит выкидыш. По некоторым оценкам, около 60% всех выкидышей происходят по причине хромосомных аномалий.
Другой возможной причиной является патология плаценты.Плацента — это ткань, соединяющая кровеносную систему матери и плода. Если при формировании плаценты произошел какой-либо сбой, это может привести к выкидышу.
Выкидыш во втором триместре
Риск выкидыша во втором триместре повышается при некоторых хронических заболеваниях, таких как:
- сахарный диабет (декомпенсированный);
- крайне высокое кровяное давление;
- волчанка (заболевание, при котором иммунитет атакует здоровые ткани);
- почечная недостаточность;
- гиперактивность щитовидной железы;
- гипофункция щитовидной железы;
- глютеновая болезнь (непереносимость глютена).
Следующие инфекционные заболевания также повышают риск выкидыша:
- краснуха;
- цитомегаловирусная инфекция;
- токсоплазмоз;
- бактериальный вагиноз;
- ВИЧ;
- хламидиоз;
- гонорея;
- сифилис;
- малярия.
Вероятность выкидыша повышается при приеме следующих лекарственных средств:
- мизопростол (принимается для лечения язвы желудка)
- ретиноиды (аналоги витамина А, применяются для лечения экземы и акне);
- метотрексат (принимается для лечения ревматоидного артрита);
- нестероидные противовоспалительные препараты (применяются для облегчения боли и воспаления).
Перед приемом лекарства удостоверьтесь, что оно подходит для беременных.
Особенности строения матки и опухоли. Неправильное строение матки и новообразования в матке (например, доброкачественные новообразования, т. н. миомы) также могут привести к выкидышу во втором триместре.
Слабость шейки матки. У некоторых женщин мышцы шейки матки ослаблены. Это называется истмико-цервикальной недостаточностью (ИЦН), которая, как правило, возникает в результате травмы после операции в данной области. Это может привести к преждевременному раскрытию шейки матки, вызывая выкидыш.
Поликистоз яичников (ПКЯ). При поликистозе яичники женщины увеличены, что может вызвать гормональный дисбаланс в организме и прерывание беременности. Поликистоз считается основной причиной бесплодия. Результаты исследований также позволяют предположить, что это заболевание повышает риск выкидыша у женщин, способных к зачатию. Тем не менее точная взаимосвязь между ними не установлена.
Заблуждения по поводу выкидыша
Если нет других отягчающих причин, то есть женщина здорова и беременность развивается нормально, следующие факторы не повышают риск выкидыша:
- психологическое состояние беременной женщины, например, стресс или депрессия;
- шок или сильный испуг;
- физическая активность (уровень допустимой физической нагрузки необходимо обсудить с врачом);
- поднятие тяжести или напряжение;
- работа во время беременности;
- секс во время беременности.
Влияние патологий эндометрия на успех ЭКО
Предварительная подготовка эндометрия особенно важна при заболеваниях слизистой, которые снижают или вовсе делают невозможным наступление беременности. К наиболее распространенным патологиям слизистой матки относятся:
- Эндометриоз. Это патологическое разрастание эндометрия, при котором он выходит за пределы маточной полости во влагалище, фаллопиевы трубы, на яичники. Оно возникает из-за гормональных сбоев, воспалительных заболеваний половых органов, абортов и других хирургических манипуляций на матке, послеродовых осложнений и т. д. Эндометриоз существенно снижает вероятность имплантации эмбриона, повышает риск выкидыша и внематочной беременности.
- Эндометрит. Это хронический воспалительный процесс, развивающийся в эндометрии из-за неправильного использования внутриматочной спирали, абортов, частых диагностических выскабливаний, гистероскопии и по другим причинам. Воспаление провоцируется патогенными и условно-патогенными микроорганизмами, которые могут попасть в матку извне или являться частью естественной микрофлоры органа. Патологические изменения, происходящие при этом в эндометрии, также снижают вероятность успешного закрепления в нем эмбриона.
- Атрофия эндометрия. Если эндометриоз – это патологическое разрастание и утолщение слизистой матки, то эта патология заключается, напротив, в ее истончении. При атрофии эндометрия его толщина не превышает 5 мм, а сама ткань содержит слишком низкое число железистых клеток и кровеносных сосудов. Такое состояние не позволяет даже имплантироваться эмбриону – тем более нельзя говорить о нормальном течении беременности.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Привести состояние эндометрия в норму при имеющихся патологиях – задача более сложная. Если в норме достаточно минимального консервативного вмешательства (гормональной терапии), то при эндометрите, эндометриозе или атрофии проводится комплексное лечение, включающее также хирургические методы, физиотерапию, курсы антимикробных, противовоспалительных и других препаратов.
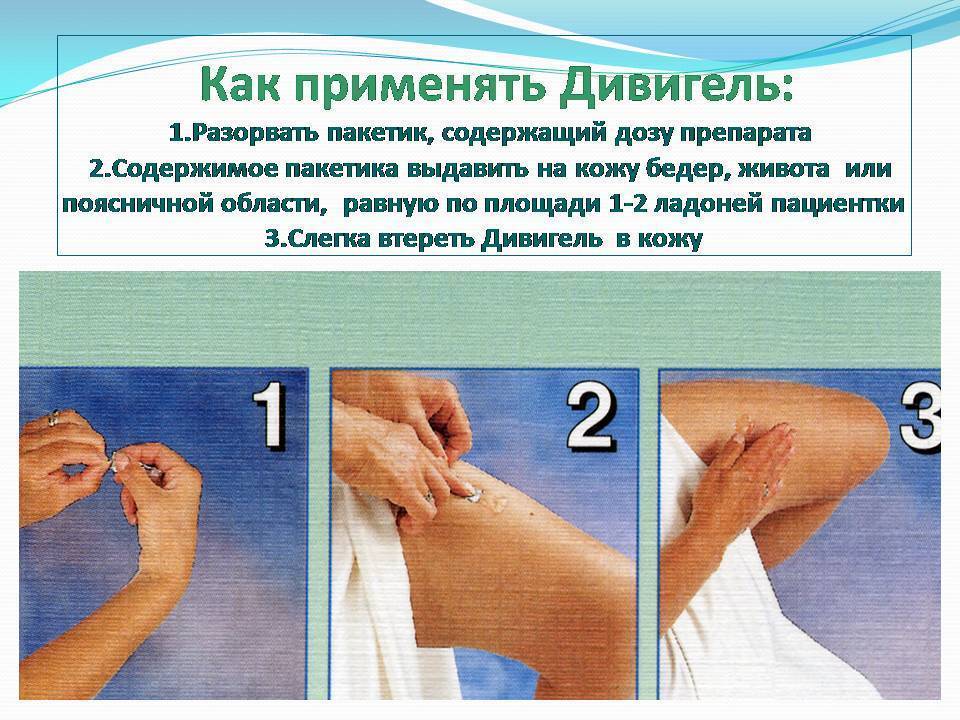
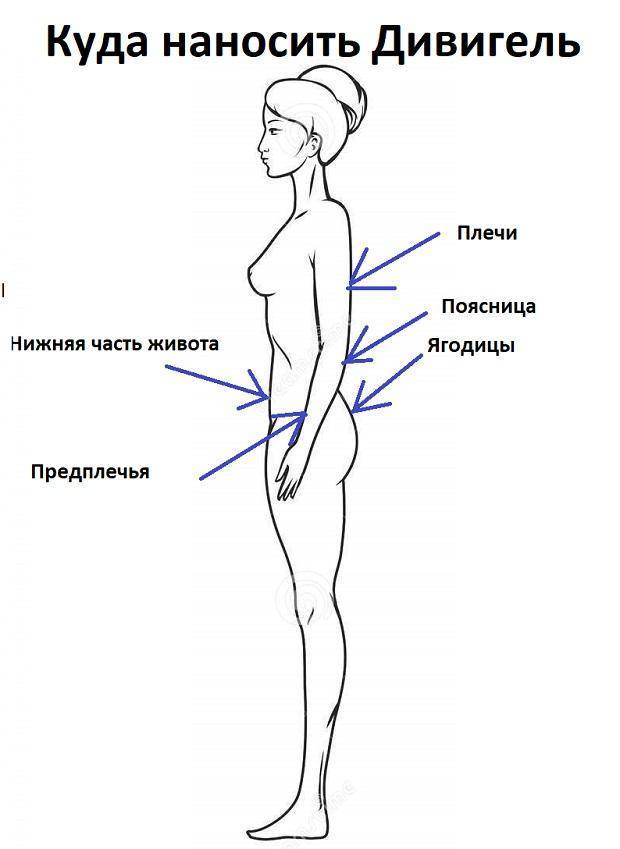
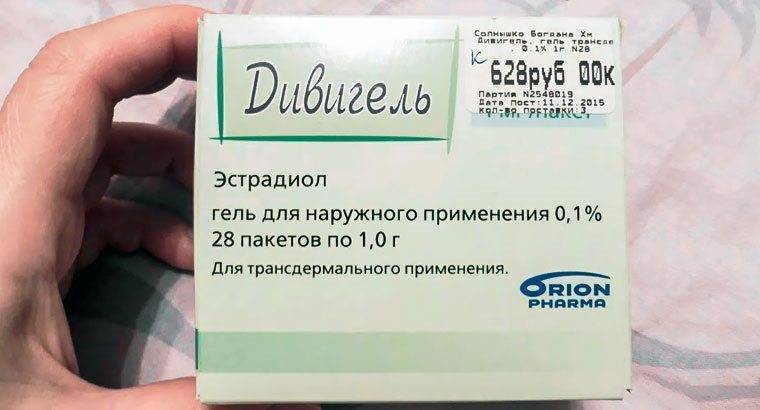
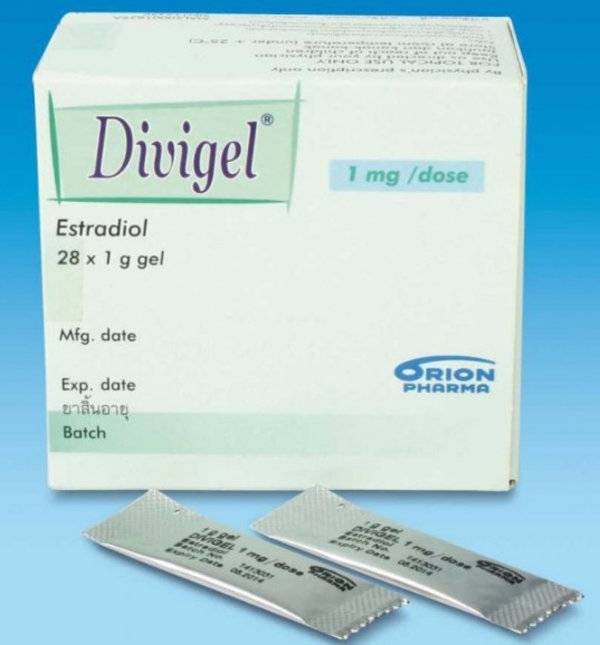
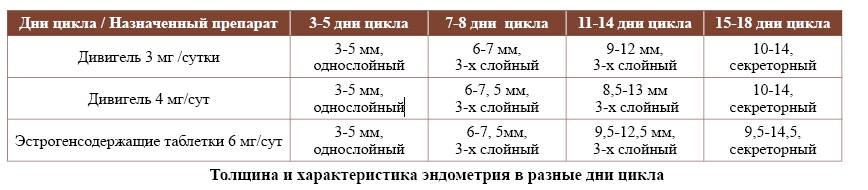
Дивигель и ЭКО
Фармакологический продукт при экстракорпоральном оплодотворении (ЭКО) применяется для стимуляции роста эндометрия, что повышает шансы на успешность процедуры. Применение препарата обязательно на подготовительном этапе, если слизистый слой по толщине составляет менее 5 мм.

Дивигель начинают использовать минимум за 2 недели до процедуры ЭКО. Для предотвращения нежелательных реакций организма может понадобиться предварительная гормональная терапия в естественном цикле. Если после применения медикамента эндометриальный слой утолщается, то гель продолжают использовать в протоколе ЭКО.
Отмена гормона осуществляется постепенно по назначенной врачом схеме.
Использование препарата при ЭКО способствует росту эстрогенов, что подготавливает женский организм к беременности. Также составляющие компоненты влияют на:
- формирование протоков в молочных железах;
- подготовку матки, влагалища и фаллопиевых труб;
- разрастание эндометрия, готовя его к имплантации.
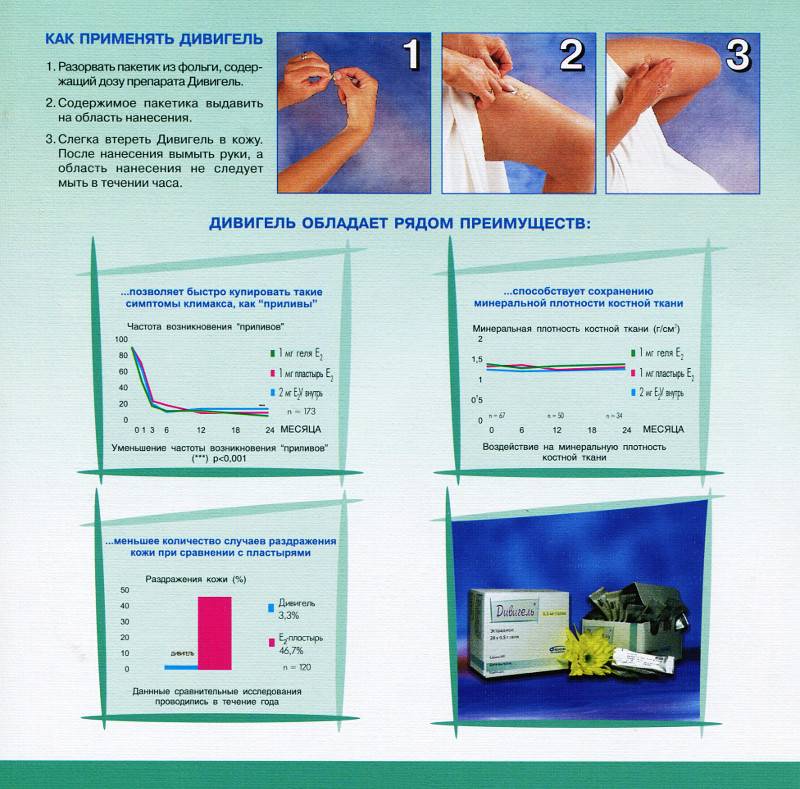
Для поддержания искусственного оплодотворения необходимо пользоваться Дивигелем ежедневно, что содействует уменьшению риска отторжения эмбриона. В качестве сопутствующей терапии при подготовке к ЭКО назначают другие медикаменты.
Метод базальной температуры
Этот метод предполагает измерение температуры в прямой кишке (ректально). Ее измеряют сразу после сна в течение цикла. Для этого необходимо пользоваться одним градусником. Сбивать его нужно накануне сна. Замеры производятся утром, сразу после пробуждения. Правильное измерение базальной температуры поможет определить, нормальная, ранняя или поздняя овуляция у пациентки. Это один из самых простых способов определения благоприятных дней для зачатия. Делать это нужно после утреннего пробуждения, при этом с постели вставать нельзя. Только проснулась, и сразу за градусник. Все результаты нужно скрупулезно отмечать на специальном графике. В конце цикла все точки с результатами измерений соединяют в ломаный график. Во время месячных измерения не проводятся. В первый день цикла температура достигает 36,9°C. За несколько дней до овуляции она может равняться 36,2°C – 36,4°C. Увеличение температуры до 37°C – 37,4°C свидетельствует о том, что происходит овуляция. Если же температура после овуляции повышается, вероятно, женщина забеременела.
Фармакологические свойства
Фармакодинамика
Активное вещество препарата Дивигель, синтетический 17-эстрадиол, химически и биологически идентичен эндогенному человеческому эстрадиолу, вырабатываемому в организме женщин яичниками, начиная с первой менструации и вплоть до менопаузы. Эстрогены образуют комплекс со специфическими рецепторами, обнаруженными в клетках различных органов-мишеней — в матке, влагалище, мочеиспускательном канале, молочной железе, печени, гипоталамусе, гипофизе. Комплекс рецептор-лиганд взаимодействует с эстроген-эффекторными элементами генома и специфическими внутриклеточными белками, индуцирующими синтез и-РНК, белков и высвобождение цитокинов и факторов роста.
Оказывает феминизирующее влияние на организм. Стимулирует развитие матки, маточных труб, влагалища, стромы и протоков молочных желёз, пигментацию в области сосков и половых органов, формирование вторичных половых признаков по женскому типу, рост и закрытие эпифизов длинных трубчатых костей. Способствует своевременному отторжению эндометрия и регулярным кровотечениям, в больших концентрациях вызывает гиперплазию эндометрия, подавляет лактацию, угнетает резорбцию костной ткани, стимулирует синтез ряда транспортных белков (тироксинсвязывающий глобулин; транскортин; трансферрин; глобулин, связывающий половые гомоны), фибриногена. Оказывает прокоагулянтное действие, увеличивает синтез в печени витамин K-зависимых факторов свёртывания крови (II, VII, IX, X), снижает концентрацию антитромбина III.
Повышает концентрации в крови тироксина, железа, меди и др. Оказывает антиатеросклеротическое действие, увеличивает содержание ЛПВП, уменьшает ЛПНП и холестерина, повышает концентрацию триглицеридов. Модулирует чувствительность рецепторов к прогестерону и симпатическую регуляцию тонуса гладкой мускулатуры, стимулирует переход внутрисосудистой жидкости в ткани и вызывает компенсаторную задержку натрия и воды. В больших дозах препятствует деградации эндогенных катехоламинов, конкурируя за активные рецепторы катехол-О-метилтрансферазы.
После менопаузы в организме образуется только незначительное количество эстрадиола (из эстрона, находящегося в печени и в жировой ткани). Снижение содержания вырабатываемого в яичниках эстрадиола сопровождается у многих женщин вазомоторной и терморегулирующей нестабильностью («приливы» крови к коже лица), расстройствами сна, а также прогрессирующей атрофией слизистой оболочки органов мочеполовой системы.
Вследствие дефицита эстрогенов развивается остеопороз (главным образом позвоночника). После приёма внутрь большее количество эстрадиола прежде, чем попасть в кровоток, метаболизируется в просвете (микрофлорой) и стенке кишечника, а также в печени (что приводит к нефизиологически высоким концентрациям эстрона в плазме, а при длительной терапии — к кумуляции эстрона и эстрона сульфата). Последствия накопления этих метаболитов в организме в течение длительного времени ещё не выяснены. Известно, что пероральное применение эстрогенов вызывает повышение синтеза белков (в том числе ренина), что приводит к повышению артериального давления (АД).
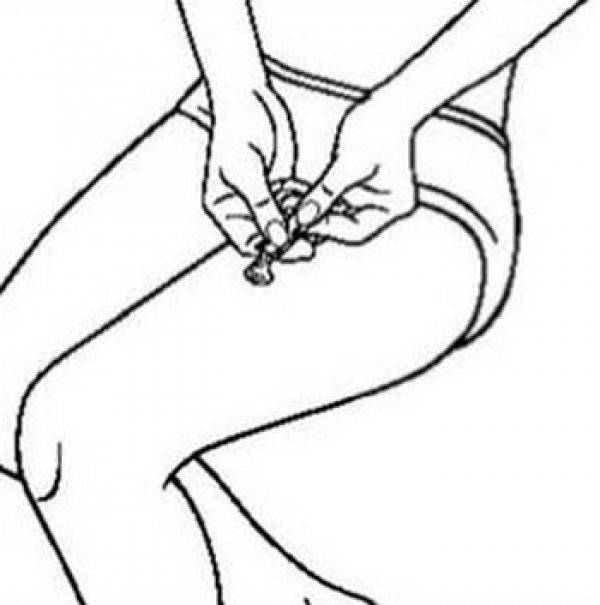
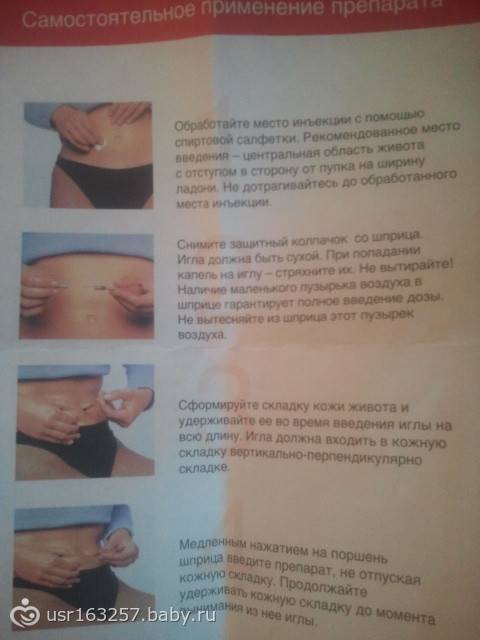
Куда можно колоть лекарства для внутримышечного введения?
Участок, куда надо сделать укол, определяется следующим образом: посадите человека (или сядьте сами, если ставите инъекцию себе). Боковая часть бедра, приплюснувшаяся в этой позе, и будет нужной зоной (мысленно разделите ее на три части – вам нужна верхняя). Запомните расположение.
Предлагаем ознакомиться Лечебная физкультура для позвоночника поясничного отдела
Прежде, чем ввести иголку, необходимо обработать нужный участок тела спиртом.
Пациенту надо принять удобное положение. Укол делайте стоя при согнутой ноге (угол 45 градусов) либо лежа на спине (эта поза предпочтительнее – она более расслабленная). Протрите спиртом, нанесенным на ватку, зону 10 × 10 см. Затем смочите еще одну ватку, обработайте более мелкий квадрат кожи (примерно 5 × 5 см) – именно в эту зону надо колоть.
Начинайте аккуратно вводить иголку в обработанную спиртом зону бедра – на 1–2 см внутрь мышцы. Рекомендуется проверить, не попала ли иголка в просвет сосуда. Для этого, не вынимая шприц, на несколько миллиметров потяните поршень на себя (следите, чтобы он не выскочил). Если в шприц не пошла кровь, значит, все нормально.
Чтобы укол прошел максимально безопасно, быстро, безболезненно, следуйте следующим советам:
- Перед тем как делать укол, пару раз похлопайте по коже, чтобы разогнать кровь.
- Не ставьте укол в одно и то же место – лучше чередовать бедра.
- Людям с очень худым телосложением необходимо собрать кожу в складку и сделать инъекцию в нее (чтобы не попасть в кость).
- Следите, чтобы человек, которому делают укол, не напрягал мышцы бедра, иначе процедура будет дискомфортной.
- Желательно использование шприцов с темным каучуковым поршнем – введение лекарства будет медленным и безболезненным.
- Игла должна быть максимально тонкой (у двухкубовых шприцов она тоньше, чем у пятикубовых).
Соблюдайте все описанные в статье советы, и вы сможете легко сделать внутримышечный укол в бедренную часть тела. В уколах в зону бедра нет ничего сложного. Немного практики, и вы будете делать инъекции не хуже квалифицированной медсестры.
Вот и получается, что во всех отношениях самому научиться делать уколы – наилучший выход из положения. И время сэкономите, и деньги! Хорошо, когда кто-нибудь из семьи обладает этим навыком. Иначе лечение превратится в очень большую проблему.
Как правильно делать внутримышечный укол самому себе – задача доступная каждому человеку. Нужно преодолеть легкий страх и неуверенность, внимательно прочитать инструкцию, потренироваться, к примеру, на мягкой подушке, и приступить к делу. Подготовьтесь тщательно, чтобы не причинять себе лишнюю боль.
Лекарство вводится внутримышечно только в крупные мышцы – ягодичные, передне-боковую поверхность мышц бедра и дельтовидную мышцу плеча. Чаще всё-таки вводят в ногу или ягодицу. В мышцы плеча колют некоторые вакцины, а также лекарства первой помощи (обезболивающие, противошоковые) в чрезвычайных условиях, когда нет времени и возможности по-другому ввести препарат.
В большинстве случаев стараются делать укол внутримышечно в верхне-наружную часть ягодицы, поскольку в этой области толще всего мышечная ткань и меньше всего опасность задеть крупный нерв или кровеносный сосуд. Ягодичные мышцы имеют хорошо развитую капиллярную сеть, поэтому лекарство достаточно быстро поступает в общий кровоток.
Альтернативой ягодичной области при внутримышечных инъекциях выступает боковая широкая мышца бедра. К уколам в бедро прибегают, когда на обеих ягодицах образовались уплотнения из-за длительного курса лечения внутримышечными препаратами, или абсцессы вследствие неправильного введения лекарства в ягодицы.
Поверхность бедра в этом случае более доступна для введения. Для выбора места укола нужно положить руку на передне-боковую поверхность бедра так, чтобы кончики пальцев касались коленки. Область бедренной мышцы под ладонью (ближе к запястью) и будет оптимальным местом введения лекарства. Колоть в бедро выше или ниже этого участка, а также сзади или с внутренней стороны ноги категорически запрещено из-за высокой опасности задеть крупные сосуды и нервы.
При выполнении укола ребенку или худощавому взрослому, чтобы быть уверенным, что игла попала именно в мышцу, перед инъекцией нужно собрать предполагаемую область введения в большую кожно-мышечную складку и прочувствовать мышцу под пальцами.
Осложнения стимуляции
Прием гормональных средств сопряжен с крупным риском для общего здоровья женщины
Поэтому очень важно изначально подобрать правильную дозировку и определить срок приема. Обычно врачи отслеживают три возможные патологии:
- гиперстимуляция яичников — наиболее распространенная проблема. Проявляется вздутием живота, уменьшением объема мочи, болью в области яичников;
- многоплодная беременность. Врачи стараются максимально снизить риск возникновения многоплодной беременности, так как это дает огромную нагрузку на репродуктивную систему. Но для повышения шансов беременности в матку подсаживают сразу несколько эмбрионов, поэтому бывают случаи, когда приживаются сразу несколько;
- внематочная беременность. Такое осложнение появляется очень редко при ЭКО. Проявляется такая проблема головокружением, болью в животе, слабостью. В этом случае необходимо немедленно обратиться к врачу.
ЭКО помогает забеременеть даже с диагнозом бесплодие, поэтому главное — не отчаиваться, если не все получается с первого раза. Правильный подход к стимуляции обязательно даст свои результаты.
Видео: бесплодие — не приговор
Овуляция у женщины
Процесс овуляции управляется гипоталамусом путём регуляции (посредством гонадотропин-рилизинг гормона) выделения гормонов, секретируемых передней долей гипофиза: ЛГ и ФСГ. В фолликулярной (предовуляторной) фазе менструального цикла фолликул яичника претерпевает ряд трансформаций под воздействием ФСГ. При достижении фолликулом определённого размера и функциональной активности, под влиянием выделяемых фолликулом эстрогенов формируется овуляторный пик ЛГ, который запускает «созревание» яйцеклетки (первое деление мейоза). После созревания в фолликуле формируется разрыв, через который яйцеклетка покидает фолликул. Между овуляторным пиком ЛГ и овуляцией проходит около 36 — 48 часов. В течение постовуляторной фазы (фазы жёлтого тела) яйцеклетка обычно перемещается по фаллопиевой трубе в направлении матки. Если произошло оплодотворение яйцеклетки, то на 3-4 день эмбрион попадает в полость матки и происходит процесс имплантации. Если оплодотворение не произошло, яйцеклетка погибает в фаллопиевой трубе в течение 24 часов.
У женщины несколько дней до и после момента овуляции представляют собой фертильную фазу. В среднем, овуляция наступает на четырнадцатый день менструального цикла (при 28-дневном цикле). Однако, отклонение от среднего наблюдается часто и в определенной степени является нормальным.
Продолжительность менструального цикла сама по себе не является надёжным источником информации о дне наступления овуляции. Хотя обычно при более коротком цикле овуляция наступает раньше, а при более продолжительном — позже, продолжительность фазы жёлтого тела у разных женщин может различаться на неделю и более.
График базальной температуры отражает температурный эффект прогестерона и косвенно (но достаточно точно) позволяет определить факт и день наступления овуляции. У Вас нет овуляции? НАЖМИТЕ ЗДЕСЬ!
Овуляторный синдром
Овуляторный синдром — это комплекс симптомов во время выхода яйцеклетки из фолликула (овуляции), главным образом болезненные ощущения в области живота, подвздошных или гипогастральных областях.
Боль может быть длительной или краткосрочной, тянущей или колющей, но в большинстве случаев в нижних отделах живота, с той стороны, где произошла овуляция. При болях в правой стороне живота следует исключить возможность аппендицита.
Причины боли во время овуляции пока не установлены, однако предполагается, что боль обусловлена разрывом стенки фолликула, а также истечением крови в малый таз, которая является сильным раздражителем брюшинного покрова. У некоторых женщин этот процесс может быть довольно болезненным, например, при наличии спаек в малом тазу или при повышенной чувствительности к боли. Предполагается так же, что овуляторный синдром является следствием хронического оофорита. ЗАПИСАТЬСЯ НА ПРИЕМ К ГИНЕКОЛОГУ-ЭНДОКРИНОЛОГУ
Другой характерный признак овуляторного синдрома — мажущие кровянистые выделения в течение 2-3 дней после овуляции. Это связано с тем, что созревший фолликул после разрыва перестает вырабатывать гормоны в достаточном количестве, а сформировавшееся на его месте жёлтое тело ещё не включилось в работу в полную силу. В результате падения уровня эстрадиола происходит небольшая отслойка эндометрия, проявляющаяся скудными кровянистыми выделениями.
Таким образом, женщины, принимающие гормональные контрацептивы, избавлены от овуляторного синдрома (по крайней мере, теоретически).
Менструальный цикл
Изменения во время цикла:А Созревание фолликулаВ Изменение уровня гормонов:1 -Фолликулостимулирующий гормон2 — Эстрогены3 — Лютеинизирующий гормон4 — Прогестерон
Менструа́льный цикл — от лат. menstruus («лунный цикл», ежемесячный) — периодические изменения в организме женщины репродуктивного возраста, направленные на возможность зачатия.
Показания и противопоказания
Основное действие фармакологического продукта направлено на активизацию роста эндометрия, который отвечает за успешную имплантацию оплодотворённой яйцеклетки. Гормон эстрадиол, входящий в состав геля, содействует разрастанию слизистого слоя. Он не оказывает негативного влияния на органы и системы, поскольку не проникает в систему кроветворения.
Другими показаниями к использованию медикамента выступают:
- отсутствие овуляции, что способствует гипоплазии эндометрия;
- при низкой концентрации эстрогена в крови.

Дивигель при ЭКО противопоказан к применению при следующих патологиях:
- раковые образования в молочной железе, репродуктивных органах;
- склонность к развитию кровотечений;
- толстый эндометриальный слой;
- воспалительные заболевания органов малого таза;
- неправильное венозное функционирование, тромбоз;
- сахарный диабет;
- нарушенное кровоснабжение;
- железодефицитная анемия;
- желтуха.
При подобных заболеваниях применение средства недопустимо, требуется его отмена. Гинеколог должен подобрать медикамент аналогичного действия, подходящий пациентке.