Профилактика Аритмии у детей:
Лечение заболеваний, приводящих к аритмии
Профилактические меры в отношении аритмий связаны с лечением тех болезней, которые становятся причиной нарушений сердечного ритма. Нужно как можно быстрее лечить такие болезни:
- атеросклеротический кардиосклероз
- митральный стеноз
- тиреотоксикоз
- пороки сердца
- гипертоническая болезнь
- ишемическая болезнь сердца
Для подростков нужно отказаться от курения, употребления алкоголя. Детям и подросткам нужно как можно меньше нервничать, физические нагрузки умерить.
Традиционные методы профилактики аритмии у детей
1. Ведение здорового образа жизни
— соблюдение диеты
При склонности к аритмии у ребенка в рационе должна преобладать растительная пища и нежирные продукты. Пищу принимают небольшими порциями, не кушать на ночь. Включайте в рацион ребенка продукты, в которых содержится магний и калий: курага, мед, кабачки, тыква, грецкие орехи, кабачки.
— физические нагрузки
Физическая активность ребенка должна быть умеренной. Нужно гулять с ребенком на свежем воздухе, делать зарядку утром, плавать. Врач может порекомендовать бег трусцой и ходьбу на лыжах.
— уменьшение эмоциональных стрессом
Ребенок должен находиться в спокойном эмоциональном состоянии. Ребенка участ аутотренингу. Можно прописать пациенту принимать седативные препараты: настои валерианы, пустырника и пр.
— отдых в дневное время, сон минимум 8 часов в сутки
Поддержание массы тела и показателей холестерина и глюкозы в норме. Родители должны следить за этими факторами, периодически проводить ребенку соответствующие анализы. Оберегайте ребенка от ожирения. Если таковая проблема есть, ребенка сажают на низкокалорийную диету.
Профилактика аритмии у детей нетрадиционными средствами
- сбор из листьев мяты, цветков календулы, боярышника, цикория и травы руты заливают кипятком и прогревают пол минуты. Настой, полученный таким образом, нужно процедить и давать ребенку по ½ стакана 3 раза в сутки
- 5 граммов цветков боярышника заливают кипятком и прогревают на водяной бане 15 минут. Настойку охлаждают, процеживают, разбавляют водой до объема 200 мл. Давать ребенку по ½ стакана за 30 минут до приема пищи
- сок тысячелистника дают ребенку, разбавляя 20-30 капель в половине стакана воды комнатной температуры
- траву любистка, цикория, календулы, боярышника в пропорции 4:1:1:2 залить кипятком, оставить на огне на пол минуты. Давать ребенку 2 ст. ложки 7 раз в день
- сбор из валерианы, зверобоя, розмарина, мяты, хмеля, взятый в равных пропорциях, смешивают. 2 столовые ложки полученной смеси заливают кипятком (0,5 л) и настаивают в течение 8 часов. Сбор давать ребенку на протяжении 2 месяцев 3 раза в день
Фитотерапия не может быть самостоятельной профилактической или лечебной мерой. Обязателен прием тех лекарств, которые пропишет ребенку врач. Для профилактики могут использоваться сразу несколько препаратов. Когда врач назначает их, обязательно уточните цель и особенности приема. Соблюдайте дозировку и частоту приема, которую советует врач, поскольку многие препараты для лечения и профилактики аритмии у детей сильнодействующие, могут иметь побочные эффекты.
Патогенез
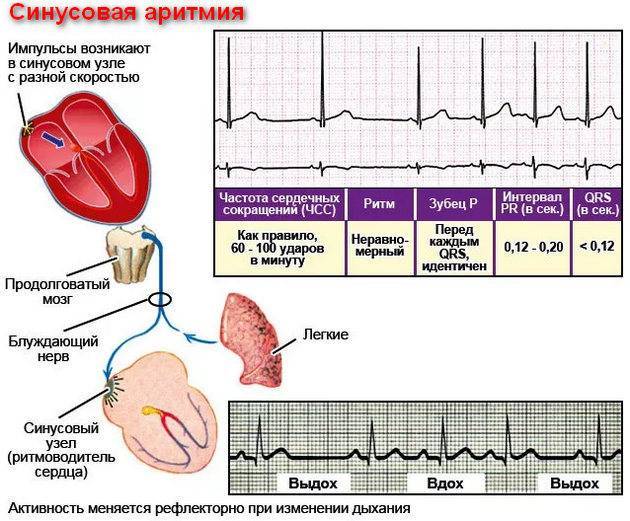
Вследствие высокой активности вегетативной нервной системы на вдохе предсердия переполняются кровью, возникает так называемый рефлекс Бейнбриджа. Он заключается в учащении сердечных сокращений в ответ на увеличение центрального венозного давления (активируется симпатическая часть нервной системы).
На выдохе тонус блуждающих нервов повышается, что влечет снижение числа ударов сердца (включаются парасимпатические волокна вагуса). Отдельные авторы поясняют развитие синусовой аритмии компенсаторным механизмом улучшения газообмена, который позволяет снизить нагрузку на миокард.
Аритмия у детей
Медицина рассматривает понятие дыхательной аритмии, и это, пожалуй, единственный случай аритмии сердца у ребенка, когда нет повода для переживаний
Примерно в тридцати процентах остальных случаев необходимо обратить пристальное внимание на ребенка с аритмией и как можно раньше провести комплексное обследование организма с целью выявления причины нарушения ритма
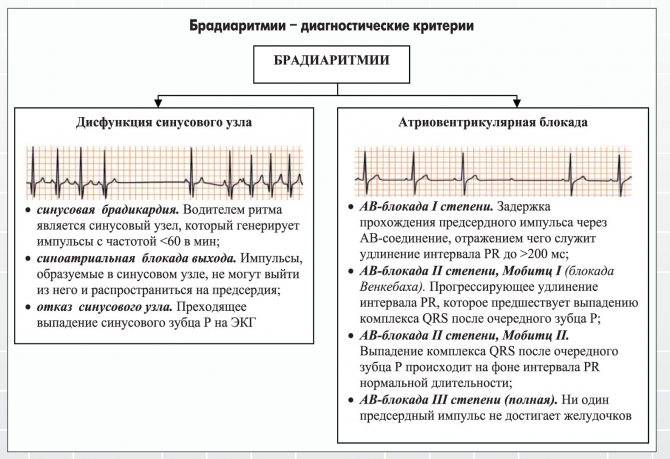
Аритмии у детей подразделяются на приобретенные и врожденные, и в тех случаях, когда нарушение нормальной частоты либо ритмичности сокращений сердца начинается в раннем возрасте, скажем, при наличии аритмии у ребенка 7 лет, — велика вероятность того, что имеет место органическая патология. По клиническим проявлениям различают следующие виды аритмий сердца у детей:
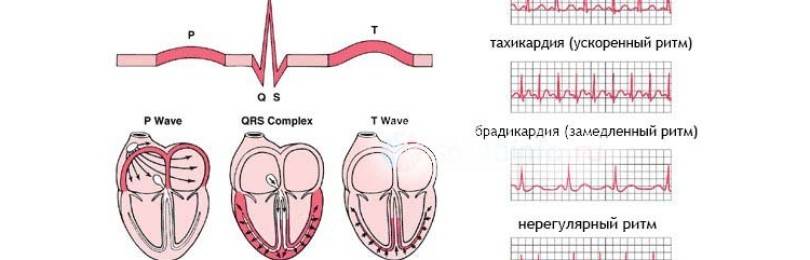
- Тахикардия;
- Брадикардия;
- Экстрасистолия;
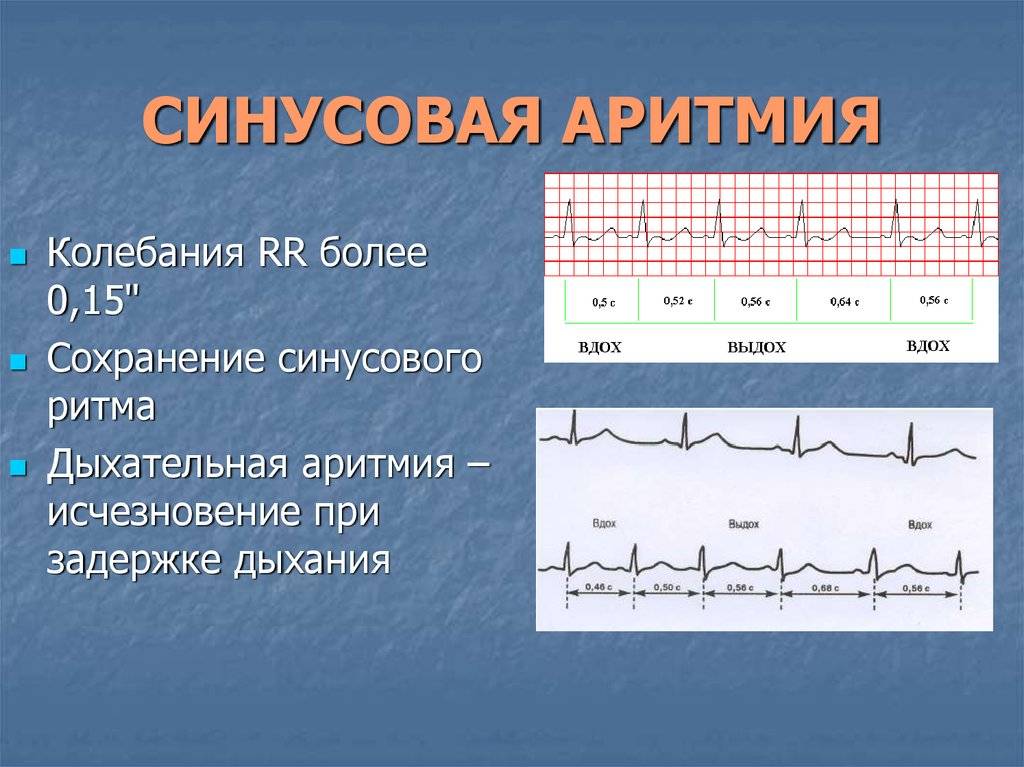
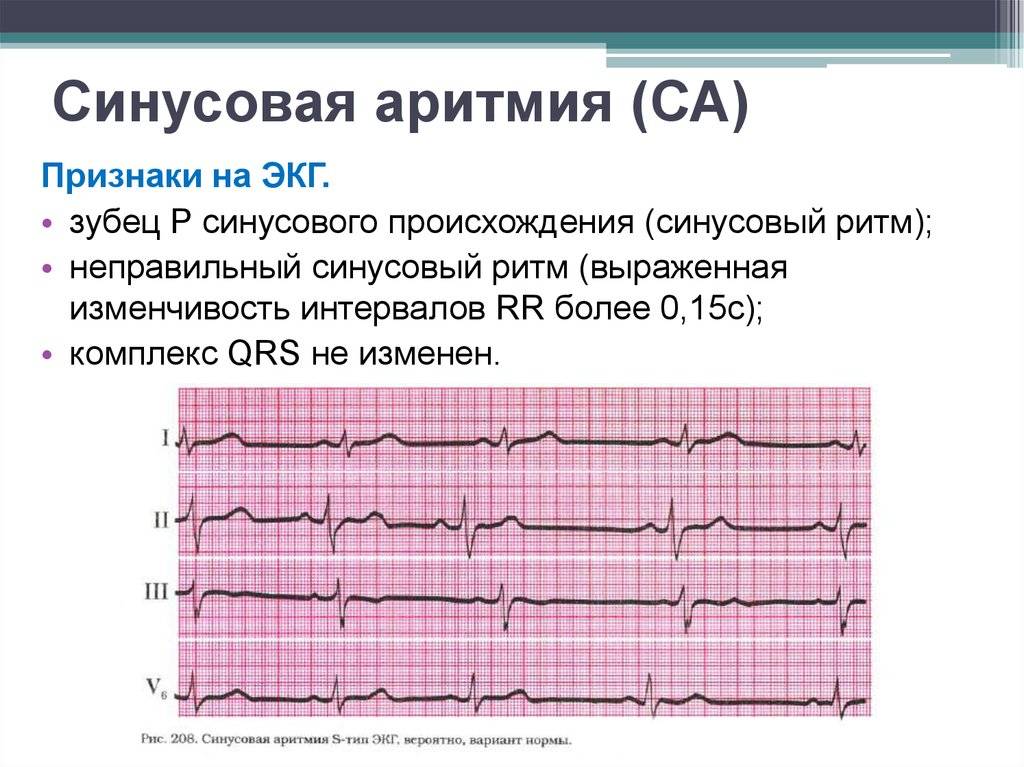
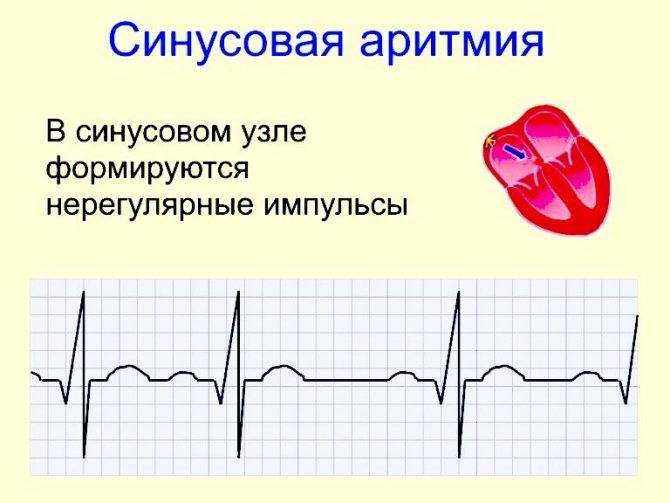
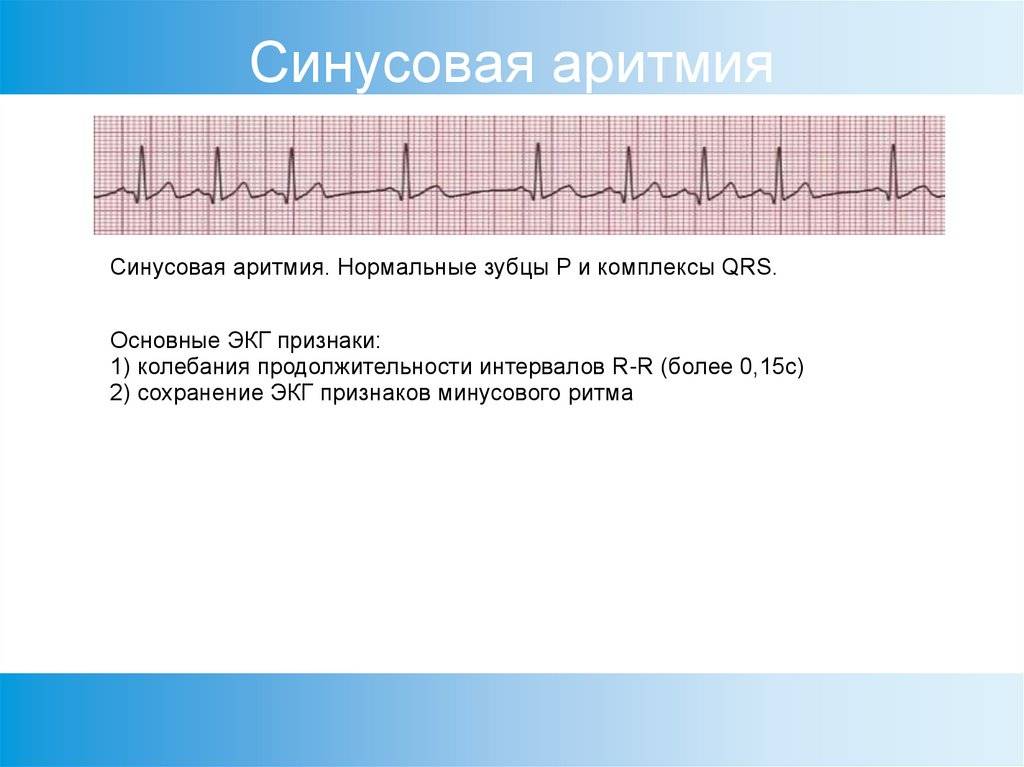
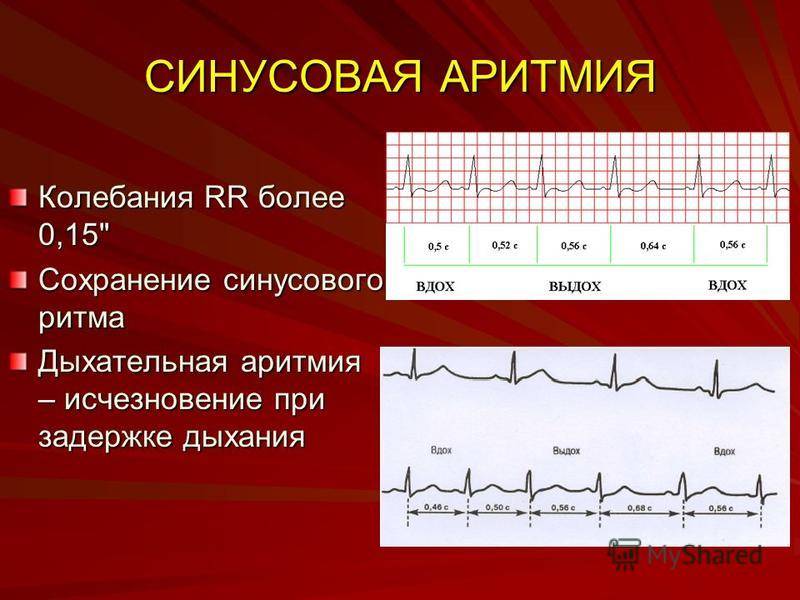
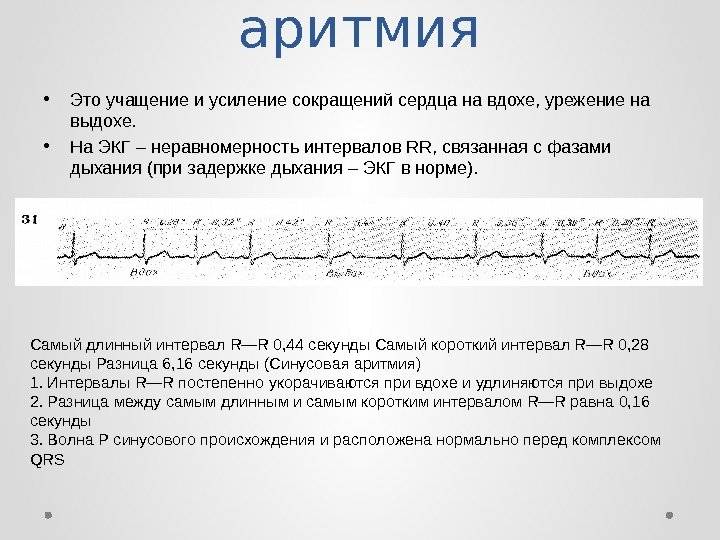
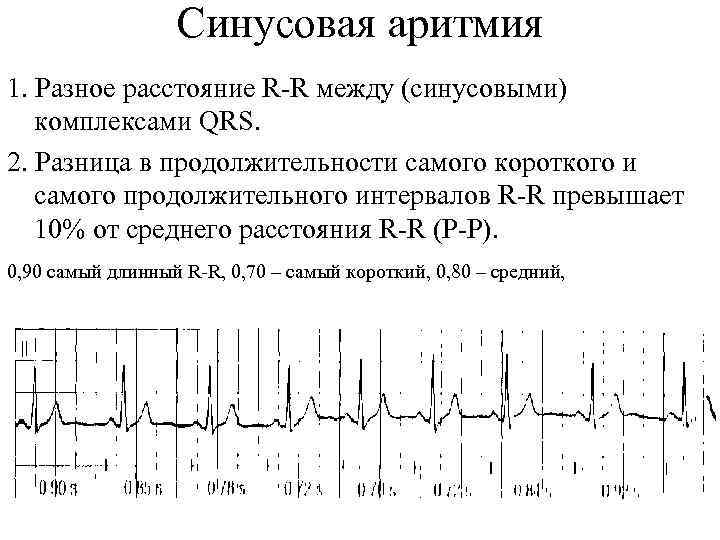
- Синусовая аритмия;
- Мигрирующий источник ритма;
- Пароксизмальная тахикардия;
- Мерцательная аритмия;
- Синдром слабости синусового узла.
Причины, по которым возникает аритмия у детей, варьируются от психогенных реакций до органической патологии. Сюда входят и инфекционные заболевания, и заболевания сердца, и эндокринная патология, и функциональные состояния в том числе. Каждый конкретный вид аритмии может быть спровоцирован рядом причин из числа перечисленных, различными их комбинациями, а может появляться из-за одного нарушения в гомеостазе организма. Синусовой тахикардией называют учащение сердечных сокращений более 160 ударов в минуту в покое у детей младшего возраста и 140 ударов – у детей более старшего возраста при условии, что прочие элементы электрокардиограммы расположены в нормальной последовательности. Данный вид аритмии подразумевает нормальный механизм сокращения сердечной мышцы с укорочением, но в пределах нормы, всех промежутков между элементами ЭКГ.
Синусовая тахикардия может возникать в условиях психоэмоционального стресса или физических нагрузок, выполняя при этом роль адаптивного механизма организма к изменяющимся условиям внешней среды. Однако эта аритмия у детей может возникать и на фоне органической патологии сердца различного происхождения. Также частота сердечных сокращений может увеличиваться в ответ на повышение температуры тела, снижение артериального давления, значительные кровопотери, снижение сократительной функции миокарда, которое может носить воспалительный, дистрофический, токсический или ишемический характер.
Кроме того, учащает сердцебиение наличие сопутствующих заболеваний, таких как тиреотоксикоз, вегетососудистая дисфункция или состояние шока. Некоторые медикаменты повышают ЧСС, примером таковых служат метилксантины, холинолитики, симпатомиметики, артериолярные вазодилялаторы и т.д.
Нарушение ритма, противоположное тахикардии, называется брадикардией, частота сердечных сокращений снижается менее 80 ударов в минуту у новорожденных и менее 70 ударов у детей старшего возраста. Все интервалы электрокардиограммы сохранены в пределах нормы, как и в случае с тахиаритмией, но, в отличие от последней, брадикардии присуще удлинение всех элементов цикла сокращения сердечной мышцы. Физиологическая брадикардия характерна для детей, чья сердечная мышца тренированна, так что если ваш ребенок посещает спортивные секции или увлекается другим хобби, тренирующим его организм в отношении физической выносливости, опасаться нечего.
Однако зачастую брадикардии есть другая причина, и она может заключаться в повышении влияния блуждающего нерва, что часто сопровождает язвенную болезнь; травмы головы, повышение внтуричерепного давления также приводят к урежению сердечных сокращений; гипотиреоз, гипотермия и тяжелая гипоксия могут вызывать снижение ЧСС. Среди вмешательств извне причиной брадикардии могут быть избыточное введение препаратов калия в организм, применение бета-адреноблокаторов, опиоидных анальгетиков, некоторых транквилизаторов и сердечных гликозидов. Инфекционные поражения сердечной мышцы (миокардит), синдром слабости синусового узла – также причины брадикардии.
Понятие аритмии
Аритмия – это заболевание сердца, при котором нарушается последовательность, ритм и частота сердечных сокращений. Выделяют разные ее виды – экстрасистолическую, дыхательную, являющуюся следствием мерцания предсердий и др. В этой статье речь пойдет об аритмии дыхания.
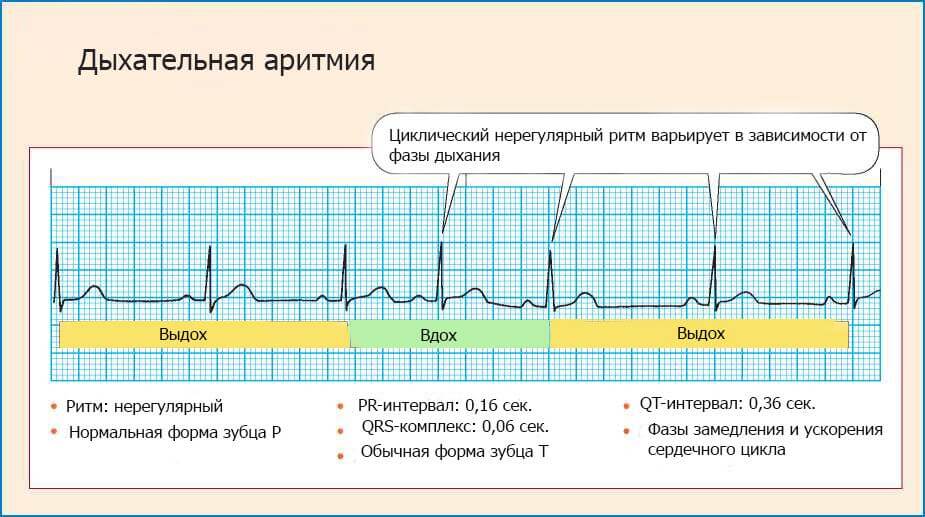
Что такое аритмия дыхания
Аритмия дыхания обычно диагностируется у детей и подростков. При этом она никак себя не проявляет и не связана с наличием каких-либо патологических процессов.
У взрослых людей дыхательная аритмия может возникать после эмоциональных переживаний, инфекционных заболеваний, приема некоторых лекарственных средств.
Разберем различные виды аритмий
Синусовые аритмии, возникают из-за нарушений в синоатриальном узле, расположенном в правом предсердии. В этом случае все зубцы сохраняют размер, форму и последовательность.
Виды синусовых аритмий:
- Синусовая тахикардия, при которой сердце бьется чаще 90 уд/мин, но ритм кардиограммы сохраняется. Такое состояние не всегда говорит о болезни, поскольку может наблюдаться у здоровых людей при эмоциональном возбуждении и физических нагрузках.
- Синусовая брадикардия – аритмия, при которой сердце бьётся реже, чем нужно. При таком нарушении проверить щитовидную железу, поскольку брадикардия часто возникает при недостатке щитовидных гормонов.
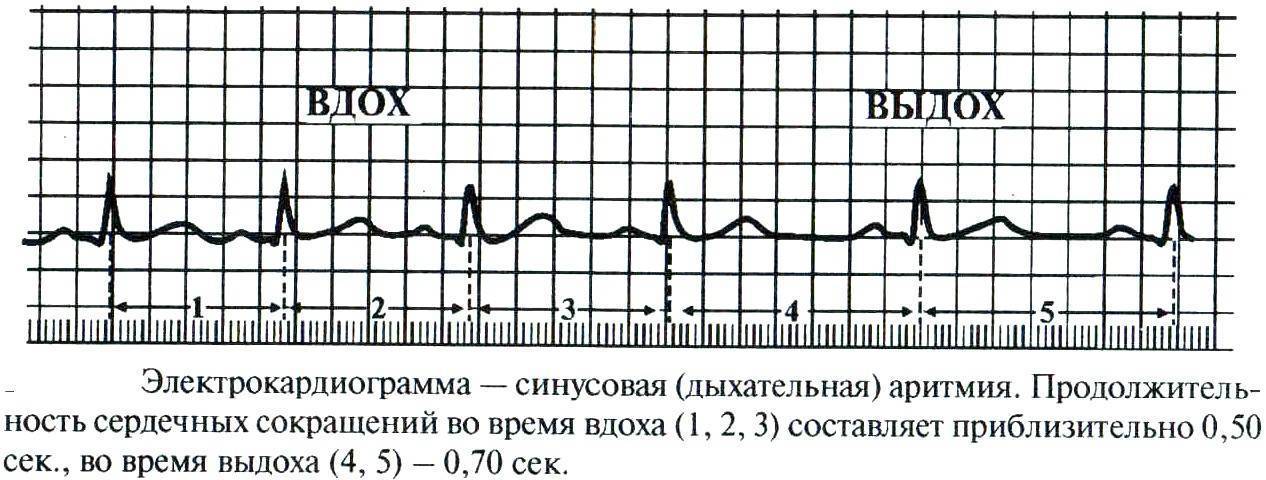
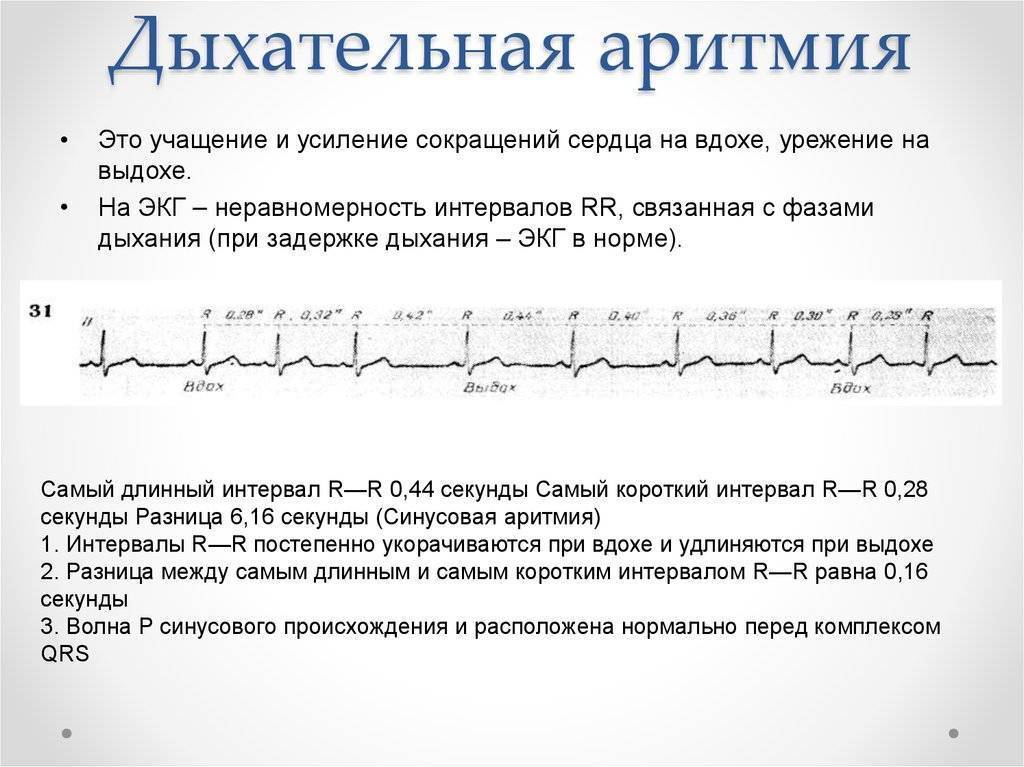
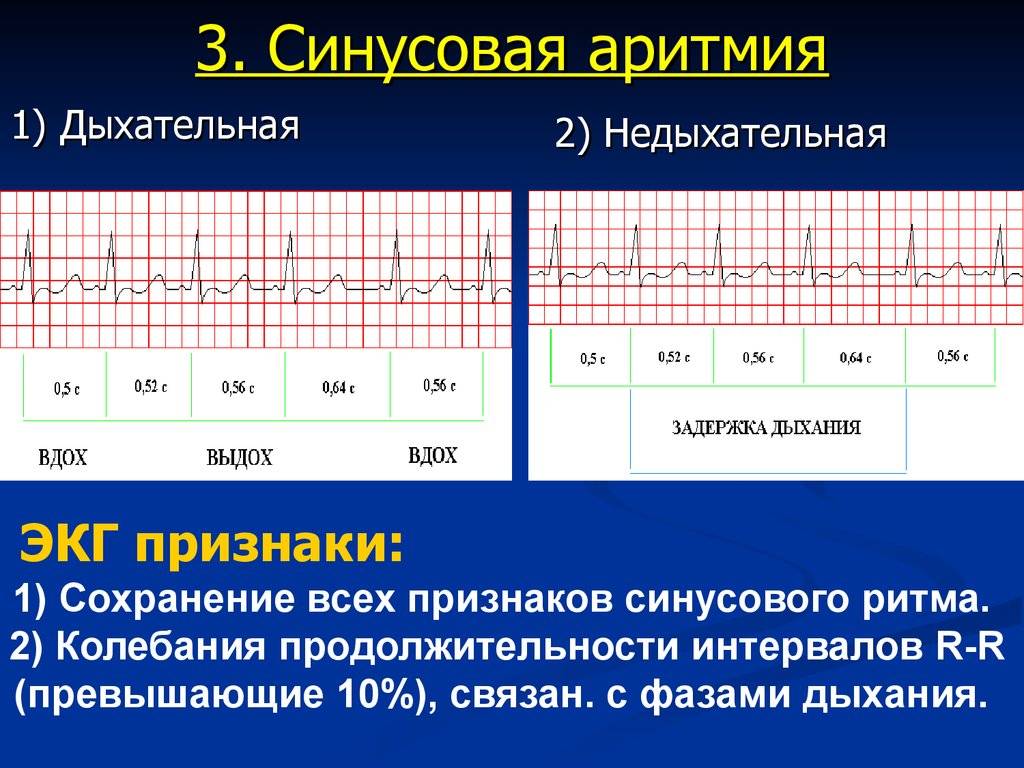
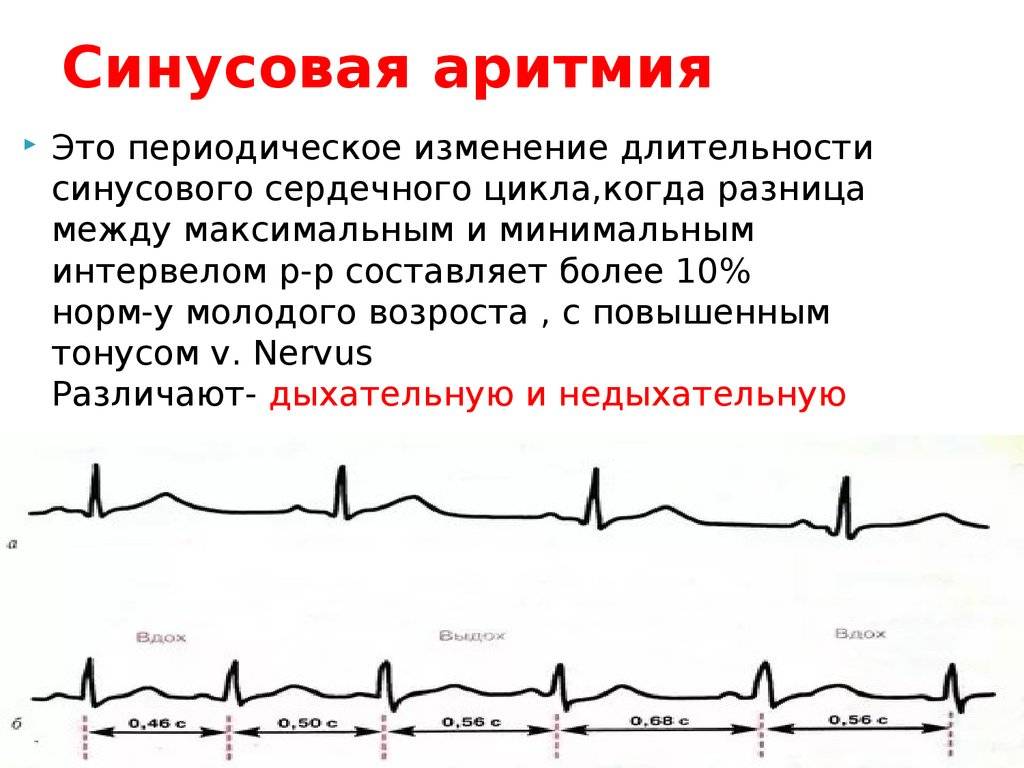
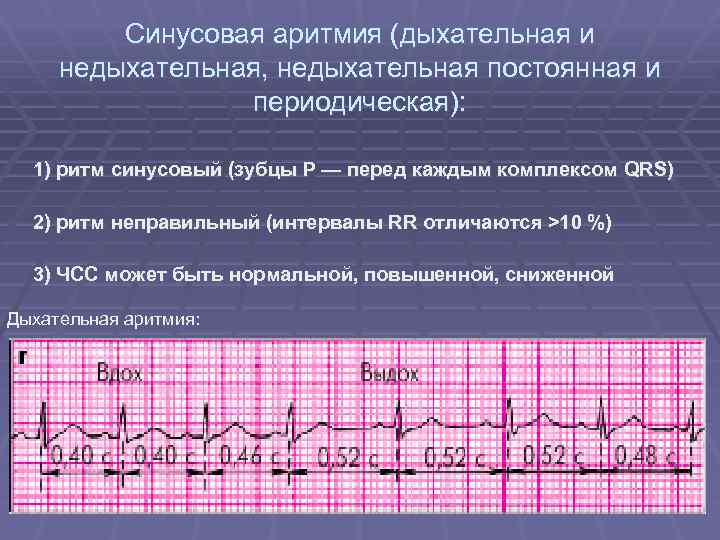
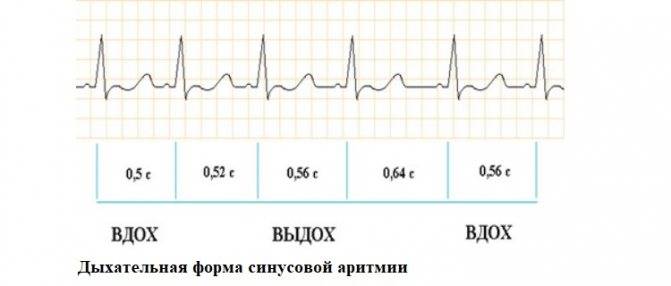
- Дыхательная синусовая аритмия, при которой сердце во время вдоха и выдоха бьётся с разной частотой. Такая особенность считается вариантом нормы.
- Экстрасистолия – аритмия, при которой на фоне нормальной кардиограммы появляются «внеплановые» сокращения.
Дыхательная синусовая аритмияНедыхательная синусовая аритмия
Иногда экстрасистолы чередуются с нормальными сердечными сокращениями. В этом случае возникают:
- Бигеминия – состояние, при котором из каждых двух сердечных сокращений одно является экстрасистолическим.
- Тригеминия — при этом нарушении за двумя нормальными сокращениями следует одно патологическое.
- Квадригеминия — в этом случае из четырех сокращений три нормальные, а одно- экстрасистолическое.
- Предсердная экстрасистолия развивается из-за возникновения внеочередного очага возбуждения в тканях предсердия. В этом случае нервный импульс идёт не от синусового узла, а от тканей миокарда. При подозрении на такое состояние нужно оценить на кардиограмме внешний вид зубца Р на «внеплановом» сокращении. Он, как правило, сглаженный, малозаметный или даже отрицательный.
- Узловая экстрасистолия возникает из-за импульса, появившегося в атрио-вентрикулярном узле. При какой патологии на внеочередном сокращении видны изменённый зубец P и уменьшенный интервал PQ. В некоторых случаях зубец P может даже появиться после сокращения сердца. Поскольку без дополнительных видов диагностики выяснить в таких случаях, какая именно тахикардия возникла у больного очень сложно. В ЭКГ ставится заключение о наджелудочковой (суправентрикулярной) тахикардии.
- Желудочковая экстрасистолия – тяжелая аритмия, при которой неправильно работают желудочки, выталкивающие кровь в предсердия. Наиболее безопасны в этом в этом плане одиночные желудочковые экстрасистолы, представляющие собой единичные сокращения, отличающиеся от нормальной ЭКГ. Встречаются парные желудочковые экстрасистолы, при которых такие сокращения возникают парами. Иногда встречаются желудочные экстрасистолы, появляющиеся из разных очагов миокарда. В этом случае на кардиограмме видны разнообразные неправильные зубцы, имеющие разную длину, ширину, и другие размеры.
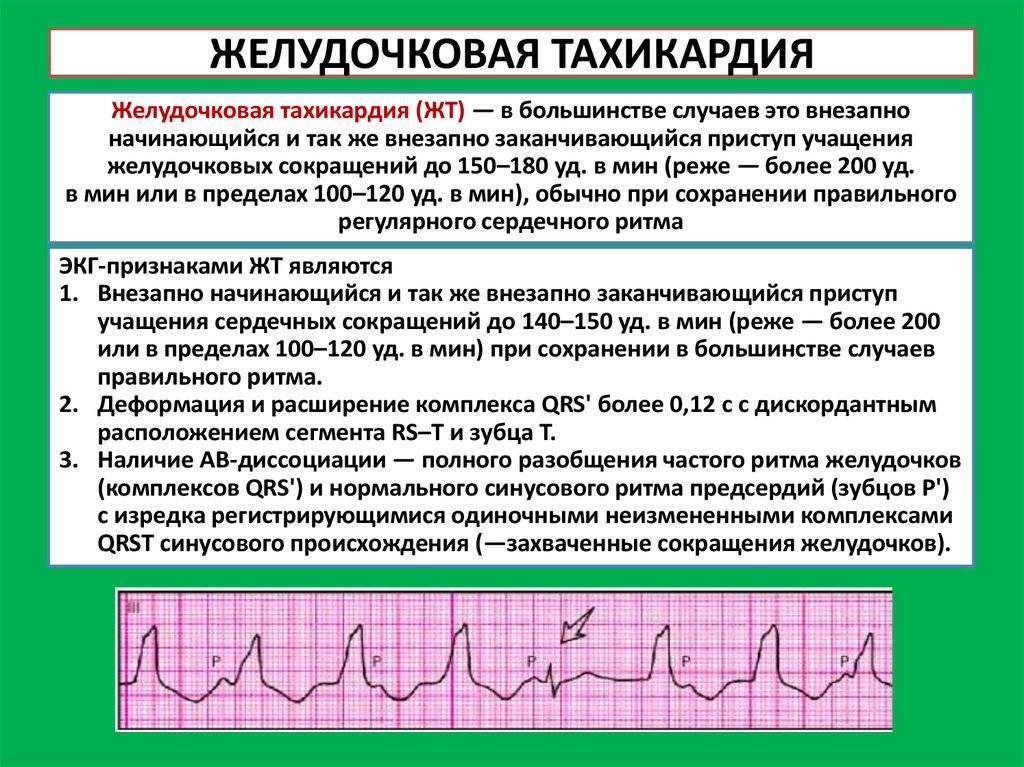
- Пароксизмальная тахикардия — нарушение ритма, при котором на ЭКГ видны сердечные сокращения, следующие безостановочно друг за другом. Больные при этом ощущают толчки в груди, сменяющиеся приступами сердцебиения, сопровождающимися неприятными ощущениями в груди.
После такого приступа (пароксизма) возникает длительная пауза. Возникают жалобы на головокружение, тошноту, может нарушаться речь. Такое состояние чаще всего связано с поражением миокарда в области проводящих волокон, оставшемся после инфаркта или с воспалительными процессами. Иногда это нарушение может возникать из-за проблем с нервной системой и сопровождать тяжёлые неврозы.
Лечение Аритмии у детей:
Экстрасистолы органического генеза у детей
В большинстве случаев это функциональные поражения, потому специальная терапия не нужна. Необходима терапия основной болезни, ставшей причиной нарушений ритма. Для снятия экстрасистолии врачи применяют сначала с препараты калия: оротат калия, аспаркам, панангин в дозировке согласно возрасту больного.
Если терапия не дала ожидаемых результатов, применяют р-адреноблокаторы. Эффективен анаприлин (он же обзидан, он же индерал), кордарон. Дозу на 24 часа рассчитывают по формуле: от 1 до 2 мг на 1 кг массы тела ребенка. При недостаточности кровообращения эти препараты применять запрещено! Врачи могут прописать в качестве лечения новокаинамид или изоникамид.
Для снятия приступа пароксизмальной тахикардии первоначально применяют приемы механического воздействия для возбуждения блуждающего нерва: надавливание на каротидный синус (лучше справа) или на глазные яблоки. В некоторых случаях есть эффект от пробы Вальсальвы: ребенок натуживается на высоте глубокого вдоха при закрытой голосовой щели и зажатом носе.
Что касается медикаментозной терапии пароксизмальной тахикардии у детей, применяют р-адреноблокаторы, например, обзидан. Врач может назначить изоптин, блокирующий вход кальция в клетки миокарда. Новорожденным изоптин вводят внутривенно в дозе 0,3-0,4 мл. Для детей до 12 месяцев доза составляет 0,4-0,8 мл, от 1 до 5 лет — 0,8-1,2 мл, от 5 до 10 лет — 1,2-1,6 мл и от 10 до 18 лет — 1,6-2,0 мл. Приступ можно снять при помощи новокаинамида или изоникамида. В качестве неотложной терапии можно применять разовое внутривенное капельное введение 1% раствора АТФ (до 2 мл) в растворе 10% глюкозы с параллельным использованием седативных средств (седуксен).
Если у ребенка есть признаки недостаточности кровообращения, выше описанное лечение проводят вместе с приемом сердечных гликозидов. При рецидивирующих формах пароксизмальной тахикардии в качестве профилактики можно длительно применять седативную терапию, обзидан, изоптин и другие препараты перорально в индивидуальной дозировке.
Мерцательная аритмия у детей
Лечить нужно основное заболевание. При тахиаритмической форме врачи прописывают ребенку сердечные гликозиды
В случаях брадиаритмической формы гликозиды могут быть использованы с большой осторожностью. В некоторых случаях ребенку назначают хинидин, новокаинамид, аймалин
Если от медикаментов эффекта нет, назначают электрическую дефибрилляцию. Прогноз при этой болезни у ребенка серьезный, наиболее неблагоприятный он при тахиаритмической форме.
Синдром слабости синусового узла
Лечение проводится теми же препаратами, как и при тахиаритмии: хинидин, анаприлин. Препараты наперстянки запрещены! В тяжелых случаях проводят имплантацию искусственного водителя ритма, работающего по принципу обратной связи.
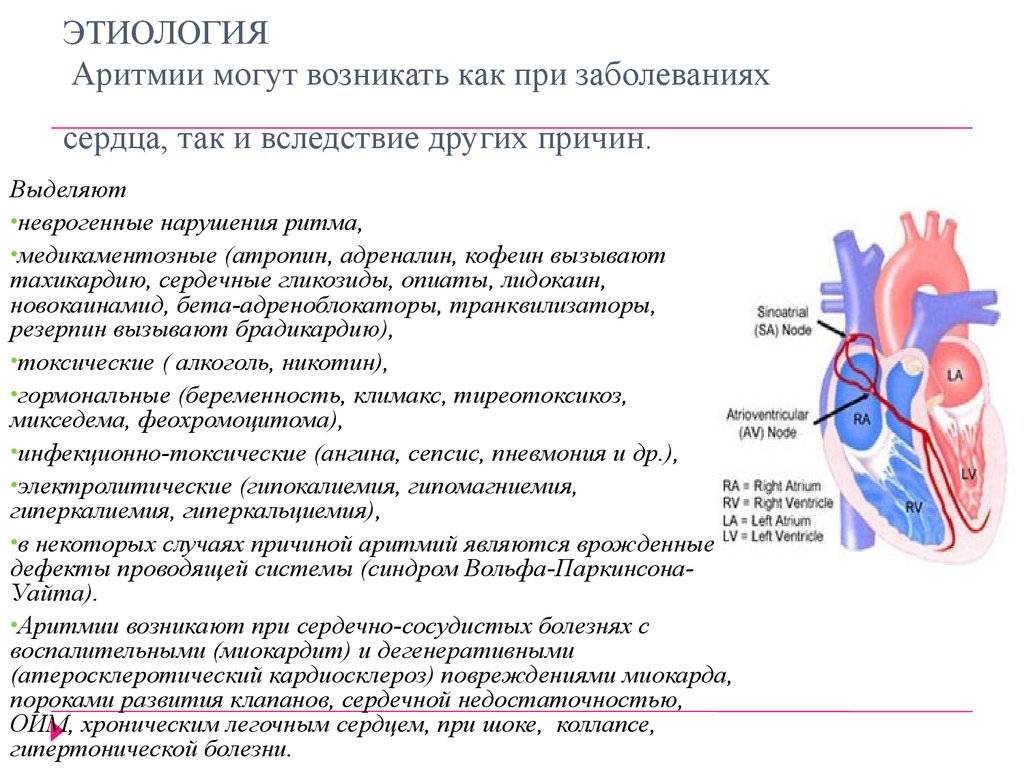
Причины и симптомы аритмии (нарушение ритма сердца)
Аритмия (нарушение ритма сердца) появляется из-за неправильного прохождения электрических импульсов через ткань миокарда и это может быть вызвано несколькими причинами: нарушением непосредственно проводящей системы сердца (чаще всего речь идет о мерцательнойй, синусовой аритмии), нарушением целостности миокарда (сердечной мышцы) или же нарушениями вегетативной (нервной) регуляции сердечной деятельности. Неконтролируемое учащение сердцебиения может также быть следствием выброса стрессорных гормонов при панических атаках и любых телесных проявлениях тревоги, стресса. Также сердцебиение может возникать при неадекватной выработке стрессорных гормонов надпочечниками (подлежат проверке) и щитовидных гормонов.
Чаще всего аритмии проявляются следующими симптомами:
- Быстрое сердцебиение.
- Медленное сердцебиение.
- Ощущение «провала» при нормальном сердцебиении, перебои.
- Одышка
- Боль и сдавление за грудиной.
- Головокружение и предобморочные состояния.
При появлении любого из этих симптомов мы рекомендуем обратиться к врачу для индивидуального подбора лечения аритмии!
Наиболее частые причины аритмии:
- Ишемическая болезнь сердца. При недостаточном кровообращении из-за сужения просвета сосуда, питающего ткань миокарда, обесточенная мышца не может нормально проводить электрические импульсы. Ишемическая болезнь сердца часто выступает причиной мерцательной аритмии (фибрилляции предсердий), синусовой аритмии.
- Ревматические заболевания. При ревматических заболеваниях часто поражаются клапаны сердца, что часто выступает причиной аритмии.
- Тиреотоксикоз или гипотиреоз. Нарушения в функционировании щитовидной железы приводит к развитию аритмии практически в каждом случае. В этом случае аритмия проходит при грамотном лечении основного заболевания.
- Врожденные особенности строения проводящих путей сердца, например, наличие дополнительного проводящего пучка.
- Сахарный диабет косвенно является причиной аритмии в случаях снижения содержания количества сахара в крови (гипогликемии). Гипогликемия сама по себе возможна при длительном голодании или низкоуглеводной диете. Сахарный диабет часто выступают причиной нарушения работы миокарда и, как следствие, синусовой, мерцательной аритмии.
- Нарушения в работе вегетативной нервной системы. Неврозы, длительный стресс, хроническое недосыпание во многих случаях выступает причиной аритмии. В таком случае чаще всего возникает дыхательная аритмия. Причиной дыхательной аритмии часто выступает хроническая интоксикация при использовании стимуляторов: никотин, кофеин и др. Физиологической (т.е. нормальной) дыхательная аритмия может быть только в подростковом возрасте, во время становления нервной системы.
Диагностика патологии
Диагностика включает в себя как лабораторные, так и инструментальные виды исследований. Лечение нарушения сердечного ритма подбирается согласно выявленной во время обследования форме нарушения.
Анализ крови
Исследования проводятся для определения уровня лейкоцитов в крови, а также для изучения скорости оседания эритроцитов. Биохимический анализ крови позволяет изучить электролитный состав лимфы, так как нарушения в балансе калия и магния могут спровоцировать болезнь.
Профиль липидов
Данная диагностика нарушений ритма сердца направлена на изучение состояния сосудистой стенки
При этом особое внимание уделяется плотности липидов и уровню вредного холестерина.
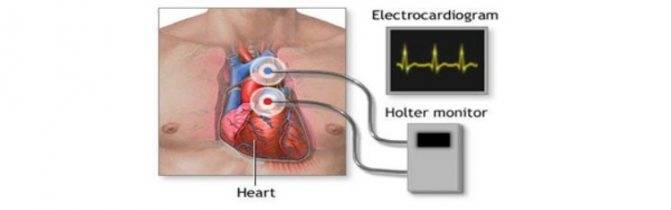
ЭКГ (электрокардиография)
Данный метод диагностики является одним из основных. Процедура позволяет выявить любые нарушения в области миокарда. При этом изучается источник ритма, ЧСС, наличие внеочередных сокращений миокарда, фибрилляция или трепетание желудочков и предсердий.
ЭКГ по Холтеру
Суточное монтирование позволяет отследить работу миокарда при различных состояниях пациента – в момент бодрствования, сна, во время физической активности или отдыха. Для фиксирования активности и показателей пациенту необходимо вести специальный дневник.
Событийный мониторинг
Исследование проводится с помощью небольшого переносного устройства. Процедура проводится при различных расстройствах в области сердечно-сосудистой системы. Вся информация передается по телефону с помощью специального датчика.
Тредмил-тест
Мониторинг состояния пациента проводится с помощью физических упражнений, выполняемых на беговой дорожке. При развитии дискомфорта во время процедуру исследования прекращают и анализируют полученные данные.
Тилт-тест
Процедура представляет собой разновидность предыдущего тестирования. При этом пациент фиксируется ремнями и переводится в вертикальное положение.
Диагностика позволяет определить уровень артериального давления, изменение показателей, зафиксированных на ЭКГ, а также оценить мозговую активность.
ЭхоКГ (эхокардиография)
Диагностика направлена на оценку состояния структур сердца, скорости кровотока, давления в сосудах. В некоторых случаях процедура позволяет выявить даже незначительные нарушения.
Электрофизиологический метод исследования
Метод исследования заключается в введении специальной трубки через полость носа в пищевод. При отсутствии возможности процедура проводится внутривенно с помощью датчика. При этом специалист посылает небольшой импульс разряда в датчик и провоцирует аритмию.
УЗИ щитовидной железы
Диагностика проводится с целью определения патологических процессов, протекающих в области щитовидной железы. При пониженной функции наблюдаются признаки брадикардии, при повышенной – экстрасистолы или тахикардии.
Как должны действовать доктор и родители
Нередко родители приходили ко мне с жалобами, что педиатр очень долго расспрашивал их, назначал многочисленные обследования, а потом сказал, что синусовую аритмию у малыша или подростка лечить не нужно. Как же так? Ведь у ребенка — больное сердце. Абсолютно согласна в данном вопросе с лечащим врачом.
План обследования
Синусовая аритмия специальной терапии не требует. В некоторых случаях мы сосредотачиваемся на устранении её причины – лечим основное заболевание. Но эта патология иногда «маскирует» другие нарушения
Важно не пропустить их
План обследования ребенка с синусовой аритмией включает:
Тщательный сбор врачом анамнеза жизни и болезни. Не удивляйтесь, если некоторые вопросы специалиста покажутся вам странными. Необходимо уточнить генетическую предрасположенность, факторы риска, наличие сопутствующих патологических процессов.
Электрокардиографическое обследование
Важно провести его минимум трижды — когда пациент лежит, стоит, а затем после физической нагрузки.
Стресс-тесты. К ним относится велоэргометрия и тредмил
Благодаря им можно определить, как изменяется работа сердца во время физической нагрузки, а также выявить скрытые нарушения ритма.
Лекарственные электрокардиографические пробы. Действие некоторых препаратов (в детской практике обычно используется атропин или сочетание калия хлорида и Обзидана), вызывает уменьшение числа сердечных сокращений, что подтверждает вегетативную дисфункцию.
Холтеровский мониторинг. Ваш сын или дочка минимум сутки живут с портативным аппаратом, записывающим ЭКГ. Обследование позволит определить циркадный индекс – отношение среднего числа ударов сердца днем к аналогичному ночному показателю. С двухлетнего возраста нормальными значениями считаются 1,24 – 1,45. Если индекс менее 1,2 – это говорит о снижении вагосимпатической регуляции, а при увеличении более 1,5 – об усилении тонуса блуждающего нерва. Этот коэффициент важен для дифференциальной диагностики синусовой аритмии.
Электроэнцефалография позволяет связать изменение числа ударов сердца с биоэлектрической активностью головного мозга.
Эхокардиографическое обследование диагностирует структурные причины синусовой аритмии.
Возможно, врач направит пациента на биохимическое исследование крови, эхокардиографию, рентгенографию шейного отдела позвоночника, реоэнцефалографию.
Иногда провоцирующим фактором развития синусовой аритмии выступают вирусы. Ученые доказали, что герпес активирует дегенерацию миокарда. Может потребоваться обследование на выявление вируса герпеса. Основная наша задача – уточнить причину синусовой аритмии и исключить другие изменения сердечного ритма.
Виды
По клинической важности аритмии делят на незначимые (нестойкие, единичные) и значимые (стойкие расстройства). Часто их классифицируют в зависимости от того, какие функции миокарда нарушены, по типу проводимости, возбудимости или автоматизма
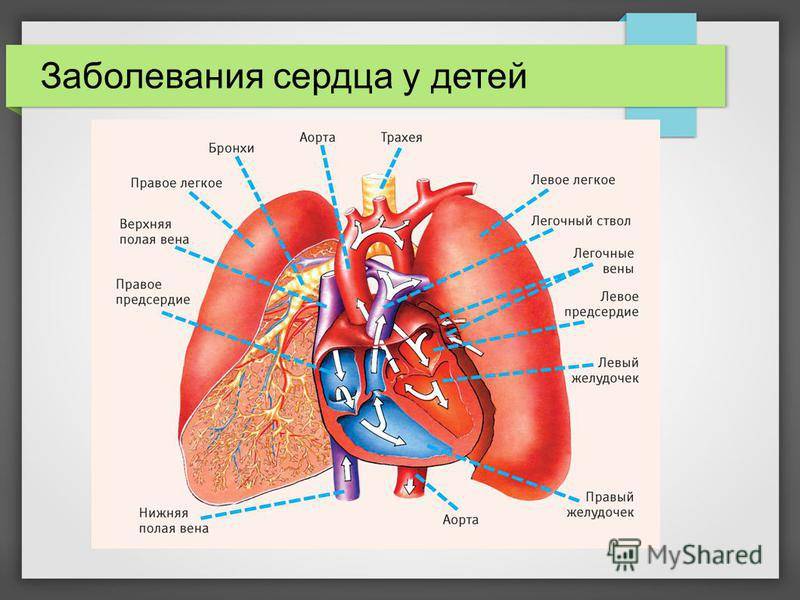
Человеческое сердце четырехкамерное, оно имеет два предсердия и два желудочка. Исходя из этого, выделяют предсердные, желудочковые и синусовые аритмии. Последняя подразделяется на выраженную и умеренную.
По частоте сердечных сокращений их делят на:
- тахикардию (при этом количество импульсов, возникающих в синусовом узле, увеличивается, что может быть нормальной реакцией на физическую и эмоциональную нагрузку или признаком многих болезней);
- брадикардию (частота пульса в этом состоянии снижается, что также может наблюдаться у здоровых детей; следует отличать от брадисфигмии, при которой частота сердечных сокращений в норме, но пульс редкий);
- экстрасистолию (происходит преждевременное сокращение сердца или отдельных его камер при правильном ритме).
Норма сокращений сердечной мышцы у детей: младенцы – 140 уд/мин, до года – 120, в 3 года – 110, в 5 лет – 100, в 10 лет – 90, подростки (как и взрослые) – 60-80 уд/мин.
Самыми опасными видами аритмий являются пароксизмальные состояния. Они носят характер приступов и могут вызывать недомогание или резкую потерю сознания. Некоторые из них требуют немедленной медицинской помощи.
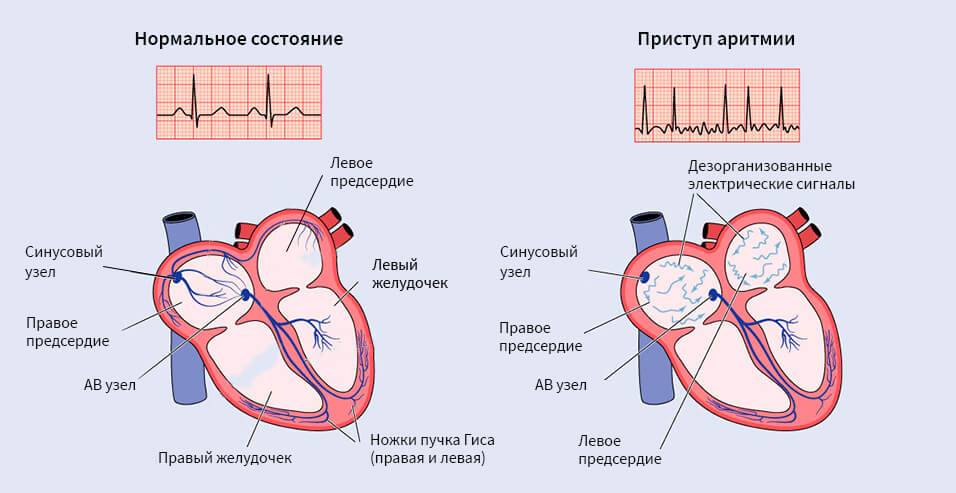
Одной из самых распространенных является мерцательная аритмия. В норме сокращение предсердий и желудочков происходит последовательно. Если сокращение первых не происходит, их волокна утрачивают способность к синхронной работе, что приводит к хаотическим подергиваниям – мерцаниям и неритмичной работе вторых.
Что такое Аритмия у детей —
Аритмия у детей – заболевание, которое характеризуется расстройствами сердечного ритма и фиксируется у детей и подростков всех возрастов, но в основном у детей старшего возраста.
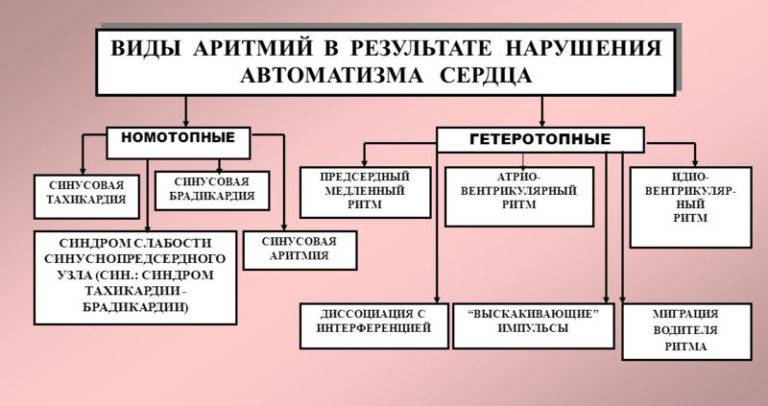
По форме аритмия может быть врожденной или приобретенной. Также данное заболевание делят на органическое и функциональное. Расстройства ритма возникают, когда нарушается какая-либо основная функция мышцы сердца – возбуждения, автоматизма, сократительной способности миокарда или проведения. По причине расстройства автоматизма возникает брадикардия или синусовая тахикардия, а также миграция источника ритма и синусовая аритмия и пр.
Синусовая тахикардия и брадикардия – заболевания, которые характеризуются учащением или замедлением нормального сердечного ритма на 20-30 ударов в 1 мин (нормы уточняются исходя из возраста ребенка).
Синусовая аритмия – это заболевание, которое может иметь несколько вариантов. Наиболее частый – дыхательная аритмия, которой могут болеть дети любого возраста. У грудничков эта болезнь встречается редко, чуть чаще – у детей дошкольного возраста. Еще большее число заболеваний среди школьников. Во время физической нагрузки дыхательная аритмия уменьшается. На ЭКГ фиксируют значительную вариабельность длительности сердечных комплексов.
Миграция источника ритма – болезнь, которую можно диагностировать только при проведении ЭКГ по разной форме зубца Р в отдельных отведениях. Если источник ритма выходит за пределы синусового узла, что влияет на направление зубца Р, это говорит о патологии сердца в большинстве случаев. Специального лечения при миграции источника ритма у детей нет.
Расстройства возбуждения сердца могут вызвать экстрасистолию, пароксизмальную тахикардию.
Экстрасистолия – это внеочередное сокращение сердца. Экстрасистолы делят по месту возникновения импульса возбуждения на наджелудочковые и желудочковые. Если чередование экстрасистол с нормальным ритмом правильное, это называется аллоритмией. Более частые случаи беспорядочного сокращения с нормальным ритмом. Экстрасистолия у детей может быть в любом возрасте. Жалоб у малыша не возникает. Но могут всё же быть жалобы на неприятные ощущения в области сердца. Чтобы поставить диагноз, проводят ЭКГ.
Функциональные экстрасистолы в большинстве случаев характерны для препубертатного и пубертатного периодов. Они меняются при смене положения тела, при физических нагрузках. Также при функциональных экстрасистолиях у детей могут быть очаги хронической инфекции, признаки вегетососудистой дистонии, эндокринные нарушения и проч.
Органические экстрасистолы носят более постоянный характер. У больного ребенка наблюдается нарушение общего состояния, есть признаки функциональной недостаточности сердца. Такой вид экстрасистол встречается при врожденных пороках сердца, миокардитах, а также может быть редко при ревматизме у детей.
Пароксизмальная тахикардия – приступы резкого учащения сердцебиений, когда сердце бьется 160-180 ударов в минуту и чаще. Существует два вида этого заболевания: суправентрикулярный и желудочковый.
Нарушения функции проведения – блокады, которое в основном не приводят к аритмиям и могут быть выявлены только по ЭКГ. По симптомам можно выявить только полную атриовентрикулярную блокаду с приступами Морганьи—Эдемса—Стокса. В основе этого синдрома лежит острая ишемия мозга из-за внезапного уменьшения сердечного выброса
В таких случаях обращает на себя внимание резкая брадикардия
Нарушение функции проведения может быть функциональным нарушением или наблюдаться как при патологии сердца. Лечить нужно основное заболевание, которое стало причиной нарушений. При полной атриовентрикулярной блокаде применяют хирургические методы лечения, с электростимуляторами.
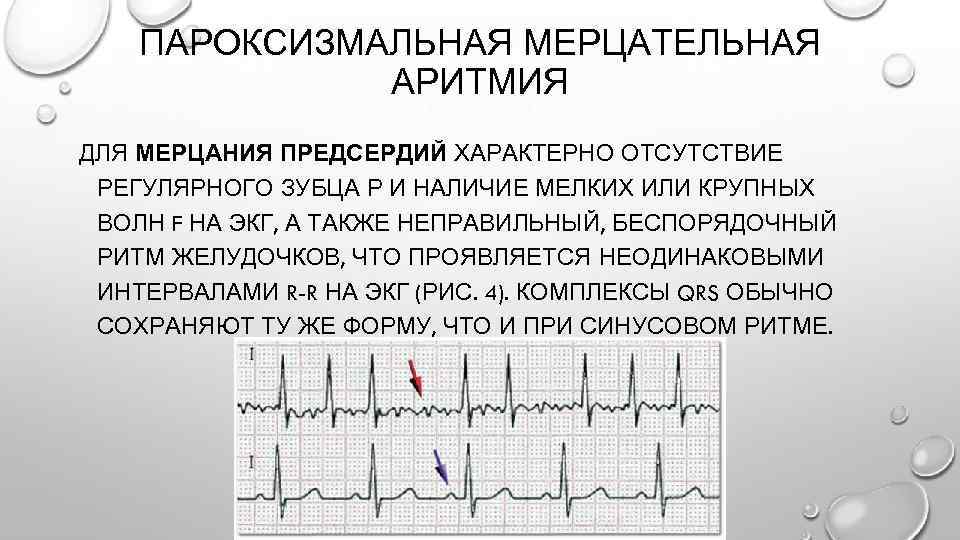
Мерцательная аритмия — это сложное нарушение ритма, связанное с изменением правильной деятельности предсердий. У детей такое нарушение встречается редко, в основном, если есть тяжелые поражения миокарда: идиопатический миокардит, врожденные пороки сердца, ревматизм. Формы мерцания предсердий: брадиаритмическая, тахиритмическая.
Синдром слабости синусового узла — синдром тахи-брадикардии — сложное нарушение ритма. Иногда он возникает при отсутствии врожденных пороков сердца, но чаще при их наличии или после операций на сердце.