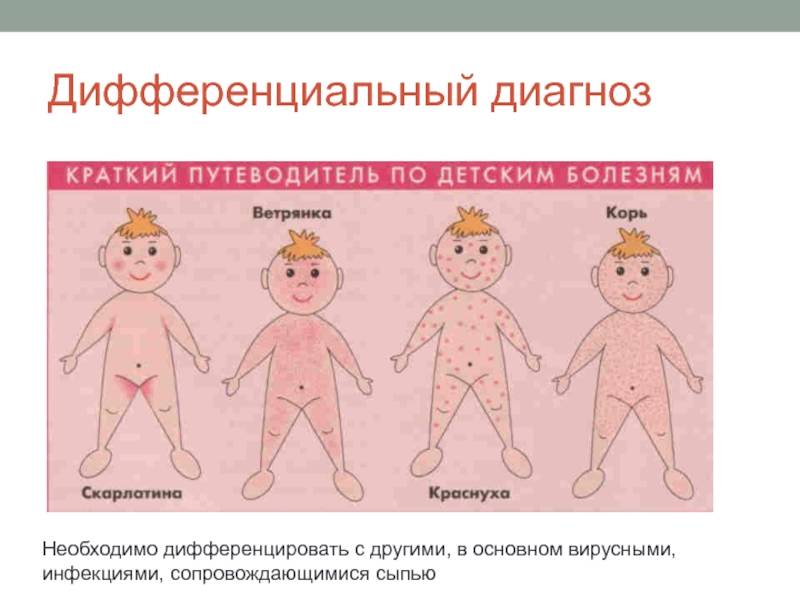
SQLITE NOT INSTALLED
Возбудитель кори
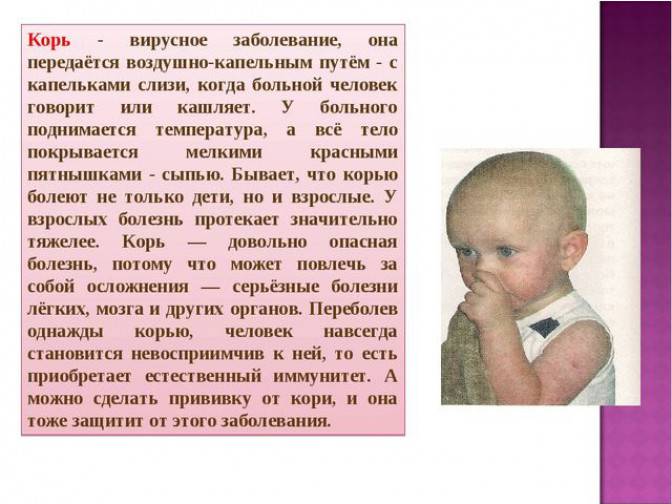
Вирус кори представляет собой одну нитку РНК, свернутую в спираль. Ее окружает оболочка (капсид) из белков и липидов. А сверху этот организм покрыт еще одной защитной оболочкой с выростами, похожими на шипы. Вирус имеет правильную круглую форму и небольшие размеры 120-230 нм.
Свойства вируса кори:
- Поражает в основном клетки эпителия верхних дыхательных путей, что проявляется в воспалении конъюнктивы, горла, гортани, трахеи. Также корью поражаются клетки нервной системы. С этим связывают сильную интоксикацию, иногда судороги и потерю сознания, воспаление оболочек мозга (менингит). Страдает и слизистая оболочка кишечника, что вызывает расстройство пищеварения.
- Белковые частички оболочки вируса вызывают аллергическую реакцию, которая лежит в основе большинства симптомов болезни: пятна Филатова-Коплика-Вельского на слизистой оболочке щёк и губ, сыпь на коже и слизистой неба.
- Снижение иммунитета, связывают с тем, что вирус поражает лимфоидную ткань и структуры мозга, которые отвечают за иммунные реакции.
- Вирус снижает активность макрофагов, которые считаются пожирателями бактерий и обеспечивают защиту от инфекций. В связи с этим 30% случаев заканчиваются бактериальными осложнениями (пневмониями, отитами, энцефалитами)
- Гемагглютинирующая активность вируса (склеивает эритроциты в хлопья) помогает лаборантам определить вирус кори в крови.
- Гемолитическая активность вируса (вызывает разрушение эритроцитов в крови и сопровождается выделением в кровь гемоглобина) также используется в лабораторной диагностике.
- Вирус вызывает образование многоядерных гигантских клеток. Они появляются в результате слияния соседних клеток в небных миндалинах, лимфатических узлах, слизистой оболочке дыхательных путей. Их функция – производить новые вирусы.
- Возбудитель кори повышает проницаемость капилляров. Через их стенку выходит жидкая составляющая крови, что вызывает насморк, влажный кашель, конъюнктивит, отек на поверхностных участках кожи.
- Полнокровие сосудов и повреждение вирусом их стенок, вызывает кровоизлияния на коже и в глазах.
- Проникая в клетку, вирус кори перестраивает ее таким образом, что она превращается в фабрику по производству новых вирусов. В клетке производятся спирали РНК и белковые оболочки для капсидов.
- Когда вирус попадает в окружающую среду, то гибнет довольно быстро. Он плохо переносит солнечный свет, УФ-облучение, высокие температуры, и любые кислоты и дезрастворы. Самостоятельно погибает через 2-3 часа, поэтому дезинфекцию при кори можно не проводить.
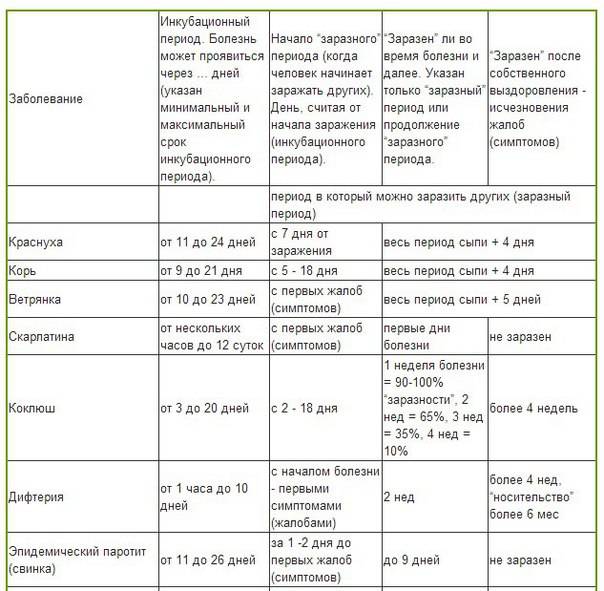
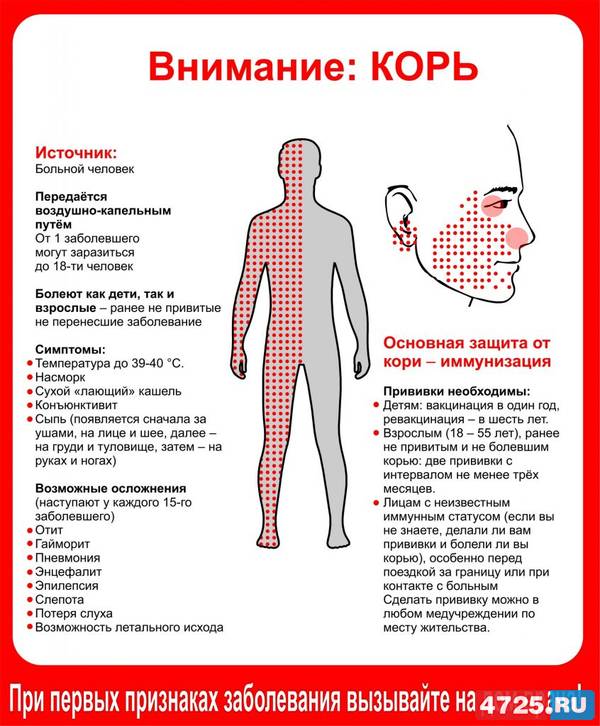
Источником заражения является больной человек. Он становится заразен уже в последние 2 дня инкубационного периода, когда еще нет признаков болезни. Вирус выделяется из организма до 4 дня высыпаний. То есть человек остается опасным для окружающих 7-10 дней. Вирус кори передается по воздуху воздушно-капельным путем, с каплями слюны и слизи, при кашле и разговоре.
Как вирус кори ведет себя в организме
Вирус попадает в организм здорового человека через слизистую оболочку дыхательных путей. А оттуда выходит в кровь, которая заносит его в лимфатические узлы и селезенку, где он активно размножается. Это происходит во время инкубационного периода, который длится 7-17 дней. Поле этого новое поколение вирусов второй раз выходит в кровь и рассеивается по организму. Они поражают кожу, конъюнктиву, слизистую оболочку полости рта, дыхательных путей, кишечника и ЦНС. Вирус кори размножается на отдельных островках, образуя воспалительные инфильтраты. На этих участках происходит разрастание клеток, при этом их оболочки растворяются, и образуются многоядерные клетки.
Причина инфекции — вирус герпеса
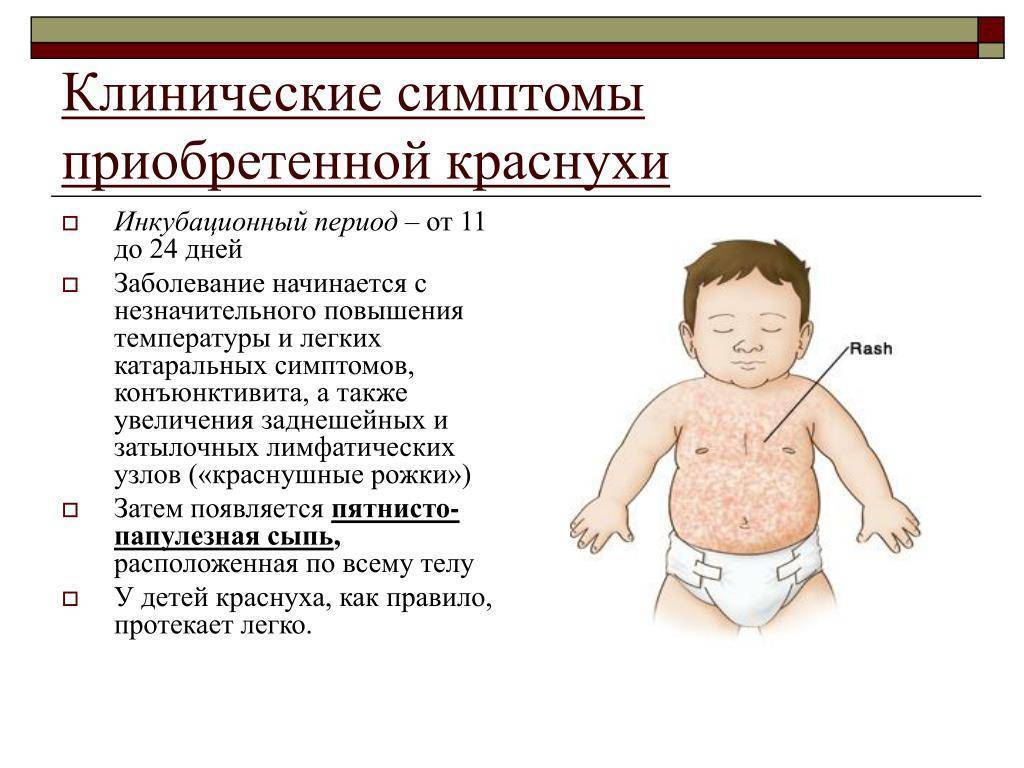
Розеола развивается при первичном заражении вирусом герпеса человека (HHV) 6 и 7-го типов. Причем HHV-6В вызывает заболевания в 90% случаев, а HHV-7 — только в 10%. Несмотря на то, что вирус пожизненно остается в клетках, организм человека успешно справляется с инфекцией — заболевание быстро проходит, а после него развивается пожизненный иммунитет. Именно поэтому симптомы розеолы чаще всего проявляются в детстве, сама болезнь переносится только один раз в жизни.
Как именно передается эта вирусная инфекция, сегодня точно неизвестно. Предположительно розеолой заражаются контактно-бытовым и воздушно-капельным путями — через предметы быта, рукопожатия, чихание, кашель и другое.
Главным источником инфекции является человек, причем не только больной, но и бессимптомный вирусоноситель. То есть, по сути, речь идет о практически всем населении, ведь большинство людей заражаются вирусом герпеса 6 и 7-го типов еще в детстве. HHV активизируется в организме при пониженном иммунитете, например, в период сезонных простуд, на фоне стрессов или авитаминоза. В это время сам человек не заболевает, никаких клинических проявлений болезни у него нет, но он становится потенциально опасным для тех, кто еще не переносил розеолу. Именно поэтому ребенок может заразиться инфекцией в любых обстоятельствах.
Инкубационный период заболевания длится от 5 до 15 дней, и в связи с этим установить, когда именно произошло заражение, порой достаточно сложно. При этом врачи отмечают, что особые методы профилактики розеолы не нужны — вирусная инфекция переносится достаточно легко и без последствий для здоровья.
Ложный круп у детей
Диагноз «ложный круп» ставится педиатром на основе визуального осмотра гортани ребёнка, прослушивания лёгких стетоскопом. Так как назначать лечение и принимать меры нужно немедленно, времени на ожидание результатов анализов нет.
Опытный врач может диагностировать этимологию ложного крупа (вирусный он или бактериальный) и без специального оборудования и лабораторных мер, вроде риноскопии, рентгена и т. д. Все эти меры нужны будут для диагностирования возможных осложнений после ложного крупа.
Как распознать ложный круп у ребенка в начале болезни? Развивается ложный круп на фоне или после ОРВИ, гриппа. Приступ ложного крупа начинается обычно вечером или даже среди ночи, с лающего кашля, сопровождается свистящим дыханием, затруднённым на вдохе. Носогубной треугольник ребёнка приобретает синюшный цвет, голос становится сиплым или вообще пропадает. Ребенок напуган, дышит часто, поверхностно.
У грудничков симптомы ложного крупа те же, что и у детей постарше, однако при несвоевременном лечении исход этого заболевания у младенцев может быть летальным, так как прогрессирует быстрее. Если не снять отёк гортани, младенец может погибнуть от асфиксии (задохнуться).
Многие родители задаются вопросом – можно ли гулять малышу при ложном крупе? Если у ребенка нет температуры и если не общаться со сверстниками, чтобы не заразить их, то гулять можно и нужно. Свежий воздух целебен и ускоряет выздоровление. Еще один частый вопрос родителей – до какого возраста у ребенка может возникнуть ложный круп? Отвечаем – до 7 лет. После 7 лет у ребенка, в силу анатомических особенностей, вероятность возникновения ложного крупа отпадает.
Прививка от ветрянки и кори
Учитывая, как тяжело могут переноситься заболевания, не стоит затягивать с вакцинацией. Качество современных вакцин очень высокое, переносятся они легко и не дают сколь либо серьезных осложнений и побочных реакций. Прививки проводятся согласно Национальному календарю.
Для выработки устойчивого иммунитета к ветрянке вакцину необходимо вводить дважды. Если вы контактировали с зараженными, прививку надо сделать не позднее 72-х часов с момента предполагаемого контакта. Вакцинация в инкубационный период не осложнит болезнь, зато может её облегчить.
Имеются группы риска, которые подлежат обязательной вакцинации: при наличии иммунодефицитного состояния, зараженные ВИЧ, больные лейкозом, те, кто готовится к трасплантации. В каждом конкретном случае иммунолог подбирает оптимальное время для прививки.
Особо отметим, что женщины, не болевшие ветряной оспой и не прошедшие вакцинацию против неё, должны сделать прививку не позднее, чем за 3 месяца до зачатия. Пациенты на курсах гормональной терапии кортикостероидами, могут сделать прививку через после завершения лечения: срок определяет врач, на него влияют длительность курса и дозировки.
Особенность вируса ветряной оспы в том, что даже после болезни он не покидает организм, а оседает в нервных ганглиях, где дожидается ослабления иммунитета. Часто в пожилом возрасте затаившийся вирус может проявиться в форме так называемого «опоясывающего лишая»: поражается нервы между ребрами и кожа над ними, появляются зуд и высыпания, болят места, где проявилась инфекция. Заболевание может быть как скоротечным – несколько дней, так и затянуться на несколько недель, периодически возвращаясь.
Сейчас в России вакцинация проводится в основном современными и высокоэффективными вакцинами — моновакциной коревая сухая (Россия), комбинированными вакцинами Приоикс (Бельгия), корь-краснуха-паротит (Россия).
Эпидемиология
Корь — антропонозная убиквитарная инфекция. Единственным источником является больной человек (известны казуистические случаи заражения корью обезьяны при тесном контакте с больным человеком и наоборот). Вирус кори у заболевшего можно выделить из отделяемого со слизистых оболочек, из крови, ликвора, кала, мочи (с мочой он выделяется более длительно, чем из дыхательных путей).
Пациент заразен с последних дней инкубационного периода (2 дня), весь катаральный период (3-4 дня), период высыпания (3-4 дня). С 5 дня появления сыпи больной корью незаразен. Наиболее контагиозен больной в начальном (катаральном) периоде и в первый день появления сыпи.
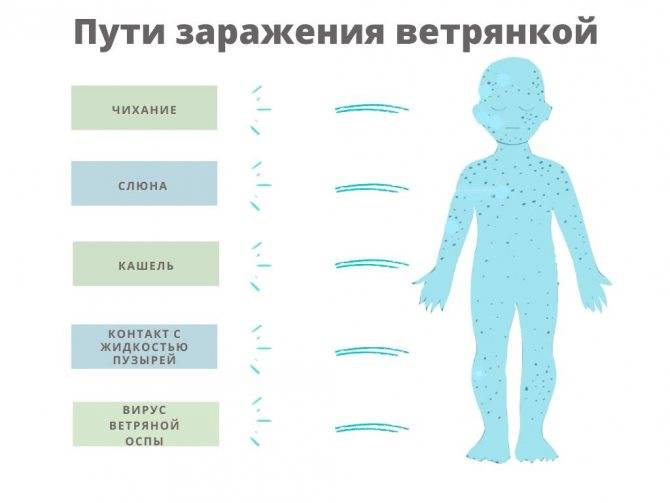
Механизм передачи — аэрозольный, путь передачи — воздушно-капельный. В окружающую среду вирус кори попадает при разговоре, кашле, чиханье и может распространяться с потоком воздуха на большие расстояния, в том числе по вентиляционной системе, коридорам и лестничным клеткам. Передача вируса через третье лицо, предметы обихода, игрушки, пищевые продукты практически невозможна, так как он малоустойчив во внешней среде.
У женщин, заболевших корью в конце беременности, возможно внутриутробное заражение плода. Восприимчивость человека к вирусу кори очень велика. Индекс контагиозности около 95-100%. Лица, ранее не болевшие корью и не привитые против нее, остаются восприимчивыми к кори в течение всей жизни. Чаще корью болеют неиммунные дети, реже — подростки 15-17 лет и лица старшего возраста. Кроме того, не исключены случаи заболевания корью у вакцинированных лиц. Корь у детей первых месяцев жизни наблюдается редко, что связано с трансплацентарным иммунитетом. Лица, переболевшие корью, приобретают стойкий пожизненный иммунитет.
Вирусоносительство при кори у здоровых лиц не установлено. При естественно протекающем эпидемическом процессе заболеваемость корью подвержена периодичности. Подъём заболеваемости наблюдался каждые 2-3 года, длительность межэпидемического периода не превышала 3 лет, что связано с накоплением неиммунных лиц. Максимальная заболеваемость корью приходится на зимне-весенний период, что в большей степени связано с концентрацией населения в помещениях, функционированием детских учреждений.
В последнее время заболеваемость корью стабилизировалась на спорадическом уровне благодаря эффективности вакцинации с использованием отечественной живой противокоревой вакцины. Это создает благоприятные перспективы для реализации национальной программы элиминации кори, что входит в общеевропейскую программу борьбы с корью.
Иммунитет с гарантией?
Вакцинация против кори снизила заболеваемость в нашей стране до единичных случаев, но не уничтожила популяцию кори, как, например, однажды произошло с вирусом чёрной оспы. Однако иммунитет, полученный после вакцины и иммунитет после перенесённого заболевания, отличается. Естественный иммунитет после кори исключает повторное заболевание. Вакцинация такой пожизненной гарантии не даёт. Вакцинация проводится в несколько этапов и впоследствии защищает не столько от болезни, сколько от осложнений. Вирулентность, то есть способность у инфекционного агента заражать организм и вызывать классические симптомы заболевания, у кори не такая высокая. То есть, при заражении вакцинированного человека возможна атипичная форма протекания болезни. Иммунитет самостоятельно справляется с инфекционными агентами, у человека может не быть выраженных симптомов, будь то сыпь, температура. Он может и не знать, что заболел (вирус может маскироваться под обычный ОРВИ), однако, может заразить других людей, у которых по определённым причинам нет иммунитета к инфекции. У взрослых корь протекает намного тяжелее и вызывает больше осложнений, чем у детей.
Другая сторона медали вспышек кори по всему миру — отказ многих людей от вакцинации и путешествия в те страны, где периодически возникают очаги инфекции. И человек с атипичной формой кори, сам того не зная, может заразить людей без противокоревого иммунитета
Поэтому так важно знать, прививались ли вы в детстве и какое количество антител есть в вашем организме
В России небывалая вспышка кори: так ли это?
Нет, пока все штатно. Официально заболеваемость корью равна 17,3 случая на 1 млн человек. Это в 50 раз меньше, чем на Украине, в 15 раз меньше, чем в Греции и в 2,5 раза меньше, чем во Франции. По ситуация с корью в нашей стране стабильная.
В 2016 году число заболевших корью в России было рекордно низким, а в последние два года постепенно растет, но это вполне нормально. Раньше вспышки кори наблюдались каждые 2–3 года. После поголовной вакцинации благополучные периоды удлинились до 8–10 лет, но за каждым из них закономерно следует пик заболеваемости. Почему так происходит, и что с этим делать — пока не известно!
Все что нужно знать про коронавирус у детей
Еще весной в самом начале карантина у многих было ощущение, что пандемия коронавируса не будет длиться вечно. Сегодня все больше становится понятно, что жить с этим вирусом нам придется довольно долго. На данный момент в мире зафиксировано более 45 миллионов случаев заражения, в России эта цифра перевалила за 1,6 миллион человек. Ежедневно в стране фиксируют более 18 тыс. новых пациентов. Конечно, подобные цифры заставляют родителей тревожиться еще больше. Предлагаем в связи с этим более детально познакомиться с тем, как протекает коронавирус у детей разного возраста, какие профилактические меры следует предпринять, чтобы защитить свое чадо по максимуму.
Первые признаки коронавируса у детей: что и как проявляется?
- ощущение легкой заложенности носа, появление насморка;
- чувство заложенности в ушах и признаки отита;
- першение в горле, появление болей в области расположения гланд;
- головные боли;
- чувство сильной слабости, вялость, ощущение болей в мышцах и суставах;
- кашель и трудности с дыханием.
Симптомы коронавируса у детей
- в 90% случаев наблюдается повышение температуры тела;
- в 80% ситуаций – появляется першение в горле, реже – кашель с небольшим количеством мокроты (или сухой);
- в 55% — может проявиться отдышка;
- усложненное дыхание и чувство сдавленности в грудной клетке наблюдается менее, чем в 20% случаев.
- диарея – до 3% случаев;
- тошнота и рвота – менее 2%;
- головные боли – в 8% случаев.
О чем говорит статистика?
- Москва – 34 тыс. детей.
- Московская область – до 7 тыс.
- Санкт-Петербург – до 5 тыс.
- Нижегородская область – 3 300 детей;
- Свердловская область – до 3000.
- Ростовская область – до 2500.
- Ханты-Мансийский АО – 2 300.
- Красноярский край – 2 200.
- Воронежская область – чуть более 2000.
- Иркутская область – 2000.
Что делать при проявлении у ребенка симптомов?
- Детей в возрасте до 3 лет с подозрением на Covid-19 обязаны госпитализировать вместе с мамой или папой. Одного ребенка положат в больницу только в случае тяжелого протекания инфекции. Помните, что именно маленькие детки (особенно в возрасте до года) могут переносить заболевание в тяжелой форме чаще, чем те, кто постарше.
- Несовершеннолетнего также могут госпитализировать при подтвержденном диагнозе, если ребенок проживает с членами семьи, входящими в группу риска, и у самой семьи отсутствует возможность изолироваться.
- Госпитализации также подлежат дети, у которых температура поднимается выше отметки в 39 градусов более пяти суток подряд.
- По скорой отправить в больницу несовершеннолетнего обязаны, если у него наблюдаются такие симптомы (любой из них): судороги, тахикардия, геморрагическая сыпь и пр.
Что делать с детьми при проявлении симптомов у родителей?
- по возможности ограничить контакты с ребенком (даже при проживании в одной квартире – отселить малыша в отдельную комнату или на время передать родственникам, но не лицам преклонного возраста);
- сообщить лечащему врачу, что в списке контактных лиц есть дети;
- дать информацию в детский сад, школу или другое образовательное учреждение о необходимости самоизоляции;
- наблюдать за состоянием здоровья ребенка.
Чем лечат детей при коронавирусе?
- регулярно следить за температурой тела своего чада, чтобы не пропустить момент, когда следует давать жаропонижающие препараты;
- в течение дня давать малышу как можно больше жидкости в виде чистой воды, травяных чаев, компотов;
- не заставлять есть, ели сын или дочка отказываются от завтрака, обеда или ужина;
- почаще проветривать комнату, в которой находится ребенок;
- не медлить с обращением за профессиональной медицинской помощью, если у малыша появилась отдышка.
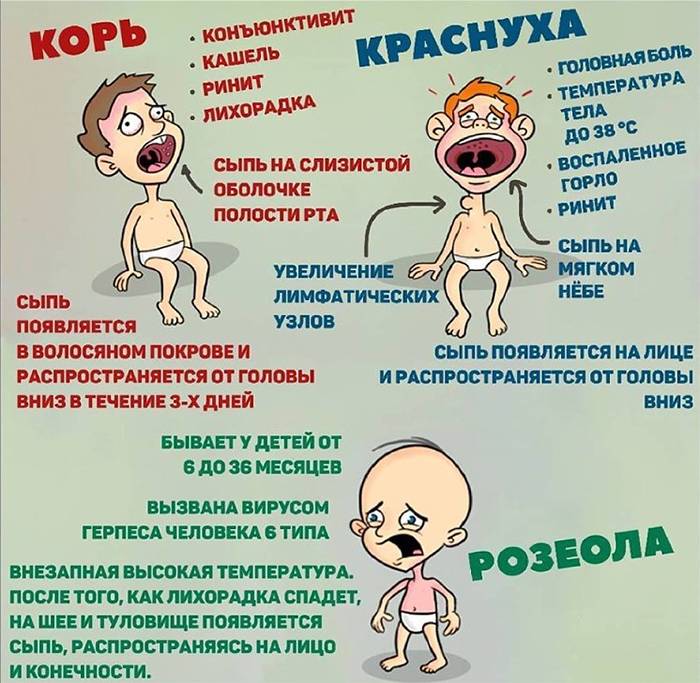
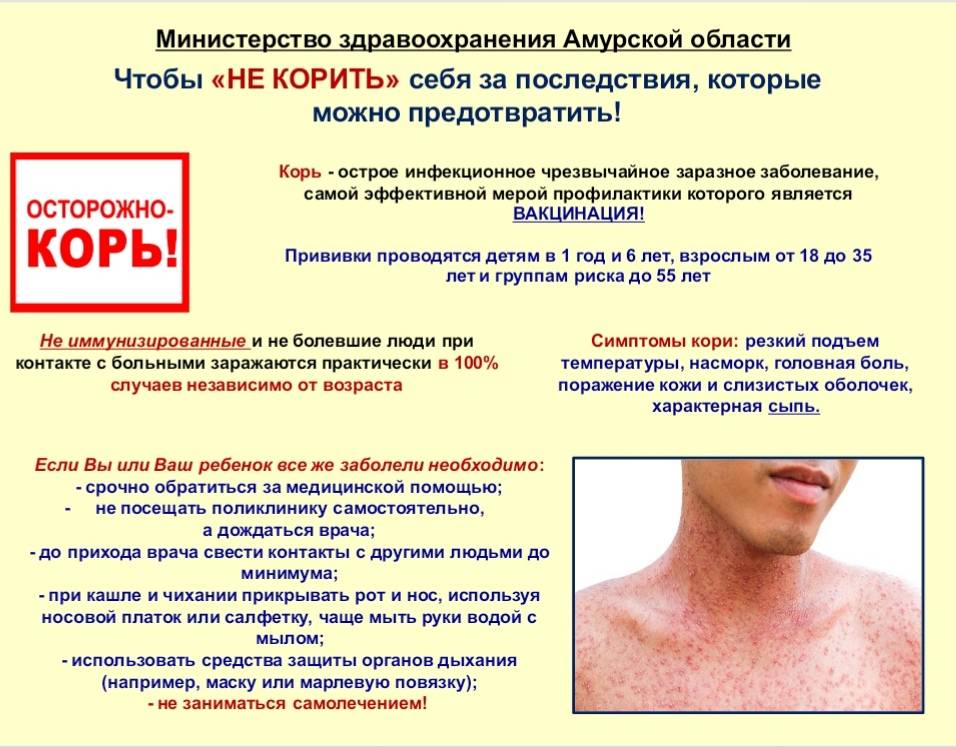
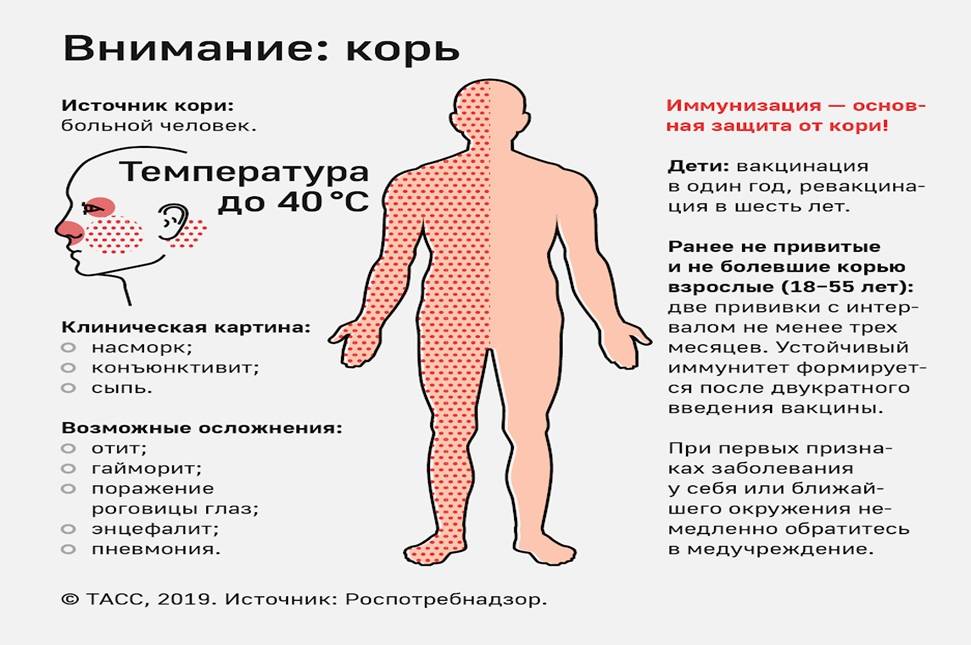
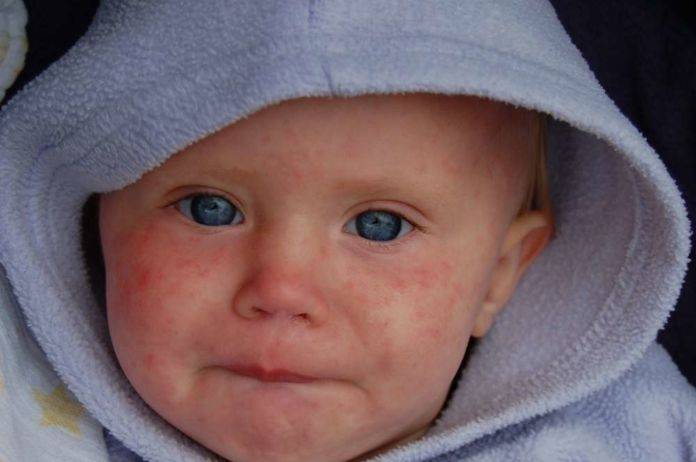
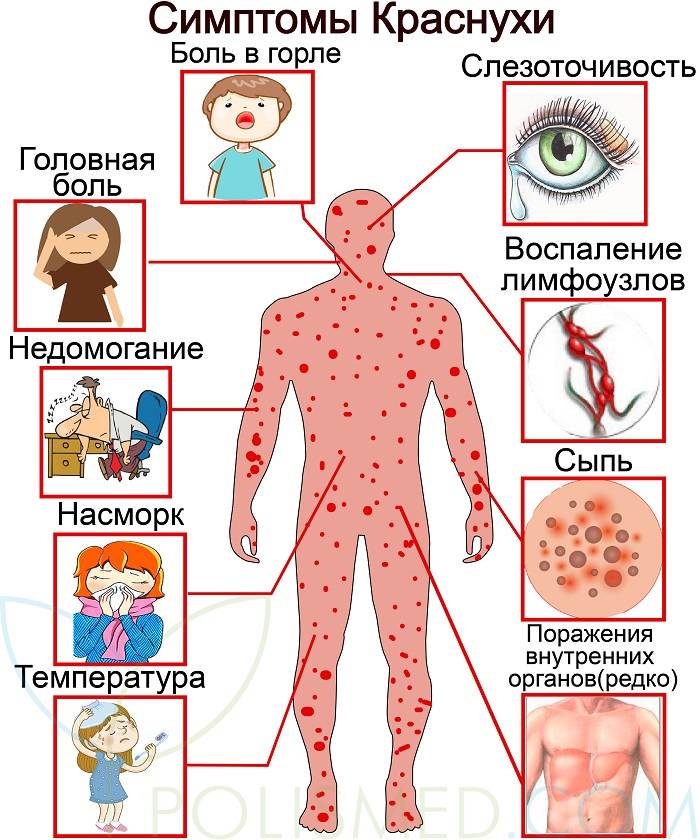
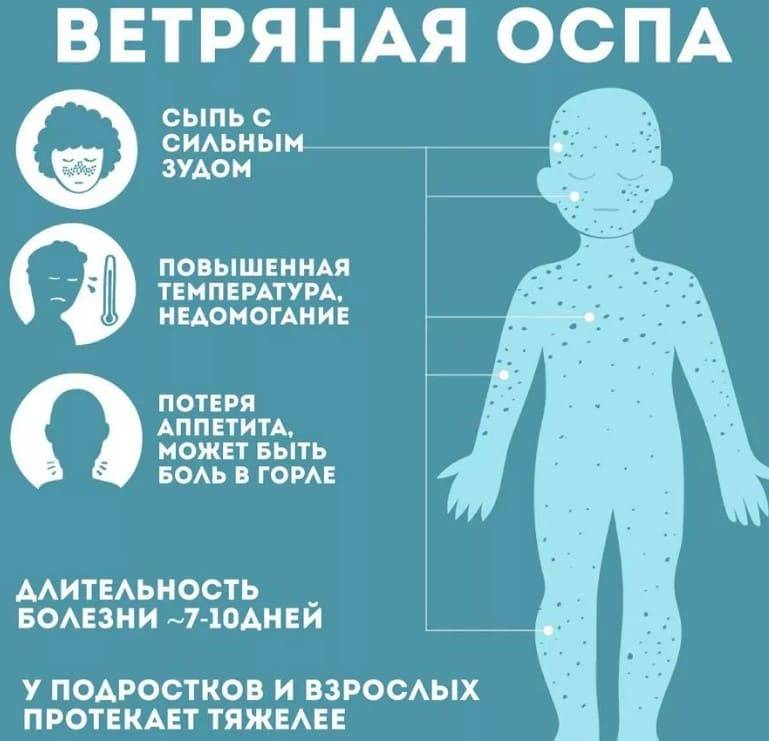
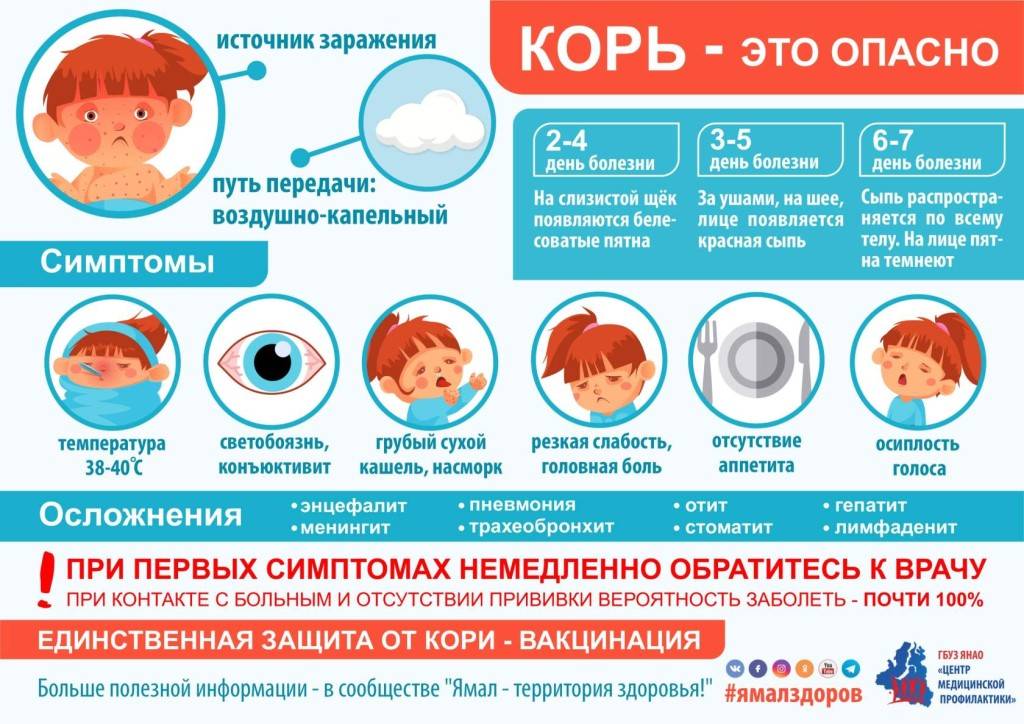
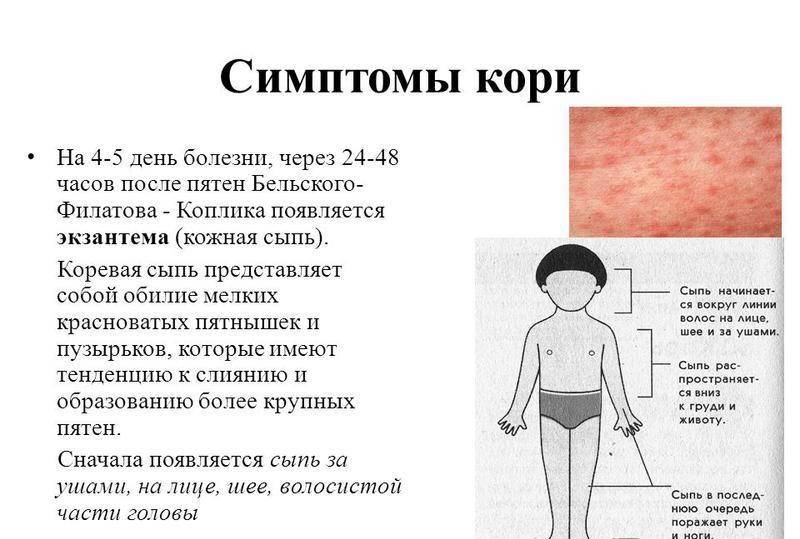
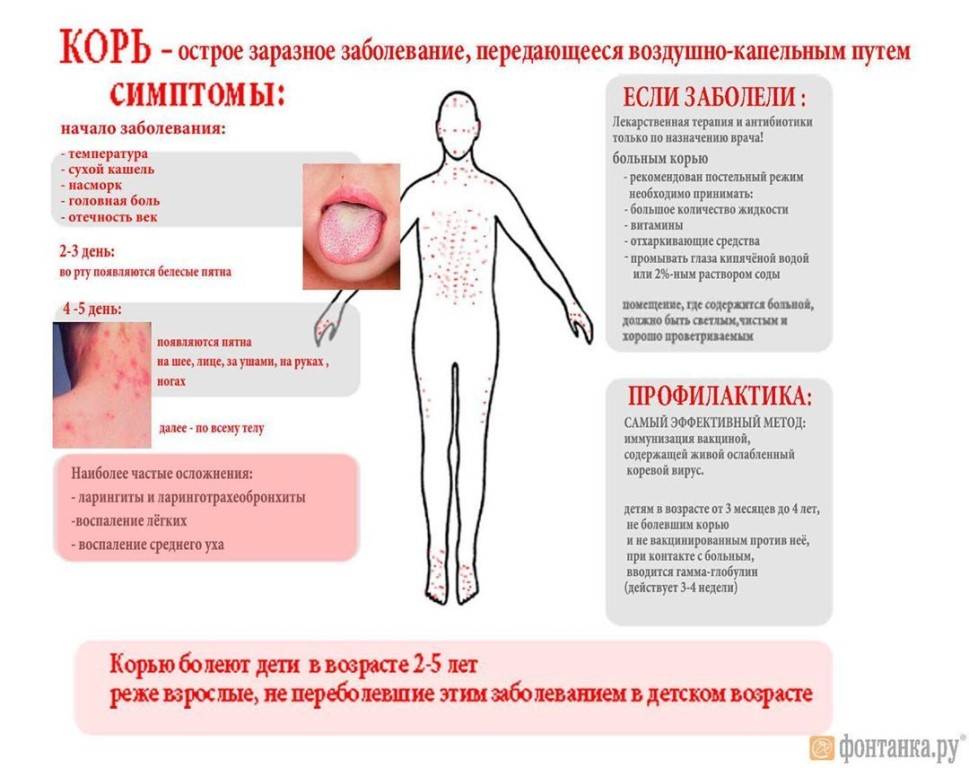
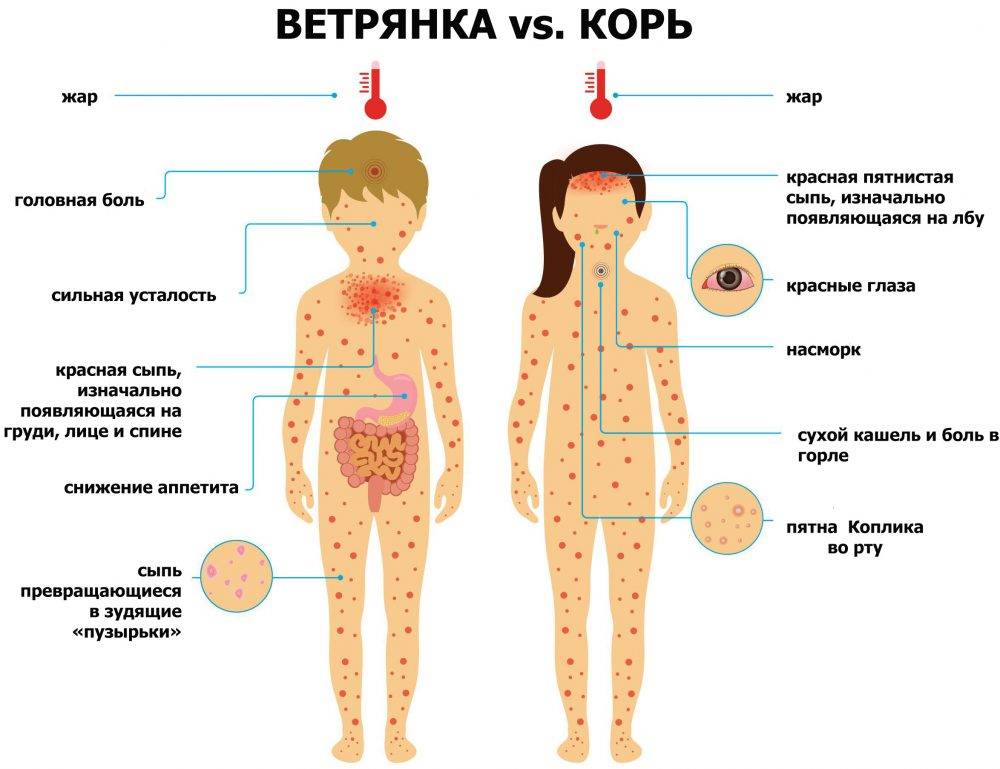
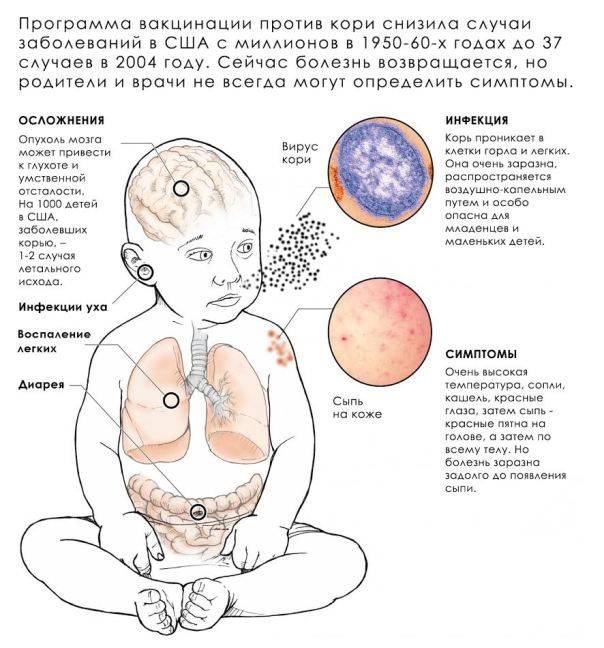
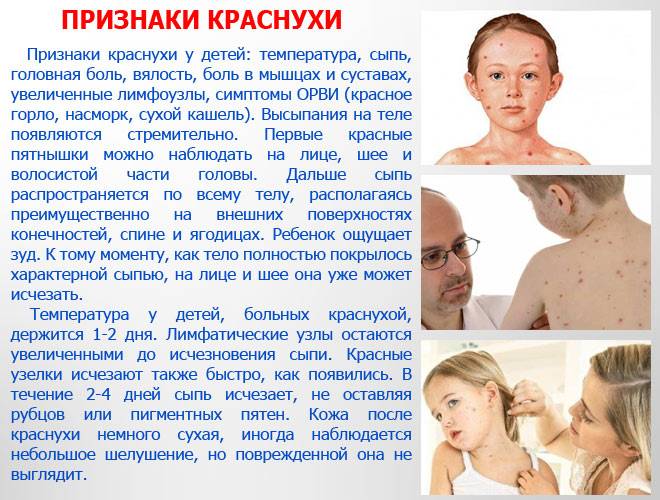
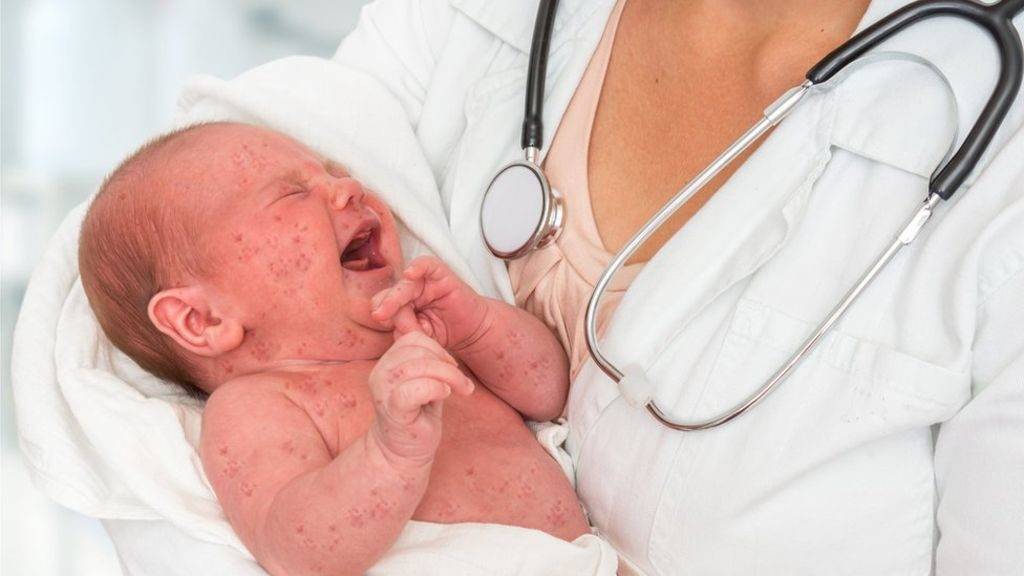
Симптомы кори у детей
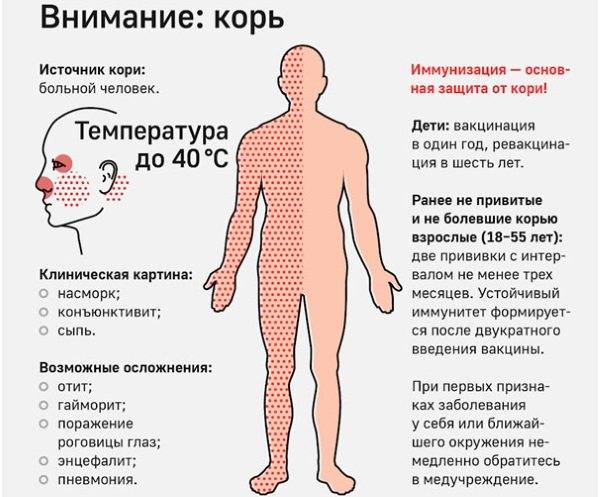
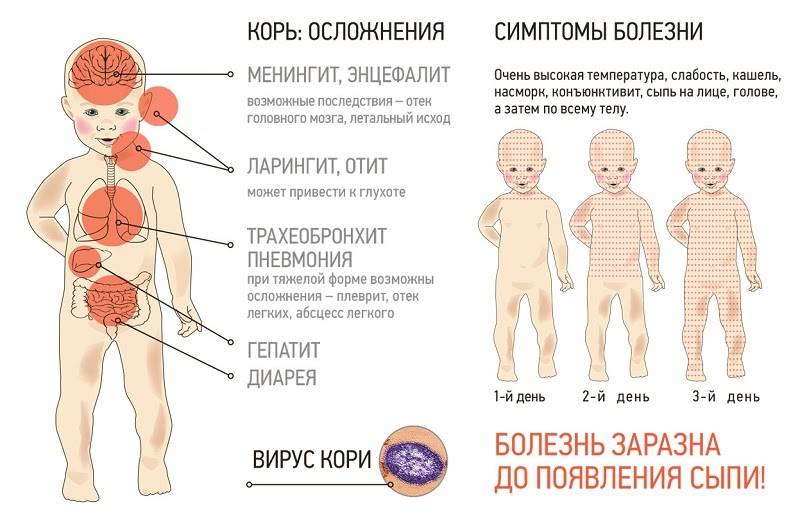
Инкубационный период у заболевания 7–14 дней. Первый признак — резкое повышение температуры. Озноб и лихорадка продолжаются во время всего периода заболевания.
Другие признаки болезни:
- Насморк;
- Кашель, сопровождающий воспаление верхних дыхательных путей;
- Белесые пятна на внутренней стороне щек;
- Гиперемия слизистых оболочек рта;
- Конъюнктивит;
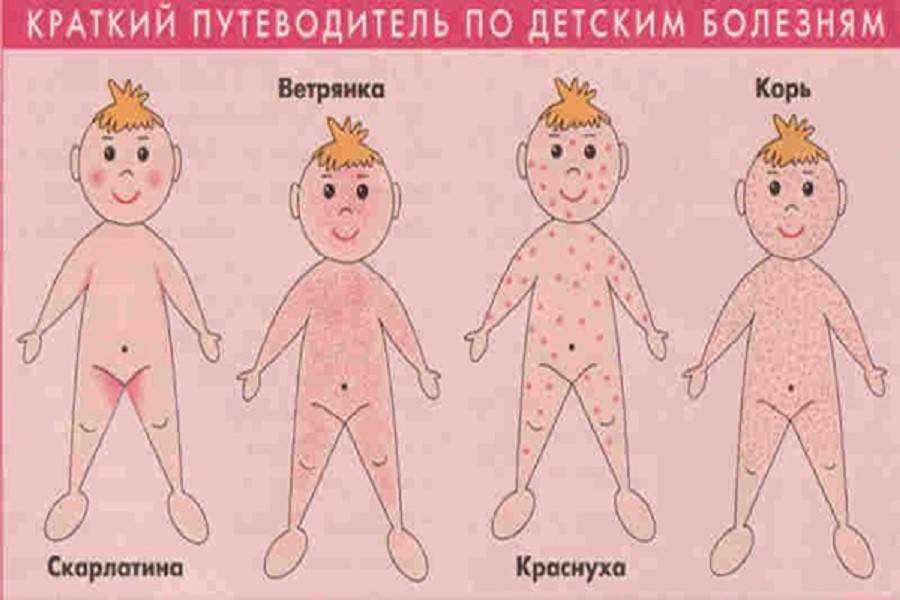
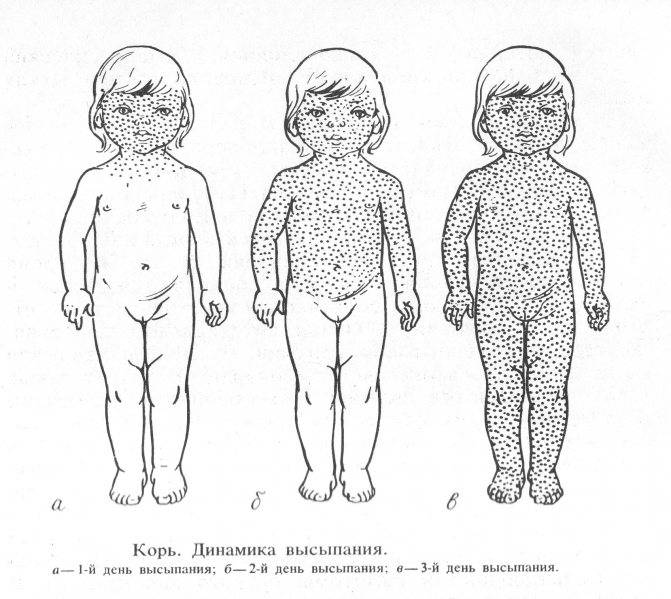
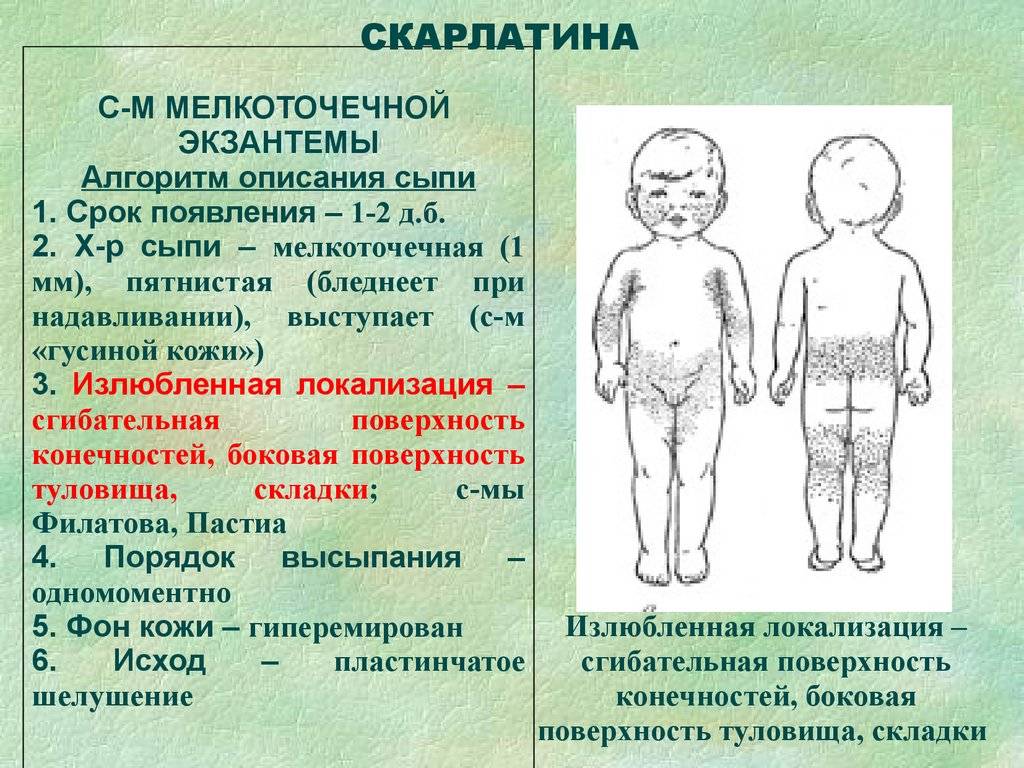
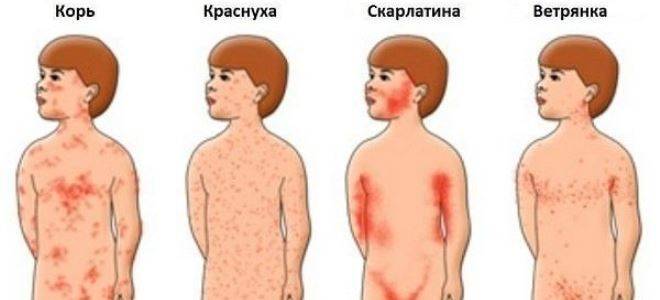
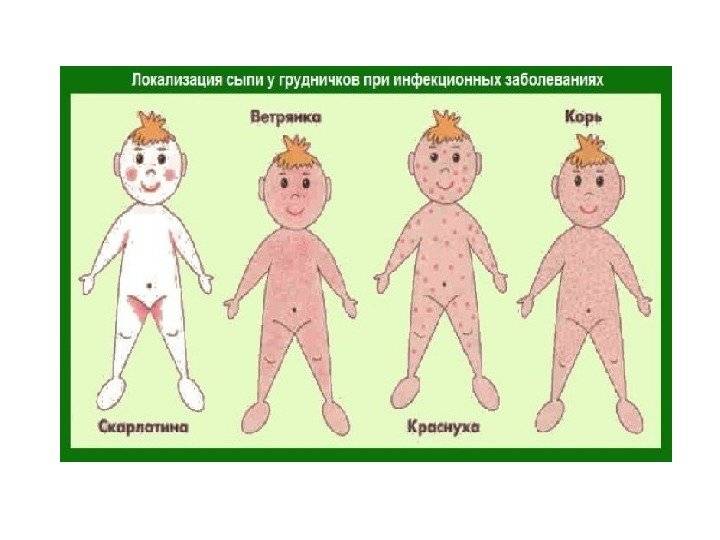
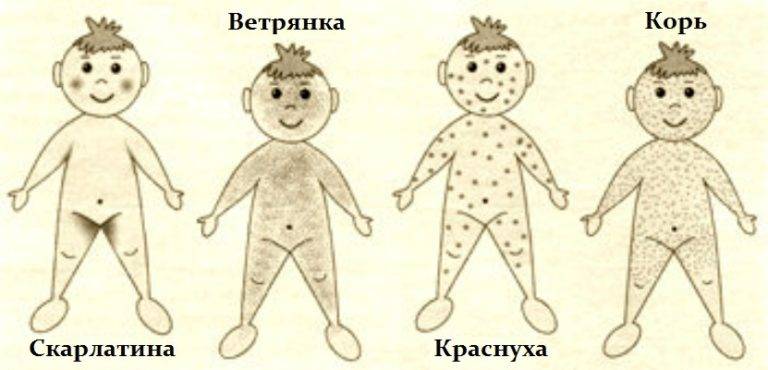
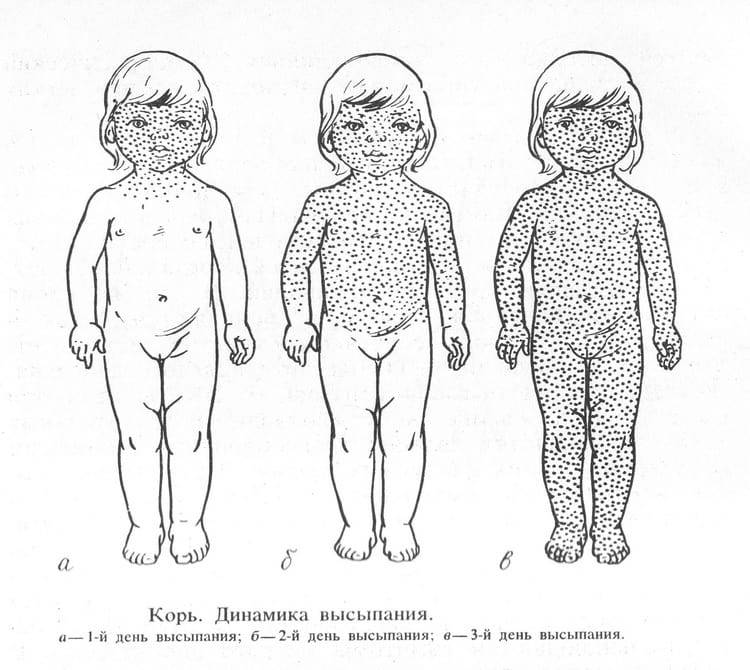
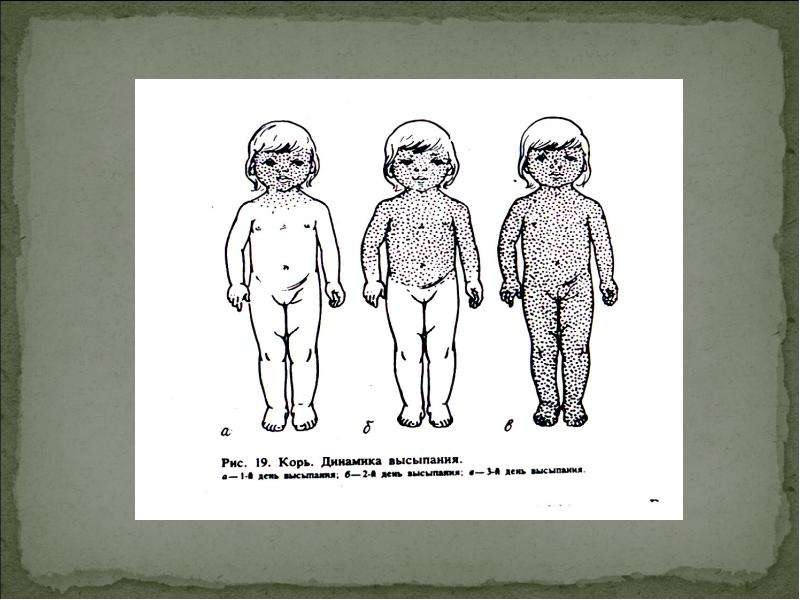
- Сыпь: первоначально возникает на лице и шее, затем распространяется по всему телу.
Развиваются также общие проявления интоксикации — тошнота, слабость, снижение аппетита, головная боль. Примерно через 3–5 дней самочувствие слегка улучшается, как раз после этого на коже возникают папулы и волдыри и тяжелые симптомы возвращаются. Главная опасность кори связана с осложнениями этого заболевания.
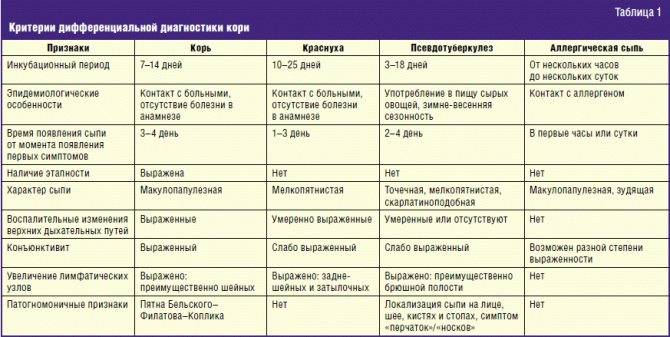
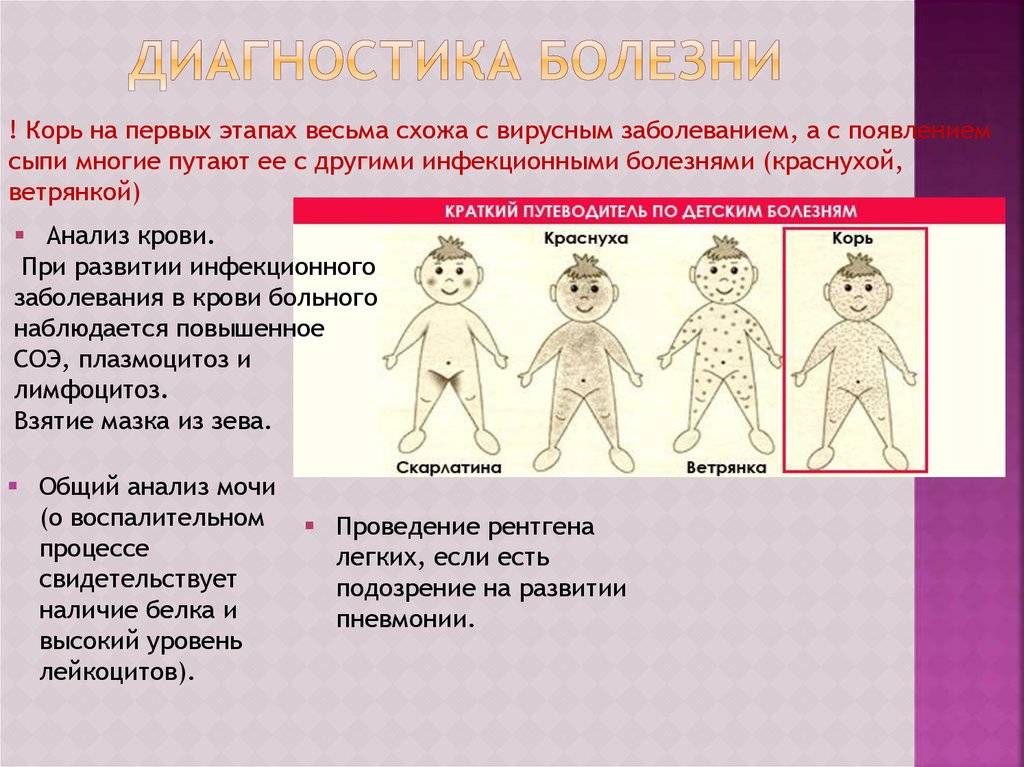
Диагностика кори
Если вы подозреваете, что заразились корью, то необходимо обращаться к врачу-инфекционисту. Лечением кори у детей занимается врач-педиатр. Часто врач ставит диагноз на основе осмотра. Но необходимо провести еще ряд анализов, чтобы не спутать корь с краснухой, инфекционной эритемой или скарлатинойОбщий анализ крови При кори в крови выявляют такие изменения:
- снижение уровня лимфоцитов, лейкоцитов, моноцитов и нейтрофилов;
- снижение уровня эозинофилов (могут отсутствовать полностью);
- скорость оседания эритроцитов (СОЭ) умеренно повышена.
Иммуноферментный анализ на антитела к вирусу кори Для исследования берут кровь из вены, отделяют ее сыворотку и обрабатывают с помощью специальных ферментов. Для изучения титра антител широко используют – реакцию торможения гемагглютинации (РТГА) и реакцию нейтрализации (РН), реже реакцию радиального гемолиза (РРГ) и реакцию иммунофлюоресценции (РИФ).Иммуноглобулины М (IgM) – вещества, которые вырабатываются в организме для борьбы с вирусом кори с 3-4 дня болезни. Диагноз кори подтверждают такие результаты:
- 0,12 – 0,18 МЕ/мл – сомнительный результат. Антитела еще не выработались, возможно, с начала болезни прошло недостаточно времени. Необходимо повторить анализ через 10 дней.
- >0,18 МЕ/мл – положительный результат. Организм распознал вирус кори и начал с ним борьбу.
Если титр антител меньше 0,12 МЕ/мл, то организм никогда не встречался с вирусом кори и причиной плохого самочувствия стал другой микроорганизм.Иммуноглобулины G (IgG) – антитела для борьбы с вирусом кори, которые начинают выделяться со второго дня высыпаний или на 10-14 день после инфицирования. Они сохраняются на всю жизнь, обеспечивая защиту от повторного заражения.При заражении корью возможны такие результаты:
- 0 — 0,12 МЕ/мл – антител к кори не обнаружено. Болезнь вызвана другим вирусом.
- 0,12 – 0,18 МЕ/мл – сомнительный результат.
- >0,18 МЕ/мл – положительный результат. В организме выработалось достаточно антител для защиты от вируса.
Дополнительные анализы хотя и не могут выявить причину болезни, но много говорят о состоянии организма и возникших осложнениях.Общий анализ мочиПри кори в моче наблюдается:
- примесь белка (микропротеинурия);
- повышение уровня лейкоцитов (лейкоцитурия).
Рентген органов грудной клетки Тени, соответствующие участкам воспаления в легких, свидетельствуют, что корь осложнилась воспалением легких.
Профилактика кори
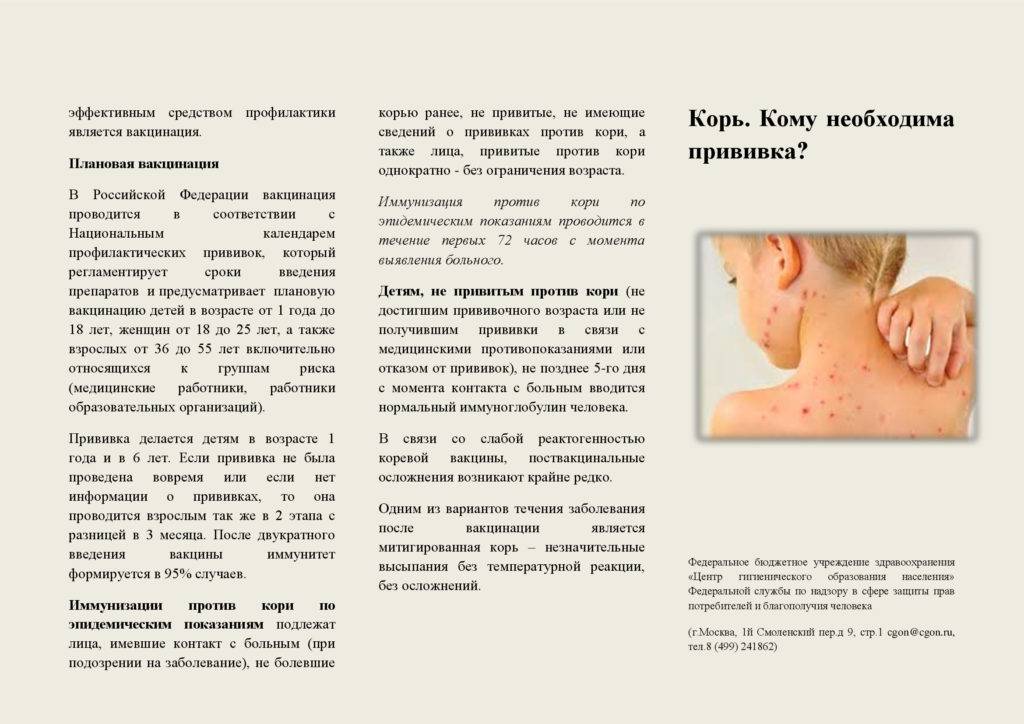
Основным методом профилактики кори является активная иммунизация, то есть прививка от кори, которая согласно обязательного календаря прививок, утвержденного в РФ, проводится у детей в возрасте 12 месяцев и 6 лет, а также взрослым до 35 лет, не болевшим корью.
К сожалению, практика «необоснованных мед.отводов», а говоря прямо, не желание некоторых родителей делать прививки в случае с корью уже приводит к весьма негативным последствиям. В 2011 году была зафиксирована вспышка кори в Москве, источником которой был взрослый человек, работавший в детском коллективе (не медработник), а в результате инфицировались дети с молодыми мамами в нескольких детских больницах, куда были доставлены грудные дети из детского учреждения в катаральном периоде коревой инфекции с диагнозом ОРВИ, когда специфических для кори высыпаний на коже и слизистых, как мы с Вами теперь знаем, еще не бывает. Ежегодно в городах Российской Федерации фиксируются случаи эпидемических вспышек кори. С учетом большой подвижности населения, в том числе детского в крупных городах от контакта с больным корью, к сожалению, не застрахован никто. Вовремя сделанная прививка от кори значительно снижает риск заболеть при случайном контакте в общественных местах, но если по несчастному стечению обстоятельств, произошел близкий контакт с родственником или знакомым, находящимся на ранней стадии коревой инфекции, то наличие поствакцинального иммунитета снижает вероятность средне-тяжелого или тяжелого течения кори у привитого человека примерно на 80%, а у ребенка с хорошим иммунитетом практически на 100%. Иными словами, привитые дети обычно болеют корью в легкой форме в отличие от не привитых, которые болеют всегда тяжело, а некоторые еще и переносят серьезные осложнения, упомянутые выше.
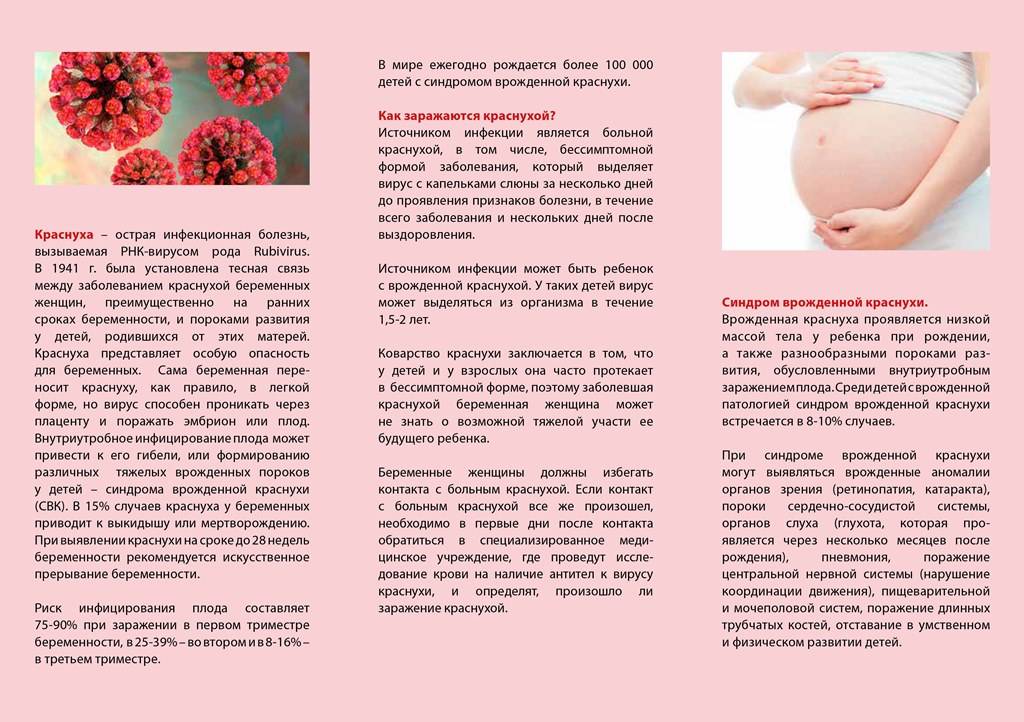
Корь и беременность
Корь относят к разряду опасных заболеваний для женщин в положении. Если заражение произошло в первом триместре, то в 20% случаев велики вероятность самопроизвольного аборта или же наличие у плода пороков развития. Наиболее частые пороки – олигофрения, поражения нервной системы. Также осложнения могут возникнуть у самой женщины, вплоть до бактериальной пневмонии или летального исхода.
Если женщина заболела корью в начале беременности, то, вероятно, врач после тщательного обследования предложит прервать ее искусственно. Однако следует учитывать, что абсолютным показанием к прерыванию беременности корь не является. Абсолютным показанием является краснуха.
Обнадеживает, что беременные женщины заражаются корью крайне редко.
Последствия кори
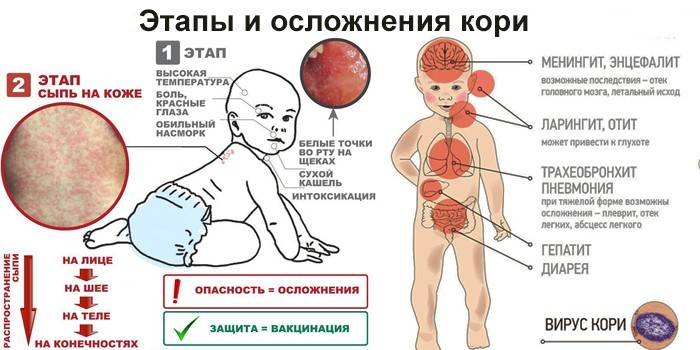
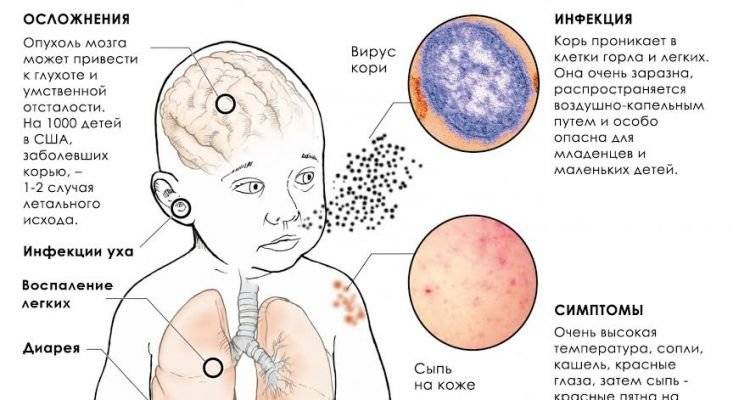
Корь приводит к осложнениям в 30% случаев. Особенно часто осложнения возникают у детей младше 5 лет и у лиц старше 20. Вероятно, поэтому бытует мнение, что корью лучше переболеть в детстве. Наиболее частыми осложнениями кори являются пневмония, отит, ларингит, воспаление легких, а также слепота, поражения слуха, умственная отсталость.
Инкубационный период кори составляет от 8 до 14 дней, редко доходит до 17 дней. Симптомы проявляются постепенно. Сразу после заражения появляются температура, насморк, сухой кашель, конъюнктивит. Внутренняя поверхность щек покрывается мелкими белыми пятнами. Позже на коже появляется характерная пятнисто-папулезная сыпь, которая еще через 3 дня распространится по всему телу.
Отказ ребенка от пищи во время болезни или же резкое сокращение порции не являются поводом для беспокойства. Однако жидкости в организм больного должно поступать максимальное количество.
Выразите Свою Реакцию
Осложнения после кори
Поражение вирусом кори слизистой оболочки респираторного тракта может приводить к развитию бронхита, ложного крупа, бронхиолита, а также обусловить наиболее частое осложнение кори — пневмонию. По генезу она вирусно-бактериальная. Большую роль играет наслоившаяся вторичная бактериальная микрофлора. Но при некоторых формах пневмонии основную роль играет вирус. К таким осложнениям можно отнести интерстициальную гигантоклеточную пневмонию, которая чаще всего развивается у лиц с иммунодефицитами (у больных она выявляется у 50-60%, у ВИЧ-инфицированных — у 60-82%), протекает тяжело, одышкой, в легких выявляются инфильтративные изменения, в мокроте можно обнаружить гигантские клетки.
Конъюнктивит является обязательным проявлением кори, но у некоторых больных помимо конъюнктивы может поражаться и роговица. Кератоконъюнктивит является осложнением, которое иногда может привести к слепоте. К редким осложнениям относятся миокардит, гепатит, гломерулонефрит. При вторичной бактериальной пневмонии может развиться абсцесс легкого.Коревой энцефалит. патологоанатомическое исследование.
Тяжелым осложнением является поражение центральной нервной системы (энцефалит, менингоэнцефалит), который наблюдается у 1 на 1000 больных корью (у лиц с ослабленной иммунной системой энцефалит наблюдался в 20% случаев). Признаки энцефалита чаще появляются через неделю после появления экзантемы, хотя могут развиться и позднее (через 2-3 нед). Вновь повышается температура тела, появляются признаки общей интоксикации, сонливость, заторможенность, иногда потеря сознания, амимия, отсутствие брюшных рефлексов, нистагм, поражение лицевого нерва, параличи конечностей. Тяжелыми последствиями может закончиться коревое поражение зрительного и слухового нерва. При вовлечении в процесс спинного мозга могут быть тазовые расстройства.
Этиология
Вирус кори РНК содержащий вирус семейства Paramyxoviridae, рода Morbillivirus. Морфология вируса типична для парамиксовирусов: вирионы сферической формы с липопротеидной оболочкой и спиральным нуклеокапсидом, представленным одной молекулой однонитчатой минус РНК, главным белком нуклеокапсида N фосфопротеидом Р и РНК-зависимой РНК-полимеразой.
Наружная поверхность оболочки вируса состоит из липидов мембран клеток-мишеней и гликопротеидов (Н и F) вируса, выступающих на ней в виде “шипов”.
Гликопротеид Н — гемагглютинин, ответственен за прикрепление (адсорбцию) вируса к поверхности клетки-мишени. Клеточным рецептором для вируса кори является кофактор комплемента — трансмембранный протеин CD46, обнаруживаемый только на человеческих и обезьяньих клетках. Он представлен, прежде всего, на эпителиальных клетках слизистых оболочек, кожи, нейроглии, что определяет эпителиотропность вируса кори.
Гликопротеид F — обеспечивает слияние липидной оболочки вируса с липидами стенки клетки-мишени с образованием поры (мостика), необходимой для проникновения нуклеокапсида вируса. Кроме того, способен вызывать слияние поражённых клеток с множеством интактных. В результате образуются симпласты — гигантские многоядерные нежизнеспособные клетки, в которых происходит дальнейшее накопление вируса. Благодаря механизму симпластообразования вирусы не попадают в межклеточное пространство, избегая тем самым воздействия на них вируснейтрализующих антител.
К внутренней поверхности оболочки вируса прилегает матриксный или мембранный белок, которые называют матриксом вириона (М). Гемагглютинин Н, белок слияния F, мембранный белок М и нуклеокапсидный протеин NP различны по степени иммуногенности. Наиболее иммуногенен гемагглютинин Н, наименее — мембранный белок М.
Вирионы проникают в клетку-мишень без образования эндосом. РНК-полимераза вносится в клетку вместе с нуклекапсидом вируса. Транскрипция, синтез белка и репликация генома происходит в цитоплазме. Геном транскрибируется с помощью РНК-зависимой РНК полимеразы в отдельные иРНК и полноценную плюс матрицу для геномной вирусной РНК. Вновь синтезированные геномы взаимодействуют с основными белками вируса, образуя нуклеокапсиды, которые связываются с М-белком и окружаются оболочкой из модифицированной плазмолеммы клетки-мишени. Вирионы выходят из клетки процессом почкования.
Инфицирование Т- и В-лимфоцитов позволяет с одной стороны объяснить развитие “иммунной коревой анергии”, с другой — возможность в ряде случаев проникновения инфекции через гематоэнцефалический барьер с последующей репликацией вируса в ЦНС с развитием острого энцефалита, менингоэнцефалита.
Вирус кори
Репликация мутантных штаммов вируса кори с дефектом М-протеина сопровождается накоплением вирусных нуклеокапсидов в инфицированных нейронах и глиальных клетках без образования симпластов. Это приводит к длительной персистенции вируса в ЦНС и может проявиться развитием подострого склерозирующего панэнцефалита через 5-10 лет после перенесенной кори с частотой 1 на 300 тысяч случаев.
Вирус кори нестоек в окружающей среде, гибнет от солнечного света и ультрафиолетовых лучей в течение 8-10 минут. При комнатной температуре инактивируется через 3-4 часа и быстро погибает при высыхании, при температуре 56 градусов погибает через 30 минут. Вирус хорошо переносит низкие температуры на протяжении нескольких недель. Чувствителен к воздействию детергентов, дезинфектантов.
Вирус кори культивируют на первично-трипсинизированных культурах клеток почек обезьян и человека. Он подавляет митотическую активность клеточных структур, а также может оказывать мутагенное действие на хромосомы.
Лечение кори у детей
Специфической терапии против вируса кори не существует. Однако, назначить эффективное лечение может только квалифицированный педиатр! Тяжелых осложнений можно избежать, если проводить адекватное поддерживающее (симптоматическое) лечение. Основные цели терапии при кори у детей — обеспечение нормального питания и поступления жидкости в организм. Выраженное обезвоживание устраняют с помощью инфузионных растворов (капельниц), с которыми в организм поступают жидкость и важные элементы, потерянные при диарее и рвоте.
Глазные, ушные патологии, поражения дыхательных путей и другие очаги бактериальных инфекций, возникшие вместе с корью в результате ослабления иммунитета, устраняют, если это целесообразно, системной антибиотической терапией. Назначаются дополнительные дозы витамина, А для предупреждения тяжелых осложнений на глаза.
Записаться на прием к врачу вы можете по телефону
или с помощью системы онлайн-записи на сайте
Записаться к врачу
Как предотвратить заражение — методы профилактики
Основная мера профилактики — вакцинация. Мероприятия по всеобщей иммунизации населения на территориях в повышенной эпидемиологической опасностью также способствуют значительному снижению смертности от кори. Вакцинация ЖКВ (живой коревой вакциной) производится в соответствии с прививочным календарем Минздрава.