SQLITE NOT INSTALLED
Лечение Пищевой аллергии ребенка:
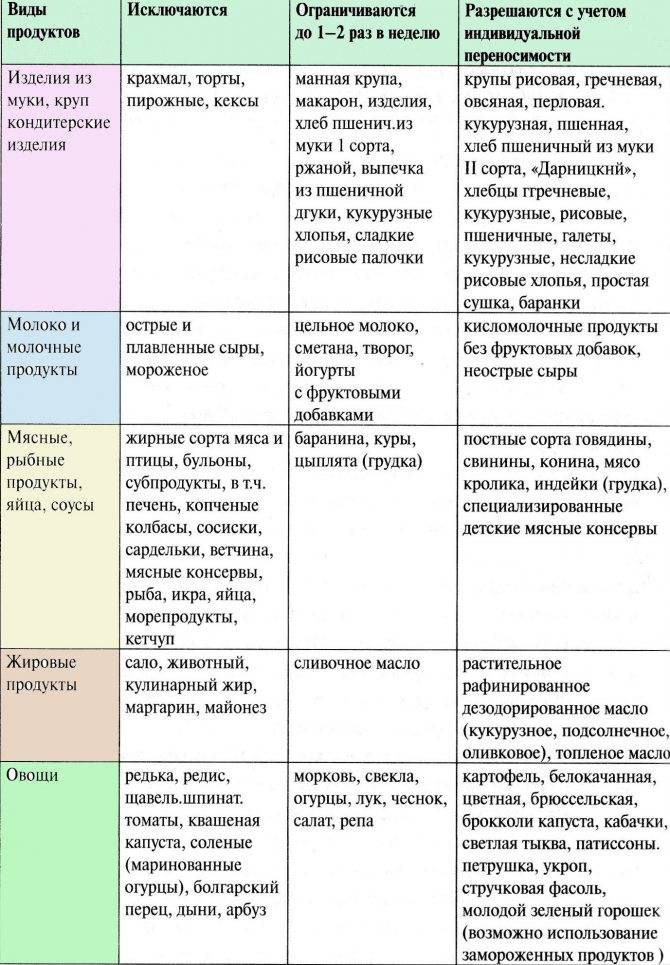
Для лечения пищевой аллергии ребенка необходима гипоаллергенная диета. Она базируется на исключении из рациона продуктов, на которые у организма повышенная реакция, продукты, которые содержат пищевые красители, консерванты, стабилизаторы, эмульгаторы, прочие ненатуральные добавки.
Гипоаллергенные продукты для грудничков:
- специализированные смеси на основе изолята соевого белка (допустимо употребление грудничками от 6 месяцев)
- специализированные смеси на основе гидролизатов молочного белка (можно давать малышам с первого дня жизни)
- гипоаллергенные монокомпонентные пюре: ягодные, овощные, фруктовые
- гипоаллергенные безмолочные каши
- специализированная вода для детского питания
- гипоаллергенные монокомпонентные мясные консервы
Кормящим матерям нужно придерживаться специальной диеты.
Исключают из питания кормящих матерей:
- морепродукты,
- рыба,
- яйца,
- икра,
- орехи,
- грибы,
- мед,
- кофе, какао,
- шоколад,
- авокадо,
- овощи, фрукты и ягоды ярко-красного и оранжевого цвета,
- ананасы,
- киви,
- соления и острые блюда,
- маринады,
- пряности,
- консервы,
- продукты, в составе которых есть консерванты и красители
- квас, газированные напитки
- редька, редис,
- квашеная капуста,
- ветчина,
- некоторые сыры,
- пиво,
- сосиски
Ограничиваются в рационе кормящих матерей такие продукты:
— сметана в блюда
— цельное молоко (можно только добавлять в каши)
— макаронные изделия из муки высшего сорта
— хлебобулочные из муки высшего сорта
— сахар; соль
— сладости, кондитерские изделия
— манная крупа
Лечебные детские смеси:
- Нутрилон Пепти ТСЦ
- Альфаре
- Туттели-Пептиди
- Нутрилак пептиди СЦТ
- Фрисопеп
Лечебно-профилактические детские смеси:
- ХиПП ГА 1 и ГА 2
- Нутрилак ГА
- Хумана ГА 1 и ГА 2, Хумана ГА 0
После начала кормления специализированными смесями эффект наступает стуспят 3-4 недели. Нормально воспринимаются белки коровьего молока детьми от 3 лет, но у четверти детей проявления молочной аллергии могут сохраняться до возраста 9-14 лет.
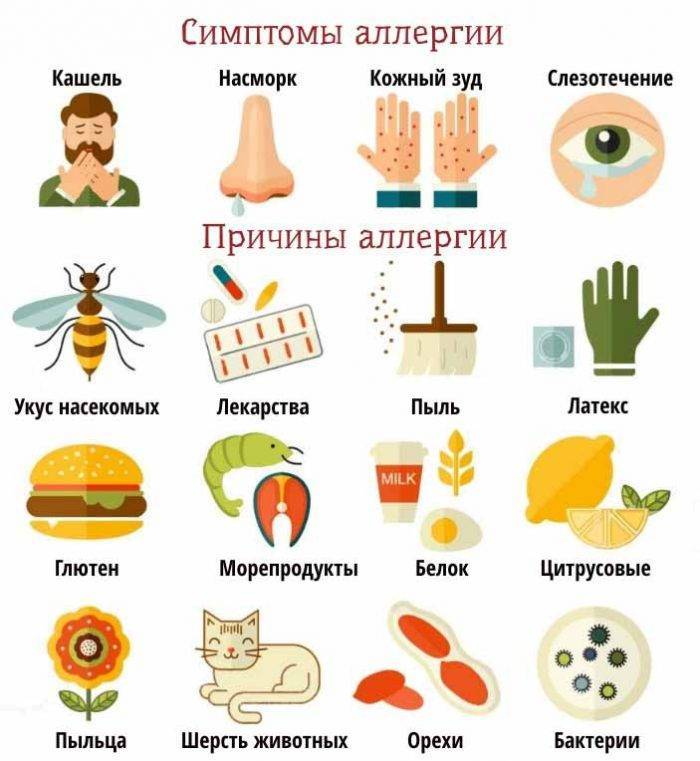
Симптомы Пищевой аллергии ребенка:
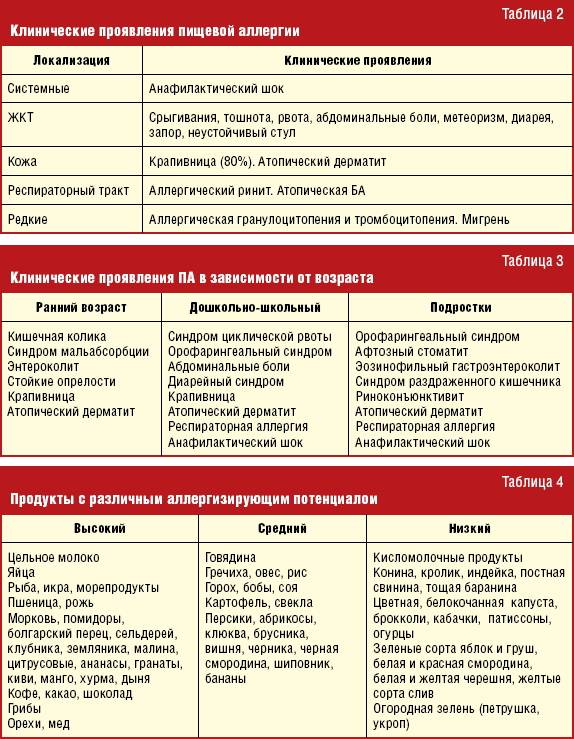
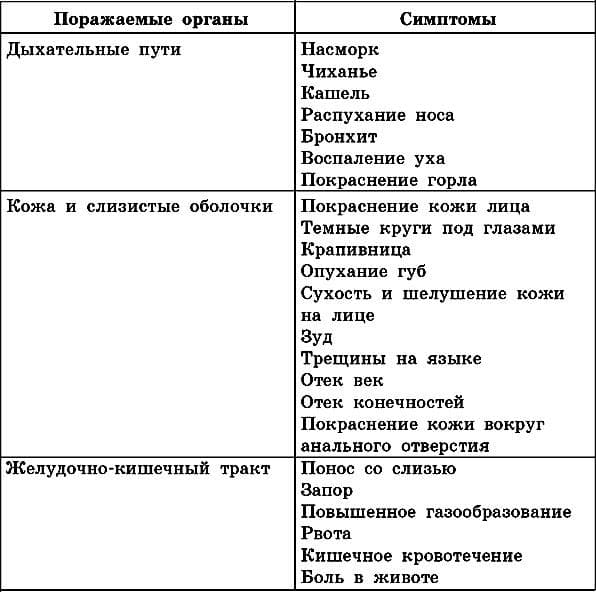
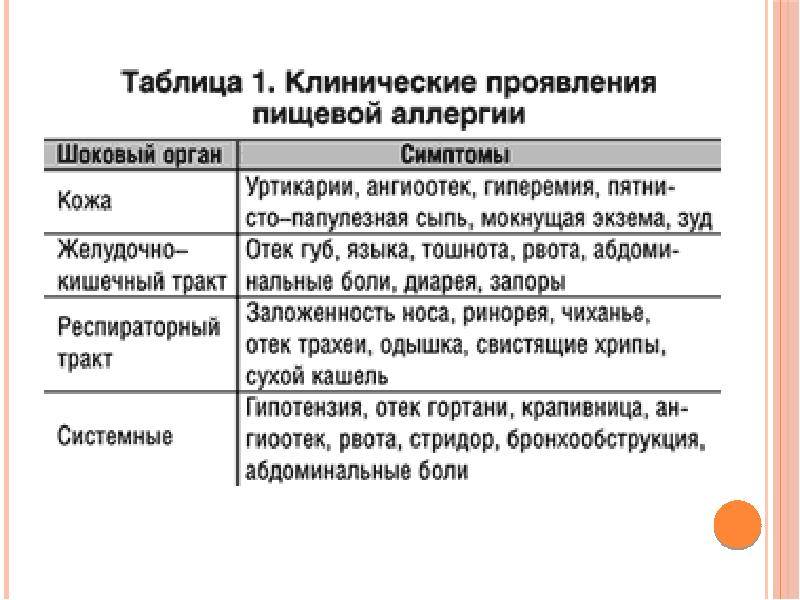
Симптомы пищевой аллергии: системные (анафилактический шок) и локальные аллергические реакции. Локальные – это поражения органов дыхания, ЖКТ, а также проявления на коже. У детей часто реакция проявляется гастроинтестинально – более чем в 2/3 случаев. Появляются такие симптомы:
- рвота
- срыгивания
- боли в животе
- афтозный стоматит
- диорея
- метеоризм
Реакция возникает после приема продукта, на который у ребенка пищевая аллергия. В некоторых случаях также развивается отек языка и/или губ.
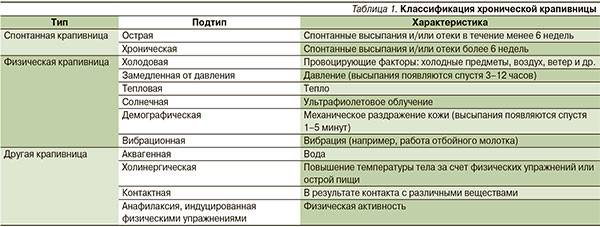
Кожный синдром также можно назвать частым симптомом пищевой аллергии ребенка. К быстрым аллергическим реакциям в таком случае относят отек Квинке, крапивницу. А среди медленных выделяют атопический и контактный дерматиты.
Аллергический эозинофильный эзофагит
Аллергический эозинофильный эзофагит – хроническое эозинофильное воспаление пищевода, которое встречается как у детей, так и у взрослых. Для патогенеза важны и пищевые, и вдыхаемые аллергены. Заболевание чаще всего диагностируется у 3-летних детей.
Аллергический эозинофильный эзофагит
Симптомы аллергического эозинофильного эзофагита аналогичны ГЭРБ: тошнота, рвота, рвота, боль в верхней части живота (груди), анорексия. Младенцы и маленькие дети беспокойны, плохо спят и худеют. Также могут возникать респираторные симптомы, такие как кашель и боль в груди. При длительном заболевании слизистая оболочка пищевода со временем сужается, что приводит к появлению у детей старшего возраста такого симптома, как нарушение (иногда болезненное) глотание твердой пищи.
Из-за неправильного диагноза дети нередко получают неэффективные антациды. Эндоскопически и гистологически характерный признак патологии – эозинофильное воспаление (≥15 эозинофилов в поле зрения при большом увеличении). 30-50% таких детей выявляются при бронхиальной астме, атопическом дерматите, аллергическом рините. У них часто бывает аллергия только на один пищевой аллерген.
Около половины пациентов имеют в крови эозинофилию. Уровень общего IgE в сыворотке нормальный или слегка повышенный. Недавние исследования показали, что могут помочь выявить пищевые аллергены комбинированные кожные инъекционные пробы и пластырь. Часто пациенты имеют в анамнезе ПА, положительный ODM и пищевой специфический IgE.
Этиология и патогенез
Любой продукт питания может стать пищевым аллергеном (см.) и при соответствующих условиях вызвать сенсибилизацию (см.). Частота аллергии к тем или иным продуктам меняется в зависимости от географической зоны и характера питания населения. Самые распространенные продукты питания в данном регионе, как правило, и являются аллергенами. Наиболее частым пищевым аллергеном как в раннем детском возрасте, так и у взрослых является коровье молоко, содержащее множество антигенных компонентов, из которых наиболее изучены лактальбумин, бета-лактоглобулин, казеин, липопротеиды, альбумозы и пептоны. Лактоглобулин является наиболее антигенно активным. Женское молоко не содержит бета-лактоглобулина и лишено аллергенных свойств. Наличие даже в небольших количествах белковых компонентов коровьего молока в различных пищевых продуктах (творог, масло, торты и др.) может вызвать аллергические реакции у сенсибилизированных лиц при их употреблении. Цельное молоко чаще вызывает аллергию, чем кислое или подвергшееся другой обработке. Яйца также содержат целый ряд антигенных субстанций, напр, овальбумин, канальбумин, овомукоид, вителлин. При варке активность овальбумина снижается, вследствие чего крутой яичный белок обладает аллергенным свойством в меньшей степени, чем сырой.
Рыба часто вызывает аллергические реакции; при варке она в незначительной степени теряет свои аллергенные свойства. П. а. отмечается к крабам, ракам, устрицам. Мясо реже, чем рыба, вызывает П. а.г при этом может наблюдаться П. а. к мясу лишь одного или нескольких видов животных.
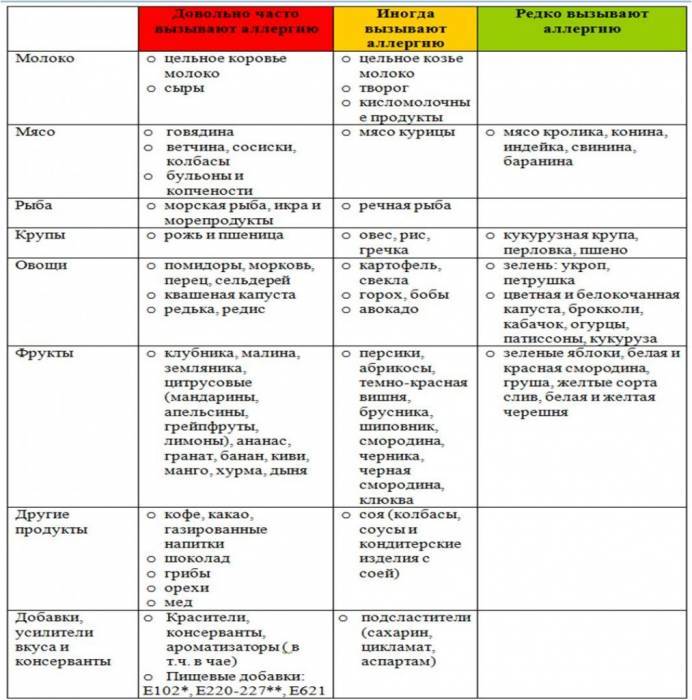
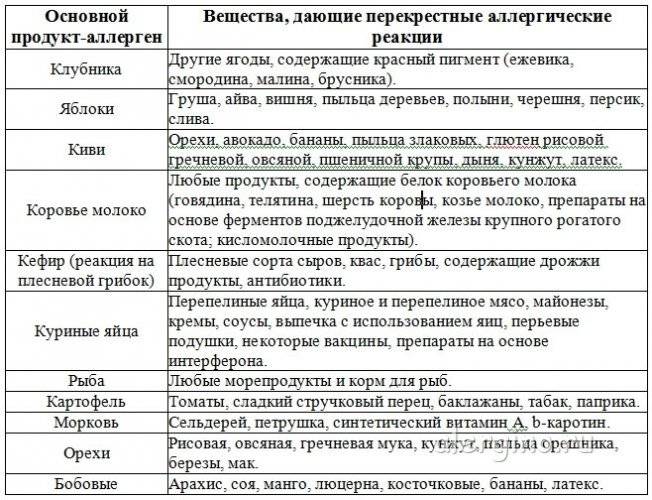
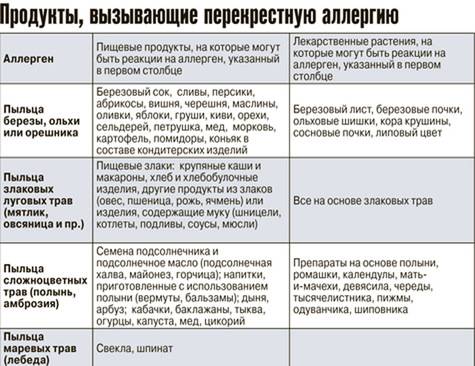
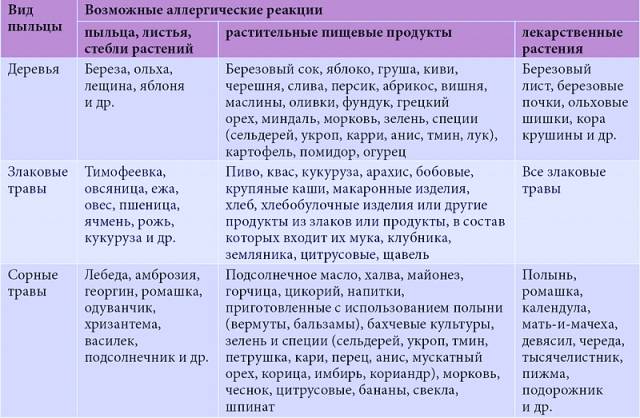
Из злаков наиболее распространенным аллергеном является пшеница. Овощи, фрукты и ягоды нередко являются пищевыми аллергенами. Сенсибилизация, особенно в детском возрасте, возникает чаще не к одному какому-либо продукту, а к группе родственных плодов и фруктов, напр, к цитрусовым (лимоны, апельсины, мандарины, грейпфруты), ягодам (землянике, клубнике, смородине) и др. Это зависит от общности антигенов в родственных растениях. В то же время видовая специфичность антигенов может сохраняться, вследствие чего у многих больных наблюдается П. а. только* к апельсинам, или сливам, или землянике. К числу продуктов, вызывающих П. а., следует отнести также мед, шоколад, орехи. Развитию П. а. способствуют наследственная предрасположенность, климатические и сезонные факторы, острые и хрон, заболевания пищеварительного тракта.
Ведущая роль в механизме возникновения П. а. принадлежит нарушению процессов переваривания и всасывания составных элементов пищи, поступлению в кровь не полностью расщепленных белковых продуктов, сохранивших свои антигенные свойства. Этому способствуют энзимная недостаточность, патология пристеночного пищеварения, а также воспалительные и дистрофические изменения слизистой оболочки тонкой кишки. Большую роль играет и генетический фактор, в частности снижение способности слизистой оболочки кишки секретировать иммуноглобулин А, дефицит которого приводит к ускоренному всасыванию пищевых веществ. При повторном контакте антигенов (см.) со слизистой оболочкой кишечника имеет значение местная сенсибилизация тканей, что стимулирует синтез антител (см.) в лимфоидных элементах кишечной стенки.
В развитии П. а. играют роль антитела реагинового типа, (IgE), нереагинового (IgG) и другие иммуноглобулины.
Возникновению сенсибилизации в эмбриональном периоде может способствовать прохождение через плаценту IgG и его фрагментов, в раннем детском возрасте — наличие в составе женского молока всех классов иммуноглобулинов, в т. ч. IgE.
Пищевая аллергия у ребенка
На сегодняшний день примерно у 10% детей встречаются различные проявления негативной реакции организма на пищу. Чаще всего причиной пищевой аллергии у детей становится употребление в пищу сладостей, цитрусовых и молочных продуктов. Один из наиболее часто встречающихся аллергенов у грудничков и детей первого года жизни – коровье молоко, а именно белки, содержащиеся в нем. Предотвратить аллергию несложно, родителям следует уделить максимум внимания рациону ребенка.
Опасность аллергических реакций несут в себе такие продукты, как:
- рыба;
- жирное мясо;
- копчености;
- продукты с высоким содержанием консервантов;
- орехи;
- цитрусовые;
- шоколад и мед и др.
Аллергию у ребенка сопровождают следующие симптомы:
- крапивница;
- зуд;
- сыпь;
- запоры;
- диареи;
- колики в желудке и кишечнике3.
На самом деле, такие заболевания отличают специфичные симптомы, которые можно установить и самостоятельно. Но если кожные реакции и проблемы с желудочно-кишечным трактом можно решить самостоятельно, то отеки требуют особого подхода.
Отечность, сопровождающая аллергию, может покрывать разные части тела: ноги, руки и даже гортань. В случае отека гортани рекомендуется незамедлительно обратиться в скорую помощь.
Симптомы пищевой аллергии
При пищевой аллергии немедленного типа первые симптомы появляются спустя несколько минут после приема пищи. Это могут быть:
- кожный зуд, крапивница;
- ангионевротический отек;
- анафилаксия;
- дерматит;
- ринит, слезотечение.
| Симптомы пищевой аллергии |
При замедленном типе заболевания реакция организма развивается постепенно. Клинические признаки таковы:
- мышечные боли;
- общая слабость, беспричинная усталость;
- воспаление суставов;
- нарушение зрения;
- головные боли;
- запоры;
- спазмы сосудов;
- снижение аппетита;
- нарушение мочевыделения (возможно даже недержание мочи).
При пищевой аллергии у детей поражается в основном дыхательная система и кожа, реже наблюдаются расстройства ЖКТ.
Со стороны дыхательной системы наблюдаются следующие симптомы:
- заложенность носа, слизистые выделения из него;
- кашель, чихание;
- затрудненное дыхание, одышка.
Со стороны кожи:
- зуд, крапивница;
- сухость и гиперемия.
Со стороны ЖКТ:
- расстройство стула;
- першение в горле;
- боли в животе;
- рвота.
Аллергический эозинофильный гастроэнтерит
Аллергический эозинофильный гастроэнтерит – редкое заболевание, характеризующееся рвотой, болями в животе, анорексией, ранним чувством сытости. Больной не набирает вес, иногда наблюдается кровотечение из слизистой оболочки желудка. У некоторых детей бывает принудительный стеноз.
Заболевание может возникать у людей любого возраста, чаще у мужчин. Начало заболевания зависит от локализации и степени эозинофильной инфильтрации. В 50–75% случаев эозинофилия выявляется в крови пациента. Повышенное количество общего IgE обнаруживается у небольшого числа пациентов, и обнаруживаются специфические антитела IgE к пищевым аллергенам. Диагноз не всегда ясен сразу, но есть несколько характерных эндоскопических и гистологических признаков.
В большинстве случаев в лечении помогают кортикостероиды. Есть свидетельства того, что улучшения можно достичь только с помощью элиминационной диеты – без использования продуктов.
Лечение пищевой аллергии
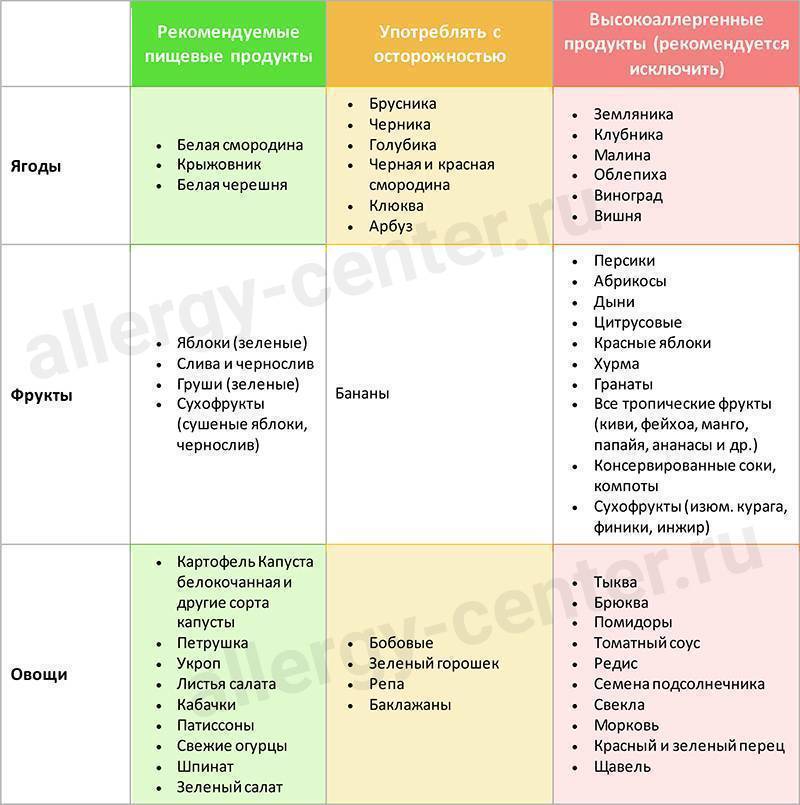
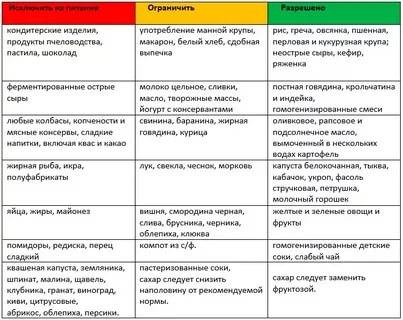
Диета при пищевой аллергииПервый вариант
| Степень активности | Продукты |
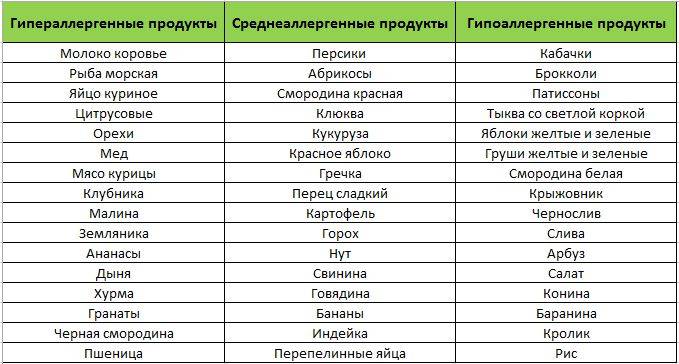
| Высокая | Рыба, куриное мясо, яйцо, коровье молоко, цитрусовые, томаты, какао, бананы, пищевые дрожжи, шоколад, клубника, дыня, орехи, мёд, сельдерей специи. |
| Средняя | Рис, ячмень, яблоко, огурец, виноград, пшеница, свинина, говядина, конина, бобы, горох, овес, морковь, индейка, свекла, персики, ананасы, малина, абрикосы, черная смородина, картофель, кукуруза, соя, рож, пшеница. |
| Слабая | Клюква, брусника, груша, слива, капуста, патисон, арбуз, кабачки, гречка, репа, кролик, баранина, чернослив, груша,салат. |
Второй вариант диеты.безмолочная диета. Диета при аллергии к злакам.Диета при аллергии на яйца.
Причина развития аллергии у детей
Как правило, с первой аллергической реакцией ребенок сталкивается еще в грудном возрасте. Причем развиться аллергия может, как на естественном грудном, так и на искусственном вскармливании. Как снизить риск развития аллергии у грудного ребенка? В случае, если ребенок вскармливается грудным молоком, то матери рекомендуется исключить из рациона продукты питания, являющиеся сильными (цитрусовые, копчености, шоколад, орехи, экзотические фрукты). Вводить такие продукты в рацион мамы нужно постепенно, употребляя их в очень небольшом количестве (в первые месяцы жизни ребенка лучше не рисковать и отказаться от них). Если по каким-то причинам нет возможности кормить ребенка материнским молоком, то выбирайте гипоаллергенные смеси.
Аллергию у детей младшего возраста (до 3 лет) можно разделить на 2 типа: истинная аллергия (которая будет присуща человеку и во взрослом возрасте) и псевдоаллергия.
Псевдоаллергия чаще всего проходит после того, как у ребенка созревают ферментные механизмы – как правило, после трех лет. Такая аллергия является дозозависимой. К примеру, если ребенок съест 100 г клубники, то аллергия не возникнет, а если съест 1 кг, то появятся аллергические проявления.
Истинная аллергия, как правило, имеет наследственный характер. Наиболее часто она возникает у детей, родители которых в анамнезе также имеют аллергию. Если один из родителей «аллергик», то вероятность развития аллергии у ребенка составляет около 30%, если оба родителя – около 60%. Примерами истинной аллергии являются атопический дерматит, бронхиальная астма, поллиноз. Одно из отличий истинной аллергии от псевдоаллергии в том, что развитие аллергической реакции не зависит от количества аллергена, поступившего в организм ребенка. Так, истинная аллергия возникает при попадании даже минимального количества аллергена. Например, для некоторых детей, имеющих аллергию на рыбу, достаточно и одного ее запаха, чтобы запустилась аллергическая реакция. Причем проявления такой аллергии могут быть очень сильными – вплоть до отека Квинке.
Диагностика поллиноза
Если у вас возникают подозрения на развитие поллиноза необходимо, прежде всего, обратиться за квалифицированной помощью к терапевту или аллергологу
Очень важно исключить наличие заболеваний, имеющие сходное течение. Прежде всего, это ОРЗ (ОРВИ), острый трахеит или бронхит
Важно помнить, что только опытный аллерголог-иммунолог с помощью современного диагностического оборудования, может с точностью поставить правильный диагноз и назначить адекватное лечение.
Лечение и диагностику поллиноза в Национальном медицинском исследовательском центре оториноларингологии ФМБА России успешно проводят специалисты отделения аллергологии и иммунологии. Прежде всего, для выставления диагноза «поллиноз» аллерголог-иммунолог проводит тщательный сбор и анализ анамнеза пациента, тщательный осмотр. При необходимости врач-оториноларинголог проводит риноскопию для определения состояния носовой полости, ее отечности и сужения носовых ходов.
В нашем Центре специалист-аллерголог проводит комплексную аллергодиагностику пациенту для уточнения причинно-значимого аллергена. Аллергообследование проводится с использованием самых современных методов диагностики. Кожные тесты позволяют выявить аллерген уже через 20 минут после начала проведения теста.
Кожное аллерготестирование хорошо себя зарекомендовало и для диагностики бытовой аллергии (аллергии на домашнюю пыль, микроскопического клеща, библиотечную или книжную пыль), аллергии на домашних животных (эпидермальной аллергии), пищевой аллергии.
Кожные тесты – это безопасный и высокоинформативный метод обследования. Такие тесты целесообразно проводить вне обострения аллергического заболевания. В НМИЦО проводится так называемое «прик-тестирование» — это наиболее современный метод кожных тестов. Преимущество «прик-тестирования» по сравнению с классическими скарификационными тестами заключается в меньшей травматизации кожи при более высокой специфичности реакции (т.е. исключается неспецифическая реакция кожи на скарификационное воздействие, уменьшается вероятность «ложноположительного» результата).
Техника проведения пробы заключается в нанесении на кожу предплечья маленьких капель, содержащих различные аллергены. Затем проводится минимальный поверхностный прокол кожи («прик» означает укол), а затем, через 20 минут после нанесения, производится визуальный анализ произошедшей реакции. При наличии аллергии в месте нанесения виновного аллергена возникает волдырная реакция. По размеру волдыря определяется степень реакции.
Кожное тестирование больным поллинозом желательно проводить в осеннее-зимний период. Рекомендуется проведение тестов после прекращения приема противоаллергических средств, так как на фоне приема антигистаминных препаратов происходит «блокировка» кожи и тесты могут показать ложноотрицательный результат. При необходимости пациенту проводится анализ крови на наличие аллергических антител (иммуноглобулинов Е, IgE) к самым разнообразным аллергенам. Этот анализ можно делать пациентам любого возраста вне зависимости от проводимого лечения и фазы заболевания.
Причины пищевой непереносимости у детей
У детей, как причина развития пищевой непереносимости, наиболее часто наблюдается повышенная чувствительность к коровьему молоку — 72-76,9%. Данные свидетельствуют о том, что дети с аллергией к молоку значительно чаще получали белки коровьего молока в первые три, особенно в первый месяц жизни, а средний возраст появления клинических симптомов аллергии к молоку у больных составил 2 мес. И. М. Воронцовым и О. А. Маталыгиной отмечено отсутствие значимой разницы между частотой применения смешанного вскармливания и условиями перехода на искусственное в группах детей с молочной и немолочной аллергией. Не наблюдалось отчетливой разницы также и в длительности периодов смешанного вскармливания. Резкая смена грудного вскармливания искусственным (за 1-2 дня) наблюдалась у 32% детей с пищевой аллергией.
Нетипичные поражения органов при пищевой аллергии
- Поражение суставов. Аллергические артриты: чаще двустороннее поражение коленных суставов, без отеков и ограничения движения, умеренные болевые ощущения, которые усиливаются при нагрузке.
- Поражение нервной системы. Симптомы: головные боли, головокружения, раздражительность, боли в нервах, бессонница.
- Поражение сердечнососудистой системы. Пищевая аллергия один из факторов развития артериальной гипертензии. У детей при пищевой аллергии часто наблюдается повышение или понижение артериального давление. Повышенная потливость. Аллергические васкулиты – поражение сосудистой стенки, проявляется мелкоточечной красной сыпью на коже или кожным кровоподтеками. Обычно возникает через 6-24 часа после употребления продуктов, на которых имеется аллергия.
- Носовые кровотечения. Причинами кровотечений в большинстве случаев является употребление куриного яйца и пищевых красителей. Кровотечения чаще необильные, кратковременные.
- Поражение мочевыделительной системы. Могут возникнуть следующие симптомы: затрудненное мочеиспускание, ночное недержание мочи (энурез), воспаление мочевого пузыря, поражение почек (появление крови и белка в моче).
- Затяжные эпизоды субфебрильной температуры.
- Снижение количества тромбоцитов
- Развитие анемии
- Отклонения в психическом статусе. Симптомы: нарушение сна, поведения, раздражительность, плохое настроение, кошмарные сновидения и др.
Пищевая аллергия желудочно-кишечного тракта зависит от IgE
Большая поверхность слизистой оболочки кишечника постоянно подвергается воздействию посторонних веществ – от пищевых белков, естественной микрофлоры до болезнетворных микроорганизмов. Теоретически любой пищевой белок может сенсибилизировать организм и вызывать системные реакции быстрого типа.
Наиболее распространенные аллергены – водорастворимые гликопептиды.
- В 85% случаев ПА у детей вызывает коровье молоко (КМ), яйца, арахис, соевые бобы, орехи, рыба, моллюски и пшеница. Большинство детских аллергий развиваются с годами.
- Наиболее распространенные пищевые аллергены у взрослых – земля, фундук, грецкие орехи, фисташки, кешью, морепродукты.
Пищевая аллергия желудочно-кишечного тракта зависит от IgE
Симптомы ЖКТ обычно развиваются в период от нескольких минут до 2 часов после контакта с пищевым аллергеном. Симптомы ЖТ часто сочетаются с аллергическими симптомами других систем органов – кожи, дыхательных путей. Пациентов беспокоят тошнота, рвота, боли в животе. Брюшные колики обычно возникают через 1-2 часа, диарея – через 2-6 часов.
К врачу обычно больные обращаются по поводу плохого аппетита, плохого набора веса, периодических болей в животе. Часто с положительными кожными прик-тестами (ODM) на пищевые аллергены обнаруживаются в тестах повышенные уровни общего IgE и специфических антител IgE в сыворотке.
IgE-индуцированная локализованная пищевая аллергия называется синдромом оральной аллергии. Это форма контактной аллергии (эквивалент слизистой крапивницы), которая обычно поражает полость рта и горло. Основные аллергены – это фрукты и овощи – дыни, бананы, яблоки, киви, помидоры, лук-порей.
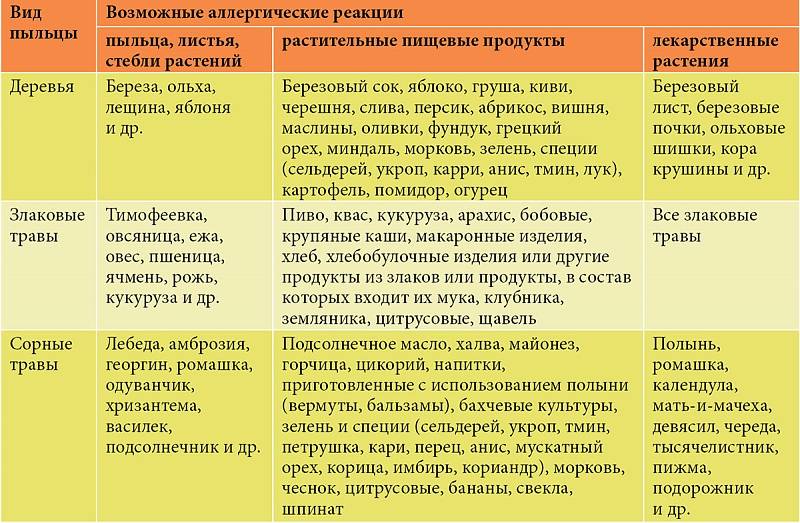
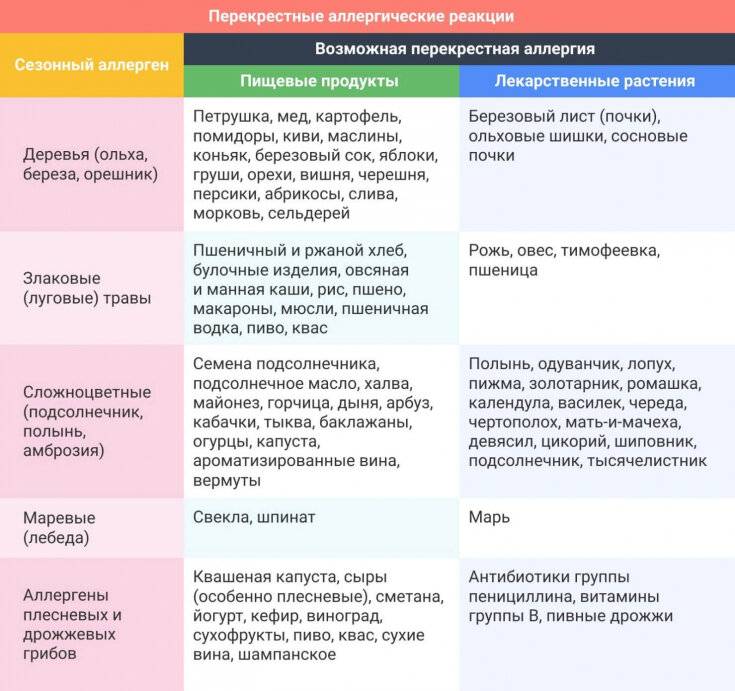
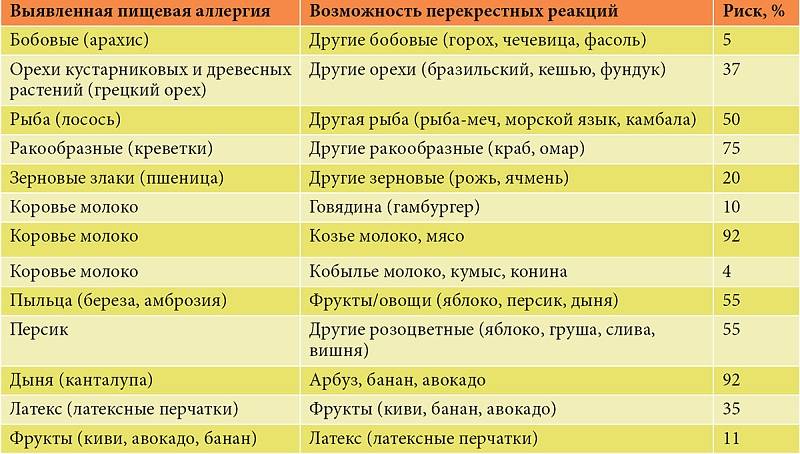
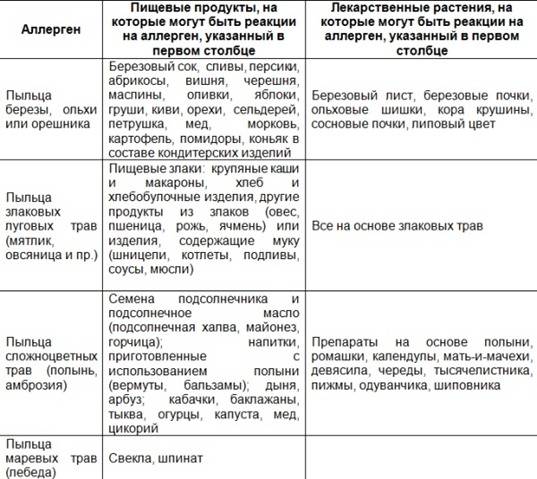
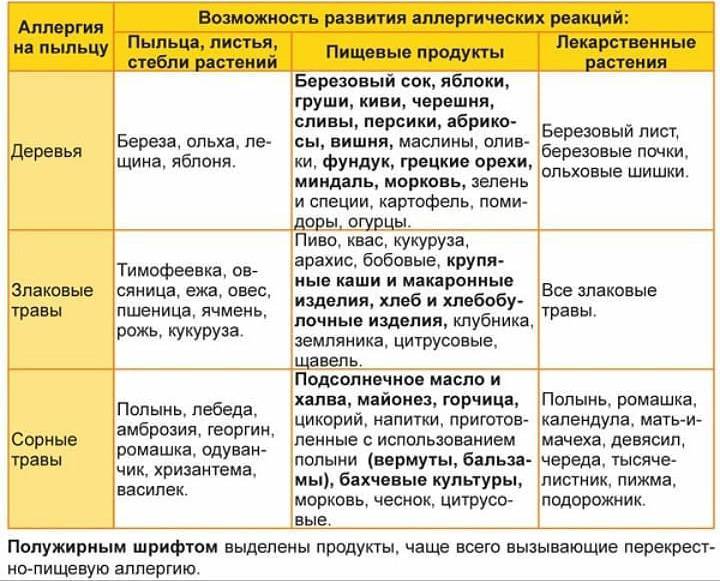
Клинические симптомы появляются очень быстро, часто во время еды, и длятся около 5-30 минут. Зуд губ, языка, неба, глотки, жжение, припухлость, покраснение, иногда зуд в ушах. Синдром оральной аллергии чаще всего встречается у подростков и взрослых с сезонным аллергическим ринитом, аллергией на пыльцу. Симптомы вызваны термостойкими аллергенами свежих фруктов и овощей, которые перекрестно реагируют с аллергенами пыльцы. Например, пациенты с аллергией на пыльцу березы.
Диагноз
Диагноз затруднен и устанавливается на основании данных аллергологического анамнеза, клин, наблюдений, лабораторных и других методов диагностики. Аллергологический анамнез позволяет выяснить наследственную предрасположенность больного и его ближайших родственников к тем или иным аллергическим болезням. При стертой клин, картине болезни только после 2—4-недельного ведения пищевого дневника, в к-ром отмечают дату и время приема пищи, состав и количество пищевых продуктов, способ кулинарной обработки, наблюдаемые болезненные симптомы, удается установить источник аллергизации.
Элиминационная диета (см. Элиминационные пробы) и провокационные пробы (см.), напр, лейкоцитопенический тест (см.) и тромбоцитопенический тест (см.), являются основными методами клин, диагностики П. а.
К лабораторным методам диагностики относят определение гуморальных антител и клеточной сенсибилизации к пищевым продуктам при помощи различных методик. Прямым доказательством П. а. является обнаружение в сыворотке крови больных свободно циркулирующих антител к пищевым продуктам при помощи аллергических диагностических проб, напр, базофильного теста (см.). Наибольшее значение придают определению в сыворотке крови общего количества IgE и аллергических антител при помощи радиоаллергосорбентного теста (см. Радиоаллергосорбентный метод), который считается наилучшим для выявления реагинов при атопической аллергии, в т. ч. пищевой. Повышение общего уровня IgE и специфических антител к тому или иному пищевому аллергену обычно подтверждает диагноз П. а.
Дополнительное значение в диагностике П. а. имеют кожные пробы (см.) с пищевыми аллергенами. Рентгенологическое и электрографическое исследования моторики жел.-киш. тракта при введении пищевого аллергена также помогают в выявлении П. а.
Дифференциальная диагностика П. а. проводится с алиментарной аллергией, с лекарственной аллергией (см.) и другими общими аллергическими заболеваниями (см. Аллергические болезни), к-рые вызываются непищевыми аллергенами, с пищевыми токсикоинфекциями (см. Токсикоинфекции пищевые), с заболеваниями различных органов и систем, прежде всего пищеварительной, к-рые по своему клин, течению иногда напоминают аллергический синдром, а также с плохой переносимостью пищи на почве энзимопатий (см.), психогенных и вкусовых факторов. В некоторых случаях клин, картина П. а. напоминает острый аппендицит, непроходимость кишечника, тромбоз мезентериальных сосудов. Однако быстрый эффект при применении антиаллергических средств, наличие общих аллергических симптомов (крапивницы, отека Квинке, бронхоспазма, мигрени и др.), благополучный в большинстве случаев исход позволяют поставить правильный диагноз.


































Большое спасибо за полезную статью и наглядные фото — сразу разобрался, какие симптомы тревожные. Подсказки по неотложной помощи и лечению понятны и успокоили, а список продуктов-аллергенов очень пригодится при составлении меню для ребенка. Спасибо за важную информацию. — Савелий