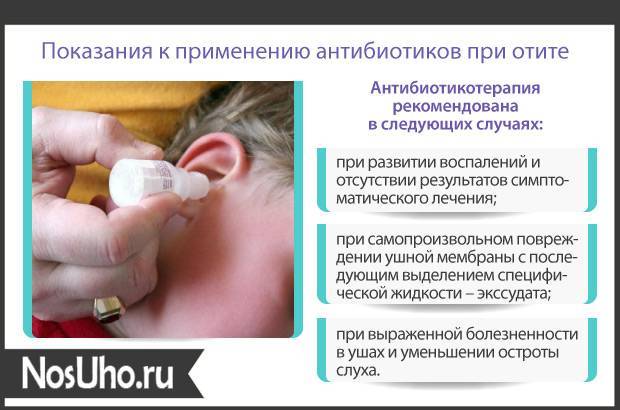
Особенности антибиотикотерапии
Курс лечения должен быть соблюден, т.е. нельзя прерывать прием антибактериальных средств, если больному стало лучше. В противном случае возбудитель отита снова начнет размножаться и воспалительный процесс вновь усугубится.
Важно помнить! С осторожностью антибиотики применяются при перфорации барабанной перепонки. В основном начальный курс лечения основывается на приеме антибиотиков широкого спектра действия. Они воздействуют на большинство типичных возбудителей отита
Если положительный эффект не наблюдается, ЛОР-врач дает направление на бактериальный посев и подбирает препарат в соответствии с выявленным возбудителем
Они воздействуют на большинство типичных возбудителей отита. Если положительный эффект не наблюдается, ЛОР-врач дает направление на бактериальный посев и подбирает препарат в соответствии с выявленным возбудителем
В основном начальный курс лечения основывается на приеме антибиотиков широкого спектра действия. Они воздействуют на большинство типичных возбудителей отита. Если положительный эффект не наблюдается, ЛОР-врач дает направление на бактериальный посев и подбирает препарат в соответствии с выявленным возбудителем.
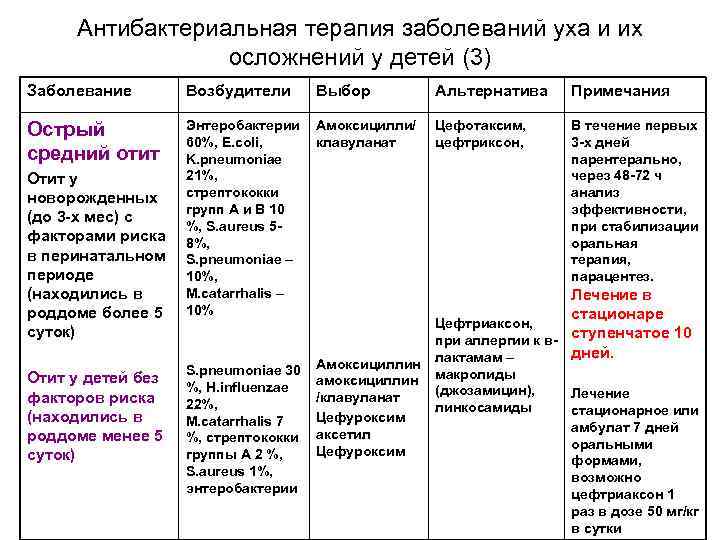
Если при осмотре оториноларинголог установил гнойный отит, то доктор использует антибиотики уже в клинике. ЛОР-врач промывает уши раствором антимикробного препарата, чтобы удалить остатки гнойного экссудата при прорыве барабанной перепонки. Подбирается медикамент, который не обладает ототоксичным действием.
Что такое дисбактериоз новорожденных
Человеческий организм – место проживания огромного числа микроорганизмов, помогающих функционированию многих систем. Полезные и патогенные бактерии находятся в равновесии, пока однажды по каким-то причинам не возникает нарушение баланса. Дисбактериоз – состояние, при котором начинается бурное развитие вредоносных микроорганизмов. Это явление представляет опасность для новорожденных:
- снижаются защитные силы организма;
- ухудшаются обменные процессы;
- повреждается слизистая оболочка кишечника;
- угнетается синтез аминокислот, витаминов.
Плод в утробе матери находится в стерильной обстановке. Во время родов, проходя по половым путям, он получает начальную порцию микроорганизмов. Зарождение микрофлоры кишечника происходит с первого кормления. Грудничок принимает:
- молозиво, содержащее полезные вещества и микроорганизмы, что вызывает рост и размножение лактобактерий, бифидобактерий;
- иммуноглобулины, способствующие образованию иммунитета, нормальному самочувствию.
За несколько дней после рождения происходит формирование микрофлоры. К полезным микроорганизмам добавляются патогенные виды из окружающей среды. Часть бактерий переходит от матери во время контактов – объятий, поцелуев, кормления. К концу первого месяца у грудничка:
- заканчивается колонизация кишечника микроорганизмами;
- формируется здоровая микрофлора;
- отсутствуют предпосылки для возникновения ее дисбаланса.
Причины
Дисбактериоз у младенцев развивается, когда под действием всевозможных факторов происходит ослабление иммунитета. Нередко это случается с недоношенными детьми. Такое состояние у грудничков бывает связано со здоровьем матери в период вынашивания плода. Патологию вызывают:
- тяжелое течение беременности;
- осложнения при родах;
- наличие инфекционных заболеваний;
- применение гормональных препаратов, антибиотиков, противовоспалительных средств.
Педиатры выделяют первичные причины развития дисбактериоза у грудничков. Такое состояние связано с особенностями организма малыша в первые дни жизни, когда наблюдаются:
- недоразвитие внутренних органов, системы ЖКТ;
- первичный иммунодефицит;
- позднее прикладывание к груди;
- стрессовое состояние для ребенка;
- длительное нахождение в роддоме;
- затруднения в работе пищеварительной системы – запор, срыгивание, рвота;
- дисфункция кишечника;
- нарушение всасывания;
- отсутствие лактации у мамы;
- ранний переход на искусственный прикорм.
Причиной появления дисбаланса микроорганизмов становятся неблагоприятные социально-бытовые условия проживания грудничка. Провоцирующими факторами вторичной формы состояния являются:
- развитие инфекций, поражающих полезную микрофлору;
- недостаток выработки ферментов;
- заболевания органов пищеварения;
- лечение малыша антибиотиками;
- аллергический дерматит;
- снижение массы тела;
- заражение паразитами;
- мастит у мамы в период лактации;
- рахит;
- анемия;
- родовые травмы.
Лечение
Некоторые инфекции уха разрешаются без лечения антибиотиками. Что лучше для вашего ребенка, зависит от многих факторов, включая возраст ребенка и тяжесть симптомов.
Выжидательная тактика
Состояние здоровья после появления ушных инфекций обычно улучшается в течение первых двух дней, и большинство инфекций устраняются самостоятельно в течение одной-двух недель без какого-либо лечения. Американская академия педиатрии и Американская академия семейных врачей рекомендуют подождать и посмотреть итог в следующих случаях:
- Дети от 6 до 23 месяцев с легкой внутренней болью в одном ухе менее 48 часов и температурой менее 39°C.
- Дети в возрасте от 24 месяцев и старше с легкой внутренней болью в ушах с одной или двух сторон менее 48 часов и температуре менее 39°C.
Некоторые данные свидетельствуют о том, что лечение антибиотиками может быть эффективным для детей с ушными инфекциями. Поговорите со своим врачом о преимуществах антибиотиков, их побочных эффектах и о появлении бактерий, невосприимчивых к антибиотикам при их чрезмерном употреблении.
Управление болью
Чтобы уменьшить боль от инфекции уха, врач может посоветовать использовать парацетамол (калпол, панадол и другие) или ибупрофен (нурофен, ибуклин и другие), чтобы облегчить боль. Используйте препараты, как указано на этикетке
Соблюдайте осторожность, если даете аспирин детям или подросткам. Дети и подростки, выздоравливающие от ветрянки или гриппоподобных симптомов, никогда не должны принимать аспирин, потому что аспирин связан с синдромом Рейе
Антибиотикотерапия
Врач может рекомендовать лечение среднего отита антибиотиками в следующих ситуациях:
- Дети от 6 месяцев и старше с умеренной/тяжелой болью в ушах в течение более 48 часов или при температуре 39°C и выше.
- Дети от 6 до 23 месяцев с легкой внутренней болью в ушах, длящейся менее 48 часов и температурой менее 39°C.
- Дети в возрасте от 24 месяцев и старше с легкой внутренней болью в ушах, длящейся менее 48 часов и температуре менее 39°C.
У детей в возрасте до 6 месяцев с подтвержденным острым средним отитом лечение нужно начинать антибиотиками без первоначального времени ожидания и наблюдения. Даже после того, как симптомы улучшились, обязательно пройдите до конца курс антибиотика, как рекомендовано. Несоблюдение этой рекомендации может привести к рецидивирующей инфекции и устойчивости бактерий к антибиотикотерапии. Поговорите со своим врачом о том, что делать, если вы случайно пропустите прием антибиотика.
Шунтирование
Если у вашего ребенка рецидивирующий средний отит или средний отит с выпотом, врач может порекомендовать процедуру по удалению жидкости из среднего уха. О рецидивирующем среднем отите можно говорить, если было три эпизода заражения за шесть месяцев или четыре эпизода в год или, по крайней мере, один эпизод за последние шесть месяцев. Рецидивирующий отит с выпотом — это постоянное нарастание жидкости в ухе после выздоровления или в отсутствие какой-либо инфекции.
Во время амбулаторной хирургической процедуры, называемой шунтированием, хирург создает крошечное отверстие в барабанной перепонке, через которое происходит отток жидкости из среднего уха. Крошечная трубка (шунт) помещается в отверстие, чтобы помочь вентилировать среднее ухо и продолжить отток жидкости необходимое количество времени. Шунт устанавливается на 3-6 месяцев и удаляется хирургическим путем. Барабанная перепонка обычно закрывается снова после того, как шунт удаляется.
Лечение хронического гнойного среднего отита
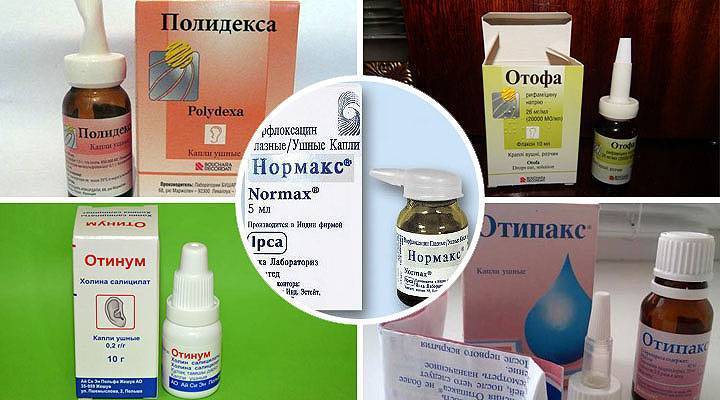
Хронический гнойный средний отит приводит к перфорации барабанной перепонки и трудно поддается лечению. Его часто лечат антибиотиками, вводимыми в виде капель.
Диагностика и лечение заболевания
В диагностике гнойного отита важно определить степень поражения органа слуха и наличие различных осложнений течения заболевания. Для этого выполняется эндоскопия органа, исследование слухового анализатора, КТ или МРТ черепа, проводится исследование уровня слуха
На первом этапе важно определить возбудителя инфекции (проводится бактериологический анализ гнойного экссудата) и назначить адекватную терапию антибиотиками. Также рекомендуется прием анестетиков для купирования болевого синдрома
Для удаления скопившего гноя выполняется прокол барабанной перепонки.
Рекомендуется промывание уха растворами антибиотиков и закапывание. Курс лечения дополняется физиопроцедурами: УВЧ, лазеротерапия, УФО. Если в процессе осмотра выявляется костная деструкция, расстройства вестибулярного аппарата, парез лицевого нерва и другие нарушения, то проводится хирургическое лечение. В процессе операции выполняется удаление гноя и измененных тканей, в особо тяжелых случаях необходима реконструкция поврежденных участков.
Прогноз по лечению заболевания зависит от стадии заболевания и наличия осложнений
Важно начать терапию как можно раньше, в этом случае удастся сохранить слух. При появлении первых симптомов гнойного отита необходимо записаться на платный прием к отоларингологу в медицинские центры «Гайде»
Специалисты центров занимаются лечением гнойного отита на любых стадиях развития патологического процесса. Клиники оснащены необходимым оборудованием, а наши специалисты имеют большой опыт в лечении сложных и тяжелых воспалений органа слуха. Записаться на платный прием отоларинголога можно по телефонам: 8 (812) 322-93-07, 8(812) 322-93-91, 8 (812) 322-93-90, 8 (812) 611-08-26.
Разновидности болезни
Наше ухо состоит из трёх областей: наружной, средней и внутренней. Первая — это видимая часть уха, которую мы в повседневной жизни и называем ухом. Средний и внутренний отделы не видны и имеют сложное строение. Появление острого воспаления уха у детей может коснуться каждой из его части, поэтому диагноз подразделяют соответственно на наружный, средний и внутренний отит.
Две трети зафиксированных случаев болезни приходится на острый средний отит. У детей до года — двух лет этот процент ещё выше. Так как болезнетворные микроорганизмы попадают в среднее ухо из носоглотки.
Острое воспаление среднего уха представлено катаральной, экссудативной и гнойной стадиями. Катаральное воспаление считается острым воспалением начальной стадии. В этот период больной начинает ощущать заложенность в ухе и ухудшение слуха. При экссудативной форме образуется вязкий секрет — именно он, накапливаясь, вызывает болевые ощущения. Отличительная особенность острого процесса этого типа воспаления — гноетечение из уха. Это самая тяжёлая разновидность болезни, сопровождаемая высокой температурой.
Если средний острый отит у детей не лечить, начинается развитие отита внутреннего отдела — лабиринтит. Для детей такое состояние крайне опасно и требует правильного лечения. Иначе последствия могут быть очень тяжелыми.
Запишитесь на приём прямо сейчас!
Позвоните нам по телефону +7 (495) 642-45-25 или воспользуйтесь формой обратной связи
Записаться
Исходя из продолжительности заболевания, разделяют отит в острой форме, подострой и хронической. Острое течение болезни характеризуется стремительным началом, длится такое состояние не больше трёх недель. Если болезнь у ребёнка длится от трёх недель до трёх месяцев, мы говорим о подострой форме. Если острое заболевание не лечить или лечить острый воспалительный процесс неправильно, произойдёт хронизация воспалительного процесса. Такое заболевание уже будет длиться более трёх месяцев.
Лечение отита у детей
При воспалениях наружного уха применяется местное лечение: фурункул или место воспаления смазывают антисептиками и делают спиртовые компрессы. Как только фурункул созревает, место его локализации обрабатывают «Мирамистином» или «Хлоргексидином» и накладывают марлевые повязки, пропитанные «Левомеколем». При необходимости назначают антибактериальные препараты.
План симптоматического лечения воспаления среднего отдела (внимание, лечение проходит под наблюдением врача) включает в себя:
- использование капель для ушей;
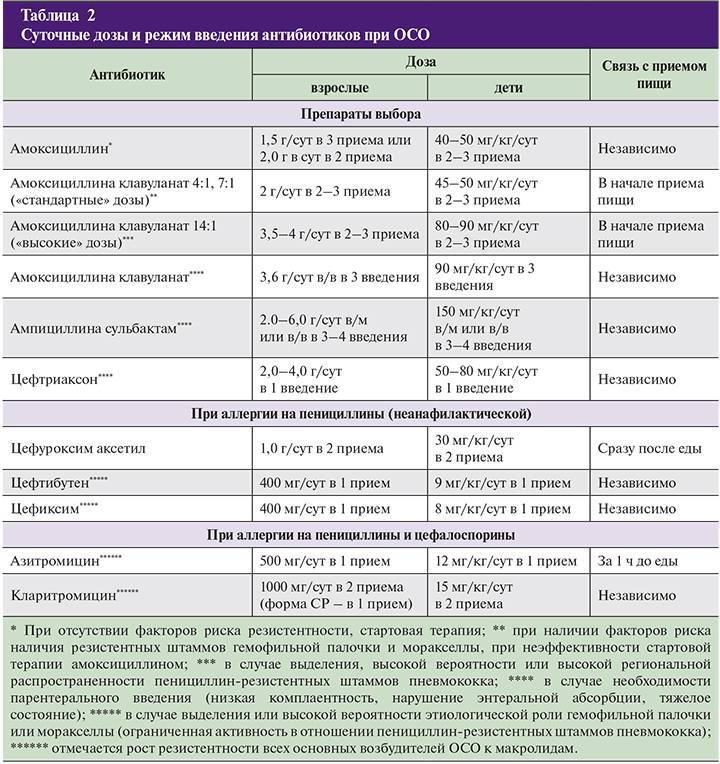
- лечение антибактериальными препаратами (выбор средства, его дозировка и продолжительность лечения острого заболевания зависят от возраста человека и определяются лор-врачом);
- регулярное очищение носовых ходов и использование детских сосудосуживающих капель для носа;
- приём антигистаминных препаратов для снятия отёчности;
- физиотерапевтические процедуры;
- в особо тяжёлых случаях — хирургическое вмешательство (парацентез барабанной перепонки или антротомия).
Лабиринтит лечится исключительно в условиях стационара, поскольку этот вид заболевания может спровоцировать тяжёлые осложнения отита (к примеру, менингит или сепсис).
Как вы видите, последствия отита весьма серьёзны, а временами и очень опасны. Своевременно обращайтесь за профессиональной помощью и исключительно к грамотным оториноларингологам. Правильно подобранная терапия и соблюдение рекомендаций по лечению — залог скорейшего выздоровления.
Пожалуйста, звоните, записывайтесь на приём и приходите.
Будем рады вам помочь!
Лечение экссудативного (серозного) отита.
После проведения диагностики с помощью видео-эндоскопа, тактика ведения пациента становится очевидной. Для лечения серозного отита необходима противовоспалительная терапия, направленная на освобождение полости среднего уха от экссудата через естественные пути т. е. через слуховую трубу. Для этого требуется снять воспалительный отек в носоглотке, и как следствие в слуховой трубе. Окончание воспаления приводит к выздоровлению с полным восстановлением слуха.
В нашей клинике имеется богатый опыт противовоспалительного лечения отечной слизистой носоглотки и слуховых труб. Кроме лекарственной терапии для лечения используется широкий спектр эффективных физиотерапевтических процедур, что позволит значительно ускорить процесс выздоровления и в большинстве случаев обойтись без операции.
-
ультразвуковая терапия аппаратом УЗОЛ (оказывает противоотечный и противовоспалительный эффект на полость носа, носоглотку и соустья слуховых труб),
-
лазеротерапия (противовоспалительный, антибактериальный эффект),
-
электрофорез на область височной кости (позволяет улучшить кровообращение в больном ухе, оказывает противовоспалительный, рассасывающий эффект),
-
продувание слуховых труб и пневмомассаж барабанной перепонки (позволяют механически раскрыть слуховые трубы для эвакуации секрета, сделать перепонку более эластичной и податливой, восстановить вентиляцию среднего уха),
-
в более сложных случаях, при стойком, длительном процессе, применяется катетеризация слуховых труб, что позволяет подать лекарственные препараты непосредственно в соустье слуховой трубы, что окажет более выраженный противовоспалительный и противоотечный эффект и тем самым ускорит процесс выздоровления.
Почему возникает воспаление среднего уха?
Как мы упоминали, дети подвержены заболеваниям уха намного чаще, нежели взрослые. И это легко объясняется. Главная причина развития болезни напрямую связана с особенностями слуховой трубы ребёнка. Анатомия евстахиевой трубы такова, что она короче и шире, чем слуховая труба взрослого человека. А отсутствие изгибов позволяет инфекции беспрепятственно проникать из носоглотки в полость среднего уха.
Причинами возникновения отита являются:
- переохлаждение или, наоборот, перегревание тела;
- имеющиеся в организме хронические инфекции у детей (например, хронические воспалительные процессы носоглотки, откуда инфекция может легко попасть в ухо);
- аденоиды;
- слабый иммунитет;
- аллергический ринит;
- повреждения уха;
- неправильное кормление грудничков: детей на грудном вскармливании нельзя кормить лёжа на спине — в таком положении молоко может попасть из полости носа и глотки в барабанную полость и запустить там воспалительный процесс.
Лечение экссудативного среднего отита
Лечение пациентов с диагнозом ЭСО направлено на устранение причин, повлекших нарушение функции слуховой трубы, с последующим восстановление слуха и предотвращение развития морфологических изменений слизистой оболочки среднего уха.
Тактика лечения напрямую зависит от стадии заболевания. На начальных стадиях назначают консервативные методы лечения:
— продувание слуховых труб по Полицеру;
— катетеризация слуховых труб;
— физиотерапия (эндоурально электрофорез с протеолитическими ферментами),
— медикаментозное лечение (антигистаминные препараты, сосудосуживающие средства, муколитические препараты).
При неэффективности консервативных методов терапии пациенту показано проведение хирургического лечения, направленного на устранение причин, приводящих к блоку устья слуховой трубы и нарушению её функций (аденотомия, операции на околоносовых пазухах для санации хронических очагов инфекции).
В случае, если через два-три месяца после оперативного лечения сохраняется патологическое содержимое в полости среднего уха и отсутствует аэрация, то проводят отохирургическое вмешательство ( миринготомия, тимпанотомия с введением вентиляционной трубки).
Аудиологический контроль проводят через 2-3 месяца после хирургического вмешательства. При нормализации слуха у ребенка вентиляционную трубку удаляют.
В отделе детской ЛОР-патологии ФГБУ НМИЦО ФМБА России под руководством д.м.н., проф. Юнусова А.С. с успехом проводят весь спектр лечения экссудативного среднего отита как в амбулаторных, так и в стационарных условиях.
Запись на приём в поликлинике к врачу-оториноларингологу, к.м.н. Лариной Л.А. по тел. 8(499)968-69-12, 8(499)968-69-26, 8(499)190-97-96 или на официальном сайте ФГБУ НМИЦО ФМБА России.
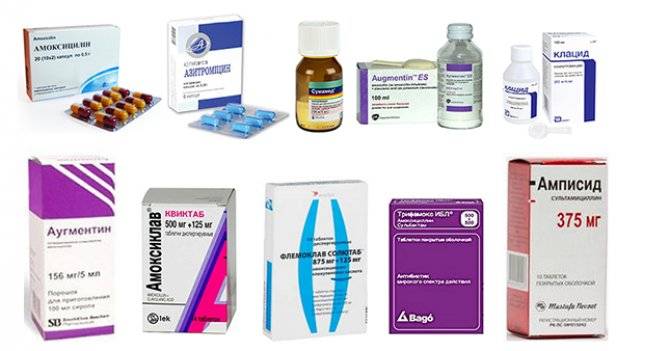
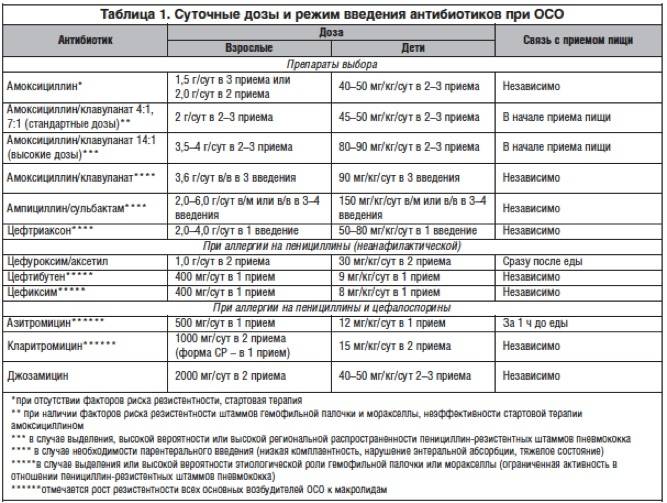
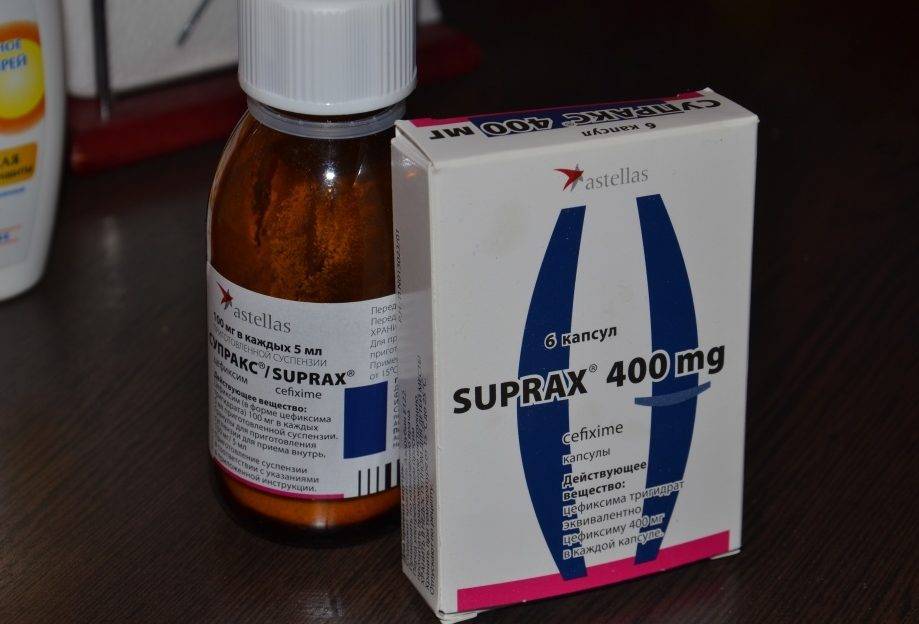
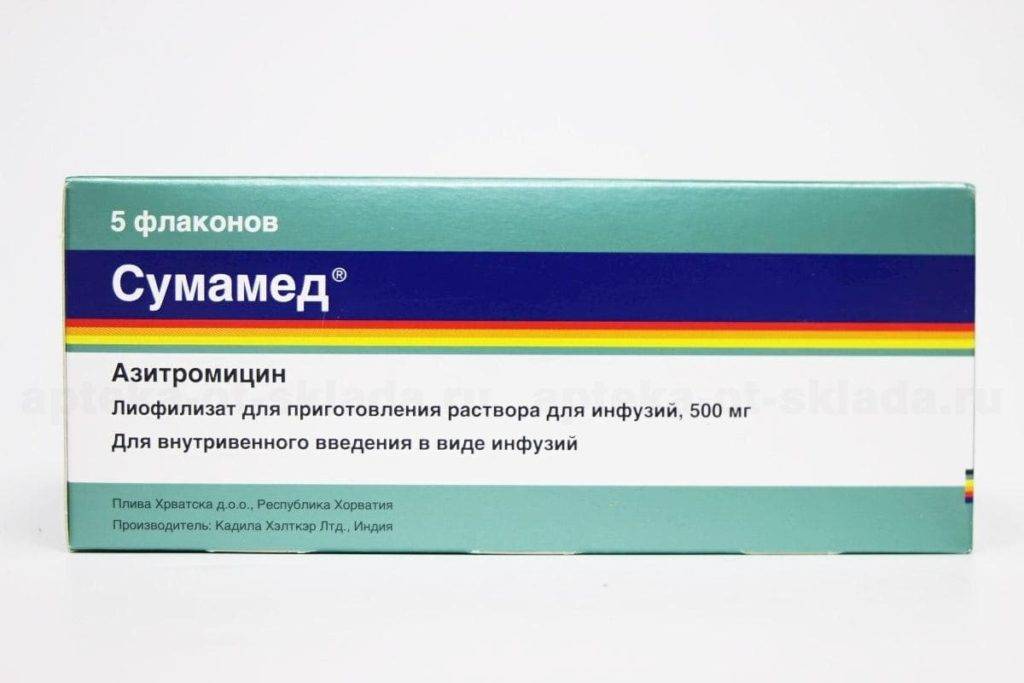
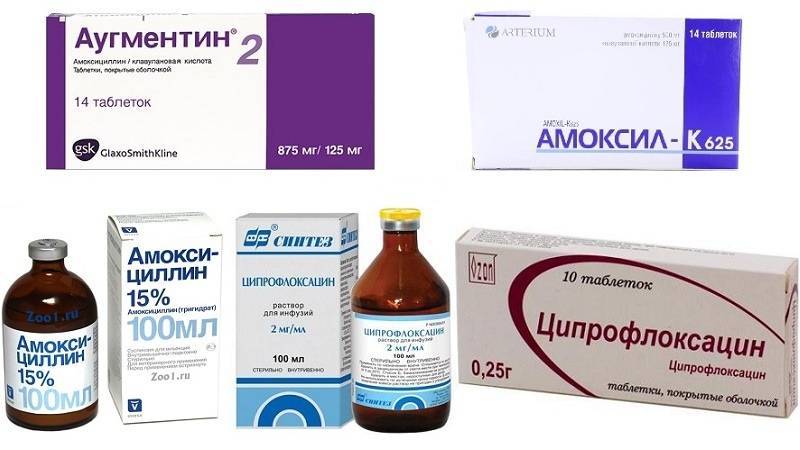
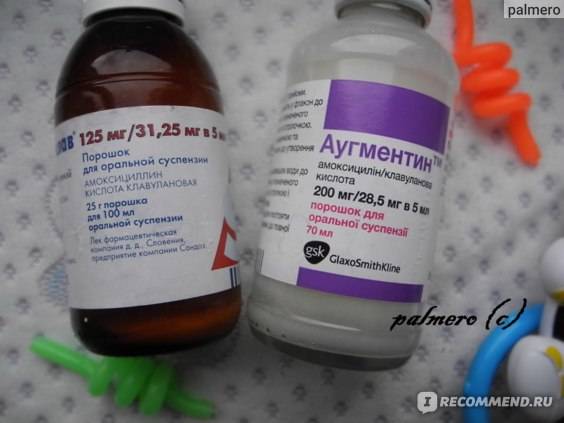
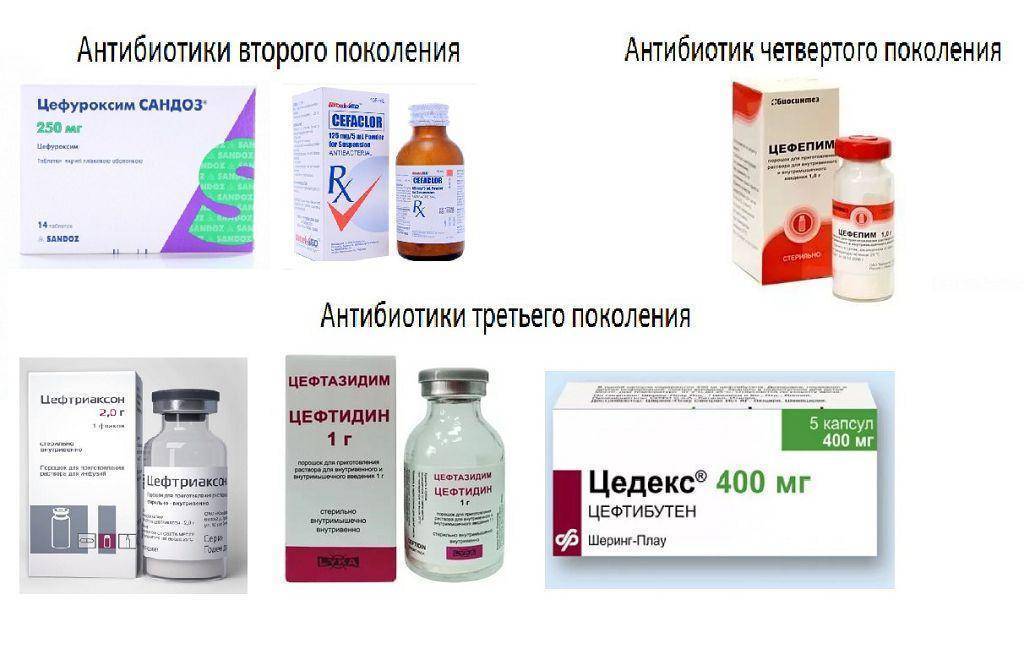
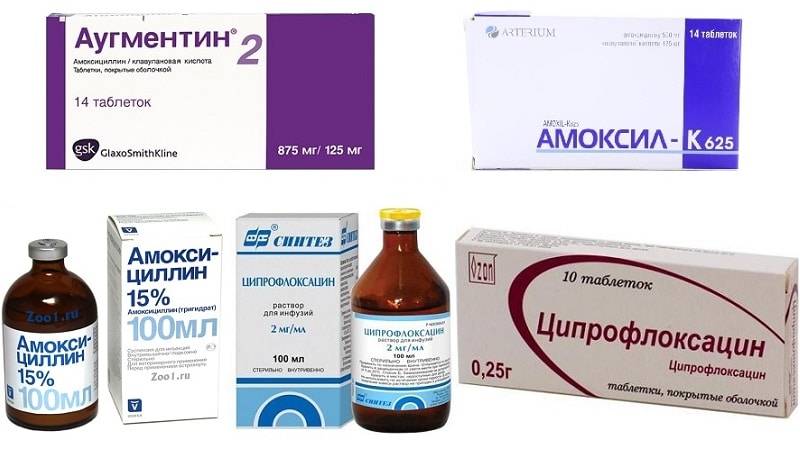
Основные препараты антибактериальной терапии
Лечение отита комплексное и в числе главного медикамента назначается антибиотик. В зависимости от тяжести болезни используются местные и общие средства:
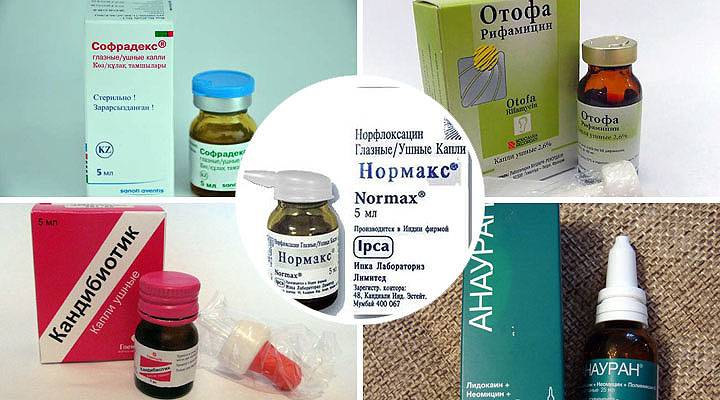
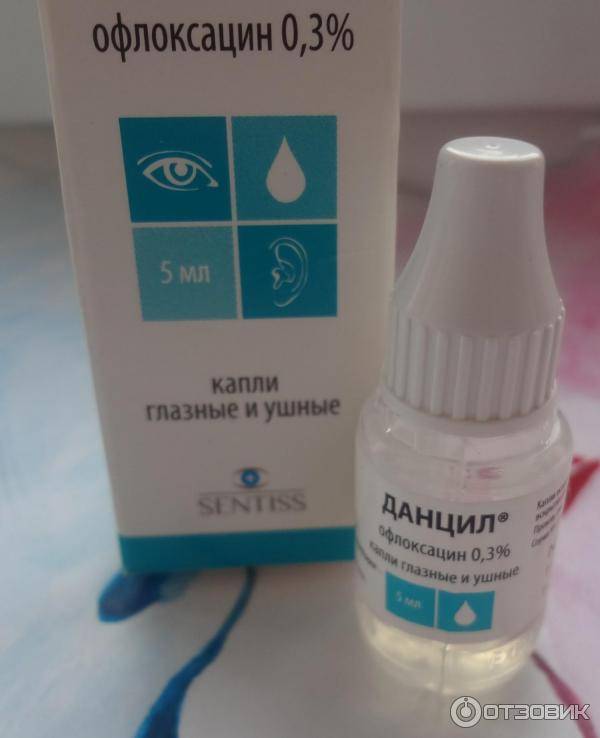
- Капли в уши. Врач назначает капли с антибактериальным и противовоспалительным действием, а также комбинированные медикаменты. Ушные средства с кортикостероидами не назначаются детям до пяти лет. Курс лечения от 5 до 7 дней, но облегчение наступает уже на 2-3 сутки.
- Антибактериальные мази. Терапия полагается при отите наружного уха и продолжается 10-14 дней. Для удобства делается ватная тампонада, смачивается лекарством и закладывается в ушной проход.
- Инъекции. Внутримышечные или внутривенные уколы используются реже и только при вероятности серьезных осложнений.
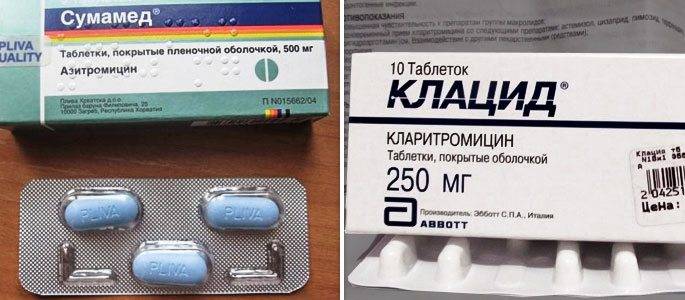
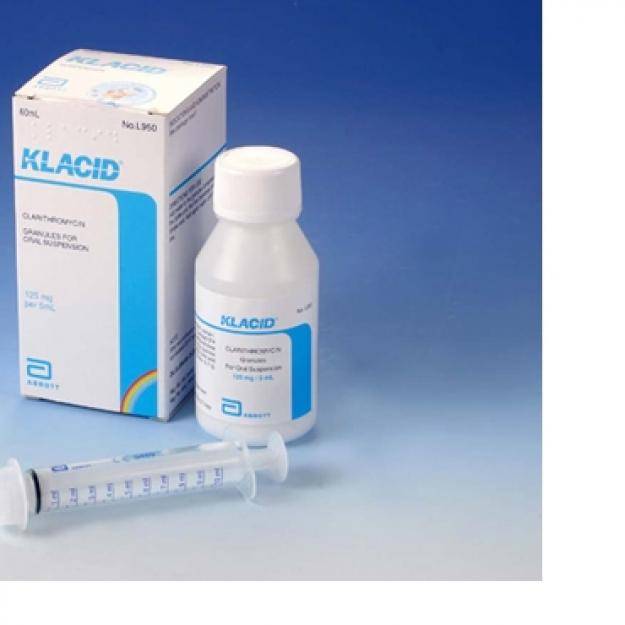
- Таблетки. ЛОР-врач выписывает антибиотики пенициллинового ряда, фторхинолоны, цефалоспорины или макролиды. Таблетки принимают взрослые, а детям медикаменты дают в форме суспензии.Стоит отметить, что фторхинолоны первого поколения назначаются только лицам старше 18 лет.
Пенициллины
Пенициллины считаются антибиотиками первой линии и при лечении используются чаще всего. Они убивают большинство бактерий-возбудителей, но нужно знать, что в числе противопоказаний входит беременность, грудное вскармливание, заболевания печени. Пенициллиновый ряд препаратов нетоксичен и выпускается во многих формах.
Максимальная эффективность достигается при лечении среднего отита неосложненной стадии. К сожалению, к пенициллинам быстро возникает привыкание. Если препараты не улучшают самочувствие через пару дней, то ЛОР-врач выбирает препарат из цефалоспоринового ряда.
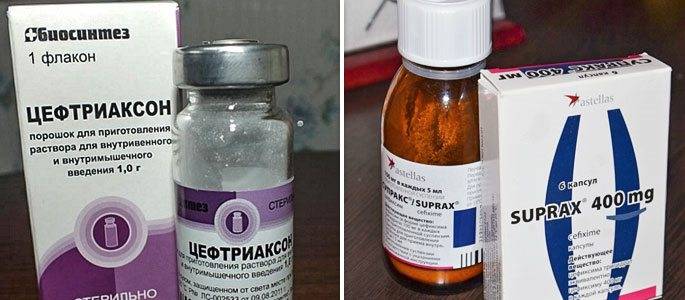
Цефалоспорины
Механизм действия аналогичен пенициллинам, но эффективность устранения возбудителей выше, а риск побочных эффектов ниже. Антибиотики этой группы назначаются при лечении отита у детей, а также в качестве основы для терапии гнойного отита.
Наружное и внутреннее ухо: причины воспаления
Воспаление наружного уха проявляется при попытках почистить уши посторонними предметами, в ходе чего в них проникает инфекция. Отит может появиться при попадании бактерий в кровь через ранки и повреждения кожных покровов уха. Поэтому родителям нужно следить, чтобы малыш никогда не ковырял в слуховом проходе острым предметом.
Некоторые родители чересчур усердствуют, ежедневно проводя детям гигиену ушей и вычищая из них серу, что в корне неправильно. Сера — это естественный барьер от защиты от болезнетворных организмов, поэтому подобная излишняя чистоплотность открывает путь бактериям в дальние области уха.
Появление отита наружного может быть спровоцировано попаданием в ухо воды, в которой содержатся возбудители болезни, к примеру, во время купания в загрязнённых водоёмах.
Лабиринтит или внутренний отит в острой форме проявляется при отсутствии своевременного лечения острого течения отита среднего уха. Инфекция способна проникнуть во внутреннее ухо через оболочки мозга (при менингите) или с кровотоком, если болезнетворные микроорганизмы уже присутствуют в организме. Дети с таким диагнозом нуждаются в незамедлительной помощи врача-оториноларинголога. Если должное лечение воспалительного заболевания внутреннего уха не оказывается, прогноз для жизни и здоровья может быть неблагоприятным.
Болит ухо у грудничка: что предпринять?
С малышами дело обстоит гораздо сложнее. Грудной ребёнок не в состоянии рассказать, что и как у него болит, и родителям остаётся только внимательно наблюдать за изменениями в поведении малыша. Больной малыш становится капризным, вялым, теряет аппетит. Ни с того, ни с сего он начинает пронзительно кричать, особенно во время ночного сна. Грудным детям становится больно сосать или глотать. Больной малыш постоянно держится за больное ухо или пытается лечь на него, чтобы снизить болевые ощущения.
Малыши до года гораздо чаще подвержены воспалению органа слуха, потому что много времени проводят лёжа, а это приводит к скоплению слизистых масс в носоглотке, что является прекрасной средой для размножения бактерий.
В некоторых случаях наблюдаются рвота и диарея.
Во время лечения грудным детям назначают не ушные капли, а капли для носа. В остальном методы лечения болезни совпадают с лечением дошкольников и школьников.