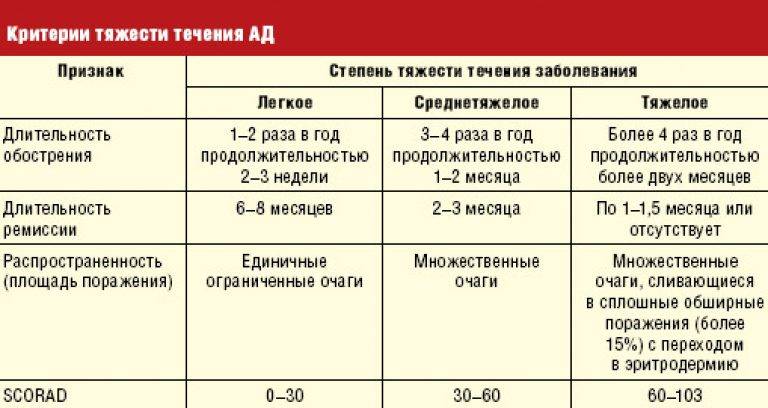
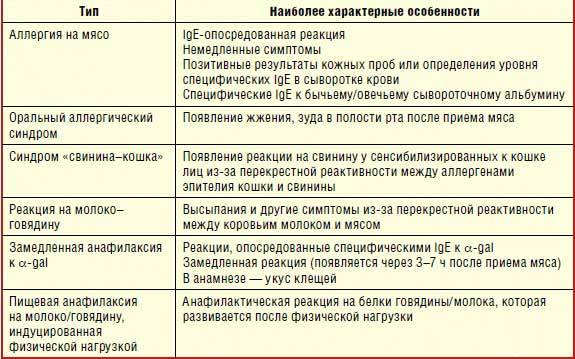
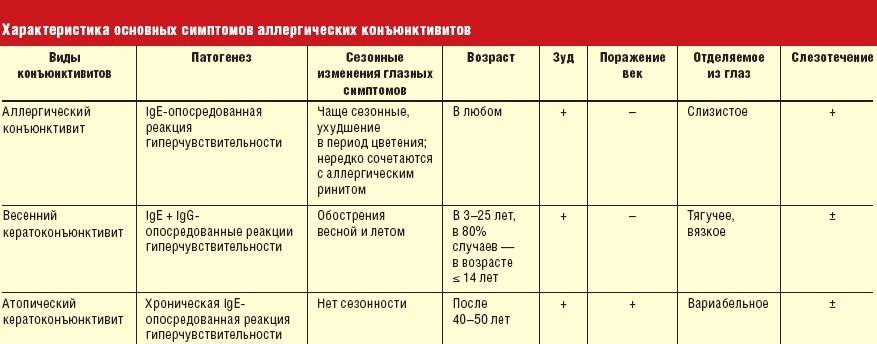
Виды аллергических кожных реакций
Дерматит
Дерматит – одна из самых распространенных кожных реакций у младенцев. Чаще всего у грудных и маленьких детей встречается атопический дерматит. В США, например, им страдают 13% детей и подростков до 18 лет. Точные причины болезни пока неизвестны, но врачи считают, что они лежат в области генетики и факторов окружающей среды.
Существуют и другие формы аллергического дерматита, в том числе контактный. Спровоцировать контактный дерматит могут некоторые ткани, мыло, а усилить – перегрев.
Дерматит может проявляться как маленькие красные прыщики или как шелушение и сухость кожи, причем у малышей разного возраста очаги возникают в разных местах. По данным Национальной ассоциации дерматита США, до шести месяцев это кожа головы, а также лоб, щеки, подбородок (характерно, что в местах, закрытых подгузником, симптомов обычно не бывает, очевидно, благодаря постоянному увлажнению этой зоны); от шести месяцев до года – колени и локти, то есть места, которые при ползании соприкасаются с полом или ковром.
Папулезная или папулезно-везикулезная сыпь
Так проявляется, например, местная аллергическая реакция на укусы насекомых (комаров, клопов) и клещей. Сыпь чаще всего возникает у детей 2–6 лет, но случается и у новорожденных. Выглядит она как небольшие скопления красных прыщиков или волдырей, иногда наполненных жидкостью, и может сохраняться от нескольких дней до нескольких недель.
Крапивница, или уртикария
Когда в наш организм попадает аллерген, возникает реакция, в ходе которой выделяется вещество под названием гистамин. Он-то и является главным виновником возникновения крапивницы вместе с другими симптомами аллергии. Крапивница – это сильно зудящие, плоско приподнятые бледно-розовые волдыри, похожие на ожог крапивой (лат. urtica). Волдыри могут появляться в любом месте на теле и обычно представляют собой целые кластеры.
Причиной крапивницы у младенца может стать, в частности, пищевая аллергия, которой, по данным Американской академии аллергии, астмы и иммунологии, в США страдают около 6% детей в возрасте до двух лет. При пищевой аллергии уртикария порой сопровождается симптомами со стороны дыхательных путей и кишечника, в том числе кашлем, рвотой, диареей, кровью в стуле. Младенец на грудном вскармливании может вообще не есть аллергенные продукты – достаточно того, что такую пищу ест мама. Не надо забывать и о продуктах-гистаминолибераторах, которые сами по себе не аллергенны, но провоцируют выброс гистамина и, соответственно, сыпь.
Если у ребенка возникает аллергическая реакция после кормления грудным молоком, маме есть смысл вести дневник питания, чтобы разобраться, что из съеденного ею стало причиной симптомов. А выявив аллергенный продукт – отказаться от его потребления на весь период грудного вскармливания.
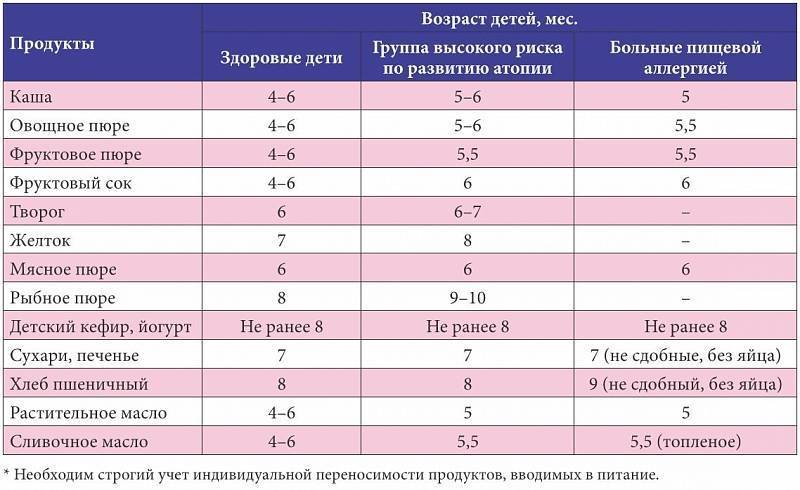
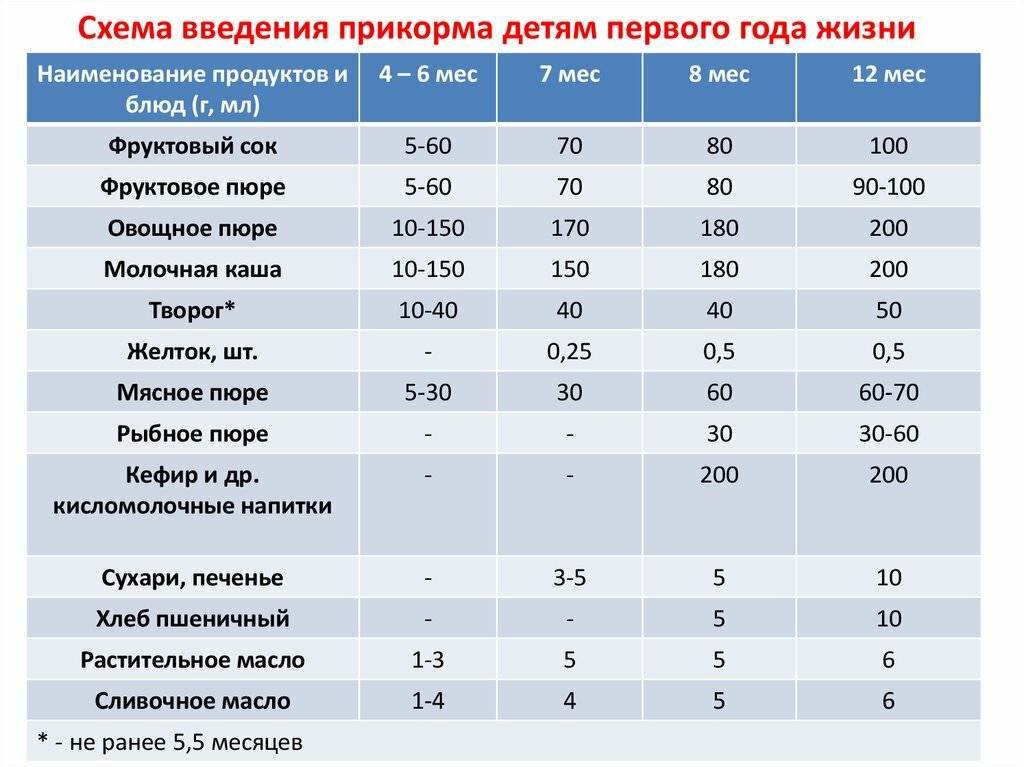
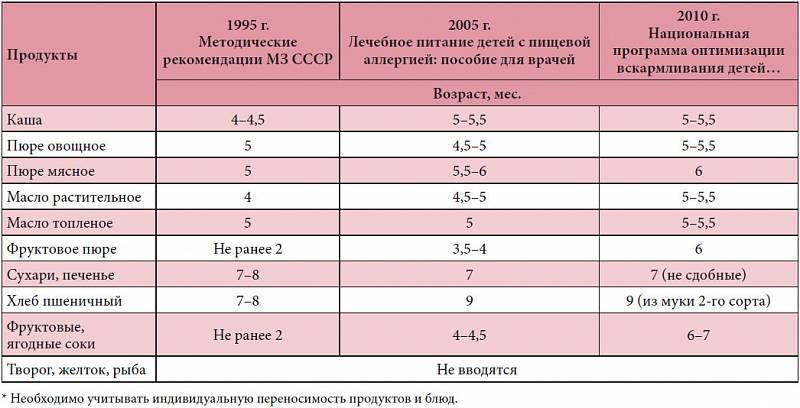
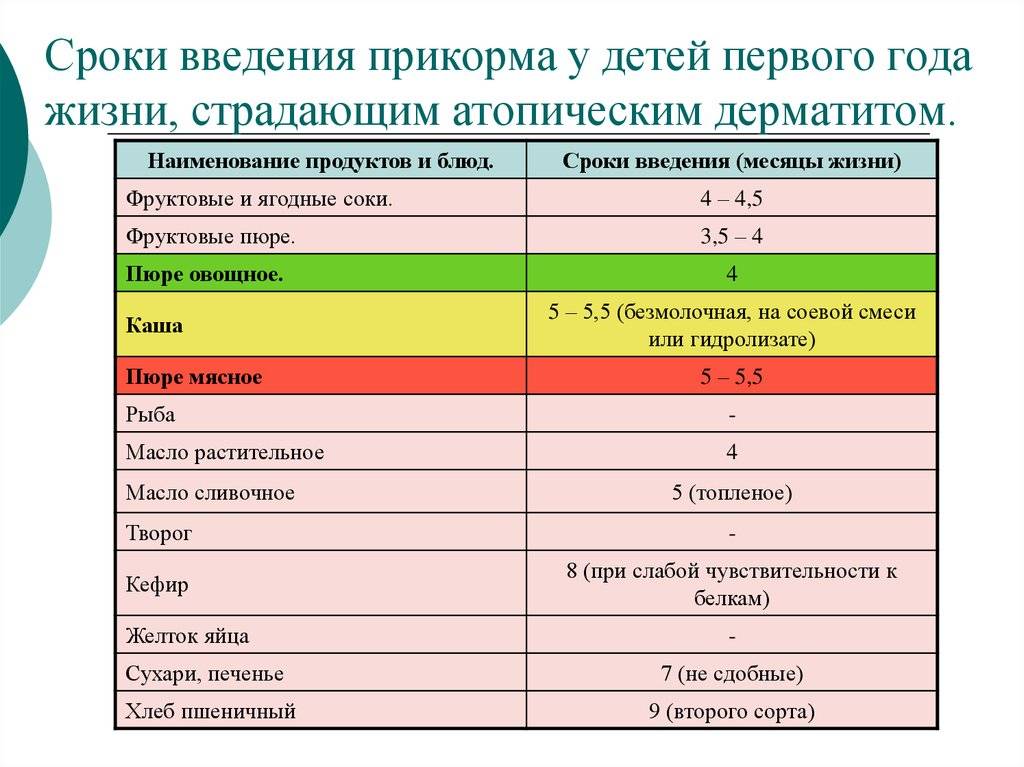
Прикорм тоже может стать причиной аллергии. Чтобы предотвратить кожные аллергические реакции у детей до года, педиатры советуют вводить продукты постепенно, по одному зараз, и следить за реакцией. Если возникнет сыпь, будет проще понять, какой именно продукт ее вызвал.
Расширенный анализ крови на аллергию
При углубленном анализе крови на аллергию, включающем учет IgE- независимых реакций, в лаборатории дополнительно используют методы выявления IgE и IgG антител, находящихся в связанном с лейкоцитами состоянии, а также исследуют активацию клеток (лимфоцитов и др.) in vitro. При выполнении соответствующих тестов: теста дегрануляции базофилов (ТДБ), реакции повреждения гранулоцитов (РПГ), показателя повреждения нейтрофилов (ППН), реакции выброса миелоперокидазы (РВМ), реакции бласттрансформации лимфоцитов (РБТЛ), повышения экспрессии рецепторов активации на аллерген — необходимо учитывать ряд факторов, влияющих на результат теста (вследствие чего он может быть как ложноотрицательным, так и ложноположительным). К ним относятся:
- наличие эозинофилии, лейкопении или лейкоцитоза у пациента;
- системная аллергическая реакция при наличии контакта с аллергеном до или во время сдачи анализа;
- медикаментозная терапия мембран-стабилизирующими, антигистаминными и глюкокортикостероидными препаратами;
- развитие аллергии по местному механизму, когда сенсибилизированные клетки могут не находится в кровотоке;
- реакция сенсибилизированных лимфоцитов на аллерген зависит от вида аллергена, поэтому спектр цитокинов и экспрессируемых молекул активации может быть отличным от выбранного для диагностики.
Диагностика аллергии с помощью кожных и провокационных тестов проводится в специализированных аллергологических кабинетах (не в лабораториях) под контролем врача-аллерголога и требует согласия пациента. Врач проводит выбор тестируемых аллергенов, оценивает наличие противопоказаний и выполняет учет результатов. Как и в случае лабораторных анализов, при кожных пробах решающее значение имеют качество реагентов и методика выполнения. Наиболее стандартизованным методом считается прик-тест (проба уколом). Однако результаты кожных тестов также не всегда совпадают с данными анамнеза и клинической картиной. Ложноотрицательные кожные пробы на аллергены наблюдаются у 15-25% взрослых и до 30% детей, больных бронхиальной астмой. При постановке кожных проб с аллергеном домашней пыли у больных ревматоидным артритом (не аллергиков), они были положительными у 20% больных. Причины этого, кроме неправильной техники постановки проб, могут быть следующие:
- физиологические особенности кожных покровов и слизистых;
- период после аллергической реакции или острый период во время проведения пробы;
- медикаментозная терапия препаратами тормозящими аллергические реакции: антигистаминными, мембрано-стабилизирующими, антидепресантами,
кортикостероидами и др.; - прием лекарств, пищевых продуктов, которые являются либераторами (стимуляторами) гистамина, серотонина и других медиаторов аллергии;
- заболевания кожи различной этиологии и высокий кожный дермографизм;
- псевдоаллергические реакции.
Важной причиной, из-за которой иногда наблюдается расхождение данных аллергологического анамнеза, клинической симптоматики и анализов на аллергию,
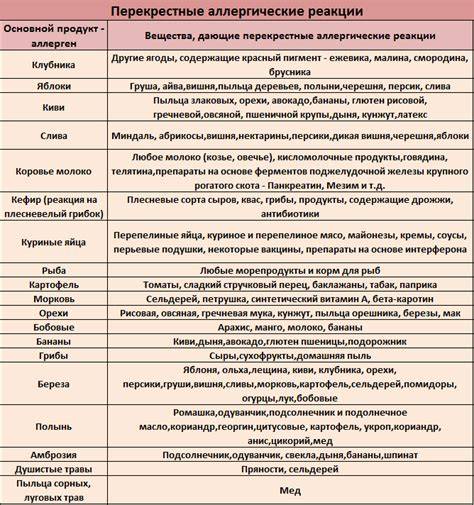
является возможность перекрестных реакций на аллергены. Причем многие из них относятся к перекрестным реакциям между аллергенами неродственного вида
Это происходит из-за наличия в молекулах разных аллергенов гомологичных (сходных) структур (эпитопов), что приводит к ложноположительным реакциям (анализам) на аллерген, с которым у пациента не было контакта ранее и/или к которому у него нет состояния аллергии. Например, один из аллергенов березы, профилин, обнаружен также в пыльце ольхи, орешника, дуба, подсолнуха, в сельдерее, яблоке, персике, дыне, груше, черешне, сое, арахисе, латексе и др.; а один из аллергенов клещей домашней пыли — тропомиозин, имеется в креветках, таракане, кальмаре и др.
Вышеперечисленные факты указывают на ряд важных проблем при назначении и выполнении анализов на аллергены. Это обуславливает повышенные требования к лабораториям, проводящим подобные анализы, а также непременное участие врача аллерголога в назначении и интерпретации анализа.
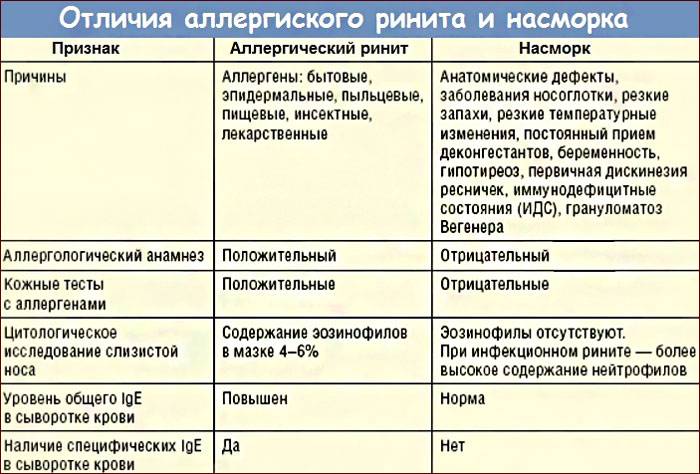
1.Что такое аллергический ринит и его причины?
В медицинской теории различают два основных вида ринита – аллергический ринит и неаллергический ринит. Несмотря на сходство симптомов, эти два вида ринита различаются между собой.
Что такое аллергический ринит?
Аллергический ринит, часто называемый просто аллергией или сенной лихорадкой, начинается тогда, когда иммунная система реагирует на частицы в воздухе, которым дышит человек. Т.е. на них начинается аллергия. Иммунная система атакует эти частицы-аллергены, вызывая такие симптомы аллергического ринита, как чихание и насморк.
Люди, страдающие аллергией, как правило, сталкиваются с симптомами аллергии в течение многих лет. Помимо аллергического ринита аллергия может вызвать и другие симптомы, такие как синусит, инфекции уха, зуд и т.д. Со временем аллергены могут влиять на организм в меньшей степени, а симптомы аллергии могут становиться не такими сильными, как раньше.
В большинстве случаев симптомы аллергического ринита проявляются следующим образом:
- Вы постоянно чихаете, особенно после пробуждения по утрам;
- У Вас насморк и выделения из носа. При этом слизь обычно прозрачная и негустая;
- Глаза слезятся и чешутся;
- Может появиться зуд в ушах, носу и горле.
Причины аллергического ринита
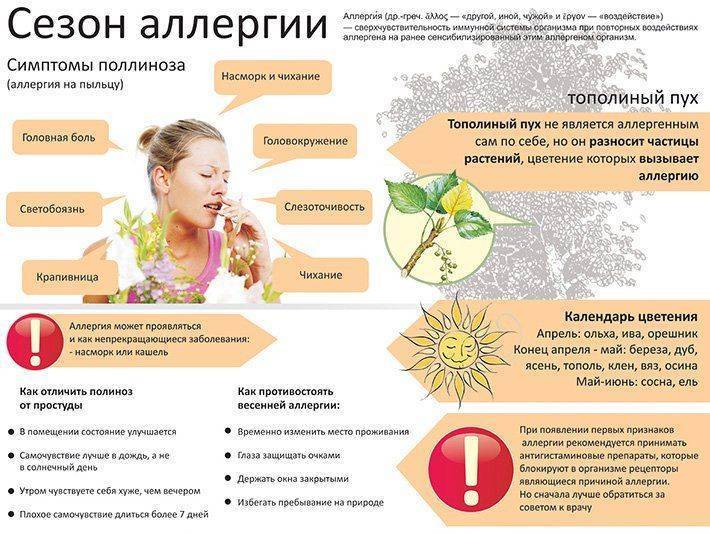
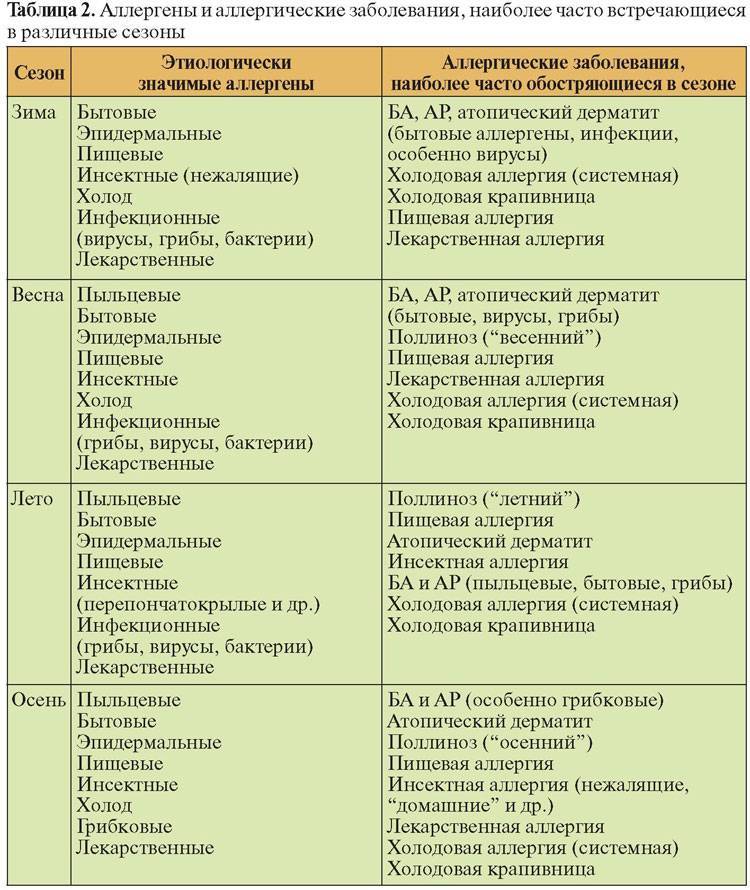
Самыми распространенными причинами аллергического ринита является пыльца растений. У многих людей есть аллергия на пылевых клещей, шерсть животных, плесень, древесную пыль, химические вещества. Аллергия на пыльцу может вызвать аллергический ринит только в определенное время года. А аллергия, например, на шерсть животных приведет к постоянному насморку и аллергическому риниту.
Причины аллергии на пыльцу
Этиология поллиноза, то есть причины аллергии на пыльцу, — это целая серия реакций биохимического характера, когда в кровь поступает гистамин, другие вещества, провоцирующие воспалительный процесс и выделение слизистого секрета из глаз и носа. Фактором, вызывающим гипертрофированную реакцию иммунитета, являются мужские составляющие пыльцы, которые могут выделять злаки, некоторые виды деревьев, сорные травы и разнотравье. Аллергию провоцируют только такая пыльца, которая соответствует определенным параметрам, обозначенным в исследованиях знаменитого аллерголога Томмена:
- Большое количество пыльцы.
- Летучесть и свойство быстро распространяться по окружающей территории (обычно такую пыльцу продуцируют анемофильные растения).
- Иммуногенные свойства мужских частиц пыльцы, обусловленные наличием полипептидов и гликопротеидов.
- Распространенность растения на территории.
Причины аллергии на пыльцу в весенний период объяснимы выделением аллергенов березой, дубом, кленом, орешником, платаном, тополями (пух адсорбирует и переносит пыльцу других деревьев).
Второй пик заболеваемости связан с летним периодом, когда начинают цвести дикорастущие растения (травы) и злаки – кукуруза, рожь, гречиха.
Третий период аллергии на пыльцу – это осень, которая известна печальной статистикой бурных аллергических реакций на амброзию, начинающую цвести с августа. Количество диагностируемых астматических приступов, отеков Квинке и анафилактических шоков в конце лета и осенью резко возрастает и связано это именно с цветением амброзии, которую считают наиболее агрессивным растением в смысле провокации аллергии.
Также много неприятностей доставляет аллергикам цветущая полынь и лебеда.
Кроме того, этиология поллиноза характерна тем, что многие растения имеют антигенную общность друг с другом, с фруктами, овощами, бахчевыми культурами, и вызывают поливалентную аллергию, у которой нет одного конкретного возбудителя.
Факторы, которые могут спровоцировать перекрестный поллиноз: Пыльца Родственные растения, деревья, цветы, луговые травы Фрукты, овощи, бахчевые культуры, орехи, продукты Лекарственные травы Пыльца цветущей березы Яблоня, орешник – лещина, ольха Фундук, морковь, яблоки, сливы, картофель, огурцы, сельдерей, помидоры, лук, киви, персики Почки березы, шишки ольхи, лист орешника Злаковые культуры – гречиха, рожь, кукуруза, пшеница, овес, ячмень Не обнаружено Не обнаружено Не обнаружено Цветение полыни Пыльца подсолнечника, одуванчик Подсолнечное растительное масло, продукты его содержащие, цитрусовые, мед и цикорий Ромашка, девясил, мать –и мачеха, календула, череда, чистотел Амброзия Подсолнечник Бананы, подсолнечное масло, семечки, дыня Одуванчик Лебеда Не обнаружено Свекла, редко – морковь, шпинат Не обнаружено
Причины аллергии на пыльцу в смысле агрессивности провокационных факторов распределяются так:
- Сорные травы, разнотравье.
- Злаковые культуры.
- Пыльцевые деревья.
Как предотвращается аллергия на мед?
Профилактика аллергии на мед заключается в соблюдении сроков введения продукта в рацион при прикорме, в исключении его при ранее выявленных признаках аллергических реакций.
Важно осведомиться о составе блюд во время посещения ресторанов или кафе. Не нужно стесняться – ведь для вас присутствие меда может обернуться неприятным последствием
Естественно от употребления восточных лакомств (пахлава и т.п.) придется отказаться.
Следите за составом косметических средств, куда могут входить продукты пчеловодства. Правильный режим дня, распределение физических нагрузок, отсутствие нервных срывов и просто хорошее расположение духа – это тоже профилактика аллергических состояний.
Мед очень часто действует на организм, как естественный абсорбент. Активизация очистительных процессов может проявлять себя в виде сыпи, воспалений кожного покрова. Не спешите бить тревогу. Это означает, что организм избавляется от шлаков, токсических элементов. Аллергия на мед существует, но она не имеет широкого распространения.
Причины аллергии на мед
Аллергические реакции, прежде всего, кроются в фальсификации меда. Недобросовестные пасечники добавляют в мед тростниковый сахар, который является аллергеном. В продукт могут попасть лечебные вещества после обработки пчелиных семей. При нарушении гигиенических норм в меде обнаруживаются хитиновые оболочки клеща или любые другие биологические, механические примеси.
Причины аллергии на мед, по мнению медиков, могут носить сугубо генетическую предрасположенность или быть следствием бесконтрольного потребления сладкого лакомства (суточная норма не более 200 гр).
Считается, что мед – ценное средство при аллергии. Достаточно пожевать медовые соты и признаки «сенной лихорадки», состояний насморка и гайморита улетучиваются. Грудным детям мед помогает избавиться от шелушений и покраснений на щечках, себорейных чешуек на голове, зуда и сухости кожи. Конечно, перед применением меда следует сделать тест на чувствительность.
3.Что такое неаллергический ринит и его причины?
Что такое неаллергический ринит?
Неаллергический ринит – это медицинский термин, который используется для описания симптомов, напоминающих аллергию. Но ринит это не аллергия, и начинается ринит по неизвестным причинам. Симптомами ринита может быть:
- Заложенность носа;
- Насморк;
- Чихание.
Фактически неаллергический ринит – это насморк, не вызванный аллергией или простудой. Как правило, ринит развивается у взрослых, и симптомы ринита могут проявляться круглый год. В отличие от аллергического ринита, неаллергический ринит не затрагивает иммунную систему. Аллергический ринит встречается чаще, чем неаллергический ринит, но и эта проблема все же весьма распространена. Нередко бывает сложно отличить аллергический и неаллергический ринит по внешним признакам, поэтому для точной диагностики ринита может быть необходимо пройти специальные тесты на аллергию и сделать анализ крови.
Неаллергический ринит споосбен причинить не меньшее неудобство, чем аллергия. Появление ринита может быть связано с осложнениями некоторых заболеваний, таких как:
- Синусит – воспаление или отек пазух носа;
- Дисфункция евстахиевой трубы;
- Отит – хроничесоая инфекция уха;
- Астма;
- Обструктивное апноэ сна.
Часто не удается точно определить те факторы, которые вызывают насморк неаллергического характера. И сама проблема часто диагностируется лишь тогда, когда исключены другие возможные проблемы со здоровьем – аллергия или простуда.
Наиболее вероятно появление неаллергического ринита из-за экологических факторов. Некоторые экологические раздражители могут встречаться дома, другие – на работе или просто в окружающей среде. Примерами того, что может вызвать симптомы ринита, являются:
- Выхлопные газы от автомобилей;
- Хлор;
- Сигаретный дым;
- Бытовая химия;
- Клей;
- Лак для волос;
- Латекс;
- Соли металлов;
- Духи;
- Смог;
- Древесная пыль.
Когда такие триггеры вызывают неаллергический ринит, нередко они становятся и причиной астмы.
Некоторые лекарства (такие как нестероидные противовоспалительные препараты (аспирин, ибупрофен), оральные контрацептивы, лекарства для лечения проблем с артериальным давлением, антидепрессанты и транквилизаторы, препараты для лечения эректильной дисфункции) могут стать причиной ринита неаллергического характера.
Продукты питания и напитки тоже могут иногда вызывать ринит. Это, в частности, касается горячих продуктов (таких как суп), острой пищи, алкогольных напитков, особенно пива и вина.
Другими факторами, провоцирующими ринит, могут быть:
- Наркотики. Часто хронический неаллергический ринит есть у людей, принимающих кокаин и другие наркотики;
- Изменения погоды. Резкое изменение погоды или температуры может вызвать ринит. Хронический насморк, например, часто есть у лыжников. А некоторые люди страдают от ринита при любом похолодании. Иногда чихание и насморк начинаются после выхода из прохладной комнаты, в которой работал кондиционер.
- Гормональные изменения. Гормональный дисбаланс часто вызывает ринит. Хронический насморк у беременных, который длится до самых родов – это не редкость.
Лечение аллергии на мед
Как любая пищевая непереносимость, аллергия на мед лечится применением антигистаминов и наружными средствами для снятия симптомов на коже.
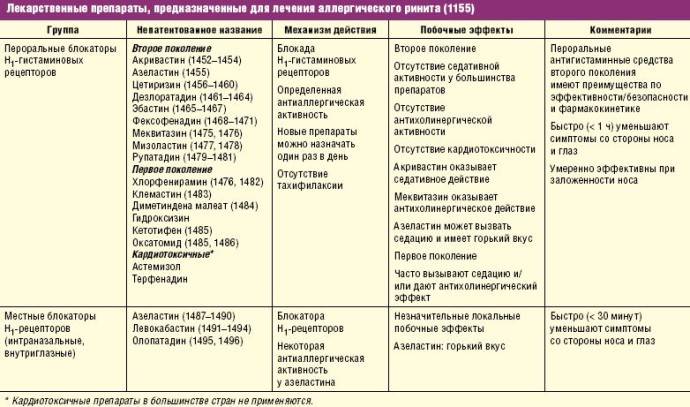
Лечение аллергии на мед зачастую сводится к исключению продукта из рациона. Антигистаминные препараты блокируют действие аллергена, среди побочных эффектов лекарств данной группы выделяют сонливость. Данные вещества делятся на:
- отпускаемые без рецепта (Бенадрил, Циртек);
- только по предписанию врача (Аллегра, Кларинекс).
Наряду с антигистаминами используются противоотечные лекарства: Циртек-Д, Неосинефрин (отпускаются без рецепта) и Кларитин-Д (по рецепту). Противоотечные препараты могут повысить кровяное давление, поэтому они противопоказаны пациентам гипертонией и глаукомой. Среди побочных явлений выделяют бессонницу, чрезмерную раздражительность и проблемы с мочеотделением.
Анализы для выявления аллергической реакции на пищевые продукты
Пищевая аллергия очень распространена. Часто люди не знают о том, что те или иные кожные или респираторные проявления связаны с сенсибилизацией, а ведь аллергия может приводить к серьезным проблемам со здоровьем, например, к астме. Выявить аллергическую реакцию на группы продуктов, а также установить отдельные аллергены можно, сдав кровь на пищевые аллергены.
Проведение аллергодиагностики
Даже если наличие пищевой аллергии очевидно, определить истинный аллерген довольно сложно. Особенно проблемно определяется пищевая IgG-зависимая реакция, т.к. ее проявления развиваются через несколько часов или даже дней после употребления в пищу определенных продуктов, поэтому пациент не может связать появление неприятных симптомов с каким-либо определенным видом пищи.
Аллергодиагностика проводится в несколько этапов:
- На первом этапе собирается анамнез, чтобы определить наиболее вероятные аллергены и выявить механизм развития аллергического состояния.
- Далее используется метод «in vivo», когда на кожу человека наносится небольшое количество белка – предполагаемого аллергена — и делаются небольшие «царапины». Если вокруг какой-либо из них образуется краснота, пузыри, возникает зуд и жжение, то проба считается положительной.
- Для получения наиболее точных результатов необходимо проведение пробы методом “in vitro”, когда в крови пациента обнаруживаются специфические антитела классов IgG (IgG4) и IgE на различные аллергены или их группы. Этот метод наиболее безопасен для пациента, прост в выполнении и максимально информативен. Установлено, что анализы крови позволяют диагностировать пищевую аллергию в 90% случаев.
Как проводится диагностика крови на наличие IgE-антител
Чтобы провести исследование, у пациента берется кровь из вены и исследуется реакция ее сыворотки на различные антигены. При наличии антител сыворотка крови даст реакцию с конкретным аллергеном, так как она содержит IgE-антитела к нему.
Этот метод отлично подойдет тем, кто хочет сдать анализ на аллергию без появления возможной аллергической реакции. В отличие от скарификационных проб, этот вид диагностики показан пациентам с практически любыми формами заболевания, его можно проводить даже в фазе обострения, не боясь появления анафилаксии.
Анализ может одновременно выявлять реакцию на 200 аллергенов. Охватить такой объем при помощи других методов исследований невозможно.
Противопоказания
Нельзя проводить анализ на пищевую аллергию, так как он не даст правильных результатов если:
- в организме идет острый инфекционный процесс;
- началось обострение аллергического или хронического заболевания;
- проводилась длительная терапия кортикостероидами;
- при тяжелом физическом или эмоциональном состоянии пациента.
В этих случаях результаты могут быть ложноположительными, поэтому лучше подождать, когда состояние стабилизируется
Перед тем, как сдать анализ на пищевые аллергены, необходимо за 3 дня до него исключить эмоциональные и физические нагрузки, не подвергаться перегреву на пляже, в бане или сауне, и за два часа до исследования нужно воздержаться от еды и сигарет. Тогда результат исследований будет точным.
Виды вскармливания:
- Естественное вскармливание: ребенок питается исключительно калорийным материнским молоком (допустим прикорм до ⅕ общего объема пищи);
- Искусственное вскармливание: детские смеси выступают альтернативой грудному молоку;
- Смешанное вскармливание: сочетание грудного молока (как минимум ⅕ общего объема) с докормом смесями.
Естественное вскармливание – это гораздо больше, чем грудное молоко. Это психоэмоциональный контакт мать – дитя, достичь которого можно только при кормлении грудью. Цепочка молокоотсос – бутылочка – малыш допустима лишь в экстренных случаях, когда мать по каким-либо причинам должна отлучиться и нет возможности взять ребенка с собой, или имеются строгие медицинские противопоказания. Самый лучший молокоотсос – ребенок, самая лучшая бутылочка – материнская грудь.
Аллергия на мед у ребенка
Организм ребенка наиболее подвержен влиянию аллергенов, что обусловлено слабостью и неадекватностью реакций иммунной системой.
Существует более 200 разновидностей меда. Однозначно сказать аллергия, на какой сорт меда появляется у вашего ребенка сложно. Один продукт пчеловодства может вызывать реакцию чувствительности, а другой будет абсолютно безобиден. Прояснить картину поможет только проведение аллергопроб.
Аллергия на мед у ребенка проявляется кожными реакциями лица, шеи, кистях рук и на ногах. С целью улучшения качества материнского молока, женщины съедали по ложке меда за полчаса до кормления. Многие смеси для питания Европейских производителей содержат небольшое количество меда. Однако большинство мам начинают вводить в рацион малыша мед по каплям только с годовалого возраста, а иногда не раньше семи лет.
Следует помнить, что мед – незаменимый продукт для ребенка. Хорошо давать его на ночь с теплым молоком. Растворять мед в горячем молоке или чае нельзя, так как в итоге от ценных свойств останется только глюкоза и сахар. Конечно, давать мед не стоит, если есть аллергия на данный продукт у ребенка.
Но вот грешить на мед, когда малыш поедает шоколад и другие сладости, пьет газировку, таскает мандарины – это уже лишнее.
Заболевания с высыпаниями
Сегодняшние врачи выделяют следующие категории заболеваний, вследствие которых появляются высыпания:
- Аллергии.
- Гормональные нарушения.
- Сосудистые болезни.
- Инфекции.
Что касается аллергических высыпаний, они возникают после того, как состоялся контакт с аллергеном. Это могут быть какие-нибудь продукты, одежда, растительная пыльца или же шерсть животных.
Если аллергия пищевая, может появиться красная сыпь, которая внешне будет похожа на крапивный ожог. Когда аллергическое отравление оказывается очень сильным, аллергия становится коростой и мокнет. Возможны высыпания на самых различных участках тела – особенно на лице. Из аллергенной пищи для новорожденных можно отметить цитрусы, молоко, красную рыбу и так далее.
Когда осуществляется искусственное вскармливание, внимание уделяют составам используемой питательной смеси. Из-за тех или иных белков, входящих в ее состав, вызывается кожная реакция
Дерматолог может подсказать по поводу того, какие продукты могут не вызывать сыпь на коже.
Еще высыпания могут быть лекарственными из-за принятия определенных медикаментозных препаратов. Например, нередко аллергенами оказываются антибиотики, и даже некоторые витаминные комплексы. В этом случае обязательно меняется терапевтический курс.
Проявление контактного дерматита у новорожденного обычно выражается небольшой сыпью. Иногда он провоцируется стиральным порошком или же тканью, использованной для детской одежды.
Когда ребенку еще не исполнился год, у него может возникать потница, характеризующая небольшими высыпаниями, находящимися на груди, иногда на шее. Она случается из-за долгого перегрева ребенка или из-за того, что уход за малышом проводится не надлежащим образом.
Часто встречающиеся симптомы и манипуляции в дерматологии:
- Высыпания на коже
- Вызов дерматолога на дом
- Зуд в уретре
- Кожный зуд
- Кожная сыпь
- Профилактика случайных половых связей
- Новообразования кожи
- Пиодермия
- Розовый лишай
- Стрептодермия
- Чесотка
- Шелушение кожи
- Грибковые инфекции
- Кожная инфекция
- Гной на коже
- Пузыри на коже
- Папилломы на крайней плоти
- Венерические болезни
- Строение кожи
Лечение аллергических реакций
Лечение аллергии должно назначаться врачом педиатром, аллергологом или иммунологом.
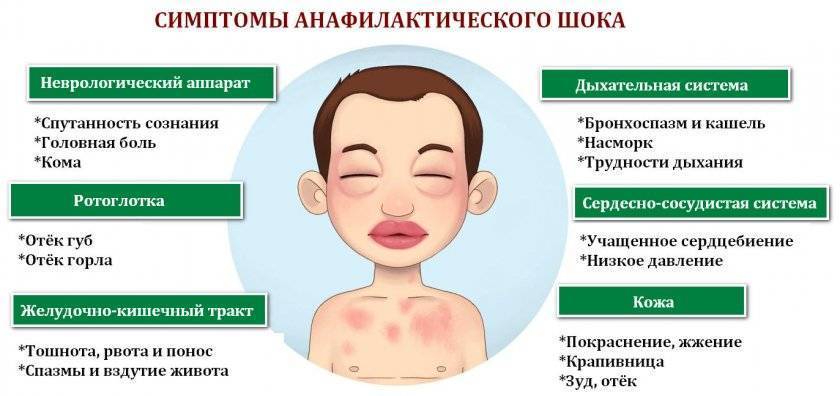
Для лечения легкой или умеренной степени аллергии (например, кожная сыпь, покалывание во рту или отек) используются антигистаминные препараты в форме таблеток или сиропа. Некоторые антигистаминные препараты могут вызвать у ребенка сонливость, которая может выглядеть как анафилаксия и затруднить понимание реакций ребенка. Поэтому лучше всего использовать антигистаминные препараты, которые не вызывают сонливость. Производители препаратов обязаны указывать все побочные эффекты на упаковке и в инструкции к препарату.
В зависимости от типа аллергической реакции у ребенка, ему могут потребоваться другие виды лечения. Например:
- Если у ребенка экзема, ему могут понадобиться кортикостероидные мази.
- Если у ребенка сенная лихорадка, ему могут понадобиться спреи из носа с кортикостероидами.
- Если у ребенка астма, ему может понадобиться ингалятор, такой как Вентолин или Асмол.
- Дети, которые имеют постоянную аллергию на укусы насекомых, пылевых клещей или пыльцу, могут пройти иммунотерапию, чтобы уменьшить или избавиться от своих симптомов.
У новорожденных порой сложно выяснить, является ли симптом проявлением аллергии или другого заболевания. Грудной ребенок еще только адаптируется к этому миру, знакомится с внешними аллергенами. Основные «критические» периоды, когда может дебютировать пищевая аллергия – это когда заканчивается грудное вскармливание, или когда начинают вводиться «прикормы». Кожные аллергические реакции могут быть вызваны в том числе и применением не подходящих ребенку косметических средств (кремы, пенки, шампуни, стиральные порошки), или при контакте ребенка с какой-либо бытовой химией.
Если вы увидели у новорожденного малыша какие-то нарушения на коже или при питании – обратитесь за консультацией к педиатру. Как правило, этого бывает достаточно, чтобы скорректировать диету и образ жизни ребенка.
В сложных ситуациях вам дадут направление к иммунологу-аллергологу, чтобы он достоверно поставил диагноз и назначил лечение малышу. Аллергия современными препаратами хорошо поддается лечению. Острые приступы можно быстро купировать, а само заболевание – или вылечить или ввести в устойчивую ремиссию.
Основные правила питания на первом году жизни:
Раннее прикладывание малыша к груди. Это возможно, если нет медицинских противопоказаний, провести сразу после родов, в родильном зале. С первыми каплями молозива ребенок получает необходимые питательные вещества, иммуноглобулины и психо-эмоциональный контакт с матерью.
Кормление малыша по требованию или свободное вскармливание. Первый месяц жизни малыша наиболее сложный, происходит адаптация к новым условиям жизни, вне утробы, в связи, с чем ему требуется питательная и психологическая поддержка, которую может обеспечить мама. Для мамочки это-то же сложный период, много тревог, переживаний, смена жизненных приоритетов и режима жизни, в связи с чем, лактация может быть несовершенной.
Первый месяц жизни является приспособительным, мамочка с малышом вместе учатся, вырабатывают режим дня и приобретают новый опыт. В связи с вышесказанным, малышу требуется более частое прикладывание к груди, и только он регулирует частоту кормлений.
Питание малыша должно проводиться во время бодрствования. В связи с тем, что у мамы период лактации сопровождается повышенным чувством ответственности и тревожности, частой ошибкой является кормление ребенка в полусонном состоянии. Это приводит к частым недокормам, так как сделав несколько глотков ребенок опять засыпает.
Правильное прикладывание ребенка к груди – самый важный процесс для формирования правильного питания на первом году жизни. Во время кормления головной конец малыша, обязательно, должен находиться в приподнятом состоянии. Если ребенка кормить в горизонтальном положении, это может приводить к срыгиваниям и желудочно-пищеводным рефлюксам, из-за незрелости сфинктеров. Во время сосания малыш должен захватывать ртом не только сосок, но и ареолу, что бы обеспечить себе достаточное поступление молока. Во время кормления не должно быть причмокиваний со стороны малыша, так как при этом вместе с молочком, поступает воздух.
В период грудного вскармливания ребенку не требуется дополнительных допоев. Считается, что в грудном молоке достаточно, помимо питательных и иммунных веществ, необходимой жидкости. Однако есть состояния малыша, при которых необходимо проведение допоев: различного рода заболевания, повышение температуры тела, срыгивания, жидкий стул и другие патологические состояния.
Психо-эмоциональное состояние мамы
Сцеживание молока негативно влияет на процесс лактации. У мамы вырабатывается столько молока, сколько необходимо именно ее малышу. Форсирование лактации (прием препаратов, обильный питьевой режим, использование народных средств) может приводить к избытку молока и приводить к лактостазам, маститам, что в свою очередь может быть поводом отлучения малыша от груди и нарушать питание на первом году жизни.