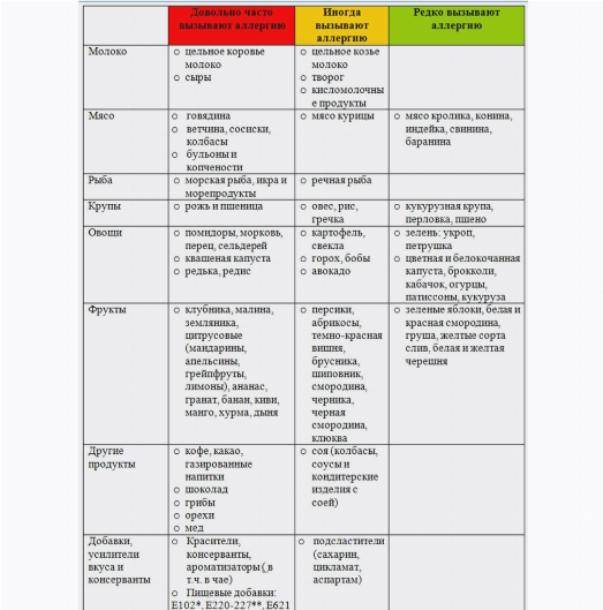
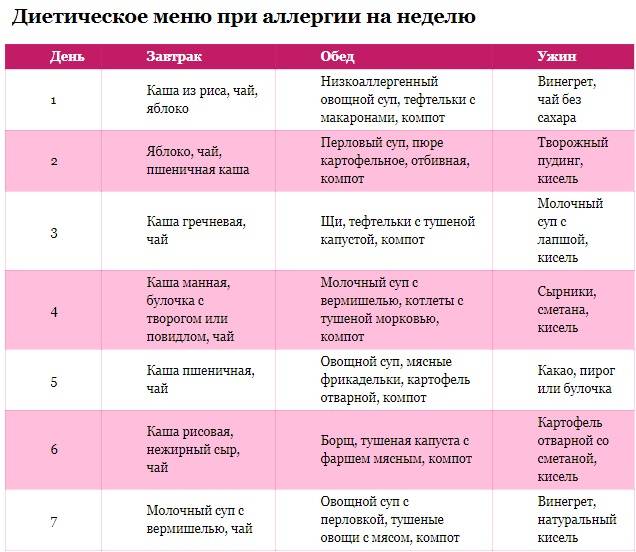
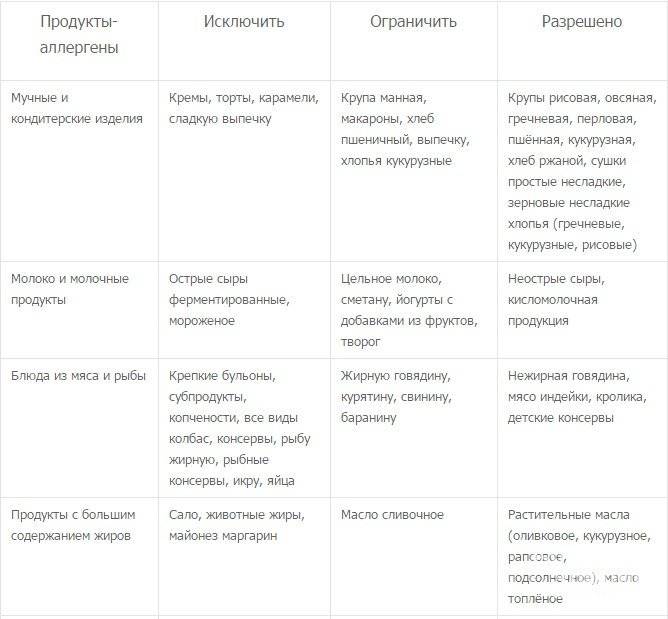
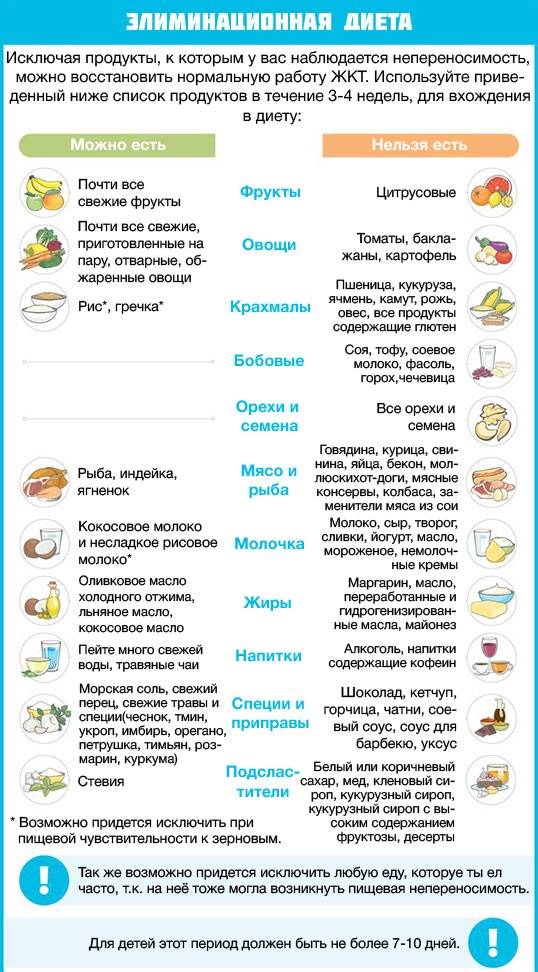
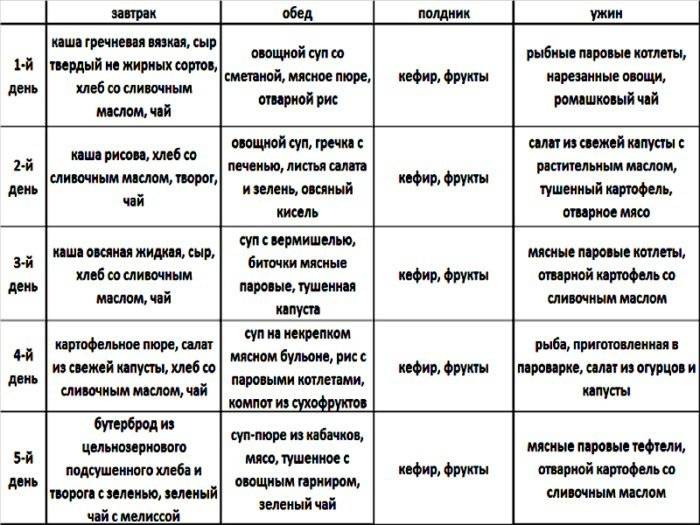
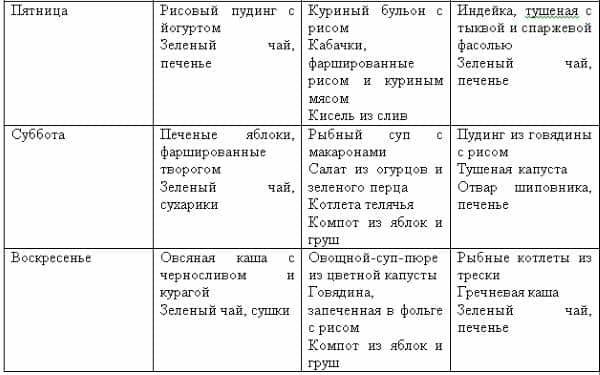
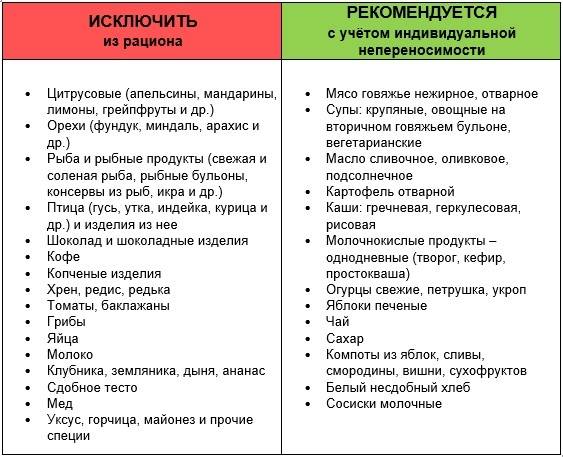
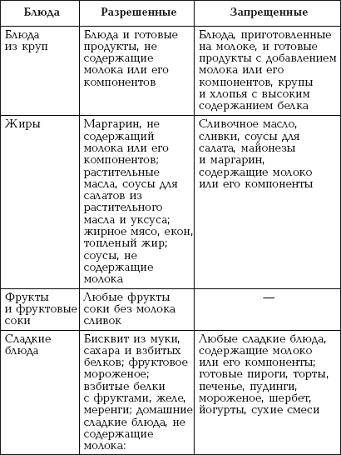
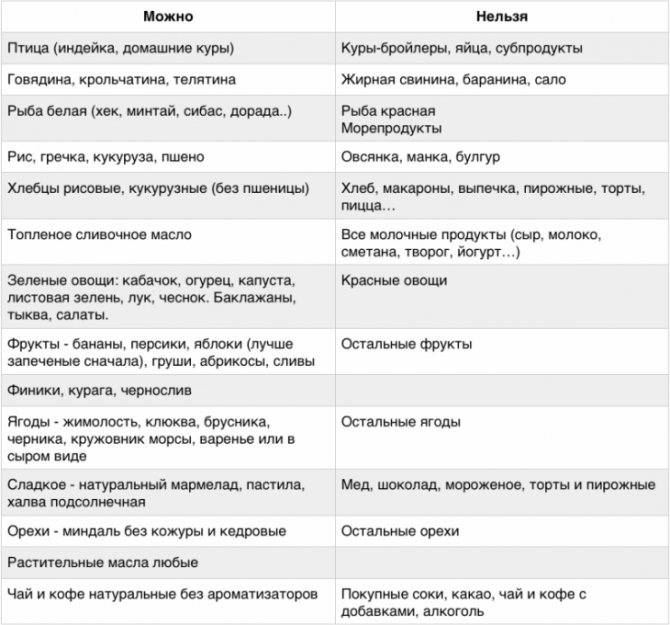
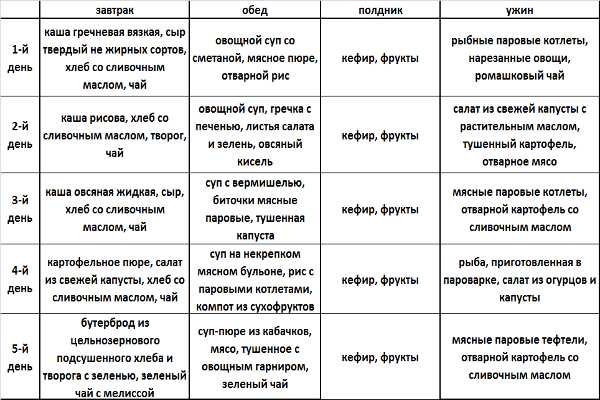
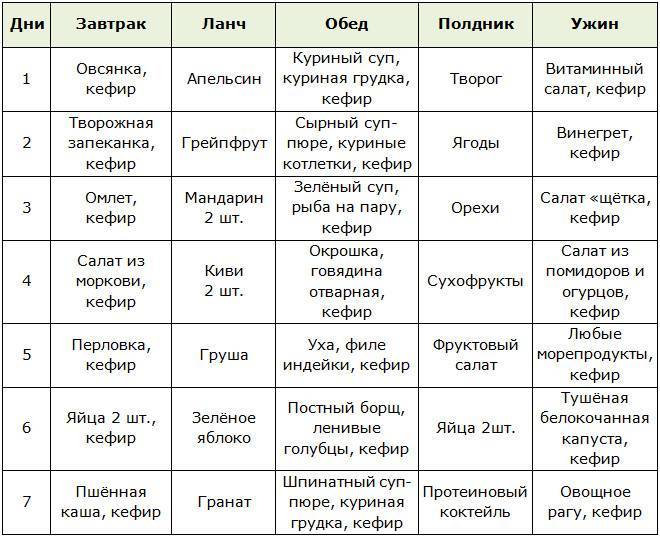
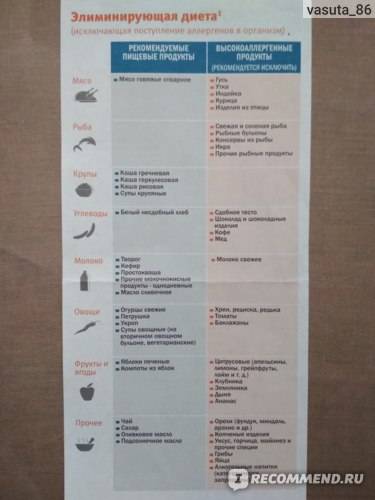
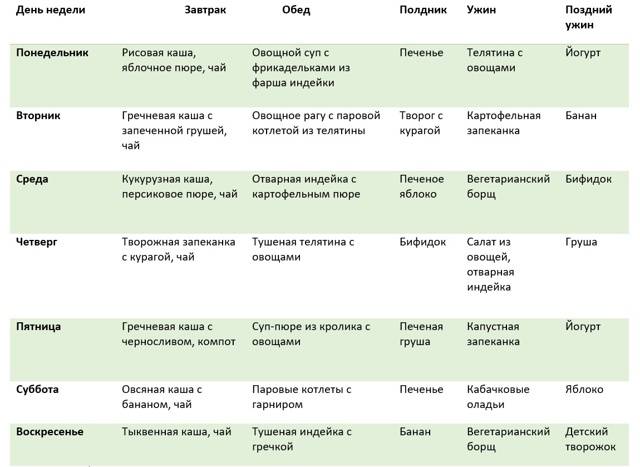
Местные (топические) противовоспалительные лекарственные средства.
Местные глюкокортикостероиды (МГКС) – препараты первой линии в лечении обострений атопического дерматита, и стартовая терапия в лечении средне-тяжелых и тяжелых форм заболевания. Кроме противовоспалительного эффекта, терапия топическими глюкокортикостероиды (ГКС) уменьшает колонизацию кожи S. aureus и, следовательно, оказывает воздействие на дополнительный триггерный (пусковой) фактор атопического дерматита. Возможны различные схемы и режимы применения МГКС. Возможно назначение более сильных препаратов на первом этапе с последующим переходом на более слабые, применение интермиттирующей схемы терапии на втором этапе.
Не рекомендуется разведение (смешивание) готовых лекарственных форм МГКС с индифферентным кремами, мазями, эмолентами, это не снижает вероятность побочного действия, но существенно снижает эффективность терапии.
При инфекционных осложнениях АтД (бактериальных и грибковых инфекциях кожи) применяются комбинированные препараты (МГКС + местный антибиотик и\или противогрибковый препарат).
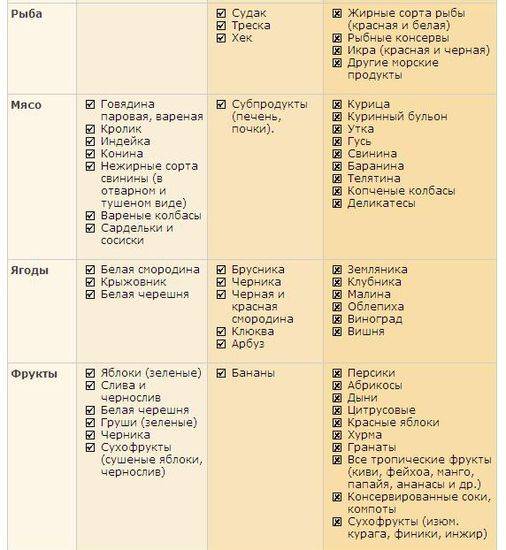
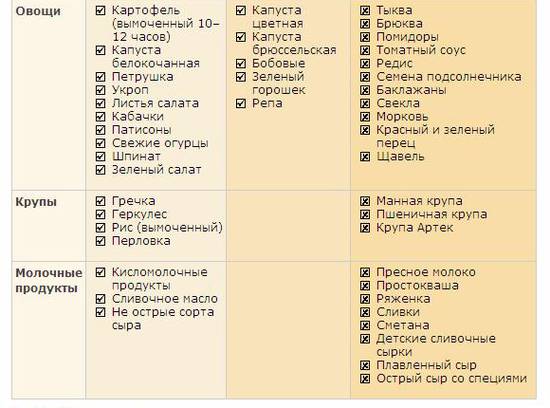
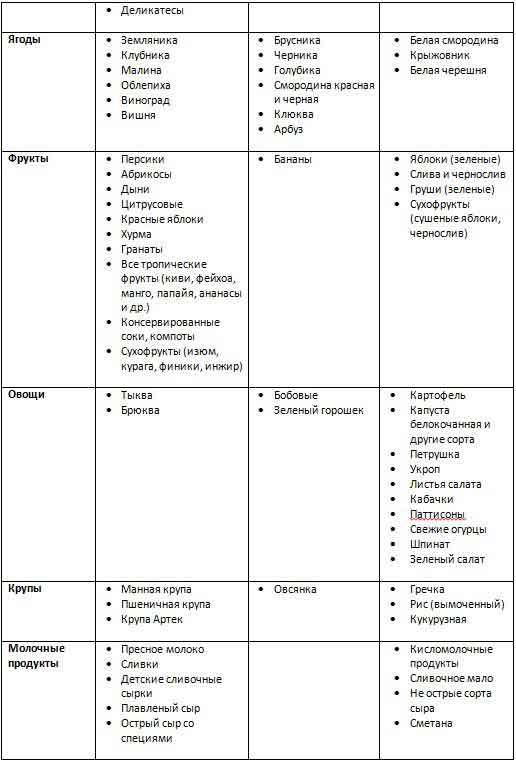
Разрешённые и запрещённые продукты для детей разного возраста
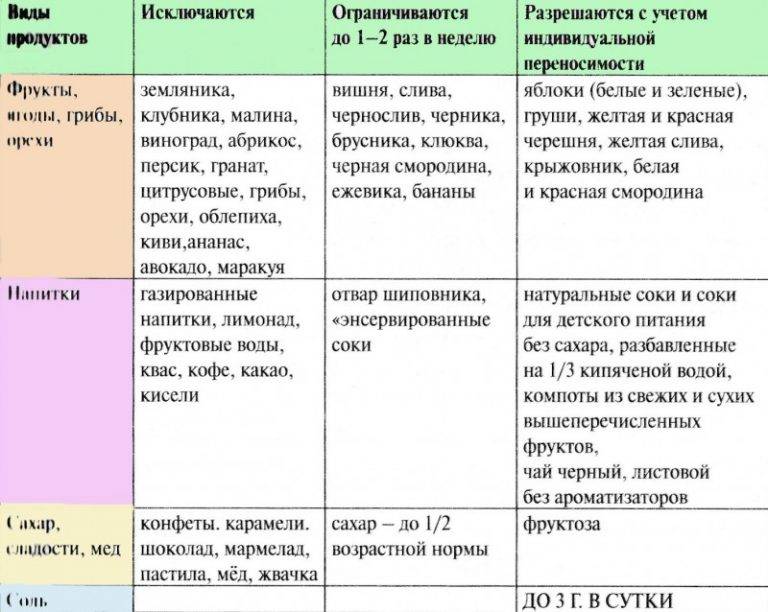
Младенческий атопический дерматит (3 мес — 2 года)
При возникновении младенческого диатеза у малыша, находящегося на грудном вскармливании, маме следует придерживаться специальной диеты. Предпочтение стоит отдавать:
- кисломолочным продуктам;
- овощам и фруктам зелёного цвета;
- кашам без глютена;
- нежирному мясу на пару.
Не рекомендовано употребление:
- копчёностей;
- колбас;
- шоколада;
- цитрусовых;
- мёда;
- маринованных продуктов.
При искусственном вскармливании необходимо подобрать гипоаллергенную смесь и разводить её большим количеством воды, чем рекомендует производитель. Прикорм следует вводить не ранее 6–7 месяцев. Для этого подойдут зелёные овощи и фрукты: брокколи, кабачки, зелёные яблоки, цветная и брюссельская капуста. Они обеспечат детский организм необходимыми витаминами.
Детский диатез (2 года — 12 лет)
При детском дерматите следует исключить:
- пищевые продукты с красителями;
- острую и жирную пищу;
- сладости;
- копчёности;
- морепродукты;
- цитрусовые;
- фрукты и овощи ярких цветов.
Предпочтение стоит отдавать:
- зелёным свежим овощам;
- мясу на пару;
- нежирному говяжьему бульону;
- крупам;
- оливковому маслу.
Подростки (12–15 лет)
В подростковом возрасте атопический дерматит бывает не столь выражен, как у младенцев, протекает довольно быстро. Однако это не отменяет специальную диету в период обострения заболевания. В 12-15 лет дети могут самостоятельно контролировать свой рацион. Родителям следует привить ребёнку основы здорового питания.
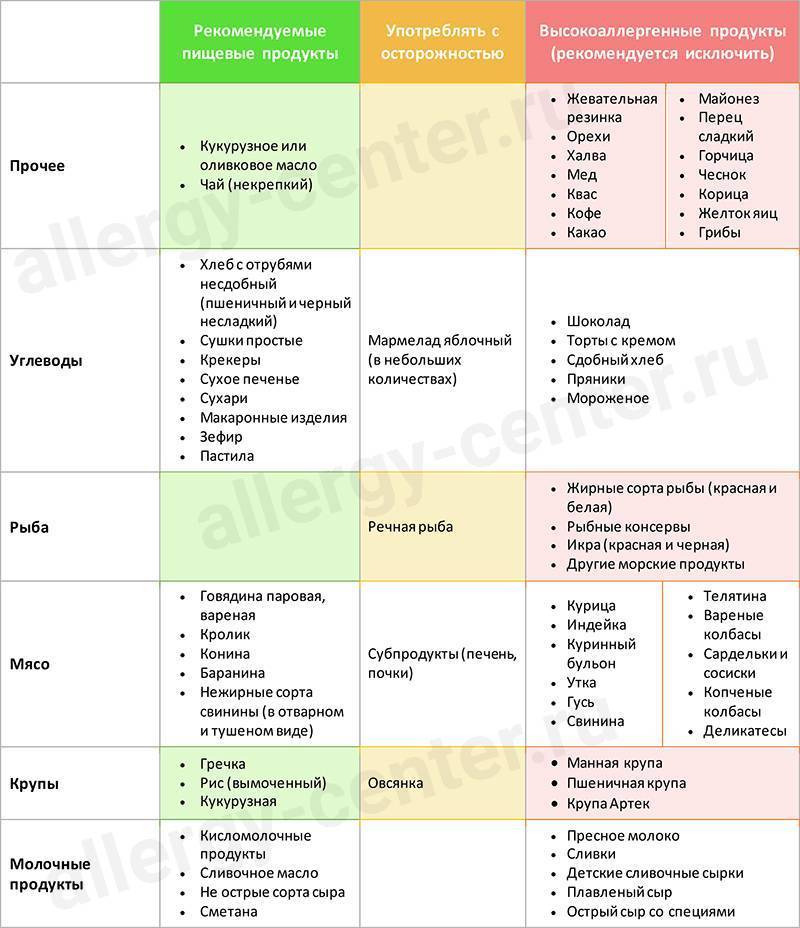
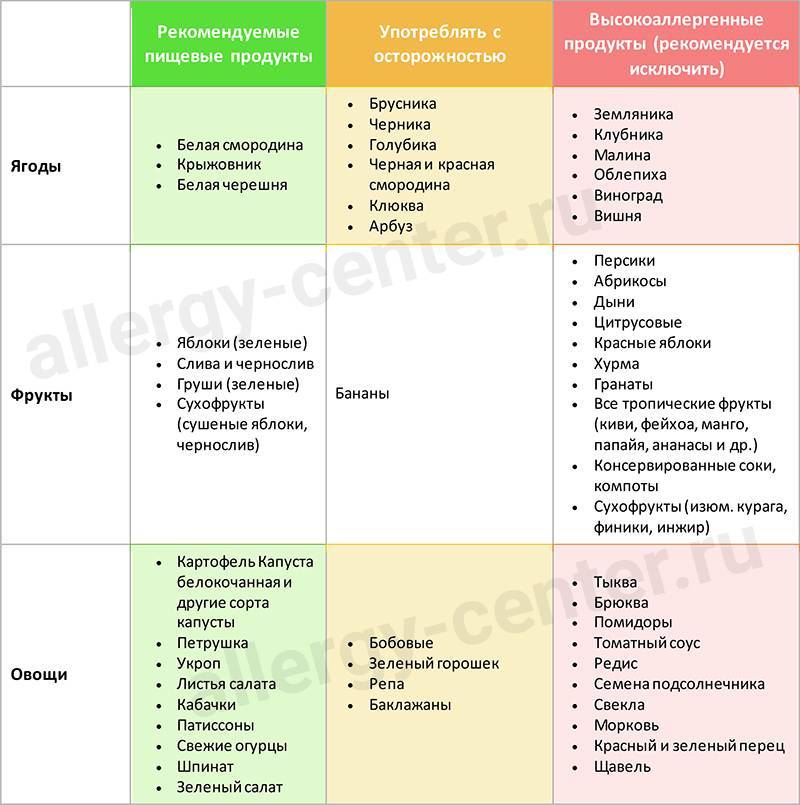
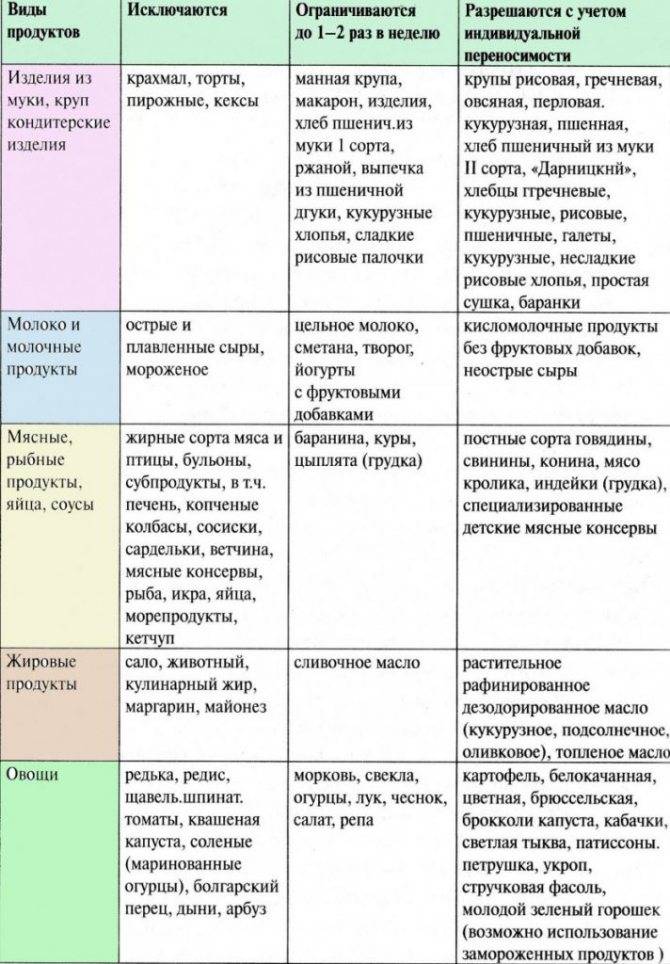
Рекомендуемые продукты
Употреблять с осторожностью
Запрещённые продукты
Масло
кукурузное;
оливковое.
подсолнечное
сливочное;
маргарин.
Хлеб
ржаной с отрубями
из пшеницы
сдобный
Крупа
рисовая;
гречневая;
кукурузная.
овсяная
манная
Сладости
простые сухари и сушки
яблочный мармелад
торты;
шоколад;
пряники и др.
Рыба
речная
жирные сорта рыбы;
икра;
морепродукты;
рыбные консервы.
Мясо (мясные продукты)
говядина паровая;
кролик;
баранина.
субпродукты (почки, печень)
курица;
индейка;
гусь;
утка;
свинина;
варёные и копчёные колбасы;
сосиски;
деликатесы.
Ягоды
крыжовник;
белая смородина.
черника;
голубика;
арбуз.
земляника;
вишня;
черешня;
малина;
виноград;
облепиха.
Фрукты
зелёные яблоки;
груши;
сливы;
сушёные яблоки;
чернослив.
бананы
цитрусовые;
красные яблоки;
все тропические фрукты;
консервированные соки и компоты;
хурма;
гранат;
дыни;
абрикосы;
персики.
Овощи и зелень
все зелёные сорта капусты;
кабачки;
патиссоны;
свежие огурцы;
картофель, предварительно вымоченный в воде;
петрушка;
укроп.
баклажаны;
репа
помидоры;
морковь;
свёкла;
жёлтый и красный перец;
щавель;
крахмал.
Молочные продукты
кисломолочные продукты;
сметана;
неострый сыр.
пресное молоко;
плавленый сыр и детские сырки;
острый сыр;
сливки.
Напитки
чай без добавок;
компоты из свежих яблок и груш;
разбавленные натуральные соки.
отвары из овощей и фруктов;
консервированные соки.
газированные напитки;
кофе;
какао;
кисель;
квас.
Диета в первый месяц (2-4 недели после операции)
Первый месяц после операции особо важен для восстановления нормальной работы пищеварительного тракта пациента и улучшения общего самочувствия. Именно этот отрезок времени является ключевым для нормализации пищеварительных функций организма. Поэтому на его протяжении необходимо тщательно соблюдать рекомендации, предписанные врачом. Таковые включают не только требования к организации питания, но и комплекс мер по обеспечению надлежащей физической нагрузки, медикаментозной терапии и уходу за ранами.
После проведения лапароскопической холецистэктомии соблюдение диеты обычно необходимо на протяжении 1 месяца. Затем по согласованию с гастроэнтерологом могут быть сделаны послабления в диете, расширен спектр употребляемых продуктов, сняты ограничения в питании.При открытой полостной холецистэктомии период жестких ограничений в питании продолжительнее, чем при холецистэктомии. Независимо от типа проведенной операции на протяжении первого месяца рекомендуется исключить из питания:
- жареную пищу
- жирные продукты
- острую и пряную пищу
- копчености
- алкоголь.
Также в этот период рекомендовано полностью отказаться от табакокурения, так как оно замедляет послеоперационное восстановление организма. Блюда должны быть немного теплыми, необходимо избегать холодной или горячей пищи. Требуется регулярное питание 4–6 раз в день, еду желательно принимать примерно в одно и то же время. Введение новых продуктов в рацион необходимо осуществлять постепенно, внимательно прислушиваться к реакции организма и при необходимости консультироваться у гастроэнтеролога.
Со второй недели при отсутствии осложнений применяют диету 5а. Это разновидность диеты 5, характеризующаяся пониженным химическим и механическим воздействием на пищеварительный тракт, это делает ее предпочтительной после холецистэктомии. Это диета является весьма щадящей — все продукты варят или готовят на пару. Меню диеты 5а основано на отварных рыбе и мясе, котлетах на пару, белковых омлетах, овощных супах, паровых пудингах с творогом, пюре из картошки, киселе из фруктов, измельченных кашах на молоке, тушеных овощах.
В случае плохого перенесения диеты 5а (вздутие живота, поносы, боли в подреберье) может быть назначена диета 5щ, характеризующаяся еще большей деликатностью в отношении пищеварительной системы.
Пример меню:
- Первый завтрак: полпорции манной каши на молоке, чай, 110 г парового омлета из белков яиц.
- Второй завтрак: шиповниковый отвар, 100 г свежего пресного творога.
- Обед: 100 г парового суфле из отварного мяса, полпорции протертого супа с овощами и овсянкой, 100 г желе из фруктов, 100 г пюре из моркови.
- Полдник: 100 г запеченых яблок.
- Ужин: полпорции пюре из картофеля, вареная рыба, чай.
- Завершающая еда: кисель или кефир.
- Общая суточная доза: 200 г белого хлеба, 30 г сахара.
Характеристика аглютеновой диеты
Аглютеновая диета назначается при глютеновой энтеропатии, вызванной непереносимостью белка глютена.
Диета полноценная, с полным исключением пшеницы, ржи, ячменя, овса, с повышенным содержанием белка, солей кальция и несколько увеличенной энергоценностью. Диета механически и химически щадящая, исключаются блюда, увеличивающие бродильные процессы.
Рекомендуются два варианта диеты: первый для пациентов с избыточной массой тела; второй — для лиц с нормальной или пониженной массой тела.
Кулинарная обработка: все блюда подаются в отварном виде или приготовленные на пару. В зависимости от функционального состояния кишечника пища измельчается или протирается (в период поносов) или готовится без специального измельчения (при нормализации стула). В период стойкой ремиссии рекомендуются такие способы приготовления пищи, как запекание и легкое обжаривание.
Режим питания: 5–6 раз в день.
Температура пищи: горячих блюд — 57–62 °С, холодных — не ниже 15 °С. Исключаются горячие и холодные блюда.
Химический состав и энергоценность: белки — 100–120 г, жиры — 100–110 г, углеводы — 400–450 г, калорийность — 2940–3270 ккал, поваренная соль — 6–7 г, свободная жидкость — 1,5 литра.
Первый вариант аглютеновой диеты
Белки — 95–110 г, жиры — 90– 100 г, углеводы — 250–350 г, калорийность 2235–2540 ккал, поваренная соль — 3–4 г, свободная жидкость — 1,5–2 литра.
Применяются нормы лечебного питания (утвержденные Приказом Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания») при соблюдении диеты с физиологичным количеством белка при снижении калорийности диеты (вариант диеты с пониженной калорийностью) с включением специализированных продуктов питания смесей белковых композитных сухих (СБКС) в объеме 24 г смеси (например, при применении СБКС «Дисо» «Нутринор» — 9,6 г белка) в составе суточного набора продуктов. Белковая коррекция стандартной диеты проводится в соответствии с Приказом Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания».
Хотите больше новой информации по вопросам диетологии?
Оформите подписку на информационно-практический журнал «Практическая диетология»!
Второй вариант аглютеновой диеты
Белки — 100–120 г; жиры — 100–110 г; углеводы — 300–400 г; калорийность 2500–2900 ккал, поваренная соль — 6–7 г, свободная жидкость — 1,5–2 литра.
Применяются нормы лечебного питания при соблюдении диеты с физиологичным количеством белка (основной вариант стандартной диеты) с включением специализированных продуктов питания смесей белковых композитных сухих в объеме 27 г смеси (например, при применении СБКС «Дисо» «Нутринор» — 10,8 г белка) в составе суточного набора продуктов. Белковая коррекция стандартной диеты проводится в соответствии с Приказом Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания».
Полезные продукты при аппендиците
Для избегания обострения аппендицита необходимо не переедать и
стараться употреблять в пищу только качественные свежие продукты
натурального происхождения. Продукты, которые положительно влияют
на желудочно-кишечный тракт:
-
Груши, которые
богаты клетчаткой так необходимой для нормальной работы кишечника.
Также в ней содержится глюкоза, которая не требует инсулина для
усвоения организмом, что очень полезно при нарушениях в поджелудочной
железе. -
Овсянка,
благодаря своему богатому химическому составу нормализует работу
кишечника и считается прекрасным средством профилактики запоров
и поноса. Также ее употребление способствует выведению из организма
свинца. - Коричневый рис практически не подвергается обработки. Поэтому
в нем сохраняются все полезные вещества. Так входящая в его состав
клетчатка улучшает работу желудочно-кишечного тракта. - Биойогурт содержит в своем составе ацидофильные молочные бактерии,
которые помогают улучшить пищеварение и оптимизировать кишечную
флору. -
Ягоды,
являясь источником пищевых волокон и антиоксидантов, не только
насыщают организм, но и обогащают его полезными веществами и витаминами. - Зеленый салат содержит глюкосинолаты, способствующие выведению
из организма тяжелых металлов и очищению печени. Также в салатах
много бета-каротина и фолиевой кислоты. -
Артишок
богат на клетчатку, соли калия и натрия. Он помогает при проблемах
связанных с пищеварением. - Цельное коровье молоко, которое необходимо употреблять ежедневно,
помогает избежать хронического аппендицита. - Непросеянная пшеница считается признанным профилактическим средством
против аппендицита, так как содержит отруби. - Овощные соки из свеклы,
огурца и моркови нужно употреблять в пищу в качестве профилактики
аппендицита. - Гречневая крупа содержит железо, кальций и магний, а также помогает
в выведении из организма шлаков и ионов тяжелых металлов. -
Перловая
крупа считается мощным антиоксидантом, так как в ней содержится
селен, витамины группы В, минералы и протеины. Она богата аминокислотами,
в частности лизином, который оказывает противовирусное действие.
Также в ее состав входит фосфор, который способствует нормальному
обмену веществ. - Сливы богаты на антитоксиданты, которые борются с находящимися
в организме свободными радикалами. Также употребляя сливы можно
избежать запоров, и, следовательно, обострения аппендикса. -
Чечевица
является источником железа, клетчатки и цинка. Она повышает общую
работоспособность организма и его сопротивляемость различным заболеваниям. - Хлеб грубого помола – источник пищевых волокон, витаминов, клетчатки
и микроэлементов. Он очищает пищеварительный тракт и нормализует
работу желудка. - Яблоки содержат витамины Е, С, В2, В1, Р, каротин, железо, калий,
органические кислоты, марганец, пектины, кальций. Они способствуют
нормализации работы желудка и пищеварительной системы, а также предупреждают
появление запоров. -
Чернослив
изобилует балластными веществами, пектинами, витаминами и микроэлементами,
которые очень важны для работы желудочно-кишечного тракта. - Помидоры обладают противовоспалительными антибактериальными свойствами,
благодаря содержащимся в них фитонцидам, фруктозе, глюкозе, минеральным
солям, йоду, калию, магнию, натрию, марганцу, кальцию, железу, витаминам
E, PP, A, B6, B, B2, C, K, бета-каротину, органическим кислотам
и антиоксиданту – ликопену. - Морковь помогает нормализовать работу всей пищевой системы человека,
предотвратить появление запоров, которые являются провокаторами
аппендицита. Все это возможно, благодаря содержанию в ней витаминов
группы В, К, С, РР, Е, калия, магния, железа, меди, фосфора, кобальта,
хрома, йода, цинка, фтора, никеля. -
Капуста,
а именно ее сок прекрасно справляется с запорами, помогает нормализовать
пищеварение и обогатить организм полезными витаминами. - Свекла содержит в своем составе много пектиновых веществ, что
делает ее прекрасным защитником организма от действия тяжелых и
радиоактивных металлов. Также их наличие способствует выведению
холестерина и задержке развития вредных микроорганизмов в кишечнике. - Морская капуста богата на хлорофилл, который имеет ярко выраженный
антиканцерогенный эффект, а также на витамин С и каротиноиды. - Зеленый горошек помогает снизить болевые ощущения при аппендиците.
-
Кефир помогает
снять воспаление аппендикса.
Народные средства в борьбе с аппендицитом
Народная медицина наряду с традиционной также рекомендует ряд
средств, которые могут помочь снять воспаление аппендикса:
Особенности меню для кормящих мам
В период лактации важно следить за питанием кормящей матери, так как пища напрямую влияет на качество грудного молока и его состав. Так, при употреблении шоколада, цитрусовых, слишком жирной пищи или продуктов, содержащих красители, ароматизаторы или другие синтетические добавки (стабилизаторы, эмульгаторы) неокрепшая иммунная система малыша может реагировать слишком бурно: появляются высыпания на щечках, колики, вздутие живота, запоры или поносы
Особенное внимание питанию должны уделять мамы, которые сами страдают от аллергии. Доказано, что склонность к повышенной пищевой чувствительности передается по наследству, а значит, вероятность проявления аллергии у детей, один (или оба) из родителей которых страдают от аллергии, намного выше
В таком случае основой рациона кормящей матери должны стать безмолочные каши, вегетарианские супы из разрешенных овощей и круп, фрукты и ягоды неярких цветов, сухофрукты.
Атопический дерматит и микроорганизмы
Большинство пациентов с атопическим дерматитом являются носителями S. aureus (золотистого стафилококка), который часто может усугублять кожные проявления заболевания. Пациенты с атопическим дераматитом также подвержены развитию герпетической инфекции (Herpes simplex virus). Грибковая инфекция (Malassezia supp.) также часто возникает у пациентов с атопическим дерматитом.
Раздражающие факторы
Часто одежда из грубой или шерстяной ткани механически раздражает кожу и вызывает обострение атопического дерматита и экземы. Химические раздражители, в том числе мыла и моющие средства, парфюмерия и косметика также могут иметь значение. Повышенная сухость воздуха усиливает потерю воды с поверхности кожи и ухудшает проявления атопического дерматита.
В зависимости от возраста значимость тех или иных провоцирующих факторов меняется.
(по «Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL»)
Лабораторные и инструментальные исследования.
- Клинический анализ крови (наличие эозинофилии является неспецифическим признаком).
- Определение аллергенспецифических IgE в сыворотке крови и проведение кожного тестирования (при отсутствии острых проявлений АтД) помогают оценить сенсибилизацию к пищевым продуктам. Диагностическая чувствительность и специфичность значительно варьируют для различных пищевых продуктов, систем считывания и возрастных групп. При этом нужно учитывать, что положительные результаты тестов не доказывают наличие аллергии и должны подтверждаться провокационными тестами или элиминационной диетой. Более полезны отрицательные результаты, позволяющие доказать отсутствие участия пищевого продукта в механизме заболевания.
- Такие тесты, как определение цитотоксичности лимфоцитов, дегрануляции базофилов (тучных клеток) и сывороточного IgG (или подклассов) недостаточно информативны и не должны использоваться.
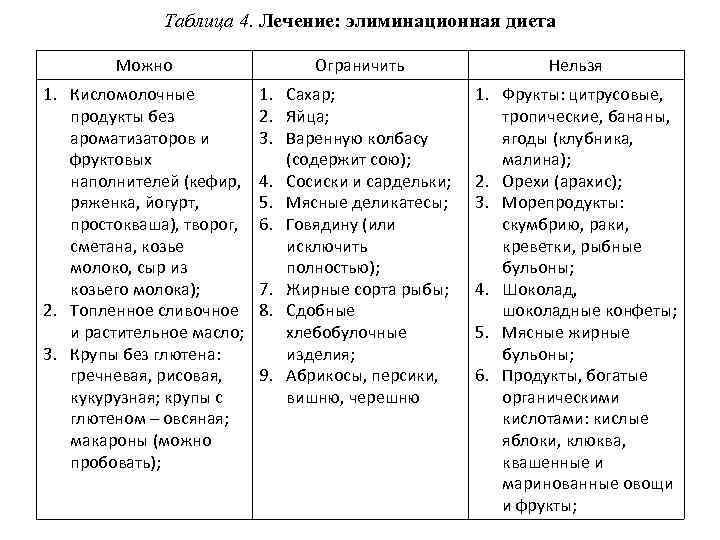
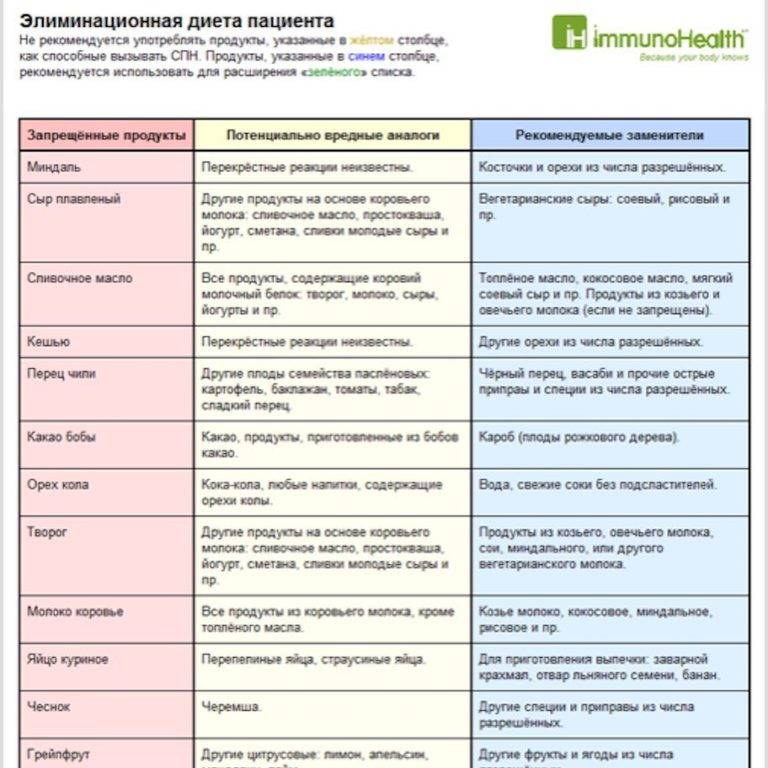
- Лучшие диагностические результаты дают стандартизированные контролированные врачом пищевые провокационные пробы (в России недоступны) или назначение элиминационно-провокационной диеты для определения роли пищевого продукта в заболевании.
- Определение общего IgE. У многих пациентов с АтД определяется выраженное увеличение его уровня, хотя низкий уровень IgE не служит критерием для исключения диагноза АтД и не указывает на отсутствие атопии.
Системная терапия атопического дерматита
Антигистаминные препараты. Терапевтическая ценность антигистаминных препаратов основывается главным образом на их седативном эффекте, они используются как краткосрочное дополнение к местному лечению в течение обострений, сопровождающихся интенсивным зудом. Дополнительным показанием служит наличие у части больных респираторных форм атопии, в этом случае предпочтение должно отдаваться антигистаминным препаратам II поколения.
Системные глюкокортикостероиды. Используются при тяжелом течении АтД коротким курсами. Убедительных доказательств их эффективности в сравнении с МГКС нет. Известно, что по окончании терапии системными ГКС заболевание часто рецидивирует. Кортикостероиды в виде длительной системной терапии ассоциируются с развитием ряда побочных эффектов (нарушение роста, остеопороз, катаракта, лимфопения и др.). В острых случаях АД краткосрочная системная терапия ГКС может быть эффективна, но следует избегать длительного применения системных коритикостероидов у детей.
Иммуносупрессивная терапия. Циклоспорин А, Азатиоприн. Возможно использование этих препаратов при тяжелом упорном течении АтД, но их токсичность и наличие большого числа побочных эффектов ограничивают применение данных препаратов.
Фототерапия. Лечение АД фототерапией представляет собой стандартную терапию второй линии взрослых пациентов, в период обострения часто используется в комбинации с кортикостероидами. Фототерапия у детей до 12 лет применяется лишь в исключительных случаях. На сегодняшний днь не получена информация об отдаленных эффектах УФ терапии.
Иммунотерапия. Аллергенспецифическая иммунотерапия (АСТТ) с пищевыми аллергенами не показала своей эффективности в лечении АтД.
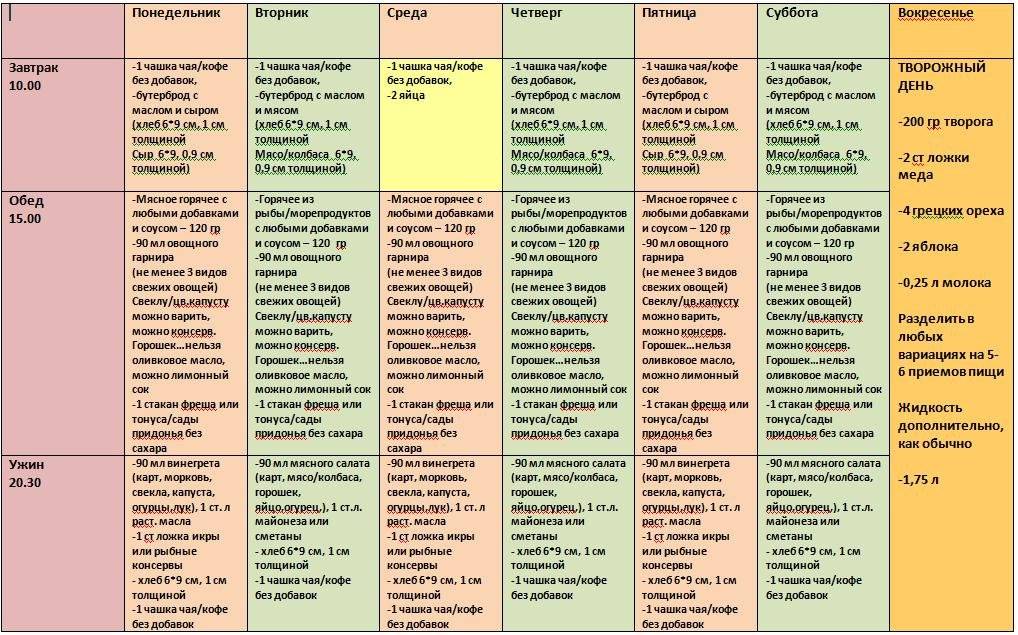
Основные принципы диеты
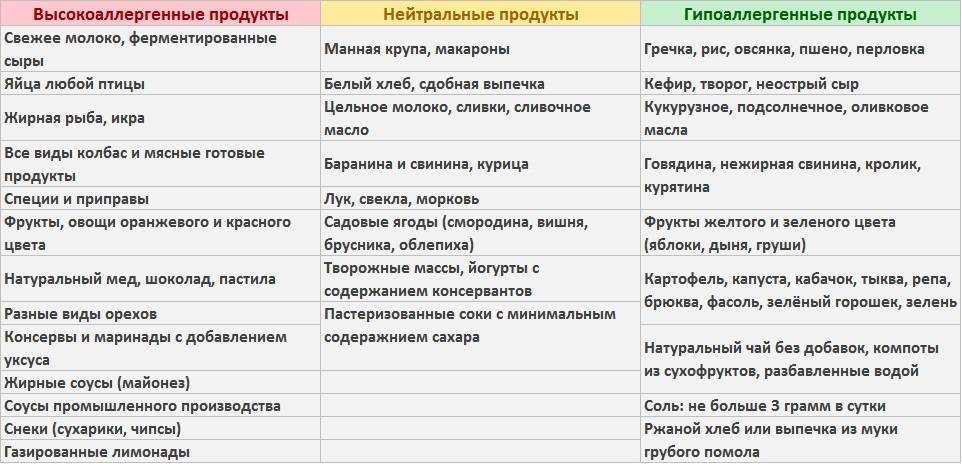
- Основой рациона должны стать гипоаллергенные продукты.
- Меню должно быть сбалансированным. Нужно следить за соотношением БЖУ, количеством витаминов и минералов. Диета предназначена для лечения, а не для похудения.
- Более полезным будет дробное питание. Суточное количество пищи нужно разделить на 5-6 приемов. Это улучшит процессы пищеварения, снизит нагрузку на органы желудочно-кишечного тракта. Во время приступа аллергии люди часто теряют аппетит, поэтому им легче есть небольшими порциями.
- Продукты лучше варить или готовить на пару. Если речь идет о бульоне, то воду в процессе приготовления рекомендуется сливать 2-3 раза.
- Питьевой режим не менее важен, чем правильное питание. Суточная норма жидкости — 1,5-2,5 л.
- Нужно отказаться от алкоголя.
- Пища должна быть теплой. Слишком холодные или горячие блюда/напитки раздражают оболочки пищеварительного тракта.
Дробное питание — частое питание маленькими порциями.
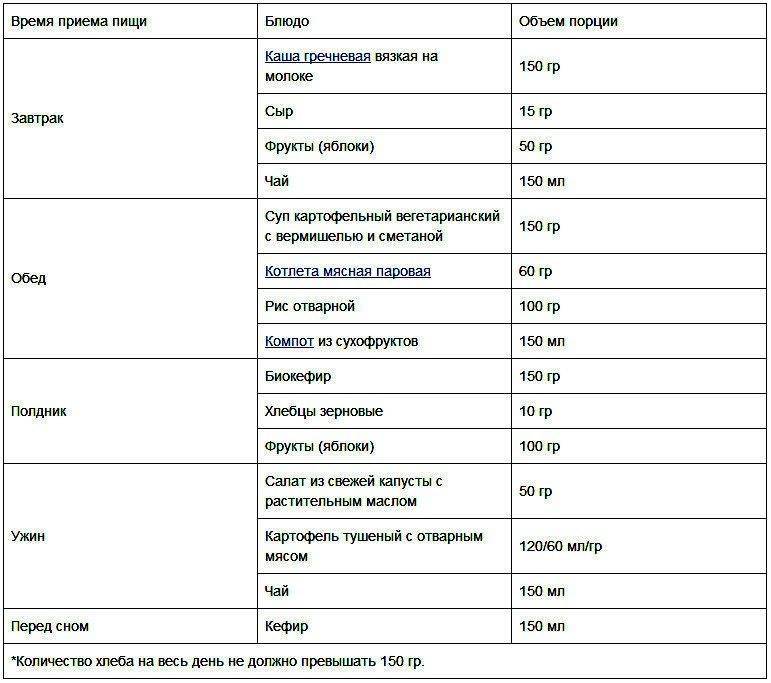
Гипоаллергенная диета: рецепты
Суп с курицей и шпинатом
- куриный бульон (не слишком наваристый);
- 150 г свежего шпината;
- 1 луковица;
- 70 мл нежирной сметаны;
- 20 г сливочного масла;
- зелень укропа.
 Суп с курицей и шпинатом — простое, полезное и легкое блюдо.
Суп с курицей и шпинатом — простое, полезное и легкое блюдо.
Капустник
- 300 г свежей цветной капусты;
- 50 г овсяных хлопьев;
- 25 г сливочного масла.
 Капустник рекомендуется чаще включать в повседневное меню.
Капустник рекомендуется чаще включать в повседневное меню.
Мясные котлеты на пару
- 500 г мясного фарша (лучше брать куриный, но подойдет также смесь свиного и говяжьего);
- 2 ломтика хлеба;
- ½ ст. молока;
- 1 луковица;
- 1 яйцо.
 Приготовить куриные котлеты на пару не сложно.
Приготовить куриные котлеты на пару не сложно.
«Ежики» из птицы с кабачками
- 1 средний кабачок;
- 1 куриная грудка (можно взять мясо индейки);
- 3 ст.л. риса;
- свежая зелень и специи.
 «Ежики» из птицы с кабачками — диетическое блюдо.
«Ежики» из птицы с кабачками — диетическое блюдо.
Творожная запеканка
- 400 г творога низкой жирности;
- 2 яичных белка;
- ½ ч.л. манной крупы;
- 10 г пищевой соды;
- 5 мл уксуса;
- 50 г изюма;
- сахар по вкусу (можно готовить и без него).
 Творожную запеканку можно употреблять детям.
Творожную запеканку можно употреблять детям.
Запеченные яблоки
- яблоки;
- обезжиренный творог;
- мед (или другой подсластитель, если на этот продукт у вас аллергия).
 Запеченные яблоки — невероятно вкусный рецепт.
Запеченные яблоки — невероятно вкусный рецепт.
Сладости для аллергиков
- Е 321 — бутилгидрокситолуол;
- Е 200 — сорбиновая кислота;
- В 500-553 — ароматизаторы;
- Е 210-219 — бензойная кислота и ее производные;
- Е 249-252 — нитраты;
- Е 621-625 — глютаматы.
 Сладости можно заменить сухофруктами.
Сладости можно заменить сухофруктами.
Эмоленты в лечении атопического дерматита
Использование смягчающих (эмолентов) и увлажняющих средств является основой терапии атопического дерматита. Основная особенность заболевания – выраженная сухость кожи, обусловленная дисфункцией кожного барьера с повышенной чрескожной потерей воды.
Этот процесс обычно сопровождается интенсивным зудом и воспалением. Применении эмолентов позволяет восстановить водно-липидный слой и барьерные функции кожи, применять их необходимо постоянно, даже при отсутствии видимого воспаления.
В зависимости от стадии и локализации АтД применяются различные формы эмолентов/увлажняющих средств – лосьоны, кремы, мази. Средства ухода в виде крема должны наноситься на очищенную кожу за 15мн. до нанесения местных противовоспалительных лекарственных средств, в виде мазей – через 15 мин. после них.
Необходим правильный и ежедневный уход за кожей. Рекомендовано ежедневное купание в теплой воде (32-35 гр), продолжительностью не более 10-15 минут. Следует использовать средства с мягкой моющей основой с рН 5,5, не содержащие щелочи (исключить мыло). Кожу не следует растирать различными губками, щеткам пр. После купания необходимо аккуратно промокнуть кожу мягким хлопковым материалом, не растирая и не вытирая её досуха, и нанести смягчающее/увлажняющее средство.
Чем дополнить лечение дерматита, кроме диеты?
Соблюдение правил гипоаллергенного питания очень важно, но одна только диета неспособна справиться с дерматитом. Чтобы выздоровление пациента произошло как можно скорее, предлагаем вам дополнить назначенную врачом терапию использованием продукции «Ла-Кри».. Восстанавливающий крем содержит в составе экстракты череды, фиалки, грецкого ореха, бисаболол, пантенол и масло авокадо
Эти компоненты оказывают противовоспалительный, противозудный и смягчающий эффект.
Восстанавливающий крем содержит в составе экстракты череды, фиалки, грецкого ореха, бисаболол, пантенол и масло авокадо. Эти компоненты оказывают противовоспалительный, противозудный и смягчающий эффект.
Интенсивный крем используют для смягчения и увлажнения очень сухой кожи. Содержит масла зародышей пшеницы, ши и жожоба, экстракты фиалки и солодки, бисаболол, аллантоин и лецитин.
Очищающий гель – оптимальная замена обычным средствам для умывания. В состав входят экстракты солодки и грецкого ореха, гипоаллергенные моющие компоненты, производные масла авокадо и оливы.
Разрешенные продукты
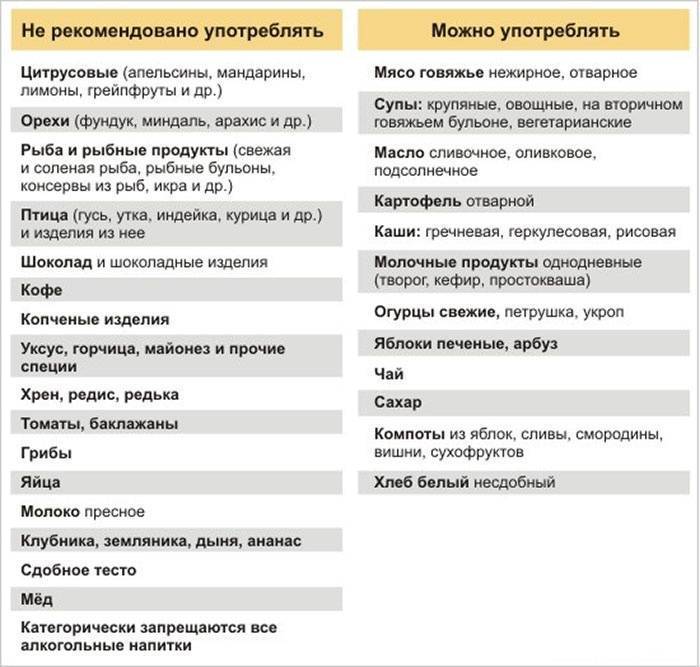
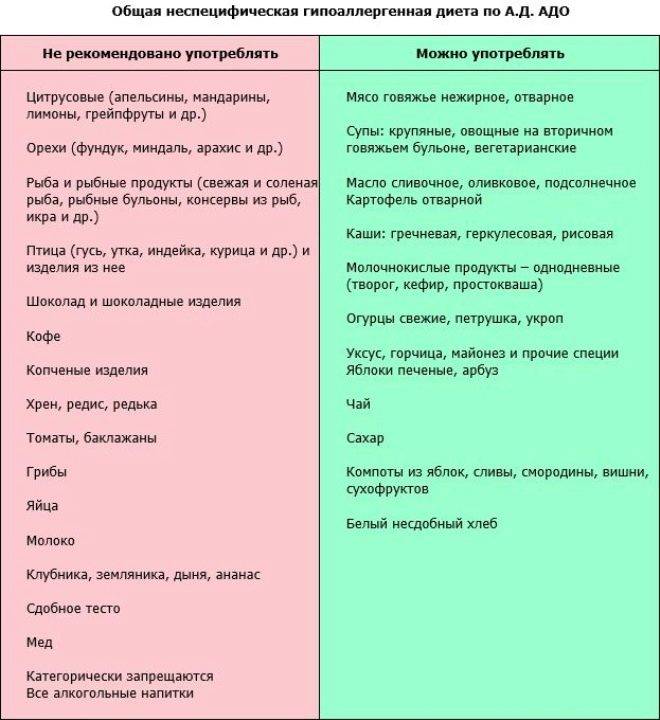
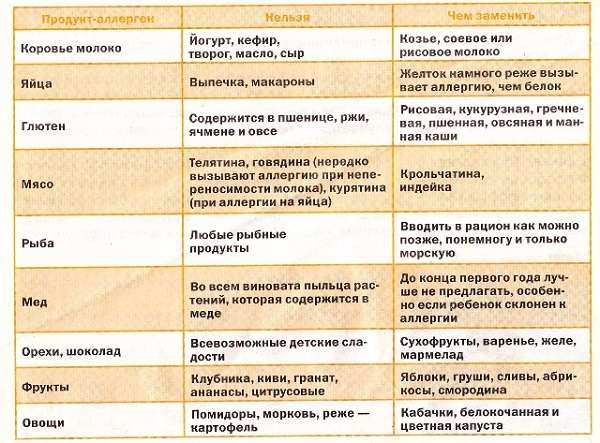
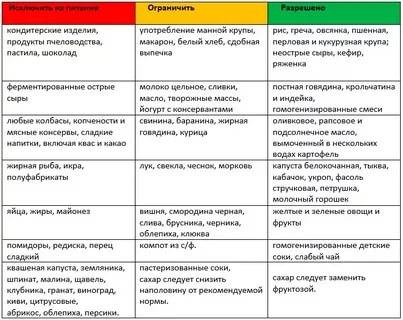
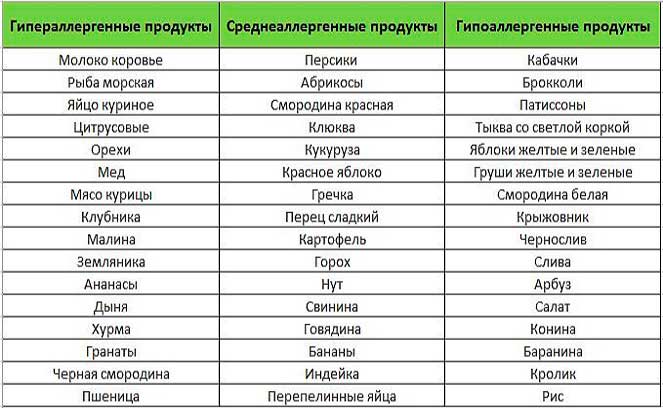
В случае определения пищевой аллергии важным элементом лечения станет специальная диета. В ее основе продукты, считающиеся гипоаллергенными, то есть не вызывающими негативных реакций со стороны иммунной системы.
Безопасными для аллергиков считается белое мясо птицы (индейка и курица), растительное масло, рис, гречка, овсянка, кисломолочные продукты, зеленые овощи, картофель, несоленая брынза, яблоки и груши зеленых сортов, пресные хлебцы (бездрожжевые), сухари из белого хлеба без добавок, сухофрукты, черный и зеленый чай.
Набор разрешенных продуктов питания индивидуален, поэтому точную диету для конкретного человека следует составлять вместе с лечащим врачом.
Старайтесь разнообразить свой рацион, употребляя один и тот же продукт не чаще, чем один раз в 3-4 дня. Это нужно для того, чтобы специфичные белки продуктов не накапливались в организме, и не стали причиной развития нового приступа аллергии.
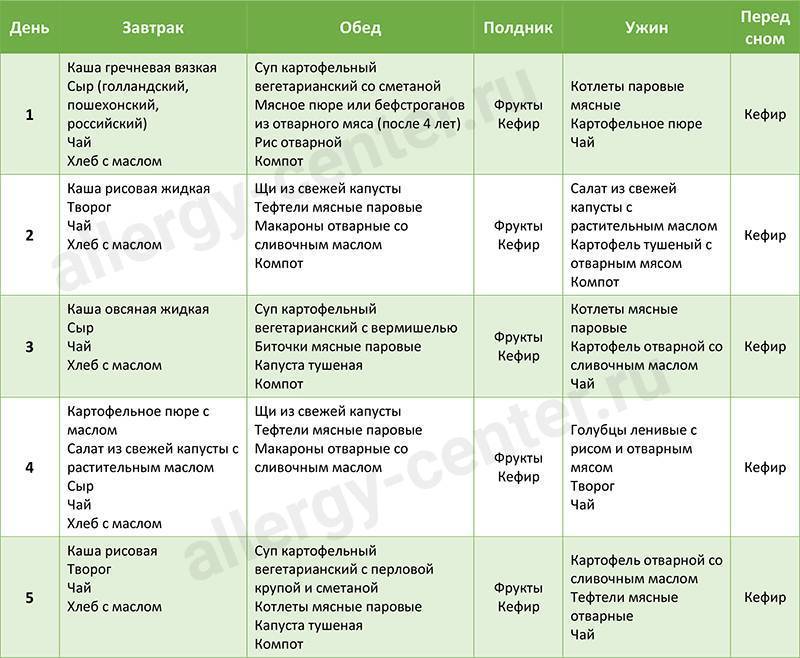
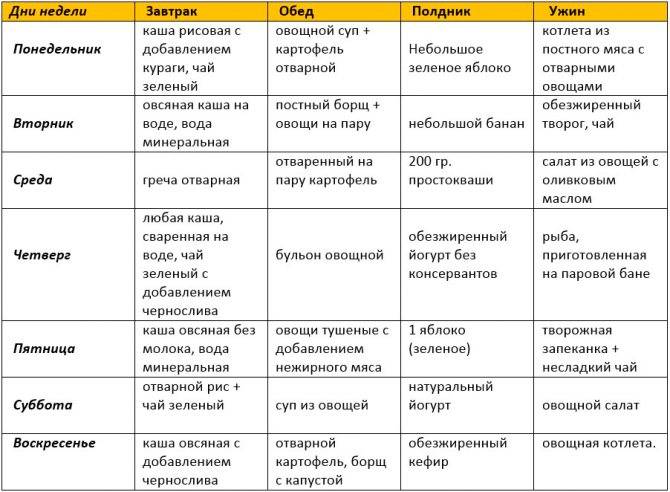
Диета при атопическом дерматите у взрослых: меню
Питание при атопическом, аллергическом и других типах дерматита должно строиться на отказе от потенциально опасных блюд. Придется исключить употребление острых, пряных, копченых, соленых, жареных продуктов, сладостей, выпечки, морепродуктов, экзотических плодов, чипсов, алкоголя, цитрусовых, а также овощей, фруктов и ягод, имеющих яркую расцветку.
Предпочтение стоит отдавать постным сортам мяса, кашам, сезонным овощам и фруктам зеленого и белого цветов, сухофруктам.
Что касается метода приготовления, то лучше всего готовить еду на пару, запекать в духовке или отваривать.
Последствия несоблюдения диеты при аллергии
Заметив у себя или ребенка проявления аллергии, не откладывайте визит к врачу и сразу же начните соблюдать гипоаллергенную диету.
Кроме того, на фоне постоянного несоблюдения диеты при аллергии возможны развития колитов, метеоризма, присоединения вторичных кожных инфекций (в том числе грибковых) и даже развитие депрессивных состояний.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Фурманова Елена Александровна
Специальность: врач педиатр, инфекционист, аллерголог-иммунолог.
Общий стаж: 7 лет.
Образование: 2010, СибГМУ, педиатрический, педиатрия.
Другие статьи автора
Будем признательны, если воспользуетесь кнопочками:
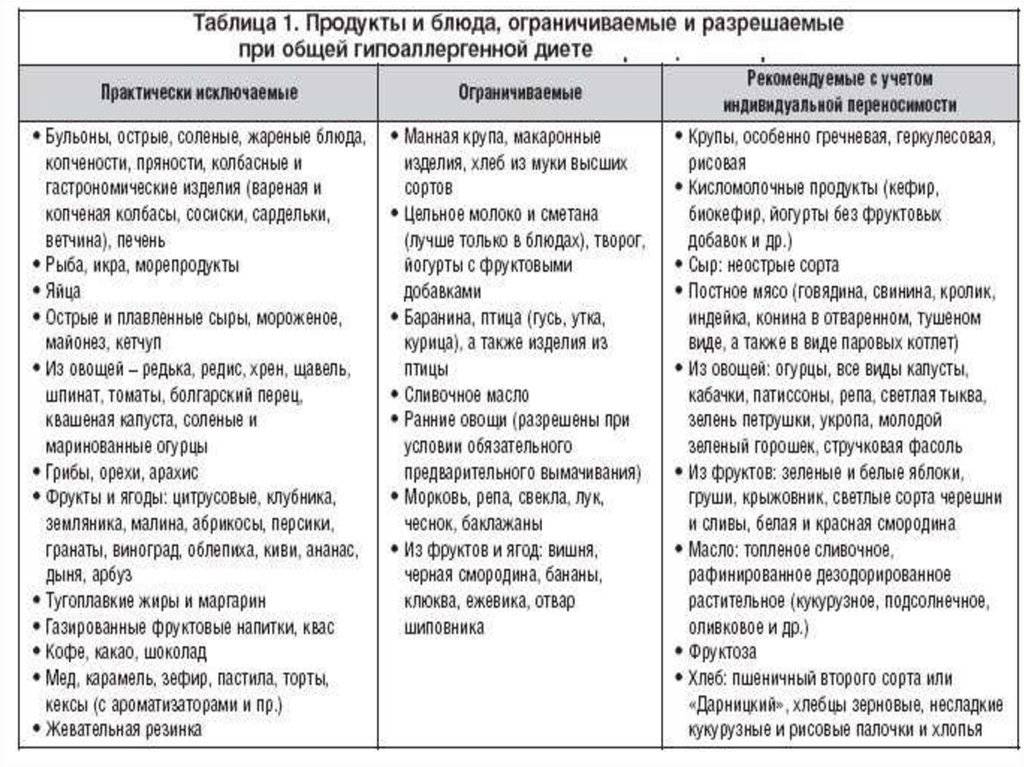
Какие ограничения предполагает гипоаллергенная диета?
Суть гипоаллергенной диеты заключается в исключении из рациона целого списка сильных и даже средних по степени воздействия аллергенов. После завершения диеты их возвращают по одному в 3-4 дня, наблюдая за реакцией организма.
В первую очередь следует исключить из употребления такие сильные раздражители, как цитрусовые, мед и другие продукты пчеловодства, экзотические овощи и фрукты, орехи и семечки. К серьезным аллергенам также относится шоколад, кофе, какао.
Из меню гипоаллергенной диеты исключаются молоко, сыр и сливки, а вот масло и кисломолочные продукты гораздо реже вызывают аллергию — их можно оставить. При гипоаллергенной диете запрещены пшеничные крупы и хлеб с клейковиной, а также любая сдоба. Желательно также отказаться от любой птицы и бульонов на ее основе.
Копчености, морепродукты, рыба практически в любом виде исключаются из гипоаллергенной диеты. Также стоит попрощаться с консервированными овощами и фруктами, соленьями и соусами промышленного производства
Красные овощи и фрукты, сельдерей, бахчевые культуры и бобовые, а также овощи с острым вкусом тоже часто бывают раздражителями. Даже грибы не стоит употреблять при любом подозрении на аллергию. И, конечно же, полностью исключается алкоголь.
При этом гипоаллергенная диета разрешает большинство круп, нежирную говядину, крупяные и овощные супы, большинство овощей (кроме запрещённых), яблоки, чай.
Несмотря на такие ограничения, диета, назначаемая при аллергии, является физиологически полноценной. Средняя калорийность рациона составляет 2800 ккал. Норма белков/углеводов/жиров — 90/400/80 г.
Гипоаллергенная диета ограничивает потребление соли до 7 г в сутки. Если аллергия сопровождается отечностью, уменьшают количество жидкости в рационе. Продукты рекомендуется варить или готовить на пару. Питаться следует небольшими порциями, 6 раз в день.
Для того чтобы оценить эффективность гипоаллергенной диеты, нужно вести пищевой дневник. Необходимо ежедневно заносить в него состав всех съеденных блюд, отмечать наличие и силу аллергических реакций. После окончания гипоаллергенной диеты указывается время введения каждого нового продукта и реакция организма на него.
Кроме того, правильно заполненный пищевой дневник поможет врачу более точно выявить аллерген и в ряде случаев перейти с гипоаллергенной на элиминационную диету, при которой список запрещённых продуктов гораздо меньше.