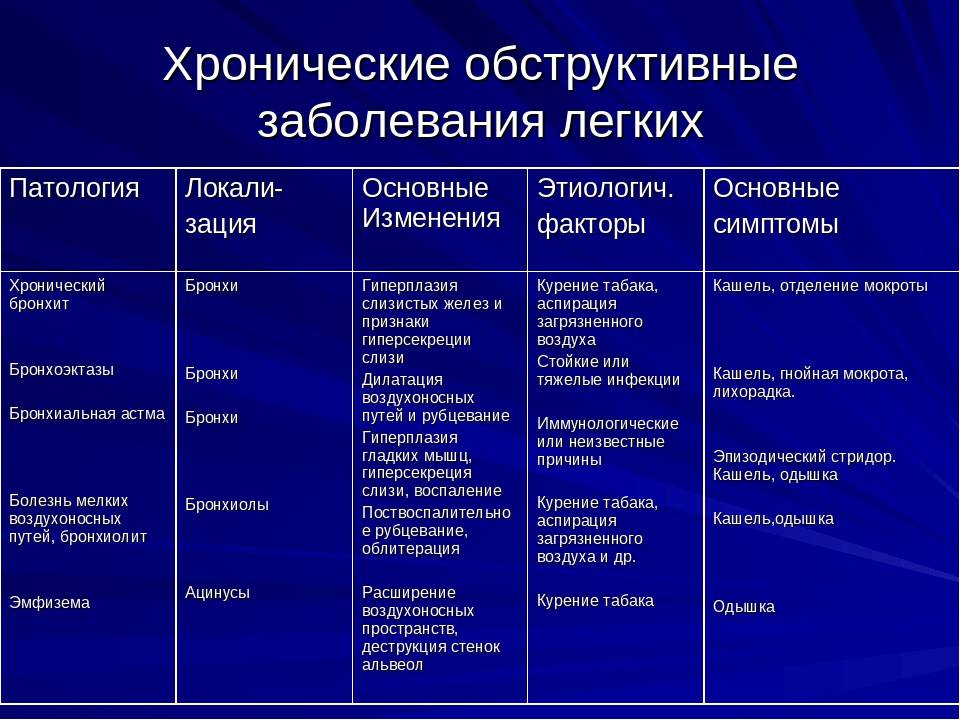
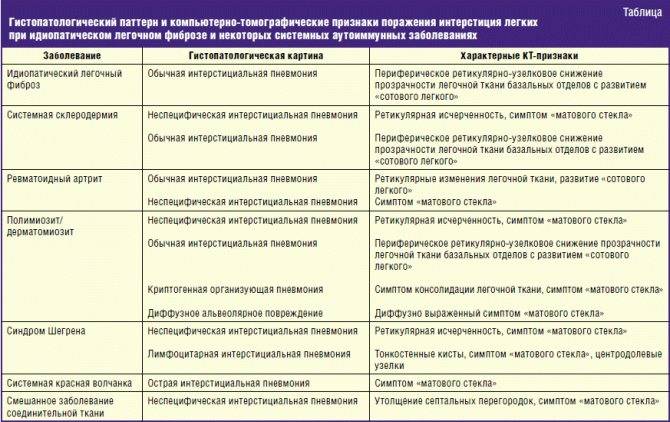
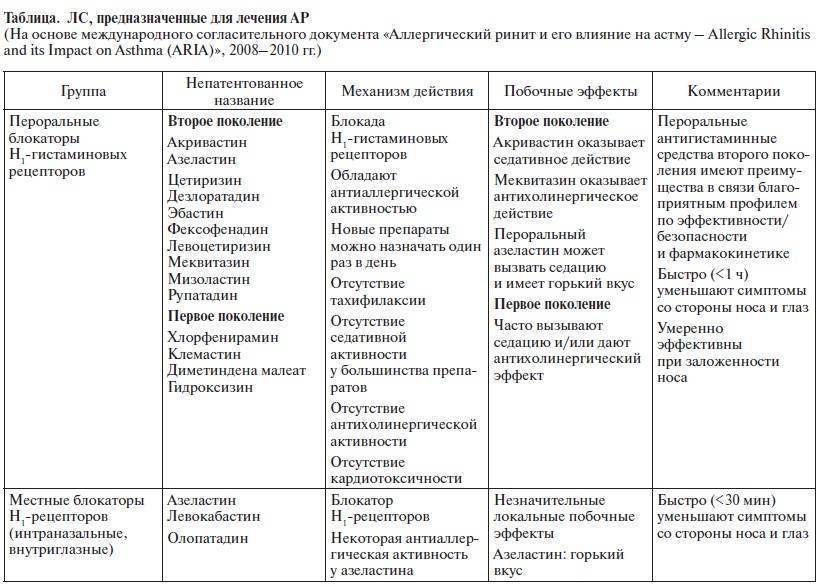
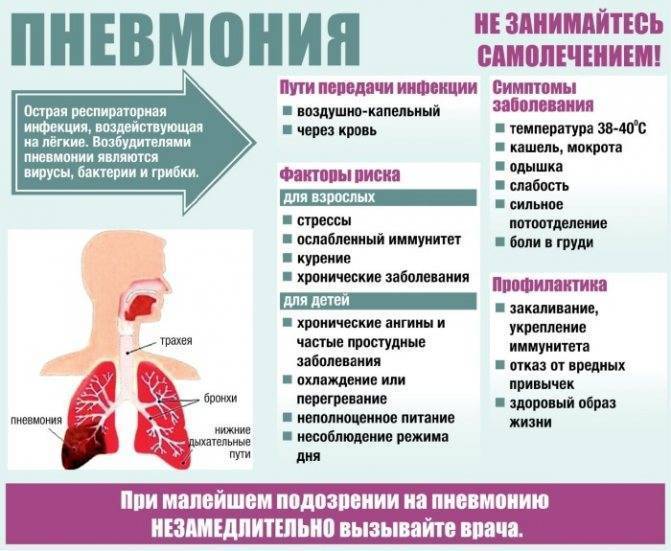
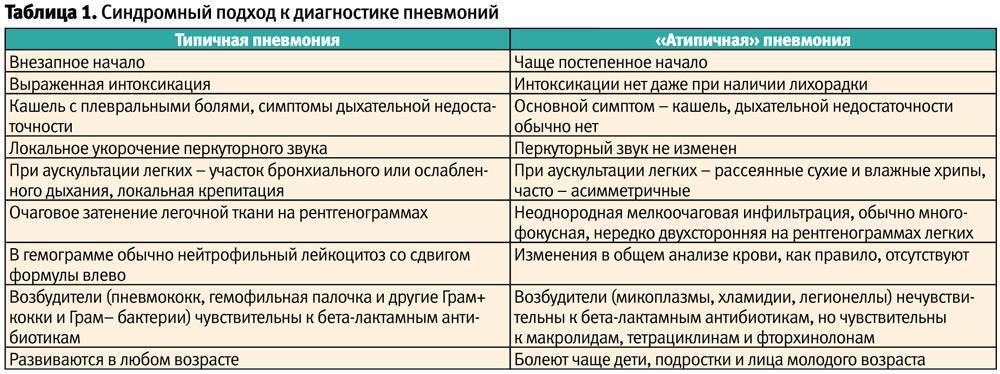
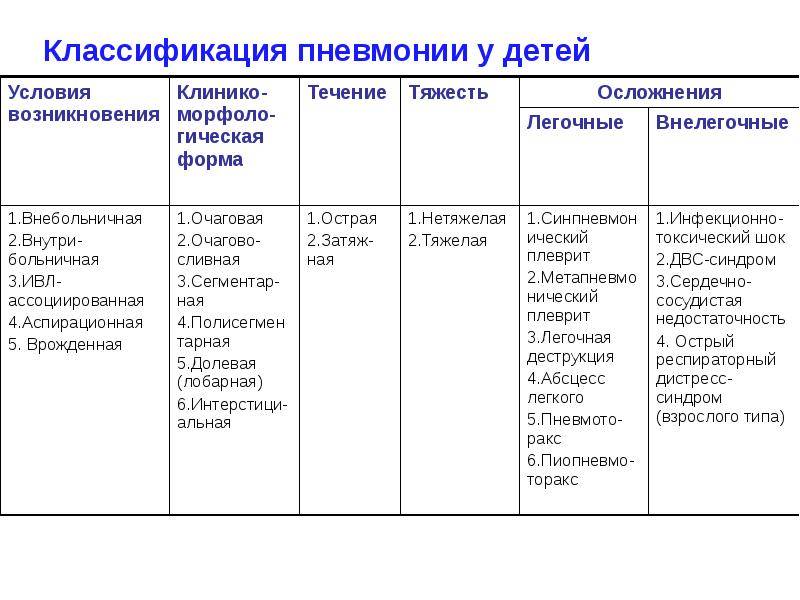
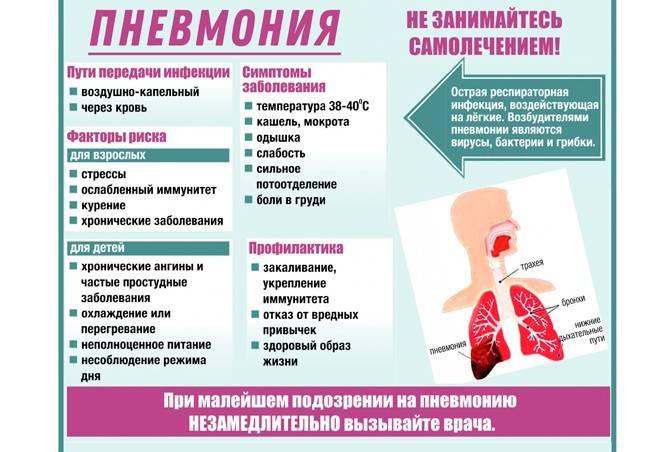
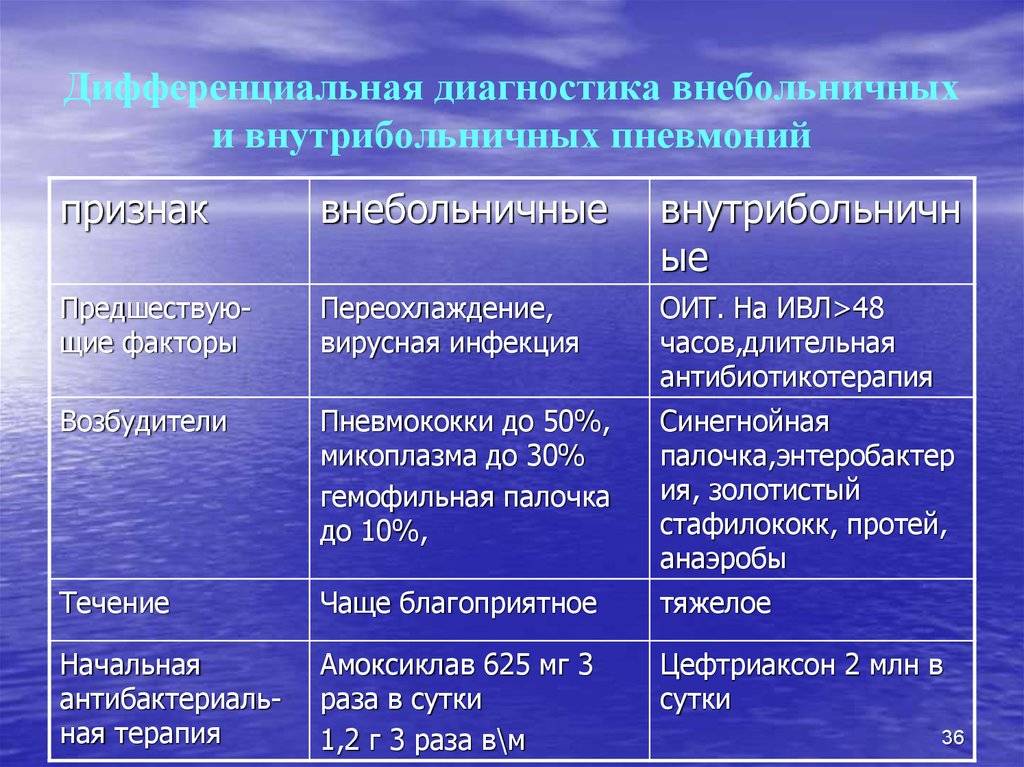
Внебольничная (внегоспитальная) пневмония: признаки заболевания
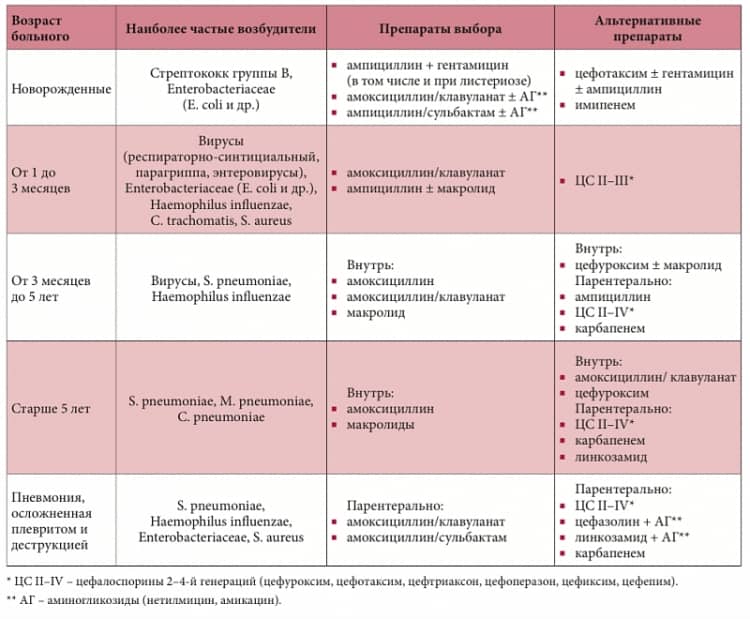
Данная форма болезни возникает в первые двое суток со времени госпитализации ребёнка или же за пределами больницы и может поражать одну или обе лёгочные доли. В группе риска данного поражения находятся дети до 5 лет.
На высокий уровень заболевания детей внебольничной, или домашней, пневмонией, влияет анатомическая особенность дыхательной системы и слабая иммунная защита организма. Детские трахея и бронхи узкие, и это становится причиной задержки и застоя мокротной слизи, в которой активно размножаются патогенные микроорганизмы. Дети грудного возраста больше времени проводят лёжа, что может привести к застою крови.
Симптоматика и течение болезни зависит от типа возбудителя и места локализации инфекции. Среди общих признаков можно выделить следующее:
- кашель;
- повышенная температура тела;
- выделение мокроты;
- боль в груди при кашле и дыхании;
- общая слабость;
- повышенное потоотделение в ночное время суток.
Распространённость внебольничной формы воспалении лёгких достаточно высок. Но точных статистических не существует, так как многие случаи заболевания не фиксируются в связи с низким обращением населения за медицинской помощью.
Очаговая пневмония у детей: признаки болезни
Очаговое воспаление лёгких, или бронхопневмония, чаще всего является осложнением ОРВИ. Оно развивается в течение 5-7 суток после заражения. Болезнь характеризует локализация поражения в ограниченной области лёгкого. Это может быть единичный очаг, минимальный размер которого 10 мм. При инфицированием хламидиями очаги могут быть множественными. Первичные симптомы бронхопневмонии очень похожи на признаки простудного заболевания — это кашель и насморк.
Развитие инфекции приводит к поражению эпитеального покрова бронхов, а затем поражению тканей лёгких. Через 5-7 суток происходит резкое ухудшение состояния, признаки становятся более выраженными:
- сильный кашель, он может быть и сухим и влажным;
- одышка (у грудничков её можно наблюдать даже во время сосания, у детей постарше — при любой, даже незначительной, нагрузке;
- кожные покровы становятся бледными;
- дыхание становится шумным, с явным участием мышц грудной клетки;
- температура тела повышается до 38-39?C и может держаться несколько дней;
- лихорадочное состояние;
- учащение сердечного ритма;
- рвота и тошнота;
- увеличенная печень;
- болевые ощущения в животе.
Обзор
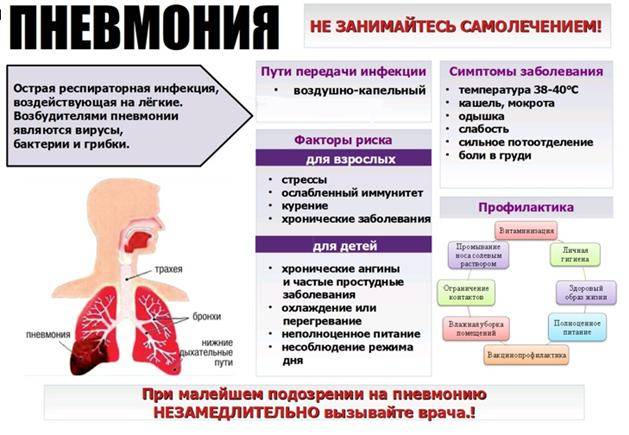
Пневмония (воспаление легких) — это воспаление ткани в одном или обоих легких, вызванное инфекцией.
На конце дыхательных трубок в легких (альвеолярных ходов) находятся крошечные мешочки, наполненные воздухом (альвеолы), собранные в пучки. При пневмонии эти мешочки воспаляются и наполняются жидкостью.
Самые распространенные симптомы пневмонии:
- кашель;
- высокая температура;
- затрудненное дыхание.
Наиболее частая причина пневмонии — пневмококковая инфекция, однако существуют много других видов бактерий и вирусов, вызывающих пневмонию.
Больных легкой формой пневмонии обычно лечат в домашних условиях. Им дают антибиотики, обильное питье и обеспечивают покой. Люди с хорошим здоровьем обычно поправляются безо всяких последствий.
У больных другими заболеваниями пневмония может проходить в тяжелой форме, и им может потребоваться лечение в больнице. Это вызвано тем, что пневмония может дать осложнения, которые в зависимости от состояния здоровья и возраста больного могут привести даже к летальному исходу.
Признаки пневмонии у ребенка
В результате вдыхания микроорганизмов из окружающей среды, проникновение патогенной флоры из очагов хронической инфекции развивается очаг воспаления легочной ткани – пневмония у детей.
Самые мелкие структуры дыхательных путей (альвеолы и бронхиолы) заполняются гноем и нарушают проникновение кислорода из легких в кровь.
В результате нарушается газовый состав крови и возникает перенасыщение углекислым газом, а так же интоксикация продуктами жизнедеятельности микробов.
Воспаление легких сопровождается развитием дыхательной недостаточности, а в тяжелых случаях и сердечной недостаточности.
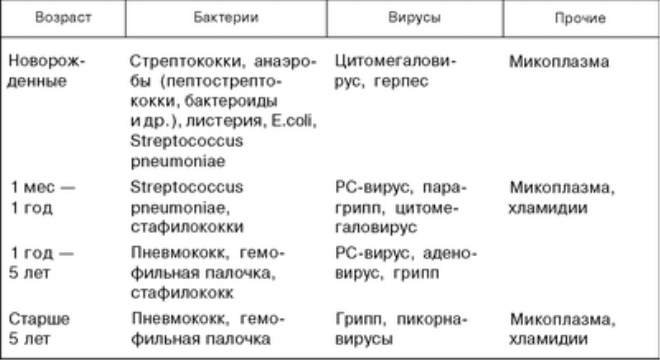
Столь высокая распространенность имеет свои причины заболевания пневмонией. Какие признаки столь грозного заболевания как пневмония? Симптомы у детей зависят от размера воспаленного участка легочной ткани, например пневмония у детей может быть очаговой, сегментарной, долевой, сливной и тотальной.
Пневмонии могут быть односторонними или поражать легкие с обеих сторон, т.е. двусторонняя пневмония у детей. Может развиваться воспаление легких как первично, так и вторично, т.е. на фоне уже имеющегося инфекционного заболевания, которое локализовано не в легочной ткани, например бронхит.
Пневмония у детей может быть связана с медицинскими вмешательствами, например проведение ИВЛ, гемодиализа, парентерального введения лекарственных средств.
Пневмонии являются показателем социального неблагополучия и плохих условий жизни к этим аспектам сводятся основные причины заболевания пневмонией.
Воспаление легких у детей протекает наиболее тяжело в младшем возрасте и связано это с низким уровнем развития защитных механизмов в легочной ткани, сильным кровоснабжением паренхимы легкого и достаточной ранимостью слизистой дыхательных путей.
Пневмония у детей
Воспаление легких имеет определенную распространенность, например высокая частота встречаемости пневмонии, наблюдается в социальных закрытых учреждениях (интернаты, дома ребенка), у лиц с вредными привычками и низким уровнем жизни.
Пневмония у детей является очень опасной инфекцией дыхательных путей, так как снижается поступление кислорода в организм и затрудняются процессы гомеостаза, развиваются грозные осложнения, приводящие к смерти ребенка.
Ребенок после пневмонии может потерять трудоспособность, а так же остаться инвалидом.
Воспаление легких может возникать во время пребывания в больнице или после выписки из нее (через 72 часа), или же возникать в домашних условиях (внебольничная пневмония).
Воспаление легких у детей школьного возраста может развиваться вследствие очага хронической инфекции (отит, гайморит и т.д.), бронхит, вредные привычки и наследственная патология.
Основным заболеванием детей с иммунодефицитами является пневмония.
Симптомы у детей могут быть разнообразными, зависящие от возраста, фоновых заболеваний, питания, иммунитета и условий проживания.
Диагностика очаговой пневмонии у детей
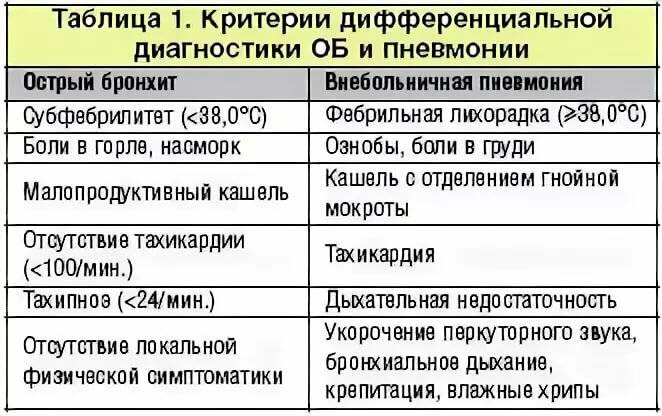
Распознают наличие заболевания по кашлю и наличию признаков ОРЗ, для пневмонии характерна повышенная температура, которая стойко держится более 3-х суток. При этом необходима дифференциация процесса. При диагностике очаговой пневмонии врач должен исследовать у детей нижние дыхательные пути. Для заболевания характерно наличие укороченного перкуторного звука, затрудненное дыхание и хрипы.
На втором этапе следует дифференцировать пневмонию с бронхитом. Для нее характерно наличие учащенного дыхания, особенно в тех случаях, если поражение обширное. Данный симптом является действительно значимым, если отсутствуют признаки обструкции. При диагностике специалист обнаруживает укорочение перкуторного звука. Над очагом поражения можно заметить мелкопузырчатые или крепитирующие хрипы.
При постановке диагноза опираются на лабораторные данные. Наличие лейкоцитоза может свидетельствовать о наличии очаговой пневмонии. Для этого состояния характерен определенный показатель лейкоцитов, колеблющийся в пределах ниже 10·109/л. Что касается СОЭ, то данный показатель равен 30 мм/ч., или значительно превышает его. В некоторых случаях для диагностики назначают сдачу С-реактивный белок. Его уровень должен быть более 30 мг/л.
[], [], []
Анализы
При постановке диагноза, врачи обращают внимание не только на внешние данные. Важную роль играют лабораторные анализы и биохимические показатели
Лабораторный анализ крови берется из пальца. Для воспалительного процесса в организме характерно повышение лейкоцитов или лимфоцитов. Особую роль играет показатель СОЭ, в нормальном состоянии он не должен превышать норму.
Повышенное количество лейкоцитов свидетельствует о наличии в организме бактериального воспаления. При сильной интоксикации наблюдается увеличение палочковидных форм. Лимфоциты способны вырабатывать антитела, главным призванием которых является уничтожение вирусов.
Заметить изменения в организме можно по показателю СОЭ. Он определяет уровень столбика эритроцитов на дне капилляра. Формируется он в течение часа, благодаря оседанию. В норме скорость равно 1-15 мм в час. При пневмонии показатель способен увеличиваться в несколько раз и составлять 50 мм/час. СОЭ является основным маркером течения патологии.
Биохимические анализы позволяют оценить влияние патологического процесса на остальные органы и системы организма. Повышение уровня мочевой кислоты говорит о наличии проблем в работе почек. Увеличение уровня ферментов печени о разрушении гепатоцитов.
[], [], []
Инструментальная диагностика
Проведение диагностических мер подразумевает уточнение характера и специфичности возбудителя, а также остроту воспалительного процесса. Справится с этой задачей, помогает инструментальная диагностика, по средствам специальных методик.
Самым главным методом в этом является рентгенологическое исследование органов грудной клетки. При наличии очаговых поражений на снимке отчетливо виды затемнения или тени. Не менее эффективным способом диагностировать заболевание является компьютерная томография. Благодаря ней появляется возможность выявить инфильтрацию легочной ткани. Что касается бронхографии, то она дает возможность выявить полости распада. Нередко прибегают к помощи радионуклидного исследования легочного кровотока.
Поставить диагноз исключительно по инструментальным исследованиям не получится. Для полноты картины необходимо получить результаты лабораторных исследований. Какие инструментальные методы применять, решает врач.
Дифференциальная диагностика
Первым делом необходимо осмотреть пациента. Для пневмонии характерна повышенная температура, в пределах 38 градусов, озноб и общая слабость. На этом этапе и прибегают к помощи дифференциальной диагностики, ведь нужно выявить изменения, происходящие в кровеносной системе. Анализ крови позволяет заметить выраженный лейкоцитоз. Помимо крови исследуют и мокроту, это поможет определить возбудителя заболевания.
Другое «сырье» на исследование не сдается. По крайней мере, на этапе выявления заболевания в этом нет необходимости. Со временем сдается на исследование моча. Высокий уровень кислоты в ней свидетельствует о распространении воспалительного процесса. Скорее всего, поражены почки. Диагноз же ставится на основании совокупных данных дифференциальных и инструментальных исследований. Это позволит заметить все нюансы и назначить эффективное лечение, которое не допустит развития осложнений.
Реабилитация больных с очаговой пневмонией
Восстановление после заболеваний органов дыхания – это длительный процесс. Реабилитация больных с очаговой пневмонией занимает около 3-4 месяцев. Чтобы полностью выздороветь пациентам назначают программу, которая состоит из нескольких стадий, рассмотрим их:
- Борьба с возбудителем и его уничтожение, смягчение болезненной симптоматики.
Если болезнь протекает без осложнений, то данный этап занимает 1-2 недели. Больному назначают антибиотики, иммуностимуляторы и ряд других препаратов для устранения недуга. Данная стадия заканчивается после того как на рентгене нет очагов воспаления и ушла высокая температура.
- Регенерация функций легких и профилактика осложнений.
Больному прописывают диетическое питание, специальные процедуры для стабилизации электролитного баланса. Применяют ингаляции, электрофорез и УВЧ, лечебную гимнастику. Данная стадия может проходить в специальных учреждениях – санаториях, лечебницах. Основная цель таких мероприятий – восстановление активности альвеол.
- Полная реабилитация организма.
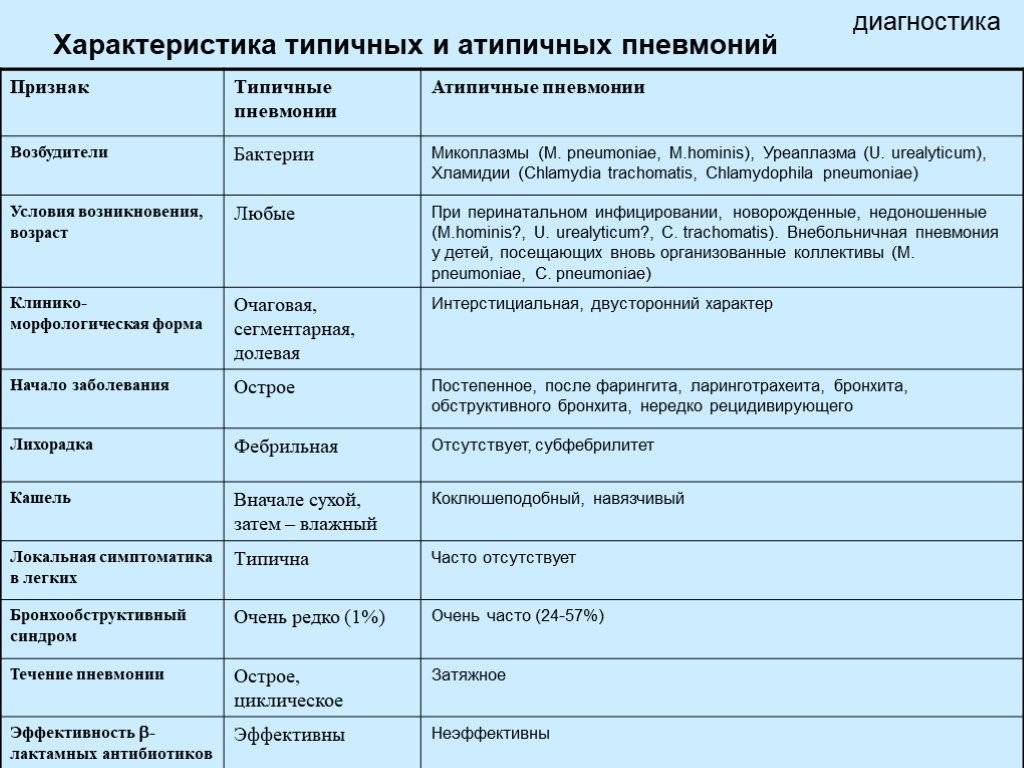
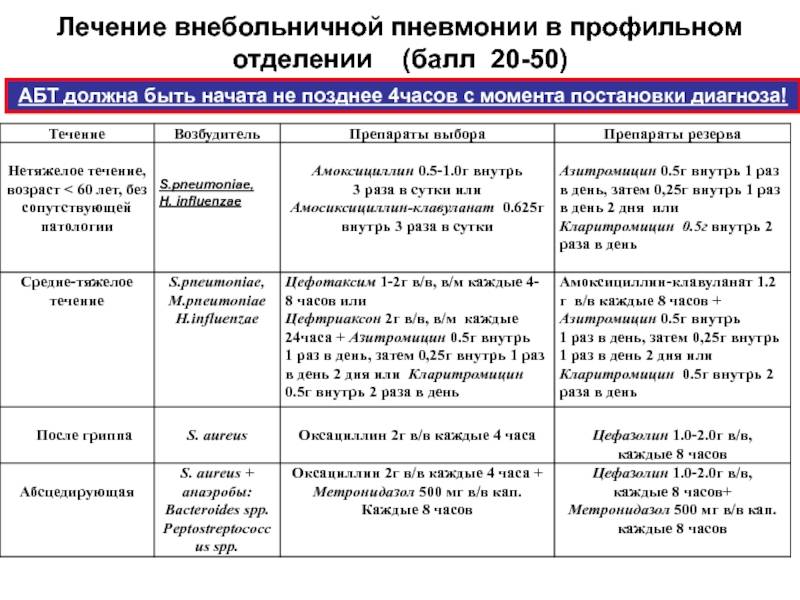
Методы лечения атипичной пневмонии у детей
Атипичные пневмонии тяжело поддаются лечению, так как часто не удается определить возбудителя. Если у ребенка диагностирована атипичная пневмония лечение должно проводится немедленно. Очень важен комплексный подход — применяются симптоматические, этиотропные медикаментозные средства, а также физиопроцедуры.
При заболевании атипичная пневмония лечение предусматривает назначение следующих препаратов:
- Антибиотики — подбираются в зависимости от того, каким возбудителем была вызвана атипичная пневмония. Лечение макролидами и линкозаминами может быть эффективно при микоплазменной этиологии, макролидами и тетрациклинами — при пневмониях, вызванных хламидиями, а макролидами и фторхинолонами — при легионеллах.
- Жаропонижающие и нестероидные противовоспалительные средства.
- Муколитики, бронхолитики.
- Инфузионная терапия.
В тяжелых случаях может понадобиться госпитализация в реанимационное отделение для проведения ШВЛ. Но в большинстве случаев при правильно подобранном лечении состояние ребенка улучшается уже к концу первой недели.
Симптомы пневмонии
Симптомы пневмонии могут развиваться очень быстро (за 24 — 48 часов) или относительно медленно, в течение нескольких дней. Проявления болезни различаются и могут быть похожи на симптомы других инфекций дыхательных путей, таких как острый бронхит.
Для пневмонии характерен кашель. Он может быть сухой или сопровождаться выделением мокроты (густой слизи) желтого, зеленого, коричневатого цвета или даже кровянистой.
Прочие распространенные симптомы:
- затрудненное дыхание — вдохи частые и неглубокие, возможна одышка даже во время отдыха;
- учащенное сердцебиение;
- сильное повышение температуры тела;
- общее плохое самочувствие;
- потливость и озноб;
- отсутствие аппетита;
- боли в груди.
Среди менее распространенных симптомов выделяют следующие:
- кашель с кровью (кровохарканье);
- головные боли;
- усталость;
- тошнота;
- рвота;
- свистящее дыхание;
- боль в суставах и мышцах;
- потеря ориентации во времени и пространстве (особенно у пожилых людей).
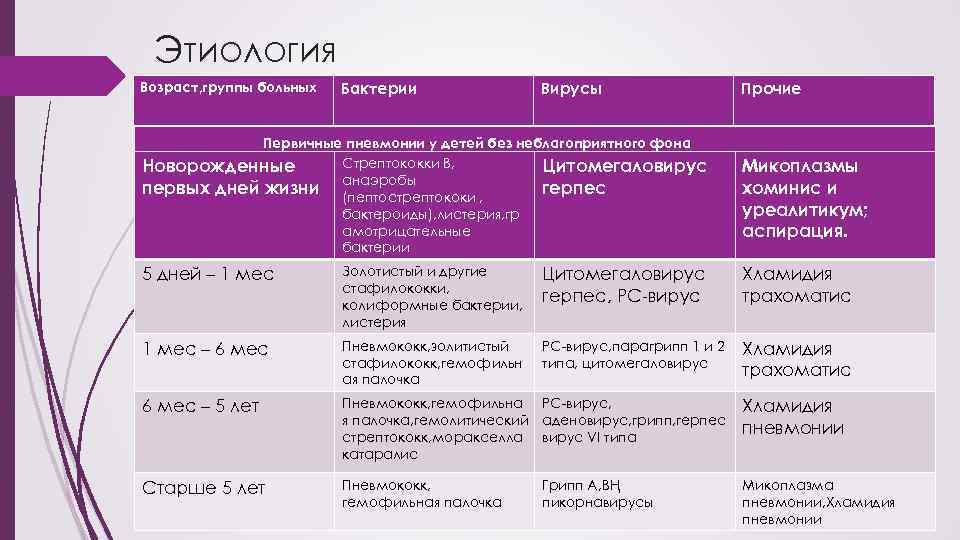
Патогенез пневмонии у детей
В патогенезе пневмонии определённую роль играет низкий уровень противоинфекционной защиты у детей (по сравнению со взрослыми). Особенно это свойственно детям раннего возраста, поэтому склонность к развитию пневмонии у них выше. Кроме того, имеет значение относительная недостаточность мукоцилиарного клиренса, особенно при развитии респираторной вирусной инфекции. с которой, как правило, и начинается пневмония у ребёнка, особенно раннего возраста. Следует также отметить склонность слизистой оболочки дыхательных путей к отёку и образованию вязкой мокроты при развитии воспаления, что также нарушает мукоцилиарный клиренс у ребёнка.
Известны 4 основных патогенетических механизма развития пневмонии: микроаспирация секрета ротоглотки, вдыхание аэрозоля, содержащего микроорганизмы, гематогенное распространение микроорганизмов из внелёгочного очага инфекции и непосредственное распространение инфекции из соседних поражённых органов.
Из указанных механизмов у детей наибольшее значение имеет микроаспирация секрета ротоглотки. Она играет основную роль в патогенезе как внебольничной. так и госпитальной пневмонии. Большое значение при микроаспирации имеет также обструкция дыхательных путей (особенно в случаях бронхообструктив-ного синдрома, столь частого именно у детей раннего и дошкольного возраста). Нередко наблюдают сочетание этих механизмов. Аспирация большого количества содержимого верхних дыхательных путей и/или желудка характерна для новорождённых и детей первых месяцев жизни и происходит во время кормления и/или при рвоте, а также при срыгивании.
Когда микроаспирация (или аспирация, или вдыхание аэрозоля, содержащего микроорганизмы) совпадает с нарушением механизмов неспецифической резистентности организма ребёнка, например при ОРВИ, создаются благоприятные условия для развития пневмонии. Гематогенное распространение микроорганизмов из внелёгочного очага инфекции и непосредственное распространение инфекции из соседних поражённых органов также имеет большое значение для патогенеза. Однако чаще данные механизмы играют важную роль при развитии вторичной пневмонии.
Факторы, предрасполагающие к микроаспирации, а следовательно, и к развитию пневмонии:
- возраст до 6 мес, особенно недоношенных;
- энцефалопатия различного генеза (постгипоксическая, при пороках развития мозга и наследственных заболеваниях, судорожном синдроме);
- дисфагия (синдром рвоты и срыгивания. пищеводно-трахеальные свищи, ахалазия. гастроэзофагеальный рефлюкс);
- бронхообструктивный синдром при респираторной, в том числе вирусной, инфекции;
- механические нарушения защитных барьеров (назогастральный зонд, эндотрахеальная интубация, трахеостомия, гастродуоденоскопия);
- повторная рвота при парезе кишечника, тяжёлых инфекционных и соматических заболеваниях;
- проведение ИВЛ; о развитие критического состояния вследствие основного заболевания;
- наличие пороков развития (особенно пороков сердца и лёгких);
- нейромышечная блокада.
Маленькие фантазеры
С 3 до 7 лет продолжается следующий этап в развитии фантазии. Здесь главенствует Ее величество Игра. Именно в игре у малышей идет развитие восприятия, внимания, памяти, воображения, интеллекта. К игре нужно относиться крайне бережно, ведь именно она — ведущая деятельность в возрасте с 3 до 7 лет.
В этом возрасте важными в развитии воображения являются сюжетно-ролевые игры, в которых участвует несколько детей. Примеры этих игр хорошо известны: «дочки-матери», «войнушка». Часто дети играют в повседневные ситуации: уход мамы на работу, возвращение мамы с работы, поездка на море и т.д.
Многочисленные исследования подтверждают: дети в игре пользуются двумя параллельными «реальностями» — настоящей, в которой они дети, и фантазийной, в которой они индейцы, ковбои, полицейские или манекенщицы. Доказано, что здоровые дети вполне способны различать, где реальность, а где их собственная выдумка. Но все-таки, чем меньше ребенок, тем способность увидеть эту разницу меньше. Поэтому 3-4-летние малыши, захваченные игрой или театральным представлением, вполне способны принять игровой вымысел за действительность и всерьез испугаться, например, огромного старика с бородой и в тулупе (Деда Мороза).
То, что ваш малыш стал активно фантазировать и при этом отделять фантазии от реальности, вы можете понять по появлению в его речи слов «понарошку» и «как будто».
Диагностика абсцедирующей пневмонии
- Общий анализ крови. При гнойно-воспалительных процессах в легких повышается уровень эритроцитов, СОЭ, нейрофилов, С-реактивного протеина, креатинкиназы, глюкозы.
- Биохимия. Наблюдается ускорение синтеза и обмена белка, гипоальбуминемия.
- Общий анализ мочи. Увеличивается количество эритроцитов в моче, появляется белок, цилиндры.
- Бронхоскопия. Во время процедуры производится забор мокроты, гноя для дальнейшего цитологического и бактериологического исследования. Также бронхоскопия поможет определить чувствительность инфекционного возбудителя к антибиотикам.
Диагностика
Рентгенологические проявления пневмонии, вызванной микоплазмами:
- сегментарная и очаговая инфильтрация легочной ткани наблюдается в трети случаев, инфильтрат находится в основном в нижних легочных полях, но может быть обнаружен и в средней или верхней долях правого легкого, в базальных сегментах. Инфильтраты характеризуют как негомогенные и неоднородные, не имеют ясных границ, в 10-140 случаях из 100 обнаруживают двусторонние инфильтраты
- усиление и сгущение легочного рисунка, в половине случаев это в основном интерстициальные изменения
- обширная лобарная инфильтрация (редко)
Лабораторная диагностика
При подозрении на пневмонию обязательно назначение пациенту общего анализа периферической крови. В ней при микоплазменной пневмонии находят лейкоциты в количестве 8 х 109/л и менее. В меньшинстве случаев анализ обнаруживают лейкоцитоз или лейкопению. Увеличивается количество лимфоцитов в крови, лейкоцитарная формула не сдвинута влево, скорость оседания эритроцитов превышает норму.
В частых случаев присоединяется бактериальная микрофлора (это могут быть пневмококки), тогда пневмония характеризуется как микоплазменно-бактериальная или смешанная. В основном это поздние пневмонии. Первичные микоплазменные пневмонии развиваются в первые дни заболевания. Течение болезни долгое, но в большинстве случаев не тяжелое. Редко отмечается тяжелое течение, которое может иметь связь с появлением нереспираторных проявлений микоплазменной инфекции.
Диагностические критерии
В пользу диагноза микоплазменной пневмонии свидетельствуют такие положения:
- короткий продромальный период
- постепенное начало
- трахеит, ринит, острый фарингит
- длительный кашель, при котором трудно выделяется вязкая мокрота слизистого характера
- внереспираторные проявления: миокардит, гемолитическая анемия, гепатит, перикардит, высыпания на кожных покровах и пр.
- физикальные признаки пневмонии выражены слабо
- положительные результаты серологической диагностики
С целью подтверждения диагноза определяют в крови антитела к микоплазмам, применяя реакцию связывания комплемента, исследуют парные сыворотки с интервалом 15 суток. Болезнь диагностируется при возрастании титра антител в 4 раза, минимум 1:64. При микоплазменной пневмонии врачи почти никогда не назначают посев мокроты, потому что метод имеет малую информативность и необходимость применения высокоселективных сред.
Для диагностики важно обнаружить антитела микоплазмы в мокроте с помощью моноклональных антител с использованием метода иммунофлуоресценции или иммуноферментного анализа. В последнее время применяют метод полимеразной цепной реакции
Микоплазмы не обнаруживаются при проведении стандартной бактериоскопии мазка мокроты.
Реакционные основы дезорганизации действий
Различают определенные типы реакций, свойственные детям при дезорганизованной манере действий.
Для деток младшего возраста таковыми являются:
- протест. Возникает при усиленном навязывании чего-либо, ограничении активности. Активный протест проявляется агрессией, грубостью, порчей имущества. Пассивный – враждебностью, намеренным молчанием, суицидальными попытками, голоданием, побегами из дома. Физиологические признаки – энурез, пищеварительные расстройства, надсадный кашель;
- отказ – реакция на неудовлетворение чувства безопасности, общения у совсем маленьких детей. Проявления: отсутствие активности, тяги к общению, безэмоциональность. Отсутствие ответной реакции. Нет стремления к игровой деятельности. Все не интересно, не способны получать удовольствие от сладостей, любимых игрушек;
- имитация – подражание негативным чертам авторитетных лиц. Дети перенимают вредные привычки, асоциальную деятельность;
- компенсация – неудачи одной деятельности малыш компенсирует достижениями другой. Неудачи учебной деятельности компенсирует хулиганством, воровством. Страхи, пугливость замещает издевательствами над другими детьми, экстремальной автомобильной, мотоциклетной ездой.
Реакции у подростков:
- эмансипация – сопротивление установленным взрослыми правилам, отвержение помощи, пренебрежение советами, подсказками;
- группирование – создание антисоциальных группировок;
- увлечения – направлены на удовлетворение заинтересованности определенной деятельностью. Азарт удовлетворяется карточными или другими играми на деньги, лидерство – ситуациями предводительства (бандитской группировкой). Но даже если увлечения носят позитивный характер (спорт, искусство, красота), они также способны разрушать приемлемые правила действий. Провоцируют отказ посещать школу, осуществление противоправных деяний, заведение неприемлемых знакомств, игнорирование родных, совершение угрожающих жизни поступков.
Причины пневмонии
Чаще всего причиной пневмонии выступает бактериальная инфекция. В 30-40% случаев возбудителем воспаления легких является пневмококк (разновидной стрептококковой инфекции). Кроме бактерий, пневмония также может быть вызвана вирусами, микоплазмами, хламидиями.
Обычно возбудитель попадает в легкие аэрогенным путем – с вдыхаемым воздухом. Но также возможно попадание инфекции с током крови из уже существующего очага воспаления (например, при перитоните). Проникновение инфекции через верхние дыхательные пути также в большинстве случаев происходит поступательно – сначала возникает очаг воспаления в носоглотке или горле, а уже потом из него инфекция «спускается» в легкие. Таким образом, любое вирусное заболевание верхних дыхательных путей (ОРВИ, грипп) может стать спусковым механизмом развития пневмонии, поскольку вирусное поражение создает благоприятные условия для активизации патогенных бактерий. При заболевании трахеитом или бронхитом необходимо обязательно наблюдаться у опытного врача, чтобы предотвратить или вовремя обнаружить проникновение инфекции в сами легкие.
Факторы, способствующие возникновению пневмонии (воспаления легких)
В некоторых случаях опасность возникновения пневмонии возрастает. Наиболее уязвимы дети (в силу неразвитости иммунитета, дыхательной мускулатуры, более узких и коротких дыхательных путей). Также часто воспаление легких развивается у людей старшего возраста (от 60 лет), это связано с возрастным ослаблением иммунитета, потерей тонуса мышц и низкой подвижностью.
Факторами, увеличивающими риск заболевания пневмонией, также являются:
- хронические заболевания внутренних органов (почек, сердца) в стадии обострения;
- онкологические заболевания;
- эндокринные заболевания (сахарный диабет);
- заболевания центральной нервной системы (в том числе эпилепсия);
- ослабленный иммунитет;
- постоянные стрессы, угнетенное состояние;
- неполноценное питание (недостаточное употребление фруктов, овощей, рыбы, мяса);
- переохлаждение;
- курение;
- злоупотребление алкоголем.