Ветряная оспа
Одним из самых распространенных детских заболеваний, сопровождающихся сыпью, является ветряная оспа. Ее вызывает вирус из семейства Herpesviridae. Почти все дети болеют ветряной оспой в период с первого по десятый год своей жизни. Пик заболеваемости приходится на возраст 3-4 года.
Хотя ветряная оспа относится к легким инфекционным заболеваниям (малым инфекциям), недооценивать ее опасность не следует. У некоторых детей недуг протекает тяжело и вызывает серьезные осложнения.
Инкубационный период болезни обычно длится 2 недели. Иногда он сокращается до 11 дней или удлиняется до 22 суток. После окончания инкубационного периода появляется сыпь на коже. Чаще она локализуется на лице, спине и волосистой части головы. Немного реже высыпания возникают на груди, животе, бедрах и плечах.
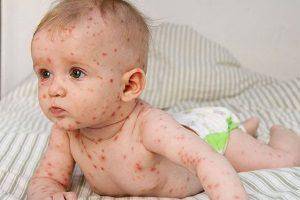
Ветрянка относится к легким инфекционным заболеваниям
Сначала на теле появляется небольшое количество мелких розовых или бледно-красных узелков. Если они расположены на спине, родители не сразу могут их обнаружить. Уже через несколько часов узелки превращаются в пузырьки, заполненные прозрачной жидкостью. Их диаметр составляет 2-6 мм. Через 1-2 дня пузырьки подсыхают и покрываются корочкой. Она отпадает через несколько суток.
Для ветряной оспы характерно волнообразное течение. Через каждые 1-2 дня появляются новые элементы сыпи. Постепенно ребенок полностью покрывается прыщами на разной стадии развития (узелки, пузырьки, корочки). В 70% случаев обнаруживают сыпь на слизистых оболочках.
Во время массового высыпания температура тела поднимается до 37-38°С. Позднее количество прыщиков снижается и через 3-4 недели кожа полностью очищается от корочек.
Симптомы заболевания зависят от его тяжести и формы. При наличии большого количества прыщиков температура тела может подниматься до 39°С. Рудиментарная форма проявляется в виде нескольких узелков и мелких (еле различимых) пузырьков. При геморрагической форме пузырьки содержат кровянистую жидкость. Буллезная и гангренозная формы патологии имеют гнойный характер. Они вызывают повышение температуры тела выше 39°С. Тяжелые формы ветряной оспы диагностируют у детей с ослабленным иммунитетом.
Патогенез
Патогенез заболевания представляет собой циклический процесс, в начале которого лежат факторы, оказывающие повреждающее воздействие на кожный покров физических (трение/повышенная влажность), химических (продукты расщепления мочевины/ферменты кала и бактерий), и биологических (микробных) факторов. Как правило, патологический процесс запускается повышением влажности кожи, что обусловлено длительным/частым контактом кожи с мокрыми подгузниками/пеленками. Это сопровождается повышением коэффициента трения, способствующего ее механическому повреждению.
На этом фоне возрастает проницаемость кожи и резко повышается чувствительность к химическим, микробным повреждающим факторам, среди которых особую роль играют липаза/протеаза (энзимы кала). Их неблагоприятное воздействие на кожные покровы вызвано разрыхлением всех слоев эпидермиса, соединительнотканного матрикса и, как следствие, увеличением проницаемости дермы. Неблагоприятное влияние каловых энзимов значительно возрастает при их сочетанном действии с мочой, из которой под действием уреазы синтезируемой микробами кала из мочевины образуется аммиак. В свою очередь увеличение концентрации аммиака способствует повышению рН кожи и активизации протеазы/липазы и усилению токсического воздействия на кожу, приводящего к ускорению разрушения эпидермального барьера
Недостаточный/дефект ухода за кожей ребенка и отсутствие циркуляции воздуха под подгузником, создающего герметичную среду, способствует мацерации кожи и быстрому проникновению раздражающих веществ и микроорганизмов в эпидермис и через него. Ниже схематически показаны факторы, способствующие развитию пеленочного дерматита.
Также повышение влажности и рН кожи способствуют усиленному размножению на поверхности кожи микроорганизмов рода Candida albicans, грамположительной/грамотрицательной флорой (протеем/синегнойной палочкой), то есть воспалительный процесс «под подгузником» может усиливается инфекционным компонентом, что сказывается на клинических проявлениях и степени их выраженности.
Топические ретиноиды (адапален)
По сути, это самая главная мазь от прыщей на лице. Топические ретиноиды предназначены для наружного применения. Такие препараты назначаются – 1) при комедональной форме акне, под которой подразумевают угревую сыпь, 2) при папуло-пустулезной форме акне (т.е. при наличии прыщей). Раньше для лечения акне использовался топический ретиноид «третиноин», но он обладал массой побочных эффектов, и сейчас существуют намного более безопасные топические ретиноиды 4 поколения, например, адапален.
Такие препараты есть монокомпонентные и комбинированные. К монопрепаратам на основе адапалена относят – Дифферин, Клензит или Адаклин. Ряд препаратов этого плана выпускается только в виде гелей, но некоторые производители выпускают препараты с адапаленом и виде геля, и в виде крема. Препараты в форме гелей будут более эффективны, но крем от прыщей на лице больше подойдет для пациентов с сухой и/или чувствительной кожей (и помогут у таких пациентов снизить риск раздражения).
Примеры комбинированных препаратов с ретиноидами – 1) Клензит-С, содержащий адапален вместе с антибиотиком клиндамицином, 2) Эффезел, содержащий адапален в комбинации с пероксидом бензоила. Выбор препарата будет зависеть – от степени тяжести акне, а также от того какие воспалительные элементы у вас преобладают (папулы или пустулы). Схематично вся эта информация отражена в таблице 1, которую мы разместили перед описанием групп препаратов для лечения прыщей.
Как лечить прыщи на лице ретиноидами:
препараты с адапаленом должны применяться 1 раз в день перед сном. Перед нанесением ретиноида нужно умыть лицо мягким моющим средством. Перед нанесением ретиноида кожа должна быть абсолютно сухой, т.к. в противном случае разовьется сильное раздражение. Чтобы кожа привыкла и сильно не раздражалась – начните применение препарата с 3 раз в неделю. Через 1-2 недели переходите на ежедневное использование.
Когда можно ожидать результата: жирность кожи резко уменьшается уже через несколько дней с момента первого применения. Что касается угрей и прыщей, то первый заметный результат можно будет увидеть – только примерно через 4 недели терапии. Хороший результат можно увидеть примерно через 8 недель применения ретиноидов, но для радикального улучшения необходим полный курс, который длится не менее 12 недель (3 месяца).
Использование пероральных ретиноидов:
Помимо топических ретиноидов, предназначенных для наружного применения, существуют и так называемые системные ретиноиды для перорального приема. Такие препараты (Акнекутан или Роаккутан) – содержат ретиноид изотретиноин. Эти препараты очень эффективны для лечения акне, но они обладают в том числе и очень серьезными побочными эффектами. Поэтому такие препараты применяют только в сложных ситуациях, например, для лечения узловых и конглобатных форм акне.
Виды высыпаний
По своему виду и структуре сыпь на кожном покрове младенца имеет разную форму, размеры и цвет. Высыпания могут выглядеть по-разному:
- бесцветные образования;
- маленькие точки;
- большие пятна;
- розовые или красные прыщики;
- пузырьки с прозрачной жидкостью;
- мелкие гнойнички;
- красная корочка;
- шелушение кожи.
Такое разнообразие сыпи зависит от причин возникновения. Как ни странно, но причин для высыпания на кожном покрове новорожденного достаточно, так как существует множество провоцирующих факторов. Например, потничка на личике распознаётся как россыпь розовых маленьких прыщиков. Это происходит по той причине, что маленький организм перегревается, а еще несформированные сальные протоки не успевают выводить жидкость из организма малыша. Также очень часто высыпания наблюдаются при пелёночном дерматите.
Белые прыщики
Высыпания такого вида свидетельствуют о том, что у ребёнка началась гормональная перестройка в организме, а именно нормализуется выработка кожного сала (работа сальных желёз). В этом случае сыпь не доставляет малышу дискомфорта, так как она даже не ощутима, лишь создаёт видимость кожного сала, которое со временем самостоятельно выйдет наружу. Также у грудничков может произойти скачок гормонов, который сопровождается белыми мелкими акне на его личике. Такие гнойнички ни в коем случае нельзя выдавливать либо залечивать, потому что вскоре они сами пройдут и не повлекут за собой осложнений, если строго соблюдать правила гигиены новорожденного.
https://youtube.com/watch?v=dlhCM7qvS4k
Красные пятна
Такие пятна у ребёнка на кожном покрове могут иметь различные причины появления. В основном они возникают во время рождения, когда лопаются капилляры от надавливания на тело ребёнка. Другими словами, их называют родовыми травмами. Они не составляют угрозы младенцу и исчезают сами в течение первого года жизни. Но существуют иные причины возникновения красных пятен на лице малыша, которые действительно опасны для его здоровья. Причинами могут выступать как инфекционные заболевания, так и аллергические раздражители. Например:
- краснуха;
- корь;
- ветряная оспа;
- скарлатина;
- импетиго.
Бесцветные
Такая сыпь зачастую указывает на аллергическую реакцию, например, когда ребёнок не переносит цельного молока. Бесцветные пятна иногда свидетельствуют о нарушении работы гормона — синтеза меланина, который отвечает за защиту детского организма от вредного влияния окружающей среды. Поражение грибковой инфекцией, гормональные перестройки, излишняя возбудимость малыша — основные факторы появления такого вида сыпи.
Мелкие прыщики
 Высыпания такого вида встречаются очень часто на лице малыша. С рождения маленький организм настраивается к жизни на Земле, в том числе и механизм теплорегуляции. Чаще всего мелкие прыщики сигнализируют о потнице. Если на лице у младенца появились маленькие гнойнички (пустулёз), то они свидетельствуют о гормональных изменениях. Но следует помнить, что такая сыпь может быть первым сигналом о попадании инфекции в детский организм. Чтобы избежать осложнений, немедленно обратитесь к врачу для точно диагноза.
Высыпания такого вида встречаются очень часто на лице малыша. С рождения маленький организм настраивается к жизни на Земле, в том числе и механизм теплорегуляции. Чаще всего мелкие прыщики сигнализируют о потнице. Если на лице у младенца появились маленькие гнойнички (пустулёз), то они свидетельствуют о гормональных изменениях. Но следует помнить, что такая сыпь может быть первым сигналом о попадании инфекции в детский организм. Чтобы избежать осложнений, немедленно обратитесь к врачу для точно диагноза.
Шершавая кожа
Изменения на лице кожного покрова такого вида сыпи у грудничка не должно оставаться в стороне или отходить на второй план. Безобидные факторы, которые влияют на кожу и делают её шершавой — холодная погода, жёсткая вода, сухой воздух и т.д. Эти высыпания проявляются на основе серьёзных заболеваний, таких как авитаминоз, сахарный диабет, генетическая патология, глистная инвазия, атопический дерматит. Также наличие шершавой кожи может указывать на грибковое раздражение кожи.
Когда детская сыпь должна насторожить
Почему после высокой температуры у ребенка болят ноги
Кроме опасной для ребенка скарлатины, существует еще один вид высыпаний, внешне напоминающий мелкие кровоизлияния, о котором должны знать все родители. Появившаяся сыпь после температуры у ребенка должна стать поводом для того, чтобы родители не вызывали врача на дом, а срочно везли грудничка в ближайшую инфекционную больницу.
Причиной таких высыпаний-кровоизлияний становятся яды, выделяемые микробом менингококком. Токсин закупоривает сосуды, стенки которых из-за постоянного давления лопаются. Именно поэтому такая сыпь очень быстро распространяется, нередко сопровождается рвотой. Если в течение часа ребенка не доставить в инфекционное отделение, произойдут кровоизлияние в надпочечники, резкое снижение артериального давление, и наступит смерть.
Клиническая картина
Процесс локализуется по ходу нервных стволов, чаще межрёберных, и ветвей тройничного нерва; характерный признак — односторонность поражения. У большинства больных высыпания располагаются на туловище. Кожным проявлениям обычно предшествуют общее недомогание, повышение температуры, небольшой зуд, чувство покалывания, невралгические боли на месте будущих высыпаний. Затем появляются розовые отёчные пятна, на фоне которых в течение 3—4 суток образуются группы эритематозных папул, быстро превращающихся в пузырьки с прозрачным содержимым; наблюдается увеличение местных лимфатических узлов и усиление болевых ощущений. Через 6—8 суток пузырьки подсыхают, образуя жёлто-коричневые корочки, которые затем отпадают, оставляя незначительную пигментацию. После исчезновения сыпи может оставаться плохо поддающаяся лечению боль (постгерпетическая невралгия).
| День 1 | День 2 | День 5 | День 6 |
|---|---|---|---|
Вирус может вызывать различные заболевания:
- Офтальмический опоясывающий герпес — поражается глазная ветвь тройничного нерва, что сопряжено с риском повреждения роговицы и угрозой постгерпетической невралгии.
- Синдром Рамсея-Ханта — с односторонним лицевым периферическим параличом мимической мускулатуры и высыпаниями в наружном слуховом проходе или в ротоглотке. Возможны также сильная боль в слуховом проходе, системное головокружение и утрата слуха (ушной опоясывающий герпес).
- Двигательный опоясывающий герпес — мышечная слабость, включающая поражение миотомов на одном уровне с дерматомами, пораженными сыпью. Так, например, развитие одностороннего пареза диафрагмы с гомолатеральными высыпаниями на шее и плече (дерматомы С3, С4, С5).
Герпетическая инфекция может иметь различные клинические проявления, в особенности у пациентов с нарушением иммунной системы, включая генерализованные высыпания и развитие энцефалита. У некоторых пациентов наблюдается избирательное поражение спинного мозга (герпетический миелит) или артерий мозга, вызывающее гемиплегию.
Течение болезни
Течение неосложнённого опоясывающего лишая длится 3—4 недели, в редких случаях менее 10 дней. Боли сохраняются иногда на протяжении нескольких месяцев. Однако, в редчайших случаях течение опоясывающего лишая может быть не только коротким, но и практически безболезненным.
Осложнения
Возможно развитие поперечного миелита, сопровождающегося двигательным параличом.
Опоясывающий лишай у ВИЧ-инфицированных и лиц с другими иммунодефицитами протекает тяжелее. Длительность периода появления сыпи увеличивается до 1 недели, корки, покрывающие пузырьки, подсыхают не ранее 3-й недели заболевания. Наибольшему риску развития прогрессирующего опоясывающего лишая подвержены больные лимфогранулематозом или лимфомой, примерно у 40 % из них может быть сыпь, распространённая по всей поверхности кожи. У 5—10 % лиц с диссеминированными кожными проявлениями развивается вирусная пневмония, менингоэнцефалит, гепатит и другие тяжёлые осложнения.
Атипичные формы опоясывающего лишая
При атипичных формах опоясывающего лишая характерная клиника может быть смазана или изменена:
- Абортивная — пузырьковые высыпания и болевой синдром отсутствуют;
- Пузырная (буллезная) — высыпания в виде больших пузырей с неровными краями;
- Геморрагическая — пузырьки и пузыри заполнены кровянистым содержимым, заживают с образованием рубцов;
- Гангренозная (некротическая) — проявляющаяся некрозом ткани с последующим образованием рубцов. Часто развивается у пожилых людей, у больных с язвенной болезнью и сахарным диабетом.
- Диссеминированная (генерализованная) — сыпь везикулярного характера, локализована по всему телу с двух сторон.
Профилактика при сыпи в паху
Лучшим средством в борьбе с сыпью в паху выступает профилактика подобных проявлений. Существует ряд общих рекомендаций, которые призваны снизить риски возникновения подобного патологического процесса:
- регулярная смена нижнего белья, которое должно быть произведено из натуральных материалов;
- соблюдение общепринятых правил по соблюдению интимной гигиены, в основу которых заложены ежедневные подмывания паховой области;
- не использовать чужие полотенца и другие личные предметы в местах общего пользования;
- не использовать презервативы, вызывающие кожное раздражение;
- постоянное посещение дерматолога в профилактических целях.
При обнаружении прыщей, покраснений или отечностей в паху, следует не медлить с обращением в нашу клинику для прохождения необходимой диагностики и последующего лечения. На период проведения терапии, требуется воздержаться от сексуальных контактов и употребления алкогольных напитков.
Особенности лечения опоясывающего герпеса на лице
Опоясывающий лишай может иметь разнообразные формы проявления, возникая на любом участке нервного отростка. Однако по частоте и тяжести проявления наиболее распространенным считается опоясывающий лишай на лице. Это обусловлено особенностями тройничного нерва. Первичными признаками развития инфекции считается появление сильной боли в области челюсти, уха и глаз. Общее состояние может ухудшиться повышением температуры, усталостью, недомоганием, тошнотой.
Как правило, до появления кожных высыпаний ставятся неправильные диагнозы. Нередко сыпь может не проявляться длительное время, что может спровоцировать затянувшийся патологический процесс с поражением глазной роговицы. Высыпания возникают по ходу тройничного нерва: на веках, слизистой глаза, носу. С целью облегчения симптомов опоясывающего лишая назначаются противовирусные наружные средства. Если сыпь поразила глазное яблоко, мазь может закладываться внутрь века. Чтобы снизить воспаление и болевой синдром показаны кортикостероиды (кортикотропин, кортизон).
Опоясывающий лишай, поражающий глаза — это самая тяжелая из всех форм дерматомикозов. Несвоевременная или неправильная терапия патологии может стать причиной потери зрения. При возникновении сильной боли в ушах, высыпаний вокруг ушей и в слуховом проходе, что сопровождается лихорадкой и ухудшением общего самочувствия — выявляют ушную форму опоясывающего герпеса.
Тактика лечения дерматомикоза на лице аналогична, как и при других формах вируса: местная терапия в виде кремов, примочек и мазей, а также прием обезболивающих, иммуностимулирующих и противовирусных лекарственных препаратов. Для достижения максимального эффекта терапию опоясывающего лишая следует начинать в первые сутки после появления высыпаний.






