SQLITE NOT INSTALLED
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ.
Во время беременности обострение хронического гломерулонефрита происходит очень редко. У большинства женщин симптоматика обострения хронического гломерулонефрита такая же, как и до беременности (гипертензия, отеки, протеинурия в зависимости от формы гломерулонефрита).
Редко во время беременности возникает такая форма заболевания, как очаговый гломерулонефрит, которая развивается непосредственно во время инфекционного заболевания. При этом в результате прямого токсическо-бактериального воздействия поражается только часть нефронов. Отмечаются изменения в моче: гематурия, небольшая протеинурия, изредка цилиндрурия. Симптоматика выражена незначительно, основные жалобы на течение самого инфекционного процесса (грипп, ангина, пневмония, аппендицит и др.).
Гломерулонефрит оказывает неблагоприятное влияние на течение беременности и особенно на состояние плода. У таких женщин чаще развивается гестоз, раньше обычных сроков (28 недель). Гестоз так же, как и другие осложнения (преждевременные роды, незрелость плода), зависит от того, протекает ли гломерулонефрит с повышенным или нормальным артериальным давлением.
Наиболее тяжелые осложнения отмечаются во время беременности у женщин с гипертензивной формой хронического гломерулонефрита и нарушением функции почек. Известны данные течения беременности при гломерулонефрите: гестоз отмечается у 35 % женщин, нефропатия у 27 %, преэклампсия у 8 %, преждевременная отслойка нормально расположенной плаценты наблюдалась у 2 % женщин. К тому же известно, что задержка роста плода составляет 10 % у женщин с заболеванием почек с нормальным артериальным давлением и 35 % у беременных с хроническим заболеванием почек и гипертензией. Имеется и патология у детей, рожденных женщинами, болеющими гломерулонефритом – у них часто находят патологию почек.
Как записаться к нефрологу
Наша клиника располагается в центре Москвы по адресу 2-й Тверской-Ямской пер 10. Записаться к нефрологу на прием можно по телефону +7(495)995-00-33.
Осуществить запись можно и через специальную форму на сайте. Клиника имеет удобное расположение (вблизи станций метро Маяковская, Белорусская, Новослободская, Тверская, Чеховская).
Профессионализм врачей и современное оборудование позволяют за максимально короткие сроки установить точный диагноз. Это дает возможность без промедлений начать лечение почечной недостаточности у детей. При первых симптомах мы рекомендуем обращаться к нашим специалистам.
Статьи
20 Окт 2020
Анорексия у подростков
В современном обществе
анорексия стала одной из глобальных проблем среди подростков, особенно
среди девочек. По мнению экспертов, легкая форма расстройства имее…
15 Апр 2020
Коронавирус у детей
2020 год ознаменовался пандемией нового коронавируса SARS-CoV-2. Свое шествие по планете он начал с рыбного рынка в китайском городе Ухань в конце ноября 2019 года, охватив за неск…
13 Мар 2020
Энтерит у детей
Воспаление, протекающее в тонкой кишке, называется энтеритом у детей.
12 Мар 2020
Глаукома у детей: причины, методы лечения
Глаукома у детей – это целая группа болезней глаза, характерными особенностями которой являются повышение внутриглазного давления и дефекты зрения, развивающиеся на фоне данного…
Online-консультации врачей
| Консультация оториноларинголога |
| Консультация онколога-маммолога |
| Консультация вертебролога |
| Консультация нейрохирурга |
| Консультация общих вопросов |
| Консультация сексолога |
| Консультация аллерголога |
| Консультация гастроэнтеролога детского |
| Консультация хирурга |
| Консультация психиатра |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация проктолога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация детского психолога |
| Консультация эндоскописта |
Новости медицины
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Виды гломерулонефрита
Классификация данного заболевания достаточно разнообразна. Прежде всего, выделяют острый, хронический и подострый гломерулонефрит.
Острый гломерулонефрит (продолжительность которого составляет до одного года) в свою очередь классифицируется по различным параметрам.
В зависимости от формы (определяется по лабораторным и клиническим признакам) может выявляться острый гломерулонефрит с такими синдромами:
- Нефротическим, который характеризуется массивным выделением белка с мочой (протеинурией). Массивная потеря белка в свою очередь приводит к развитию выраженных распространенных отеков, что и отличает данную форму от остальных.
- Нефритическим. В состав данного синдрома входят следующие параметры: отеки (менее выраженные, чем при нефротической форме, поскольку протеинурия меньше), гематурия (кровь в моче) и повышение артериального давления (гипертензия).
- Нефротическим синдромом с гематурией и гипертензией, что объединяет в себе параметры из ранее описанных синдромов.
- Изолированным мочевым синдромом, который характеризуется лабораторными изменениями. При этом в анализе мочи определяется гематурия, невыраженная протеинурия, цилиндры, которые образуются из эпителия канальцев, иногда могут выявляться лейкоциты.
В зависимости от активности процесса принято выделять три периода развития заболевания: период начальных проявлений, обратного развития и переход в хроническую форму.
В зависимости от состояния функции почек выделяют гломерулонефрит:
- без нарушения функции почек, что является наиболее благоприятным вариантом;
- с нарушением фильтрационной и концентрационной функции почек, что сопровождается изменениями в пробе Зимницкого;
- развитие острой почечной недостаточности.
Хронический гломерулонефрит протекает более одного года и также имеет свою классификацию:
- По форме он бывает нефротическим, гематурическим и смешанным.
- По активности процесса, что определяется периодом заболевания, выделяют период обострения, частичной ремиссии и полной клинико-лабораторной ремиссии.
- В зависимости от функционального состояния почек выделяют те же варианты, что и при остром процессе, за исключением того, что развивается не острая, а хроническая почечная недостаточность.
Подострый гломерулонефрит (в литературе также можно встретить название «злокачественный гломерулонефрит») имеет тяжелое течение с нарушением функции почек или с развитием хронической почечной недостаточности.
Помимо представленной классификации, выделяют первичный гломерулонефрит, который является самостоятельным заболеванием, и вторичный, возникающий как синдром при основной болезни, чаще аутоиммунного происхождения.
Показания к началу Заместительной почечной терапии – гемодиализу:
— гиперкалиемия выше 6 ммоль/л, метаболичиский ацидоз, который не поддается коррекции;
—скорость клубочковой фильтрации (СКФ) 10 мл/мин и < , или уровень мочевины крови >36ммоль/л;
-уремический перикардит;
-жизнеопасная гипергидратация, отек легких рефрактерный к терапии мочегонными;
-наличие олигоанурии – выделения в сутки не более 0,5 л мочи даже при форсированном диурезе
-прогрессирующая уремическая энцефалопатия и/или нейропатия;
В дневном стационаре – отделении гемодиализа вам помогут:
- Определить причины возникновения почечной дисфункции;
- Определить патологические изменения: острая или хроническая недостаточность;
- Провести качественный медицинский осмотр;
- Назначить диагностику почечной недостаточности;
- Произвести лечение почечной недостаточности;
- Составить прогноз по окончанию лечения;
- Назначить профилактику почечной недостаточности.
Процедура проводится 3 раза в неделю. Длительность ее составляет от 240 мин до 270 мин.
В дневном стационаре проводятся:
— определение программы или метода диализа, в том числе с учетом степени тяжести основного и сопутствующих заболеваний и наличия инфекционных и неинфекционных осложнений; — оценка функции доступа для диализа; — изменение предписания лечения методами диализа в зависимости от клинического состояния пациента, функции доступа для диализа и изменения степени тяжести, сопутствующих заболеваний; — динамическое наблюдение больных, получающих лечение методами диализа. Проведение антропометрии, измерение артериального давления, пульса, температуры тела, контроль функции доступа для диализа, состояния гидратации или верификация величины «сухого веса», дозы диализа, эффективного времени диализа, не восполняемой ультрафильтрации и других параметров процедуры диализа; — назначение и оценку лабораторного и инструментального обследования для обеспечения контроля качества лечения; -обеспечивает тщательное обследование больных с нарушением фосфорно-кальциевого обмена, вторичного гиперпаратиреоза, неконтролируемой артериальной гипертензией, проводится лечение интрадиализной гипертензии ежедневными сеансами гемодиализа, ГДФ- ONLINE; -диализная терапия Минерально — костных нарушений дополняется современной фармакотерапией, в частности кальцимиметиками, несодержащими кальций фосфат-связывающими препаратами, активаторами рецепторов витамина Д; — оценку риска развития осложнений, связанных с оказанием медицинской помощи методами диализа; выработку рекомендаций по тактике лечения и обследования ; — обеспечивает отбор, обследование и перевод больных на трансплантацию почки, при необходимости направляет в нефрологическое отделение потенциальных реципиентов и доноров для обследования на предмет возможности выполнения трансплантации; — проводит обучение пациентов с хронической почечной недостаточностью и их родственников методам контроля и профилактики осложнений диализного доступа, а также осложнений хронической почечной недостаточности. Отделение развернуто на 15 диализных мест. Парк аппаратов «Искусственная почка» насчитывает 15 диализных мест, работающих в 4 смены круглосуточно. Для диализа используются диализаторы с мембраной нового поколения (из полисульфона, благодаря высокой проницаемости такой мембраны кровь проходит глубокую очистку, и выводится больший объем токсинов, чем с обычной мембраной из целлюлозы), глюкозосодержащие концентраты диализирующей жидкости, установлена высокопроизводительная система водоочистки, качество воды которой полностью соответствует мировым стандартам
Наше отделение оборудовано пандусами, поручнями, что очень важно для пациентов с ограниченными возможностями здоровья.
В отделении гемодиализа пациенты могут получить консультативную помощь всех специалистов НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина –филиала ФГБУ «НМИЦ радиологии» Минздрава России. Подключение к аппарату искусственной почки и регулярное прохождение процедуры позволяют продлить жизнь от 15 до 25 лет. Пациенты, отказавшиеся от данной процедуры, имеют риск летального исхода намного раньше – за считанные месяцы.
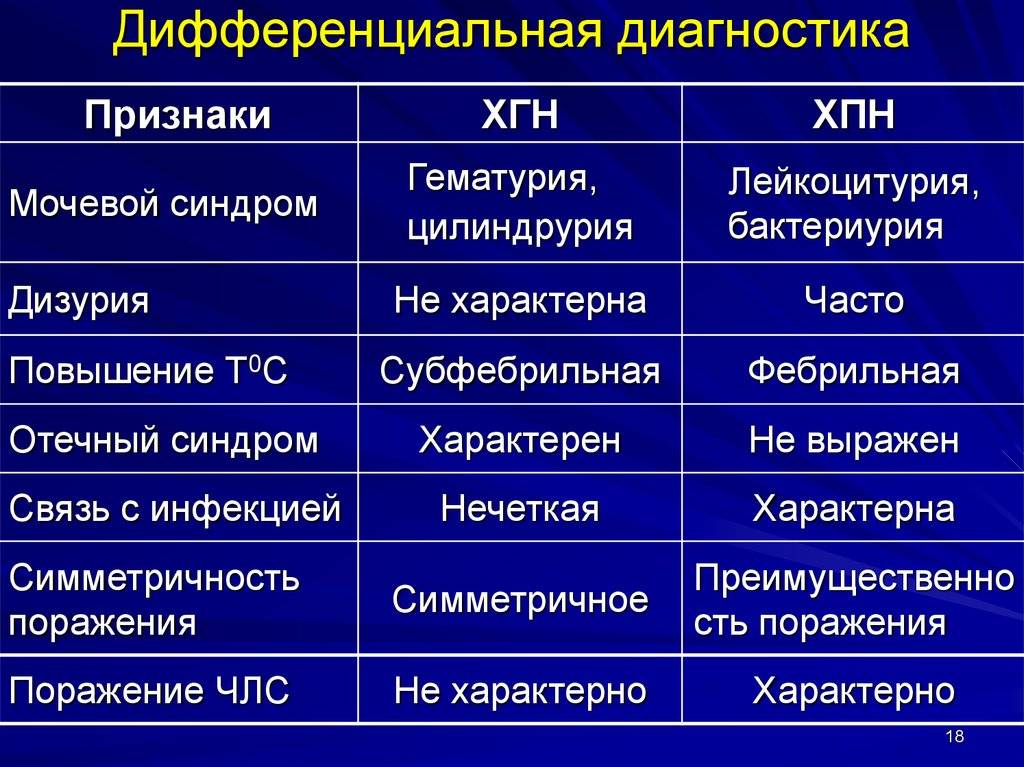
Признаки хронического пиелонефрита
Данная форма отличается более спокойным течением. Симптомы не такие ярко выраженные, как в острой форме. Порой, симптомы могут отсутствовать, но через некоторое время хроническая форма проявляет себя. Чаще всего именно острая форма провоцирует возникновение хронической.
Всего выделяют следующие клинические формы хронического пиелонефрита:
1. Латентная (скрытая форма) – характеризуется минимальным проявлением симптомов. Пациенты могут ощущать лишь сильную слабость, утомляемость, повышение температуры до 37 градусов, головную боль, отеки, появление болей и дискомфорта в области поясницы. У некоторых людей может отмечаться положительный симптом Пастернацкого. В анализах мочи: незначительная протеинурия (белок в моче), лейкоцитурия (лейкоциты в моче) и бактериурия (бактерии в моче), иногда пациента может сопровождать гипертония.
2. Рецидивирующая – это форма, во время которой поочередно происходят обострения и ремиссии. Человек ощущает постоянный дискомфорт в области воспаленной почки, незначительное повышение температуры до субфебрильных показателей (37 — 38 градусов) и озноб. Во время обострения пиелонефрит проявляет себя в виде острой формы воспаления.
3. Гипертоническая – это форма, при которой проявляются симптомы гипертонической болезни. У больных появляется головокружение, головные боли, ухудшение общего самочувствия, бессонница, боли в области сердца, одышка, гипертонические кризы.
4. Анемическая форма – характеризуется выраженной симптоматикой анемии. Пациент чувствует быструю утомляемость, усталость, ухудшение работоспособности, слабость и т. д.
5. Азотермическая – это самая неожиданная, опасная и скрытая форма проявления болезни. Она проявляется лишь тогда, когда у человека уже началась ХПН (хроническая почечная недостаточность). Считается, что эта форма является дальнейшим продолжением несвоевременно выявленной латентной формы.
Отеки появляются редко. Иногда встречается учащенное мочеиспускание. Результатом служит сухость кожи и постоянная жажда. Данный недуг диагностируется посредством рентгенографии почек и исследования мочевины.Пиелонефрит у малышей. Если данный недуг возникает у малыша, он, как правило, испытывает неприятные ощущения в животе. Это сопровождается расстройством пищеварения. Кроха может потерять несколько килограммов. Порой определить причину подобного состояния бывает достаточно трудно. В этом обычно помогает обследование.
Нарушение мочеиспускания дает о себе знать по-разному. У ребенка может быть ночное недержание мочи. Отметим, что оно может быть как редким, так и частым.
Лечение острой и хронической форм пиелонефрита:
Лечением занимается только врач-уролог либо врач-нефролог. В зависимости от тяжести течения заболевания и продолжительности врач может назначить следующие принципы лечения:
1. Консервативная этиотропная терапия (препараты). Для лечения всех форм пиелонефрита используют антибиотики различных групп (пенициллины, цефалоспорины, фторхинолоны и т. д.) такие как амоксициллин, ампициллин, гентамицин, цефаклор, ципрофлоксацин и т. д.; сульфаниламиды: Сульфадимезин, уросульфан и другие; нитрофураны: например, фуразолин, фурагин; налидиксовая кислота (налидикс, неграм.), нестероидные противовоспалительные средства (диклофенак, метамизол и др.), спазмалитики (нош-па, папаверин), энтеросорбенты (например, уголь активированный), антикоагулянты (препараты, разжижающие кровь): гепарин, троксевазин; мочегонные средства (фуросемид, лазикс и др.) При длительном лечении пиелонефрита, необходимо принимать пробиотики и противогрибковые препараты, так как антибиотики способны спровоцировать появление в организме бактерий грибковой природы. Если имеются противопоказания к антибактериальной терапии или желательно добавить дополнительное лечение, то используют фитопрепараты, которые включают в себя отдельные полезные травы, либо сложные сборы, включающие несколько трав. Обычные травы: лист брусники, цветки василька, толокнянка, шиповник, почки тополя черного и другие. Травяные сборы: фитолизин, урофлюкс и т. п.Фитопрепараты также обладают противовоспалительным, мочегонным и антибактериальным эффектами. Существует самый распространенный растительный фитопрепарат — канефрон. Обладает всеми вышеперечисленными действиями.
2. Физиотерапия. Это скорее дополнительный метод, нежели основной. Физиотерапия помогает улучшить состояние, функции почек и ускорить эффект этиотропной терапии.Виды физиотерапии: электрофорез фурадонина или кальция хлорида (можно использовать и другие препараты), ультразвук (если отсутствуют камни в почках), тепловое воздействие на почки (например, диатермия, лечебная грязь и т. д.), СВЧ — терапия и др.
3. Если все методы лечения оказываются бесполезными, а состояние пациента остается на прежнем уровне или ухудшается, то применяется хирургический метод. В основном хирургическое вмешательство проводится при гнойном пиелонефрите, карбункуле почки или абсцессе. В зависимости от состояния врач сам выбирает вид хирургической коррекции.
Диагностика
Главное значение в диагностике гестационного пиелонефрита имеют лабораторные способы. Определить начало воспалительного процесса можно, сделав анализ мочи и крови. Может применяться бактериальное исследование мочи и окрашивание по Грамму (микробиологические методы, показывающие, какой возбудитель вызвал заболевание).
В анализах обнаружится:
- лейкоцитурия (обнаружение лейкоцитов в моче);
- лейкоцитоз (повышение уровня лейкоцитов в крови);
- может определиться умеренная анемия;
- бактериурия (появление бактерий в моче).
Так как моча в норме стерильна, а при пиелонефрите, особенно у беременных, чаще всего причиной становятся бактерии, в анализе мочи лаборанты обнаружат именно патогенную флору. Зная, чем грозит болезнь и почему важен анализ мочи, женщина будет более внимательно относиться к своему здоровью.
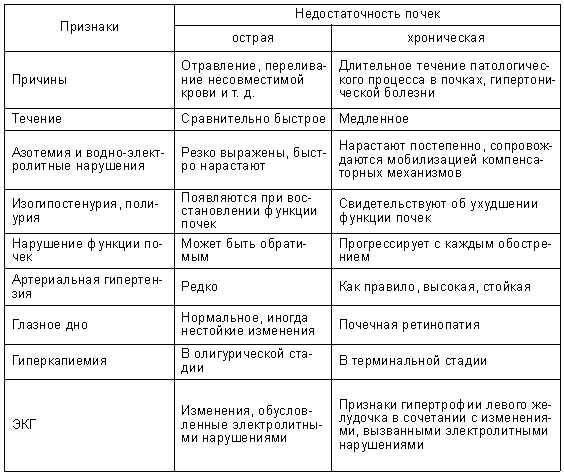
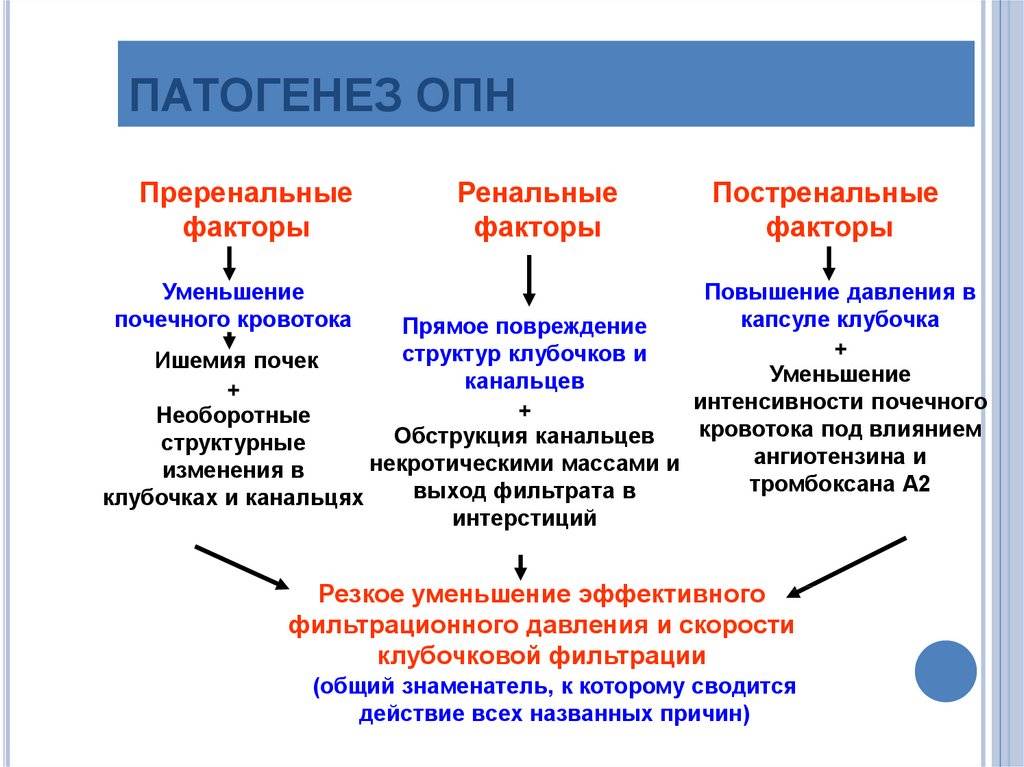
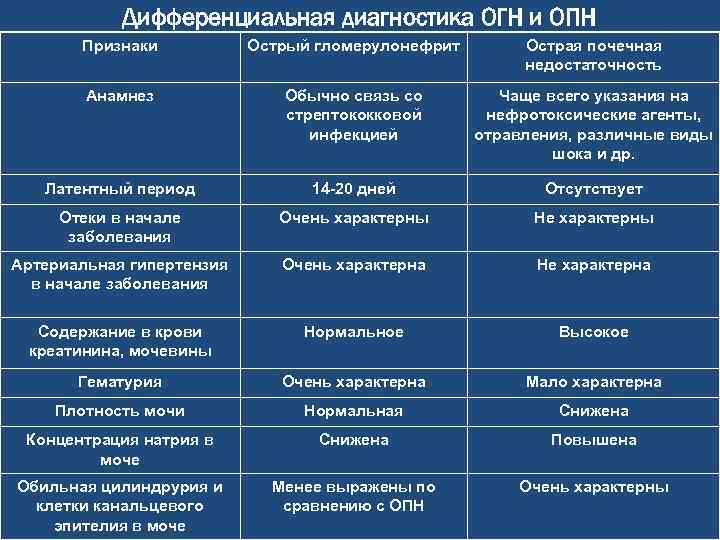
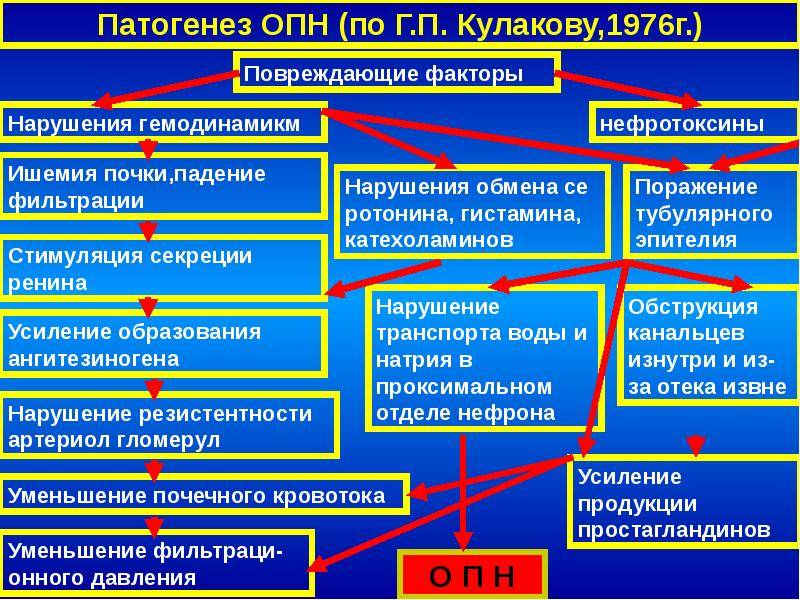
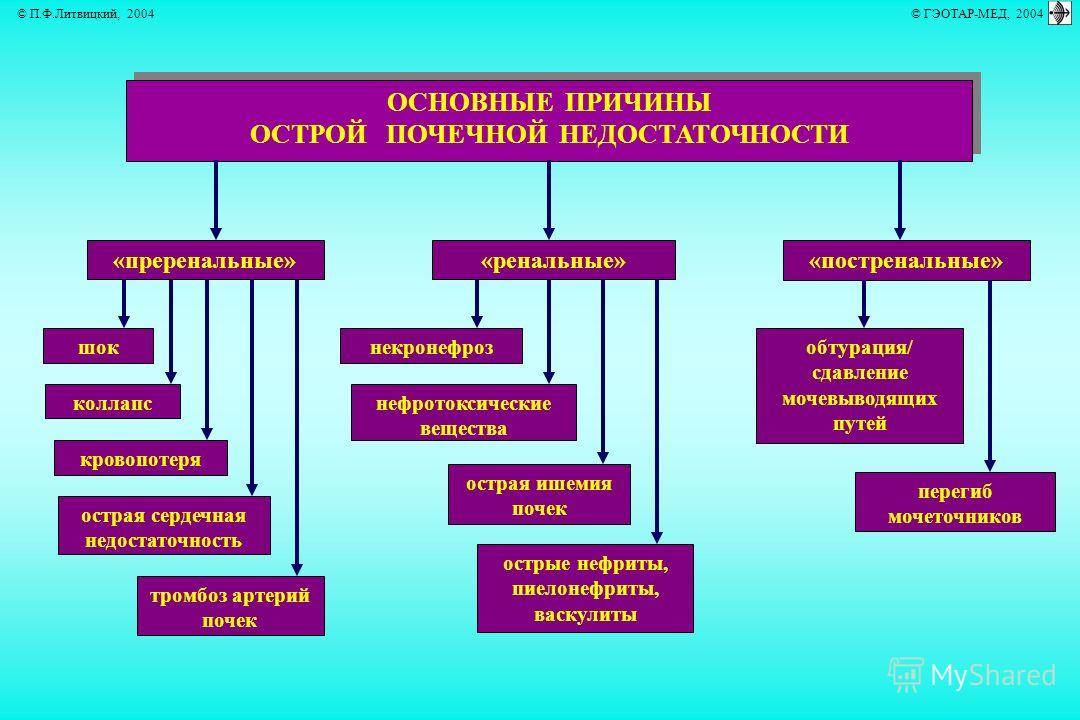
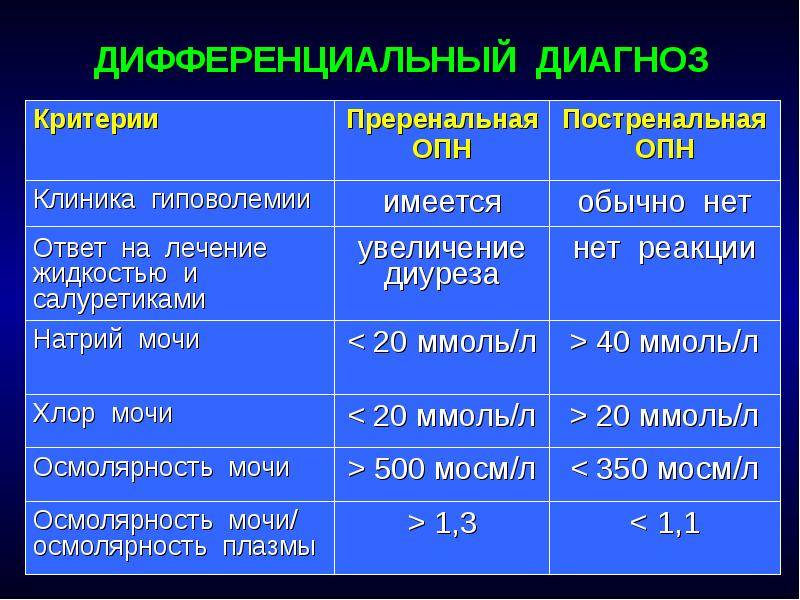
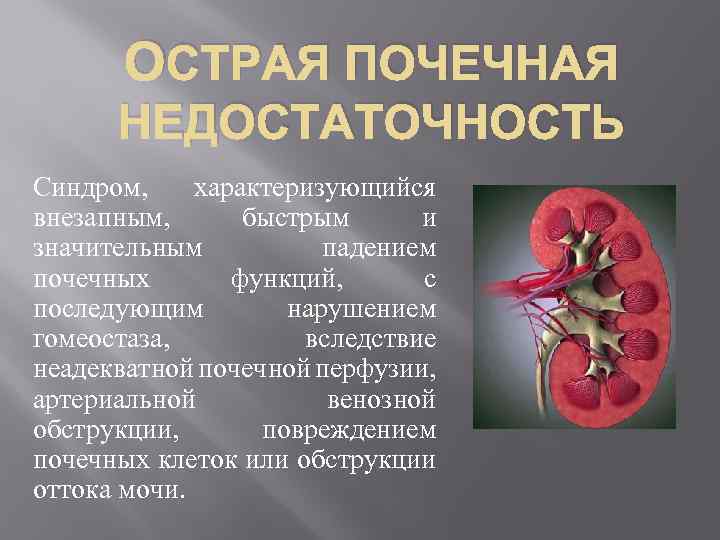
Патогенез острой почечной недостаточности
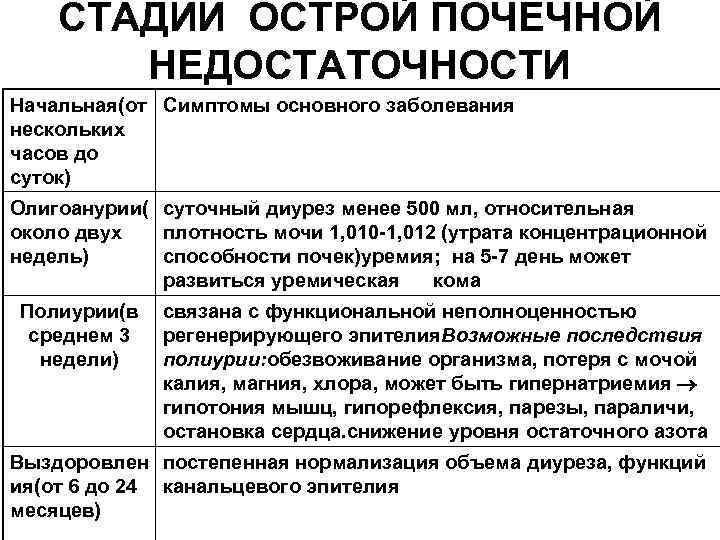
Патогенез развития истинной ОПН протекает в виде 4 последовательных фаз (стадий): преданурической, анурической, полиурической и восстановительной. Преданурическую фазу ОПН можно рассматривать как стадию первичного воздействия этиологических факторов на почку. В анурическую стадию по существу происходит утрата почками их гомеостатических функций: в крови и тканях задерживаются вода, калий, метаболиты (в частности, аммиак, мочевина, креатинин — так называемые «средние» молекулы), прогрессирует метаболический ацидоз. Чрезмерное накопление в организме токсичных субстанций приводит к феномену уремии — аммиачному отравлению. Восстановление диуреза у больных с ОПН практически всегда сменяется стадией чрезмерного выделения мочи — полиурией. В этот период исчезает почечная вазоконстрикция, нормализуется проницаемость капилляров клубочков.
При оценке почечных функций следует учитывать, что диурез у ребенка представляет собой сумму обязательной и дополнительной потери жидкости почками. Под обязательным диурезом понимают количество жидкости, необходимое для выполнения всей осмотической нагрузки, т. е. для экскреции объема мочи, выделяемой почками, работающими в максимальном концентрационном режиме. При этом максимальная осмолярность мочи у взрослого человека в среднем составляет 1400 мосм/л, у новорожденного — 600 мосм/л, у ребенка до 1 года — 700 мосм/л. Следовательно, чем младше ребенок, тем больше у него объем обязательного диуреза. Так, для выделения 1 мосм/л ребенку грудного возраста нужен диурез, равный 1,4 мл, взрослому — 0,7 мл. Значит, при отсутствии органических повреждений нефрона снижение диуреза не может быть беспредельным и ограничивается обязательным, и наоборот, чем выше осмотическая нагрузка, тем выше диурез.
Для определения осморегулирующей, концентрационной функций почек необходимо определять осмолярность мочи или коррелирующий с ней показатель ее относительной плотности. Для сопоставления этих показателей Э. К. Цыбулькин и H. М. Соколов предложили формулу: ОК = 26 х (ОПМ + 6), где ОК — осмотическая концентрация мочи, ОПМ — относительная плотность мочи.
Лечение
1. Острое заболевание
Лечение возникшей патологии нельзя откладывать. Развиваясь, болезнь может принести негативные последствия для женщины и ребенка. Это именно тот случай, когда прием антибиотиков во время беременности оправдан. Врач подбирает максимально безопасные для плода антибиотики: в зависимости от триместра, используются те или иные препараты. За ходом лечения необходимо строго следить, поэтому при острой форме рекомендуется стационар.
Препараты, назначаемые врачом:
- антибиотики — воздействуют на возбудителя патологии: пенициллины, нутрифоновый ряд лекарств, цефалоспорины и другие лекарства, согласно триместру беременности;
- спазмолитики — подавляют мышечные спазмы;
- болеутоляющие — снимают болевые ощущения;
- уроантисептики — оказывают противомикробное действие;
- общеукрепляющая терапия, прием витаминов, фитотерапия, седативные вещества. Эффективен прием канефрона, обладающего спазмолитическим, противовоспалительным и болеутоляющим действием. Это растительный препарат, позволяющий снять лекарственную нагрузку на организм;
- физиотерапия, катетеризация, дезинтоксикация и другие виды воздействия;
- позиционная терапия — для очищения почки от застоя мочи.
Постельный режим (около 1 недели) рекомендован в острой фазе болезни, при сильных болях, температуре. Далее желательно проводить время в движении, чтобы восстановить движение мочи из пораженного органа. Поза «кошки», которую беременной рекомендовано принимать несколько раз в день по 10–15 минут, способствует лучшей работе почек.
2. Хронический пиелонефрит
Лечение хронической формы, если нет отклонений в анализах, может происходить дома. Как лечить данную форму, определяет врач. Если симптомы не беспокоят, и женщина чувствует себя хорошо, обычно врач дает общие рекомендации.
При диагностике у больной хронической почечной недостаточности схема лечения корректируется (запрещается применять нефротоксичные антимикробные лекарства).
Прогноз лечения благоприятный. В некоторых случаях возможен переход острой болезни в хроническую форму. Случается, развиваются осложнения.
Роль физиологических процессов
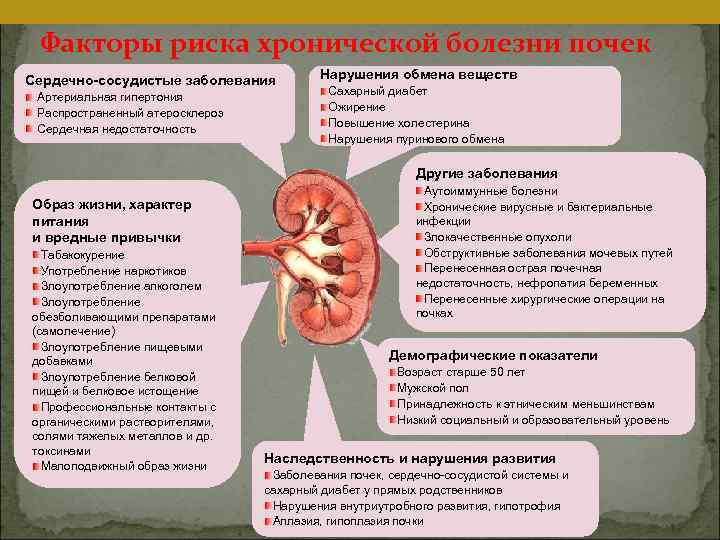
Беременность — это период, когда женщины наиболее уязвимы и предрасположены к появлению нарушений, связанных с работой почек, что может привести к инфицированию ткани почки и ее воспалению. При развитии болезни большую роль играют натуральные физиологические процессы, которые типичны для организма беременной и родившей женщины. Меняется гормональный фон, количество и состав гормонов. Также изменения касаются анатомии, так как плод растет и оказывает давление на органы малого таза. Все это влияет на функционирование мочевых путей и приводит к уязвимости органов. Матка растет и сдавливает мочеточники, при этом правая яичниковая вена имеет особенные анатомические характеристики, что в конечном итоге влияет на развитие воспаления в правой почке. Поэтому правосторонний пиелонефрит бывает чаще, чем левосторонний либо двусторонний.
Риск болезни выше, если в организме присутствует какой-либо источник инфекции. Это может быть воспаление дыхательных путей, желчного пузыря и даже кариозные зубы. Велика вероятность развития опасного патологического процесса на фоне гломерулонефрита
В развитии хронического течения процесса немаловажное место занимают перенесенные когда-то болезни: цистит и другие острые инфекционные состояния мочеполовой системы
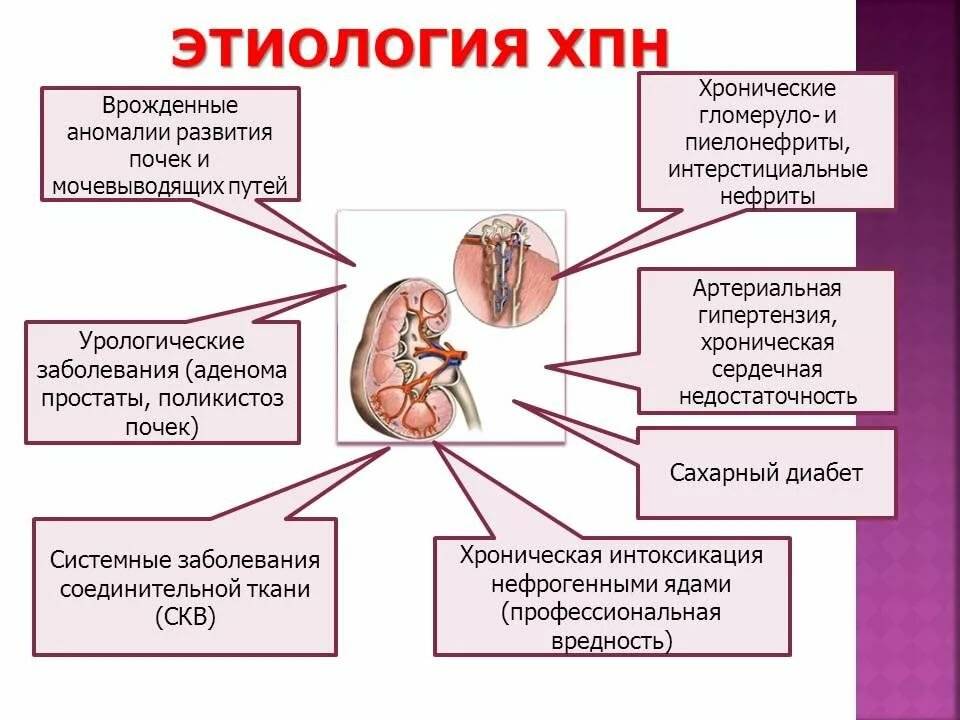
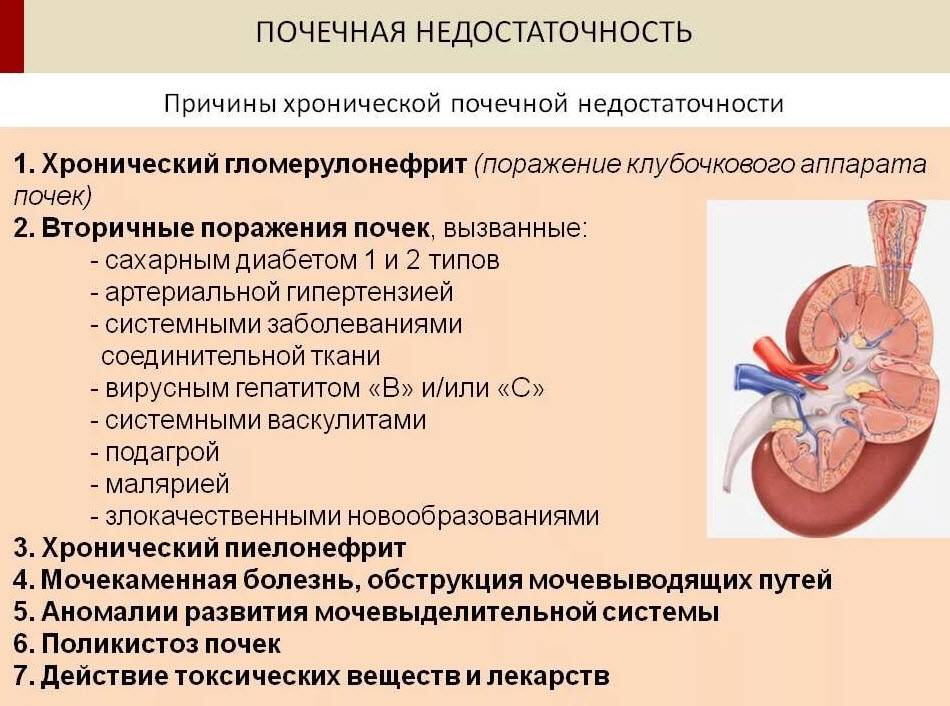
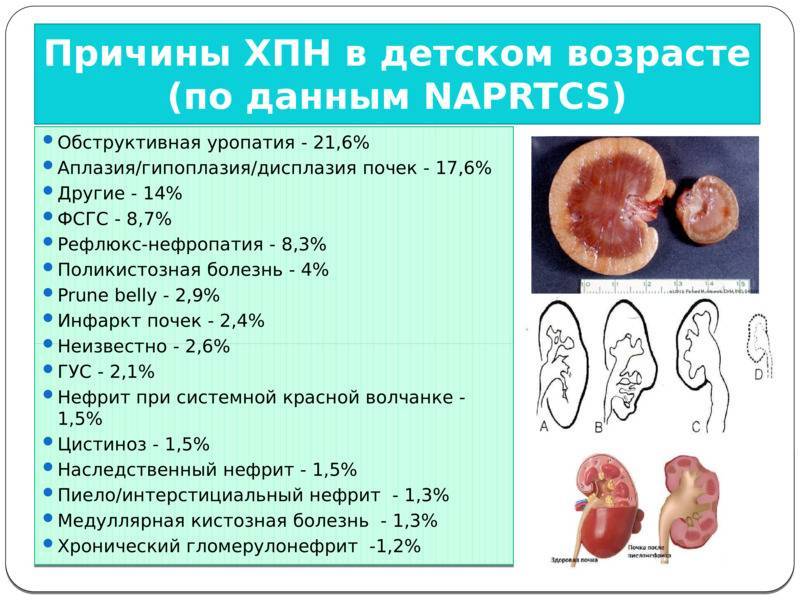
Патогенез (что происходит?) во время Хронической почечной недостаточности у детей:
Хронический патологический процесс приводит к необратимым изменениям в паренхиме почек. Уменьшается численность функционирующих нефронов, а вместо пораженных клеток возникает соединительная ткань. Сначала функции пораженных нефронов перенимают на себя действующие нормально нефроны. Но со временем компенсаторная функция исчерпывает себя. С мочой уже не выводятся продукты обмена. Они сохраняются в организме. Это приводит к повреждению тканей и органов.
Результатом нарушения водного баланса организма становится возрастающая нагрузка на нефроны. Это ведет за собой снижение относительной плотности мочи.
Увеличивается количество ночных мочеиспусканий, что называется никтурией. В начале хронической почечной недостаточности у детей наблюдают увеличение количества выделяемой мочи, а потом он уменьшается, пока не наступит анурия – полное отсутствие мочи.
Способность почек синтезировать эритропоэтин, необходимый для образования эритроцитов, теряется. Также развитию анемии способствует токсическое воздействие уремических токсинов на костный мозг и повышенный внутрисосудистый гемолиз эритроцитов. Нарушается соотношение факторов, регулирующих артериальное давление, в результате чего отмечается стойкая артериальная гипертензия.
Виды пиелонефрита
По длительности течения:
- острый — появляется внезапно, в среднем длится до 3 недель. Бывает нескольких типов: гнойный, серозный, некротический;
- хронический — развивается после острого, характеризуется вялым течением, периодическими обострениями (рецидивами). Фазы хронического процесса: активное воспаление, далее следует латентная фаза (болезнь развивается, но без ярко выраженных физических и лабораторных признаков), затем наступает ремиссия (симптомы исчезают) с тенденцией к рецидивам. Рецидивирующий тип характеризуется обострением с выраженными симптомами, с частотой 1–2 раза в год, заканчивается ремиссией.
В зависимости от условий развития:
- первичный — поражение не затрагивает мочевыводящие пути, уродинамика (процесс выведения мочи из организма) в норме;
- вторичный — развивается на фоне других патологий: мочекаменной болезни, аномальной подвижности почек, когда ведущее значение приобретает симптоматика основного заболевания, а пиелонефрит проявляется осложнениями.
По количеству поражаемых органов:
- односторонний — воспаление касается одной почки;
- двусторонний — процесс затрагивает оба органа.
По пути проникновения инфекции:
- гематогенный путь: через кровь. Данный путь заражения фиксируется чаще;
- урогенный (восходящий): через мочевой пузырь, уретру.
Наиболее подвержены заболеванию беременные, новорожденные, пожилые люди и больные сахарным диабетом.
Организация питания
| Разрешенные продукты | Запрещенные продукты |
|---|---|
|
Группы продуктов:
При хронической почечной недостаточности ограничивается прием белка. |
|
Цель питьевого режима — «промыть» почки. Пить можно практически все, т.к. болезнь не приводит к задержке жидкости и соли:
|
Если на фоне пиелонефрита возникает гестоз (поздний токсикоз с отеками и повышением давления) — питьевой режим организуется согласно рекомендациям лечащего врача. |
Симптомы патологии у детей
Лечение при симптомах почечной недостаточности у детей должно начаться незамедлительно. Но как они проявляются?
- Суточный объем выделяемой урины уменьшается.
- Заметны отеки на лице и конечностях ребенка.
- Имеются все признаки интоксикации.
- Кожный покров приобретает желтушность.
Но и это не все признаки почечной недостаточности у детей. Если повышается температура тела, ослабляется тонус мышц, наблюдается постоянная усталость, то это тоже свидетельствует о заболевании.
Обязательно следует соблюдать при почечной недостаточности у детей клинические рекомендации специалиста
Но очень важно отличить эту патологию от других урологических заболеваний
Назначение:
1.Обеспечение компенсаторной функции почек, фильтрация крови от токсических соединений и конечных продуктов метаболизма. Гемодиализ при хронической недостаточности проводят трижды за неделю, но нарастание интоксикации – основание для более частого проведения процедуры. При крайне тяжести, диализ выполняют до конца жизни, или пока не трансплантируют здоровую почку. 2. Почечная недостаточность, как осложнение острого гломерулонефрита, пиелонефрита. Цель назначения процедуры – вывести излишек жидкости из организма, устранить отеки, эвакуировать продукты токсического свойства. 3. Дисбаланс электролитов в крови. Указанное состояние происходит вследствие массивных ожогов, перитонита, обезвоживания, лихорадочных явлений. Гемодиализ позволяет вывести чрезмерную концентрацию ионов одного вида, заместив их другими. Также показанием для рассматриваемой процедуры выступает избыток жидкости в организме, что приводит к отеку оболочек головного мозга, сердца, легких. Диализ помогает сократить отечность и снизить уровень артериального давления. Процедура гемодиализа проводится на АИП с помощью одноразовых расходных материалов, к которым относятся диализаторы, кровопроводящие магистрали, фистульные иглы, катетеры, диализные концентраты.
Вам поставили диагноз – хроническая почечная недостаточность?
В НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина — филиале ФГБУ «НМИЦ радиологии» Минздрава России применяются все современные методы лечения данного заболевания.
Предлагаем Вашему вниманию краткий обзор почечной недостаточности. Его подготовили специалисты Отделения дневного стационара – амбулаторного гемодиализа.
Почечная недостаточность приводит к нарушению водно-солевого и кислотно-щелочного баланса, что влечет за собой отклонения от нормы в работе всех органов и тканей и приводит к накоплению в крови токсических веществ и интоксикации организма.
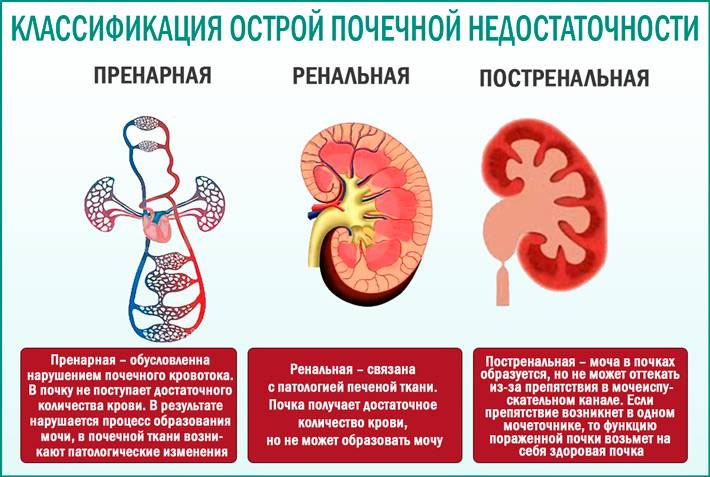
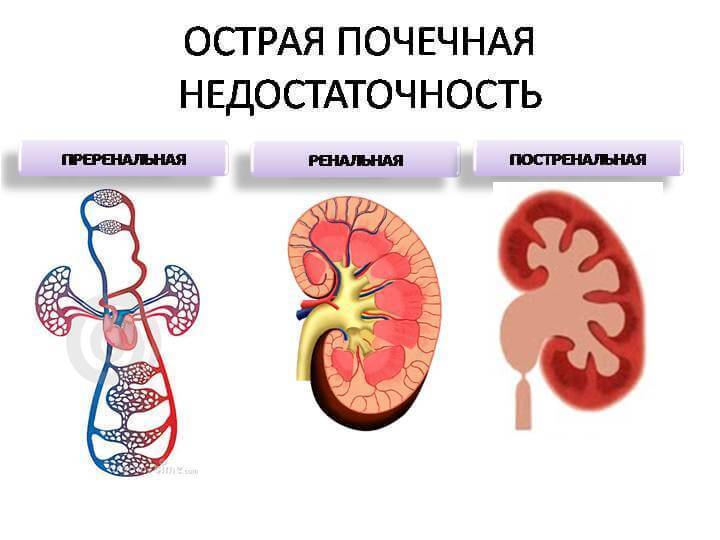
Различают два вида почечного повреждения: острое и хроническое. Острое почечное повреждение возникает из-за тяжелого, но потенциально обратимого поражения почечных структур. Хроническое повреждение развивается медленно в результате необратимой гибели функционирующей ткани почек.
Хроническая почечная недостаточность (ХПН ) – необратимое нарушение фильтрационной и выделительной функций почек, вплоть до полного их прекращения, вследствие гибели почечной ткани. ХПН имеет прогрессирующее течение, на ранних стадиях проявляется общим недомоганием. При нарастании ХПН – выраженные симптомы интоксикации организма: слабость, потеря аппетита, тошнота, рвота, отеки. Кожные покровы — сухие, бледно-желтые, кожа становится дряблой. Характерен кожный зуд. Резко, иногда до нуля, снижается диурез. Слабость нарастает, постоянная жажда и сухость во рту. Аппетит снижен. Отмечается снижение веса, сниженный мышечный тонус, тремор кистей и пальцев, мелкие подергивания мышц. Нарастает апатичность, сонливость. Развивается сердечная недостаточность, склонность к кровотечениям.
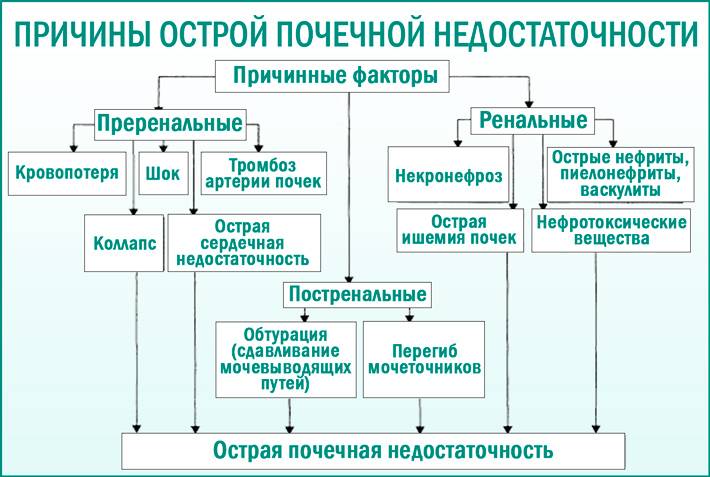
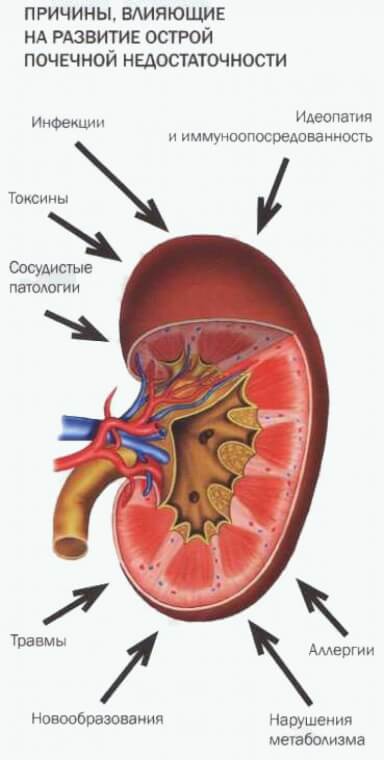
Причины острой почечной недостаточности у детей
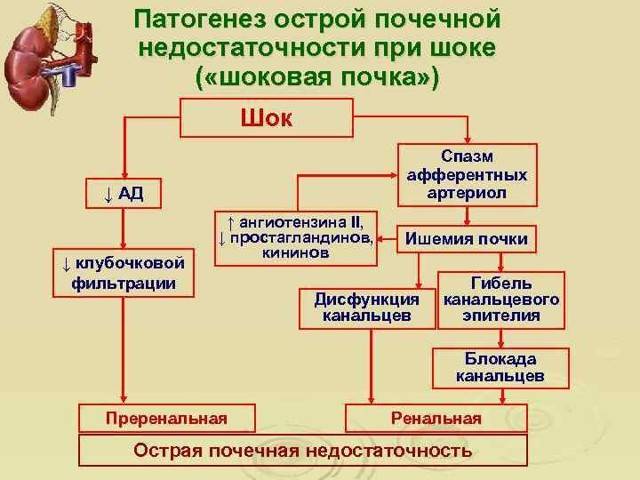
Еще в 1947 г. I. Тгийа и соавт. выдвинули теорию почечной ишемии как основной причины ОПН. Они полагали, что анурия и уремия обусловлены длительным рефлекторным спазмом сосудов коркового вещества почек, способствующим прекращению клубочковой фильтрации, некоторому увеличению реабсорбции и дегенеративно-некротическим изменениям дистальных извитых канальцев и восходящей части петли Генле. Сосудистый шунт Труета как патогенетическая основа шокового повреждения почек в дальнейшем получил всеобщее признание. Кровотоком в обход мальпигиевых клубочков объясняется олигоанурия на шоковой стадии токсической нефропатии, а продолжающаяся гипоксия почечной ткани, особенно ее коркового вещества, способствует развитию аутолитического некроза проксимальных канальцев, а также органической ОПН.
Клинически выделяют 2 формы острой почечной недостаточности у детей: функциональную (ФПН) и органическую (собственно ОПН). Первая возникает в результате нарушения ВЭО, чаще на фоне дегидратации, а также вследствие расстройств гемодинамики и дыхания. Считается, что изменения в почках, наблюдающиеся при ФПН, обратимы и не всегда могут быть выявлены обычными клинико-лабораторными способами. Другая форма почечной недостаточности (ОПН) сопровождается отчетливыми клиническими проявлениями: азотемией, электролитным дисбалансом, декомпенсированным метаболическим ацидозом и нарушением способности почек к выделению воды.
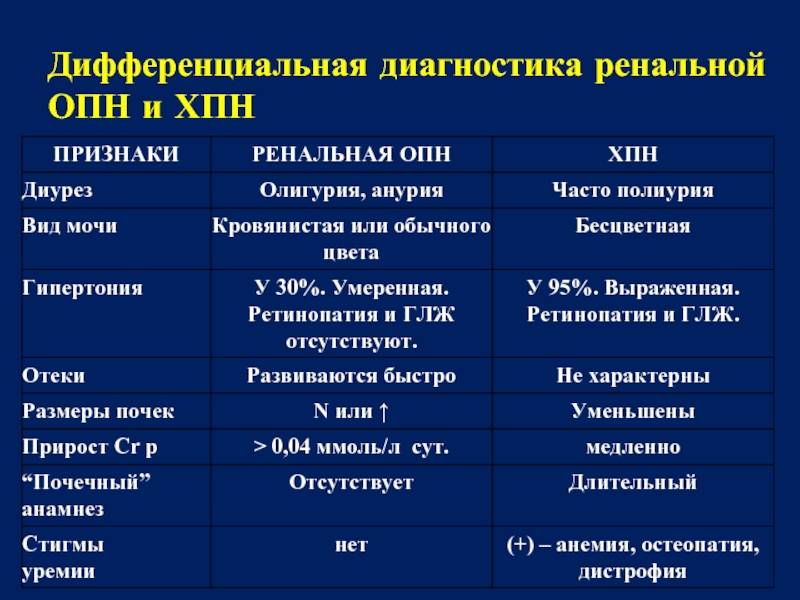
Наиболее манифестным клиническим симптомами недостаточности функции почек является олигурия. У взрослых людей и подростков олигурией считается снижение диуреза > 0,3 мл/кг-ч) или 500 мл/сут, у детей грудного возраста — соответственно > 0,7 мл/(кг-ч) и 150 мл/сут. При анурии у взрослых верхней границей суточного объема мочи принято считать диурез > 300 мл/сут, у детей грудного возраста > 50 мл/сут.
Олигурия и острая почечная недостаточность — не синонимы. У больных с острым снижением диуреза не обязательно имеется органическое повреждение паренхимы почек. В то же время олигурия является главным, наиболее заметным клиническим симптомами острой почечной недостаточности у детей.
Главными повреждающими почки факторами являются циркуляторная гипоксия, ДВС-синдром и нефротоксины, способствующие:
- устойчивому спазму афферентных (приносящих) артериол, уменьшающему приток крови к клубочкам;
- нарушению внутрипочечной гемодинамики, прежде всего за счет артериовенозного шунтирования кровотока (шунт Труета), резко обедняющего кровоснабжение почечной коры;
- внутрисосудистой тромбогенной блокаде, особенно в приносящих клубочковых артериолах;
- снижению проницаемости капилляров клубочков из-за спадения подоцитов;
- блокаде канальцев клеточным детритом, белковыми массами;
- тубулоинтерстициальным изменениям в виде дистрофии или некроза эпителия почечных канальцев (мембранолиз и цитолиз), тубулорексису (повреждению базальной мембраны канальцев), что сопровождается свободным обратным всасыванием фильтрата (первичной мочи) через поврежденную базальную мембрану канальцев в интерстиций почек;
- отеку интерстиция за счет свободного проникновения первичной мочи через поврежденные стенки канальцев;
- выравниванию кортико-медуллярного осмотического градиента и блокаде работы противоточно-множительного аппарата почек по концентрированию мочи;
- нарастанию почечной гипоксии за счет сдавления внутрипочечных сосудов отеком и шунтирования крови в почках;
- некротическим изменениям коркового вещества почек (кортикальный некроз), при которых высока вероятность смерти больных на высоте ОПН или развития последующего нефросклероза и ХПН.
Все это сопровождается снижением скорости клубочковой фильтрации, резким угнетением концентрационной функции почечных канальцев, олигурией и гипостенурией.
При острой почечной недостаточности у детей разного возраста в качестве ведущего выступают различные этиологические факторы. Так, в период новорожденности основное значение имеют гипоксия или асфиксия плода, пневмопатии, внутриутробные инфекции, сепсис, тромбоз почечных сосудов, в возрасте от 1 мес до 3 лет — ГУС, первичный инфекционный токсикоз, ангидремический шок, в возрасте от 3 до 7 лет — вирусные или бактериальные поражения почек, отравления, травматический и септический шок, в возрасте 7-17 лет — системные васкулиты, гломерулонефрит, травматический шок.





























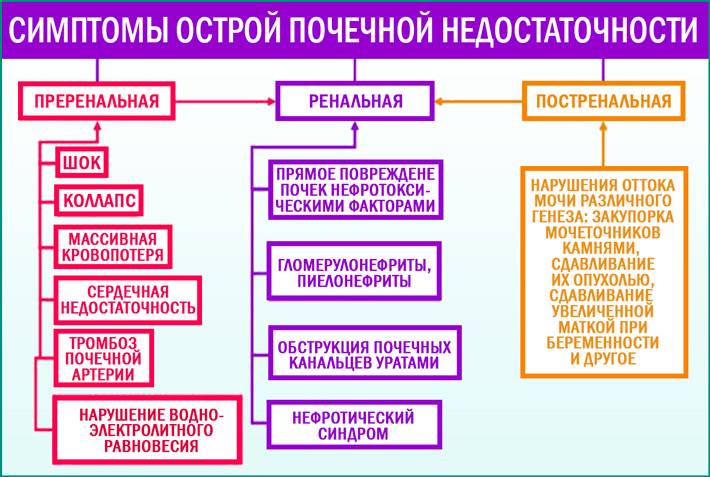







Почечная недостаточность у детей может проявляться различными симптомами, такими как отеки, усталость, изменения в мочеиспускании, повышенное давление и даже тошнота. Важно своевременно обратиться к врачу для диагностики и определения формы заболевания—острой или хронической. Лечение острого течения может включать госпитализацию и специальные препараты, в то время как хроническая форма требует длительного наблюдения и комплексного подхода, включая диету и контроль за состоянием почек. Родителям важно быть внимательными к любым изменениям в здоровье ребенка.