Чем ценна пуповинная кровь?
Пуповинная кровь богата кроветворными стволовыми клетками, т.е. клетками-родоначальниками элементов крови. Их используют для трансплантации, когда собственное кроветворение нарушается: при лейкозах, тяжелых нарушениях иммунной системы и других заболеваниях. Противники хранения пуповинной крови резонно замечают, что такие патологии, хоть и являются жизнеугрожающими, встречаются редко. Однако, с другой стороны, в перспективе предполагается, что стволовые клетки будут использоваться по более широким показаниям. В любом случае, уже сейчас успешно проведены тысячи трансплантаций пуповинной крови, спасшие жизнь больным с ранее считавшимися неизлечимыми заболеваниями.
Пуповинная кровь — не единственный источник кроветворных клеток, но у неё есть ряд преимуществ: лёгкое и безопасное получение, молодость, а потому высокая функциональная активность стволовых клеток и иммунологическая совместимость. Для того же, чтобы воспользоваться заранее заготовленной кровью, требуется от нескольких дней до нескольких недель.
Пуповинную кровь новорожденного можно использовать для лечения других членов семьи. Документированы успешные случаи пересадки родителям, бабушкам и дедушкам и даже двоюродным братьям и сестрам. Однако наибольшие шансы оказаться совместимыми имеют дети одних многодетных родителей.
Сохранять или не сохранять пуповинную кровь, каждые родители решают в зависимости от своего материального положения и от того, насколько нужной они считают эту процедуру. Следует учитывать, что забор пуповинной крови особенно показан для тех детей, в чьих семьях встречались тяжелые заболевания кроветворной системы или уже есть больные дети, которых можно вылечить пуповинной кровью брата или сестры, а также этническим меньшинствам, которым трудно найти совместимого донора в международных банках-регистрах.
Персональное защитное оборудование и меры предосторожности
SARS-CoV-2 — респираторный вирус, передаваемый от человека к человеку в основном с каплями жидкости из дыхательных путей. Развитие инфекции опосредовано нахождением вируса в секрете дыхательных путей зараженного человека и контактом со слизистыми оболочками. Центр по контролю и профилактике заболеваний США заявляет, что высокий риск заражения COVID-19 подразумевает непосредственный физической контакт с зараженным или близкий (на расстоянии более двух метров), но длительный контакт. В настоящее время не доказано, что SARS-CoV-2 передается через инфицированные аэрозоли, но эксперименты с использованием аэрозольных конструкций показывают, что вирус может оставаться в воздухе до трех часов .
Ниже представлены меры предосторожности при работе с зараженными. Для предотвращения капельного и контактного путей передачи: халат, перчатки, стандартная медицинская маска и защита глаз (защитный экран или очки) должны быть использованы в большинстве случаев при взаимодействии с новорожденными от матерей с COVID-19
Обычные очки не являются полноценным средством защиты
Для предотвращения капельного и контактного путей передачи: халат, перчатки, стандартная медицинская маска и защита глаз (защитный экран или очки) должны быть использованы в большинстве случаев при взаимодействии с новорожденными от матерей с COVID-19. Обычные очки не являются полноценным средством защиты.
Для предотвращения воздушного, капельного и контактного путей передачи: халат, перчатки, дыхательная маска N95 с защитой глаз или респиратор с воздухоочистителем (системы PAPR — респиратор с силовым воздухоочищением — или CAPR — респиратор с контролируемым воздухоочищением) должны быть использованы, когда пациентам требуется временная искусственная вентиляция легких (ИВЛ) с использованием мешка Амбу, интубация, санация трахеи, оксигенация через назальную канюлю со скоростью потока более 2 л/мин на кг массы тела или ИВЛ любого типа с положительным давлением, т. к. эти виды респираторной поддержки могут приводить к образованию инфицированных аэрозолей.
Многие больницы в настоящее время испытывают недостаток СИЗ, и клиницисты должны принимать решения касательно целесообразности их использования в клинических обстоятельствах с учетом возможного риска.
Разделение матери и ребенка
Несмотря на свою сложность, временная сепарация матери и ребенка минимизирует риск заражения последнего. Все опубликованные сведения о состоянии здоровья новорожденных от матерей с COVID-19 описывают разделение сразу после рождения, во многих случаях — на длительный период времени (табл. 1). Таким образом, невозможно адекватно оценить риск возникновения постнатальной инфекции при оказании рутинной помощи матери и новорожденному. Преимущества сепарации могут быть более значимыми для матерей с тяжелыми формами заболевания. Вероятные преимущества, связанные со снижением риска инфицирования новорожденного, должны обязательно обсуждаться с матерью, предпочтительно перед родами.
Минздравовский порядок организации проведения обследования новорожденных детей на наследственные заболевания
На федеральном уровне Положение об организации проведения массового обследования новорожденных детей на наследственные заболевания установлено Приказом Минздравсоцразвития РФ от 22.03.2006 № 185 (далее – Положение № 185).
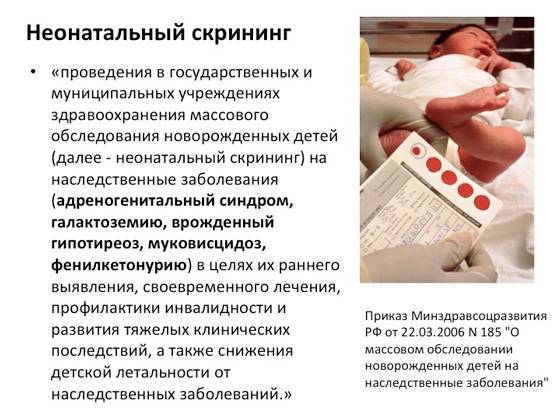
Положение № 185 регулирует вопросы организации проведения в государственных и муниципальных учреждениях здравоохранения массового обследования новорожденных детей (далее — неонатальный скрининг) на наследственные заболевания (адреногенитальный синдром, галактоземию, врожденный гипотиреоз, муковисцидоз, фенилкетонурию).
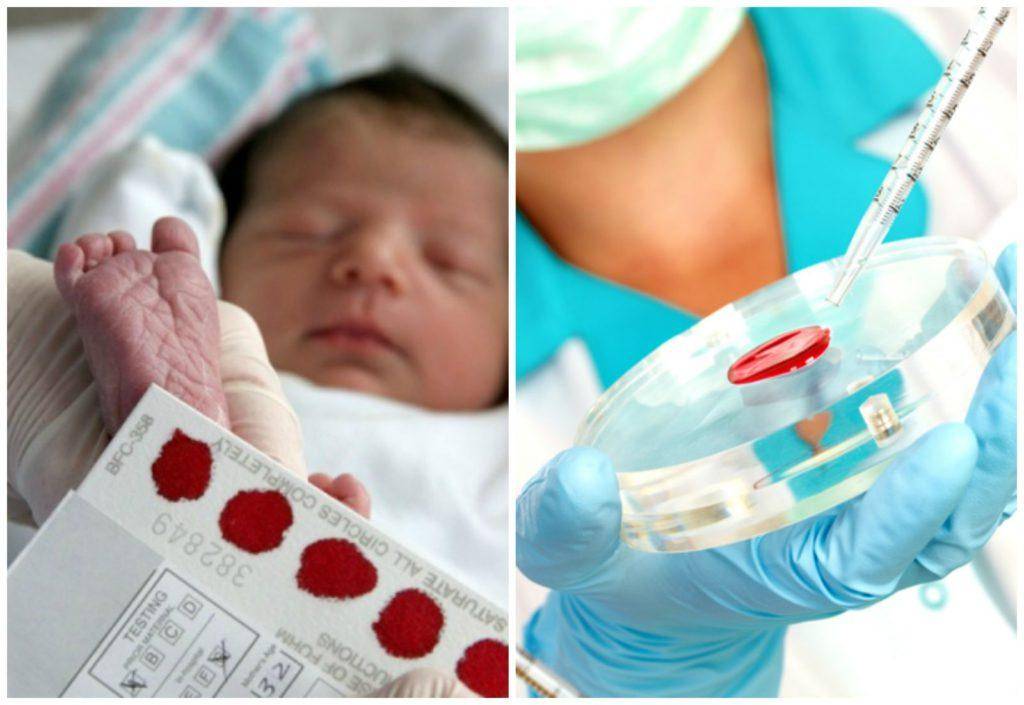
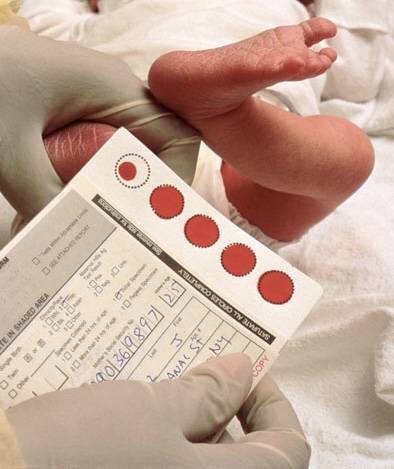
Пунктом 2 Положения № 185 определено, что для проведения неонатального скрининга производится забор образцов крови специально подготовленным работником у новорожденных детей в государственных и муниципальных учреждениях здравоохранения, оказывающих медицинскую помощь женщинам в период родов.
Одновременно с этим, пунктом 15 Порядка оказания медицинской помощи по профилю «неонатология» (Приказ Минздрава России от 15.11.2012 № 921н) установлена норма о внесении данных неонатального скрининга в медицинскую документацию новорожденного.
При этом, Приказом Минздравсоцразвития РФ от 22.03.2006 № 185 установлены также и Рекомендации по забору образцов крови при проведении массового обследования новорожденных детей на наследственные заболевания, пунктом 2 которых определено, что в случае отсутствия в документации новорожденного ребенка отметки о заборе образца крови при его поступлении под наблюдение в детскую поликлинику по месту жительства или переводе по медицинским показаниям в больничное учреждение, забор образца крови для проведения исследования осуществляется специально подготовленным работником.
Пунктом 3 указанных Рекомендаций определено, что образец крови берут из пятки новорожденного ребенка через 3 часа после кормления на 4 день жизни у доношенного и на 7 день — у недоношенного ребенка, а также поэтапно описывается процесс забора крови.
Выписка новорожденного из родильного дома
Новорожденные в удовлетворительном состоянии должны получить всю необходимую помощь (в том числе обрезание, если это будет необходимо). Затем они должны быть выписаны из родильного дома в соответствии со стандартными критериями. Следует отдельно рассмотреть некоторые специфические обстоятельства:
При получении положительного результата ПЦР или невозможности определения статуса ввиду дефицита тест-систем у новорожденного без симптомов коронавирусной инфекции вопрос о выписке из родильного дома решается индивидуально с учетом необходимости соблюдения мер предосторожности. В течение 14 дней после рождения необходимо часто осуществлять мониторинг состояния новорожденного с помощью телефонной связи, посредством телемедицины или во время непосредственных визитов к лечащему врачу
Специальные руководства предписывают использование стандартных медицинских масок и перчаток, а также проведение тщательной гигиены рук всем, кто ухаживает за ребенком. По возможности к уходу за ребенком не должны привлекаться неинфицированные люди старше 60 лет и лица с коморбидными состояниями.
За детьми с отрицательными результатами ПЦР должны ухаживать здоровые (неинфицированные) люди. Если мать находится в том же доме, она должна максимальное количество времени держаться на расстоянии как минимум двух метров от ребенка, а перед осуществлением ухода за ним надевать маску и мыть руки. Ограничения снимаются, если у матери нет лихорадки в течение 72 часов без применения антипиретиков, и прошло как минимум семь дней с момента возникновения первых симптомов ИЛИ при получении отрицательных результатов ПЦР в двух последовательных мазках из носоглотки, взятых с разницей не менее чем в 24 часа. Другие люди, проживающие в том же доме и осуществляющие уход за ребенком, находятся под наблюдением в отношении COVID-19; они должны использовать обычные медицинские маски и обрабатывать руки при нахождении на расстоянии ближе двух метров от ребенка до тех пор, пока их статус не будет установлен.
Тестирование новорожденных
При доступности соответствующих технологий новорожденные должны быть обследованы на наличие SARS-CoV-2 с использованием молекулярных методов. Это позволит определить план ухода за ними после выписки из роддома, а также поможет собрать необходимую информацию о возможности передачи инфекции. Если такое тестирование невозможно или количество тест-систем ограничено, рекомендуется полагаться на данные клинического мониторинга. Тестирование новорожденных, требующих длительной интенсивной терапии, должно проводиться с целью определения возможной связи COVID-19 с наблюдаемым клиническим состоянием. Также в случае отрицательного результата возможно прекращение специализированных санитарно-эпидемиологических мероприятий и уменьшение затрат СИЗ.
Оптимальное время и масштабы тестирования на данный момент остаются неизвестными. На основании ограниченного количества данных по обнаружению вируса с целью ограничения его колонизации на данный момент рекомендуются следующие процедуры:
- Начальное тестирование с использованием молекулярных методов должно быть проведено в первые 24 часа жизни новорожденного.
- Повторное тестирование новорожденного должно быть проведено в возрасте примерно 48 часов. Если новорожденный находится в удовлетворительном состоянии и к этому времени уже выписан из роддома, то по решению клиницистов повторное тестирование можно не проводить. Следует отметить, что есть данные о новорожденных, чей тест был отрицательным в первые 24 часа жизни, но стал положительным к 48–72 часам.
- При тестировании рекомендуется взятие мазков из рото- и носоглотки. Для сохранения расходных материалов и реагентов можно брать один мазок: сначала из ротоглотки, затем из носоглотки. В таком случае только один тампон после взятия биоматериала помещается в тубу для транспортировки инфицированного материала и направляется в лабораторию для проведения одного теста методом ПЦР.
- Клиницисты могут рассмотреть вопрос о необходимости дополнительного тестирования с взятием мазка из анального канала, если такой метод доступен. Проведение этой процедуры особенно оправданно в случае больных новорожденных, которым требуется длительная терапия в стационаре. Многие учреждения на сегодняшний день не имеют возможности проводить ПЦР-тестирование образцов из анального канала. Если же это тестирование возможно, тампон с образцом должен быть помещен в тубу для транспортировки инфицированного материала отдельно от тампонов с образцами из дыхательных путей, и затем направлен в лабораторию.
При контакте с новорожденными, требующими продолжительного ухода, можно использовать стандартные меры предосторожности, если два теста, проведенные с разницей как минимум в 24 часа, оказались отрицательными. У новорожденных, первое тестирование которых было положительным, повторные анализы образцов из рото- и носоглотки должны проводиться с интервалом 48–72 часа до получения двух последовательных отрицательных результатов
Неонатальный скрининг дал положительный результат. Что делать?
Прежде всего – перепроверить, поскольку ложноположительные диагнозы отнюдь не редкость, особенно этим отличается тест на муковисцидоз. Если повторное исследование подтвердит диагноз, то вам потребуется встреча со специалистом.
В случае с фенилктонурией и галактоземией вас будет сопровождать врач-диетолог, при гипотиреозе и адреногенитальном синдроме – эндокринолог, а в случае с муковисцидозом – пульмонолог. Кроме того, во всех областных городах страны есть консультационные центры для больных муковисцидозом; в Новосибирске они работают в Детской больнице скорой помощи на Красном проспекте (для маленьких горожан) и в Областной клинической больнице (для жителей области).
17.06.2020
Подготовила Антонина Рыбакова
анализы, для беременных, Дети с особенностями здоровья Другие статьи автора
Что нужно сделать, если Вы хотите сохранить пуповинную кровь?
На любом сроке беременности нужно прийти в банк пуповинной крови, сдать анализы на инфекции и заключить договор. Затем сотрудники банка заранее доставят в роддом именной комплект с уникальным штрих-кодом, договорятся с врачом и акушеркой, обеспечат забор и доставку крови в банк, где из неё будут выделены стволовые клетки.
Не важно, предполагаются ли платные или бесплатные роды либо же кесарево сечение. Если женщина доставлена скорой помощью со схватками в ближайший роддом, следует позвонить по круглосуточному телефону и сообщить своё местонахождение — сотрудники банка договорятся с врачами
Как хранят стволовые клетки?
Клетки пуповинной крови хранятся в особых ёмкостях с жидким азотом в отдельной комнате, расположенной глубоко под землёй. Низкую температуру поддерживает специальная автоматизированная система, непрерывно контролирующая уровень жидкого азота. Она будет работать даже в случае отключения центрального электроснабжения. Банк пуповинной крови круглосуточно охраняется.
Исследования показывают, что в таком состоянии клетки остаются практически сохранными на протяжении многих лет. Уже сейчас не вызывает сомнения, что они не теряют своих свойств за 15-17 лет. Теоретически замороженные клетки могут храниться бесконечно долго.
Что такое конфликтная беременность и что делать при ее наступлении?
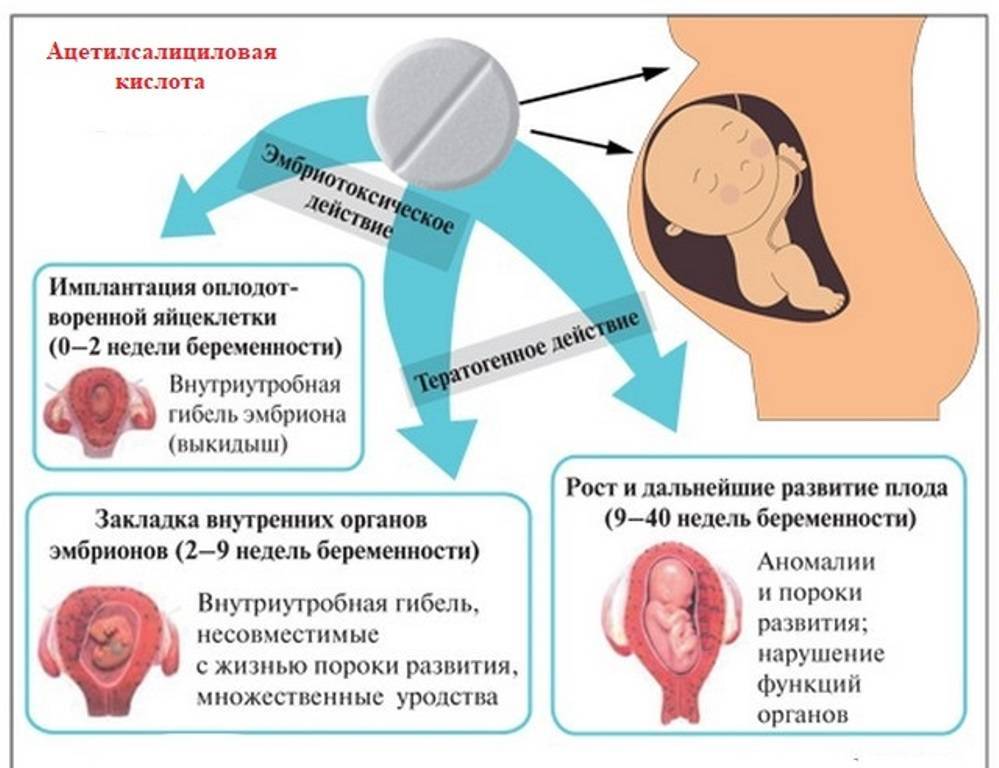
Совместимость по группам крови и по резус-фактору играет важную роль при вынашивании ребенка. Неблагоприятным сочетанием является отрицательная группа крови у матери и положительная у плода (наследуется от отца с положительной группой в 50% случаев). При таком сочетании резус-факторов беременность является конфликтной и опасна как для матери, так и для ребенка.
Если во время вынашивания ребенка, его резус положительная кровь попадет в кровоток матери (возможно, в редких случаях), то она будет распознана как «инородное тело», которое требуется атаковать и уничтожить.
В результате мозг посылает сигнал на разрушение и вывод «опасного гостя». Данная «атака» направлена на разрушение эритроцитов ребенка, так как именно они содержат антиген «Д».
Вследствие этого конфликтная беременность может иметь следующие последствия для ребенка и материя:
- гибель плода (возможно на любом сроке), беременность считается замершей и требуется искусственно прерывать беременность;
- из-за разрушения эритроцитов, печень ребенка вырабатывает билирубин, развивается желтушка. Патология опасна недостатком эритроцитов, которые доставляют питательные вещества и кислород по всему организму ребенка. Дефицит данных веществ вызывает задержку в умственном и физическом развитии плода, а также нарушением развития органов;
- вследствие активного разрушения эритроцитов плода антителами матери происходит усиленная нагрузка на печень и селезенку ребенка, в результате данные органы могут быть истощены или разрушены;
- гипертонус матки с последующим развитием выкидыша.
Вероятность развития осложнений зависит, на каком сроке организм начал разрушать и отторгать плод. Для предотвращения данной реакции беременная находится под особым присмотром у гинеколога на протяжении всего срока вынашивания ребенка.
Чтобы выявить антитела своевременно требуется регулярная сдача крови. При необходимости медицинским работником сразу вводится инъекция антирезусного глобулина, которая предотвращает выработку антител.
Дополнительно на протяжении беременности производятся процедуры:
- если «опасные» антитела в организме матери не образовались до 28 недели, то производится инъекция « резус-прививка», которая предотвращает их формирование;
- введение в кровь матери глюкозы, аскорбиновой кислоты или витаминных препаратов. Это позволяет снизить реакцию иммунной системы на антиген «Д»;
- при наличии большого количества антител требуется аппаратное очищение плазмы матери.
Если антитела женщины уничтожили большое количество эритроцитов плода, то в стационарных условиях ребенку (внутриутробно) производят переливание крови. Процедура опасная и может вызвать поражение клеток головного мозга, нарушение развития органов слуха и речи.
Важно, первая беременность при резус-конфликте редко сопровождается развитием осложнений. Наиболее опасными считаются последующие беременности, если женщине после родов не введен антирезусный глобулин, предотвращающий выработку антител
Данная процедура обговаривается с гинекологом перед родоразрешением
Может потребоваться самостоятельная покупка раствора для инъекций
Данная процедура обговаривается с гинекологом перед родоразрешением. Может потребоваться самостоятельная покупка раствора для инъекций.
При наличии у матери положительной группы крови, а у плода отрицательной (резус-фактор унаследован от отца), резус-конфликт не развивается
Группу крови и резус-фактор важно знать каждому человеку, так как при необходимости это позволяет предварительно определить совместимость крови при переливании и при вынашивании ребенка
Переливание несовместимых групп опасно склеиванием и оседанием эритроцитов, что ведет к развитию смертельного исхода. Наличие резус-конфликта у семейной пары опасно развитием порока у ребенка и выкидышем. Именно поэтому при переливаниях или планировании беременности первоначально врачами выявляется совместимость крови.
Оформление статьи: Лозинский Олег
https://youtube.com/watch?v=CSTaABjXOr8
Как определить группу крови
Существующие на сегодняшний день способы установления группы крови далеки от совершенства. Все они подразумевают доставку образцов в лабораторию и занимают не менее 20 минут, что может быть весьма критично в определенных условиях. Три года назад в Китае разработали экспресс-тест, способный определить группу вашей крови всего за 30 секунд даже в полевых условиях, но пока он широко не применяется в медицине, поскольку имеет сильную погрешность.
Для определения группы кровь берут из вены
Скорость тестов на группу крови является одной из главных проблем. Попади человек в аварию, случись с ним несчастный случай – его группу крови необходимо будет установить, чтобы спасти ему жизнь. В случае же, если данных по пострадавшему нет, придётся ждать еще 20 минут, и это при условии, что лаборатория находится под рукой.
Поэтому врачи настоятельно рекомендуют либо запомнить свою группу крови (такой тест как минимум делают в детстве, в больницах и даже на призывной комиссии в армию), либо записать ее. Вон на айфоне есть приложение «Здоровье», куда можно внести информацию о себе, включая рост, вес и группу крови. На случай, если вы окажетесь без сознания в больнице.
Раздел «Медкарта» в приложении «Здоровье»
На сегодняшний день в мире используют 35 систем определения группы крови. Наибольшее распространение, в том числе в России, получила система ABO. По ней кровь делится на четыре группы: А, В, О и АВ. В России им для удобства использования и запоминания присвоены номера — I, II, III и IV. Между собой группы крови отличаются содержанием в плазме крови и эритроцитах особенных белков. Эти белки не всегда совместимы между собой, и если несовместимые белки соединить, они могут склеивать эритроциты и разрушать их. Поэтому существуют правила переливания крови, чтобы переливать кровь только с совместимым типом белков.
Для определения группы крови ее смешивают с реагентом, содержащим известные антитела. На основу наносят три капли крови человека: к первой капле добавляют реагент анти-А, к другой капле — реагент анти-В, к третьей – реагент анти-D. Первые две капли используются, чтобы определить группу крови, а третья — для выявления резус-фактора. Если эритроциты не склеились в ходе опыта, значит, группа крови человека совпадает с типом анти-реагента, который в нее добавили. Например, если в капле, куда добавили реагент анти-А, частички крови не слиплись, значит у человека группа крови А (II).
1 группа крови
Первая (I) группа крови, она же группа O. Это самая распространенная группа крови, она выявлена у 42% населения. Ее особенность в том, что на поверхности кровяных телец (эритроцитов) нет антигена A или антигена B.
Поскольку в I группе нет антигенов, долгое время считалось, что человек с I группой крови «универсальный донор» – мол, она подойдет к любой группе и «приспособится» к антигенам на новом месте. Сейчас медицина отказалась от этого понятия, поскольку были выявлены случаи, когда организмы с другой группой крови все равно отвергали I группу. Поэтому переливания производятся почти исключительно «группа в группу», т. е. у донора (от кого переливают) должна быть та же группа крови, что и у реципиента (кому ее переливают).
Человека с I группой крови ранее считали «универсальным донором»
2 группа крови
Вторая (II) группа крови, она же группа A, означает, что на поверхности эритроцитов находится только антиген А. Это вторая по степени распространения группа крови, она есть у 37% населения. Если у Вас группа крови А, то вам нельзя, например, переливать кровь группы В (третья группа), ибо в таком случае в вашей крови имеются антитела, которые борются против антигенов В.
3 группа крови
Третья (III) группа крови — группа B, которая противоположна второй группе, так как на кровяных тельцах присутствуют исключительно антигены B. Она присутствует у 13% людей. Соответственно, если перелить человеку с такой группой антигены типа A, они будут отторгнуты организмом.
4 группа крови
Четвертая (IV) группа крови в международной классификации называется группа AB. Это означает, что в крови есть как антигены A, так и антигены B. Считалось, что если у человека такая группа, ему можно переливать кровь любой группы. Из-за наличия обоих антигенов в IV группе крови нет белка, который склеивает эритроциты — это главная особенность данной группы. Поэтому эритроциты крови человека, которому делают переливание, не отталкивают четвертую группу крови. И носителя группы крови АВ можно назвать универсальным реципиентом. По факту медики стараются редко прибегать к этому и переливать только ту же самую группу крови.
На самом деле для четвертой группы в этом нет ничего критичного — главное перелить кровь с тем же резус-фактором.
Наглядное отличие групп крови
Как выделяют стволовые клетки?
Не позднее чем через сутки после забора образец попадает в банк. Прежде чем отправлять кровь на хранение, её нужно тщательно обработать. Вначале образец проверяют на инфекции, определяют группу крови и резус-фактор, затем «процессируют», то есть получают концентрат стволовых клеток. С помощью специального прибора удаляют избыток плазмы и практически все эритроциты. Полученный концентрат анализируют под микроскопом для определения жизнеспособности клеток. Следующий этап – заморозка клеток, которая не должна привести к их гибели. С этой целью добавляют криопротектор, предотвращающий образование «острых, рвущих клетки» кристаллов льда. Затем концентрат плавно замораживают до -90°С и помещают на карантинное хранение (пары жидкого азота, -150°С), где они находятся до того момента, пока не будут готовы результаты всех анализов. Наконец, приблизительно через 20 дней образцы переносят в постоянное хранилище (жидкий азот, -196°С).
На выходе получается от 5 до 7 пробирок концентрата. Помимо основных пробирок, заготавливают несколько пробирок-спутников — они содержат минимальный объём плазмы и клеток, достаточный для проведения анализа. Например, если владелец крови захочет использовать её для своего родственника и потребуется сделать проверку на совместимость, не надо будет размораживать основной образец — достаточно будет извлечь пробирку-спутник.


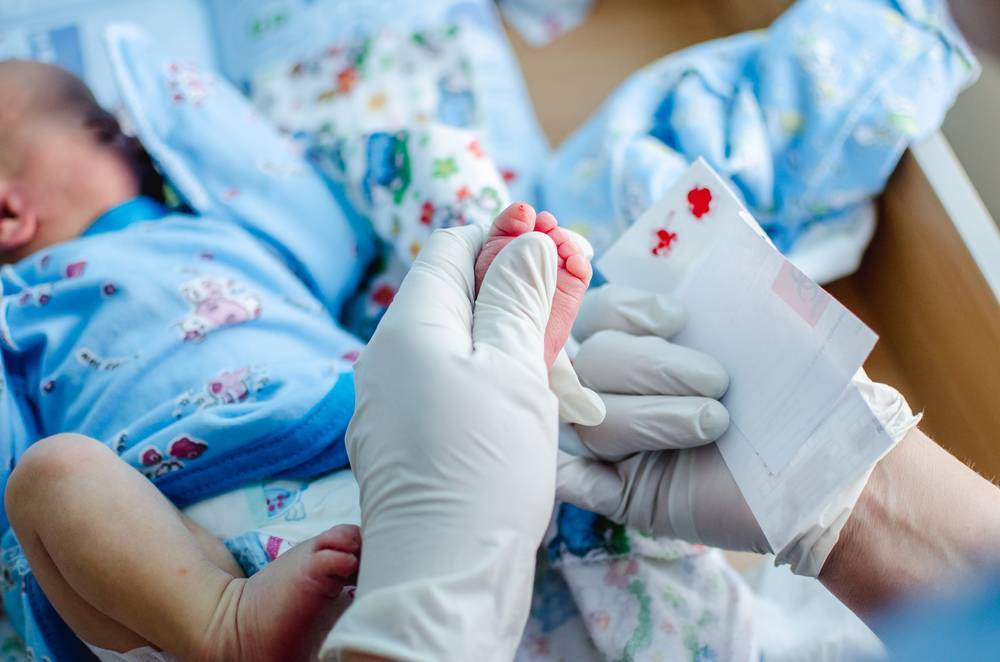
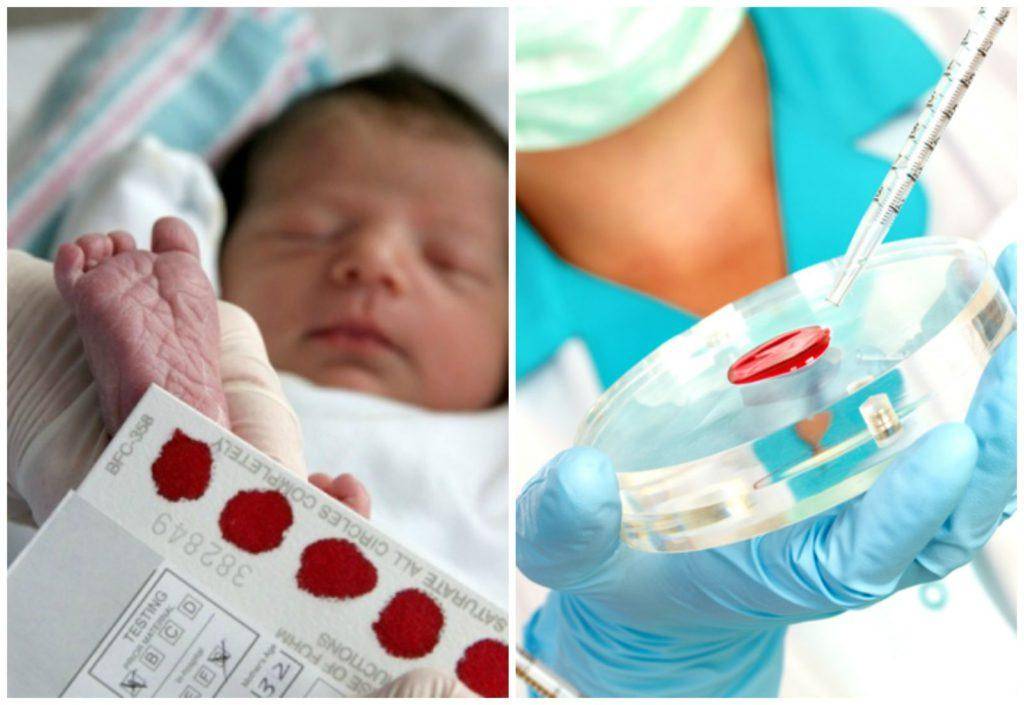
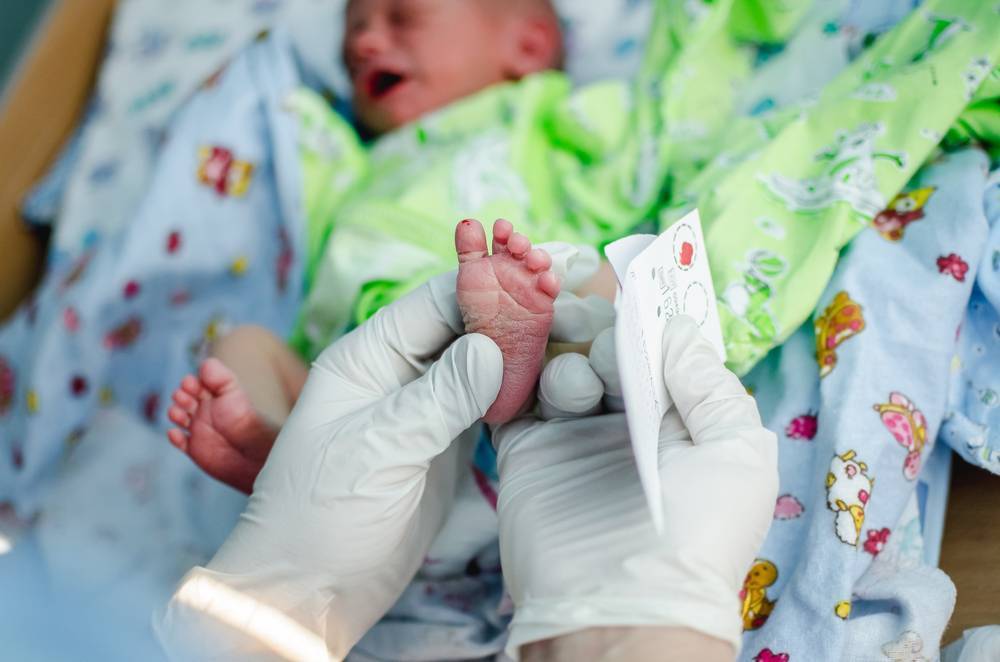


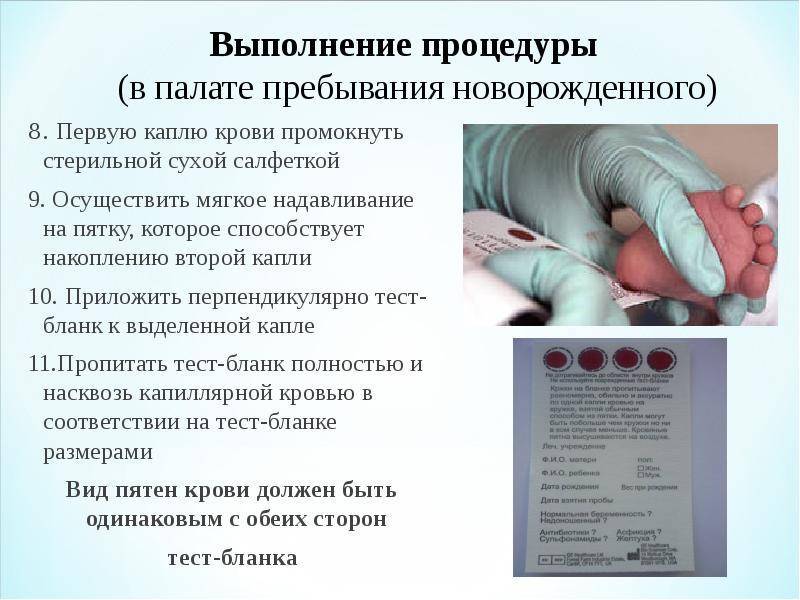
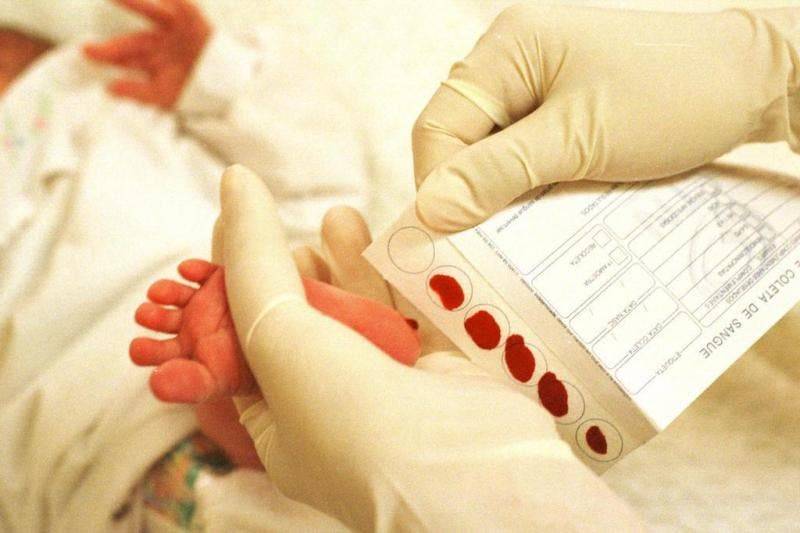
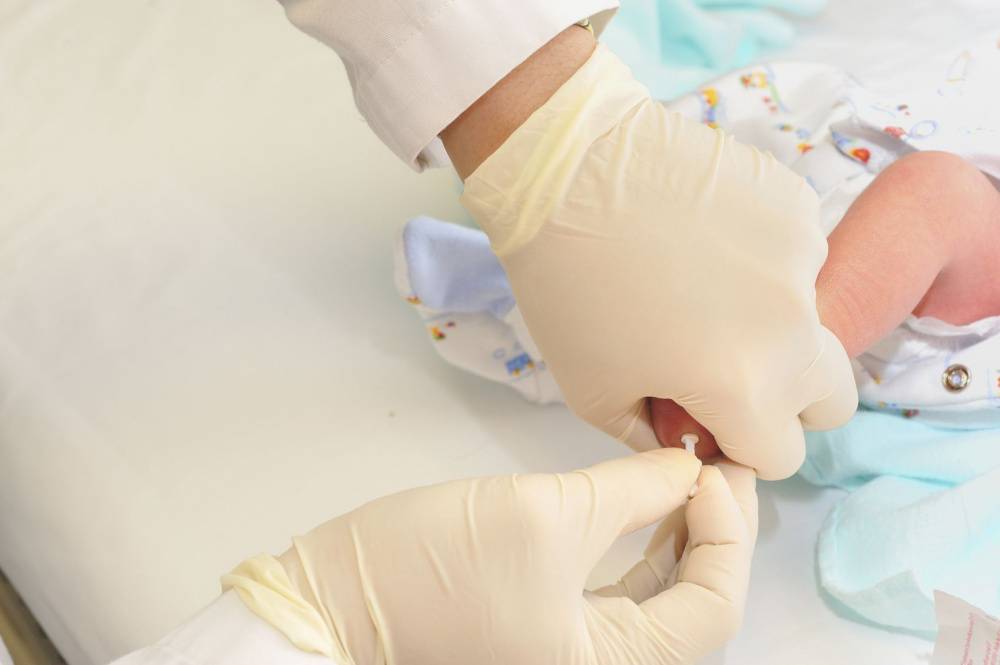
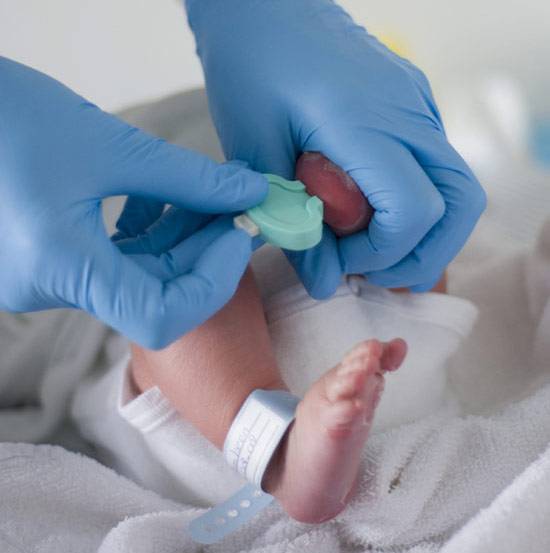
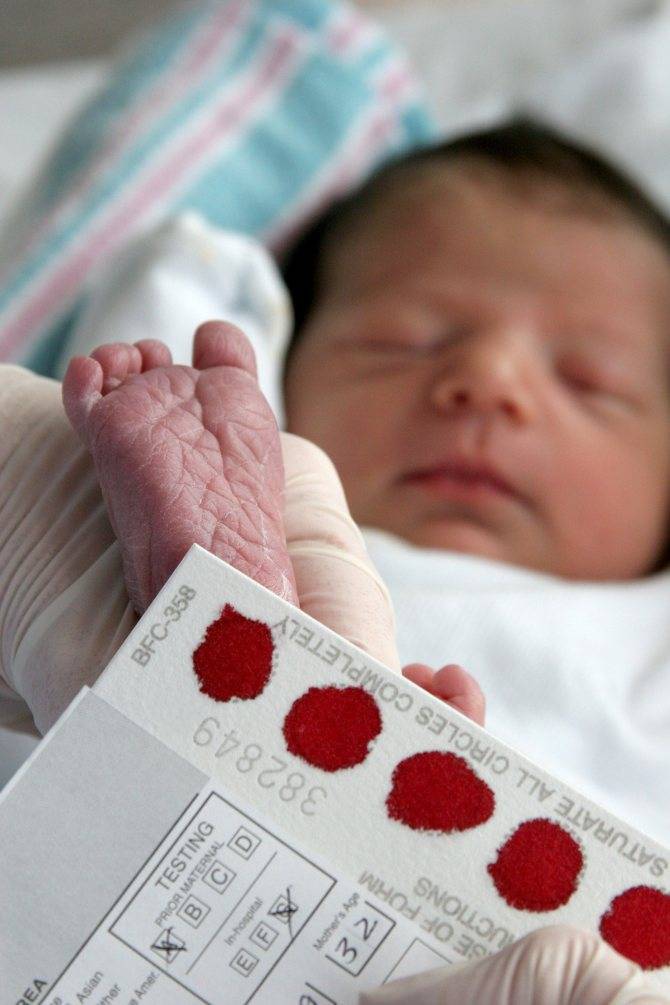

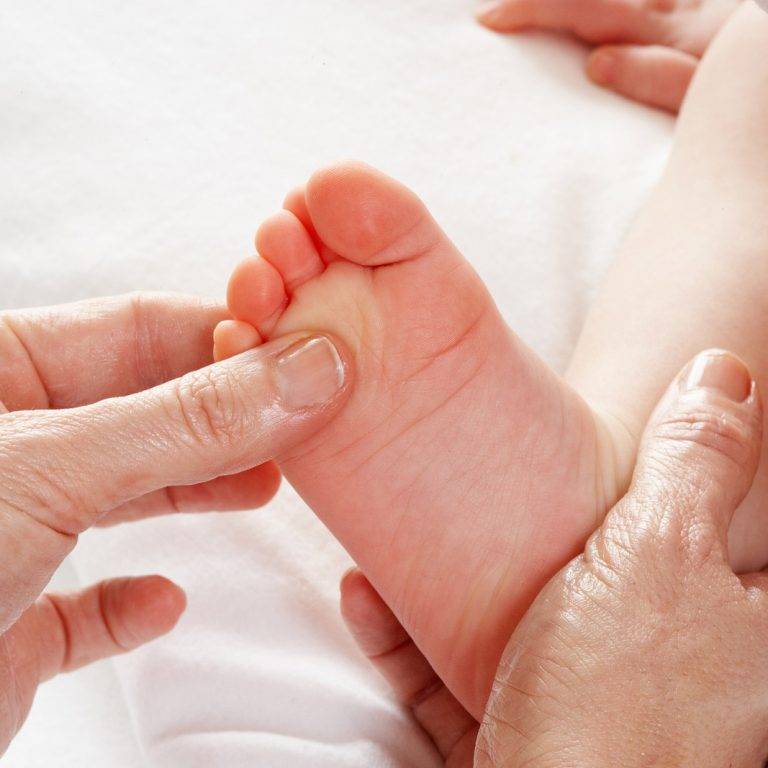
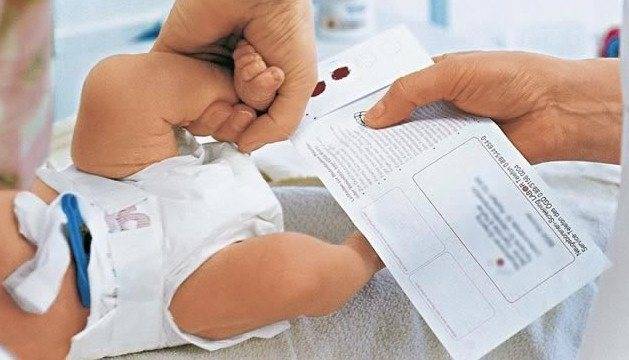
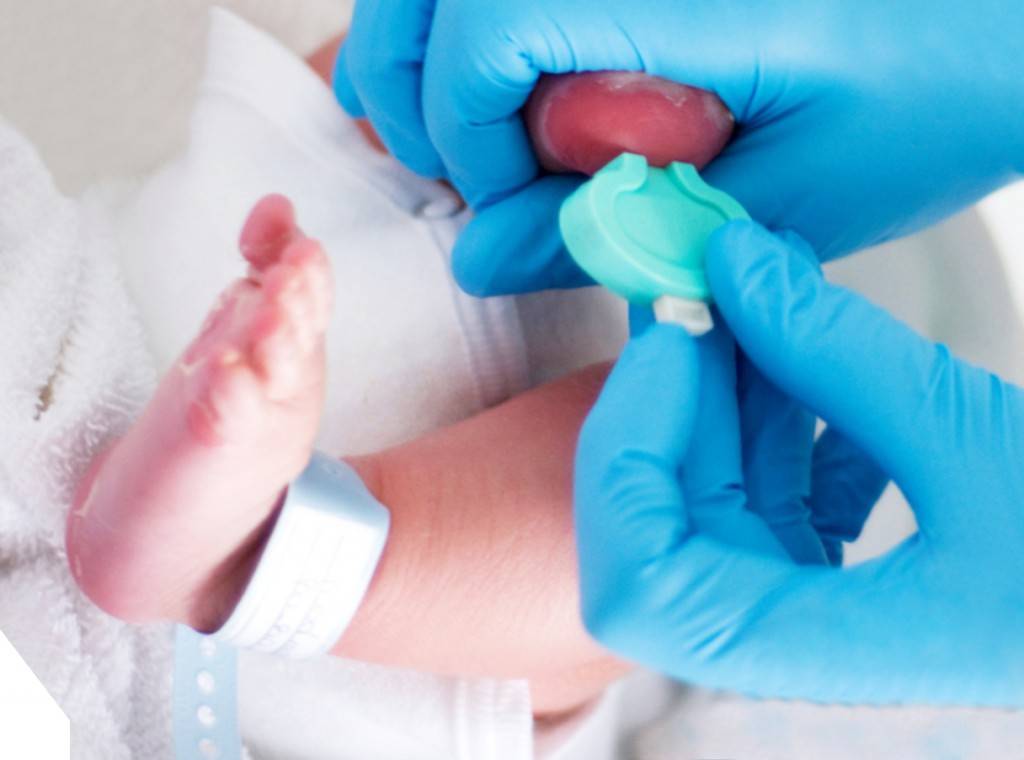

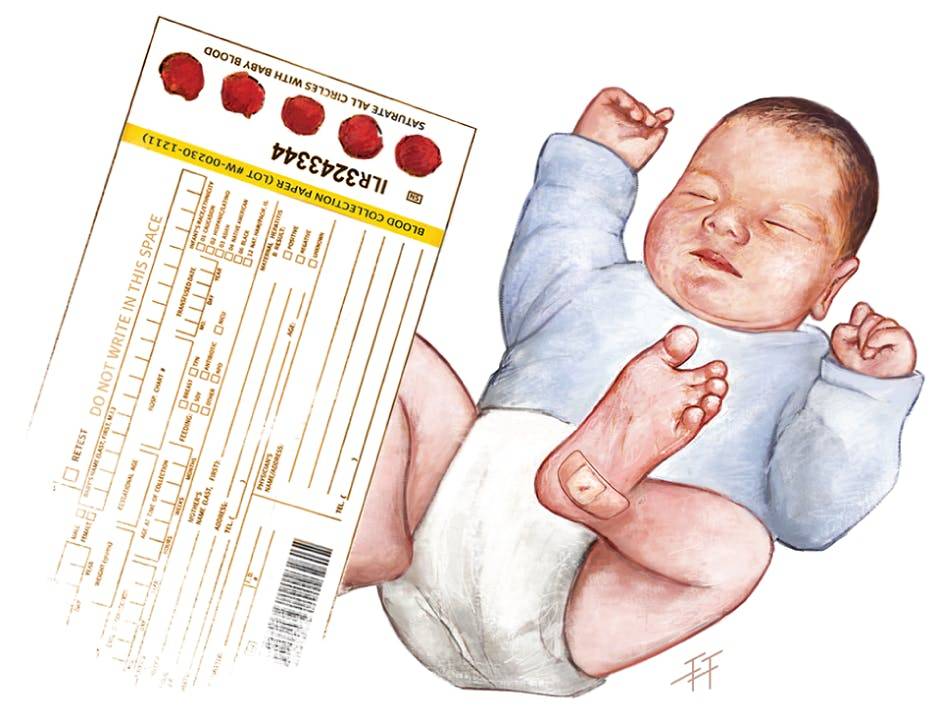
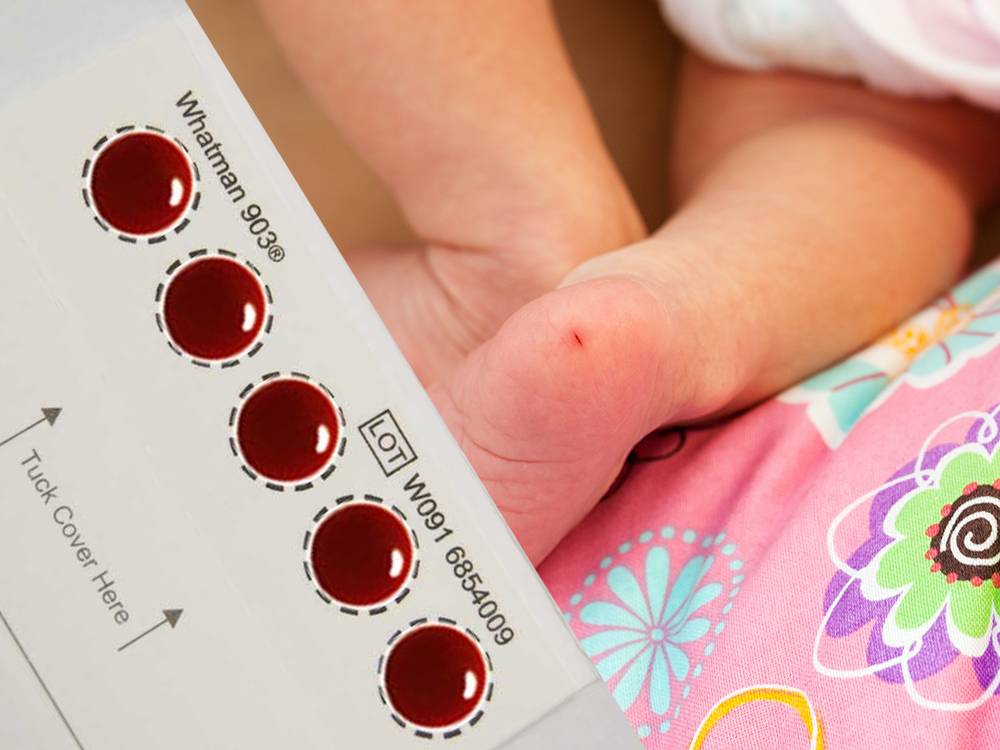
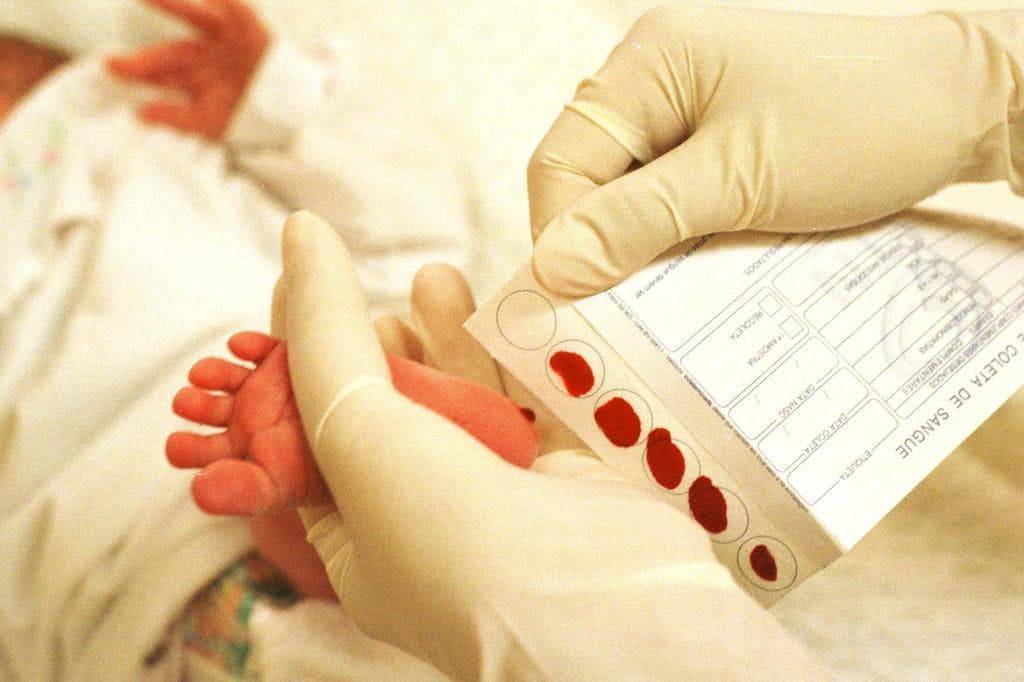
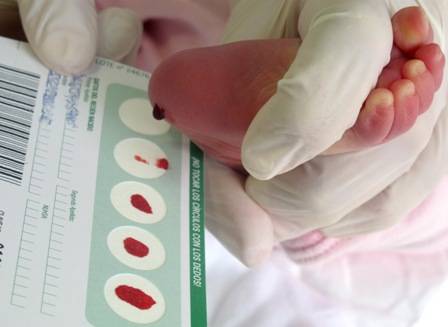
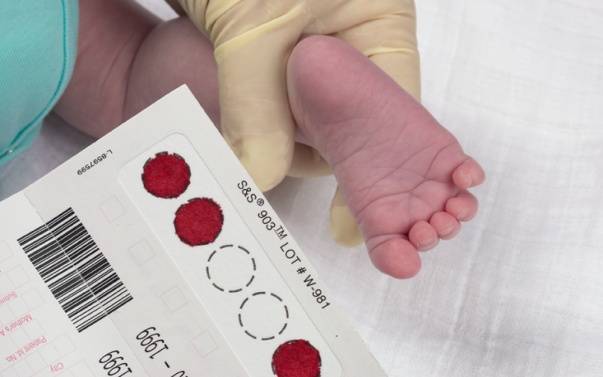
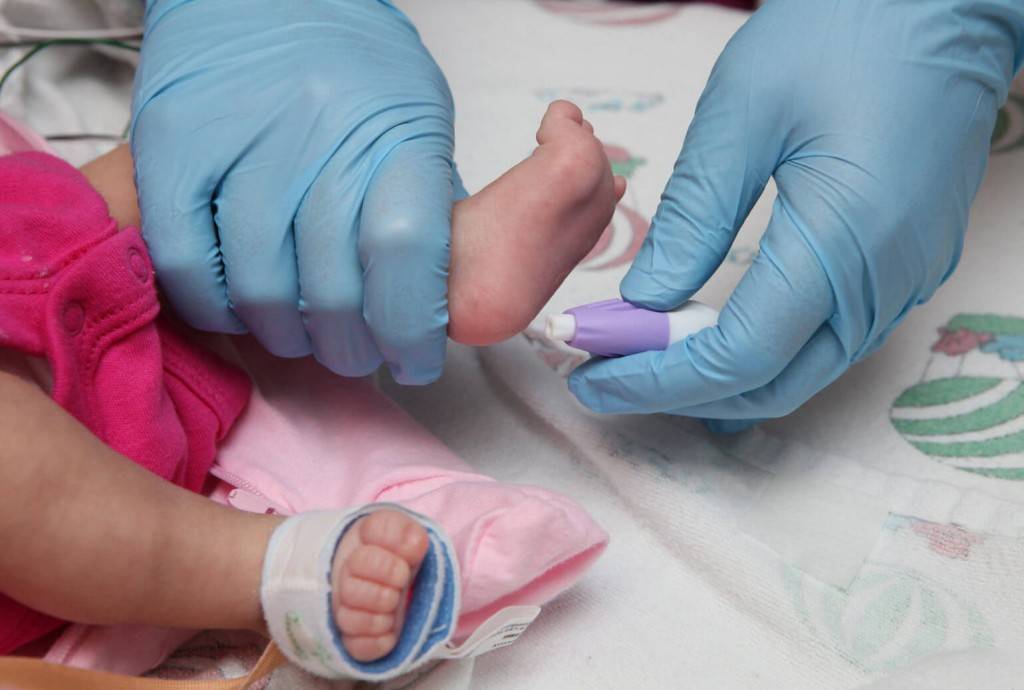
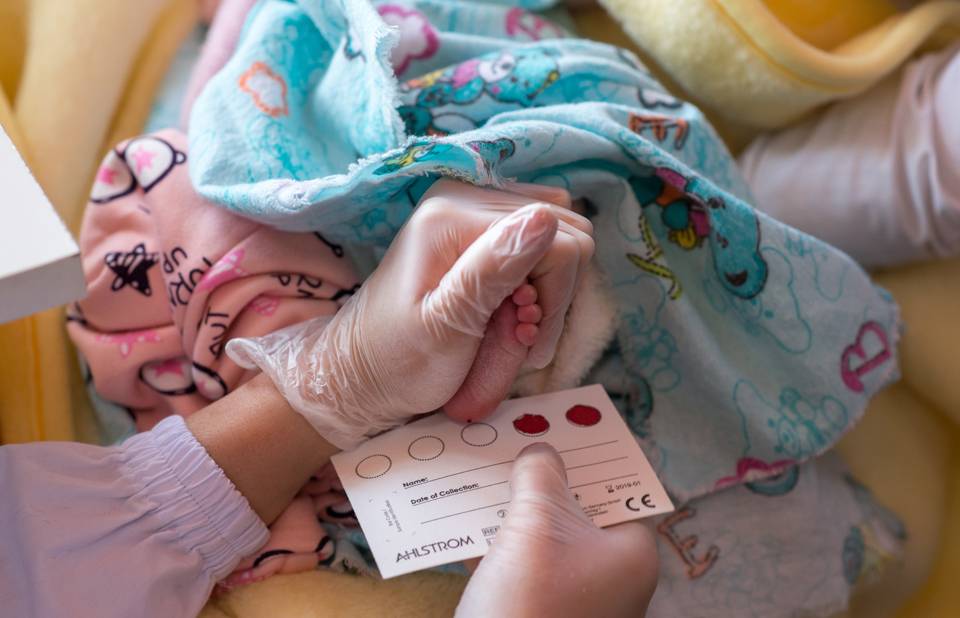
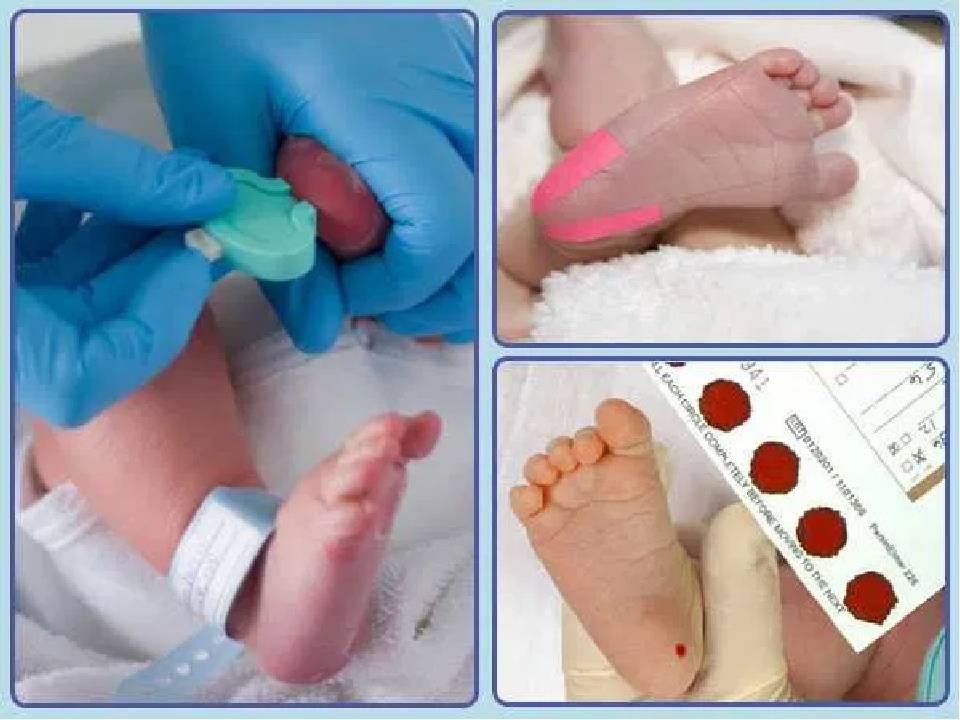
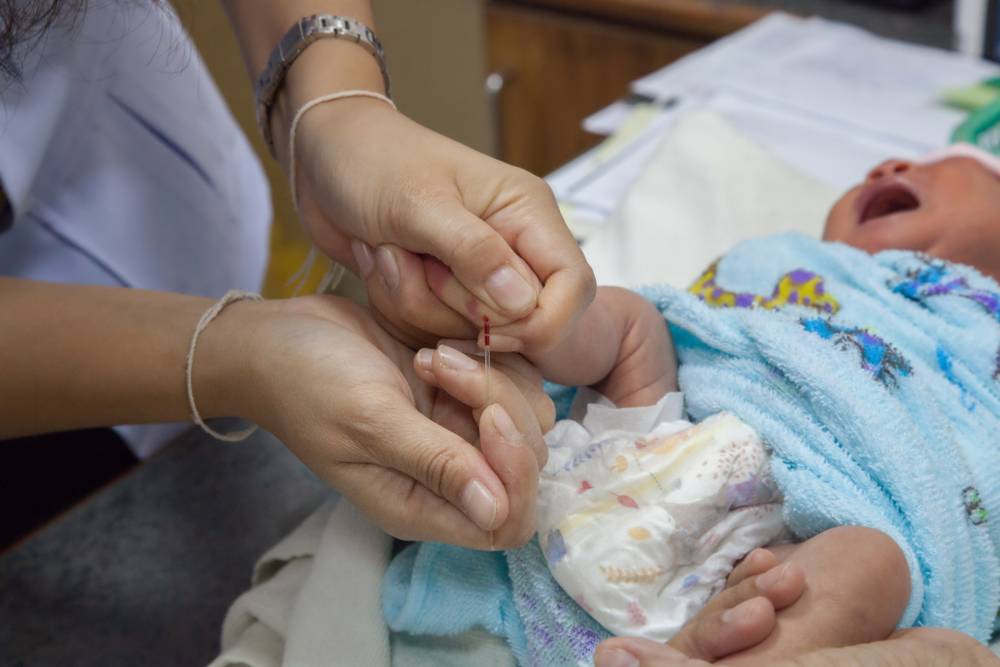
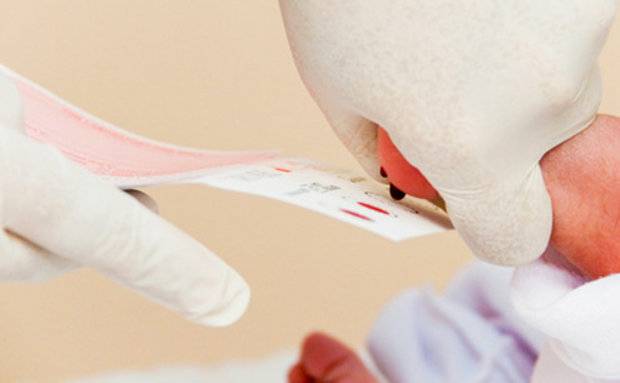
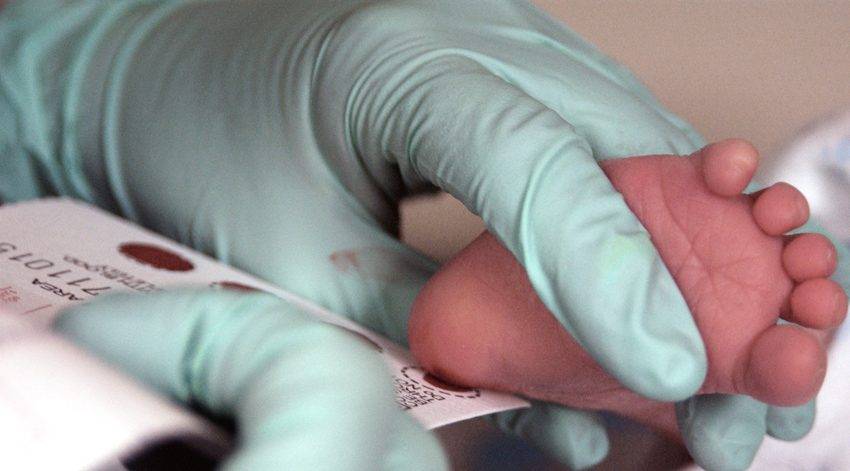

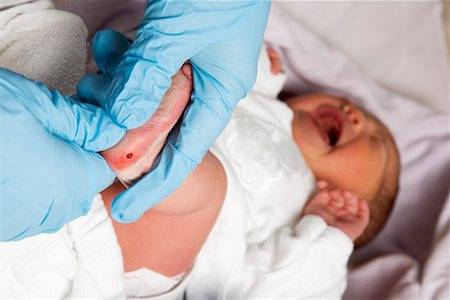
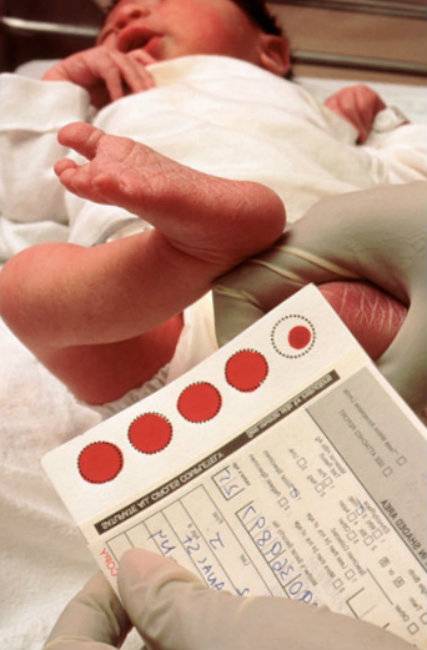

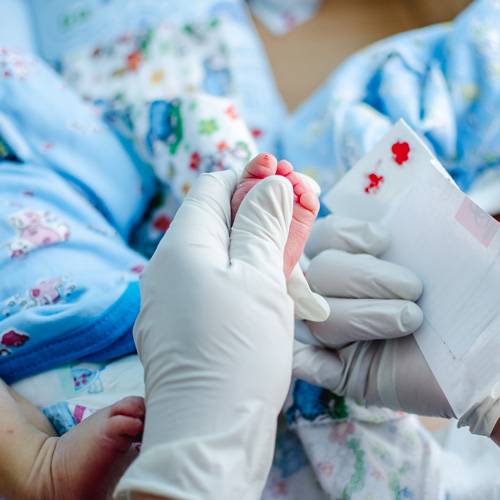
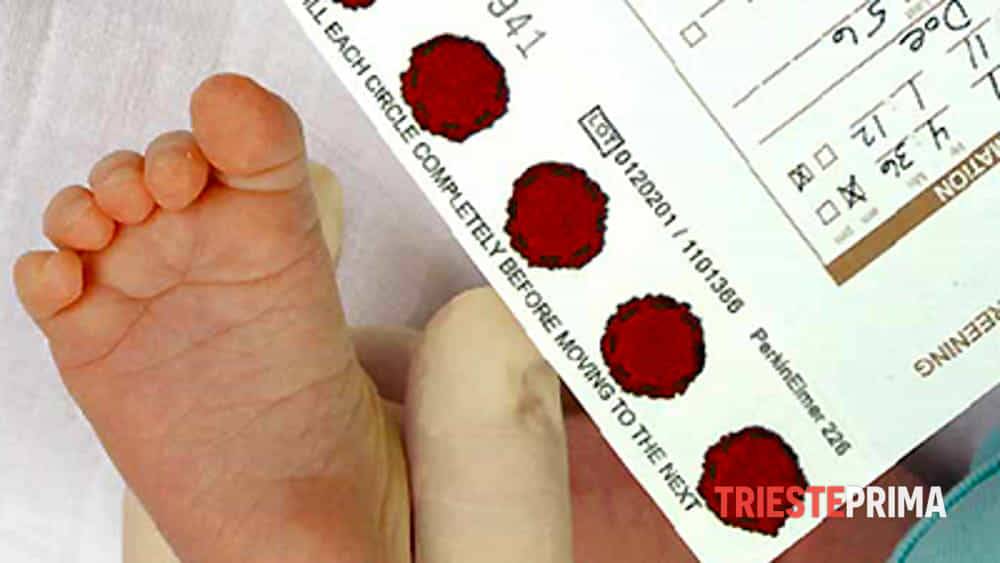


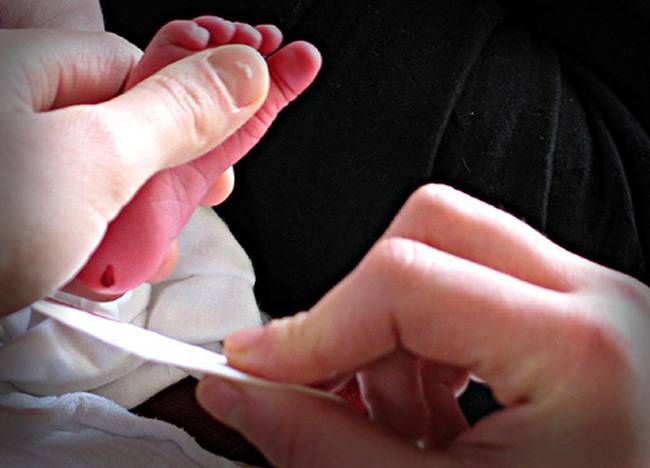
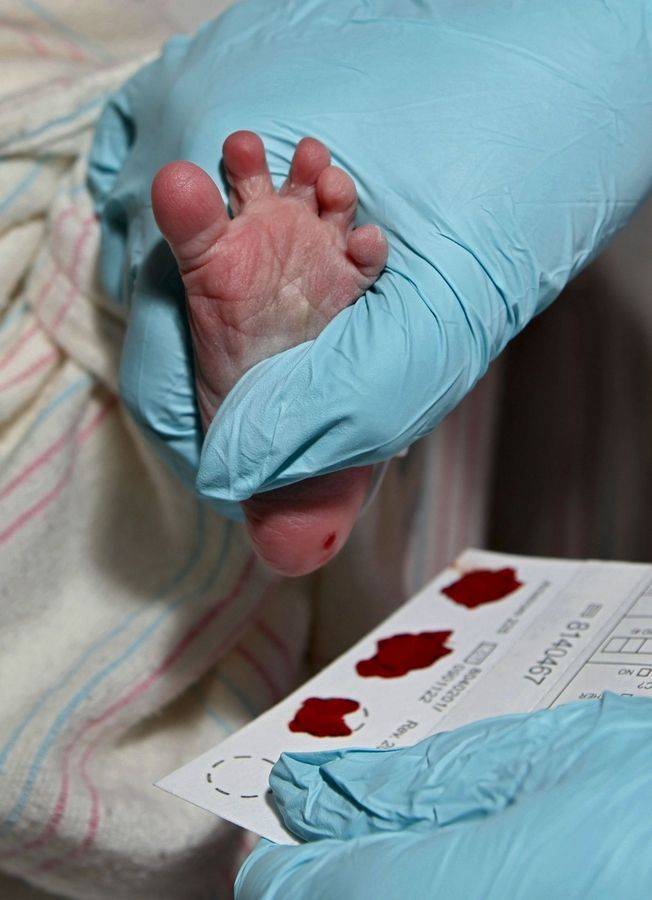
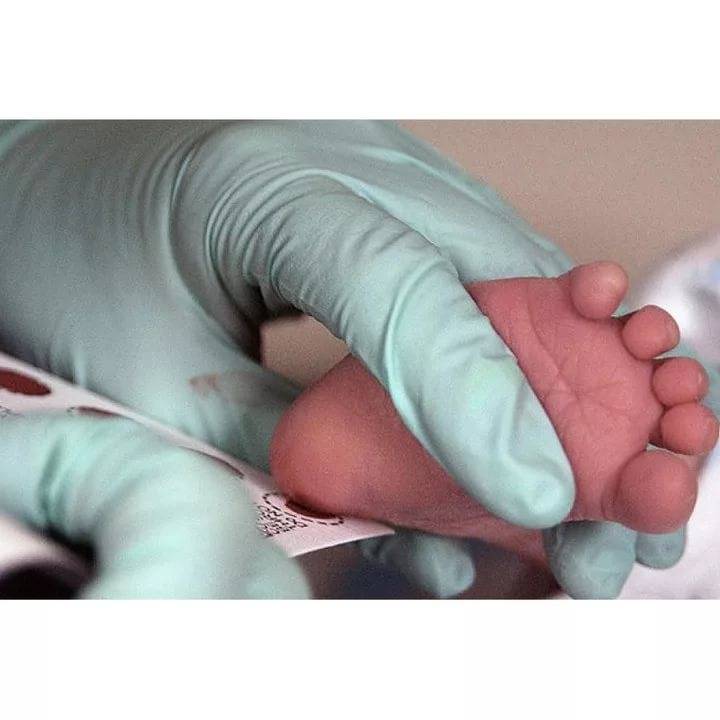

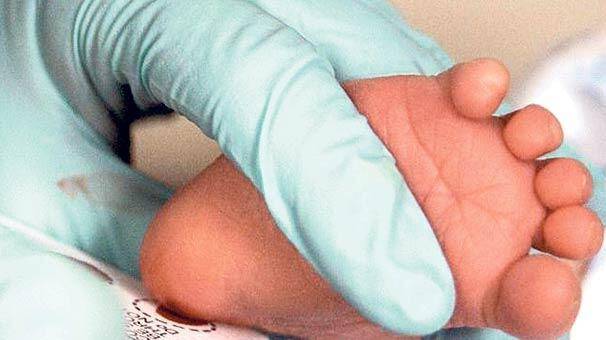
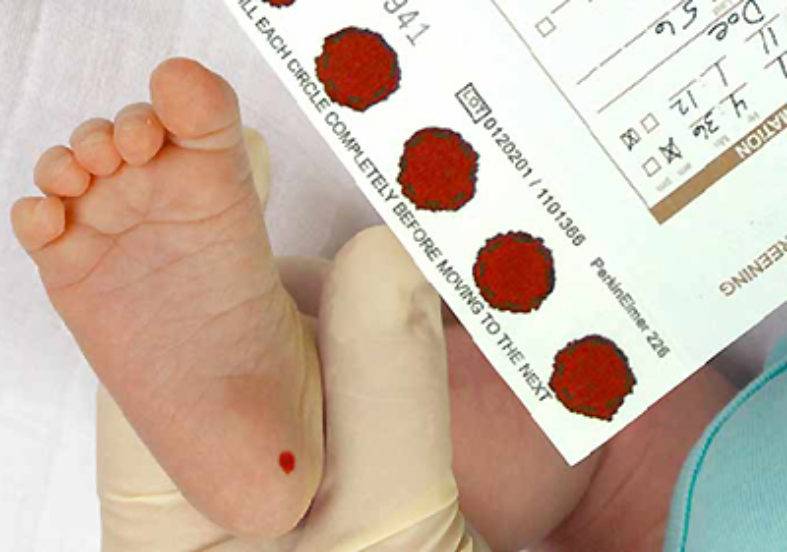





Как же это интересно! Кровь из пятки новорожденных берут, чтобы проверить их здоровье и увидеть, нет ли каких-то скрытых заболеваний. Это не опасно! Обычно процедура быстрая и почти безболезненная для маленьких, просто нужно немного терпения. Так врачи могут заботиться о детках с самого начала и обеспечивать им хорошее будущее! Здорово, что медики так о нас заботятся!