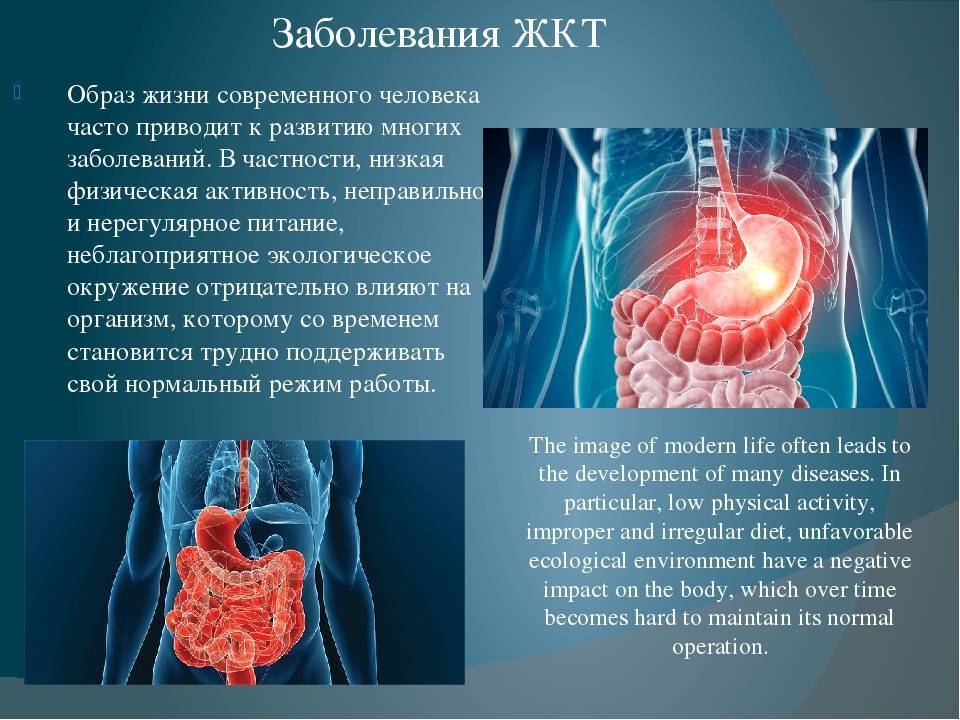
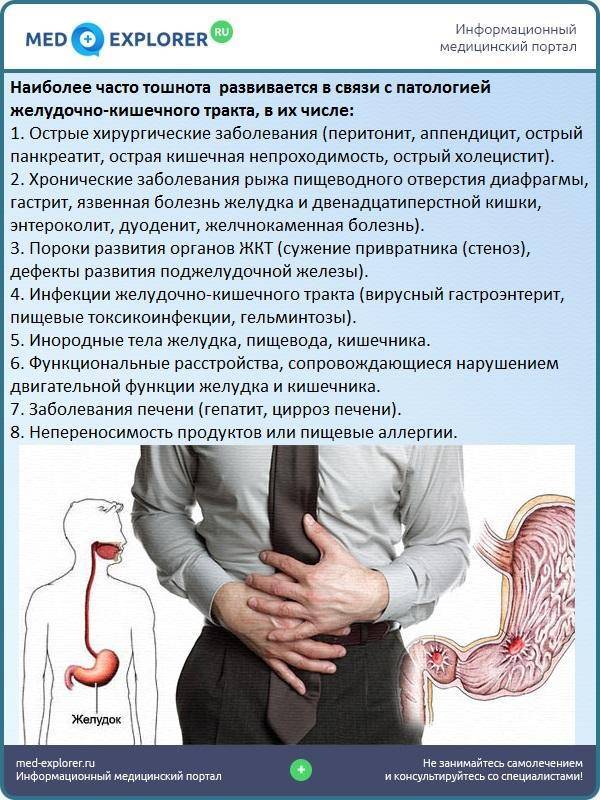
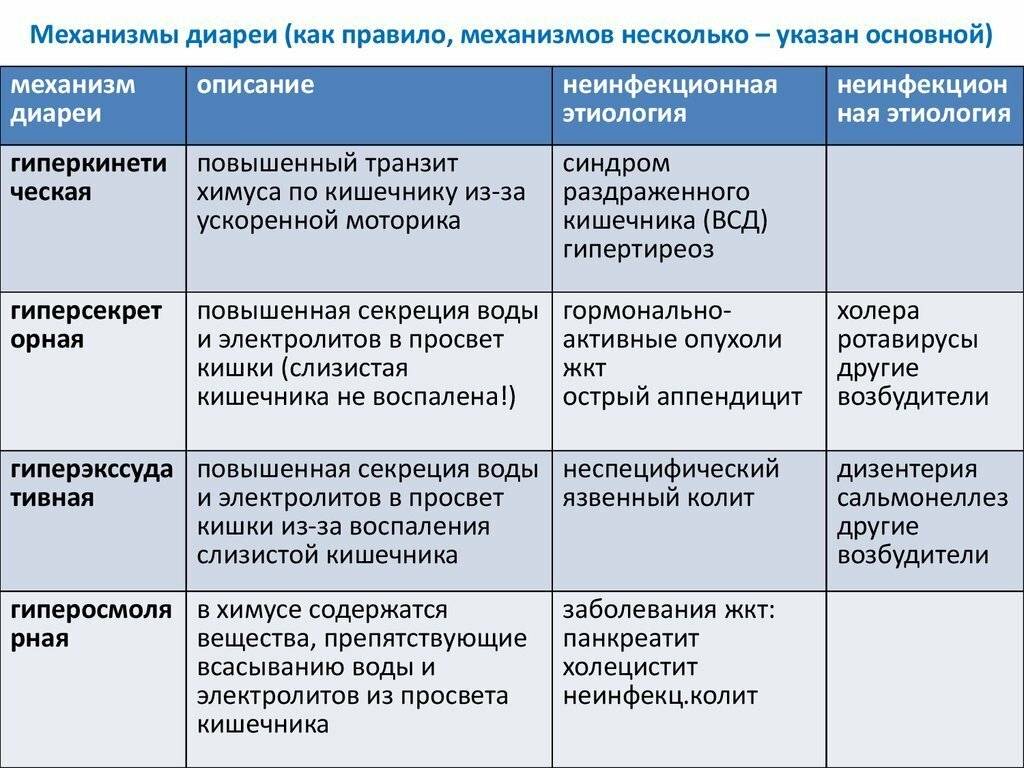
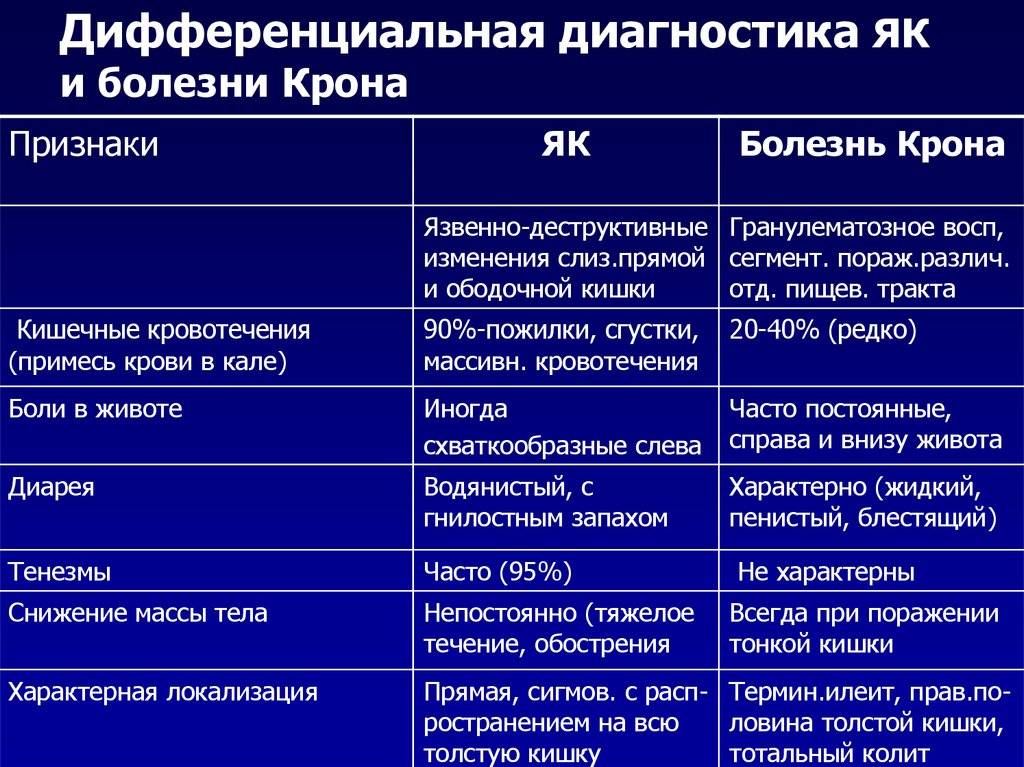
SQLITE NOT INSTALLED
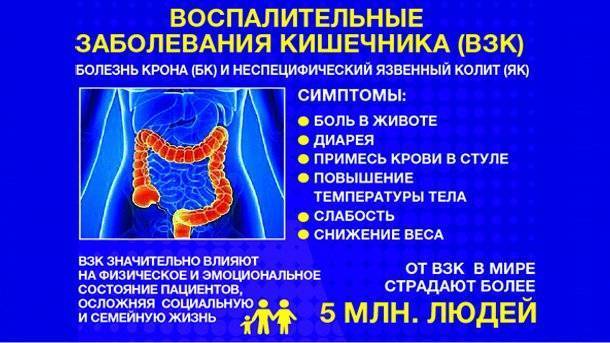
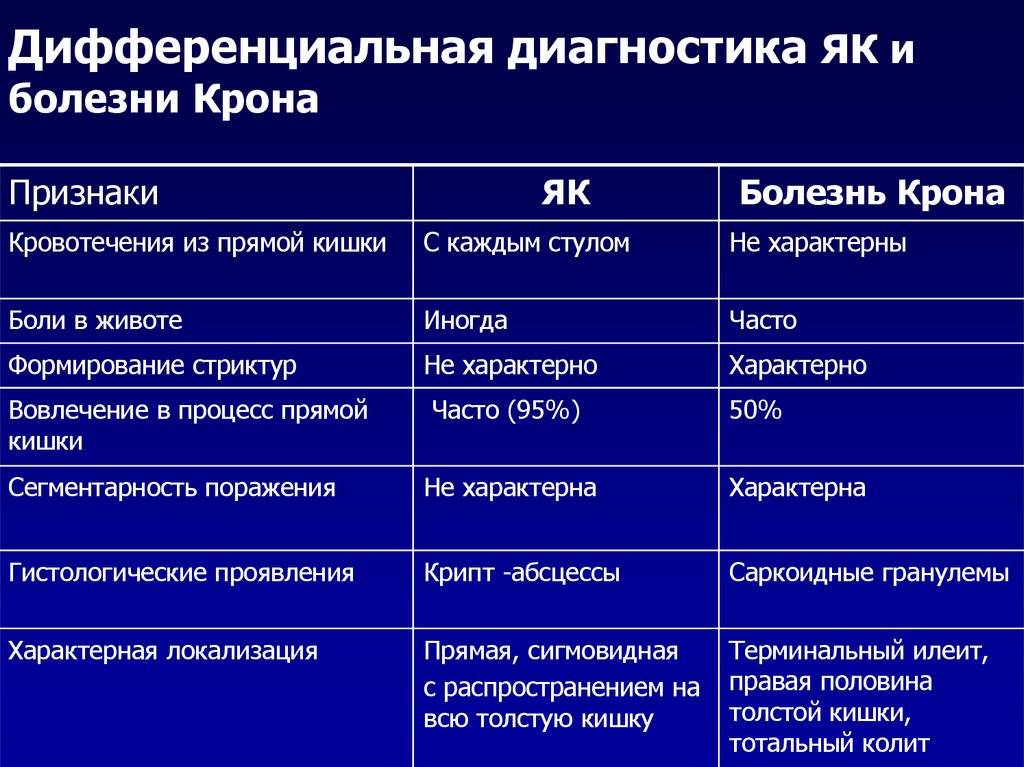
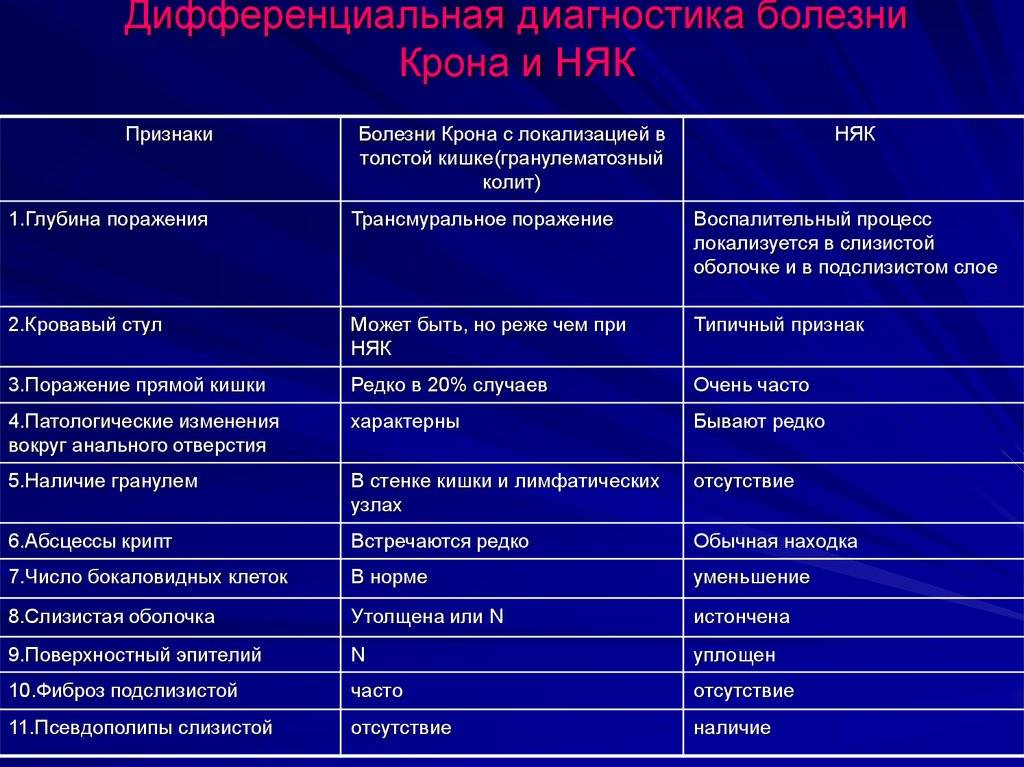
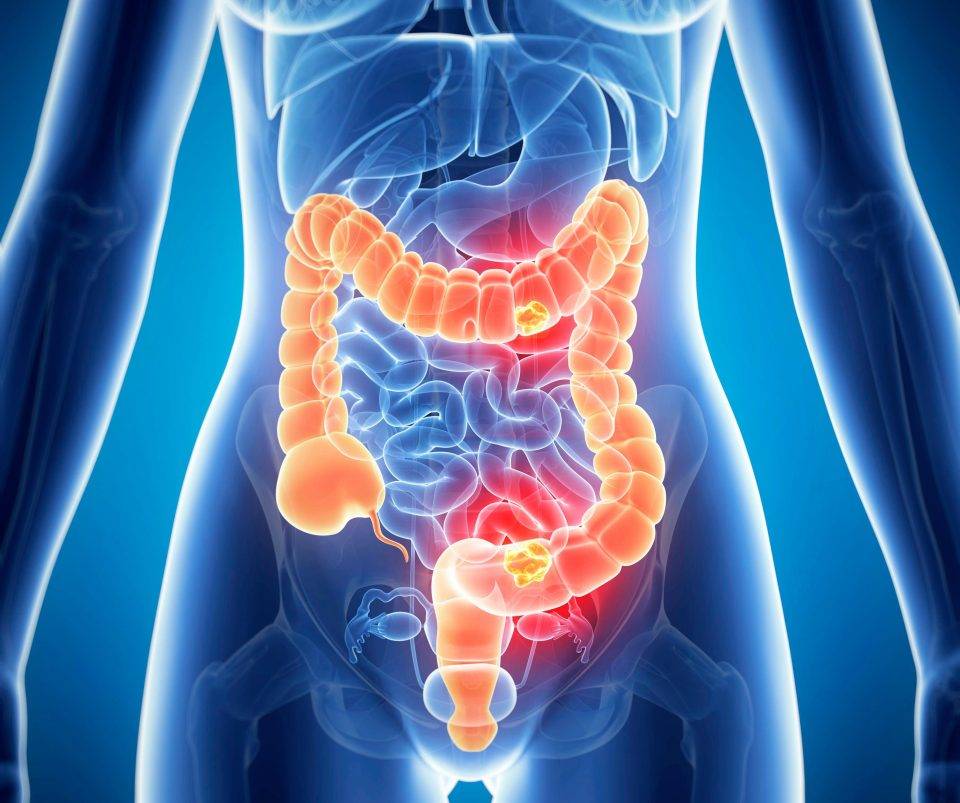
Осложнения при болезни Крона
У людей с болезнью Крона есть риск осложнений, которые описаны ниже.
Стеноз кишки (сужение)
При длительном воспалении в кишке образуются рубцы, что со временем может привести к стенозу (сужению, стриктуре) кишечника. Другой причиной сужения просвета кишки может быть воспалительный отек слизистой оболочки.
Узкий участок кишки затрудняет прохождение твердого кишечного содержимого, что проявляется водянистым стулом или полным его отсутствием. Это состояние называется обструкцией кишки или кишечной непроходимостью.
Прочие симптомы кишечной непроходимости:
- постоянные или схаткообразные боли в животе;
- рвота;
- вздутие живота;
- чувство переполнения живота.
При отсутствии лечения, возможен разрыв кишечника и попадание его содержимого в брюшную полость. При подозрении на непроходимость кишечника как можно скорее обратитесь к врачу общей практики (терапевту, семейному врачу). Врач поможет оценить ваше состояние и, при необходимости, направит вас на срочную консультацию к специалисту (гастроэнтерологу или колопроктологу) или в больницу.
Если есть возможность, вы можете сразу обратиться к гастроэнтерологу или колопроктологу. Наш меднавигатор поможет выбрать нужного специалиста.
Если вы плохо себя чувствуете и не можете самостоятельно посетить врача, вызовите скорую помощь, позвонив по телефону 03, с мобильного — 911 или 112.
Если стеноз кишки вызван отеком слизистой, возможно лечение с помощью лекарственных препаратов. Рубцовые стриктуры кишечника обычно лечат хирургическим путем, иссекая пораженную область. В некоторых случаях можно применять процедуру, которая называется баллонной дилатацией. Она проводится в ходе колоноскопии.
Если баллонная дилатация кишки не помогла или противопоказана, просвет кишечника расширяют с помощью стриктуропластики. В этом случае, рассекают только рубцовую ткань или целиком стенку кишечника в месте сужения, восстанавливают ее первоначальную форму, после чего — сшивают.
Свищ (фистула)
Длительный процесс воспаления и рубцевания в пищеварительной системе может приводить к формированию язв, которые со временем превращаются в каналы, ведущие от одной области пищеварительной системы к другой. Иногда эти каналы — свищи (фистулы) соединяют пищеварительную трубку с кожей, мочевым пузырем, влагалищем, анусом и др.
При небольших свищах симптомов может не быть, в то время как крупные свищи могут воспаляться и вызывать:
- постоянную пульсирующую боль;
- повышение температуры до 38ºC или выше;
- появление крови или гноя в стуле;
- непроизвольное вытекание кала или слизи из ануса.
Если фистула появляется на коже (обычно в районе ануса), из нее отходит отделяемое с неприятным запахом.
Как правило, лечение свищей начинают с медикаментозной терапии (прием антибиотиков, препаратов 5-АСК, иммунодепрессантов). Если в результате приема лекарств свищ не заживает, назначают хирургическое лечение — иссечение свища или другие методы операционной коррекции.
Другими кишечными осложнениями болезни Крона являются:
- перфорация (разрыв) кишечника с развитием перитонита;
- кровотечение;
- тяжелые запоры (при выраженном стенозе кишки).
Внекишечные осложнения болезни Крона
У людей с болезнью Крона также повышен риск возникновения осложнений со стороны других органов:
- остеопороз — истончение и повышенная ломкость костей, вызванная тем, что кишечник не усваивает достаточного количества питательных веществ; вероятность остеопороза повышает прием кортикостероидов;
- железодефицитная анемия — может развиться в результате обильного кровотечения из кишечника или быть следствием длительной кровоточивости из участков воспаления и язв в пищеварительной системе; характерные симптомы: усталость, одышка и бледность;
- анемия, вызванная дефицитом витамина B12 или фолиевой кислоты — свяхана с нарушением всасывания питательных веществ в пищеварительной системе; характерные симптомы: усталость и упадок сил;
- пиодермия гангренозная — редкое кожное заболевание; проявляется появлением на коже болезненных язв с гнойным отделяемым.
У детей с болезнью Крона также могут возникать отставание в росте и развитии из-за того, что организм не получает достаточного количества питательных веществ.
Лечение
Лечение неосложнённой болезни Крона проводится фармацевтическими препаратами.
Применяются следующие лекарственные препараты:
- салицилаты (препараты 5-ASA) — сульфасалазин, месалазин. Существуют как пероральные, так и топические (для местного применения (ректальная пена и суспензия, суппозитории)) формы. В отличие от язвенного колита, обладают низкой эффективностью и могут быть рекомендованы к использованию в качестве монотерапии при легких формах с минимальной активностью заболевания
- топические гормоны — будесонид. Рекомендуется при низкой/умеренной активности болезни Крона с изолированным поражением илеоцекальной области.
- глюкокортикоиды — преднизолон, метилпреднизолон. Используются для индукции, но для поддерживающего лечения болезни Крона. Длительное применение глюкокортистероидов влечет развитие гормонозависимости, синдрома экзогенного гиперкортицизма, в отличие от генно-инженерных биологических препаратов (ГИБП), в меньшей степени влияет на эндоскопическую активность заболевания (не вызывает заживления слизистой оболочки).
- иммунодепрессанты — азатиоприн, метотрексат, 6-меркаптопурин. Используются в качестве поддерживающей терапии. Не подходят для индукции ремиссии в качестве монотерапии.
- Генно-инженерные биологические препараты (ГИБП). На настоящий момент в клинической практике широко используются мноноклональные химерные или человеческие антитела к фактору некроза опухоли альфа (ФНО-альфа) — инфликсимаб и адалимумаб. Применяются также и другие ГИБП: голимумаб, этанерцепт, цертолизумаб пегол. Перспективным к использованию считаются блокаторы интегриновых рецепторов: Vedolizumab.
- лечение антибиотиками: ципрофлоксацин, метронидазол и новый антибиотик местного действия — рифаксимин;
Перспективные и альтернативные методы лечения:
- лечение пробиотиками (VSL#3, фекальная трансплантация живых донорских бактерий);
- гипербарические камеры (лечение кислородом);
- в тяжелых случаях трансплантация кишечника от донора;
- плазмофарез и плазмасорбцию, сорбенты;
- ферменты;
- конъюгированная линолевая кислота;
- лечение аутологичными (собственными) стволовыми клетками (США, Англия, Испания и т. д.);
- лечение марихуаной. Активно испытывают препарат Налтрексон для лечения ВЗК (США);
- активно испытывают препарат TSO (яйца свиных глистов, DR FALK, Германия, США, Австрия, Швейцария);
- лечение стволовыми клетками (препарат полихром, США);
- нанотехнологии (препараты в минимальных количествах, то есть точечное действие);
- вакцины от ВЗК;
- секвенирование ДНК;
- генно-модифицированные бактерии для лечения ВЗК.
При наличии свищей, абсцессов, высеве патологической флоры из содержимого кишечника могут применяться антибиотики широкого спектра действия и обязательно метронидазол, клотримазол.
Следует отметить, что лечение болезни Крона в настоящее время наиболее правильно проводить, опираясь на Европейский консенсус по лечению болезни Крона. Консенсус основан на доказательной медицине.
Хирургическое лечение
Хирургическое лечение показано при осложнениях, перечисленных в секции «Хирургические осложнения». Оно не приводит к окончательному выздоровлению и направлено исключительно на устранение осложнений.
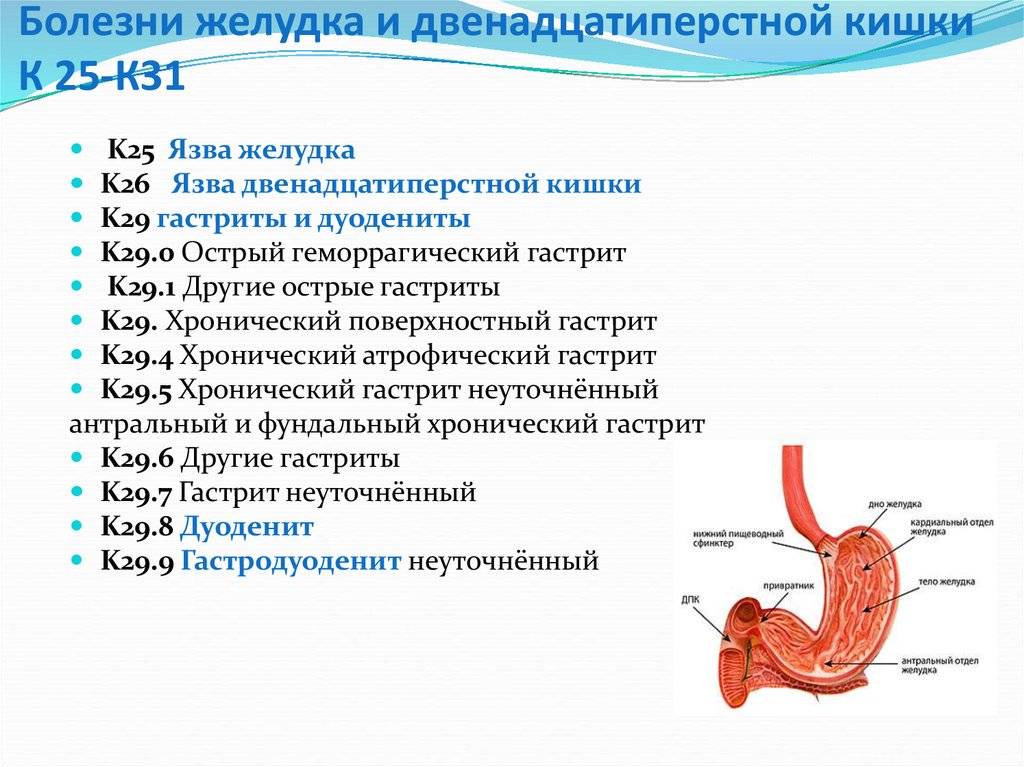
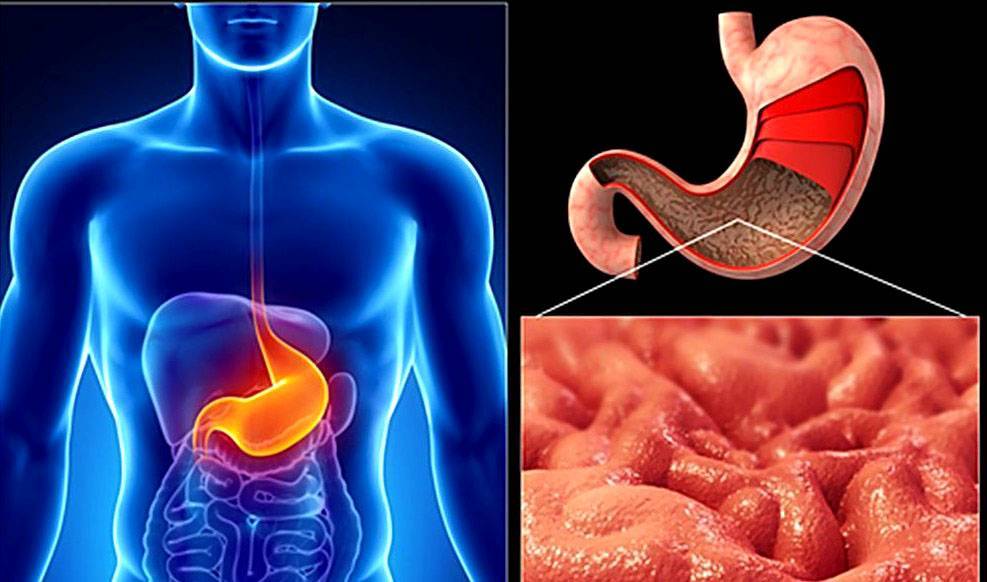
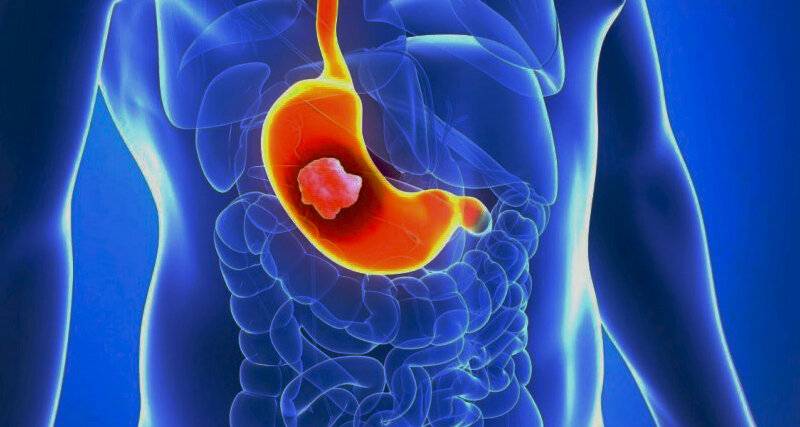
Типы хронических гастритов
Сиднейская классификация хронических гастритов, принятая Международным конгрессом гастроэнтерологов в Австралии в 1990 г выделяет три основных типа:
тип А – аутоиммунный хронический гастрит;
тип В — гелибактерный хронический гастрит;
тип С — хронический гастрит: рефлюкс-гастрит.
Однако все типы гастритов объединяет одно. Это хроническое воспаление желудка, вызывающее атрофию слизистой оболочки и постепенное угасание ее работы.
Хронический гастрит – это сложная проблема, требующая хорошей диагностики и комплексного лечения, в том числе и применения антибиотиков для устранения Helibacter pylori. По этой теме, например, можно сослаться на добротный обзор профессора А.А. Хренова «Хронический гастрит».
Виды и формы колита
Существуют различные классификации колитов, основанные на характере течения болезни, причинах ее возникновения, степени тяжести, локализации и так далее.
По течению колит различают на:
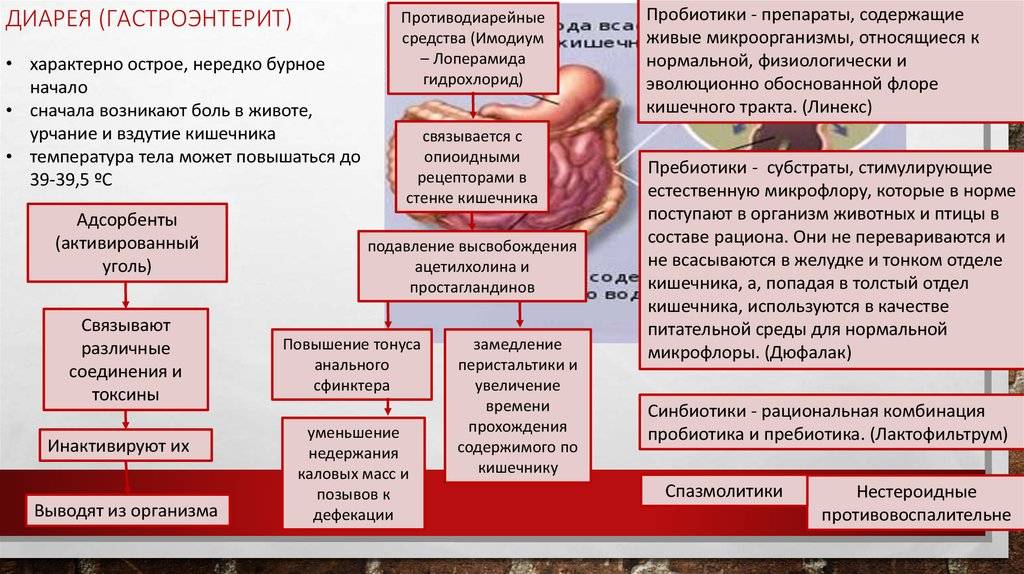
- Острый – состояние, которое протекает с ярко выраженными симптомами. Возникает внезапно. Часто сочетается с воспалением желудка, тонкого кишечника и называется «гастроэнтероколитом». Причинные факторы такого воспаления: инфекции, прием антибиотиков, острое нарушение кровообращения в сосудах брыжейки, которые питают части толстого кишечника.
- Хронический – протекает с периодическим усилением и ослаблением симптомов, во время ремиссии никак себя не проявляет. Причины разнообразны: патогенные и условно-патогенные микроорганизмы, паразиты и простейшие, недостаточность кровообращения в сосудах кишечника, прием лекарств, алиментарный фактор (особенность питания), коллагенозы (системная склеродермия и васкулиты), эндометриоз кишечника и многие другие.
По характеру патологических изменений в стенке толстой кишки и глубине поражения различают колиты:
- Катаральный – начальная стадия воспаления, когда в процесс вовлекается только слизистая оболочка. Возникает ее отек, нарушение функции. Чаще протекает в острой форме, сопровождается болями, изменением характера стула и учащением дефекации, возможно повышение температуры.
- Эрозивный – нарушается целостность слизистой кишечника. Воспаление глубже, чем при катаральном колите. На внутренней оболочке кишечника формируются эрозии, которые могут трансформироваться в более глубокие дефекты – язвы.
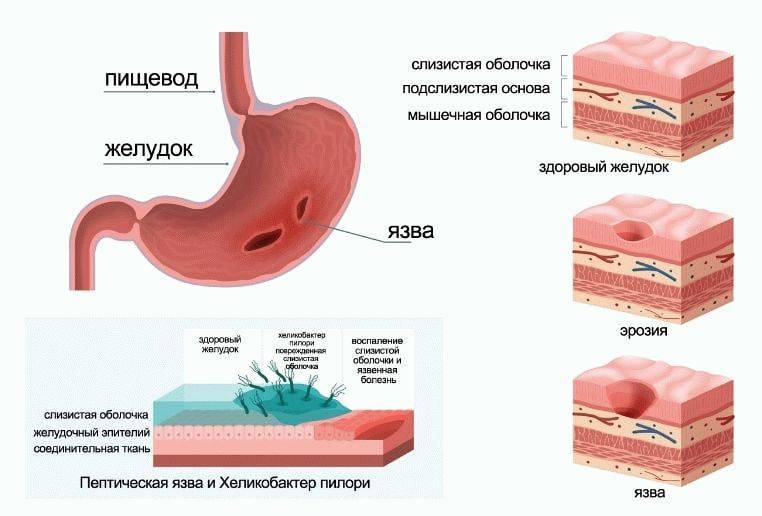
- Язвенный – тяжелая степень воспаления, при которой поражены все слои кишечника. Образующиеся язвы (рис. 2) могут кровить и создавать угрозу перитонита – тяжелого состояния, связанного с воспалением всей брюшной полости.
- Спастический. Связан со спазмами гладкомышечной мускулатуры и нарушением перистальтики (двигательной функции кишечника). В результате этого возникают запоры, чувство неполного опорожнения кишечника.
- Атрофический – колит, при котором в результате длительных спазмов и застоя кала или системных заболеваний соединительной ткани происходит истончение слизистого и мышечного слоев кишечника. На фоне атрофического колита часто появляются язвы.
- Диффузный. В этом случае воспаляются тонкий и толстый кишечник – развивается энтероколит.
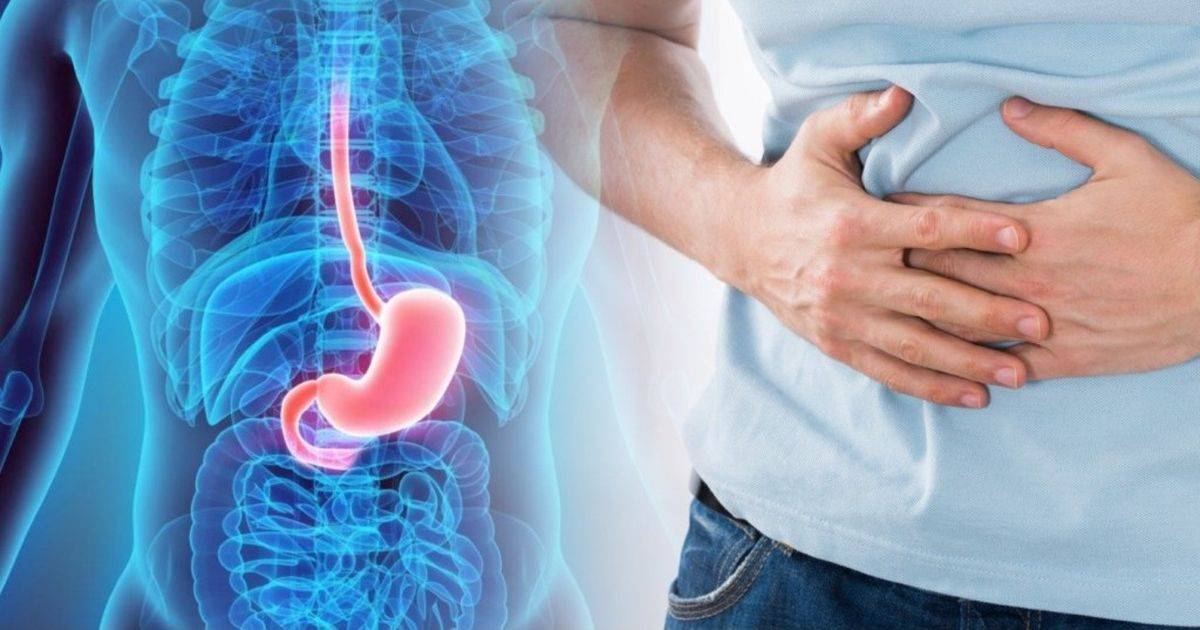
Почему он возникает
Чтобы понять, чем можно помочь желудку при хроническом гастрите, рассмотрим несколько фактов из анатомии и физиологии желудка.
|
Схема пищеварительного тракта Источник рисунка (с изменениями) — www.cancer.gov |
Желудок – это полый мешок объемом всего 80 мл. Когда в него поступает пища, он может увеличиться в 50 раз до 4 литров. Внутренний слой стенки желудка, который контактирует с пищей, называется слизистой оболочкой. Толщина ее составляет всего 0,5 — 2,5 мм. Для увеличения площади соприкосновения слизистая оболочка образует многочисленные складки.
|
Складки слизистой оболочки желудка Источник рисунка: ru.wikipedia.org |
Механическая функция желудка впечатляет. Cложно скоординированные движения и сокращения стенки желудка измельчают твердые компоненты пищи до частичек размером менее 0,25 мм.
Другими словами, когда мы едим наспех и заглатываем пищу недостаточно прожеванной, перетирает все это слизистая оболочка желудка.
Химическая функция желудка удивляет еще больше. В сутки железы слизистой оболочки выделяют 2-3 литра желудочного сока. Он содержит прежде всего соляную кислоту и фермент пепсиноген. Пепсиноген под влиянием соляной кислоты в полости желудка превращается в активную форму – пепсин.
|
Железы желудка активно работают Источник рисунка: medbook.medicina.ru |
Вдумайтесь: в год через желудок проходит около полутонны разнообразной пищи. Продукты питания отнюдь не стерильны. Вместе с ними поступает огромное количество микробов, вирусов, паразитов, токсинов и аллергенов.
Благодаря сверхагрессивной среде в желудке пища под влиянием соляной кислоты обеззараживается, а в результате действия фермента пепсина крупные и прочные белковые молекулы животного и растительного происхождения расщепляются на мелкие фрагменты.
Простой вопрос. Как в таких чудовищно экстремальных условиях не повреждается сама слизистая оболочка желудка? Почему 100% людей не имеют гастритов?
Оказывается, клетки слизистой оболочки постоянно выделяют слизь и щелочь (бикарбонат).
|
Клетки слизистой оболочки желудка, укутанные слоем слизи Источник рисунка (с изменениями): www.science.org.au |
Благодаря защитному слою слизи имеет место следующая ситуация: в полости желудка среда резко кислая (pH составляет 2,0), а под слизью, которой укутаны клетки, среда нейтральная (pH составляет 7,0).
При нарушении защитного барьера слизистая оболочка под действием соляной кислоты и пепсина повреждается. Клетки слизистой оболочки гибнут, в стенке желудка развивается хроническое воспаление (хронический гастрит).
|
Гастрит — это воспаление слизистой оболочки желудка в месте перехода в 12-перстную кишку Источник рисунка: jkms.kams.or.kr |
Нарушению защитных свойств слизистой оболочки и развитию гастрита способствуют грубая и острая пища, курение, прием алкоголя, нестероидные противовоспалительные препараты (типа аспирина, индометацина), желчные кислоты, попадающие в желудок из кишечника. Одним из самых главных и распространенных агрессивных факторов является бактерия Helibacter pylori, — способная выжить в кислой среде желудка. Поэтому очень много людей (по различным оценкам от 20 до 50% взрослого населения) страдают хроническими гастритами.
Желудок – это начало пищеварительного тракта, он запускает и организует процессы переваривания и усвоения пищи. Когда он плохо справляется со своими обязанностями, срабатывает принцип домино. Одна костяшка падает и опрокидывает все другие. При хроническом гастрите. пищеварение нарушается и в кишечнике.
Последствия COVID-19 у больных с заболеваниями органами пищеварения
Перенесенная тяжелая инфекция может привести к обострению и декомпенсации хронического заболевания печени, особенно на стадии цирроза печени. Редко наблюдается тяжелая реакция на применяемые препараты для лечения COVID-19 в виде лекарственного гепатита. Такое заболевание может развиться и у пациентов с прежде здоровой печенью. Еще реже вирус и лекарства могут спровоцировать развитие впервые аутоиммунного заболевания печени.
Поэтому все пациенты, перенесшие COVID-19, должны контролировать биохимический анализ крови после разрешения инфекции и при сохранении отклонений в биохимических показателях обратиться к врачу-гепатологу.
Перенесенный COVID-19 и лекарственная нагрузка могут привести к обострению и осложнениям (например, кровотечение, диарея) других заболеваний органов пищеварения. Прием антибактериальных препаратов может привести к нарушению микрофлоры кишечника с развитием послабления стула (так называемая антибиотик-индуцированная диарея). Такая диарея проходит самостоятельно и при применении лекарств — пробиотиков, адсорбентов. Однако в ряде случаев при наличии особой бактерии (клостридии) в кишечнике может развиться тяжелая и опасная форма диареи, которая называется псевдомембранозный колит.
Поэтому во всех случаях развития после COVID-19 болей в животе, изжоги, тошноты, диареи и вздутия кишечника следует обратиться к врачу гастроэнтерологу и провести полное обследование для уточнения причины и проведения соответствующего лечения.
Как жить с болезнью Крона?
Однозначно, болезнь Крона ухудшает качество жизни больных. Во многом это зависит от периода заболевания (рецидив или ремиссия), степени активности болезни, наличия осложнений. В момент обострения постоянные боли и диарея почти не дают возможности нормальной жизнедеятельности. Однако в стадии ремиссии болезнь почти не проявляет себя. Тщательно соблюдая прописанное врачом лечение, диету и меры профилактики, пациент получает все шансы максимально продлить период ремиссии, хотя лечиться, вероятно, придется всю жизнь.
Справиться с физиологическими неудобствами болезни Крона сложно, но вот несколько советов:
- Пейте больше воды. Это поможет справиться с обезвоживанием.
- Носите свободную одежду, которая не будет сдавливать ваше тело и доставлять неудобств.
- Чаще отдыхайте. Сон поможет восстановить силы и почувствовать себя лучше.
- Используйте грелку, чтобы успокоить боли в животе.
- Употребляйте пробиотики по назначению врача, чтобы восстановить микрофлору кишечника.
Для многих людей болезнь Крона это не только проблемы со здоровьем, но и моральные трудности.
Диарея, боль, прием лекарств, частые визиты к врачу, угроза осложнений — все это не может пройти бесследно для нервов человека. Чтобы справиться со стрессом и легче переносить обострения, люди пробуют самые разные методы, и вот некоторые из них:
- Ведение дневника. В личных записях можно выплеснуть все свои негативные эмоции, возможно, это поможет спокойнее переносить болезнь и справиться со стрессом.
- Медитации — отличный способ успокоиться. Если трудно выполнять классические медитации, можно попробовать управляемую медитацию или различные дыхательные практики, чтобы расслабиться.
- Легкие физические нагрузки и йога. Если состояние позволяет, можно отправиться на короткую прогулку и подышать свежим воздухом. Для тех, кому трудно встать с кровати, может подойти йога в постели (видео 1) — легкие и приятные упражнения.
- Успокаивающий чай с ромашкой, крапивой, мелиссой, мятой — при отсутствии противопоказаний.
- Просмотр любимых фильмов или сериалов помогает не усугублять стресс от болезни, и получить заряд приятных эмоций.
Обострение болезни может быть очень неприятным и подавляющим, но главное помнить, что это временно.
Ценность глутамина
Глутамин — одна из 20 строительных аминокислот нашего организма.
Из-за особенностей своей молекулы глутамин является главным поставщиком азота и углерода для построения белков и нуклеиновых кислот.
Если для клеток мозга главным источником энергии является глюкоза, то для слизистой оболочки желудочно-кишечного тракта эту роль выполняет глутамин.
Заметим, что клетки слизистой оболочки желудка очень мало синтезируют собственного глутамина. Им не хватает специального фермента – глутамин-синтетазы. Поэтому для построения белков и других молекул им постоянно требуется поступление глутамина из кровотока.
Итак, глутамин для слизистой оболочки желудка является главным поставщиком энергии и строительным материалом. Значение глутамина для клеток слизистой оболочки особенно велико, потому что они размножаются с ошеломляющей скоростью. Каждые 3 дня одно поколение сменяется другим.
Но этим достоинства глутамина не исчерпываются. Новейшие исследования обнаружили:
- Глутамин подавляет воспалительные процессы в слизистой желудочно-кишечного тракта (1,2)
- Глутамин защищает клетки слизистой оболочки желудка от гибели в результате ядовитого действия аммиака, который выделяют бактерии Helibacter pylori (3)
- Глутамин усиливает иммунный барьер слизистой оболочки желудочно-кишечного тракта и препятствует проникновению через нее микроорганизмов (4).
В одном из исследований, проведенных еще в 1957 г. в Техасе, США, было показано на примере 24 пациентов, что прием 400 мг глутамина 4 раза в сутки приводил к стойкому улучшению или заживлению слизистой оболочки (радиографическая оценка) в течение 2-4 недель (5).
Вот почему глутамин — это, возможно, первое, в чем нуждается поврежденная и воспаленная слизистая оболочка желудочно-кишечного тракта при хроническом гастрите. Вот почему глутамин является основой аминокислотно-растительного комплекса ОРТО МУКОЗА, призванного сыграть важную роль в оздоровлении желудочно-кишечного тракта.