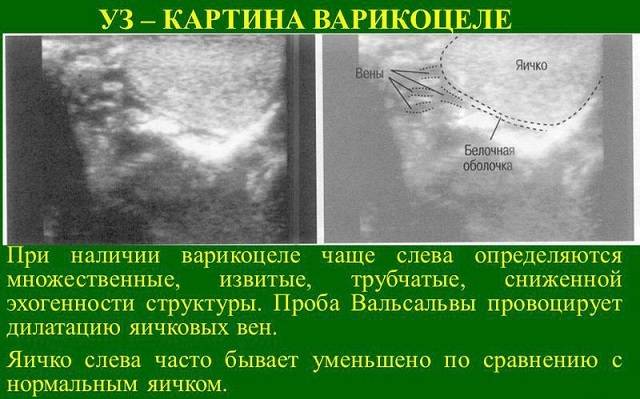
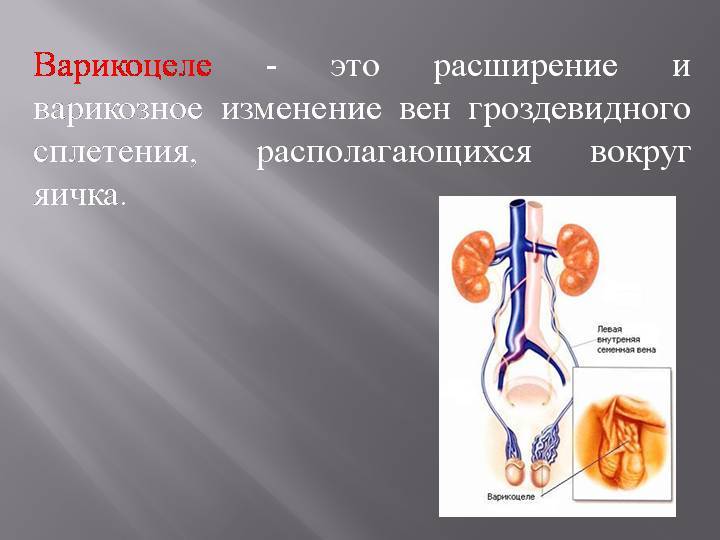
Причины и провоцирующие факторы возникновения патологии у ребёнка
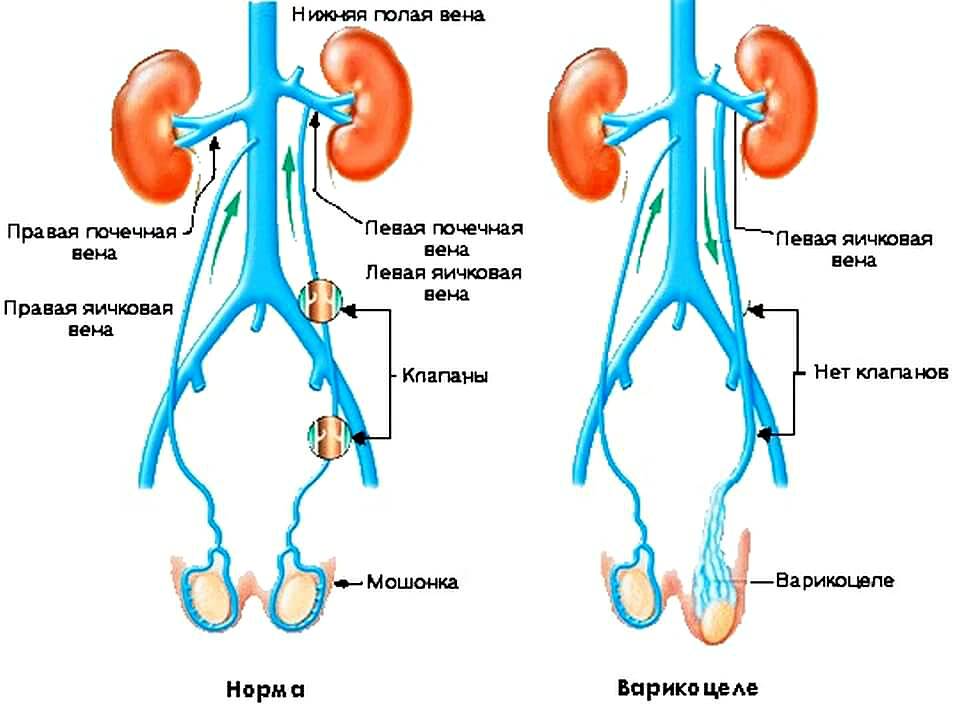
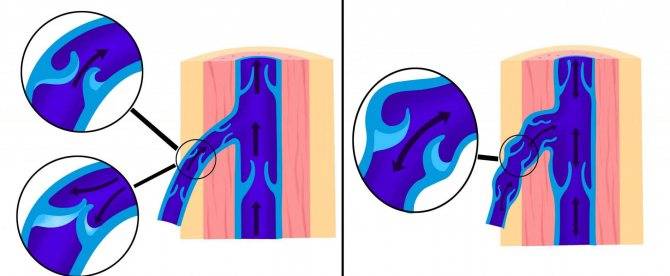
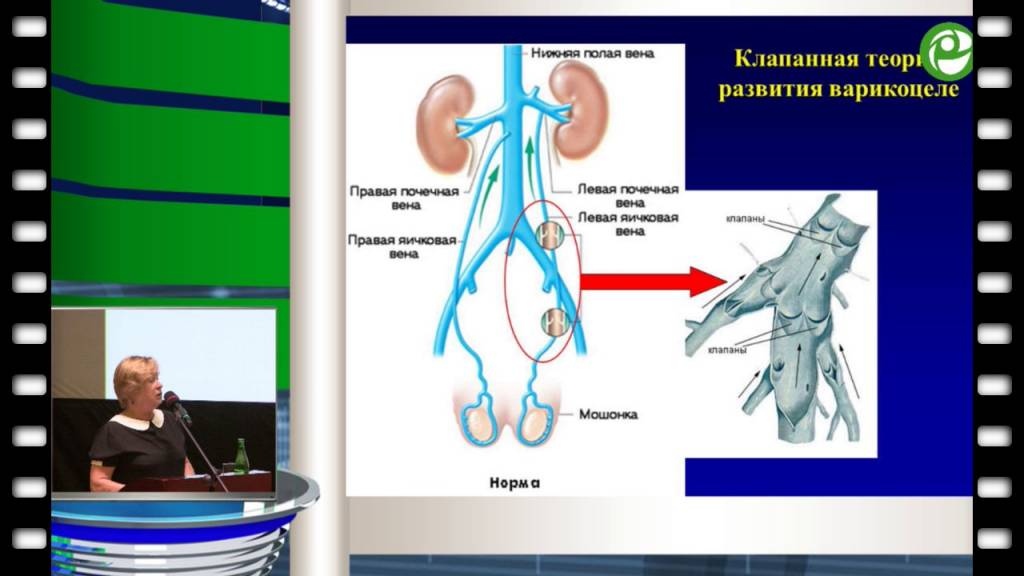
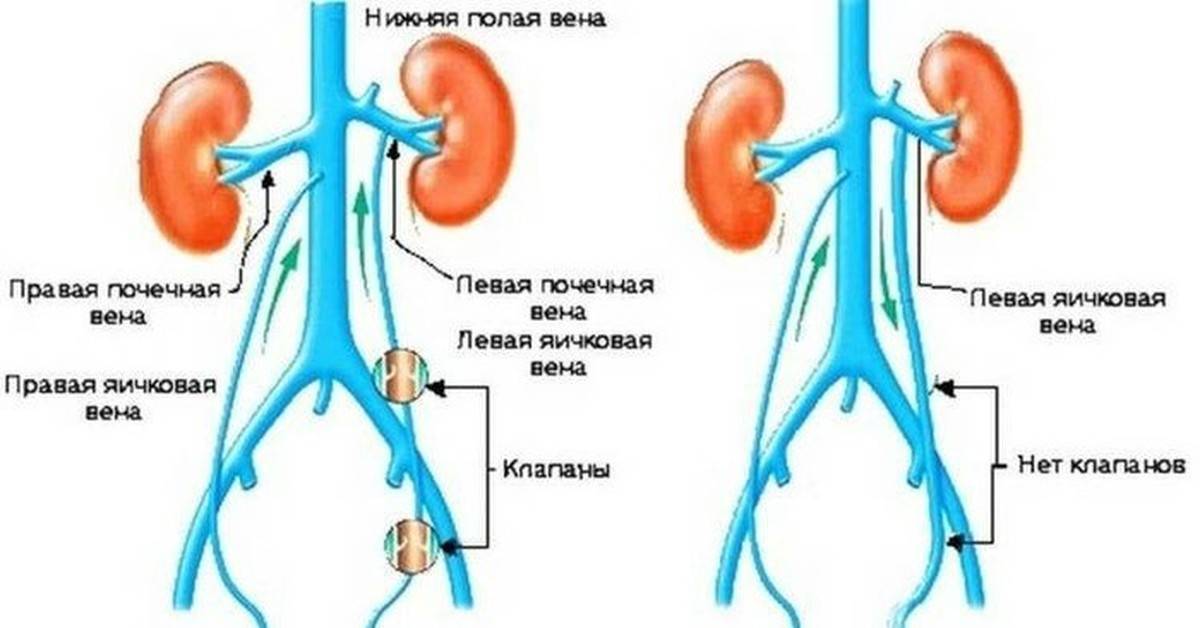
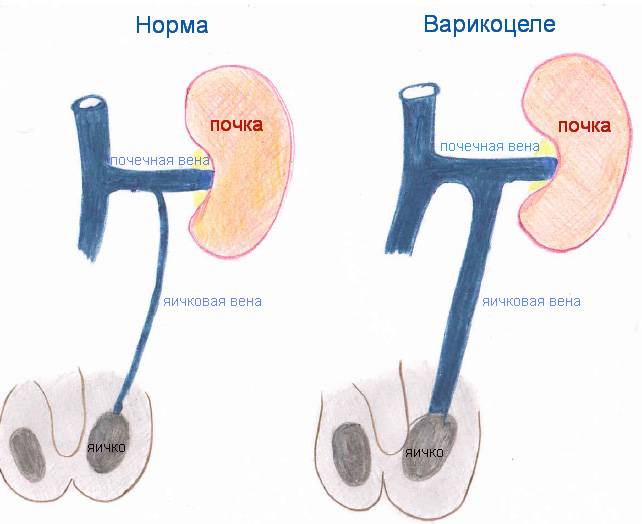
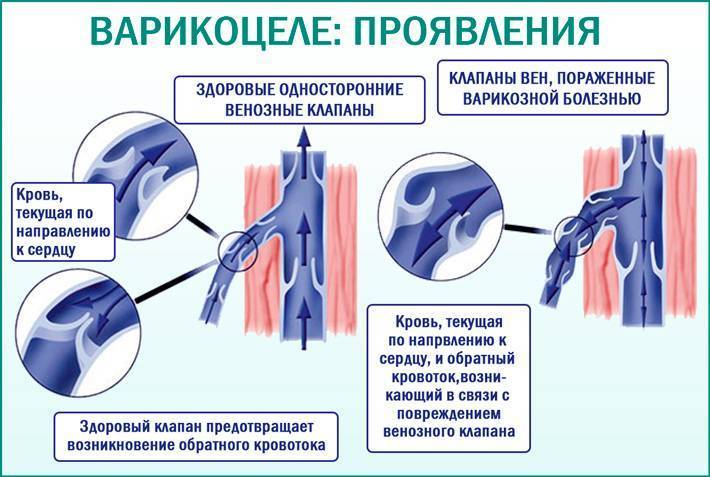
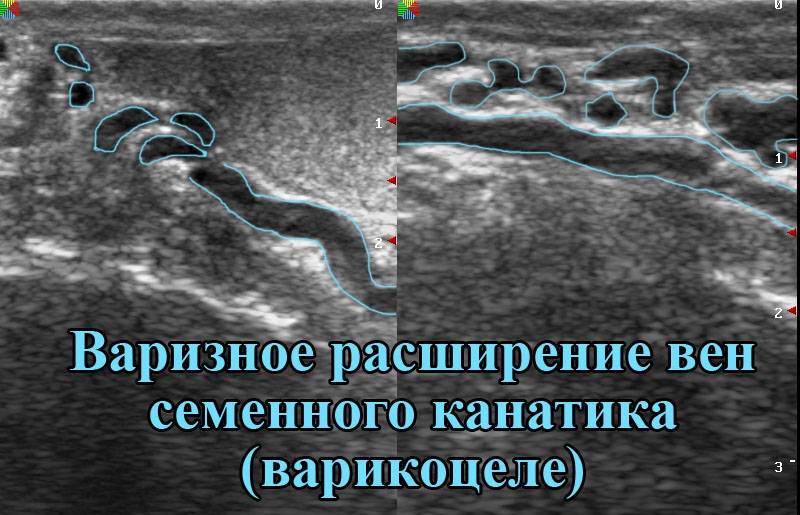
Большинство врачей сходятся во мнении, что варикоцеле провоцируют отклонения в клапанах яичковой вены, которые приводят к расширению сосудов. Давление повышается, стенки сосудов не справляются с возникшей нагрузкой, постепенно начинают расширяться, загибаться и деформироваться.
По другой версии, вена защемляется между артериями, происходит затруднение кровоснабжения и её расширение.
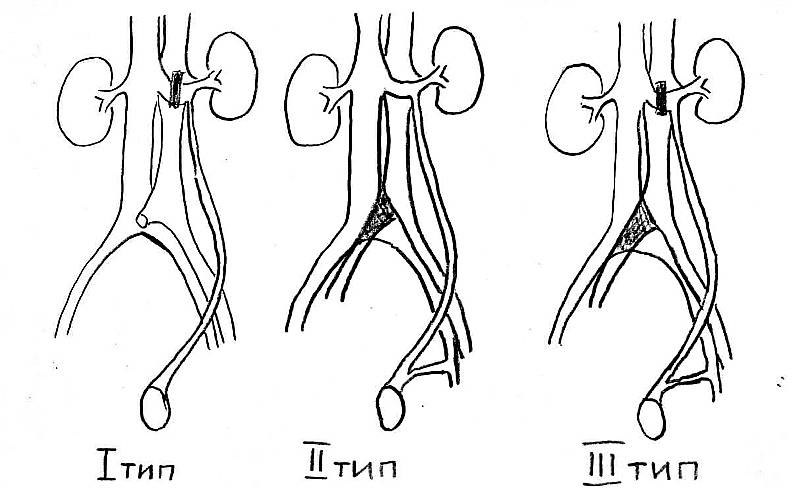
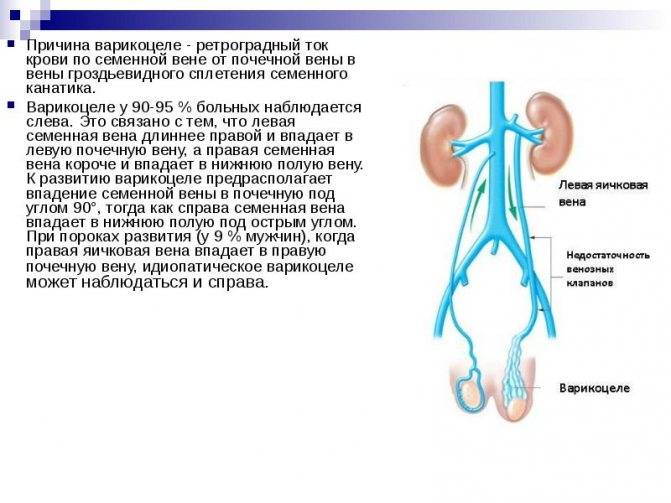
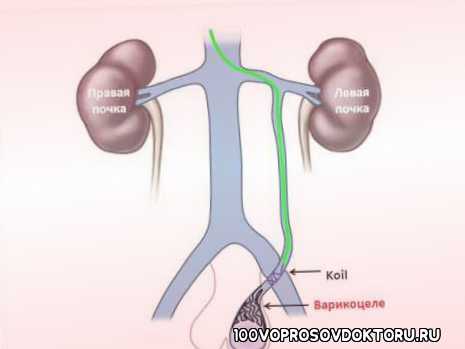
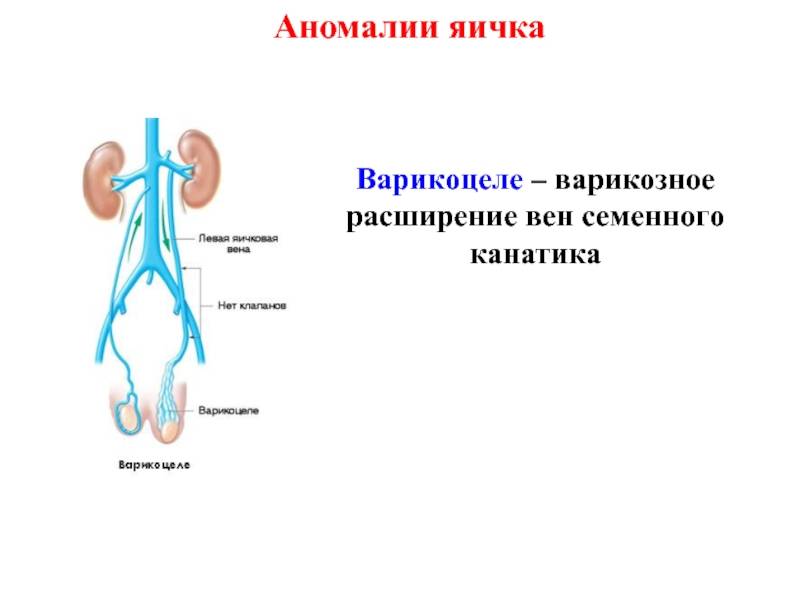
Так как вена, идущая к левому яичку, проходит наиболее длинный путь перед слиянием с крупным сосудом, то давление тут наиболее сильное, и основная нагрузка идёт именно на этой стороне.
Из-за более длинной протяжённости вен с левой стороны чаще всего регистрируется левостороннее варикоцеле
На развитие варикоцеле может повлиять множество факторов:
- наследственные проблемы с сосудами, слабые их стенки, склонность к варикозу;
- деформации сосудов яичек;
- проблемы с кровообращением из-за нарушения работы венозных клапанов;
- повышенное давление в венах, приводящее к растяжению стенок сосудов;
- механические повреждения;
- силовые нагрузки, поднятие тяжестей;
- опухолевые образования;
- повышенная температура в области мошонки, приводящая к застою крови;
- нарушенный кислородный обмен в сосудах;
- частые запоры;
- частое возбуждение при отсутствии половых контактов;
- правостороннее варикоцеле провоцирует сидячий образ жизни, низкая физическая нагрузка;
- нефроптоз (опущение почки).
Панкреатит в раннем детском возрасте
Панкреатит может быть диагностирован даже у грудничков. Как правило, причиной заболевания в этом возрасте являются врожденная ферментная недостаточность или пороки развития пищеварительной системы. Панкреатит также может стать проявлением эпидемического паротита («свинки»). В отдельных случаях причиной панкреатита у маленьких детей выступают нарушения состава питания, травмы или прием лекарственных препаратов.
Маленький ребенок не способен пожаловаться, где у него болит. При панкреатите малыш надрывно плачет, быстро теряет вес. У него вздут животик. При подобных симптомах ребенка надо как можно быстрее показать врачу, чтобы установить диагноз и начать лечение.
Из-за чего развивает варикоцеле?
Варикоцеле случается, как правило, под влиянием двух факторов:
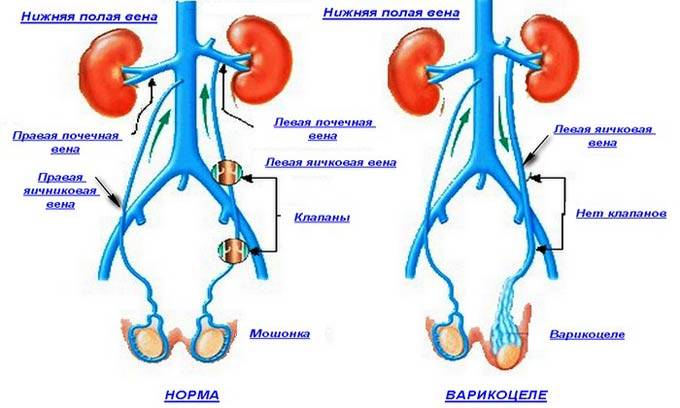
- Нехватка (отсутствие) венозных клапанов яичковых сосудов. Данная патология обычно присутствует с рождения мальчика. Таким образом, кровь, идущая по вене, не доходит в главные сосуды, при этом расширяет вены;
- Высокое давление в венах малого таза, мошонке. Под воздействием названного фактора строение вен изменяется, они перегибаются, сдавливаются рядом находящимися сосудами. Вместе с тем просвет становится минимальным, давление зашкаливает, венозный отток нарушен, итог – варикоцеле.
Редко к заболеванию приводят болезни пищеварительной системы (постоянные запоры), интенсивные физические нагрузки, патологии, при которых наблюдается высокое давление в брюшной полости, сдавливаются почечные вены.
В медицине встречается термин «вторичное варикоцеле» – появление недуга из-за опухоли в животе, не позволяющей существовать здоровому венозному оттоку.
Лечение
Операция Иваниссевича
При операции Иваниссевича проводится перевязка и пересечение варикозно расширенной вены (или вен) семенного канатика. После чего обратный отток венозной крови вниз по яичковой вене прекращается. Операция проводится под общей анестезией. Операция заключается в следующем действии. В подвздошной области (обычно слева) чуть выше и параллельно паховому каналу делается разрез около 5 см. Послойно рассекаются кожа, подкожная клетчатка и фасции. Далее разрезается апоневроз — стенка пахового канала. В паховом канале у мужчин проходит семенной канатик, среди элементов которого — и вены лозовидного сплетения. Эти вены перевязываются и пересекаются. Далее все ткани послойно ушиваются.
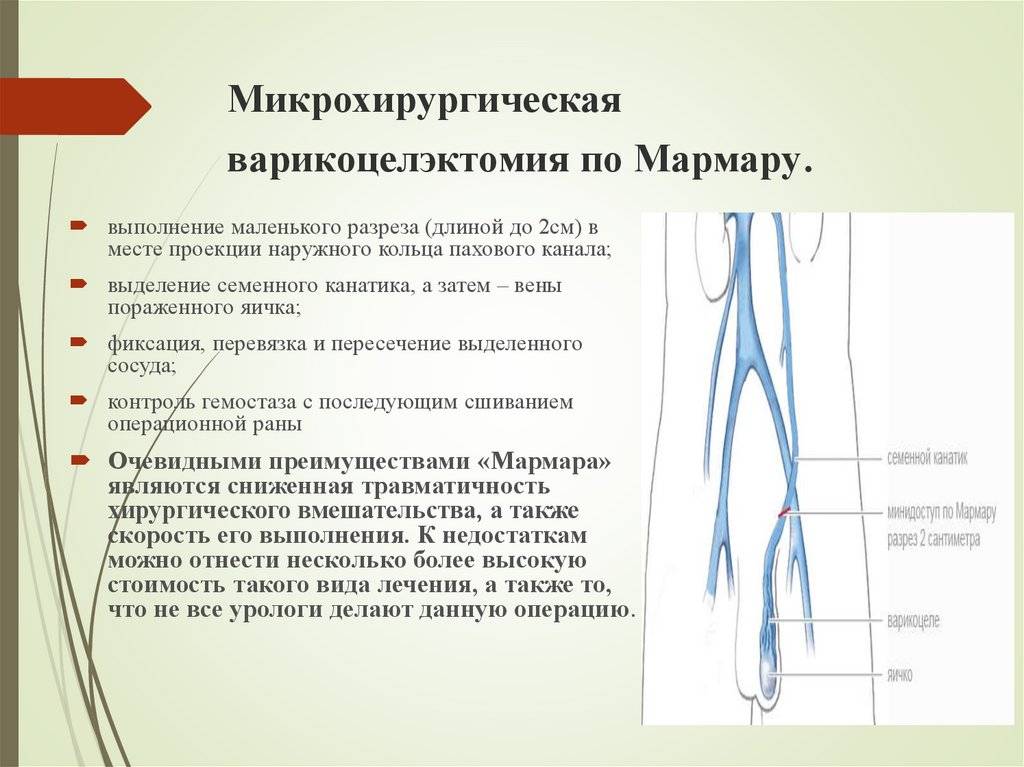
Микрохирургическая операция Мармара
Метод операции схож с операцией Иваниссевича, но является менее инвазивным, так как длина разреза составляет всего 2 см и поэтому травмируется значительно меньше тканей. Сроки реабилитации и количество осложнений значительно меньше по сравнению с вышеописанным методом. Количество рецидивов составляет всего 2-5%. Разрез производится в паховой области. Семенной канатик извлекается наружу, и каждая расширенная венка аккуратно отделяется и пресекается. На кожу накладываются саморассасывающиеся швы.
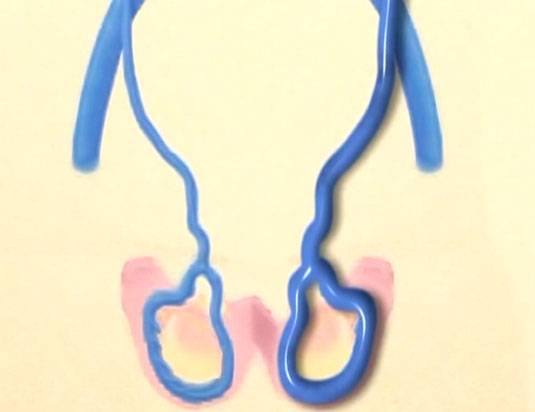
Приобретенное гидроцеле
Форм водянки яичка бывает несколько: односторонняя и двухсторонняя, острая или хроническая. Для определения вида заболевания необходимо пройти диагностику. Диагностирование необходимо провести в случаях появления таких симптомов как:
- явное увеличение объема одного или двух яичек
- изменение формы яичек – «грушеобразная» или в форме «песочных часов»
- отсутствие прощупывания яичка в толще жидкости
При острой форме гидроцеле могут наблюдаться болевые ощущения и значительное повышение температуры тела.
- Хирург с опытом более 7 000 операций
- Высокая точность при хирургическом вмешательстве
- 100% без боли — инновационная анестезия
- Малоинвазивный метод
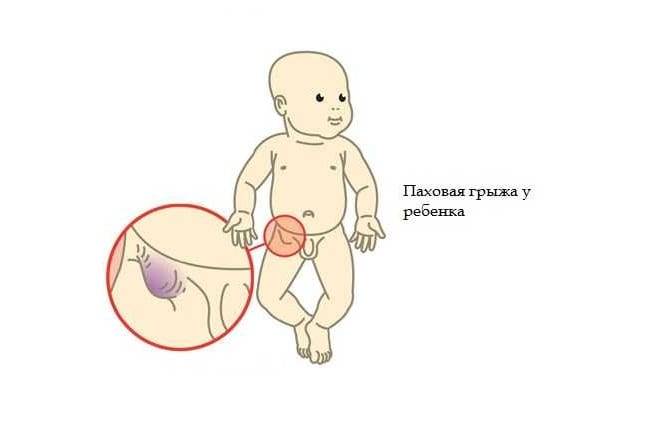
К группе риска относятся мужчины, страдающие сердечной недостаточностью, спортсменов, испытывающих силовые нагрузки и участвующих в контактных единоборствах, мужчин, перенесших хирургические операции в области малого таза – варикоцеле, паховая грыжа и другие.
В целях профилактики и своевременного обращения в клинику по поводу гидроцеле, мы рекомендуем регулярно во время утренних гигиенических процедур ощупывать яички с целью определения внешних изменений.
В медицинской практике часто встречаются левостороннее и правостороннее гидроцеле – заболевание развивается на левом или правом органе. По статистике левостороннее гидроцеле возникает реже, чем правостороннее, имеет гладкую поверхность и плотную консистенцию. Правостороннее имеет форму перевернутой «груши» и большой размер.
Двусторонний гидроцеле. Появление такой патологии встречается достаточно редко и развивается в разной степени на обоих яичках. Симптомы и причины возникновения заболевания в обоих случаях одни и те же, но могут развиваться не одновременно. В случае появления признаков гидроцеле на одном яичке, необходимо внимательно следить за состоянием другого.
Какие методы хирургического лечения применяются в настоящее время?
- Операция Иванисевича – один из наиболее распространенных методов лечения. Перевязка ветвей семенной вены из пахового доступа. Эффективность 85-95%. Недостатки – сравнительно невысокая эффективность высокий процент водянки оболочек яичка после операции от 3 до 30% и риск повреждения яичковой артерии.
- Микрохирургическое иссечение и перевязка вен – операции Мармара, Гольдштейна (современные модификации операции Иванисевича) –относятся к эффективных способов хирургического лечения варикоцеле. Позволяет получить более 95% положительных результатов лечения и значительно снизить риск развития водянки яичка и лимфостаза по сравнению с операцией Иванисевича. Недостатки – большая продолжительность операции и риск повреждения артерии яичка.
- Антеградная склеротерапия из микрохирургического доступа. Комбинированный метод лечения. 90-97% положительных результатов, минимальная травматичность лечения из всех хирургических методов и более высокая эффективность по сравнению с эндоваскулярным леченим.
- Операция Паломо-Ерохина – перевязка внутренней семенной вены с контрастированием лимфатических сосудов яичка. Наиболее простая и достаточно эффективная методика, широко применявшаяся в России до 2000 года. Предполагает прокрашивание лимфатических сосудов яичка, для предупреждения их повреждения. При рецидивах варикоцеле позволяет снизить риск водянки яичка. Часто при выполнении этой операции для профилактики рецидива варикоцеле перевязывается внутренняя семенная артерия, что снижает артериальный приток к яичку, и составляет один из недостатков метода. Другой минус состоит во введении красящего вещества иглой непосредственно в ткань яичка. Эффективность 90-95% при перевязке яичковой артерии и 80-85 % без перевязки артерии.
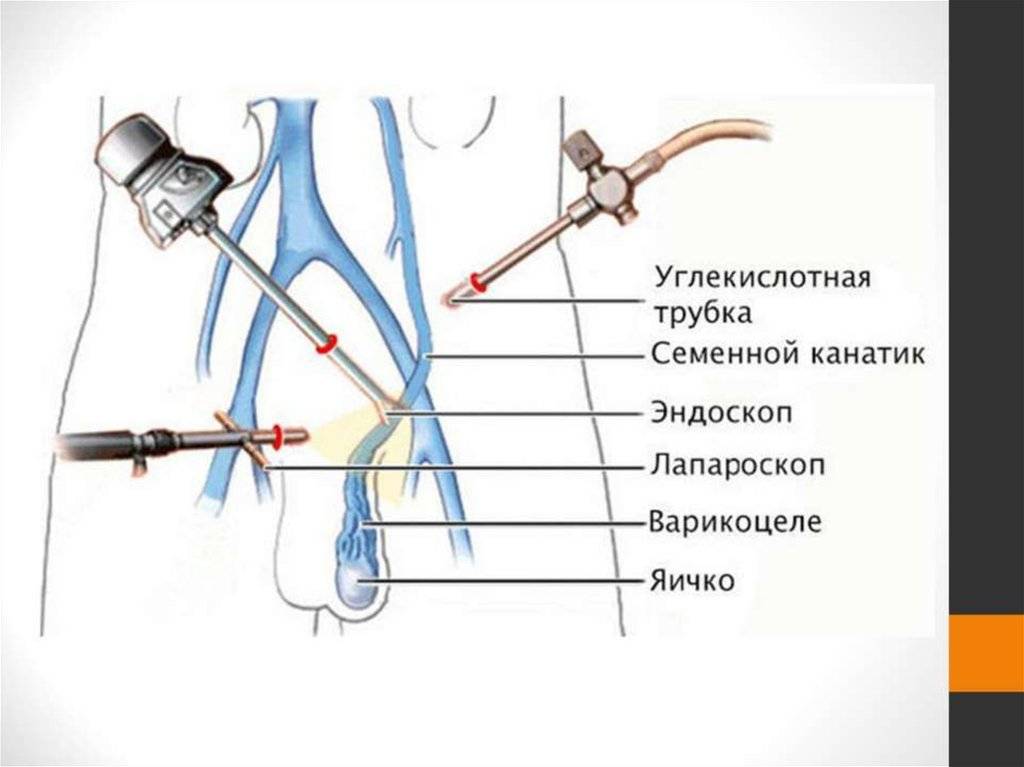
- Лапароскопическое лечение варикоцеле — наложение клипс на внутреннюю семенную вену при лапароскопии. Современная модификация операции Паломо. Результаты лечения аналогичны. Эффективность 85-95%. Гидроцеле 4-16%. Это наиболее рискованная процедура из-за риска повреждений органов брюшной полости. Кроме того более сложный и длительный наркоз, более продолжительное хирургическое вмешательство (вместе с наркозом 30-60 минут в процедуру) у опытных специалистов. Все это снижает ценность метода.
-
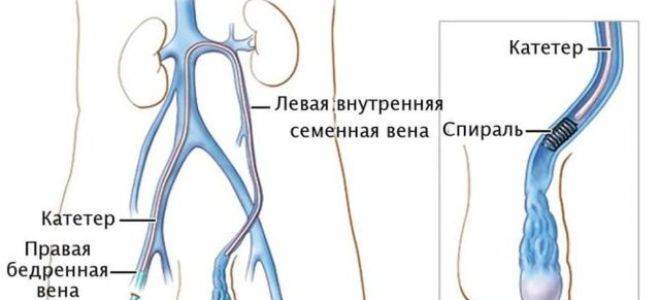
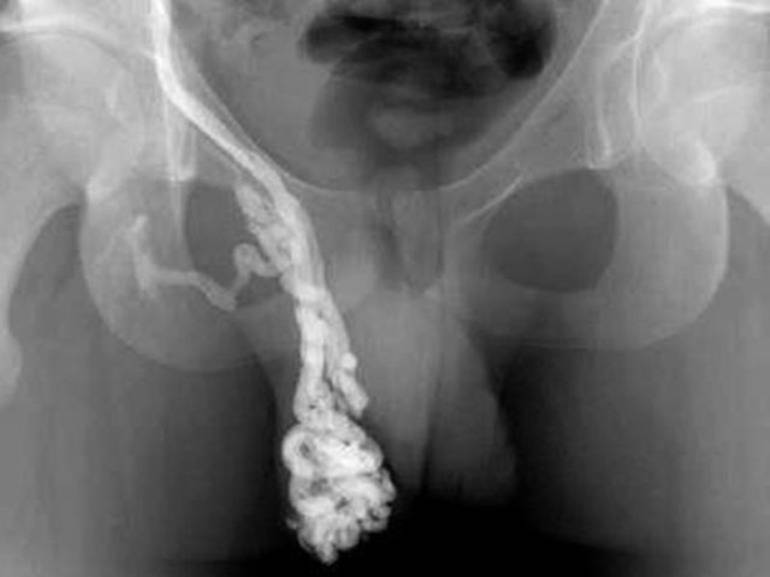
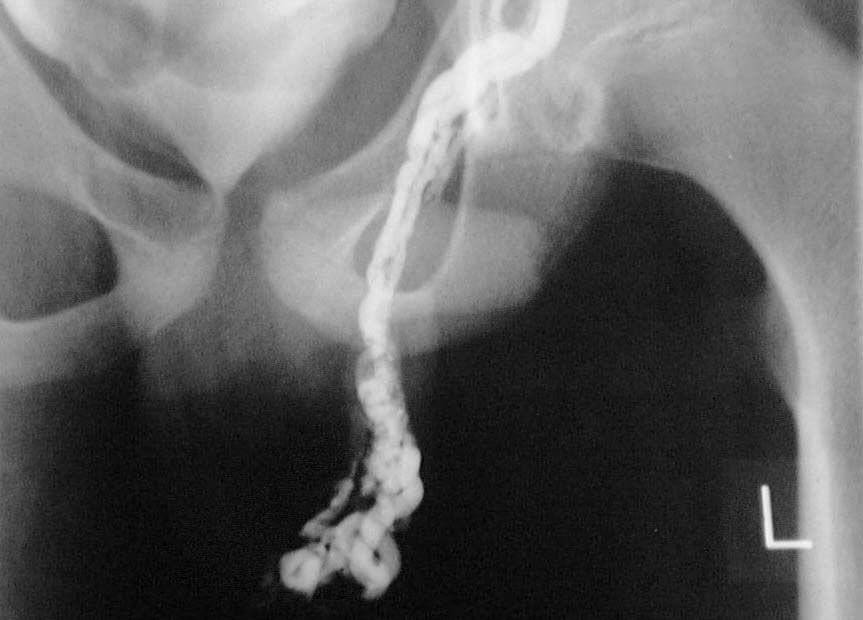
Эндоваскулярное склерозирование — ангиографическое введение склерозирующих веществ во внутренюю семенную вену без открытой операции – внутрисосудистая манипуляция вызыающая слипание стенок вены (эндоваскулярная окклюзия, склеропластика, эндосклерозирование и др.). Метод выполняется у подростков и взрослых под местной анестезией и позволяет получить около 80% положительных результатов лечения. Склерозирующие вещества доставляются во внутреннюю яичковую вену по катетеру, который помещают в венозную систему чрезкожно (перкутанно) путем пункции (прокола) кожи и правой бедренной вены. Далее катетер под контролем рентгеноскопии проводят в нижнюю полую и левую почечную вены.
Неудачи эндоваскулярных вмешательств встречаются в 15-20% наблюдений и связаны в первую очередь с анатомическими препятствиями при продвижении катетера во внутреннюю семенную вену вызванными индивидуальными особенностями венозных сосудов. Применение окклюзирующих эмболов приводит к появлению риска их миграции в легочные артерии, хотя ввиду малого размера, они не создают серьезных проблем. - Шунтирующие операции – предполагают создание шунта – обходного пути оттока крови от яичка, минуя левую почечную вену. Семенную вену вшивают в бедренную, подвздошную или гипогастральную вену. Эти операции сложны и не всегда эффективны из-за риска тромбоза шунта, возникающего вследствие низкого градиента давления между сшиваемыми венами и слабого кровотока.
Причины появления варикоцеле
Существует несколько факторов, повышающих вероятность развития варикоцеле. Среди них стоит отметить следующие:
- Врожденная слабость соединительной ткани, из-за чего сосуды могут не выдержать повышения давления. В таких случаях часто имеются сопутствующие заболевания, к примеру, плоскостопие или другие локализации варикозного расширения вен.
- Повышенное давление и застой крови в сосудах мошонки.
- Слабость, недостаточное количество или полное отсутствие венозных клапанов.
- Опухоли, препятствующие нормальному оттоку крови из мошонки.
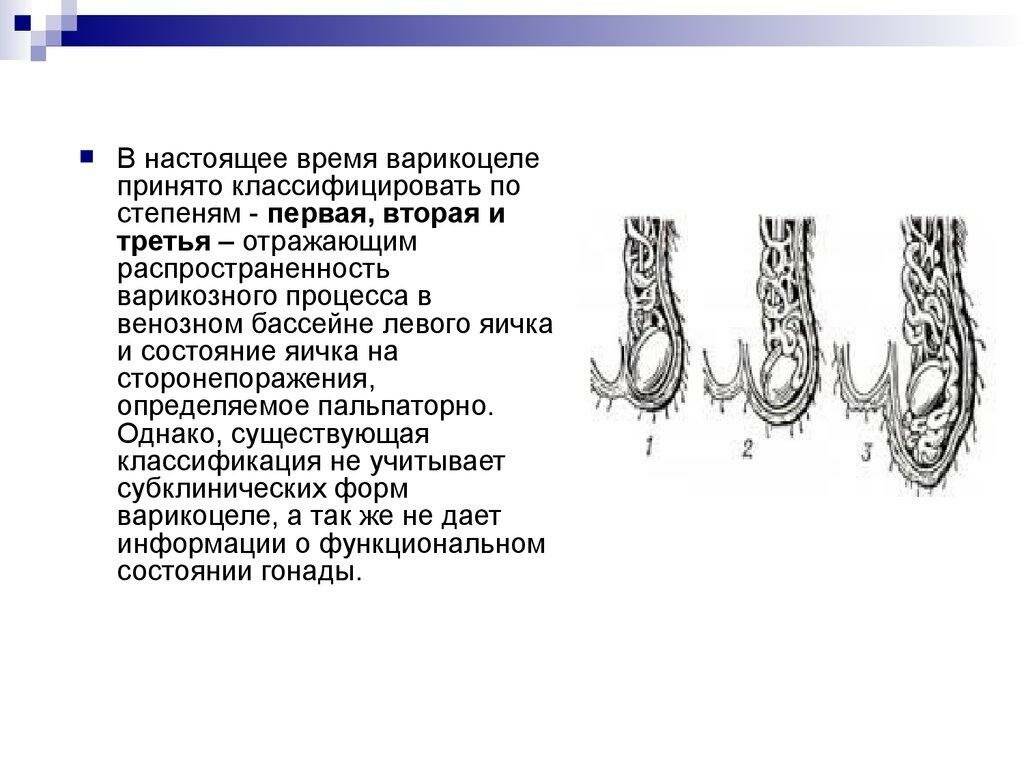
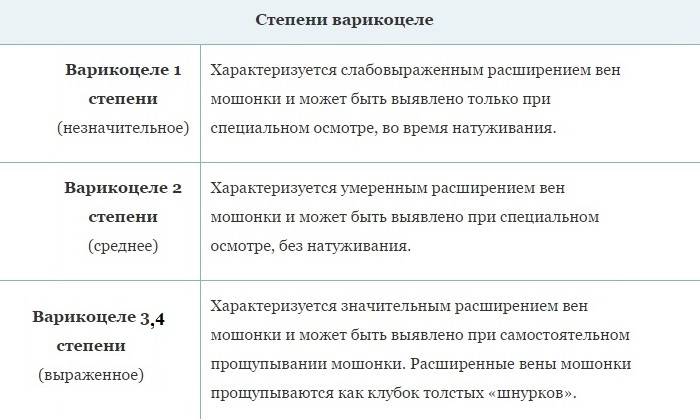
Это только основные факторы, приводящие к появлению варикоцеле, урологи считают, что их значительно больше. Но вне зависимости от причины появления этого заболевания, выделяют три его стадии:
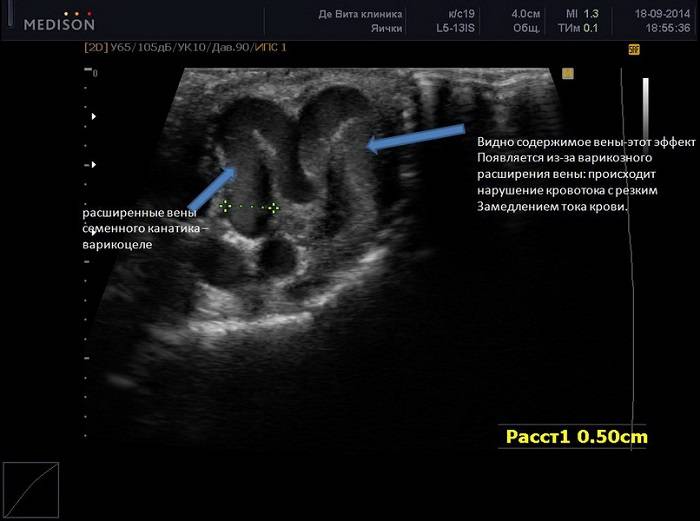
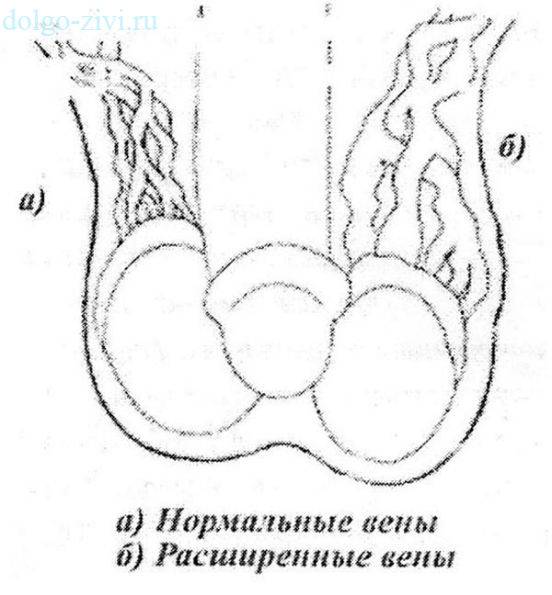
- Расширенные вены не пальпируются, но варикоцеле обнаруживается на пробе Вальсальвы.
- Расширенные вены пальпируются, но не заметны визуально.
- Расширенные вены и искажение мошонки заметны визуально.
Также существуют и другие классификации этого заболевания, к примеру, учитывающие наличие симптомов и проявлений.
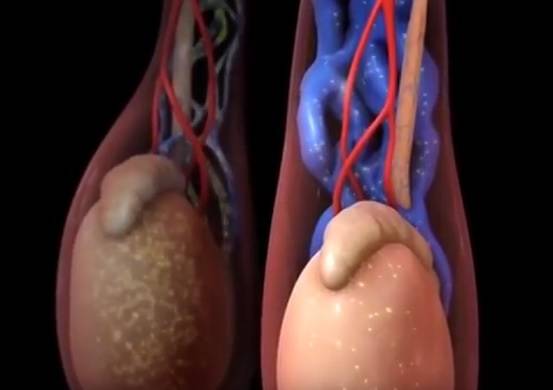
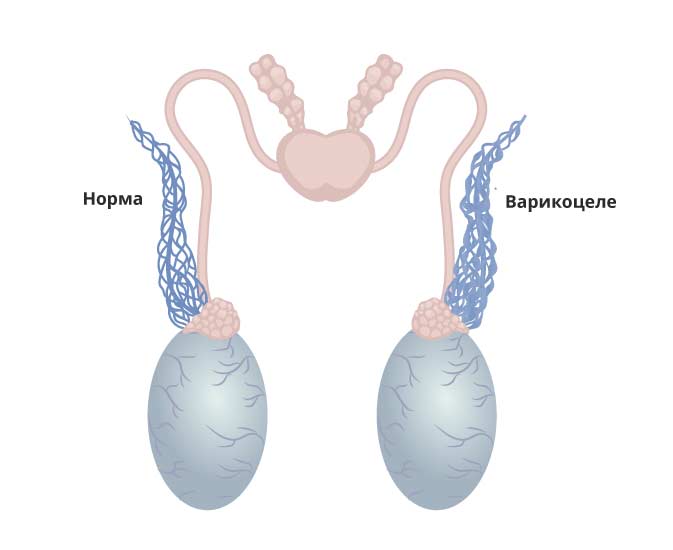
Интересно, что варикоцеле практически не имеет никаких внешних проявлений, лишь около половины больных отмечают несильные периодические боли в мошонке. В то же время, последствия этого заболевания могут быть значительно более тяжелыми.
Нарушение теплоотдачи приводит к перегреву яичек, что ухудшает процесс формирования спермы. Результатом может стать мужское бесплодие, а также атрофия ткани яичка.
Когда может быть выполнена реконструктивная операция с полным разделением клоаки?
Если состояние ребёнка нормализуется и он нормально питается и прибавляет по возрасту в весе, растяжение нижнего отдела кишки и влагалища уменьшается, то операция разделения клоаки может быть выполнена. Обычно это происходит к возрасту от 6 до 18 месяцев. Многие дети с персистирующей клоакой медленно прибавляют в весе и отстают от сверстников
Тем не менее питание ребёнка крайне важно для успеха последующей операции и, поэтому вскармливание имеет огромное значение. Иногда, у девочек с длинным общим каналом при узком тазе, растянутых влагалище и прямой кишке операцию стоит отложить до 1,5-2 лет, когда размеры таза позволят разместить в нем свободно все органы
Всегда ли нужно лечить и как?
Лечение варикозного расширения вен семенного канатика – только оперативное. Других эффективных методов нет. Всегда ли оно показано? Если у мужчины нет проблем со сперматогенезом и его никак не беспокоят неприятные проявления заболевания, то можно ограничиться наблюдением у врача-уролога.
Показания к хирургическому лечению:
- выявленные патологии сперматогенеза,
- уменьшение объемов яичка на стороне поражения,
- выраженные болевые ощущения.
Назначению операции обязательно предшествует обследование мужчины. Оно включает:
- прием уролога с осмотром пациента и изучением анамнеза,
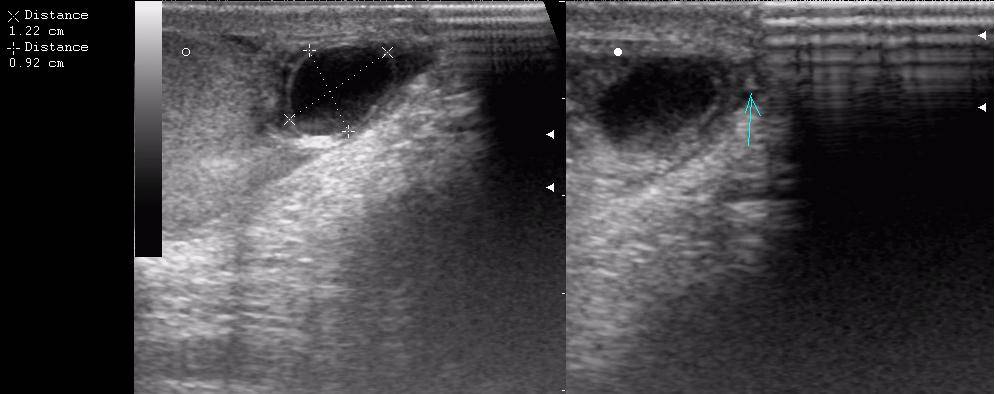
- УЗ-исследование органов мошонки,
- спермограмму.
Существует несколько способов хирургического вмешательства для устранения варикоцеле: методы Яковенко, Иванисевича, лапароскопическая варикоцелэктомия и операция по Мармару. Последняя признана золотым стандартом оперативной урологии.
Микрохирургическая субингвинальная варикоцелэктомия по Мармару
Операция названа по имени врача, предложившего этот метод лечения варикоцеле. Она представляет собой малоинвазивное вмешательство с минимальным риском травм и осложнений. Щадящий характер и небольшой объем вмешательства – главные преимущества метода.
Как проходит операция по Мармару?
Подготовка к варикоцелэктомии аналогична подготовке к другим хирургическим вмешательствам. Подробные инструкции и направление на необходимые анализы пациент получает от уролога.
Что происходит непосредственно в операционной? С помощью микрохирургических инструментов врач делает маленький, не более 3 сантиметров, разрез в районе пахового кольца. Разрез делается под наружным отверстием пахового канала, рядом с корнем полового члена. Во время манипуляции врач использует специальные микрохирургические очки. Благодаря этому специалист видит в деталях все элементы семенного канатика. Визуальный контроль позволяет устранить расширенные вены, не задев яичковую артерию, нервы, лимфатические сосуды, семявыносящий проток.
Операция не требует госпитализации, проводится под местным обезболиванием или внутривенным легким наркозом.
После операции
Уже через несколько часов после вмешательства мужчина может покинуть клинику. Восстановление после микрохирургического вмешательства занимает от 3 до 5 дней. То есть, через считанные дни мужчина возвращается к обычному образу жизни.
Риск осложнений вроде водянки яичка и пр. после операции по Мармару близок к нулю. Особенно когда вмешательство проведено высококвалифицированным хирургом-урологом.
Плюсы и минусы субингвинальной варикоцелэктомииПо сравнению с другими методами хирургического лечения варикоцеле субингвинальная варикоцелэктомия обладает следующими преимуществами:
- малый объем вмешательства,
- нет необходимости в госпитализации,
- низкий риск рецидива,
- низкая вероятность осложнений,
- практически незаметный разрез.
Минусов у операции меньше, чем у других методов, но они все-таки есть. Во-первых, при тяжелой степени варикоцеле даже такая передовая операция может оказаться неэффективной. Во-вторых, сперматогенез после успешной операции восстанавливается не сразу.
Лечение бесплодия – варикоцелэктомия или ЭКО?
В некоторых случаях наши специалисты рекомендуют пациентам с бесплодием в результате варикоцеле не операцию Мармара, а сразу ЭКО. Вопрос для каждой пары решается в индивидуальном порядке.
В целом ЭКО перед (или вместо) варикоцелэктомии показано, если:
- по оценке уролога и репродуктолога шансы на восстановление мужской фертильности невелики;
- супруги не могут ждать, пока восстановится репродуктивная функция мужчины (например, в силу возраста женщины);
- варикоцеле – лишь одна из причин бесплодия в паре.
Профилактические меры
Для того чтобы избежать осложнений операций и рецидивов, важно соблюдать некоторые правила
- Выполнять все рекомендации лечащего доктора.
- Принимать все препараты, назначенные врачом.
- Избегать переутомления.
- Содержать швы в чистоте и сухости.
- Следить за тем, чтобы ребенок не бегал много.
- Часто показываться доктору.
- При первых же признаках осложнения надо обращаться в больницу.
Важно приобщить ребенка к спорту, чтобы избежать рецидива. Для того чтобы варикоцеле не возникало, надо придерживаться правил:
Для того чтобы варикоцеле не возникало, надо придерживаться правил:
- Вести активный образ жизни.
- Следить за весом, избегать переедания.
- Чаще обследоваться.
- При врожденной аномалии половых органов советоваться с доктором.
- Правильно питаться.
- Избегать переутомления.
Иногда врач при варикоцеле у ребенка откладывает операцию до наступления полового созревания. В каждом конкретном случае нужен свой подход при таком серьезном заболевании, поэтому необходимо советоваться с доктором.
Если врач посоветует операцию, то медлить и отказываться нельзя. Будущее ребенка зависит во многом от его родителей
Это важно помнить!
Плюсы и минусы разных способов лечения варикоцеле
27.02.201516:28
Заведующий отделением урологии Дьяков Степан НиколаевичСразу стоит отметить, что консервативных методов лечения варикоцеле не существует. Если есть патологическое расширение вен, то лекарственными препаратами это не исправить. В этой заметке мы рассмотрим только особенности различных операций проводимых для лечения варикоцеле. Более подробно о том, что это такое, почему возникает, как влияет на репродуктивную функцию и т.д. можно прочитать в статье на нашем сайте1. Традиционные операции (операции Иванисевича/Паломо). На сегодняшний день используются все реже. Заключаются в перевязке яичковой вены/перевязке яичковых вены и артерии. Разрез делается в нижней части живота. Плюсы:+ технически несложная и непродолжительная операция.Минусы:— высокая частота рецидивов;- большая вероятность развития водянки левого яичка;- большой разрез.2. Эндоваскулярное склерозирование – введение склерозирующих веществ во внутреннюю семенную вену, за счет чего достигается «слипание» стенок вены. Склерозирующие вещества доставляются по катетеру под контролем рентгена. Катетер помещают в венозную систему с помощью прокола кожи и правой бедренной вены.Плюсы: + нет разреза;+ нет риска повреждений артерии и лимфатических сосудов.Минусы:— лучевая нагрузка от использования рентгена;- большая длительность манипуляции. 3. Лапароскопическая операция позволяет заблокировать ветви внутренней яичковой вены и при этом сохранить артерию. Операция проводится через небольшие надрезы с помощью микровидеокамеры и специальных инструментов.Плюсы: + низкая вероятность рецидивов.Минусы:— необходимость интубационного наркоза (с искусственной вентиляцией легких); — риск повреждения внутренних органов и внутреннего кровотечения;- вероятность возникновения спаек.4. Операция Мармара (микрохирургическая варикоцелэктомия). Проводится в нашем . На данный момент этот вид операции считается золотым стандартом в лечении варикоцеле. Небольшой разрез выполняется ниже наружного отверстия пахового канала. Во время операции используются микро-хирургические очки и микрохирургический инструментарий, что позволяет максимально точно выделить все варикозно расширенные вены и сохранить яичковую артерию и лимфатические сосуды.Плюсы:+ маленький, незаметный под бельем разрез;+ не требует госпитализации;+ может быть проведена под местным обезболиванием или внутривенным наркозом («легкий» наркоз, отходит через 15-20 минут, через 1,5-2 часа после операции, пациент может ехать домой).Минусы:— в некоторых случаях, при сильной разветвленности вен, операция может быть достаточно длительной.
Просмотров:7934
Ядерная желтуха
Ядерная желтуха является синдромом, который возникает на фоне острой билирубиновой энцефалопатии, и вызывает необратимое повреждение мозга.
Ядерная желтуха развивается у разных детей при разном уровне билирубина, но обычно цифры непрямого билирубина в крови должны превышать 400 мкмоль/л, чтобы билирубин начал пропитывать ядра мозга. При физиологической желтухе уровень непрямого билирубина обычно составляет от 100 до 200 мкмоль/л – если при этом цифры не нарастают день ото дня, такой уровень билирубина не требует активного лечения и безопасен. Норма непрямого билирубина у детей и взрослых (кроме периода новорожденности) не выше 20 мкмоль/л.
Последствия ядерной желтухи:
- Непроизвольные и неконтролируемые движения (атетоидный церебральный паралич)
- Неподвижный взгляд вверх
- Потеря слуха
- Неправильное развитие зубной эмали
Подготовка к визиту врача
Уровень билирубина в крови новорожденного ребенка, как правило, достигает пика в возрасте от трех до семи дней
Поэтому важно, чтобы Ваш врач наблюдал ребенка в эти дни.
После выписки из роддома, врач или медсестра будут контролировать уровень желтухи по внешнему виду и сопутствующим симптомам, и при подозрении на опасный уровень билирубина – назначат биохимический анализ крови.
Если у вашего ребенка есть желтуха, врач будет оценивать риск тяжелой желтухи и ее осложнений по следующим критериям:
- Уровень билирубина в крови на данный момент
- Наличие недоношенности у ребенка
- Аппетит ребенка, уровень лактации у матери
- Возраст ребенка
- Наличие кефалогематомы или других синяков
- Наличие тяжелой желтухи в анамнезе у старшего брата или сестры ребенка
Исходя из этих факторов, Ваш врач запланирует оптимальную кратность осмотров ребенка, чтобы не пропустить выраженное нарастание степени желтухи.
Во время осмотра ребенка, врач, скорее всего, будет задавать Вам следующие вопросы:
- Насколько хорошо Ваш ребенок сосет?
- Ваш ребенок получает грудное или искусственное вскармливание?
- Как часто он прикладывается к груди, как долго сосет?
- Как часто он мочит пеленки? (частота мочеиспусканий?)
- Как часто он пачкает пеленки (частота дефекаций?)
- Через какие промежутки времени он просыпается для следующего кормления? Он делает это сам, или Вам приходится его будить?
- Не кажется ли Вам ваш ребенок больным, или чрезмерно вялым?
- Температура тела ребенка является стабильной?
- Эта желтуха является опасной? Указывает ли она на другое заболевание?
- Нужны ли моему ребенку дополнительные анализы?
- Есть ли необходимость в лечении желтухи?
- Требуется ли моему ребенку госпитализация?
- Когда вы планируете осмотреть ребенка в следующий раз?
- Можете ли вы порекомендовать мне печатные материалы или сайты о желтухе и правильном вскармливании младенца?
- Мне следует внести какие-либо изменения в процесс кормления ребенка?
Не стесняйтесь задавать вопросы врачу.
Лечение водянки яичек у мальчиков
Дети с врожденной водянкой яичка в возрасте до одного года стоят на учете у врача детского уролога и хирурга. Поскольку в большинстве случаев такое гидроцеле рассасывается самостоятельно, врачи занимают выжидательную позицию.
Если водянка является следствием других заболеваний, максимум внимания уделяется лечению последних. При напряженной форме проводится пункция, жидкость удаляют из оболочек яичек. Но данный метод лечения имеет существенный недостаток – вероятность повторного скопления жидкости достаточно высока. Это значит, что могут потребоваться повторные пункции.
Хирургия
Лечение самостоятельно не прошедшей врожденной водянки яичка у мальчиков хирургическим способом проводится в возрасте полутора-двух лет. Если патология является результатом травмы мошонки, выжидают до полугода с момента появления первых симптомов болезни. Показаниями к операции также служат:
- одновременная диагностика гидроцеле и паховой грыжи у пациентов старше двух лет;
- присоединение вторичной инфекции;
- быстрое прогрессирование воспалительного процесса.
При несообщающейся водянке могут быть выполнены операции:
- Винкельмана. Состоит в выворачивании и сшивании влагалищной оболочки яичка позади него под общим наркозом. Яичко выводят в рану из его оболочек, аспирируют серозную жидкость шприцом, рассекают оболочку, выворачивают и сшивают ее вокруг яичка. Яичко погружают в мошонку. Рану ушивают.
- Лорда. Рассекают водяной мешок и гофрируют влагалищную оболочку вокруг яичка. Последнее не освобождают из окружающих тканей и не вывихивают в рану, поэтому травматизация питающих сосудов и прилежащих тканей сводится к минимуму.
- Бергмана. Проводится, если водянка имеет большие размеры, оболочки яичка утолщены. На передней поверхности мошонки выполняется разрез, послойно рассекаются оболочки яичка. Яичко вместе с влагалищной оболочкой выводят наружу. Шприцом откачивают серозную жидкость. Затем влагалищную оболочку яичка рассекают, после чего она иссекается вокруг яичка. Оставшуюся оболочку ушивают, яичко погружают в мошонку.
- Росса. Выполняется, если гидроцеле сообщается с брюшной полостью. Брюшинный отросток перевязывают, формируют пути оттока водяной жидкости.
Почему возникает воспаление среднего уха?
Как мы упоминали, дети подвержены заболеваниям уха намного чаще, нежели взрослые. И это легко объясняется. Главная причина развития болезни напрямую связана с особенностями слуховой трубы ребёнка. Анатомия евстахиевой трубы такова, что она короче и шире, чем слуховая труба взрослого человека. А отсутствие изгибов позволяет инфекции беспрепятственно проникать из носоглотки в полость среднего уха.
Причинами возникновения отита являются:
- переохлаждение или, наоборот, перегревание тела;
- имеющиеся в организме хронические инфекции у детей (например, хронические воспалительные процессы носоглотки, откуда инфекция может легко попасть в ухо);
- аденоиды;
- слабый иммунитет;
- аллергический ринит;
- повреждения уха;
- неправильное кормление грудничков: детей на грудном вскармливании нельзя кормить лёжа на спине — в таком положении молоко может попасть из полости носа и глотки в барабанную полость и запустить там воспалительный процесс.
Какие этапы операции наиболее сложны для выполнения?
Технически наиболее сложный этап — восстановление влагалища. В половине случаев влагалище удвоенное, что приводит к его неподвижности из-за наличия перегородки и особенностей кровоснабжения. Большие различия в анатомии требуют создавать для каждой девочки свой план операции, а хирургу необхдимо владеть широким спектром методов пластики тазовых органов, одинаково хорошо ориентируясь в вопросах урологии, гинекологии, колопроктологии и хирургии. Особенно сложны операции при длинном общем канале, которые могут быть успешно выполнены лишь опытнейшим тазовым хирургом владеющим всеми видами урологических операций и сложными методами реконструкции влагалища. Нередко при этом влагалище и уретру необходимо разделить чтобы удлинить влаглище, после чего уретра должна быть восстановлена с воссозданием механизма удержания мочи. Риск повреждения нервных путей идущих к мочевому пузырю дополнительно повышает ответственность этой процедуры.