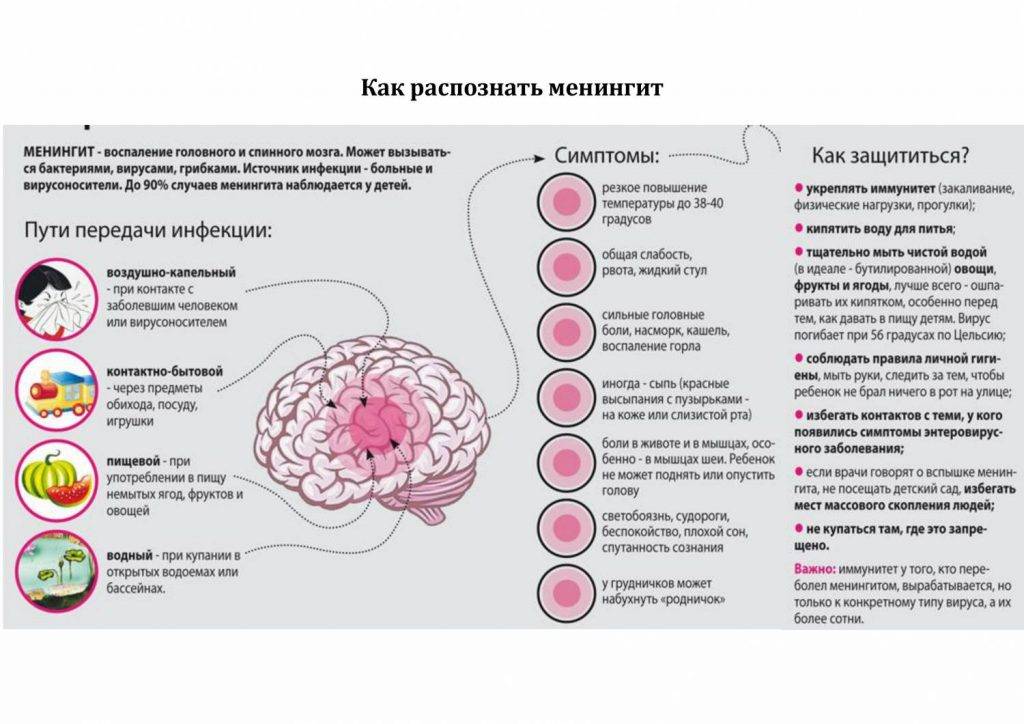
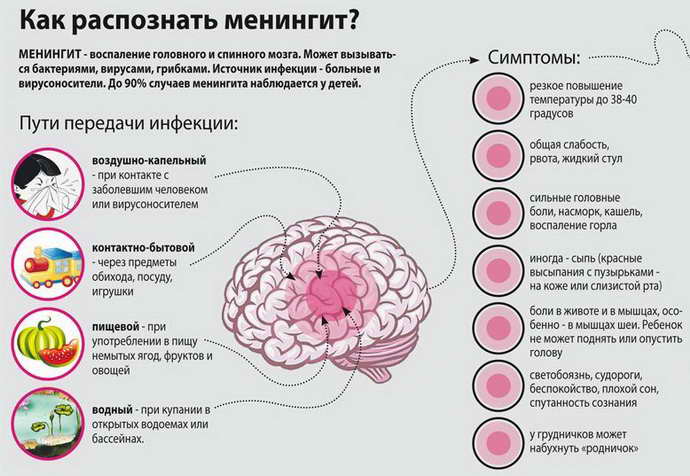
SQLITE NOT INSTALLED
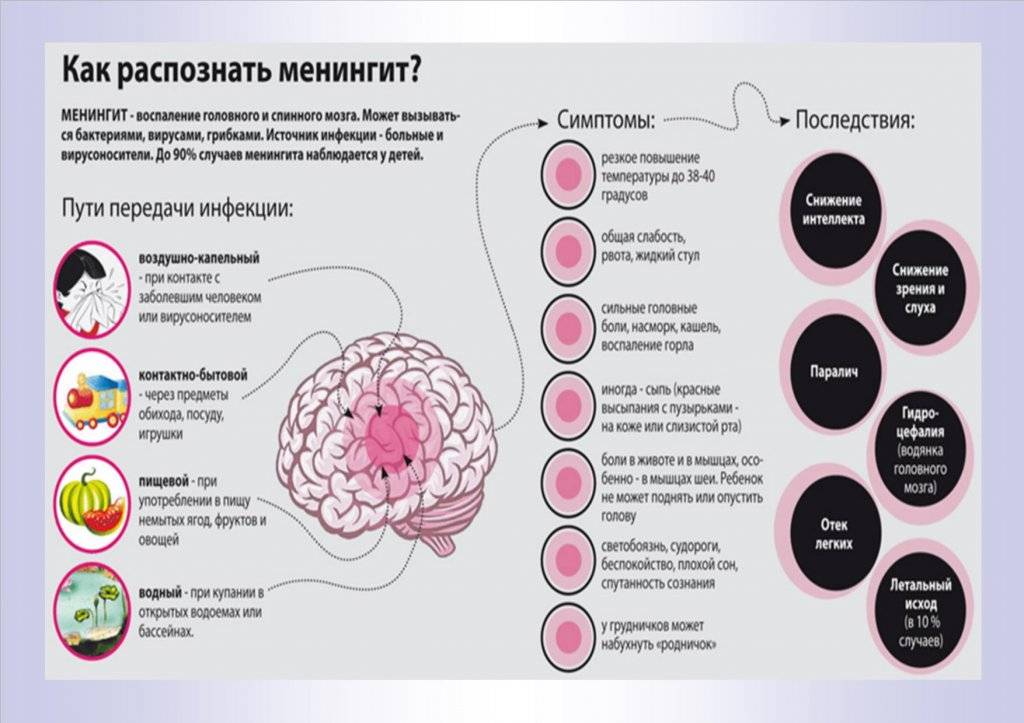
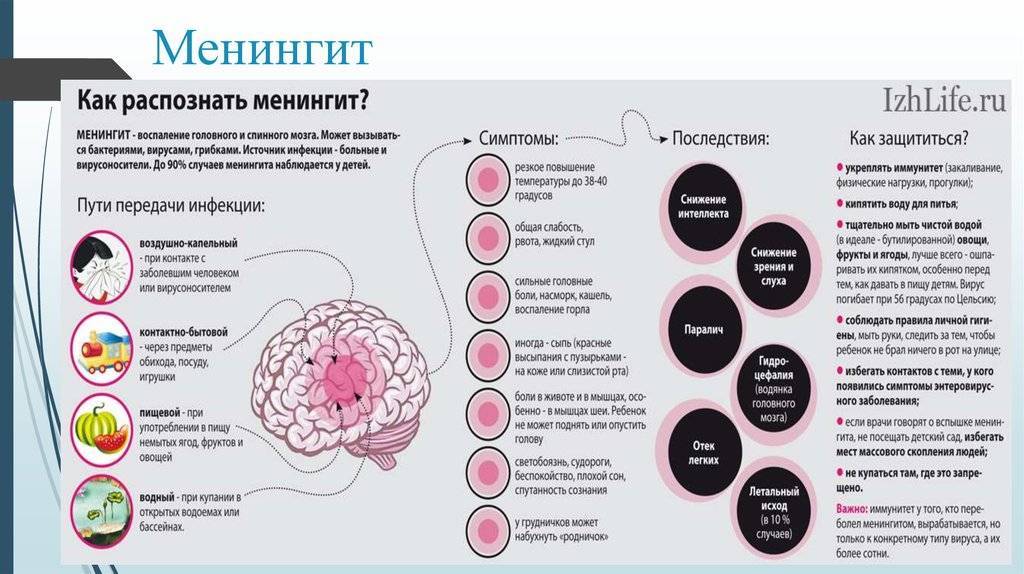
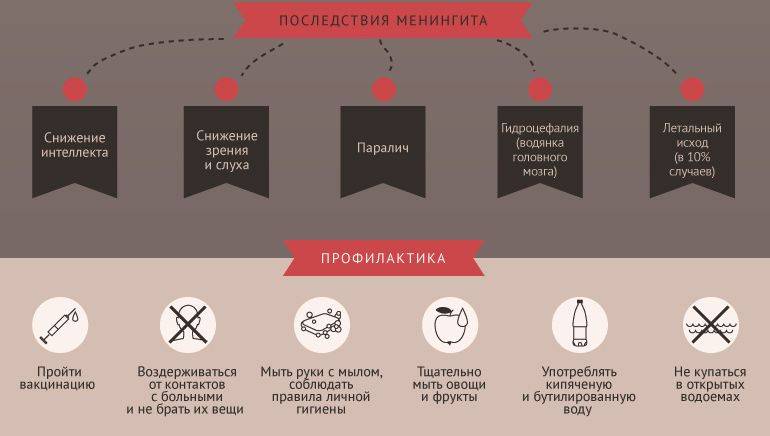
Чем опасен менингит?
Менингит — очень опасное заболевание. Оно опасно не только своим течением и высокой смертностью в остром периоде, но и грозными последствиями — глухота, судороги, нарушение умственного развития, параличи и др. До эры антибиотиков из-за вспышки менингита оглохнуть могла целая деревня. Чем раньше поставить диагноз и начать лечение, тем выше шанс избежать последствий. Наибольшую опасность представляют бактериальные менингиты и, в первую очередь, менингококковый менингит. Менингококковый менингит — одно из проявлений генерализованной менингококковой инфекции, осложняющей ее течение в 10-12% случаев. Менингококковая инфекция распространена повсеместно, вызывает заболевания с разнообразной клинической картиной — от небольшого насморка до молниеносного течения инфекции с высокой смертностью и возможными очень тяжелыми последствиями. Наиболее тяжело протекает заболевание у детей до 2 лет.
Основываясь на собственном опыте могу сказать, что менингиты встречаются в практике любого врача, в любом городе, у любых слоев населения и в любое время года. По данным Роспотребнадзора за 2015 год было 608 случаев генерализованной менингококковой инфекции у детей до 17 лет. 10-12% из общего числа заболеваний обычно приходится на менингококковый менингит, то есть где-то 1 заболевший на 2000 детей до 17 лет. Количество заболевших менингококковой инфекцией выросло с 2014 года. Энтеровирусный менингит (самый частый из вирусных) — 25 человек на 1000 детей до 17 лет за 2015 год. Если учитывать, что в школе в среднем учится 500-600 человек, то получается, что встретиться с этим заболеванием вполне реально.

Причины, которые лежат в основе иммунодефицита
Причина первичных иммунодефицитов – спонтанная мутация генов, доставшихся ребенку с таким заболеванием по наследству от родителей. Спрогнозировать и предотвратить ее, увы, пока нельзя. Иммунная недостаточность – это всегда врожденное заболевание. Приобрести его в течение жизни нельзя, как нельзя и заразиться первичным иммунодефицитом. К слову, это одно из главных и важных его отличий от СПИДа (синдрома приобретенного иммунодефицита), с которым обыватели нередко путают первичный иммунодефицит. При том, что мишенью для обоих заболеваний выступает иммунная система, причиной СПИДа является вирус, а ПИД обусловлен генетическим дефектом иммунной системы.
Причины
Заболевание вызывают энтеровирусы. Это довольно большая группа патогенных микроорганизмов, к которым относят вирус гепатита А, ЕСНО, Коксаки, полиомиелита и ряд других.
Проблема вируса гепатита А и полиомиелита решена современной медициной. Чтобы избежать развития этих опаснейших заболеваний достаточно своевременно сделать вакцинацию.
Остальные вирусы вызывают развитие ОРВИ у детей и взрослых. К группе энтеровирусов относят и вирус серозного менингита. Пути передачи вируса — воздушно-капельный, водный, фекально-оральный.
 |
| Серозный менингит у детей |
Пик энтеровирусных инфекций наблюдается летом. Почти во всех случаях болеют дети. Самой тяжелой формой данного вида инфекции считается энтеровирусный менингит. Вспышки этого заболевания в нашей стране случаются с периодичностью 5-10 лет.
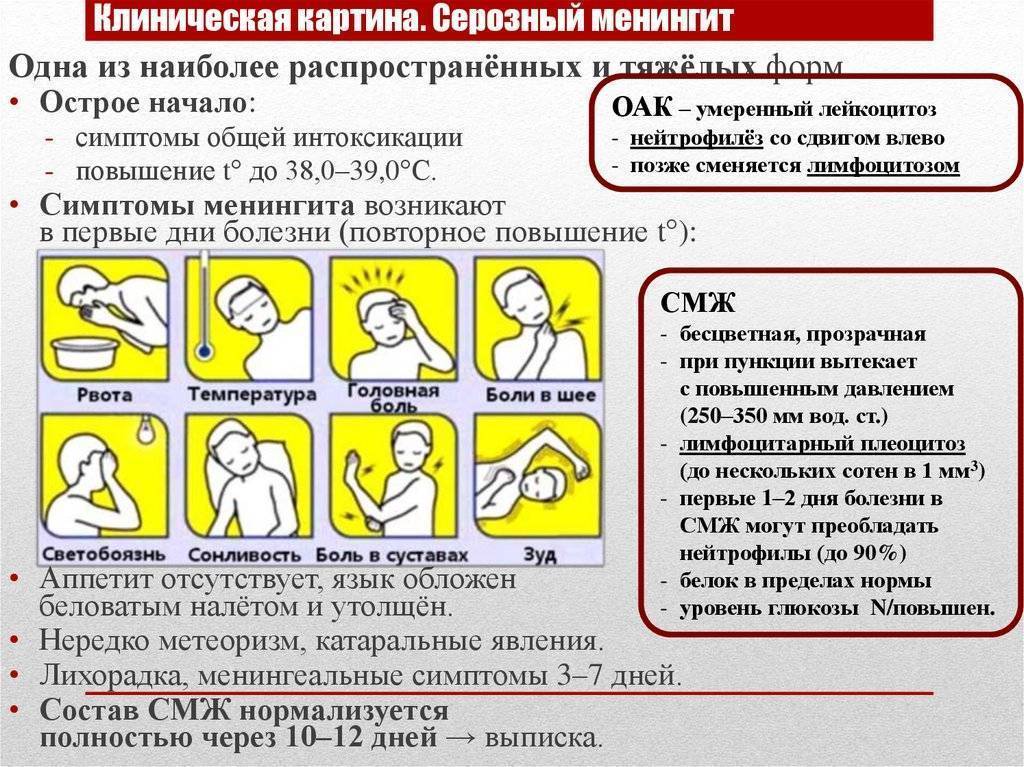
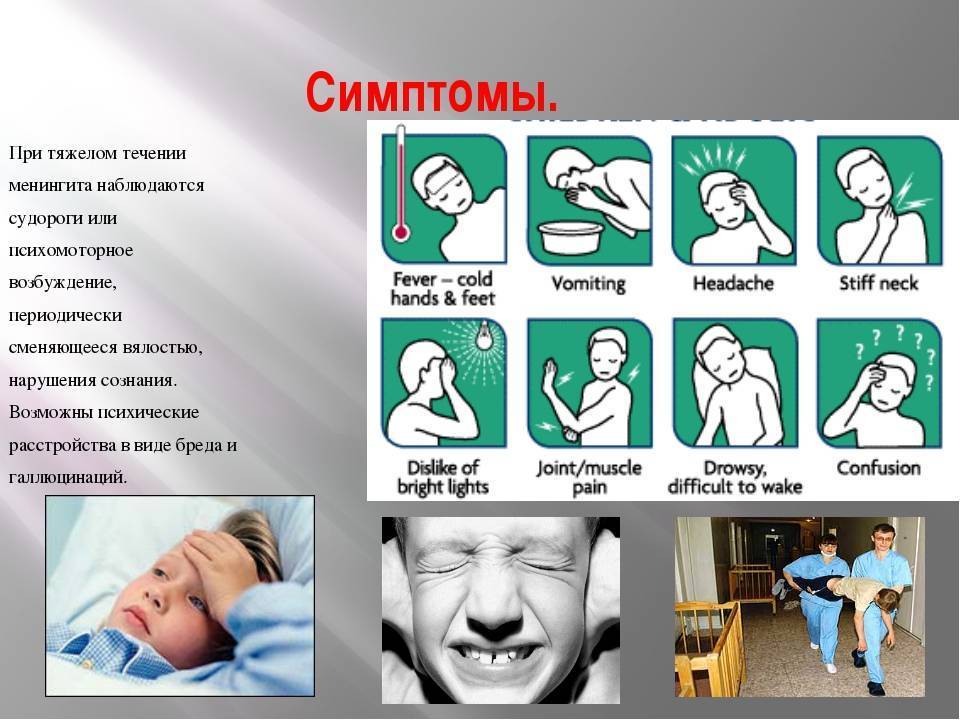
Общие признаки вирусного менингита у взрослых
Обычно вирусный менингит проявляется следующими общими симптомами:
- головная боль;
- повышение температуры тела, лихорадка;
- напряжение мышц шеи, в результате чего возникает кривошея;
- постоянная сонливость;
- больному сложно пробудиться ото сна;
- повышенная чувствительность к яркому свету;
- снижение аппетита;
- тошнота и рвота;
- вялость, ощущение разбитости.
Признаки вирусного менингита в начале заболевания практически невозможно отличить от признаков бактериального. Пока не проведены анализы, нельзя точно сказать, какие возбудители вызвали инфекцию. Даже если вы чувствуете себя относительно хорошо, состояние может сильно ухудшиться в любой момент времени.
Если вас стали беспокоить эти симптомы, нужно немедленно обратиться за медицинской помощью в неврологический центр «Медицина 24/7» в Москве. Если инфекция вызвана болезнетворными бактериями, есть риск того, что она приведет к повреждению головного мозга, нарушению слуха и других функций.
Кроме того, могут возникать признаки, характерные для той или иной инфекции, например, кашель, насморк, высыпания на коже.
Пока вы не знаете причину заболевания, вы не знаете, насколько сильно рискуете. Обычно воспаление мозговых оболочек тяжелее протекает у детей и у людей со сниженным иммунитетом, но даже у крепкого взрослого человека симптомы вирусного менингита ни в коем случае нельзя игнорировать. Всегда есть риск тяжелых осложнений.
Обратитесь к врачу. Специалист осмотрит вас, назначит обследование, разберется в причине заболевания, подберет наилучшее лечение. Наши опытные неврологи обязательно вам помогут, свяжитесь с нами по телефону: +7 (495) 230-00-01
К развитию воспалительного процесса в оболочках головного мозга могут приводить разные вирусные инфекции. С ними в течение жизни сталкивается практически каждый человек, но у большинства людей это не приводит к развитию менингита.
Наиболее распространенные возбудители вирусного менингита: энтеровирусы, арбовирусы, вирус эпидемического паротита, герпеса, лимфоцитарного хореоменингита, кори, аденовирусы, ВИЧ. Поговорим о каждом из них подробнее.
Профилактика Менингококковой инфекции у детей:
Следует как можно раньше изолировать больного или носителя менингококковой инфекции. При менингококкемии или гнойном менингите больных срочно госпитализируют. О каждом случае заболевания передают экстренное извещение в СЭС. Если случаи заболевания выявлены в коллективе, туда в течение 10 дней не принимают новых людей и не переводят детей из группы в группу или из класса в класс. Двукратно проводят бактериологическое обследование тех, кто контактировал с больным. Интервал между обследованиями составляет 3-7 дней.
Госпитализация больных назофарингитом или генерализованной формой инфекции проводится, если есть соответствующие клинические и эпидемиологические показания. В таких случаях назначают лечение левомицетином курсом 5 дней. Если больного не госпитализируют, то лиц, контактирующих с ним, не допускают в детские дошкольные и другие закрытые учреждения до получения отрицательного результата бактериологического исследования слизи из носоглотки. Здоровых носителей менингококка не госпитализируют.
После генерализованной формы менингококковой инфекции выписка реконвалесцентов разрешается при избавлении от симптомов и двукратном отрицательном результате бактериологического исследования слизи из носоглотки. Для выписки больных назофарингитом достаточно клинического выздоровления и единоразового бактериологического исследования, которое проводится не ранее чем через 3 суток после окончания лечения.
Для профилактики важны общие гигиенические мероприятия: разукрупнение детских коллективов, обработка предметов обихода хлорсодержащими растворами, частое проветривание помещений, кипячение игрушек, посуды, ультрафиолетовое облучение помещений и т. д.
Для создания активного иммунитета предлагаются убитые, полисахаридные вакцины. Рекомендуют использовать менингококковые вакцины для детей от 12 месяцев в очагах инфекции, а также для массовой вакцинации во время эпидемии. Курс включает только 1 инъекцию. Сформированный иммунитет действует около 2 лет. Для постэкспозиционной профилактики можно применять иммуноглобулин человека нормальный. Носителям менингококка проводят химио-профилактику ампициллином или рифампицином на протяжении 2—3 дней.
Неинфекционные причины менингита
Симптомы менингита могут вызывать причины, не связанные с инфекциями:
- аллергические реакции на некоторые лекарственные препараты (антибиотики, иммуноглобулины, нестероидные противовоспалительные средства);
- системные воспалительные заболевания, например, саркоидоз (в данном случае заболевание будет называться нейросаркоидозом);
- системная красная волчанка и другие заболевания соединительной ткани.
- некоторые онкологические заболевания (если раковые клетки распространяются в мозговые оболочки).
В зависимости от причин, различаются не только симптомы заболевания, но и тяжесть, прогноз, методы лечения менингита. Например, вирусный менингит проходит самостоятельно, в большинстве случаев даже не нужны специальные противовирусные препараты, а бактериальный может приводить к серьезным повреждениям головного мозга, вплоть до смертельного исхода.
Важно понять причину и сразу начать правильное лечение, только это может предотвратить негативные последствия. При возникновении первых симптомов обратитесь к врачу в центр неврологии в Москве «Медицина 24/7»
Свяжитесь с администратором нашей клиники по телефону: +7 (495) 230-00-01.
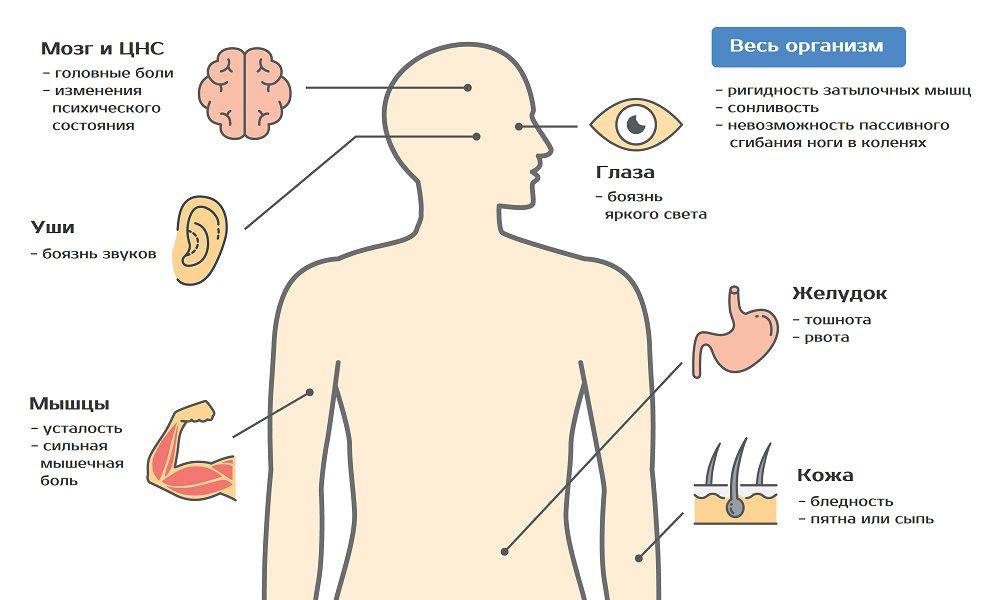
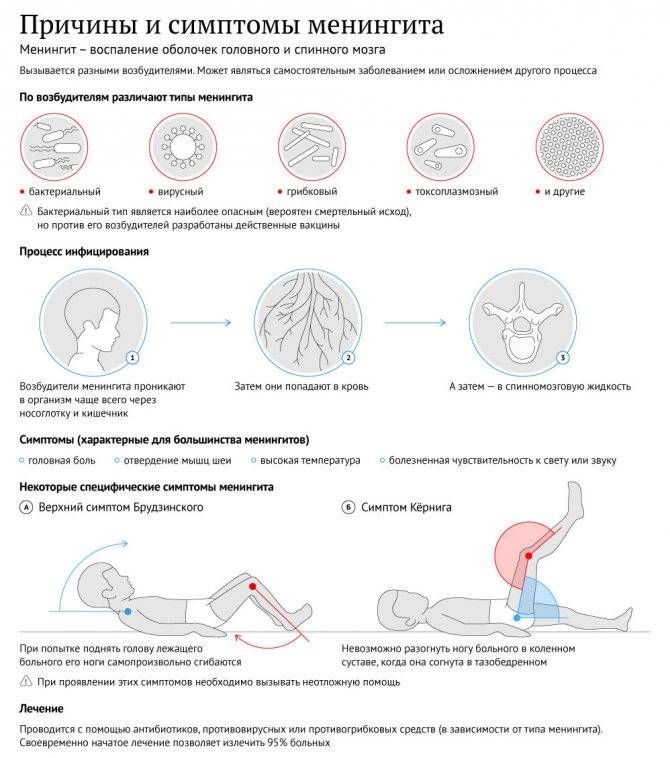
Первичный диагноз менингита устанавливает врач-невролог во время осмотра пациента. В этом ему помогает информация, полученная во время расспроса, неврологического осмотра. При воспалении мозговых оболочек выявляются характерные симптомы:
- Когда врач нажимает на определенные точки на голове и шее в местах выхода нервов, это приводит к ощутимой боли.
- При легком постукивании пальцем или неврологическим молоточком по скуле усиливается головная боль.
- Если пациент лежит, согнув ногу в тазобедренном суставе, он не может разогнуть её в коленном суставе, из-за того, что мышцы на задней стороне бедра сильно напряжены.
- Когда пациент лежит, и врач пытается согнуть его голову, привести подбородок к груди, его ноги сгибаются в колене и тазобедренном суставе.
- Когда больной лежит, и врач сгибает одну из его ног в колене и тазобедренном суставе, вторая нога сгибается аналогично.
Существуют и другие специальные тесты. Они помогают лишь с большой степенью вероятности диагностировать менингит, но не позволяют определить его причину, степень тяжести воспалительного процесса. Для этого нужны дополнительные исследования.
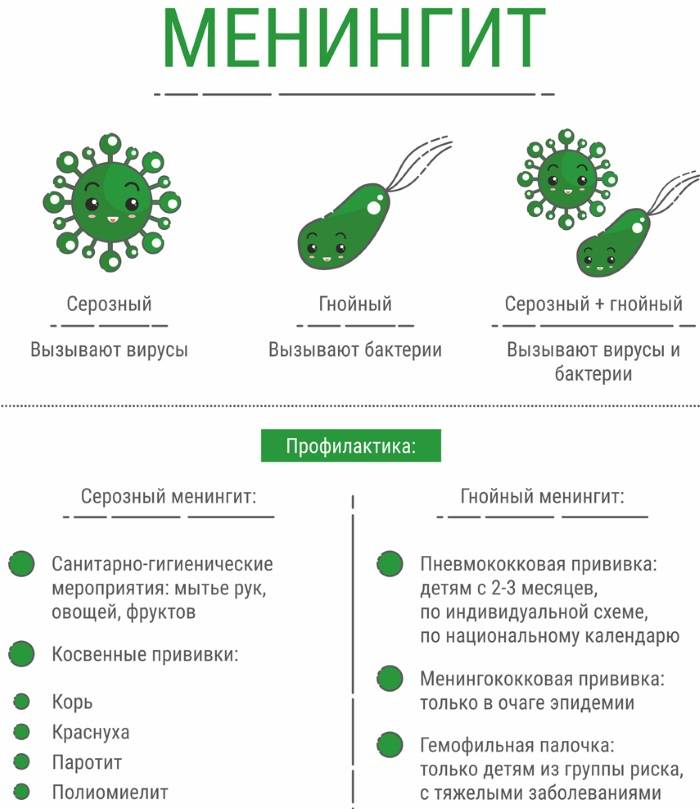
Профилактика
Для того чтобы избежать развития заболевания, а также предупредить его распространение, необходимо соблюдать следующие профилактические меры:
- немедленно изолировать человека, который является источником инфекции;
- выявить всех лиц, которые контактировали с больным и вести за ними наблюдение в течение 20 дней;
- правильно питаться, употреблять в пищу только тщательно промытые фрукты и овощи, пить только кипяченую воду;
- соблюдать элементарные правила личной гигиены;
- заниматься закаливанием, укреплять иммунную защиту организма;
- своевременно проводить необходимые противоэпидемические и профилактические мероприятия в очаге инфекции.
Здоровья вам!
Лечение энтеровирусного менингита
При подозрении на менингит пациента немедленно госпитализируют и начинают лечение. Показан постельный режим. Больному назначают средства симптоматической терапии (седативные, обезболивающие, противорвотные, жаропонижающие, НПВС).
Кроме этого, после снятия острого воспаления врач при наличии показаний назначает препараты, направленные на купирование симптомов интоксикации организма, улучшение работы сосудов головного мозга, снижение внутричерепного давления и так далее.
Патогенетическая терапия энтеровирусного менингита включает в себя введение преднизолона в течение недели. Пациент должен находиться в карантине не менее двух недель. Лицам, которые контактировали с больным, в профилактических целях вводят гамма-глобулин.
Как диагностировать первичный иммунодефицит
Дополнительные обследования, на которые выдает направление участковый терапевт или педиатр, как правило, включают:
- общий анализ крови с подсчетом лейкоцитарной формулы;
- количественное определение в сыворотке крови уровней иммуноглобулинов IgG, IgA, IgM, реже – еще и IgE;
- развернутую иммунограмму (определение субпопуляции лимфоцитов, из которых для диагностики ПИД наиболее значимы CD3+, CD4+, CD8+, CD4+/CD8+, CD19+, CD3-CD16+, C3-C4-компоненты комплемента и др.).
Стойкие изменения в иммунограмме наиболее показательны для определения высокой вероятности первичного иммунодефицита. Но для постановки окончательного диагноза необходима консультация иммунолога, а также исследование генома в лаборатории молекулярно-генетических исследований (РНПЦ детской онкологии, гематологии и иммунологии – для детей, РНПЦ радиационной медицины и экологии человека – для взрослых).
Какие бывают виды менингита?
Этиология менингита бывает разной. Рассмотрим основные причины происхождения болезни.
- Вирусный. Чаще всего вызывают энтеровирусы, вирус паротита, флавивирусы, вирус варицела зостер, вирус простого герпеса. Реже причиной заболевания может стать цитомегаловирус, аденовирусы, вирус лимфоцитарного хориоменингита, ВИЧ, вирус Эпштейна-Барр. Симптомы похожи на грипп, признаки менингита в виде головной боли появляются через несколько дней. Течение болезни не очень тяжелое.
- Бактериальный. Этот вид менингита возникает при попадании в организм различных бактерий: менингококков, гемофильной палочки, стрептококков, в редких случаях кишечной палочки, клебсиеллы. Течение заболевания стремительное, острое, все симптомы проявляются за одни сутки.
- Гнойный. Любое бактериальное поражение организма может перетечь в гнойный менингит. Чаще всего развитию болезни предшествовало инфицирование гемофильной палочкой, менингококками и пневмококками. Появление гнойного менингита у новорожденных зачастую провоцируют стрептококковые инфекции, кишечная палочка и сальмонеллез.
- Туберкулезный. Первые симптомы – это лихорадка, по истечению нескольких дней появляется рвота и сильная головная боль. На мозг болезнь влияет только через две недели.
- Менингококковый. Возникает из-за попадания в организм человека бактерии Neisseria meningitidis. Признаки этого вида менингита: геморрагическая сыпь, лихорадка и озноб. В крови возникают острые воспалительные изменения.
Факторы риска менингита
- Отказ от вакцинации.Если вы или ваш ребенок не вакцинированы от менингококка и/или пневмококка, ваш риск заболеть менингитом значительно выше, чем у привитых людей.
- Возраст. Большинство случаев вирусного менингита встречаются у детей младше 5 лет. Бактериальный менингит обычно поражает людей в возрасте до 20 лет.
- Проживание в учреждениях закрытого типа. Студенты колледжей и ВУЗов, проживающие в общежитиях, персонал военных баз и учебных заведений с армейской дисциплиной, дети в школах-интернатах и детских домах находятся в группе повышенного риска менингококкового менингита. Этот повышенный риск, по всей видимости, обусловлен увеличением вероятности воздушно-капельной передачи инфекции, и потому менингококк способен очень быстро распространяться по таким заведениям. Именно поэтому в РФ стараются вакцинировать против пневмококка и менингококка, в первую очередь, детей и молодых людей, проживающих в детских домах, школах-интернатах и казармах.
- Беременность. Беременные подвержены риску заражения листериозом. Эта опасность угрожает и нерожденному ребенку.
- Иммунодефицитные состояния. Прежде всего, это СПИД, затем идут алкоголизм, сахарный диабет, применение иммунодепрессантов и др. Все это ослабляет иммунитет и делает человека более восприимчивыми к микроорганизмам, вызывающим менингит. Важным органом иммунной системы является селезенка, поэтому ее удаление также может увеличивать риск менингита.
Арбовирусы
Арбовирусы – это более 500 вирусов, объединенных в несколько семейств. Согласно североамериканской статистике, они становятся причиной вирусного менингита в 5% случаев. Переносчиками возбудителей являются членистоногие, преимущественно комары и клещи.
Пик заболеваемости приходится на лето и начало осени. В большинстве случаев возбудители вызывают не воспаление мозговых оболочек в чистом виде, а менингоэнцефалит. У таких пациентов чаще, чем при других видах вирусных менингитов, возникают судороги.
Вне зависимости от того, каким возбудителем вызвана инфекция, нужно сразу обратиться к опытному врачу-неврологу. Отсутствие медицинской помощи, самодиагностика и самолечение могут привести к негативным последствиям.
Вирус эпидемического паротита (свинки)
Основная мишень вируса эпидемического паротита – околоушные слюнные железы (при их увеличении лицо больного приобретает характерный внешний вид, за что заболевание и получило своё второе название – «свинка»). Но могут поражаться и другие органы, в частности, оболочки головного мозга.
С введением вакцинации значение эпидемического паротита в качестве причины вирусного менингита резко снизилось. Заболевание стало встречаться в развитых странах крайне редко. Однако, там, где отмечается сильная нехватка вакцин, эпидемический паротит является причиной 10-20% случаев менингита. Чаще всего болеют мужчины в возрасте 16-21 года.
Вирусы герпеса
К наиболее частым возбудителям менингита в этом семействе относятся: вирус простого герпеса 2-го и 6-го типов, ветряной оспы, Эбштейн-Барр, цитомегаловирус. В совокупности они вызывают около 4% случаев заболевания.
Заразиться инфекцией можно в любое время года. Если воспаление мозговых оболочек сочетается с энцефалитом, возможна гибель больного. Большое значение имеет как можно более раннее начало лечения ацикловиром.
Вирус лимфоцитарного хореоменингита
В настоящее время этот возбудитель становится причиной вирусного менингита довольно редко. Заражение происходит во время контакта с грызунами: мышами, хомяками и др., а также их экскрементами. В группе повышенного риска – работники лабораторий, в которых используют грызунов, владельцы домашних питомцев, люди, которые проживают в сельской местности в условиях антисанитарии.
Корь
С введением вакцинации заболевание стало встречаться крайне редко, но возбудитель представляет большую опасность за счет высокой заразности. Сейчас Всемирная Организация Здравоохранения считает ликвидацию кори во всем мире одной из важнейших задач.
ВИЧ
ВИЧ-инфекция может стать причиной атипичного вирусного менингита, который склонен к хроническому течению, рецидивам. Кроме того, возбудитель способен поражать нервную систему и вызывать серьезные неврологические расстройства.
Хотя при многих вирусных инфекциях, вызывающих воспаление в мозговых оболочках, не требуется специального противовирусного лечения, очень важно наблюдение врача, симптоматическая терапия. При появлении первых признаков менингита нужно сразу обратиться за медицинской помощью в центр неврологии
Запишитесь к неврологу в нашей клинике по телефону: +7 (495) 230-00-01
Что может обнаружить врач во время осмотра?
Диагностика вирусного менингита начинается с осмотра врача-невролога. Доктор может обнаружить не только характерные симптомы со стороны нервной системы, но и общие признаки инфекции, вызванной вирусами: поражение слизистых оболочек дыхательных путей (как при простуде), высыпания на коже и пр.
На этом этапе может быть установлен предварительный диагноз. Для более точной диагностики необходимо провести некоторые лабораторные анализы.
Только специальная диагностика в неврологическом центре поможет разобраться в причинах менингита и выбрать оптимальное лечение. Иногда на кону стоит жизнь больного.
Симптомы бактериальных и вирусных менингитов в начале заболевания обычно примерно одинаковые. На основании внешнего осмотра далеко не всегда удается сказать, какой возбудитель вызвал инфекцию.
А вот дальнейшее течение заболевания может сильно различаться. Чаще всего инфекции, вызванные вирусами, проходят через несколько дней самостоятельно, без специальной противовирусной терапии. А если воспаление мозговых оболочек вызвано болезнетворными бактериями, всегда есть риск тяжелых осложнений, вплоть до смертельного исхода.
При бактериальных инфекциях недостаточно одной симптоматической терапии – нужно как можно раньше начинать вводить больному антибактериальные препараты.
Современные лабораторные методы диагностики вирусного менингита
Вирусы, которые вызывают воспаление мозговых оболочек, можно обнаружить в разных биологических материалах:
- мазки из носа или из глотки;
- стул;
- кровь;
- спинномозговая жидкость.
При помощи специальных исследований – реакции связывания комплемента (РСК), полимеразной цепной реакции (ПЦР) – можно обнаружить вирусные антигены, ДНК, или антитела, которые вырабатывает организм в ответ на внедрение возбудителей.
Для анализа спинномозговой жидкости необходимо выполнить люмбальную пункцию – процедуру, во время которой между соседними позвонками в пространство вокруг спинного мозга вводят специальную иглу. Анализируя состав спинномозгового ликвора, можно предположить наличие вирусной инфекции.
Менингит – опасное заболевание. Даже если на данный момент самочувствие больного относительно хорошее, никогда нельзя сказать, как оно может измениться в ближайшее время. Только своевременная диагностика в условиях клиники поможет назначить правильное лечение и минимизировать риски. Обратитесь к врачу: +7 (495) 230-00-01
Причины менингита
Менингит может быть вызван бактериями или вирусами. Вакцинация помогла уменьшить количество различных типов бактерий, способных вызвать менингит. Однако в настоящее время остается несколько бактерий, против которых еще нет эффективных вакцин. Некоторые возбудители бактериального менингита описаны ниже.
Neisseria meningitidis часто упоминаются как менингококковые бактерии. Есть несколько различных типов менингококковых бактерий, обозначаемых группами A, B, C, W, X, Y и Z. В настоящее время существует вакцинация, которая обеспечивает защиту против менингококковых бактерий группы C. Также производится комплексная вакцина, обеспечивающая устойчивость к группам A, C, W и Y менингококковых бактерий.
Кроме того, некоторые случаи возникновения бактериального менингита обусловлены менингококковыми бактериями группы В. В настоящий момент (по состоянию на февраль 2014 г.) вакцина от менингита группы B еще не сертифицирована в России, поэтому пока не доступна для широкого применения.
Streptococcus pneumoniae называют пневмококковыми бактериями. Они часто являются причиной менингита у младенцев и маленьких детей, поскольку их иммунитет (защитная система организма) еще не приобрел устойчивости (невосприимчивости) к этим бактериям.
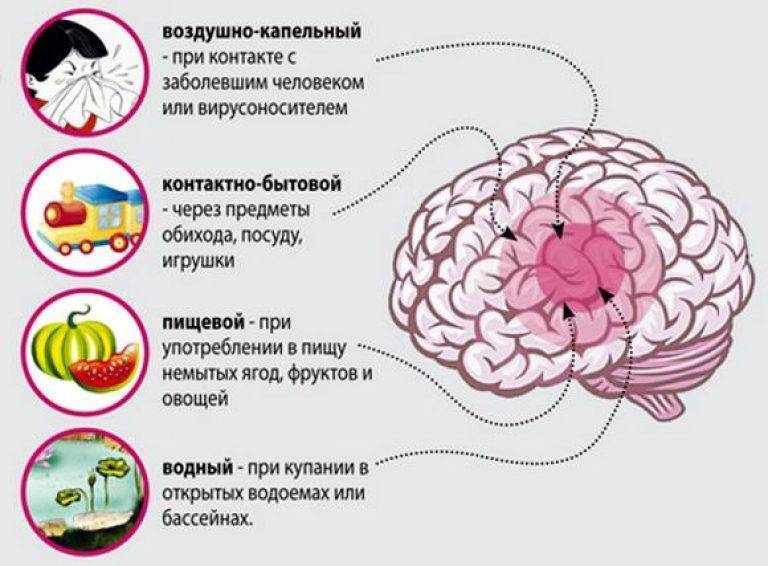
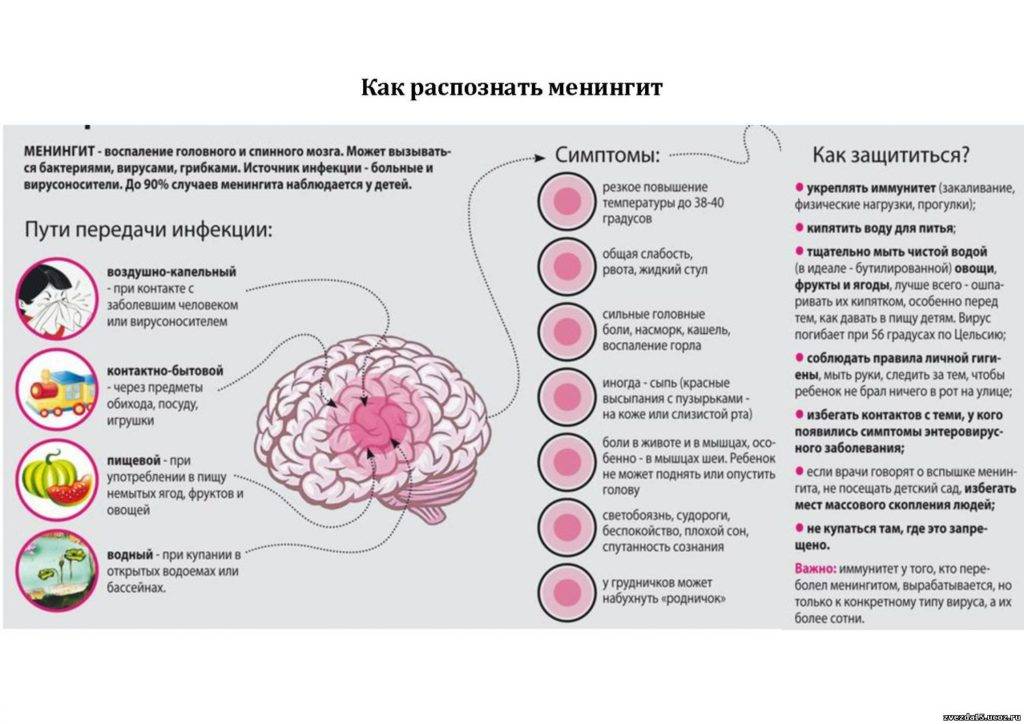
Пути распространения инфекции
Бактерии — возбудители менингита не могут жить долго вне тела человека поэтому заразиться менингитом можно только при длительном тесном контакте. Возможные способы передачи инфекции:
- чихание;
- кашель;
- поцелуи;
- пользование общей посудой, например, столовыми приборами;
- совместное использование индивидуальных предметов, например, зубной щетки, или сигареты.
Поскольку большинство людей (особенно взрослых, старше 25 лет) имеет естественный иммунитет к менингококковым бактериям, чаще всего случаи бактериального менингита носят локальный характер (единичные случаи). Однако существует вероятность небольших эпидемических вспышек (сразу несколько заболеваний), которые возникают в тех местах, где молодые люди близко друг от друга. Например:
- в школах-интернатах;
- в университетских городках;
- в казармах;
- в общежитиях.
Заразиться пневмококковыми бактериями намного легче, чем менингококковыми, поскольку они передаются через кашель и чихание. Однако в большинстве случаев этот возбудитель вызывает только легкую инфекцию, такую, как воспаление среднего уха (средний отит).
Вирусный менингит
Как и в случае с бактериальным менингитом, программы вакцинации успешно устранили вероятность заражения многими возбудителями, которые прежде вызывали вирусный менингит. Например, вакцина против эпидемического паротита обеспечивает детям иммунитет от свинки, которая когда-то была главной причиной развития вирусного менингита у ребенка.
Однако по-прежнему существует ряд вирусов, способных вызвать этот вид менингита. Они включают:
- энтеровирусы — группу вирусов, которые обычно вызывают лишь легкую кишечную инфекцию и распространяются через кашель, чихание или из-за несоблюдения правил личной гигиены (грязные руки);
- вирус простого герпеса — который может быть причиной генитального герпеса и обычного герпеса (на губах).
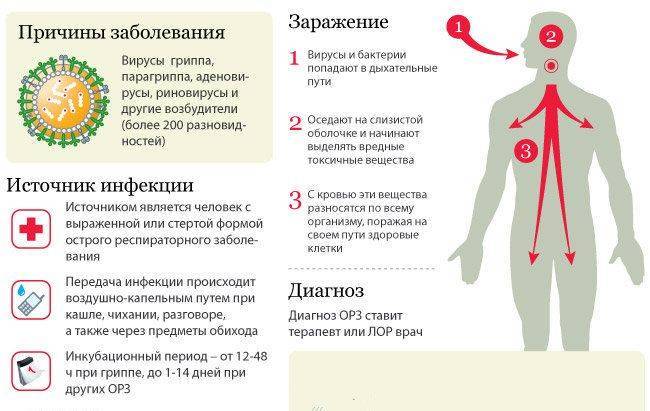
Развитие инфекционного менингита
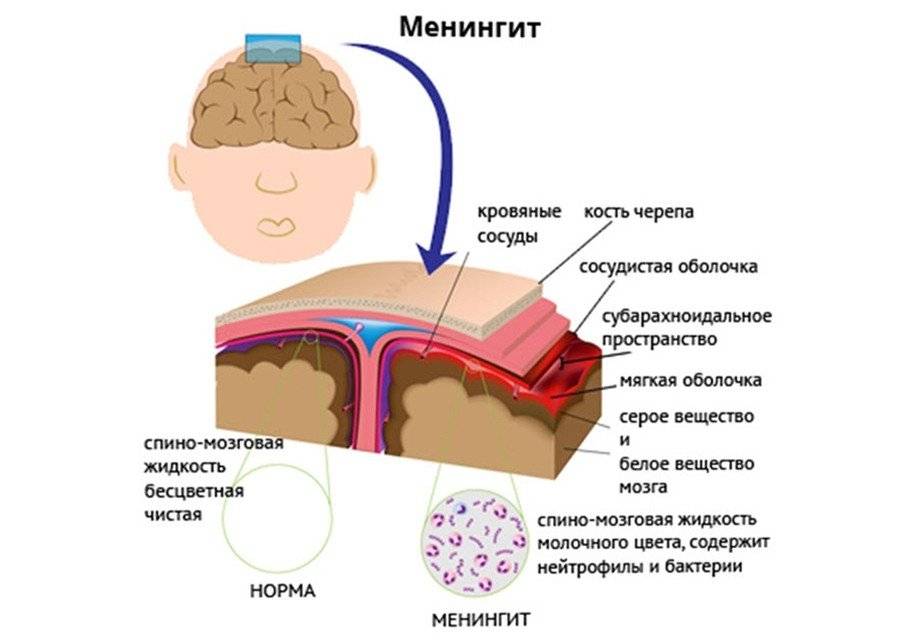
Как правило, для развития менингита необходимо, чтобы возбудитель (бактерия или вирус) попали в кровь. Инфекция может начать развиваться в одном органе, например, горле или легких, прежде чем попадет через ткани в кровь. Мозг обычно защищен от инфекции гематоэнцефалическим (между кровеносной и нервной системой) барьером, представляющим собой толстую мембрану, которая отфильтровывает любые примеси из крови.
Однако по причинам, которые не полностью выяснены, у некоторых людей инфекция в состоянии пройти через гематоэнцефалический барьер и заразить мягкие мозговые оболочки (мозговую мембрану). В результате иммунной реакции, мозговая оболочка воспаляется и отекает (набухает), чтобы таким образом остановить распространение инфекции. Разбухшие мягкие мозговые оболочки могут повредить мозг и другие отделы нервной системы (нервы и спинной мозг).
Причины персистенции ВЭБ
- При нормальном иммунном ответе, в элиминации герпетической инфекции, основную роль играют преимущественно не гуморальные, а клеточные механизмы, связанные с действием специфических цитотоксических лимфоцитов (CTL), Т-эффекторов и клеток системы мононуклеарных фагоцитов — СМФ (макрофагов).
- Герпесвирусы и внутриклеточные патогены выработали механизмы, позволяющие манипулировать апоптозом, блокируя его. При этом вирусы нарушают экспонирование клетками МНС (HLA) системы вирусных антигенов, находящихся на клеточной мембране. Тем самым предотвращается убийство Т-киллерами инфицированных клеток путем апоптоза.
- После попадания EBV в эпителий слизистой ротоглотки и верхних дыхательных путей происходит заражение В-лимфоцитов, инфицирует Т-лимфоциты, естественные киллеры, макрофаги, нейтрофилы, эндотелий сосудов. В клетках «мишенях» вирус встраивается в геном, вызывая хромосомные нарушения и иммунную модуляцию ИКК, скрываясь от цитотоксических реакций .
Вирус Эпштейна-Барра продуцирует белки, подавляющие цитотоксичность!
Персистирующая ЭБВИ формируется у детей с отягощенным преморбидным фоном. Длительная репликация ВЭБ и индукция вторичного иммунодефицита приводят к:
- частым эпизодам ОРЗ,
- хроническим формам заболеваний различных систем и органов,
- онкологическим и аутоиммунным заболеваниям.
При этом полное выздоровление отмечается только у 21% детей раннего возраста, а для 48% характерна хронизация процесса. Выявлены условия формирования и факторы прогноза рецидивирующего течения инфекционного мононуклеоза у детей.
Инфекции
Вирусные менингиты, как правило, протекают достаточно легко, проходят самостоятельно без специального противовирусного лечения. Чаще всего в качестве возбудителей выступают следующие вирусы:
- Вирус простого герпеса – как правило, второго типа.
- Энтеровирусы.
- Возбудитель эпидемического паротита (свинки).
- Возбудитель ветряной оспы.
Бактериальные менингиты протекают более тяжело, чаще приводят к серьезным осложнениям и создают угрозу для жизни. Бактерии могут проникнуть в мозговые оболочки с током крови либо непосредственно, при инфекционных процессах в ухе, придаточных пазухах носа, переломах костей черепа.
Помимо менингококка, болезнь могут вызывать такие бактерии, как пневмококк, гемофильная палочка, листерии.
Иногда от быстрого установления причины патологии и начала лечения зависит жизнь больного. Только специалист врач-невролог может установить правильный диагноз и оказать наиболее эффективную помощь.
Грибковые менингиты встречаются редко. Как правило, они протекают в хронической форме. Наиболее распространенные возбудители – криптококки, грибки рода кандида. Обычно инфекция развивается у людей со сниженным иммунитетом, например, при СПИД, приеме препаратов, подавляющих иммунитет (цитостатики, химиопрепараты при онкологических заболеваниях, глюкокортикоиды).
Крайне редко встречаются воспалительные процессы в мозговых оболочках, вызванные паразитарными инвазиями. Например, воспаление могут вызывать токсоплазмы – простейшие одноклеточные животные.
Описание
Вирус Эпштейна-Барр, ДНК EBV, качественный — определение ДНК вируса Эпштейна-Барр (EBV) в исследуемом биоматериале, методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».Метод ПЦР — позволяет идентифицировать в биологическом материале искомый участок генетического материала и обнаружить единичные молекулы ДНК вируса, не выявляемые другими методами. Принцип метода основан на многократном увеличении числа копий, специфичного для данного возбудителя участка ДНК.
С помощью ПЦР-анализа можно диагностировать инфекцию в остром периоде и выявлять случаи носительства.Вирус Эпштейна-Барр
Вирус Эпштейна-Барр относится к вирусам герпеса организма 4-й группы. Поражает В-лимфоциты человека, вызывая инфекционный мононуклеоз. Кроме того, связан с развитием волосистой лейкоплакии, назофарингеальной карциномы, лимфомы Беркитта, болезни Ходжкина, В-клеточной лимфомы. Вирус Эпштейна-Барр может быть причиной так называемого «синдрома хронической усталости».
Первичное инфицирование часто протекает с умеренно выраженным тонзиллитом и фарингитом или бессимптомно. Клинические проявления инфекционного мононуклеоза определяются у 35–50% инфицированных.
Длительность инкубационного периода заболевания составляет 4–6 недель.Клинические признаки инфекции, вызванной ВЭБ
В начальный период болезни, инфекция проявляется болями в мышцах, утомляемостью, общим недомоганием. Затем к ним присоединяется лихорадка, боль в горле, увеличение лимфатических узлов, селезёнки и иногда печени. В некоторых случаях появляется сыпь на руках и туловище. Симптомы сохраняются 2–4 недели.
Для беременных женщин и плода вирус Эпштейна-Барр безопасен. У грудничков, детей младшего возраста — мононуклеоз развивается редко.
С помощью ПЦР-анализа можно диагностировать инфекцию в остром периоде, и выявлять случаи носительства. Определение ДНК вируса особенно полезно для выявления данной инфекции у новорожденных, когда серологические исследования мало информативны вследствие незрелости иммунной системы, а также в сложных и сомнительных случаях.Показания:
- ослабление иммунитета (ВИЧ, химиотерапия по поводу злокачественных новообразований, иммуносупрессивная терапия при трансплантации внутренних органов и т. п.);
- увеличение лимфоузлов на затылке, под подбородком и в углах нижней челюсти;
- лейкопения;
- перенесённое острое вирусно-респираторное заболевание с высокой лихорадкой (до 40°С);
- профилактические скрининговые исследования;
- диагностика инфекционного мононуклеоза (в т. ч. обнаружение в крови атипичных мононуклеаров).
Подготовка
За месяц до сдачи исследования необходимо исключить прием антибиотиков.
Мужчины:
- соскоб уретры. Рекомендуется сдавать через 2 часа после последнего мочеиспускания;
- первая порция свободно выпущенной мочи.
Женщины:
соскоб уретры, цервикального канала, влагалища. Сдача соскоба не допускается в дни менструации. За трое суток до взятия, необходимо отказаться от применения вагинальных свечей, тампонов, спермицидов, за сутки — исключить половые контакты. Нельзя спринцеваться накануне проведения обследования. После УЗИ-исследования с применением вагинального датчика, кольпоскопии, биопсии — должно пройти не менее 48 часов.
Слюна
Слюна собирается в стерильный контейнер. Желательно собирать биоматериал утром. Перед сбором нельзя чистить зубы, с момента последнего приема пищи должно пройти минимум 4 часа.Моча
Накануне сдачи анализа не рекомендуется употреблять в пищу овощи и фрукты, которые могут изменить цвет мочи (свекла, морковь, клюква и т.п.), принимать диуретики.
Перед сбором мочи необходимо провести тщательный гигиенический туалет внешних половых органов. Собирают строго утреннюю порцию мочи, выделенную сразу же после сна. Женщинам не рекомендуется сдавать анализ мочи во время менструации; во избежание попадания в мочу выделений из влагалища. Рекомендуется ввести во влагалище тампон.
За сутки до сдачи — исключить прием алкоголя и половой акт.
Материал собирается в стерильный пластиковый контейнер. Собирается первая порция утренней мочи. При первом утреннем мочеиспускании, небольшое количество мочи ( первые 1–2 сек) выпустить в унитаз, а затем, не прерывая мочеиспускания, собрать первую порцию мочи в чистую емкость. Продолжить мочеиспускание в унитаз
Емкость закрыть, промаркировать.Интерпретация результатов
Ответ выдается в качественном формате: «обнаружено» или «не обнаружено».
«Обнаружено»: «Не обнаружено»:
Обращаем внимание, что сроки выполнения ПЦР-исследований могут быть увеличены при проведении подтверждающих тестов.
Что такое первичный иммунодефицит
Каждый человек рождается с иммунитетом – естественной защитой от вирусов, бактерий и прочих патогенных микроорганизмов. По мере роста и взросления малыша иммунитет формируется и крепнет. Но люди с первичным иммунодефицитом (ПИД) лишены такой защиты. Их иммунитет изначально «сломан», и они на протяжении всей жизни остаются наиболее уязвимы перед инфекциями.
В настоящее время, по уточненным данным CDC (американского центра по контролю и профилактике заболеваний), в мире насчитывается свыше 400 разновидностей первичных иммунодефицитов, объединенных в группу разнородных заболеваний, которые обусловлены дефектами одного или нескольких компонентов иммунной системы.
Как и любое другое заболевание, первичный иммунодефицит может протекать по-разному. Как ни странно, но чем «тяжелее» форма, тем раньше диагностируется иммунная недостаточность. При легком течении человек может не знать о своей болезни годами, хотя и будет болеть чаще и дольше, чем остальные.
Сегодня в Беларуси проживает около 600 человек, у которых диагностирован первичный иммунодефицит. Преимущественно это дети или те, кому диагноз был выставлен в детском возрасте. Однако, эта цифра не отражает реальную распространенность патологии: по оценкам специалистов, она как минимум в 5 раз выше.
Клинические формы активной рецидивирующей ЭБВ-инфекции с формированием
- адено-тонзиллярного синдрома,
- ЛАП (лимфаденопатия),
- интерстициальной пневмонии,
- лихорадки,
- поражения ЖКТ, ЦНС,
- васкулита,
- миокардита,
- нефрита,
- цитопении,
- гемофагоцитарного синдрома
Гемофагоцитарный синдром
Гемофагоцитарный синдром развивается в результате пролиферации и гиперактивации клеток СМФ с развитием гемофагоцитоза в костном мозге на фоне тяжелой бактериально-грибковой инфекции, протекающей на фоне ЭБВ персистенции, аутоиммунной цитопении.
В крови наблюдается: анемия, лимфомоноцитоз, тромбоцитопения, лейкопения Сопутствуют гепатоспленомегалия, при этом повышен уровень ферритина, что сопровождается лихорадочным состоянием, токсикозом и др. симптомами тяжелого состояния.
Фагоцитоз макрофагами форменных элементов крови
Развитие коронарита (вне синдрома Кавасаки) после острой и чаще на фоне хронически текущей ЭБВ-инфекции.