SQLITE NOT INSTALLED
Лечение грибка ногтей
В легких случаях лечение может не требоваться. Однако без лечения инфекция может распространиться на другие ногти и кожу пальцев ног и рук
Для скорейшего избавления от микоза ногтей важно соблюдать простые правила: отказаться от обуви, в которой потеют ноги, подстригать ногти и тщательно следить за гигиеной стоп
Во время использования лекарственных препаратов у основания ногтевого ложа начнет расти новый здоровый ноготь, что указывает на то, что лечение помогает. Старый пораженный ноготь постепенно отрастает, и его можно будет состригать в течение нескольких месяцев. Если после 2-3 недель лечения новый ноготь не начинает расти, следует обратиться к врачу. Прекращать использование назначенных препаратов без консультации с врачом нельзя, так как это может привести к возвращению инфекции.
Советы по уходу за стопами при грибке ногтей на ногах
Ниже представлены советы о том, как сдерживать инфекцию во время и после лечения.
- держать стопы в сухости и прохладе, носки и обувь должны позволять ногам «дышать»;
- носить чистые хлопковые носки и стараться как можно реже ходить в кроссовках;
- начинать лечение грибка стоп при первых признаках поражения, чтобы не дать инфекции распространиться на ногти;
- правильно подстригать ногти;
- удалять пораженные участки ногтей отдельными ножницами, чтобы избежать распространения инфекции;
- носить обувь подходящего размера на невысоком каблуке и с широким носком;
- надевать чистые шлепанцы в общественной душевой;
- при затруднении ходьбы из-за утолщенных ногтей на ногах обратиться за консультацией к дерматологу;
- желательно избавиться от старой обуви, которая может быть заражена спорами грибка.
Лекарственные средства от грибка ногтей
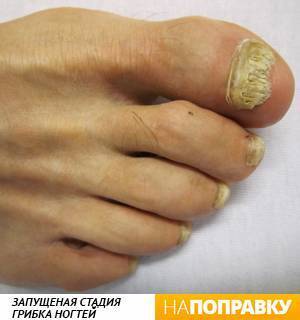
При приеме противогрибкового препарата в виде таблеток лекарство достигает ногтя через кровь. Чаще всего при грибке ногтя назначают тербинафин и итраконазол — очень эффективные препараты. Однако для окончательного избавления от инфекции требуется несколько месяцев терапии. Если курс лечения не завершить, инфекция может вернуться.
Преимущество таблеток в том, что они одновременно помогут устранить любые сопутствующие грибковые инфекции, например, грибок стопы. Возможные побочные эффекты противогрибковых таблеток:
- головная боль;
- зуд;
- потеря вкусовых ощущений;
- тошнота;
- понос.
Местные средства от грибка ногтей
Вместо таблеток можно использовать противогрибковый лак для ногтей. Он не так эффективен, как таблетки, так как лекарство наносится на пораженный ноготь и ему нужно добраться до места инфекции через него. Зачастую охватить весь очаг поражения не удается. Лечение ногтя на руке может занять около полугода, на ноге — до года.
Удалить пораженные ногтевые пластины можно при помощи пасты, содержащей 40% мочевины. Такая паста продается в аптеках без рецепта. Вечером пасту аккуратно накладывают на пораженные ногти, которые затем укрываются повязкой на всю ночь. Утром паста смывается, а вечером ноготь подпиливается согласно инструкции и процедура повторяется. Примерно за две недели больные грибком ногти растворяются.
Это безболезненная процедура, позволяющая удалить пораженную ногтевую пластину и избавиться от грибка. Она позволяет избежать приема лекарств в течение нескольких месяцев и болезненной операции. После того как ногтевая пластина растворится, дважды в неделю на ногти нужно наносить противогрибковый лак, чтобы новый ноготь не был заражен.
Хирургическая операция и лечение лазером при онихомикозе
В случаях запущенного грибка ногтей или сильной боли может рекомендоваться хирургическое удаление ногтя, если другие методы лечения не помогли. После операции со временем на месте удаленного ногтя вырастет новый, но на это может уйти год или дольше.
Другой метод лечения запущенного грибка ногтя — лечение лазером. Лазер излучает мощную световую энергию, которая убивает грибок. Результаты исследований показали, что этот метод лечения безопасен и эффективен, в некоторых исследованиях эффективность достигала 90% по прошествии 3 месяцев. Однако данных о долгосрочной эффективности этого метода мало, так как в большинстве исследований за людьми наблюдали лишь в течение 3 месяцев. Для достижения стойкого результата нужно проходить лечение раз в 3 месяца в течение максимум одного года. Эта процедура может быть дорогостоящей.
Разновидности чесотки
Патологию подразделяют на несколько разновидностей:
- типичная,
- чесотка без ходов,
- норвежская,
- чесотка «чистоплотных»,
- осложненная чесотка,
- скабиозная лимфоплазия кожи,
- псевдосаркоптоз.
Каждому виду присущи свои клинические проявления:
Чесоткой типичного типа заражаются чаще в постели с больным человеком при тесном контакте. От больного к здоровому проникают оплодотворённые самки клеща, которые внедряются в кожу и сразу откладывают яйца. Появляется характерный зуд и беловатые или светло-серые ходы на коже. Наиболее часто зудящие участки кожи расположены на животе, внутренней поверхности бедер, на боковых сторонах ладоней и ступней, в межпальцевых складках. У мужчин может быть также на половом члене.
Чесотка без ходов наблюдается редко. Заболевание представляет собой заражение без видимых проявлений. Это вызвано тем, что на кожу от больного к здоровому человеку попадают только личинки клеща. Чтобы они превратились во взрослую особь, требуется 2 недели. Обычно такой клинический вид болезни возникает при бывшем (даже случайном и недолгим) контакте с больными.
Норвежский тип встречается еще реже, хотя ее описание встречается еще в 18 веке. Болеют ею чаще люди со слабоумием, болезнью Дауна, с сенильной деменцией, инфантилизмом, заболеваниями крови. Подвержены ей люди, страдающие проказой, сирингомиелией, параличами, спинной сухоткой. А также длительно принимающие гормональные и цитостатические препараты, люди с низким иммунитетом. В последние годы такой тип чесотки чаще наблюдают у ВИЧ-инфицированных и больных СПИДом.
Основные симптомы – это массивные корки грязно-желтого и буро-черного цвета на коже, размером до 2-3 см. Под этими корками находят огромное количество клещей.
Огромное количество ходов расположено на кистях и стопах. От больного неприятно пахнет квашенным тестом. Заразившиеся от таких больных люди чаще болеют типичной чесоткой.
Чесотку «чистоплотных» называют еще «инкогнито». Выявляют такой тип чаще у спортсменов, работников горячих цехов и других производств, когда человек в конце дня принимает душ на работе. При этом большая часть паразитов смывается. Проявляется болезнь такими же симптомами, как и типичная, только менее выраженно. Также есть зуд и ходы на коже (но единичные и всегда беловатого цвета). Чаще они располагаются на стопах, локтях, на половых органах у мужчин.
Осложненная чесотка является следствием неправильного лечения. Если врач не смог поставить правильный диагноз, приняв чесотку за другое кожное заболевание, то в последствии развиваются дерматит или пиодермия, а также крапивница или микробная экзема.
Скобиозная лимфоплазия кожи – это особенный тип чесоточного хода, который чаще располагается на половых органах мужчин и на коже туловища. Есть мнение, что такой тип заболевания характерен для людей с особой предрасположенностью кожи отвечать на паразита выраженной гиперплазией лимфоидной ткани.
Псевдосаркоптоз – это чесотка, которой человек заражается от животных. Клещи при этом не строят ходы, они просто кусают и вызывают зуд. Высыпания выглядят, как папулы и волдыри, располагающиеся на открытых участках кожи. От человека к человеку такой вид патологии не переходит. И если устранить источник заражения, наступает самоизлечение. Паразиты от животных не могут долго жить на коже человека.
Выявляется тип чесотки путем лабораторных исследований.
Что такое розовый лишай?
Розовый лишай – это заболевание, которое диагностируется у детей и взрослых, но чаще возникает у молодых. Возбудитель заболевания неизвестен, но есть предположение, что возникает болезнь в результате проникновения в организм вируса. Чаще всего кожный недуг возникает в межсезонье (весной и осенью), когда иммунитет ослаблен и повышен риск подхватить простудное заболевание.
Воспаление может проходить само собой с полным исчезновением симптомов, и тогда в большинстве случаев у пациента вырабатывается иммунитет к заболеванию. Но если розовый лишай не проходит, то он становится хроническим. И тогда требуется не просто лечение, а разработка специальной программы для предотвращения частых рецидивов и укрепления иммунитета пациента.
Заразен ли розовый лишай или нет, передается от человека к человеку или нет?
Есть несколько предположений о том, как человек может заразиться этим заболеванием:
- передача от человека к человеку воздушно-капельным путем, но при сильном иммунитете это невозможно;
- розовый лишай может возникнуть в результате реакции организма на переохлаждение (вот почему заболевание часто возникает весной и осенью);
- сильный стресс, длительное нервное напряжение и другие факторы, которые подрывают защитные силы организма, также могут спровоцировать розовый лишай.
Розовый лишай и беременность
У беременных розовый лишай может возникать как при проникновении в организм вируса, так и при склонности к аллергическим реакциям. «Интересное положение» вызывает упадок сил, авитоминоз, переутомление, гормональные перестройки, что приводит к снижению иммунитета, а значит развивается риск «подхватить» инфекцию.
Как выглядит розовый лишай у беременных? Точно так же, как и у других больных, только лечение в этом случае подбирается еще тщательнее – с учетом состояния пациентки и срока беременности.
У маленьких детей и новорожденных случаи заражения крайне редки. Часто детский розовый лишай возникает в подростковом возрасте, когда идет перестройка гормональной системы. Если розовый лишай диагностируется у малыша в грудничковом возрасте или до года и 2–3 лет (высыпания распространяются по всему телу), то причинами чаще оказываются кишечные или другие перенесенные инфекции, в редких случаях – вакцинации.
Осложнения после розового лишая, и от чего он появляется повторно
Рецидивы заболевания случаются редко или вообще никогда, но при разных обстоятельствах возможны такие осложнения, как фолликулит, остеофолликулит, экзема, стрептококковый импетиго и др.
Повторное возникновение заболевания возможно при ношении тесной одежды, при частом трении кожи во время водных процедур, некорректной и неграмотной терапии индивидуальной склонности к аллергии и излишней потливости.
Вторичное заражение проявляется высыпаниями на участках кожи, которые подвержены растяжению в наибольшей степени (по линиям Лангера). Особенно много шелушащихся пятен возникает в области паха и на внутренней поверхности бедер, а также на предплечьях.
Также вторичное заражение возможно в местах, где много потовых желез, и на нежных участках кожи. Лицо поражается редко, также чистой остается кожа головы и слизистые оболочки.
Причины стрептодермии
Кожа всегда покрыта огромных количеством условно-патогенных и патогенных бактерий. Они не несут угрозы здоровью. Напротив, способствуют укреплению способности кожного покрова противостоять болезнетворным микроорганизмам. В числе таких условно-патогенных бактерий имеются и стрептококки.
Пока кожа служит надежным барьером, бактерии не могут причинить вреда. Но стоит организму ослабнуть, это грозит возникновением стрептодермии.
Причины, по которым снижается иммунитет:
- перенесенные заболевания, в том числе вирусной, бактериальной природы;
- гельминтоз (наличие глистов);
- перегревание или переохлаждение организма;
- нехватка витаминов:
- стрессы, упадок сил, недосыпания, депрессия;
- хронические патологии.
Причинами возникновения стрептодермии могут служить также грубое нарушение личной гигиены, повреждение кожных покровов и разные дерматологические болезни.
Факторами риска можно назвать:
- иммунодефицитное состояние человека;
- условия работы в жарком, душном, влажном помещении;
- не правильное питание;
- гормональные изменения;
- эндокринные заболевания и диабет;
- избыточный вес.
Иногда не подходящие, агрессивные, некачественные средства личной гигиены и косметика могут провоцировать заболевание кожи.
Способствуют распространению заболевания расчесывания, так как болезнь часто вызывает кожный зуд.
Запись на консультацию к дерматологу по телефону +7(495) 256-49-52 или заполнив форму online
| Выбрать клинику | Дерматолог в Москве | Сыпь на ушах | Проявление сифилиса |
Куда обратиться с чесоткой?
Чесотку нельзя вылечить дома, нужно обязательно обратиться в медицинское учреждение к врачу-дерматологу. Либо вызвать врача на дом.
В нашем многопрофильном медицинском центре работают врачи высшей категории с большим опытом, высокой степенью ответственности и индивидуальным подходом к каждой отдельной проблеме.
Все специалисты центра регулярно повышают квалификацию и обмениваются опытом с отечественными и зарубежными коллегами. Клиника оборудована современной аппаратурой, собственной лабораторией. Современная техническая база позволяет пройти все диагностические, терапевтические мероприятия в одном месте. Запись на прием ведется по телефону. Перед посещением врача можно принять душ с обычной теплой водой.
Ответы на часто задаваемые вопросы к дерматологу:
- Лечение кожных заболеваний
- Консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог
- Как подготовиться к приему дерматолога?
- Как провериться на кожные заболевания?
- Какие болезни лечит дерматолог?
- Какие анализы необходимо сдать у дерматолога?
- Какую диагностику может провести дерматолог в клинике?
- Куда обратиться с кожным заболеванием?
- С какими симптомами необходимо обратиться к дерматологу?
- Какое оборудование есть в вашей клинике для диагностики кожных заболеваний?
- Как вызвать дерматолога на дом?
- Какие кожные заболевания заразны?
- Помощь дерматолога в клинике
- Помощь дерматолога на дому
- Как записаться к дерматологу?
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Патоморфология розового лишая
В свежих элементах гистологическая картина напоминает экзематозную реакцию. Отмечаются отек сосочкового слоя дермы, периваскулярные воспалительные инфильтраты из лимфоцитов с примесью нейтрофильных и эозинофильных гранулоцитов. В сформировавшихся очагах обнаруживают небольшой акантоз, местами спонгиоз и очаговый паракератоз. В 50 % случаев наблюдается миграция лимфоцитов в эпидермис с образованием пузырьков в верхней его части. Если пузырек заполнен клетками экссудата, то он выглядит как микроабсцесс. Подобная картина может напоминать контактный дерматит. В более поздних стадиях очаговый паракератоз сочетается с акантозом и удлинением эпидермальных выростов, что может напоминать псориаз, но наличие пузырьков в эпидермисе и значительный межклеточный отек отличают розовый лишай от псориаза. В конечной стадии заболевания гистологическая картина напоминает таковую при бляшечном парапсориазе.
Названия мазей от пота
Для того чтобы уничтожить неприятный аромат и справиться с потливостью, можно прибегнуть к различным косметическим средствам, в том числе и мазям. Мази от пота, как правило, состоят из всевозможных вяжущих веществ, которые понижают секрецию потовых желез, а также веществ, сужающих поры и подсушивающих кожные покровы.
При излишнем потоотделении рекомендуется обратить внимание на следующие средства:
- Формагель – лечебный гель на основе формальдегида, который используют для лечения потливости практически любых участков тела: стоп, ладоней, подмышек. Гель не применяют на только что выбритых участках: после бритья должно пройти не менее суток. Формагель дезинфицирует, угнетает секреторную функцию желез, тормозит деятельность микробов, которые придают поту неприятный аромат;
- паста Теймурова – препарат со сложным составом. Уничтожает бактерии, присушивает кожу, выступает в роли дезодоранта, отлично помогает при опрелостях и избытке выделения пота;
- паста цинково-салициловая – обеззараживающий препарат на основе окиси цинка и салициловой кислоты. Сужает поры, присушивает, устраняет даже патологическое потоотделение, связанное с заболеваниями кожи;
- формалиновая мазь — наружный медпрепарат с содержанием борной кислоты, салициловой кислоты, формалина и нескольких дополнительных ингредиентов. Уменьшает проявления потливости и устраняет неприятный запах;
- Лавилин – дезодорирующий крем (мазь) израильского производства. Содержит токоферол, растительные эфирные масла, позволяющие уничтожать бактерии, вызывающие запах пота. Минусы – несовместимость с любыми другими дезодорантами.
Чтобы выбрать наиболее эффективную мазь от пота, рекомендуется посоветоваться с фармацевтом: квалифицированный специалист поможет вам подобрать именно ваш препарат.
Цинковая мазь от пота
Цинковая мазь (не путайте с цинково-салициловой мазью) представляет собой белую и достаточно густую суспензию – смесь окиси цинка и вазелина. Такую мазь можно купить практически в любой аптеке без предъявления рецепта.
Цинковая мазь – это эффективное антивоспалительное, бактерицидное, вяжущее, присушивающее средство, которое поможет быстро успокоить раздраженную кожу, ограничить избыточное выделение пота и создать защитный барьер на коже.
Многие отзывы о цинковой мази от пота указывают на возможный вред окиси цинка для организма. Такая информация специалистами не подтверждается: при наружном применении всасывание цинка в систему кровообращения крайне незначительное, поэтому системного действия окись цинка не оказывает. Безусловно, и при наружном использовании возможны побочные эффекты. Относительно цинковой мази можно сказать, что такие явления наблюдаются очень редко и проявляются лишь у людей, склонных к аллергии на компоненты препарата, в частности, на цинк.
Цинковая мазь от пота назначается даже беременным и кормящим женщинам. Это ещё раз подтверждает безопасность данного средства. К слову, в состав большинства присыпок и кремов для малышей входит окись цинка.
Снова анализируя отзывы о цинковой мази, можно сделать однозначный вывод о том, что это самый недорогой и не менее эффективный способ борьбы с повышенной потливостью, особенно кожи стоп и области подмышек.
Мазь Теймурова от пота
Общеизвестная мазь Теймурова от пота имеет сложный состав, который представлен в разных пропорциях:
- борной кислотой;
- тетраборатом натрия;
- салициловой кислотой;
- оксидом цинка;
- формальдегидом;
- гексаметилентетрамидом;
- свинцовым ацетатом;
- тальком;
- глицерином;
- маслом мяты и некоторыми вспомогательными веществами.
Мазь Теймурова прекрасно справляется с потом и устраняет неприятный запах, но имеет некоторые побочные действия:
- диспепсия (понос, тошнота);
- сыпь на коже;
- шелушение кожи;
- боль в голове;
- при продолжительном использовании в больших количествах – нарушения мочеиспускания.
По этой причине врачи не советуют использовать мазь Теймурова на обширных областях тела.
Названий много – лицо одно. Симптомы розового лишая
Первое описание болезни как «кольчатой розеолы» датируется 1798 годом. Уч. Роберт Уильям определил заболевание как пятна неправильной формы, состоящие из небольших тонких чешуек, никогда не сливающихся в струпья и не сопровождающихся покраснением или признаками воспаления.
Другие названия этого заболевания: эритема annulatum, tonsurans maculosus, Herba, roseola squamosa (Nicolas, Chapard), розовый лишайник (Wilson), отрубевидный лишай (Horand), pseudoexanthemata nitoexanthemata, розеола furfuracea herpetiformis (Беренд) – в основном определяли морфологические особенности и изменчивость отдельных пятен.
Розовый лишай
Только в 1860 году французский врач Камиль Мельхиор Жибер дал название, просуществовавшее почти 150 лет. Он писал: «Есть только одна вещь, которую можно описать под названием розового лишая, и характерными чертами этой патологии являются: маленькие, разветвленные пятна, очень слабо окрашенные, размером не больше ногтя, многочисленные и плотно прилегающие … болезнь обычно длится до 6 недель или 2 месяцев … у молодых людей … “. Pityriasis означает «отруби» или «тонкая шелуха», а rosea переводится как «розовый».
Симптомы розовой перхоти действительно довольно характерны. Сначала на коже появляется геральдическое поражение (так называемая материнская пластина), чаще всего на туловище. Обычно это несколько сантиметров эритемы красного или темно-розового цвета, покрытой чешуей внутри.
Через несколько дней (а иногда и недель) высеваются гораздо более мелкие кожные поражения аналогичной морфологии. Высыпания возникают симметрично, в основном на туловище и шее. Изменений слизистой оболочки нет. Обычно кожные поражения не вызывают зуда.
Возможны вариации сыпи:
- уртикарная форма РЛ – вместо бляшек появляются волдыри;
- везикулезная форма РП – высыпания в виде мелких пузырьков с прозрачной либо мутной жидкостями;
- папулезная форма РЛ – выступающие бесполостные образования.
Какой врач лечит чесотку?
Чесотка является дерматологическим заболеванием, и занимается ею дерматолог. Дерматолог – это узкий специалист, которые диагностирует и лечит кожные заболевания.
В некоторых случаях может также потребоваться консультация инфекциониста и паразитолога. Один из основных этапов приема дерматолога – это сбор анамнеза.
Врач обязательно спросит:
- с кем контактировал больной в последнее время;
- как давно он обнаружил у себя признаки болезни;
- в какое время наиболее проявляется зуд;
- какова температура тела.
Он также осматривает больного, пальпирует, определяет, в каком состоянии лимфатические узлы, измеряет температуру.
Лечение врач назначает после подтверждения диагноза. Диагностирование должны пройти и все члены семьи.





