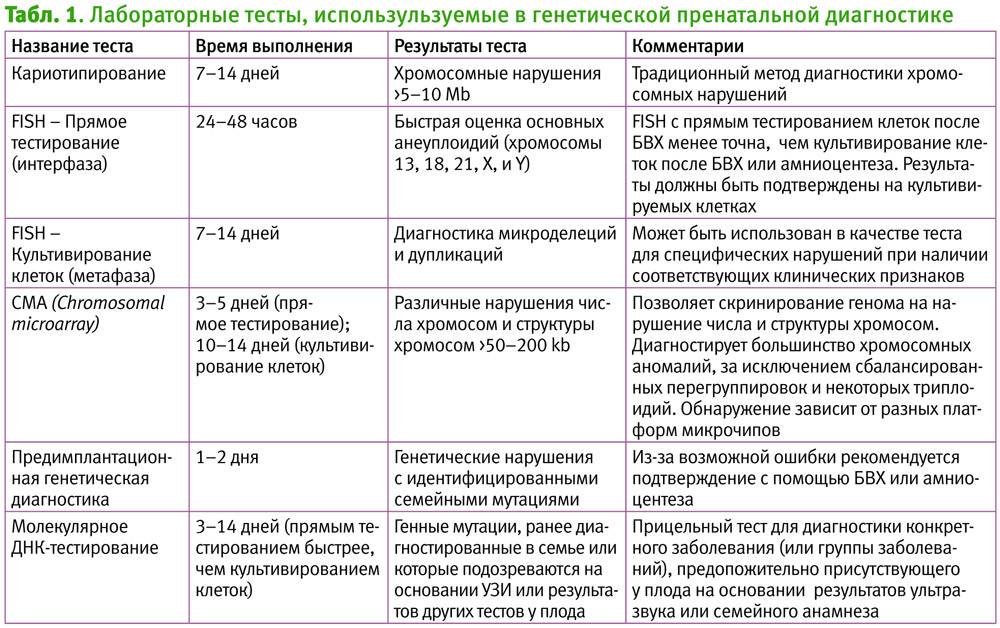
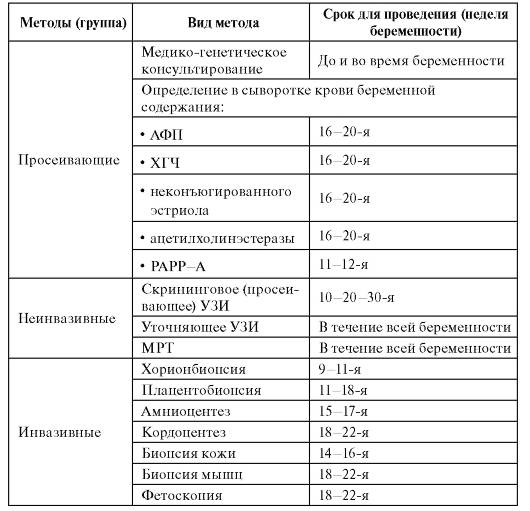
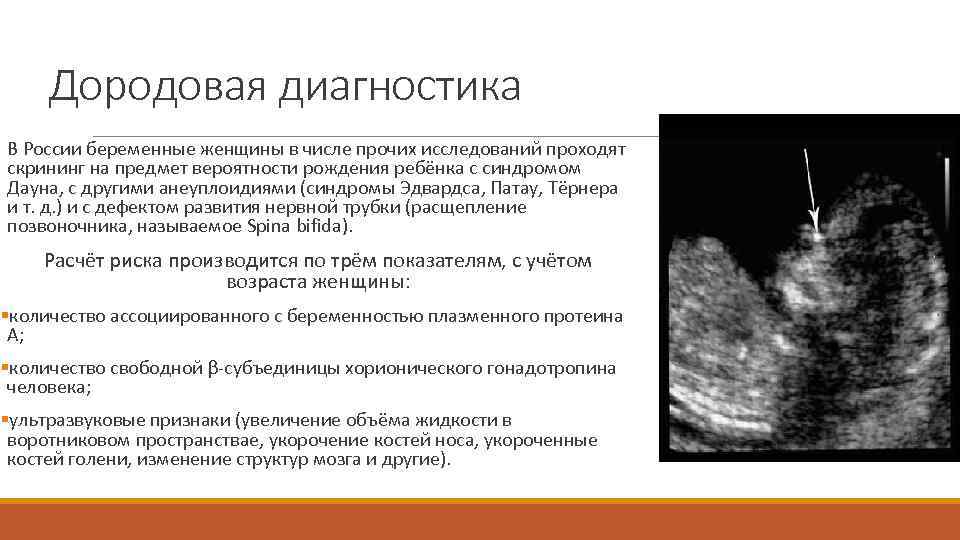
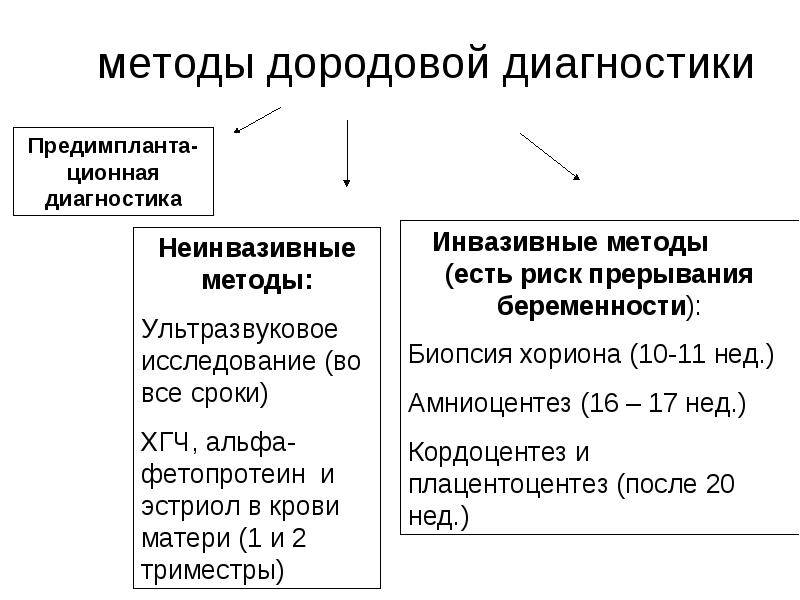
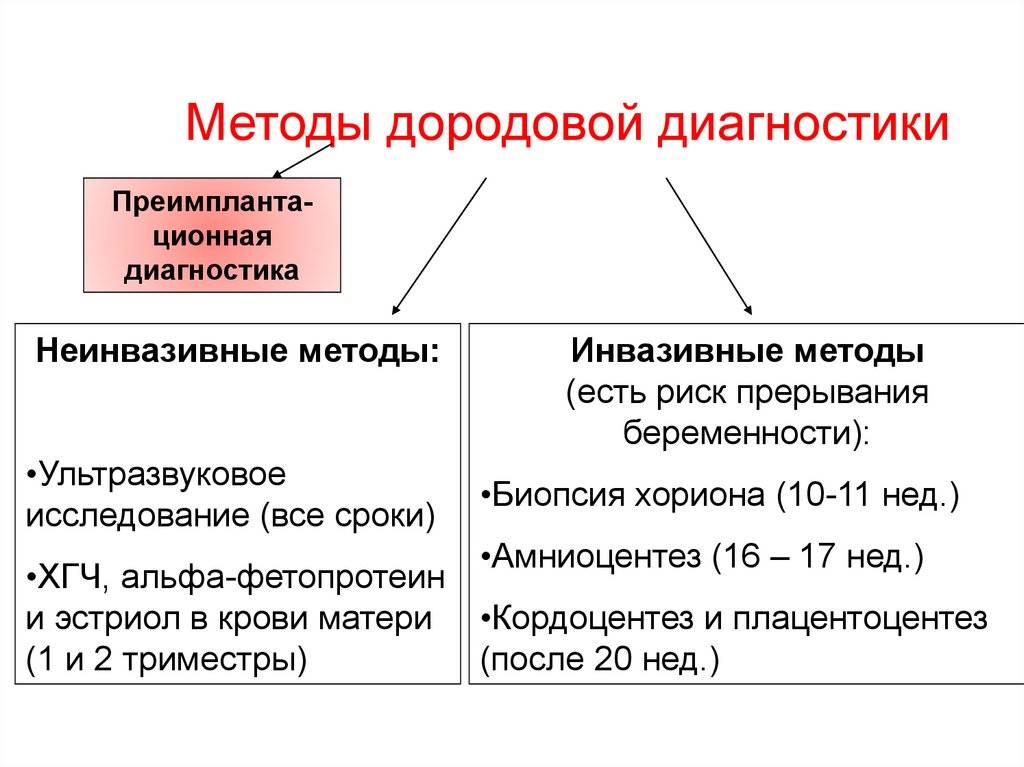
Генетические пренатальные исследования
Можно проводить генетические тесты плода с использованием ДНК клеток плода, присутствующих в крови матери (метод NIFTY). Кровь матери берется между 10 и 24 неделями беременности.
Генетические пренатальные исследования
Обследование выявляет:
- синдром Дауна (трисомия 21);
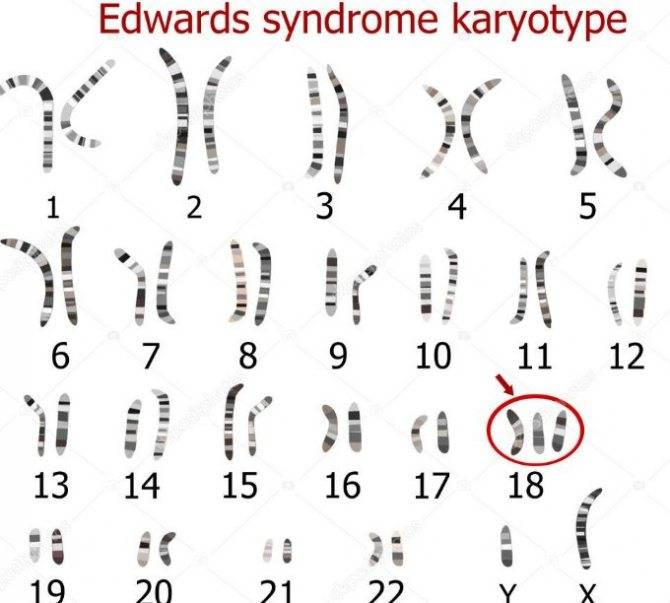
- синдром Эдвардса (трисомия 18);
- Патау (трисомия 13);
- хромосомные врожденные аномалии, например синдром Тернера, синдром Клайнфельтера.. Примером такого исследования является тест Panorama или Veragene.
Пренатальная диагностика включает наблюдение за развитием беременности и плода с помощью соответствующих методов, например, ультразвука. Благодаря этому мы можем своевременно обнаружить возможные осложнения и провести соответствующее лечение.
Как проводится НИПТ в клинике «Линия жизни»?
Какой-то подготовки тестирование не требует. Единственная рекомендация – анализ сдается натощак, накануне следует избегать жирной пищи. Чтобы сдать анализ, беременная женщина приходит к нам в клинику. Специалист берет у неё кровь из вены, после этого будущая мама отправляется домой, а образец крови передается генетикам.
Специалисты выделяют из материнской крови макромолекулу ДНК плода и исследуют её по технологии NGS (секвенирование нового поколения). Этот передовой метод с точностью более 99% выявляет риски наличия и развития хромосомных патологий. Дополнительно, по желанию родителей, специалисты могут определить пол малыша. Здесь точность составляет уже 100%.
По результатам анализа генетик готовит заключение, которое выдается на руки родителям (информация конфиденциальна, больше никто не имеет к ней доступа). Результаты теста готовы через 10 дней после сдачи крови.
Плюсы неинвазивной пренатальной диагностики в центре «Линия жизни», Москва
- Безопасность для ребёнка. Неинвазивное исследование не предполагает никакого воздействия на плод. В отличие от инвазивных методик НИПС не затрагивает органы и ткани малыша.
- Безболезненность для будущей мамы. В «Линии жизни» кровь на анализ берут опытные медицинские сестры. Для точного тестирования достаточно 20 миллилитров венозной крови.
- Ранний срок диагностики. Тест можно проводить, начиная с 10-й недели беременности.
- Точность. Практически всегда НИПТ ставит точку в постановке диагноза. Вероятность ошибок не превышает 0,1%.
Почему цена на НИПС полностью оправдана?
По данным ВОЗ, каждый год от врожденных пороков развития погибает 3,3 миллиона малышей до 5 лет. Выживает при врожденных пороках примерно столько же, но живут такие дети с инвалидностью, часто очень тяжёлой. Неинвазивный пренатальный ДНК тест позволяет заранее выявить хромосомные аномалии.
- Синдром Дауна 1:700
- Синдром Шерешевского-Тернера 1:1500
- Синдром Клайнфельтера 1:700
- Синдром Эдвардса 1:6000
- Синдром Патау 1:7000
Во-первых, важно снять тревожность у будущей мамы. Если беременность долгожданная, она может сопровождаться многочисленными переживаниями за здоровье малыша, а маме важно беречь себя от стресса
Необходимо пройти тест и успокоиться.
Во-вторых, при многих хромосомных отклонениях возможно достаточно высокое качество жизни
И тут важно, чтобы семья была готова к диагнозу, ведь малыш будет нуждаться в особой поддержке и специализированной медицинской помощи с самого рождения. НИПТ позволяет выполнить это условие
Если учесть все преимущества теста, его достоверность и важность для родителей, вывод очевиден – цена диагностики полностью оправдана
Двойные аберрации
Большая частота хромосомных аномалий в материале выкидышей объясняет высокую частоту комбинированных аномалий в одном и том же зародыше. Напротив, у новорожденных комбинированные аномалии крайне редки. Обычно в таких случаях наблюдаются комбинации аномалии половой хромосомы и аномалии аутосомы.
В связи с более высокой частотой аутосомных трисомий в материале выкидышей, при комбинированных хромосомных аномалиях у абортусов чаще всего встречаются двойные аутосомные трисомии. Трудно сказать, связаны ли такие трисомии с двойным «нон-дисджанкшн» в одной и той же гамете, или со встречей двух аномальных гамет.
Частота сочетаний различных трисомий в одной и той же зиготе носит случайный характер, что позволяет предположить независимость друг от друга появления двойных трисомий.
Комбинация двух механизмов, приводящих к появлению двойных аномалий, позволяет объяснить появление других аномалий кариотипа, встречающихся при выкидышах. «Нон-дисджанкшн» при образовании одной из гамет в сочетании с механизмами образования полиплоидии объясняет появление зигот с 68 или 70 хромосомами. Сбой первого митотического деления у такой зиготы с трисомией может приводить к таким кариотипам, как 94,XXXX,16+,16+.
Приоритетные направления нашей работы
Индивидуальное генетическое консультирование взрослых
Каждый человек обладает уникальным набором генетических признаков, которые во многом определяют его здоровье и
особенности жизнедеятельности. Цель медико-генетического консультирования – профилактика патологии.
Генетическая консультация взрослого — это:
- прием врача-генетика: анализ семейного и медицинского анамнеза;
- цитогенетическое исследование (кариотипирование): выявление нарушения числа и структуры хромосом;
- диагностика микроструктурных перестроек;
- диагностика наследственных заболеваний;
- выявление предрасположенности к различным заболеваниям, в том числе – раку молочной железы и яичников (для
женщин); - прогнозирование риска передачи заболеваний по наследству;
- объяснение природы заболевания и типа наследования.
Каждая программа обследования создается индивидуально, в зависимости от персонального и семейного анамнеза,
медицинских задач, которые пациент ставит перед врачом-генетиком.
Консультирование семейных пар
Если вы планируете беременность, столкнулись с невынашиванием беременности, бесплодием, в вашей семье уже есть дети с
врожденными пороками развития, либо родственники с диагностированными генетическими заболеваниями – мы рекомендуем вам
пройти комплексное обследование до зачатия.
Если вы планируете проведение экстракорпорального оплодотворения (ЭКО), преимплантационная генетическая диагностика
эмбрионов – залог рождения здоровых малышей.
Генетическая консультация семейной пары — это:
- прием врача-генетика: анализ семейного и медицинского анамнеза;
- молекулярно-генетические анализы;
- генетический тест на определение носительства более 100 наследственных аутосомно-рецессивных заболеваний;
- цитогенетическое исследование (кариотипирование): выявление нарушения числа и структуры хромосом;
- прогнозирование риска передачи заболеваний по наследству;
- объяснение природы заболевания и типа наследования;
- рекомендации в выборе метода достижения беременности;
- преимплантационная генетическая диагностика (ПГД) эмбрионов (в рамках ЭКО).
Консультирование во время беременности
Если вы беременны, ответственно относитесь к своему здоровью и здоровью будущего малыша, считаете необходимым быть
осведомленными обо всех возможных особенностях его развития – мы рекомендуем вам не пренебрегать генетическими
исследованиями во время беременности.
Пренатальная генетическая диагностика — это:
- биохимический скрининг;
- инвазивная диагностика (биопсия хориона, амниоцентез, кордоцентез);
- неинвазивный пренатальный тест по крови матери (с 9 недель беременности);
- прогнозирование преэкламсии;
- диагностика причин неразвивающейся беременности (цитогенетическое и молекулярно генетическое исследования).
Ультразвуковые исследования в 11-13 и 20-21 недели и биохимический скрининг – обязательные исследования в рамках
медицинского сопровождения беременности, позволяющие выявить риск рождения ребенка с наследственной или врожденной
патологией.
Инвазивная пренатальная диагностика позволяет с абсолютной точностью исключить или подтвердить хромосомные и генные
заболевания у плода.
Показания для генетического исследования клеток плода:
- Изменение уровня биохимических маркёров;
- УЗ- маркеры патологии плода;
- Носительство хромосомных перестроек одним из супругов;
- Возраст беременной женщины старше 40 лет.
Своевременная пренатальная генетическая диагностика — это спокойствие родителей, что их малыш здоров.
Консультирование детей
Если вы хотите убедиться, что ваш малыш здоров, индивидуальные особенности его развития не обусловлены генетической
патологией – вы всегда можете пройти обследование, чтобы исключить или подтвердить наличие тех или иных хромосомных
нарушений и генных мутаций.
Специалисты «Мать и Дитя» настоятельно рекомендуют пройти комплексное генетическое обследование, если у ребенка
обнаружены пороки развития, фенотипические особенности, задержка психомоторного развития, аутистические проявления .
Генетическая консультация детей – это:
- прием врача-генетика: анализ семейного и медицинского анамнеза;
- молекулярно-генетический анализ — исключение генетических синдромов связанных с микроперестройками хромосом;
- цитогенетическое исследование (кариотипирование);
- объяснение природы заболевания и типа наследования;
- рекомендации в выборе метода лечения и профилактики различных заболеваний.
Развитие плода на 12 неделе беременности
За прошедшие три месяца малыш значительно подрос — его вес теперь составляет примерно 17–18 г, а в длину он вытянулся до 6–8 см. По размерам плод на данном этапе напоминает средний лимон. Мария Прохорова рассказывает, что кроха все больше становится похож на человечка, но все еще имеет непропорционально большую голову по сравнению с остальным туловищем.
Все основные органы и ткани уже сформированы, и теперь происходит их постепенное развитие и совершенствование. Некоторые системы даже способны вполне полноценно функционировать. Перечислим наиболее значимые изменения, происходящие на данном сроке.
- На крохотном тельце появляются первые волосики.
- Пальчики на ручках и ножках больше не соединены перепонками.
- Вовсю формируются ногтевые пластины.
- Сердцебиение отчетливо прослушивается.
- Потихоньку формируется желудочно-кишечный тракт, начинает вырабатываться желчь.
- Мышцы гортани совершенствуют процесс глотания, и плод уже способен заглотить небольшое количество околоплодных вод, их выведение происходит через мочеполовую систему.
- Постепенно развивается эндокринная система.
- Созревает вилочковая железа — один из основных компонентов иммунной защиты, данная железа продуцирует лимфоциты и стимулирует выработку антител.
- Скелет все еще представлен мягкой хрящевой тканью, но уже находится на стадии окостенения.
- Что касается нервной системы, то она медленно, но верно становится все более совершенной. Пока что на рефлекторном уровне присутствуют первые проявления мимики: малыш умеет зажмуриваться, открывать и закрывать рот. Он непроизвольно шевелит ручками и ножками. Происходит движение грудной клетки, которое имитирует полноценный дыхательный цикл. Развивается сосательный рефлекс.
- Все явственнее прослеживаются будущие черты лица младенца.
- Продолжает свое формирование плацента — временный орган, образованный из хориона и выполняющий в первую очередь функцию защиты плода от любого неблагоприятного воздействия извне. Окончательно процесс созревания плаценты завершается на сроке 14–16 недель. Некоторым будущим мамам по результатам ультразвукового исследования ставят диагноз «предлежание хориона». Мария Прохорова объясняет, что данное явление не представляет собой абсолютно никакой опасности и по мере роста матки плацента вместе с ней будет постепенно подниматься.
Наши преимущества
- Специалисты. Опытные специалисты высокой квалификации, с учёными степенями помогают докторам решать сложнейшие репродуктивные проблемы пациентов.
- Индивидуальный подход, комплексные решения. Индивидуальные эффективные комплексные программы для решения проблем деторождения семейной пары с использованием всех ресурсов нашего ЦМРТ и многопрофильного госпиталя.
- Генетическая лаборатория. Современная лаборатория молекулярной генетики создана по лучшим мировым стандартам качества — от специального покрытия стен и 5-уровневой системы вентиляции, предупреждающей контаминацию (смешение биопрепаратов на молекулярном уровне), до новейшего оборудования и технологий инновационных генетических исследований.
- Международные связи. Генетическая лаборатория нашего госпиталя активно сотрудничает с лабораторией Лондонского университета, генетическими лабораториями BGI Europe и Ingenomix (Испания), международной сетью клиник IVIIVF.
Статья проверена молекулярным биологом, лабораторным генетиком, к.б.н. Кибановым М.В., носит общий информационный характер, не заменяет консультацию специалиста.Для рекомендаций по диагностике и лечению необходима консультация врача.
Где и когда берут ДНК плода для анализа?
Внутриутробное развитие плода сопровождается постоянным обновлением его клеток, при этом ДНК из отмирающих клеток эмбриона (фетальная ДНК) поступает в материнский кровоток. ДНК плода можно выделить и исследовать уже на 5-й неделе гестации, и практически всегда — после 9-ой недели. В крови беременной содержится 10–15% фетальной ДНК, и чем больше срок беременности, тем выше концентрация ДНК плода. Поэтому:
- для анализа используется кровь беременной женщины;
- тест NACE рекомендуется проводить не раньше 9-10 недели беременности;
- возможно проведение исследования одновременно с первым пренатальным скринингом.
Следует ли через некоторое время повторить пренатальный генетический тест?
Нет необходимости повторять генетический пренатальный тест позже, во время той же беременности. Если результат неинвазивного теста вызывает тревогу, то только тогда он должен быть подтвержден такими тестами, как амиоцентез или взятие проб ворсинок хориона.
Неинвазивное пренатальное тестирование не представляет опасности ни для плода, ни для матери.
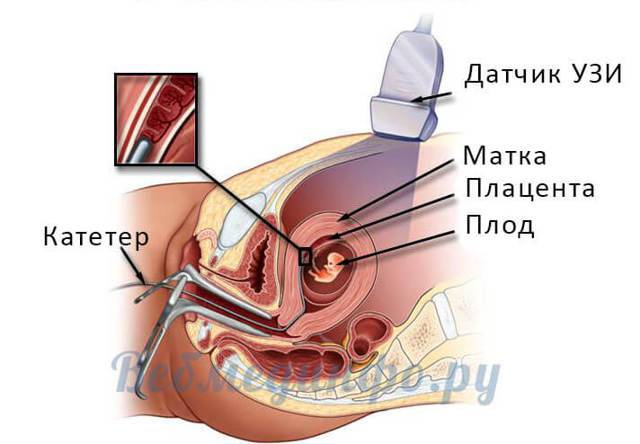
Инвазивное пренатальное тестирование – вторая группа диагностических процедур, которые выполняются гораздо реже – в тех случаях, когда есть четкие показания. Это ограничение связано с тем фактом, что инвазивное тестирование может быть неудобным для матери и представляет небольшой риск выкидыша или внутриутробной инфекции.
Среди инвазивных тестов наиболее распространенным типом является амниоцентез – тест, который включает пункцию плодного пузыря и сбор околоплодных вод, содержащих клетки плода.
Амниоцентез – тест
Пренатальный скрининг в I триместре
В первом триместре беременности обычно происходит первый пренатальный визит, и проводятся необходимые лабораторные исследования. Первый триместр является оптимальным временем для скрининга, так как много тестов в этот период является более чувствительными и есть время для установления диагноза, а также, в случае необходимости, прерывание беременности.
Скрининговое ультразвуковое исследование в I триместре выполняется с целью визуализации и документации следующих признаков:
- Локализация гестационного мешка;
- Идентификация эмбриона;
- Измерение теменно-копчикового размера и определение гестационного возраста;
- Идентификация сердечной активности эмбриона;
- Количество плодов;
- Состояние матки, шейки матки и придатков матки;
- Наличие, размер и форма желточного мешка.
Если диаметр гестационного мешка превышает 25 мм при трансабдоминальном УЗИ, жизнеспособный эмбрион может быть идентифицирован, сердечная деятельность визуализируется с 7-8 недели гестационного возраста. При трансвагинальном УЗИ средний диаметр плодного яйца, достаточный для идентификации, равна 18 мм, сердечная деятельность визуализируется с 6,5-й недель гестационного возраста. Нормальный гестационный мешок обычно визуализируется при УЗИ при уровне 0-ХГЧ более 1000 мМЕ / мл.
При идентификации сердечной активности эмбриона в I триместре частота самопроизвольных выкидышей обычно не превышает 5% и может несколько увеличиваться в возрасте матери> 35 лет и при наличии в анамнезе самопроизвольных выкидышей. Определение гестационного возраста эмбриона в I триместре проводят по величине теменно-копчикового диаметра (наиболее точный показатель, ошибка в I триместре не превышает 3-5 дней).
Симптом пустого плодного яйца — прекращение развития фертилизованой яйцеклетки. Отсутствие фетального полюса в гестационном мешке диаметром > 3 см свидетельствует о синдроме пустого плодного яйца.
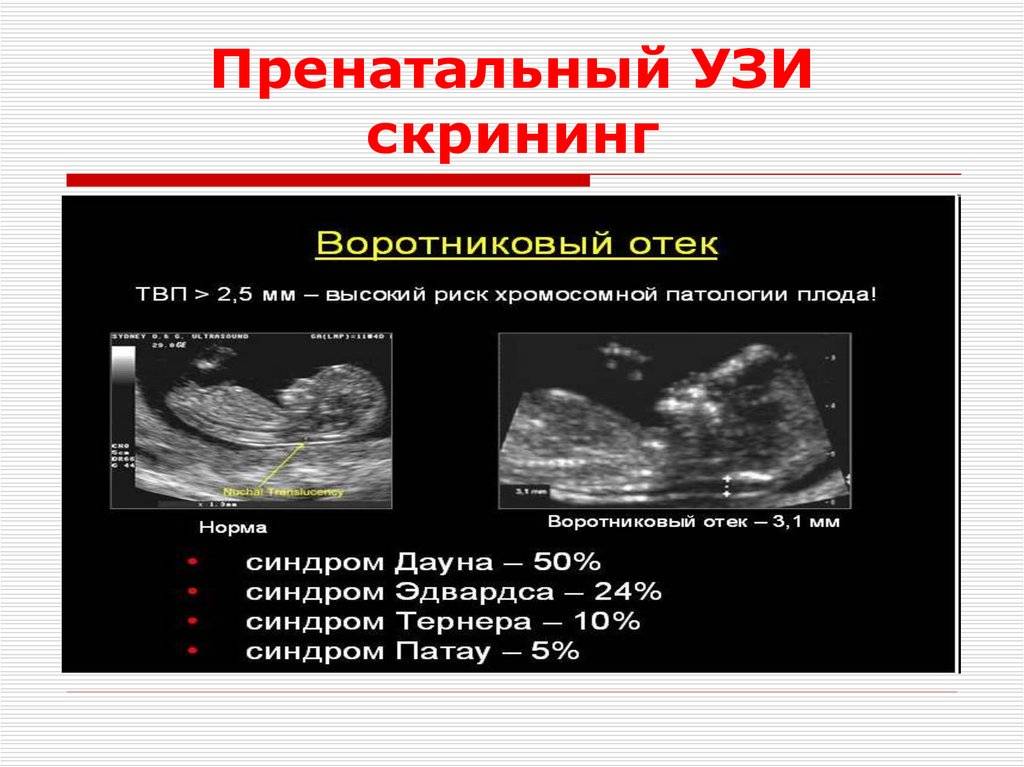
Ультразвуковое исследование толщины задней шейной складки плода (утолщение складки) является скрининговым тестом диагностики анеуплоидии, в частности синдрома Дауна у плода (чувствительность 60-90%). Для повышения точности диагностики дополнительно используют сывороточные тесты: уровень / 3-ХГЧ и плазменного протеина А, ассоциированного с беременностью (РАРР), чувствительность сывороточных тестов составляет 60%, частота ложноположительных результатов — 5%, а в комбинации с ультразвуковым скринингом чувствительность возрастает до 80%.
Оценка частоты хромосомных нарушений в момент зачатия
Можно попробовать расчитать количество зигот с хромосомными аномалиями при зачатии, основываясь на частоте хромосомных аномалий, обнаруживаемых в материале выкидышей. Однако прежде всего следует отметить, что поразительное сходство результатов исследований материала выкидышей, проведенное в разных частях света, говорит о том, что хромосомные сбои в момент зачатия являются очень характерным явлением в репродукции у человека. Кроме того, можно констатировать, что реже всего встречающиеся аномалии (например, трисомии A, B и F) связаны с остановкой развития на очень ранних стадиях.
Анализ относительной частоты различных аномалий, возникающих при нерасхождении хромосом в процессе мейоза, позволяет сделать следующие важные выводы:
1. Единственной моносомией, обнаруживаемой в материале выкидышей, является моносомия X (15% всех аберраций). Напротив, аутосомные моносомии практически не обнаруживаются в материале выкидышей, хотя теоретически их должно быть столько же, сколько и аутосомных трисомий.
2. В группе аутосомных трисомий частота трисомий разных хромосом значительно варьирует. Исследования, выполненные с использованием метода G-бэндинга, позволили установить, что все хромосомы могут быть участницами трисомии, однако некоторые трисомии встречаются гораздо чаще, например, трисомия 16 встречается в 15% случаев всех трисомий.
Из этих наблюдений можно сделать вывод, что, скорее всего, частота нерасхождения разных хромосом приблизительно одинакова, а различная частота аномалий в материале выкидышей связана с тем, что отдельные хромосомные аберрации приводят к остановке развития на очень ранних стадиях и поэтому с трудом поддаются обнаружению.
Эти соображения позволяют приблизительно расчитать реальную частоту хромосомных нарушений в момент зачатия. Расчеты, сделанные Буэ, показали, что каждое второе зачатие дает зиготу с хромосомными аберрациями.
Данные цифры отражают среднюю частоту хромосомных аберраций при зачатии в популяции. Однако данные цифры могут значительно колебаться у разных супружеских пар. У некоторых супружеских пар вероятность возникновения хромосомных аберраций в момент зачатия значительно превышает средний риск в популяции. У таких супружеских пар невынашивание беременности на малых сроках происходит гораздо чаще, чем у остальных супружеских пар.
Данные расчеты подтверждаются другими исследованиями, проведенными с использованием других методов:
1. Классическими исследованиями Хертига
2. Определением уровня хорионического гормона (ХГ) в крови женщин после 10 после зачатия. Часто этот тест оказывается положительным, хотя менструация приходит вовремя или с небольшой задержкой, и субъективно наступления беременности женщина не замечает («биохимическая беременность»)
3. Хромосомный анализ материала, полученного при искусственных абортах показал, что при абортах на сроке 6—9 недель (4—7 недель после зачатия) частота хромосомных аберраций составляет примерно 8%, а при искусственных абортах на сроке 5 недель (3 недели после зачатия) эта частота возрастает до 25%.
4. Было показано, что нерасхождение хромосом в процессе сперматогенеза является очень частым явлением. Так Пирсон и сотр. обнаружили, что вероятность нерасхождения в процессе сперматогенеза для 1-й хромосомы составляет 3,5%, для 9-й хромосомы — 5%, для Y-хромосомы — 2%. Если и другие хромосомы имеют вероятность нерасхождения примерно такого же порядка, то тогда только 40% всех сперматозоидов имеют нормальный хромосомный набор.
Факторы, напрямую связанные с родителями
Влияние возраста матери на вероятность рождения ребенка с трисомией 21 наводит на мысль о возможном влиянии возраста матери на вероятность возникновения летальных хромосомных аберраций у зародыша. Приводимая ниже таблица показывает связь возраста матери с кариотипом материала выкидышей.
| Средний возраст матери при хромосомных аберрациях абортусов | ||
|---|---|---|
| Кариотип | Число наблюдений | Средний возраст |
| Нормальный | 509 | 27,5 |
| Моносомия X | 134 | 27,6 |
| Триплоидии | 167 | 27,4 |
| Тетраплоидия | 53 | 26,8 |
| Аутосомные трисомии | 448 | 31,3 |
| Трисомии D | 92 | 32,5 |
| Трисомии E | 157 | 29,6 |
| Трисомии G | 78 | 33,2 |
Как видно из таблицы, не было обнаружено связи между возрастом матери и самопроизвольными выкидышами, связанными с моносомией X, триплоидией или тетраплоидией. Повышение среднего возраста матери отмечено для аутосомных трисомий в целом, но по разным группам хромосом цифры были получены разные. Однако общее число наблюдений в группах недостаточно, чтобы уверенно судить о каких-либо закономерностях.
Возраст матери в большей степени связан с повышенным риском выкидышей с трисомиями акроцентрических хромосом группы D (13, 14, 15) и G (21, 22), что совпадает и со статистикой хромосомных аберраций при мертворождениях.
Для некоторых случаев трисомий (16, 21) было определено происхождение лишней хромосомы. Оказалось, что возраст матери связан с повышением риска трисомий только в случае материнского происхождения лишней хромосомы. Не было обнаружено связи возраста отца с повышением риска трисомий.
В свете исследований на животных высказываются предположения о возможной связи старения гамет и задержки оплодотворения на риск возникновения хромосомных аберраций. Под старением гамет понимают старение сперматозоидов в половых путях женщины, старение яйцеклетки либо в результате перезрелости внутри фолликула или в результате задержки выхода яйцеклетки из фолликула, либо в результате трубной перезрелости (запоздалого оплодотворения в трубе). Скорее всего, подобные законы действуют и у человека, но достоверных подтверждений этого пока не получено.
Причины возникновения и провоцирующие факторы
На сегодняшний день до конца не выяснено, почему у детей может возникать данное заболевание.
Многие ученые придерживаются такого мнения, что возникновение этого синдрома абсолютно случайно; другие же специалисты утверждают, что все-таки существуют факторы, способные повлиять на возникновение 18 хромосомы.
Среди них выделяют следующие причины возникновения синдрома:
- наследственный фактор;
- возраст кого-то из родителей более 45 лет;
- употребление матерью спиртного, наркотиков, курение сигарет и прием препаратов, способных воздействовать на иммунитет и эндокринную систему будущего ребенка и самой женщины;
- инфекции половых путей у родителей в период зачатия;
- радиоактивное излучение, которому подвергалась мать при беременности или незадолго до нее.
Все указанные факторы являются косвенными, ввиду того, что у некоторых детей, больных этим синдромом, родители никогда не имели даже похожих на указанные ранее признаки.
По этой причине каждый конкретный случай проявления данного синдрома у детей специалистам стоит рассматривать индивидуально.
https://youtube.com/watch?v=BVdzIywvE_Y
Профилактика аномалий развития плода
Для уменьшения риска аномалий развития нервной трубки плода рекомендуют употребление фолиевой кислоты. Потребность небеременных женщин репродуктивного возраста в фолиевой кислоте составляет 0,4 мг фолатов в день. В случае рождения в анамнезе детей с недостатками нервной трубки, пациенткам рекомендуют прием фолиевой кислоты в дозе 4 мг / день по меньшей мере за 3 мес до запланированного оплодотворения.
Риск пороков развития плода у пациенток с инсулинозависимым сахарным диабетом (пороков сердца и нервной трубки) можно уменьшить при условии достижения оптимального контроля уровня глюкозы в крови до наступления беременности.
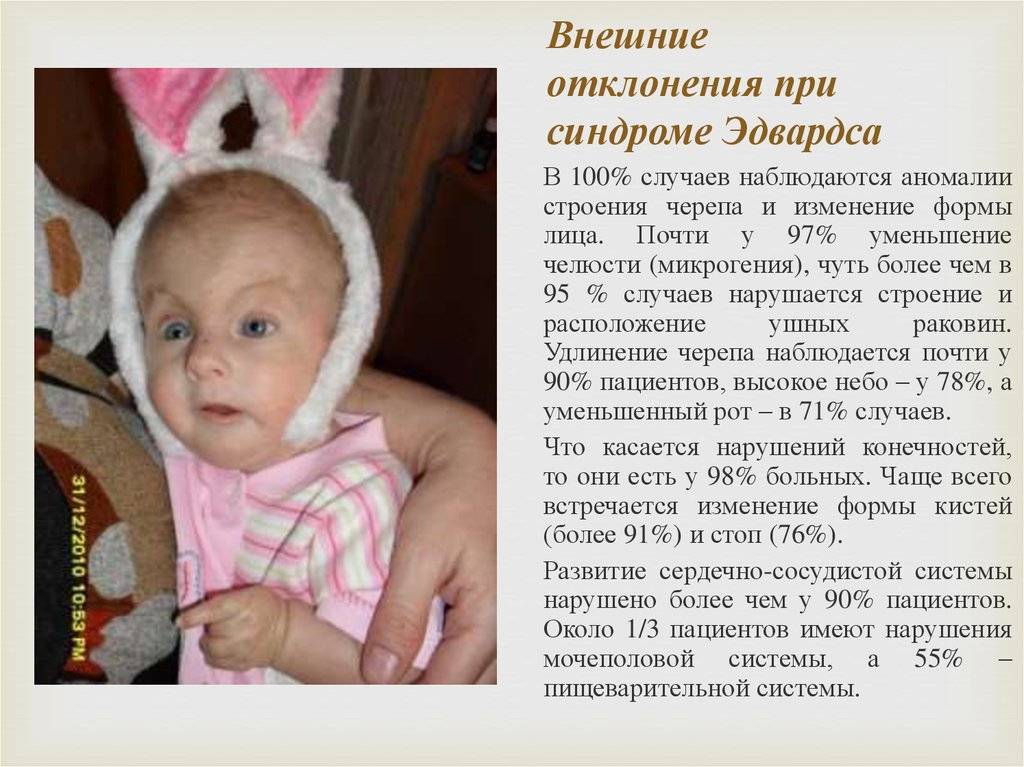
Частота
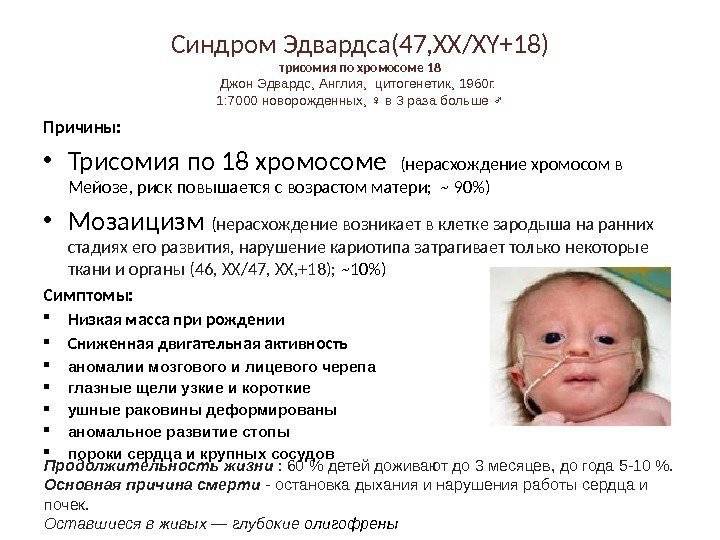
В 60 случаях мутаций из 100 дети с рассматриваемым синдромом погибают внутри живота матери, потому что из пороки несовместимы с жизнью. Но выживаемость детей с синдромом Эдвардса достаточно высокая (чуть ниже, чем у плодов с трисомией 21). На 3-8 тысяч младенцев один рождается в рассматриваемым диагнозом.
Врачи говорят, что среди младенцев женского пола болезнь встречается в три раза чаще, чем среди мальчиков. Большой риск родить ребенка с данными отклонениями у рожениц, которым более 30 лет. На проятжении первых 12 месяцев жизни умирает около 90 детей из 100 с таким диагнозом. Мальчики живут в среднем от 2 до 3 месяцев, а девочки около 10 месяцев. Шансы, что ребенок с синдромом Эдвардса сможет дожить до взрослых лет, мизерные. Осложнения пороков развития становятся причинами смерти детей:
- кишечная непроходимость
- сердечно–сосудистая недостаточность
- пневмония
- удушье
Зачем нужны?
Что могли предложить государственные и частные медучреждения несколько лет назад, да и сейчас тоже? Прежде всего, это двойной скрининг в 11-13 недель: УЗИ, на котором замеряют КТР, ТВП и наличие/размер носовой кости ребенка + биохимический анализ крови, оценивающий уровни β-ХГЧ и PAPP-A. Исходя из данных УЗИ, анализа крови и возраста матери система просчитывает индивидуальные риски рождения ребенка с хромосомной патологией. При высоких рисках генетик предлагает провести инвазивную диагностику (биопсию хориона, амниоцентез, кордоцентез) или подождать повторного скрининга в 16-18 недель. Но каково это – жить в ожидании?
Давайте добавим к этому то, что беременность после ЭКО особенно долгожданная, выстраданная. И если не проводилась предимплантационная генетическая диагностика эмбрионов, то мысли о хромосомной патологии нет-нет, но добавят свою ложку дегтя. А инвазивный скрининг пугает еще сильнее, ведь с ним всегда остается вероятность непреднамеренного прерывания беременности и внутриутробного инфицирования. А между тем вероятность рождения ребенка «с особенностями» достаточно велика.
Риск рождения ребенка с хромосомной патологией
|
синдром Дауна |
синдром Шерешевского-Тернера |
синдром Клайнфельтера |
синдром Эдвардса |
синдром Патау |
триплоидия |
|
1:700 |
1:1 500 |
1:700 |
1:6 000 |
1:7 000 |
1:1 000 |
Причины
При отсутствии в анамнезе семьи данного заболевания, при абсолютном здоровьем родителей, всё равно есть риск рождения ребенка с данным заболеванием. Науке известно, что клетка человека включает 46 хромосом. В яйцеклетке и сперматозоиде находится по двадцать три хромосомы. Когда они объединяются, то объединяется и количество хромосом. Причины синдрома Эдвардса на сегодняшний день изучены недостаточно.
Исследователи говорят, что вследствие мутаций генов формируется в 18-й паре хромосом одна лишняя. В 2 случаях данной болезни из 100 восемнадцатая хромосома удлиняется, при этом 47-й хромосомы не формируется, а происходит транслокация.
В трех случаях болезни из ста врачи говорят о мозаичной трисомии. Это значит, что лишняя хромосома присутствует только в части клеток организма плода, а не абсолютно во всех. Но по симптомам три описанные варианта болезни сходятся. Только в первом случае течение может быть тяжелым и больше шансов летального исхода.
Что такое анеуплоидия, трисомия, транслокация, мозаицизм
В каждой клетке человеческого организма находится 46 хромосом, в которых выделяют две группы: 22 пары аутосом (пронумерованных с 1 по 22, в зависимости от размера) и пара половых хромосом (XX у женщин, XY у мужчин). Каждая хромосома в паре является гомологичной другой хромосоме в паре.
В норме человек имеет диплоидный набор хромосом, то есть в каждой клетке содержится двойной комплект каждой из 23 хромосом.
Но есть ситуации, в которых клетки содержат ненормальный, не кратный 46, набор хромосом, что называется анеуплоидией. Анеуплоидия может выражаться, например, в наличии добавочной хромосомы (n + 1, 2n + 1 и т. п.) или в нехватке какой-либо хромосомы (n — 1, 2n — 1 и т. п.).
Формы анеуплоидии:
- моносомия (наличие одной из пары хромосом, например, синдром Шерешевского-Тернера, выражающийся в наличие одной половой Х-хромосомы)
- трисомия (наличие трех вместо 2 хромосом пары).
- тетрасомия (4 гомологичные хромосомы вместо пары в диплоидном наборе)
- пентасомия (5 вместо 2-х) встречаются чрезвычайно редко.
Дальше речь пойдет о самых частых хромосомных аномалиях — трисомиях. В некоторых случаях дополнительная хромосома представлена целой отдельной хромосомой (полная трисомия), а в некоторых этот генетический материал переносится на другую хромосому, что называют транслокацией.
Среди транслокаций также выделяют:
- реципроктную транслокацию, когда неготомологичные хромосомы обмениваются участками
- робертсоновскую транслокацию (см.рис), при которой две неготомологичные хромосомы объединяются в одну.
- Сбалансированная транслокация не сопровождается утратой генетического материала.
Мозаицизмом называют ситуацию, когда среди всех клеток организма есть нормальные, а есть клетки с патологией (например, с трисомией). В этом случае степень отклонений зависит от количества клеток, которые имеет ненормальный генетический материал.
Хромосомы в случае синдрома Патау — Трисомия 13
Хромосомы в случае синдрома Эдвардса — Трисомия 18
Когда следует проводить пренатальное тестирование?
Базовое неинвазивное пренатальное тестирование проводится при каждой беременности. К ним относятся: УЗИ, анализ крови и биохимия крови матери.
Первое ультразвуковое сканирование может быть выполнено очень рано, чтобы подтвердить положительный результат теста на беременность. При неосложненной беременности рекомендуется повторять ультразвуковое обследование не чаще одного раза в каждом триместре, поэтому обычно до родов проводят не менее 3-4 ультразвуковых исследований.
Если результаты обычных тестов неубедительны или показывают отклонения от нормы, врач, отвечающий за беременность, может порекомендовать более частые тесты или посоветовать рассмотреть возможность проведения инвазивных тестов.
В большинстве случаев расширенная диагностика подтверждает правильное течение беременности, а в случае выявления отклонений от нормы позволяет подготовиться к быстрому раннему вмешательству после родов или провести лечение до родов.
Амниоцентез чаще всего проводят на 16-18 неделе беременности. Не рекомендуется делать это слишком поздно (после 20 недели беременности). Результаты амниоцентеза появятся в течение нескольких недель.
Заключение
1. Не каждую беременность удается сохранить на малых сроках. В большом проценте случаев выкидыши обусловлены хромосомными нарушениями у плода, и родить живого ребенка невозможно. Гормональное лечение может отсрочить момент выкидыша, но не может помочь зародышу выжить.
2. Повышенная нестабильность генома супругов является одним из причинных факторов бесплодия и невынашивания беременности. Выявить такие супружеские пары помогает цитогенетическое обследование с анализом на хромосомные аберрации. В некоторых случаях повышенной нестабильности генома специальная антимутагенная терапия может помочь повысить вероятность зачатия здорового ребенка. В других случаях рекомендуется донорская инсеминация или использование донорской яйцеклетки.
3. При невынашивании беременности, обусловленном хромосомными факторами, организм женщины может «запомнить» неблагоприятный иммунологический ответ на плодное яйцо (иммунологический импринтинг). В таких случаях возможно развитие реакции отторжения и на зародыши, зачатые после донорской инсеминации или с использованием донорской яйцеклетки. В таких случаях рекомендуется проведение специального иммунологического обследования.
Теги:
генетика, акушерство, гинекология