SQLITE NOT INSTALLED
Терапия сывороточной болезни

Лечение заболевания во многом зависит от формы течения недуга. В любом случае, в первую очередь нужно позаботиться об отмене лекарства, вызвавшего аллергию. Для быстрой элиминации антигена, избавления от вредоносного вещества показана инфузионная терапия, прием сорбентов и очистительная клизма.
При легком течении дополнительно назначаются препараты кальция, Аскорутин, противоаллергические средства.
При лечении недуга больному стоит придерживаться гипоаллергенной диеты, возможно проведение разгрузочных дней. Но объем потребляемой жидкости должен оставаться высоким.
Антикоагулянты.
Хороший эффект приносит лечение антикоагулянтами — препаратами, уменьшающими свертываемость крови. Они помогают справиться с причиной болезни, но применять их стоит лишь под контролем лабораторных показателей крови.
Противовоспалительные средства.
Для снижения температуры тела, а так же при суставных поражениях показаны Вольтарен, Ибупрофен, Анальгин.
Гормональные препараты.
При поражении сердца, сосудов, нервной системы назначаются гормоны коры надпочечников — кортикостероиды, которые обладают выраженным противоаллергическим и противовоспалительным действием.
Симптоматическая терапия.
Если имеются показания, возможно назначение мочегонных, обезболивающих препаратов и других лекарственных средств.
При анафилактическом шоке проводятся противошоковые мероприятия, больной немедленно госпитализируется в стационар.
Как вводится сыворотка
Вводится аутологичная сыворотка подкожно по индивидуальным схемам, когда кратность введения и вводимая доза зависят от индивидуальной переносимости препарата. Поэтому лечение аутосывороткой правильнее проводить аллергологам. Кроме того, аутосыворотка применяется для диагностики аутоиммунного варианта хронической крапивницы (тест с аутосывороткой) и активно применяется в офтальмологии, неврологии и др.
Задайте вопрос аллергологу. Онлайн. Бесплатно.
Использована литература:
Autologous serum therapy in chronic urticaria: old wine in a new bottle / A.K. Bajaj, A. Saraswat, A. Upadhyay at el. //Indian J. Dermatol. Venereol. Leprol. – 2008. – V.74, (2). – P.109-113.
Autologous whole blood injections to patients with chronic urticaria and a positive autologous serum skin test: a placebo-controlled trial / P Staubach, K Onnen, A Vonend at el. // Dermatology. – 2006. – V.212,(2). – P.150-159.
Greaves, M. Chronic urticaria / M.Greaves // J. Allergy Clin. Immunol. – 2000. – V.105, (4). – P.664-672.
Mori, O. Autologous whole blood intramuscular injection as a cure for chronic urticaria: report of a patient in whom intradermal injection of autologous serum continued to cause a weal-and-flare response / O. Mori, T. Hashimoto // Br. J. Dermatol. – 1999. – V.140, (6). – P.1192-1193.
Что такое сывороточная болезнь?
Сывороточная болезнь – одна из форм аллергических реакций организма, возникающая как ответ на поступление в организм чужеродных белков. У здоровых людей присутствие белка животного происхождения не вызывает каких-либо негативных последствий. Даже наоборот, препараты с белковой составляющей оказывают лечебное действие или предохраняют от заболеваний.
Белковый компонент находится в различных лекарствах: вакцинах, препаратах крови, сыворотках. Но если иммунная система скомпрометирована, склонна к ненормальному ответу, это может стать причиной развития болезни. Зафиксированы случаи развития сывороточной болезни при лечении препаратами, в состав которых входит животный белок, например, при использовании гормонов – инсулина, АКТГ.
При лечении некоторыми группами антибиотиков (пенициллинами, сульфаниламидами, цефалоспоринами), а также при использовании противовоспалительных средств и цитостатиков возможно развитие сывороточноподобных реакций. Хотя в составе этих препаратов нет белка, но при их использовании возможно появление симптомов, схожих с сывороточной болезнью.
Таблица 1. Перечень основных диагностических иммунных сывороток, их получение, применений в клинической иммунологии и форма выпуска
|
Наименование препарата |
Получение сыворотки и иммунологическая реакция, в которой |
Применение в клинической иммунологии |
Форма выпуска |
|
Антисыворотка к С-реактивному белку |
Сыворотка крови ослов, морских свинок или других видов |
Обнаружение С-реактивного белка в сыворотке крови при |
Флаконы или ампулы по 1 МА |
|
Гравидодиагностикум |
Адсорбированная сыворотка крови кролика, иммунизированного |
Выявление беременности в ранние сроки |
Ампулы< по 3 мл |
|
Иммунодиагностикум для выявления первичного рака печени и |
Моноспецифическая сыворотка крови кролика против |
Диагностика первичного рака печени и эмбрионального рака |
Ампулы по 1 мл |
|
Люминесцирующие (флюоресцирующие) сыворотки против |
Сыворотки крови животных, иммунизированных препаратами |
Выявление различных антигенов и антител к ним методом |
Ампулы по 1 мл |
|
Моноспецифические сыворотки против сывороточных |
Сыворотки крови кроликов или баранов, иммунизированных |
Количественное определение иммуноглобулинов различных |
Ампулы по 1 мл |
|
Препарат для выявления ревматоидного фактора (ДРФ) |
Иммуноглобулин человека, сорбированный на |
Обнаружение ревматоидного фактора в крови больных |
Ампулы по 1 мл |
|
Стандартные сыворотки антирезус |
Сыворотка крови лиц, сенсибилизированных к резус-фактору в |
Определение резус-фактора |
Ампулы по 2 и 5 млi |
|
Сухая гемолитическая сыворотка |
Сыворотка крови кроликов, иммунизированных эритроцитами |
Диагностика сифилиса и других инфекционных болезней, |
Ампулы по 1 МЛ |
|
Сыворотка для пробы Кумбса |
Сыворотка крови животных, иммунизированных белком крови |
Определение резус-фактора |
Ампулы по 1, 2 к 5 мл |
|
HLA-тестовые реактивы (сыворотки) |
Сыворотка крови женщин, сенсибилизированных во время |
Определение HLA-фенотипа (тканевое типирование донора и |
Ампулы по 0,2; 0,5 мл |
|
NA-, NB-тестовые реактивы (сыворотки) |
Сыворотка крови больных, сенсибилизированных многократным |
Определение NA-,NB-фенотипа (тканевое типирование донора |
Ампулы по 0,2 и 0,5 мл |
Что такое лечебная сыворотка?
Для лечения и профилактики опасных болезней, при укусах ядовитых змей нередко используют лечебные сыворотки. Это действенные препараты, изготовленные из крови животных или переболевших данным заболеванием людей. Эффективность лечебных сывороток обусловлена содержанием в лекарстве готовых антител, которые борются с инфекцией.

Сыворотки используются при лечении ботулизма, дифтерии, столбняка и других опасных токсических заболеваний. Например, при оказании помощи при ранениях, с целью профилактики столбняка, вводится противостолбнячная сыворотка.
В случае укуса ядовитых змей такие препараты становятся незаменимыми. Благодаря введению сыворотки нейтрализуется возбудитель заболевания и образуется стойкий иммунитет. Но поскольку чужеродные антитела относятся к белковой природе, организм человека может воспринять их как потенциальную опасность и активировать иммунную систему.
Диагностика
Разговор с пациентом и его родителями.
При сборе анамнестических данных врач обращает внимание на предрасположенность к аллергическим заболеваниям, введение сыворотки или вакцины незадолго до развития болезни. Осмотр пациента
Осмотр пациента.
Диагноз устанавливается врачом-аллергологом, выявившим признаки сывороточной болезни. Врач дифференцирует сыпь, замечает ее локализацию, место появления и широту распространения. В случае необходимости показана консультация смежных специалистов для выявления заболеваний других органов и систем.
Лабораторное подтверждение.
При подозрении на сывороточную болезнь нужно обязательно провести лабораторную диагностику с целью уточнения диагноза.
Анализ крови.
В продромальный период в клиническом анализе наблюдается лейкоцитоз, невысокая СОЭ, а в период разгара болезни – высокая СОЭ, снижение лейкоцитов, относительный лимфоцитоз. В некоторых случаях отмечается снижение тромбоцитов, низкий сахар крови. В сыворотке крови повышается уровень С-реактивного белка, увеличиваются трансаминазы.
Анализ мочи.
При развитии болезней почек в моче определяется белок, микрогематурия, гиалиновые цилиндры, что говорит о поражении клубочков почек.
Аллергологические исследования.
Благодаря этим исследованиям определяют концентрацию иммунных комплексов методом иммуноферментного анализа, иммунодиффузии. Определяют уровень иммуноглобулина Е, проводят базофильный тест Шелли.
Лечение хронической крапивницы – эффективность аутологичной сыворотки
В некоторых исследованиях, в том числе зарубежных, показана высокая эффективность и безопасность применения аутологичной сыворотки («аутосеротерапия») при лечении различных вариантов хронической крапивницы (аутоиммунной, холодовой крапивницы и фотосенсибилизации). Но не могу не сказать о следующем. В настоящее время все лечебно-диагностические рекомендации основаны на принципах доказательной медицины. Исследований доказательности класса А (прим. 1) по аутосеротерапии, подтверждающих клиническую эффективность этого метода лечения при крапивнице, пока нет.
Примечание 1: Доказательность считается наивысшей (класс А) при наличии данных большого количества рандомизированных клинических исследований, средней (класс В) при ограниченном количестве рандомизированных исследований, нерандомизированных исследованиях или данных журналов наблюдений. Низший класс (С) относился к рекомендациям, основанием для которых служило мнение экспертов.
Итак, аутологичная сыворотка («аутосыворотка») представляет собой препарат, изготовленный из собственной крови больного специальным образом, в стерильных условиях (прим. 2) и хранится в персонифицированных флаконах.
Примечание 2: Особенности приготовления и хранения препарата позволяют не многим учреждениям проводить лечение аутологичной сывороткой. В Красноярске данный метод применяется всего в нескольких медицинских учреждениях.
Предполагают, что механизм действия аутологичной сыворотки основан на блокировании аутоантител (IgG1, IgG3, IgG4) к альфа-цепи высокоаффинных рецепторов IgE (FceRI) и аутоантител к IgE.
Как проявляется сывороточная болезнь?
После инкубационного периода, который никак не выдает развитие недуга, начинают проявляться первые симптомы болезни. Появляется характерная для продромального периода «малая симптоматика». Больной замечает невыраженное покраснение кожного покровав, сыпь в месте введения лекарства, увеличение лимфатических узлов.
В острый период появляются характерные признаки болезни.
Повышение температуры тела.
Лихорадка обычно небольшая, до 38 ºС, но в ряде случаев возможно повышение температуры до 39 — 40 ºС. Температурная реакция сопровождается скованностью и болью в суставах.
Высыпания.
Затем появляется уртикарная сыпь, сопровождающаяся выраженным зудом. В связи с полиморфизмом, сыпь может напоминать проявления аллергических и инфекционных заболеваний. Поэтому начало сывороточной болезни легко спутать с корью, скарлатиной или крапивницей. Отличие состоит в распространение сыпи, при сывороточной болезни высыпания появляются с месте введения лекарственного препарата.
Суставные проявления.
Одновременно с появлением сыпи снижается температура тела, усиливаются проявления со стороны суставов, к скованности в движениях присоединяется выраженная болезненность и припухлость. Чаще всего поражаются коленные суставы, голеностопные и лучезапястные, суставы кистей.
Расстройства кровообращения.
Этот симптом также совпадает по времени с появлением сыпи. Больной отмечает появление отеков на лице, увеличение лимфатических узлов, умеренно болезненных при прикосновении. В отдельных случаях увеличивается кроветворный орган – селезенка.
Болезни сердца.
Реагирует на болезнь и сердечная мышца, нередко диагностируется миокардит, ишемические проявления, и даже инфаркты. Больной жалуется на боль в груди, появление одышки при обычных нагрузках, чувствует сердцебиение.
Нарушение пищеварения.
При тяжелом течении болезни происходит поражение пищеварительной системы с развитием диареи, рвоты, тошноты и боли в области живота.
Болезни мочевыделительной системы.
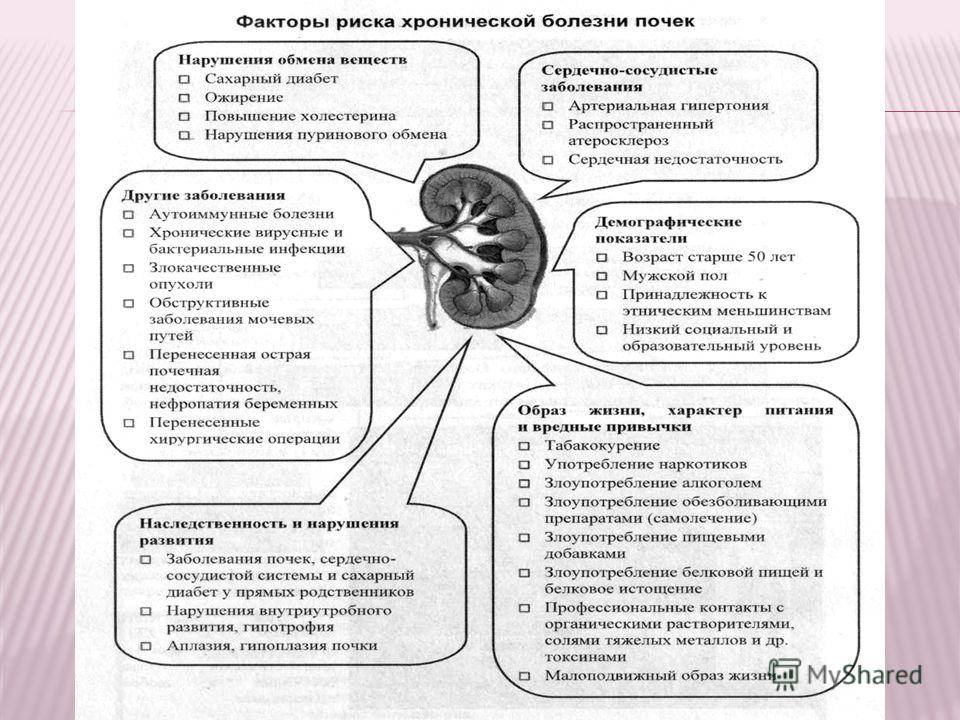
Иммунные комплексы поражают ткань сосудов почек с развитием хронического воспаления в ней – гломерулонефрита. Со временем заболевание почек прогрессирует и способствует развитию почечной недостаточности и отечного синдрома.
Поражение других органов и систем.
Распространение процесса приводит к серьезным заболеваниям со стороны легких (эмфизема и отек легких), печени (гепатит), нервной системы (невриты, менингоэнцефалиты).
Симптоматика сывороточной болезни зависит от формы и течения заболевания. При легком течении проявления болезни ограничиваются нарушением самочувствия, небольшой температурой и сыпью. В 50 % случаев сывороточной болезни диагностируется легкая форма, правильное лечение которой приводит к быстрому выздоровлению. При среднетяжелом и тяжелом течении общие симптомы более выражены, наблюдаются признаки поражения органов и систем.
Лечение Лекарственной аллергии у детей:
Если возникли подозрения на лекарственную аллергию у ребенка, сразу отменяют те препараты, которые он получает. Если вызвана острая реакция, промывают желудок, назначают солевые слабительные, дают малышу энтеросорбенты, антиаллергические лекарства. Среди энтеросорбентов распространены активированный уголь, белый уголь, полифепан и т.д.
При тяжелых симптомах лекарственной аллергии у ребенка нужна срочная госпитализация – вызывайте скорую помощь. Ребенку назначают постельный режим и обильное питье, чтобы препараты как можно быстрее «вышли» из организма.
Анафилактический шок
Для лечения анафилактического шока как очень тяжелого состояния применяют кортикостероиды. Вводят преднизалон, доза которого 50-150 мг или больше, гидрокортизон (внутримышечно или внутревенно) – 50-200 мг. При асфиксии и удушье вводят эуфиллин в дозах, соответствующих возрасту. Также врачи могут назначить антигистаминные препараты: пипольфен (не всегда рекомендуется из-за выраженного гипотензивного действия), супрастин.
При появлении признаков сердечной недостаточности вводится корглюкон 0,06%-ный раствор 0,3–0,5-1,0 в изотоническом растворе хлорида натрия. Если аллергическая реакция развилась на введение пенициллина, то вводится 1 000 000 ЕД пеннициллиназы. Также для лечения применяют противошоковые жидкости (плазмазамещающие растворы).
При критическом состоянии проводятся реанимационные мероприятия: искусственное дыхание, закрытый массаж сердца, интубация бронхов. При отеке гортани проводят трахеотомию.
Отек Квинке
Прогноз благоприятный при расположении отека на коже. Опасность представляет отек в области жизненно важных органов, например, гортани (вызывает удушье). Срочно вводят антигистаминные средства, мочегонные препараты типа лазекса и фуросемида в дозах, адекватных возрасту больного. Тяжелые случаи требуют применения кортикостероидов.
Аллергическая гранулоцитопения
Нужно как можно быстрее прекратить контакт ребенка с лекарствами. Лечение проводится кортикостероидами в течение 7-10 дней. По показаниям производят переливание плазмы или лейкоцитарной массы.
Online-консультации врачей
| Консультация специалиста банка пуповинной крови |
| Консультация массажиста |
| Консультация гастроэнтеролога детского |
| Консультация пульмонолога |
| Консультация психиатра |
| Консультация инфекциониста |
| Консультация косметолога |
| Консультация невролога |
| Консультация генетика |
| Консультация иммунолога |
| Консультация хирурга |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация психоневролога |
| Консультация аллерголога |
| Консультация общих вопросов |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Профилактика Лекарственной аллергии у детей:
Профилактические меры делят на первичные и вторичные. Первичные заключаются в том, что нужно более тщательно подходить к выбору лекарственных препаратов для ребенка с аллергией, в особенности если у него атопический диатез и аллергические заболевания.
Вторичная профилактика сводится к недопущению введения медикамента, на который ребенок уже давал аллергическую реакцию.
Сведения о первой аллергической реакции необходимо написать красными буквами на лицевой стороне поликлинической истории развития и истории болезни в стационаре.
Родители и дети старшего возраста должны быть информированы о нежелательной реакции на лекарство.
Патогенез (что происходит?) во время Лекарственной аллергии у детей:
Большинство лекарственных препаратов подвергается в организме метаболическим превращениям. Так образуются соединения, которые выделяются из организма ребенка. Если в процессе биологической трансформации формируется вещество, которое может соединяться с белками организма, это представляет собой предпосылку для аллергических реакций организма. В основном такое бывает у детей с особой или измененной активностью ферментативных систем, например, при сниженной активности ацетилтрансферазы печени или при определенном метаболизме веществ.
Если лекарственное вещество превращается в гаптен и далее соединяется с белками организма, образуется полноценный иммуногенный комплекс, на который у организма возникает иммунная реакция. В итоге формируются специфические антитела и сенсибилизированные Т-лимфоциты.
Псевдоаллергические реакции отличаются тем, что в них не принимают участия иммунологические механизмы. Лекарственная псевдоаллергия у ребенка развивается после высвобождения гистамина из тучных клеток и базофиллов под влиянием какого-либо лекарства. Данное высвобождения гистамина вызывают:
- рентгеноконтрастные вещества,
- плазмозаменители,
- миорелаксанты,
- анестетики,
- йод- и бромсодержащие препараты,
- витамины группы В,
- миорелаксанты и пр.
Причиной развития псевдоаллергической реакции у детей могут стать процессы накопления гистамина в тканях (если нарушены механизмы его активации). Такое бывает при болезнях почек и печени. Также в некоторых случаях псевдоаллергические реакции на лекарства становятся результатом неспецифической активации комплемента. При этом формируются С3а, С5а, С4а и т.д., которые способствую высвобождению содержимого тучных клеток и гистамина.
Сывороточная болезнь: лечение
План лечения при подтвержденном диагнозе сывороточная болезнь должен быть определен профильным специалистом (аллергологом-иммунологом) в индивидуальном порядке. При выборе тактики лечения необходимо ориентироваться на возраст пациента, его общее состояние, наличие сопутствующих патологий, хронических заболеваний и другие параметры.
Как правило, лечение имеет следующие направления:
- Отмену тех лекарственных средств, которые вызвали аллергическую реакцию. Необходимо перестать вводить пациенту сыворотки или антибактериальные средства, вызывающие индивидуальную реакцию гиперчувствительности.
- Выведение всеми доступными способами аллергена из организма пациента. С этой целью назначают энтеросорбенты, инфузионную терапию, очистительные клизмы, промывание желудка и другие процедуры.
- Назначение симптоматической терапии, включающей противоаллергические средства, а также препараты, назначенные смежными специалистами.
- Применение глюкокортикоидных гормонов. Дозировка и способ введения препаратов выбираются в индивидуальном порядке. Продолжительность терапии составляет 1-2 недели до полного исчезновения симптомов аллергической реакции.
На период лечения больному назначают гипоаллергенную диету, которая исключает любые продукты питания, которые потенциально могут вызывать развитие аллергических реакций. В остром периоде специалисты рекомендуют разгрузочные дни или даже голодную паузу.
При анафилактическом шоке пациента необходимо в срочном порядке доставить в стационарное отделение, где есть соответствующие средства для реанимации и оказания экстренной помощи. Стандартные методы лечения и профилактики при анафилактическом шоке недейственны и могут стать причиной летального исхода.
Факторы развития сывороточной болезни
Возможно развитие болезни при подкожном и внутримышечном введении лекарственного препарата, но частота таких случаев и выраженность симптомов намного ниже. Болезнь практически не встречается при пероральном приеме препарата, в отличие от применения внутривенных инъекций.
Повторное применение лекарства.
Риск развития аллергии увеличивается с каждым новым введением лекарства, применением курсового лечения.
Если при применении какого-либо лекарственного препарата были зафиксированы признаки аллергии, об этом нужно обязательно сообщить врачу. Высоки риски развития более серьезных осложнений при повторных применениях лекарства.
Количество лекарственного средства.
Существует зависимость риска появления сывороточной болезни от количества введенного препарата. Высокие дозировки лекарственных средств способствуют развитию подобного состояния.
Качество препарата.
Препарат с высоким уровнем очистки, прошедший контроль качества, с меньшей вероятностью приведет к появлению болезни.
Наследственная предрасположенность.
Развитие сывороточной болезни характерно для людей с наследственной предрасположенностью, склонностью к появлению других аллергических реакций.
Сывороточная болезнь: диагностика
Диагноз устанавливают на основании данных сбора анамнеза, результатов лабораторных исследований и первичного осмотра пациента. В ходе сбора анамнеза выясняют, имеет ли больной аллергические реакции в анамнезе, а также необходимо установить, были ли сделаны манипуляции с введением вакцины или сыворотки, непосредственно перед тем, как у пациента появились характерные симптомы.
В ходе первичного осмотра врач-аллерголог исследует кожные покровы на наличие характерной сыпи, оценивает ее характер и локализацию, исследует место введения препарата, а также проводит осмотр и опрос пациента на предмет наличия нарушений в работе внутренних органов. В ходе такого осмотра могут быть выданы направления для дальнейшего обследования пациента у нефролога, кардиолога, инфекциониста и других узких специалистов.
Для уточнения диагноза важное значение имеют лабораторные методы. Могут наблюдаться изменения в лейкоцитарной формуле и другие характерные признаки, которые позволяют с большой вероятностью заподозрить у пациента сывороточную болезнь
Один из диагностических признаков – повышенная концентрация в крови С-реактивного белка.
Также проводят иммунологические исследования для определения концентрации циркулирующих иммунных комплексов. Наиболее информативными считают методы ИФА, тест Шелли, а также тесты, позволяющие определить чувствительность к антибактериальным препаратам пенициллинового ряда.
На основании совокупности полученных данных может быть поставлен точный диагноз. Требуется дифференциальная диагностика с аллергическими реакциями другой этиологии, инфекционными болезнями, гломерулонефритом, ревматическими заболеваниями и некоторыми другими патологиями.
Лучшие врачи-Иммунологи
Чижикова Марина Дмитриевна
Гастроэнтеролог, Иммунолог
Cтаж 31 год
Стоимость приема от 3000 р.
2700р. только на glavvrach.net!
-
среда
28 апр 2021 -
четверг
29 апр 2021 -
пятница
30 апр 2021 -
вторник
4 май 2021
г. Москва, Цветной б-р, д. 30, корп. 2. Проспект мира, Сретенский бульвар, Сухаревская, Трубная, Цветной бульвар
Сергеев Андрей Викторович
Аллерголог, Иммунолог
Cтаж 21 год
Стоимость приема от 2800 р.
1700р. только на glavvrach.net!
-
среда
28 апр 2021 -
пятница
30 апр 2021
г. Москва, Ломоносовский пр-т, д. 25, корп. 1. Университет, Краснопресненская, Улица 1905 года
Царевский Кирилл Львович
Аллерголог, Пульмонолог, Иммунолог
Cтаж 14 лет
Стоимость приема от 3500 р.
1750р. только на glavvrach.net!
-
среда
28 апр 2021 -
четверг
29 апр 2021 -
суббота
1 май 2021
г. Москва, Школьная, д. 46. Площадь Ильича, Римская, Крестьянская застава, Марксистская, Таганская, Таганская
Буцких Юлия Владимировна
Терапевт, Иммунолог
Cтаж 22 года
Стоимость приема от 2200 р.
-
среда
28 апр 2021 -
четверг
29 апр 2021 -
пятница
30 апр 2021
г. Москва, ул. Давыдковская, д. 5. Славянский бульвар
Теник Юлия Николаевна
Аллерголог, Иммунолог
Cтаж 22 года
Стоимость приема от 2400 р.
-
вторник
27 апр 2021 -
пятница
30 апр 2021 -
вторник
4 май 2021
г. Москва, ул. Донская, д. 28. Шаболовская
Алгоритм выявления аллергена
1 этап
Как заподозрить аллергию:
- заложенность носа, насморк, зуд в носу, частое чихание;
- зуд век, слезотечение, «песок» в глазах, покраснение глаз;
- першение в горле, кашель, удушье;
- сухость кожи, отёки век, губ, др. участков тела.
Эти симптомы протекают без повышения температуры, постоянно появляются, то необходимо задуматься о том, что может быть это аллергия и…
2 этап
Посещение врача аллерголога-иммунолога, который на приеме соберет анамнез, сопровождающийся длительным расспросом пациента. И чем больше врач спрашивает, тем лучше врач.
Бегите от аллергологов, которые не задают вам множества вопросов, а сразу назначают дорогостоящие анализы.
3 этап
Аллергопробы. С их помощью выявляют аллерген, послуживший причиной реакции. На руке делают лёгкие царапинки, на каждую наносят по капле раствора аллергена. И смотрят реакцию.
Аллергопробы могут не сработать и показать как ложноотр., так и ложноположит. результаты, тогда есть альтернатива и сейчас она выходит на первое место.
Это сдача анализа крови на спец. IgE (не зависит от лекарств, которые принимает пациент, может сдаваться в любое время и самое главное даже во время болезни)
4 этап
Лечение от аллергии должен назначать врач! И никак не реклама по телевизору или в интернете, и уж точно не соседка по дому, у которой нет медицинского образования.
5 этап
Подобрав базисную терапию (лечение, которое предупреждает обострение заболевания) грамотный врач аллерголог обязательно обсудит с вами возможность проведения аллергенспецифической иммунотерапии (АСИТ), которая является единственным реальным методом избавления от аллергии.
Так что же такое аутосеротерапия?
Начну издалека. Крапивница – одно из самых распространенных заболеваний кожи. В большинстве случаев причину хронической крапивницы установить не удается, даже при самом тщательном обследовании, что снижает эффективность лечения. Стойкие клинические симптомы крапивницы хоть и не представляют угрозы для жизни пациента, но заметно ухудшают их качество жизни.
Исследования последних лет свидетельствуют о том, что у 30-40% больных крапивница обусловлена аутоиммунными нарушениями, а именно образованием IgG-аутоантител, направленных против IgE или рецепторов к IgE (Fce R1), в результате чего активизируются тучные клетки с выбросом биологически активных веществ, которые ответственны за проявления крапивницы.
Аутоимунная крапивница хуже всего поддается традиционной терапии. Поэтому ее выявление является крайне важным для определения тактики ведения этих больных, так как основными методами лечения, ведущих к купированию обострения у больных с аутоиммунной крапивницей, являются плазмаферез, внутривенное введение иммуноглобулина, применение циклоспорина А и глюкокортикостероидов. Но вышеперечисленные методы лечения в большинстве случаев обладают серьезными побочными эффектами или не показаны в отдельных случаях, что заставляет исследователей вести поиск других методов лечения.