SQLITE NOT INSTALLED
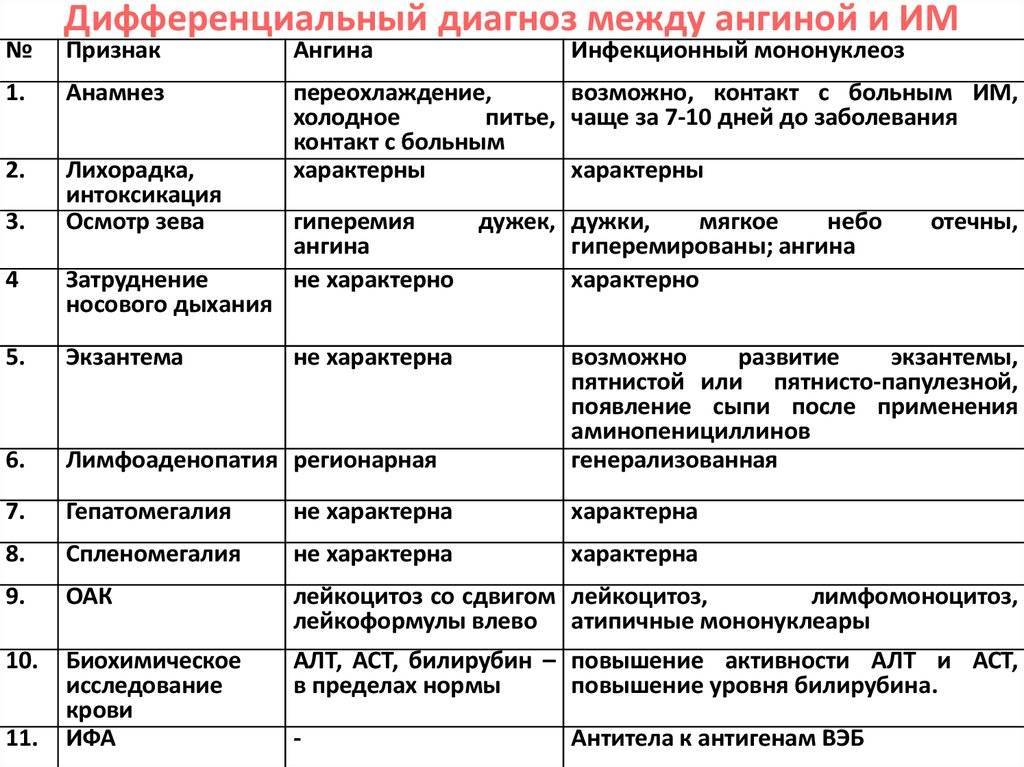
Нарушение свёртываемости крови: симптомы
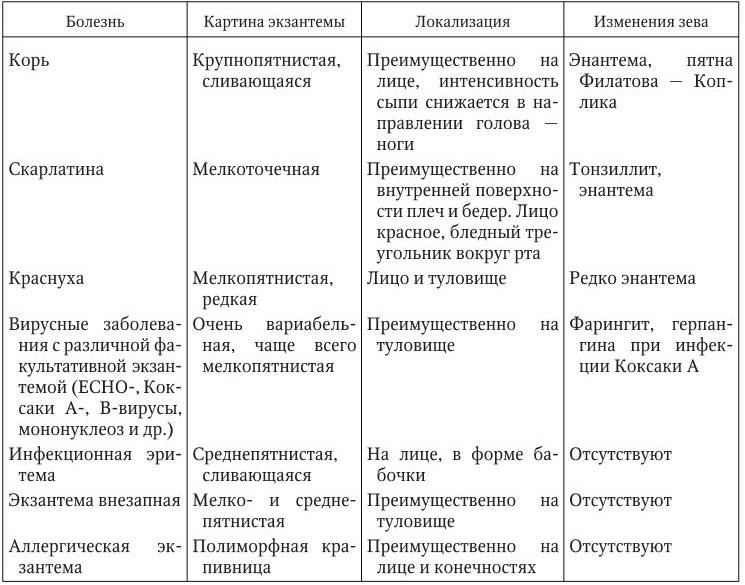
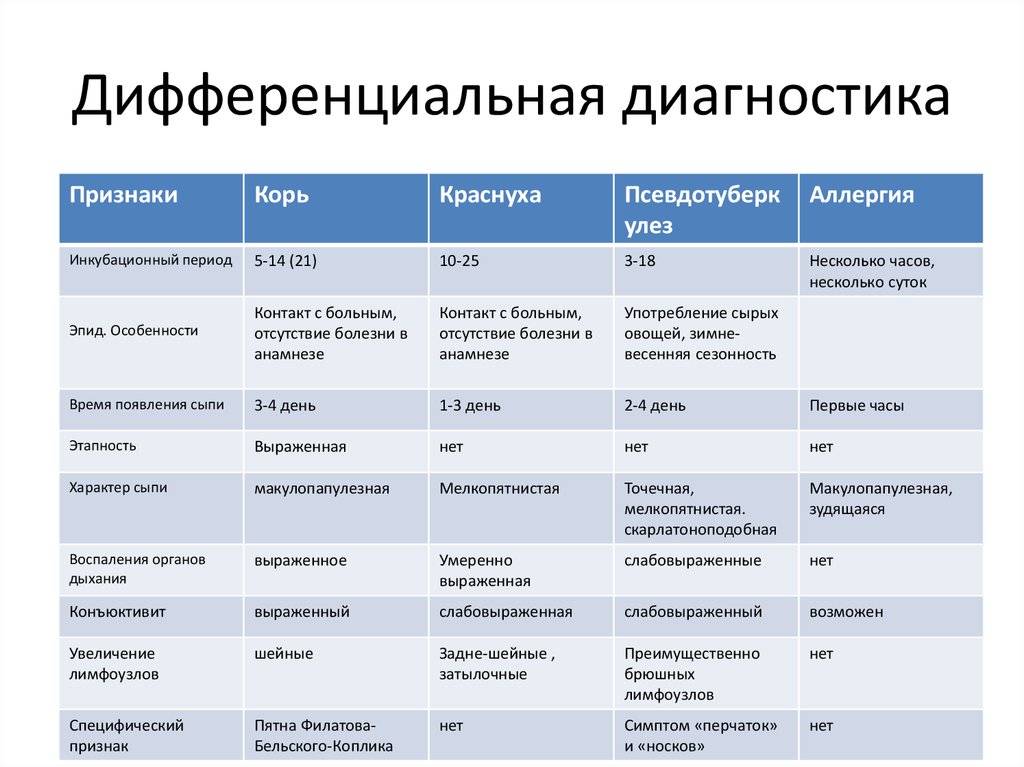
Клинические проявления заболеваний, перечисленных выше, сходны, но появляются в разных сочетаниях и с разной интенсивностью. Геморрагический синдром представлен следующим:
- Кровоизлияния в кожу и клетчатку;
- Кровоточивость дёсен и других слизистых оболочек;
- Формирование синяков даже при лёгких ударах и компрессиях;
- Систематические спонтанные носовые кровотечения;
- Интенсивные менструации у женщин;
- Длительные кровотечения даже при минимальных повреждениях мелких кровеносных сосудов;
- Изливания крови в мышечные и суставные ткани, инициирующие некроз.
Признаки тромбогеморрагического синдрома при нарушениях свёртываемости крови:
- Геморрагическая сыпь, синяки, гематомы;
- Интенсивная кровоточивость из мест уколов и ран;
- Бледность кожных покровов, её холодность;
- Отёки желудочно-кишечного тракта;
- Сочетание некрозных очагов и множественных кровоизлияний.
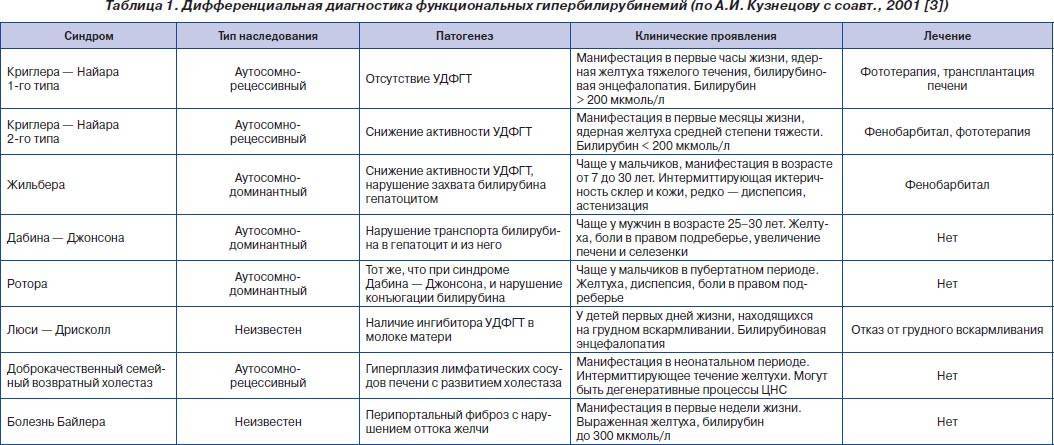
1.Что такое коллагеноз и его симптомы
Коллагеноз представляет собой группу заболеваний, характеризующихся поражением соединительной ткани, в том числе и волокон, содержащих в своем составе коллаген. Коллагенозы относятся к группе патологий с участием тканей, богатых белком, поддерживающих на должном уровне функционирование органов и частей тела. Результатом коллагеноза становятся нарушения работы мышц, суставов и других органов, а также ухудшение состояния кожного покрова.
Симптомами коллагеноза могут быть:
- слабость;
- болезненные ощущения в мышцах и суставах;
- субфебрильная температура – повышение температуры тела на протяжении продолжительного временного отрезка в пределах 37 – 37,5°C;
- кожные высыпания;
- чрезмерная потливость.
Существует более 200 патологий соединительной ткани, симптомы и причины возникновения которых тесно взаимосвязаны. Попробуем разобраться с некоторыми самыми распространенными типами коллагенозов.
Причины
Как указывалось выше, грибки рода Candida являются представителями условно-патогенной микрофлоры человеческого организма. При нормальных условиях их жизнедеятельность не наносит никакого вреда, но при изменении окружающей или внутренней среды они могут начать активно размножаться и запустить ряд патологических процессов. Это приводит к появлению болезни, справиться с которой самостоятельно практически невозможно. Существует несколько возможных причин, из-за которых эти микроорганизмы начинают бесконтрольное деление. Это:
- Падение иммунной защиты (на фоне перенесённых патологий или операций, хронических заболеваний, постоянных стрессов или депрессий, физических или психических нагрузок);
- Длительный приём антибактериальных лекарственных препаратов без врачебного назначения;
- Гормональный дисбаланс (в том числе, во время беременности) или нарушение обмена веществ;
- Недостаточное или неправильное питание;
- Наличие вредных привычек (злоупотребление алкогольными напитками, курение, наркомания);
- Использование антимикробных гигиенических средств, способствующих уничтожению нормальной микрофлоры;
- ВИЧ-инфекция;
- Беспорядочные сексуальные связи без барьерной защиты;
- Прием гормональных контрацептивов;
- Эндокринные заболевания в анамнезе (диабет, лишний вес, нарушение работы щитовидки и прочее);
- Жаркие погодные условия;
- Ношение некачественного или плотного нижнего белья.
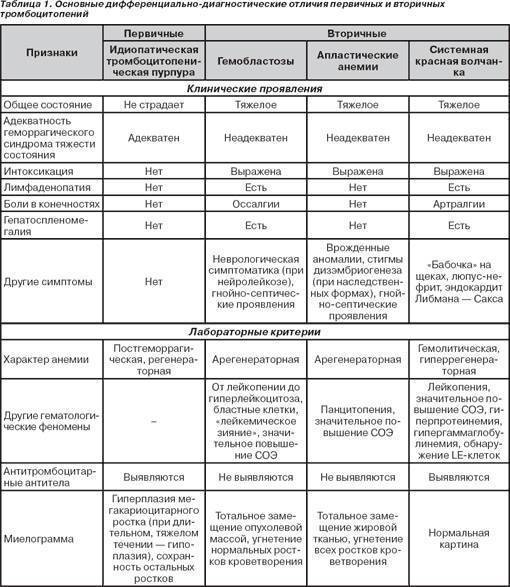
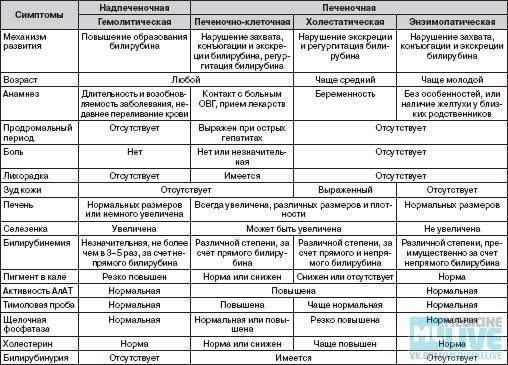
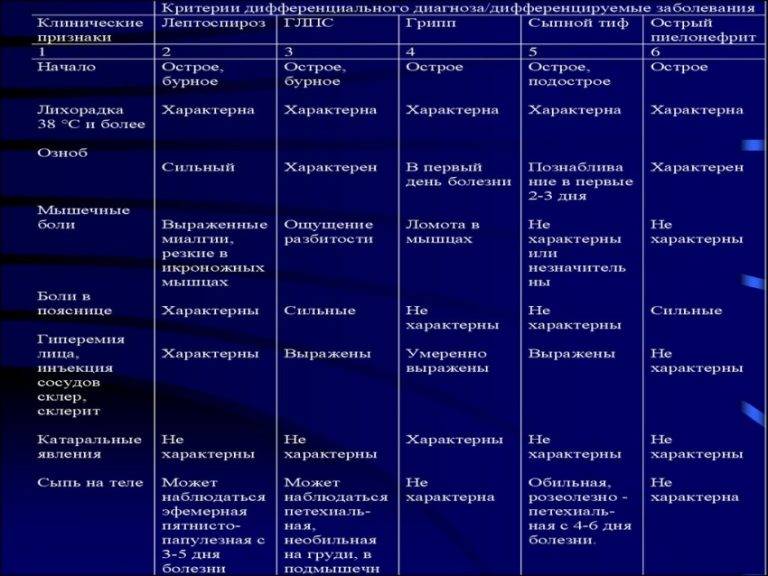
Заболевания крови
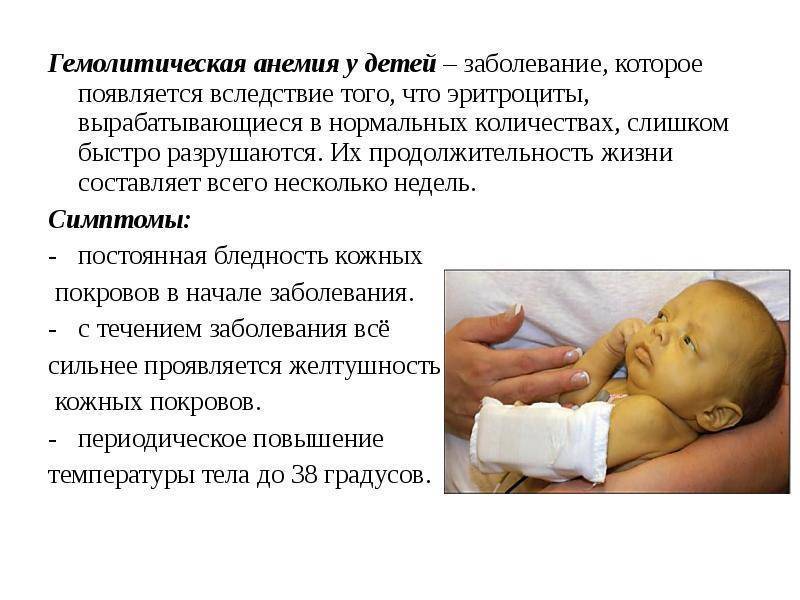
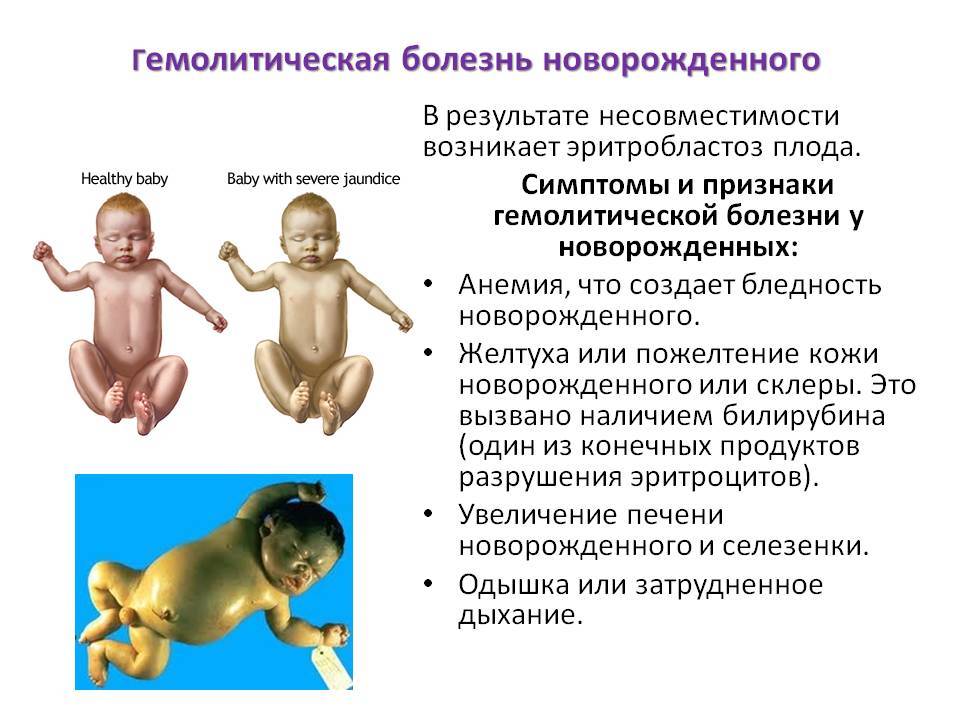
Под общим понятием анемии, которую фиксирует медкнижка, подразумевается группа заболеваний, обусловленных пониженным уровнем гемоглобина. Деление на разновидности происходит на основании причин, вызвавших нарушение состава крови. Гемолитические анемии, вызванные генетическими наследственными дефектами, лечению не поддаются. Приобретенные гемолитические анемии вызваны чаще всего вредным воздействием различных факторов окружающей среды, а потому излечимы.
Онкологические болезни крови (гемобластозы), которые периодический профосмотр не выявит, подразделяют на два вида. При лейкозах начинается поражение костного мозга, что приводит к изменению структуры крови. При лимфомах нарушаются функции и строение лимфоцитов, а изменения строения костного мозга начинаются на финальной стадии заболевания.
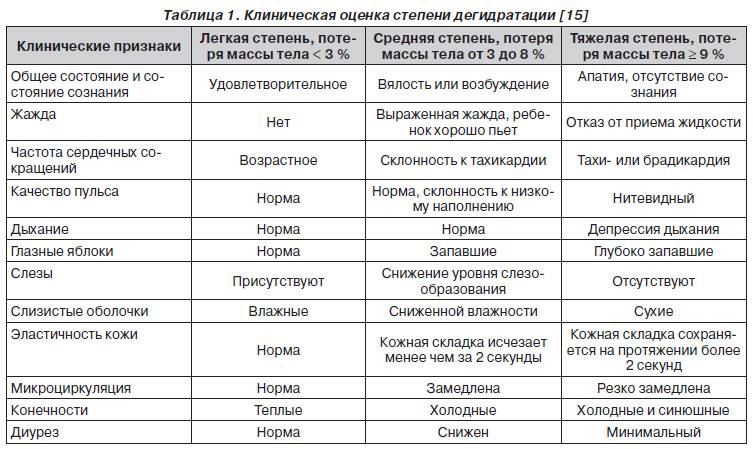
Нарушения свертываемости крови классифицируют в зависимости от того, какие клеточные структуры или процессы свертывающей системы крови дали сбой. Исходя из специфики нарушений в составе крови, кроме данных видов, выделяют еще и другие варианты патологий.
Диагностика заболеваний крови возможна на уровне простых анализов, просто сделать УЗИ и получить ответ не получится. Болезни крови могут иметь вирусное, инфекционное, наследственное или хроническое происхождение. К аутоиммунным болезням относятся те, при которых иммунная система начинает уничтожать собственные клетки.
Терапия заболеваний крови включает целый комплекс мер по обеспечению восстановления функций системы кроветворения. Терапевтические методы отличаются для каждого вида заболеваний.
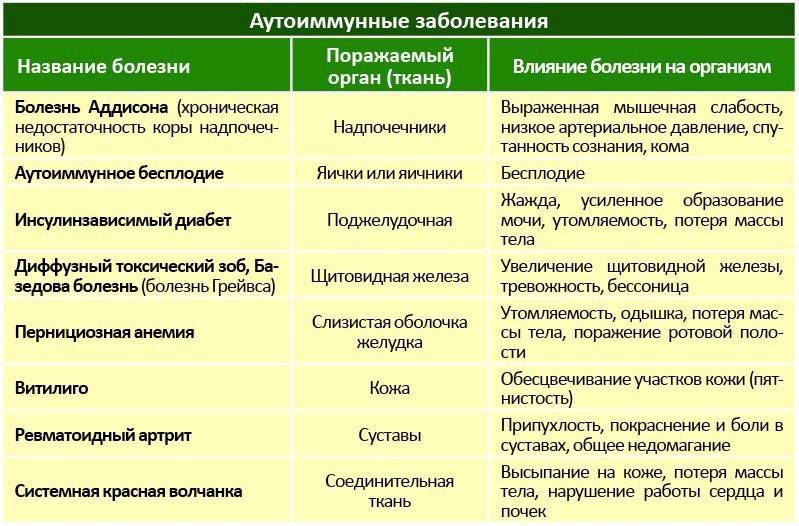
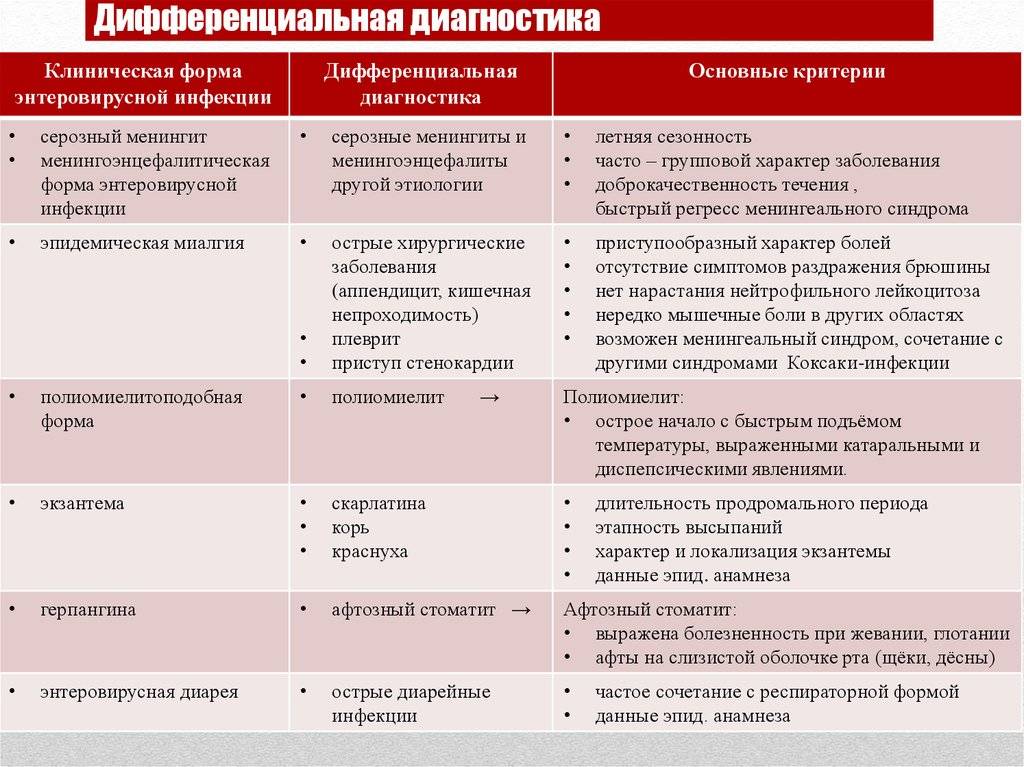
3.Аутоиммунные заболевания
Аутоиммунные заболевания представляют собой совокупность заболеваний, при которых под действием собственной иммунной системы происходит деформация и разрушение тканей, органов организма человека. Исследователи полагают, что это расстройство возникает у генетически восприимчивых людей. У них защитная иммунная система вырабатывает антитела, атакующие собственные ткани. К этому типу патологий можно отнести следующие заболевания.
Дерматомиозит и полимиозит
В основе этих заболеваний лежат воспалительные процессы, протекающие на фоне специфического действия иммунной системы человека. Дерматомиозит характеризуется воспалением кожного покрова, а полимиозит – мышц. Для симптоматики обоих заболеваний характерны:
- усталость,
- мышечная слабость,
- одышка,
- затруднение глотания,
- потеря в весе,
- лихорадка.
Ревматоидный артрит
При данном заболевании иммунная система атакует синовиальную оболочку – оболочку мембран, выстилающих полость суставов. В результате подобного воздействия она воспаляется, появляется боль и отечность, ощущение скованности во всем теле. Среди других симптомов ревматоидного артрита можно выделить:
- потерю аппетита;
- усталость;
- лихорадку;
- анемию.
Склеродермия
Этот термин обозначает группу заболеваний из группы коллагенозов, которые характеризуются уплотнением кожи, наращиванием рубцовой ткани и повреждением внутренних органов. Эти нарушения подразделяются на две основные категории: системная и очаговая склеродермия.
Синдром Шегрена
Синдром Шегрена представляет собой хроническое системное заболевание, при котором атаке иммунной системы подвергается слезные и слюнные железы, а также железы слизистых оболочек. Результатом данного патологического процесса становится дисфункция данных желез с последующим уменьшением количества вырабатываемого секрета. Основными синдрома Шегрена являются сухость в глазах и во рту, а также постоянная усталость и боль в суставах.
Системная красная волчанка
Системная красная волчанка, поражая капилляры и соединительную ткань, оказывает отрицательное влияние на весь организм в целом. Для симптоматики красной волчанки характерны следующие признаки:
- чувствительность к солнечному свету;
- высыпания на щеках и переносице;
- выпадение волос;
- нарушения работы почек;
- проблемы с концентрацией внимания и памятью;
- анемия.
Васкулит
Данный термин характерен более чем для 20 различных состояний, характеризующихся воспалением стенок сосудов. Как следствие, васкулит может ухудшать кровообращения органов и других тканей организма.
Смешанное заболевание соединительной ткани – смешанный коллагеноз.
При таком коллагенозе у людей выявляются черты одновременно нескольких болезней: красной волчанки, дерматомиозита, ревматоидного артрита и т.д. Многогранные проявления этой патологии у больных проявляются по-разному: кто-то жалуется на легкие симптомы, а у кого-то могут возникнуть и серьезные осложнения, в том числе и инфекции, инсульты, почечная недостаточность и другие опасные явления.
Лечение коллагеноза зависит от множества различных факторов: типа заболевания и его симптоматики, тяжести течения болезни, а также от индивидуальных особенностей организма больного. Чаще всего меры по лечению коллагеноза помогают если не вылечить болезнь полностью, то хотя бы контролировать неприятные симптомы коллагеноза.
Когда следует обратиться к генетику?
Во избежание серьезных проблем о здоровье ребенка необходимо позаботиться задолго до его зачатия. Планируя беременность, осмотр и консультация профессионала не помешают, если в семье были случаи появления на свет детей с хромосомными или генетическими болезнями, а также врожденными дефектами развития. Незаменим визит к врачу при возрасте жены меньше 18 или больше 35 лет, для мужа критической планкой считается возраст после 45 лет. Показателем для посещения генетика является родственная связь между супругами, умственная отсталость жены, прием медикаментов, алкоголя и наркотиков перед зачатием, наличие вредных условий труда, тяжелая болезнь хотя бы одного из супругов в этот период и прохождение рентгеновского исследования.
В течение беременности не стоит откладывать визит, если у женщины диагностировано венерическое заболевание или вирусная инфекция, а также отмечены случаи мертворождения в прошлом. В группе риска находятся беременные, которые прошли рентгеновское обследование, принимали медикаменты без медицинской консультации или контактировали с больным краснухой.
Врач поможет выявить возможные патологии, если один из супругов страдает задержкой полового, речевого, физического или умственного развития. При этом наличие пороков может быть как единичным, так и множественным
Особое внимание уделяется пациентам с нарушениями слуха и зрения, ожирением различной степени, преждевременным половым созреванием в анамнезе и бесплодием сроком свыше двух лет. К негативным факторам относится полное отсутствие менструаций или нарушенный цикл, нестандартное строение тела, наличие хронических заболеваний, не поддающихся лечению, и самопроизвольные выкидыши
Врожденными заболеваниями занимаются врачи соответствующего профиля, у которых ребенок в обязательном порядке наблюдается после рождения.
Профилактика
Зная базовые симптомы и лечение кандидоза, способы его передачи и особенности течения, можно обезопасить себя и своих близких от заражения. Для этого не требуется сильно ограничивать свою повседневную жизнь или придерживаться строгих правил. Достаточно выполнять следующие простые рекомендации:
Правильный приём антибактериальных препаратов. Антибиотики должны назначаться исключительно врачом по серьезным показаниям. Категорически запрещено заниматься самолечением, самостоятельно увеличивать дозировку назначенного лекарства или продлять курс терапии. Также рекомендуется обсудить вопрос дополнительного приема пробиотиков, которые помогут сохранить состав нормальной микрофлоры;
Ограничить контакты с больным или потенциальным носителем. При образовании патологического очага (семья или компания), необходимо ограничить с ними общение до их полного выздоровления;
Соблюдение правил личной гигиены. Необходимо ежедневно принимать душ, использовать исключительно своё полотенце для тела и лица
Также нужно уделять тщательное внимание уходу за ротовой полостью
Важно обеспечивать своевременную санацию зубов, поражённых кариесом;
Уход за детскими игрушками, сосками и прочими предметами, которые ребёнок может облизывать;
Правильное и рациональное питание
В суточном рационе человека должно быть достаточное количество белков, жиров, углеводов, микроэлементов и витаминов. Настоятельно рекомендуется потреблять много свежих фруктов и овощей, рыбы, молочных продуктов и нежирных сортов мяса;
Ношение комфортного и качественного нижнего белья, изготовленного из хлопчатобумажных материалов;
Отказ от случайных сексуальных контактов, особенно без использования барьерных средств контрацепции
Это поможет избежать заражения большим количеством инфекций, передающихся половым путём (включая кандидоз).
Своевременное посещение врача и прохождение профилактических осмотров. Особенно это касается гинеколога и уролога, посещать которых необходимо не реже одного раза в год.
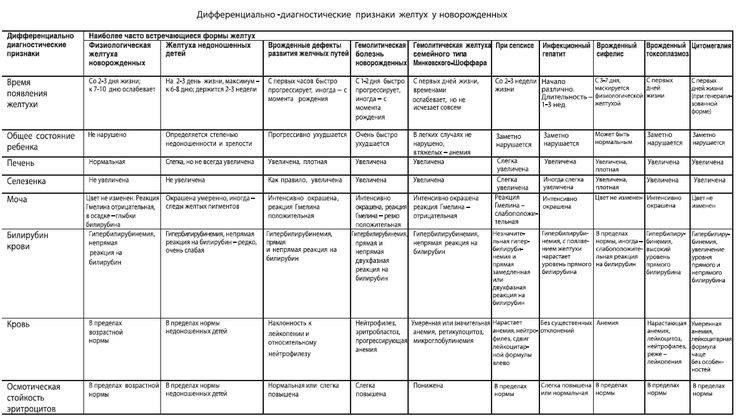
Уход за недоношенным ребенком на втором этапе выхаживания
Выхаживание недоношенного ребенка на втором этапе строится индивидуально и является логическим продолжением мероприятий, начатых в отделении патологии новорожденных родильного дома.
Недоношенные дети с массой тела в момент поступления 1700 г и менее обычно нуждаются в дополнительном обогреве, в связи с чем их помещают в кувез-кровать. Необходимость дополнительного согревания таких детей обычно исчезает к концу 2-3 недели жизни. «Экстремально» недоношенные нередко находятся воткрытых кувезах до полугора-двухмесячного возраста.
Кувезы закрытого типа на втором этапе выхаживания используют чаще всего для больных детей.
Температура воздуха в отделении второго этапа выхаживания недоношенных соответствует таковому в отделении патологии новорожденных родильного дома, однако в палате, где задерживаются дети с массой выше 2500 г, она должна быть снижена до 23-24 С°.
Антропометрию проводят в день поступления (измеряют окружность головы, груди, плеча, бедра, голени, рост, массу), затем повторяют это исследование ежемесячно. Исключение представляют определение массы тела и окружности головы. Взвешивают детей ежедневно, а в случае грудного вскармливания – до и после каждого кормления, проводя при необходимости соответствующую коррекцию объема питания. Окружность головы измеряют не реже одного раза в неделю. Одновременно определяют темпы нарастания мозговой части черепа (расстояние между верхними точками ушных раковин) при наложении сантиметровой ленты через свод черепа.
Один раз в неделю пальпаторно определяют плотность костей черепа для своевременной диагностики краниотабеса. Выкладывание недоношенных на живот начинают как можно раньше. Манипуляцию проводят на жесткой поверхности (матрасик) без подушки, так как у некоторых из них даже в месячном возрасте может отсутствовать защитный рефлекс. В последние годы доказана целесообразность выхаживания недоношенных в положении на животе, так как данная позиция способствует увеличению напряжения кислорода в крови и, кроме того, снижает вероятность срыгиваний.
Массаж передней брюшной стенки проводят ежедневно, начиная с месячного возраста при достижении ребенком массы 1700-1800 г. У недоношенных, страдающих метеоризмом, периодически показано поглаживание живота даже при массе тела 900-1000 г.
Игрушку подвешивают на уровне груди на высоте 60-70 см вне зависимости от возраста, срока гестации и состояния ребенка.
Прогулки с недоношенными детьми, длительно находящимися в отделении второго этапа выхаживания, осуществляют на прогулочных верандах или на улице в теплый осенне-весенний период и летом. В случае затяжных бронхолегочных заболеваний и тяжелой анемии недоношенных, показаны прогулки и в зимний период на прогулочной веранде. Прогулки начинают с детьми 3-4-недельного возраста при достижении массы тела 1700-1800 г. Прогулки с глубоко недоношенными детьми можно начинать с двухмесячного возраста при массе тела 1500-1600 г.
Использование ЛФК и массажа недоношенным детям
Виды массажа и ЛФК:
1. Классический массаж общий и локальный (тактильный, расслабляющий, стимулирующий).
2. Точечный массаж (тормозной и возбуждающий).
3. Сегментарный массаж.
4. Физические упражнения:
— рефлекторные;
— пассивные;
— активные (в соответствии с уровнем психомоторного развития ребенка).
— Упражнения в воде, подводный массаж.
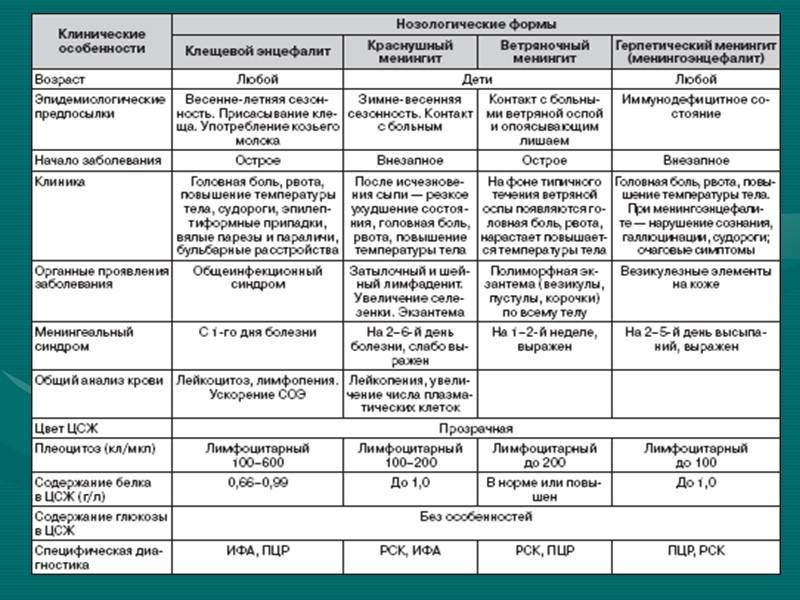
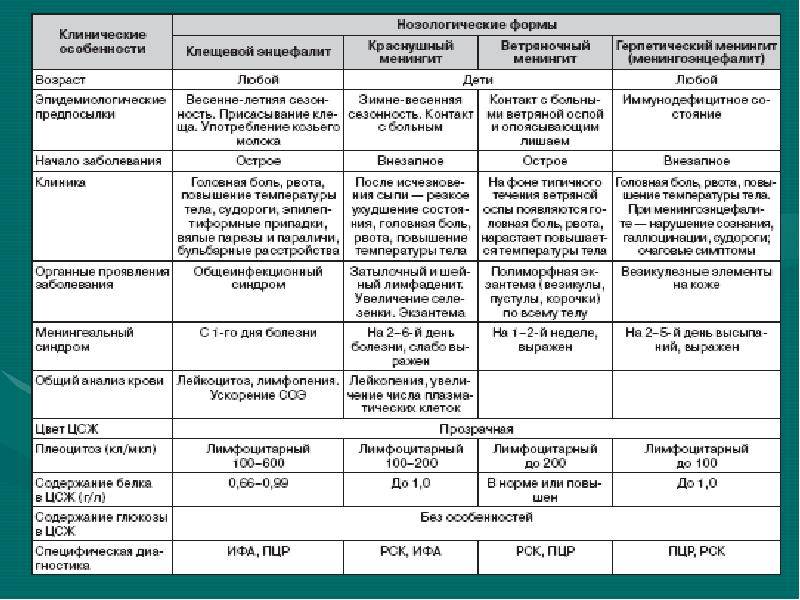
Симптомы Мраморной болезни:
Различают две формы мраморной болезни: проявляющуюся в раннем возрасте с резко выраженными симптомами и протекающую без видимых клинических проявлений и диагностируемую лишь при рентгенологическом исследовании.
Заболевание характеризуется частичным или полным склерозированием губчатого вещества кости, чаще во всем скелете. В ранней стадии заболевания кости склерозированы лишь в области метафизов трубчатых костей, в периферических участках плоских костей; на остальном протяжении этих костей губчатая структура сохранена. Выявляется неравномерное уплотнение костей черепа. Придаточные полости обычно склерозированы (в большей степени — основная и лобная).
Поражение челюстных костей сопровождается нарушением развития и прорезывания зубов. Влияние болезни на зубы выражается в замедлении развития, позднем прорезывании и изменении их строения. Зубы имеют недоразвитые корни, облитерированные полости зуба и каналы. Характерна высокая поражаемость зубов кариозным процессом.
Мраморная болезнь, как правило, проявляется в детском возрасте. Нередки семейные поражения. Симптомами, заставляющими больного обратиться к врачу, являются боли в конечностях, утомляемость при ходьбе. Возможно развитие деформаций и возникновения патологических переломов костей конечностей. При осмотре больного отклонений в физическом развитии не отмечают. При рентгенологическом исследовании обнаруживается, что все кости скелета (трубчатые, ребра, кости таза, основание черепа, тела позвонков) имеют резко уплотненную структуру. Эпифизарные концы костей несколько утолщены и закруглены, метафизы булавовидно утолщены, внешняя форма и размеры костей не изменены. Все кости плотны и совершенно не прозрачны для рентгеновского излучения, костномозговой канал отсутствует, кортикальный слой кости не выделяется. Особенно склерозированы кости основания черепа, таза, тела позвонков. В отдельных случаях в метафизарных отделах длинных трубчатых костей видны поперечные просветления, что придает им мраморный оттенок. Кости становятся менее упругими, ломкими. Патологические переломы — нередкое осложнение мраморной болезни. Чаще других наблюдаются переломы бедренных костей. Благодаря нормальному состоянию надкостницы их заживление происходит в обычные сроки, но в отдельных случаях консолидация замедляется из-за выключения из процесса остеогенеза эндоста, т.к. ткани костномозгового канала склерозированы. Последнее обстоятельство в детском возрасте является причиной развития вторичной анемии гипохромного типа.
Недостаточность гемопоэтической функции костного мозга ведет к компенсаторному увеличению размеров печени, селезенки и лимфатических узлов. В крови увеличивается число лейкоцитов, появляются незрелые формы — нормобласты.
Содержание фосфора и кальция в крови и моче не изменяется. Возможны изменения по типу гипохромной анемии. Следствием изменения строения костного скелета являются деформации лицевого и мозгового черепа, позвоночника, грудной клетки. Может развиваться варусная деформация в проксимальном отделе бедренной кости, галифеобразные искривления диафизов бедренных костей. При появлении гиперостоза скелета в первые годы жизни развивается гидроцефалия как следствие остеосклероза основания черепа; характерны низкий рост, позднее начало ходьбы, ослабление или потеря зрения вследствие сдавливания в костных каналах зрительных нервов, позднее появление островков окостенения эпифизов, задержка прорезывания зубов, которые нередко поражаются кариесом.
Какие сдавать анализы и к какому доктору обращаться
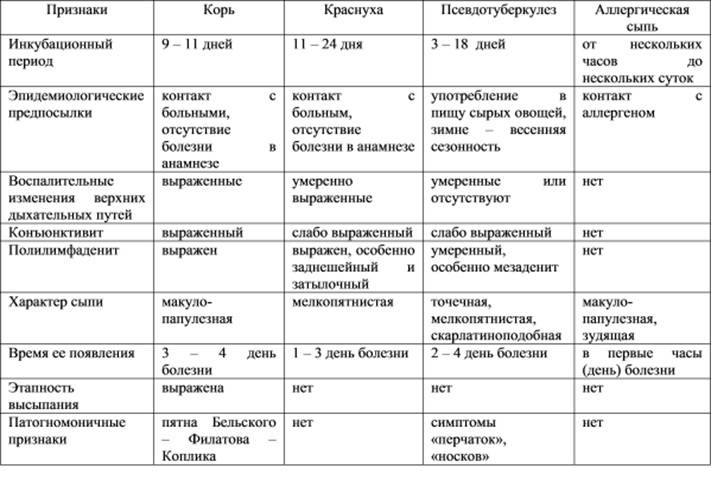
При появлении первых симптомов кандидоза необходимо немедленно обратиться к врачу нашего медицинского центра. Как правило, пациентки в такой ситуации обращаются за помощью к гинекологу, а пациенты записываются на приём к урологу. Диагностика заболевания осуществляется на основе собранных жалоб и осмотра поражённых слизистых оболочек. Подтвердить диагноз можно после исследования выделений из влагалища или пениса методом световой микроскопии. Также активно применяется бактериальный посев на питательной среда, выявление чувствительности обнаруженных грибков рода Candida к противогрибковым лекарственным средствам. При необходимости привлекается консультация сторонних врачебных специальностей. В первую очередь это касается венеролога, который проводит дифференциальную диагностику кандидозного поражения с другими распространёнными инфекциями, передающимися половым путём (гонорея, трихомониаз и многое другое).
Многие ошибочно полагают, что диагностировать кандидоз можно без лабораторных методов исследования или только при помощи ПЦР. На самом деле, наиболее точным способом подтвердить этот диагноз служит микроскопия мазка, взятого с поражённой слизистой оболочки. Благодаря этому удаётся максимально точно определить разрастание грибков Candida. В лаборатории нашей клиники проводят следующие диагностические манипуляции:
Микроскопия мазка.
- Бакпосев (культивирование);
- Иммуно-ферментный анализ;
- Полимеразная цепная реакция.