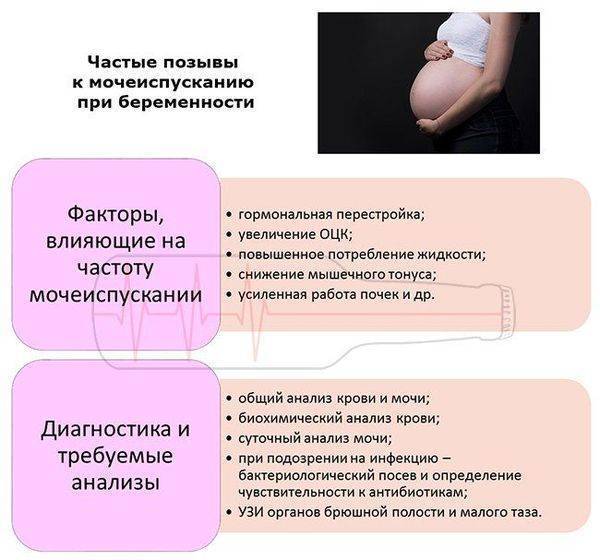
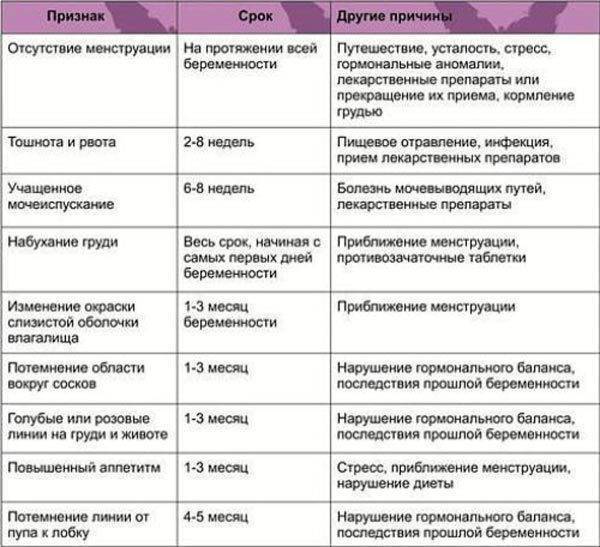
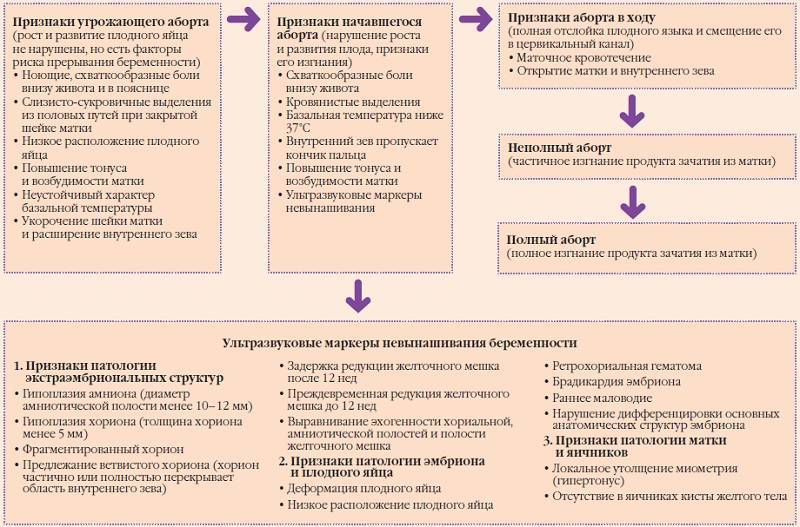
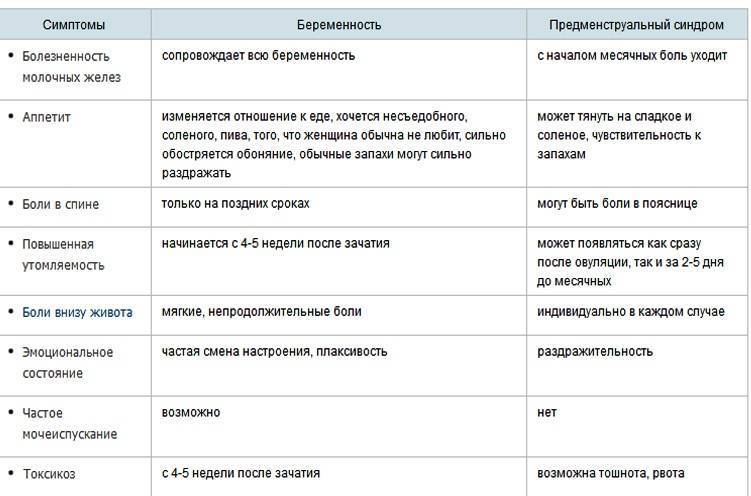
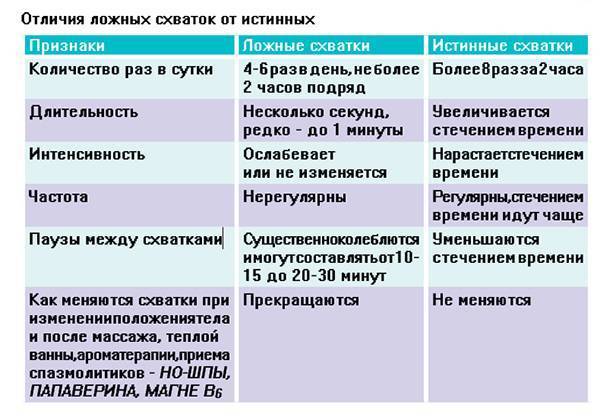
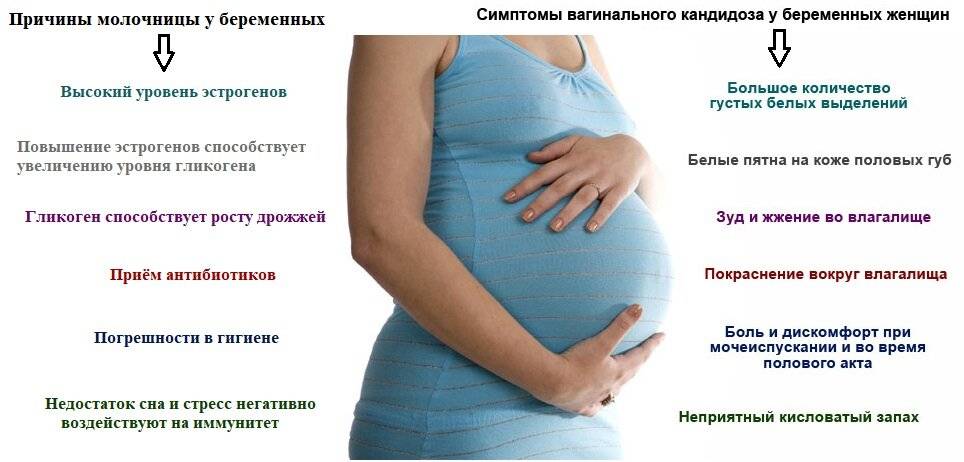
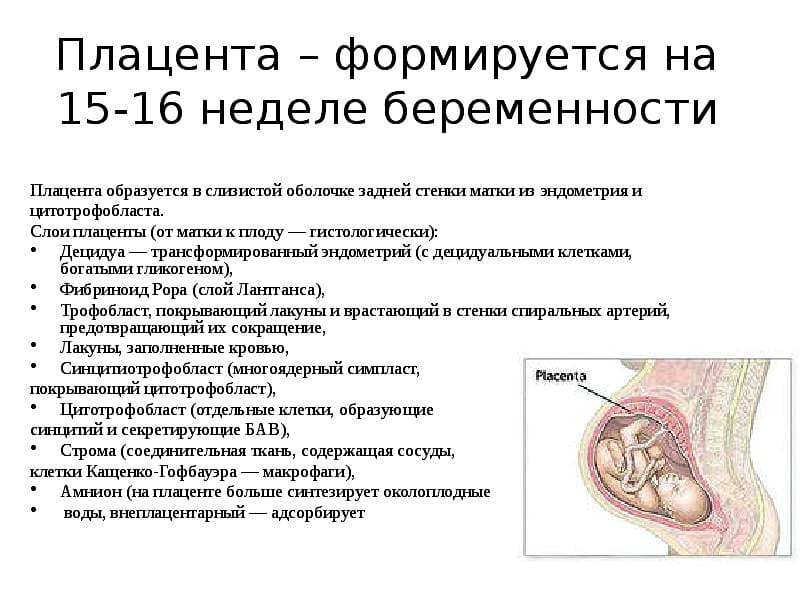
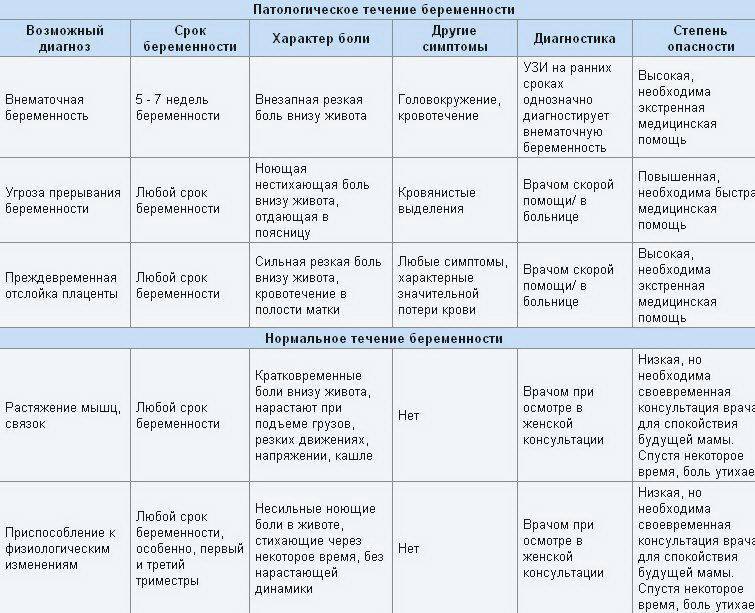
SQLITE NOT INSTALLED
Медицинские обследования при невынашивании беременности
При обследовании до наступления следующей беременности выполняют следующие мероприятия. Уточняют наличие или отсутствие наследственных, онкологических, соматических и нейроэндокринных заболеваний. Выясняют наличие воспалительных заболеваний половых органов, и их возбудители (бактерии, вирусы грибы, простейшие). Уточняют особенности менструальной и репродуктивной функции (аборты, роды, самопроизвольные выкидыши, в том числе осложненные), другие гинекологические заболевания и оперативные вмешательства, которые имели место раньше. В рамках клинического обследование выполняют осмотр, оценку состояния кожных покровов, степень ожирения, определяют состояние наружных и внутренних половых органов. Функциональное состояние яичников, наличие или отсутствие овуляции анализируют по тестам функциональной диагностики (данные температуры в прямой кишке, показатели менструального календаря).
Используют также и методы инструментального исследования. Рентгенологическое исследование матки и придатков (гистеросальпингография) — производится на 17-23-й день менструального цикла и позволяет исключить пороки развития матки, внутриматочные синехии, и другую внутриматочную патологию. С помощью ультразвукового исследования (УЗИ) оценивают состояние яичников, наличие кист, миомы матки, эндометриоза. При подозрении на наличие внутриматочной патологии и/или патологии эндометрия проводят раздельное диагностическое выскабливание под контролем гистероскопии. При подозрении на наличие эндометриоза, патологию труб и спаечный процесс в малом тазе, при миоме матки и склерополикистозных яичниках необходима оперативная лапароскопия.
При исследовании на инфекции проводят микроскопическое изучение мазков их мочеиспускательного канала, канала шейки матки и влагалища, ПЦР-диагностику, бактериологическое исследование содержимого канала шейки матки, обследование на вирусоносительство. Гормональное исследование выполняют на 5-7-й день менструального цикла при регулярных менструациях и на любой день у пациенток с нарушениями менструального цикла. При этом определяют содержание таких гормонов, как пролактин, ЛГ, ФСГ, тестостерон, кортизол, ДГЭА, 17-оксипрогестерон, прогестерон. Оценивают также функцию коры надпочечников с помощью пробы с дексаметазоном. С целью уточнения аутоиммунного происхождения невынашивания беременности определяют наличие волчаночного антигена, анти-ХГ, антикардиолипиновые антитела, анализируют особенности свертывающей системы крови.
Обследование супруга пациентки включает в себя выяснение наследственных заболеваний, уточнение наличия перенесенных ранее или имеющихся в настоящее время заболеваний различных органов и систем, проводят анализ спермы, проводят обследование на инфекции. После проведенного обследования намечают комплекс соответствующих лечебных мероприятий, в зависимости от выявленных факторов невынашивания беременности.
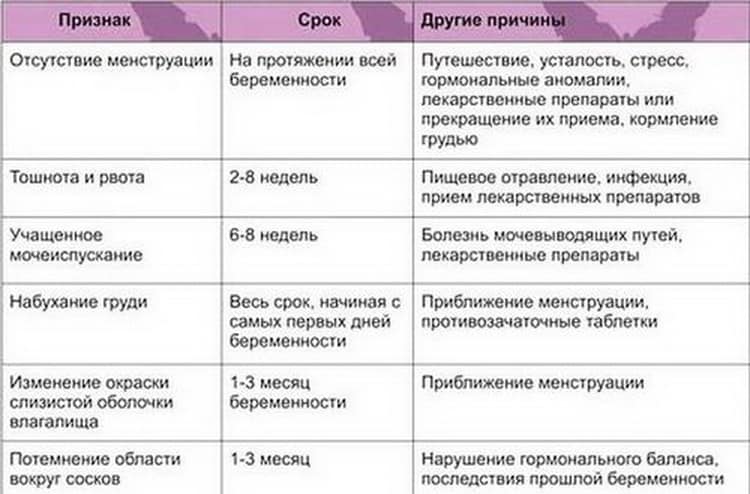
Признаки беременности вторым ребенком
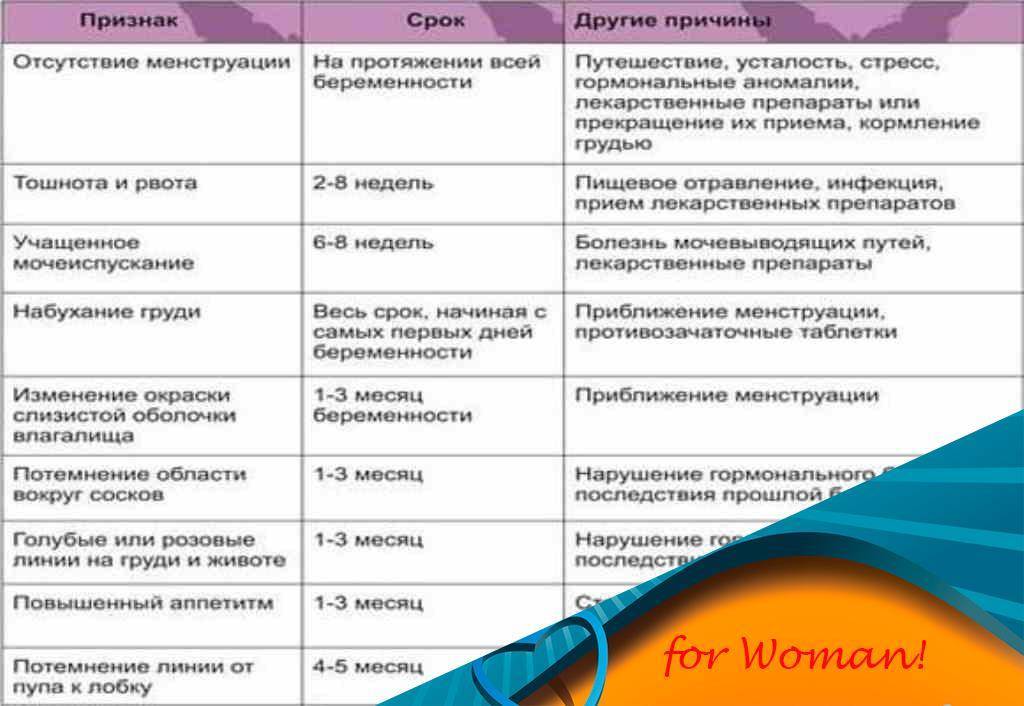
Во время грудного вскармливания менструации обычно прекращаются, но это не значит, что беременность невозможна. Овуляция может произойти в любой момент, как и зачатие второго ребенка.
В этом случае признаки беременности оказываются и вовсе «смазанными»: месячных нет, субъективных ощущений тоже. Определить факт зачатия можно по поведению первого малыша: если кроха отказывается от груди — есть вероятность, что вкус грудного молока изменился из-за наступления беременности. Но более точным средством диагностики станет тест или лабораторное исследование крови.
pixabay.com  / 
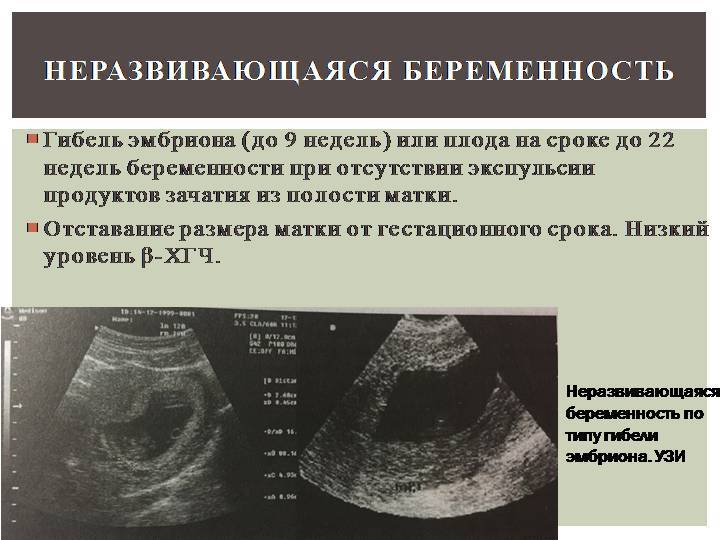
Причины неразвивающейся беременности
Причины неразвивающейся беременности разнообразны. В гинекологической практике в большинстве случаев невозможно выделить конкретный фактор, который может привести к подобной патологии. Специалисты выделяют следующие причины неразвивающейся беременности, которые имеют ведущее значение:
- Инфекции;
- Хромосомные аномалии;
- Расстройства иммунитета;
- Гормональные нарушения.
Инфекционный фактор – ведущая причина неразвивающейся беременности. Длительное нахождение микроорганизмов в полости матки может вызвать формирование или усиление патологических состояний половых органов, привести к нарушениям гемодинамики и обмена веществ, что может стать причиной прекращения развития и роста плода. Ученые доказали, что инфекция становится в 1-2% причиной неразвивающейся беременности, последствиями которой становятся врожденные аномалии плода, несовместимые с жизнью.
Стоит отметить, что не каждая беременность, развивающаяся на фоне инфекции, заканчивается трагически, к тому же степень повреждения эмбриона может быть разной. Все зависит от пути проникновения микробов, вовлечения в процесс околоплодных вод и плаценты, вида и количества организмов, длительности заболевания и других факторов. Выделяют следующие группы микроорганизмов, которые с большей степенью вероятности становятся причинами неразвивающейся беременности на ранних сроках:
- Условно-патогенные микробы: стрептококки, стафилококки, кишечная палочка, клебсиелла и другие;
- Вирусы: вирусы краснухи и Коксаки, ЦМВ, ВПЧ, аденовирус;
- Патогенные микробы: микоплазма, хламидия, бледная трепонема;
- Простейшие: токсоплазмы, грибы и другие.
Восходящий путь инфицирования эмбриона является частой причиной неразвивающейся беременности на ранних сроках, которая может привести к частичному разрыву плодных оболочек, заражению околоплодных вод. В результате эмбрион заглатывает инфицированную жидкость, поражающую легкие, пищеварительную систему, мочевыделительные органы, кожные покровы, что в результате приводит к гибели плода. Нисходящий путь инфицирования также может стать причиной неразвивающейся беременности, последствиями такого процесса становятся патология плаценты, поражение околоплодных вод и органов плода и, как результат, его гибель.
Инфекционные агенты, как причины неразвивающейся беременности, могут оказывать не только прямое влияние на ткани плода и плаценту, но и вызывать неадекватный иммунный ответ. Это может стать причиной неразвивающейся беременности, последствия которой будут заключаться в гибели эмбриона.
Научно доказанная причина неразвивающейся беременности – хромосомные аномалии. Гибель плода может быть вызвана неправильным развитием зиготы, структурными изменениями плаценты, генетическими аномалиями органов и систем. Особая роль среди генетических причин неразвивающейся беременности принадлежит хромосомным аберрациям (перестройка хромосом). При этом стоит отметить, что изменение структуры хромосом как причина неразвивающейся беременности последствия вызывает уже на 6-7 неделе в 60-75%, на 12-17 – 20-25%, 17-28 – 2-7%; трисомии встречаются в 45%, моносомии – 30%, триплоидия – 20%, тетраплоидия – 5%.
Генетические аномалии — причины неразвивающейся беременности, последствия которых связаны не только с интенсивностью мутации хромосом, но и эффективностью их отбора. Чем выше возраст родителей, тем хуже процесс отбора, поэтому аномалии и пороки развития — частые явления.
Неблагоприятные внешние факторы также могут вызвать генетические нарушения. В 60% случаев ведущей причиной неразвивающейся беременности в ранние сроки являются бластопатии. В 15% случаев грубые хромосомные аномалии — причины неразвивающейся беременности, последствия которых — пустые зародышевые мешки.
Эндокринная патология – это одна из причин неразвивающейся беременности, последствия которой основаны на недостаточной имплантации эмбриона, неполноценности плаценты, расстройствах маточно-плацентраного кровообращения, недостаточности прогестерона и других нарушениях.
Аутоиммунные причины неразвивающейся беременности, последствия которых связаны с тяжелыми нарушениями кровотока, дефектами имплантации плода, усиленной атакой клеток эмбриона, в 90-95% случаев заканчиваются гибелью плода на ранних сроках.
Профилактика и лечение брадикардии плода
К брадикардии склонны женщины с хроническими заболеваниями сердечно-сосудистой, эндокринной, пищеварительной систем, ожирением, психическими расстройствами. Факторами риска также являются:
- Постоянный эмоциональный стресс – например, из-за напряженной работы, нездоровой обстановки в семье (в том числе физического и сексуального насилия);
- Физический дискомфорт – в частности, регулярное поднятие тяжестей, занятия спортом, работа или проживание в высокотоксичной среде, нарушения питания;
Лечение этого заболевания зависит от его интенсивности, риска для здоровья матери и плода, причин появления. Основная цель терапии заключается в устранении провоцирующего фактора, снижении опасности для женщины и будущего ребенка:
- При легкой брадикардии врач назначает профилактические меры – прогулки на свежем воздухе, малоинтенсивные физические упражнения, прием минерально-витаминных комплексов, диетическое питание и т. д. В этом случае будущая мать не остается на лечении в стационаре, лишь проходит регулярные обследования.
- Тяжелая брадикардия может привести к потере беременности, поэтому пациентка помещается на сохранение в больничный стационар. Врач назначает лечение основного заболевания матери, вызывающего патологию, параллельно стимулирует плацентарный кровоток, чтобы уменьшить или исключить гипоксию плода. Однако, даже если эти проблемы решены, женщина остается под наблюдением до конца беременности. Обычно в таких случаях назначается кесарево сечение, так как естественные роды ребенок может просто не пережить.
Выявление брадикардии плода на ранних сроках – залог успешного лечения этого заболевания. Поэтому всем беременным женщинам, даже если они не входят в группу риска и не имеют видимых симптомов патологии, рекомендуется регулярно посещать акушера-гинеколога и проходить медицинские обследования.
Ведение беременности в первом триместре
Максимальный рекомендованный срок для постановки на учет — 12 недель. По статистике, основная волна первых визитов к врачу по поводу беременности приходится на 8 – 10-ю недели. Именно 8-я неделя считается оптимальной для первого посещения доктора.
Особо чувствительные мамы приходят уже в 5 – 6 недель. Для них будет полезен тест на ХГЧ (хорионический гонадотропин человека), позволяющий установить факт наступления беременности. Повышенный уровень этого гормона свидетельствует о том, что оплодотворенная яйцеклетка успешно прикрепилась к стенке матки. Этот момент, официально — имплантация эмбриона, и считается фактическим стартом беременности. Тем, кто припозднился, такой тест не понадобится.
На каком бы сроке беременности вы ни пришли, на первичном приеме врач составляет подробный анамнез здоровья. Семейная история, перенесенные и текущие заболевания, инфекции, сделанные прививки, предыдущие беременности и роды, наследственные болезни — эти вопросы обязательно прозвучат в первый день знакомства с врачом, который будет вести беременность, поэтому лучше быть готовой к ним заранее.
Также на первичном приеме акушер-гинеколог проведет физикальное обследование: измерит рост и вес, артериальное давление, пальпирует щитовидную и молочные железы, осмотрит живот и кожные покровы.
Далее будет назначено первое комплексное обследование, в которое войдут:
1. общий (клинический) анализ крови;
2. анализ крови на:
2.1. гормоны,
2.2. свертываемость,
2.3. сахар,
2.4. группу крови и резус-фактор,
2.5. инфекции;
3. общий (клинический) анализ мочи;
4. мазки:
4.1. из влагалища на:
4.1.1. микрофлору,
4.1.2. урогенитальные инфекции,
5. из шейки матки на цитологию;
6. ЭКГ;
7. УЗИ;
8. консультации специалистов — терапевта, отоларинголога, стоматолога, офтальмолога, эндокринолога и др. (по показаниям).
В конце первого триместра или в начале второго может быть проведено первое ультразвуковое обследование (11 – 14-я недели). Во время УЗИ диагност подтверждает факт беременности и определяет ее срок, регистрирует размеры плода и их соответствие нормам развития, наличие сердечной деятельности и двигательной активности плода, состояние плаценты и другие параметры, которые свидетельствуют о нормальном развитии беременности.