Лечение хронического бронхита
Суть терапии заболевания заключается в устранении провоцирующих факторов и нормализации дыхательной функции. В первую очередь врач предпринимает меры, направленные на уменьшение выработки и улучшение отхождения мокроты, борьбу с возбудителем бронхита при помощи антибиотикотерапии.
Для того чтобы лечение обструктивного бронхита и других форм заболевания проходило быстрее и эффективнее необходимо, чтобы врач и пациент работали в связке и понимали следующие вещи:
- лечение хронического бронхита требует серьезного отношения, в противном случае возможно развитие целого ряда тяжелых осложнений;
- лечение должно быть комплексным, пациент должен неукоснительно соблюдать все рекомендации лечащего врача, принимать назначенные препараты именно в тех дозировках, в которых их назначил доктор;
- лечение назначается индивидуально для каждого пациента, с учетом его возраста, общего состояния, степени выраженности патологических изменений в бронхах;
- прежде, чем начинать народное лечение необходимо обсудить целесообразность такого подхода с лечащим врачом.
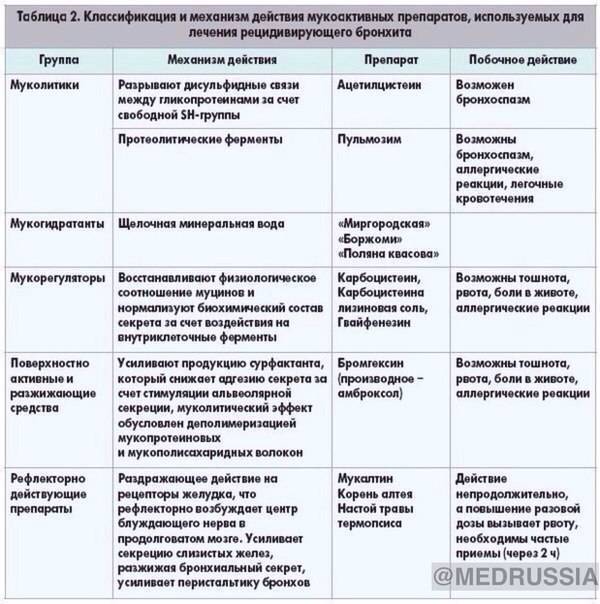
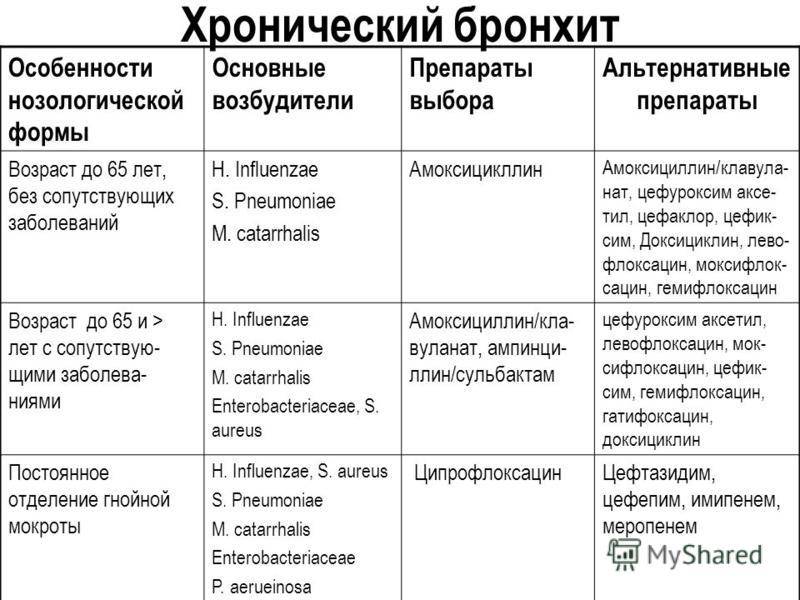
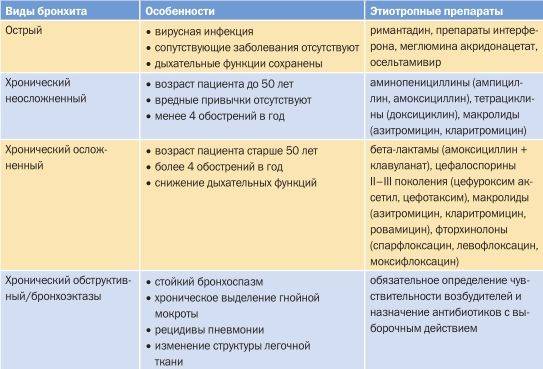
Медикаментозное лечение больных с хроническим бронхитом включает в себя прием следующих групп лекарственных препаратов:
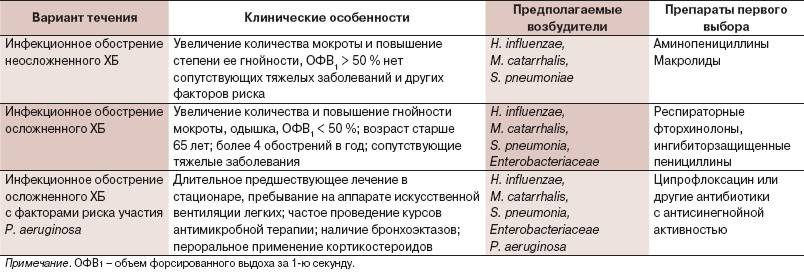
- Антибиотики. Применение этих лекарственных средств показано в период обострения хронического бронхита, а также, если наблюдается выделение большого количества гнойной мокроты. Чаще всего доктор назначает антибактериальные препараты из группы пенициллинов, фторхинолонов, макролидов, цефалоспоринов. Выбор препарата зависит от степени чувствительности к нему возбудителя заболевания.
- Отхаркивающие средства. Эффективно разжижают мокроту и способствуют ее выведению из организма.
- Препараты для повышения иммунной защиты организма. Обычно назначают прием элеутерококка и поливитаминных комплексов, настойки женьшеня. Препараты принимают курсом, осенью и весной, так как именно в это время наиболее часто происходят обострения заболевания.
- Бронхолитики. Показаны при появлении первых приступов закупорки бронхов.
- Ингаляции. Самым лучшим вариантом при хроническом бронхите является использование специального прибора — небулайзера, при помощи которого лекарственные средства (антибиотики, муколитики, противовоспалительные) попадают напрямую даже в самые мелкие бронхи.
Если у пациента диагностирован хронический обструктивный бронхит, то показан прием антихолинергических препаратов, которые способны справится не только с самим заболеванием, но и с осложнениями хронического бронхита.
Острый бронхиолит
Острый бронхиолит — острое воспаление мелких бронхов и бронхиол, протекающее с дыхательной недостаточностью и обилием мелкопузырчатых хрипов. Заболевание развивается преимущественно у детей на первом году жизни. Наиболее часто бронхиолит вызывают респираторно-синцитиальный вирус, вирусы парагриппа, несколько реже — аденовирусы, ещё реже — микоплазмы и хламидии.
Клиническая картина острого бронхиолита
Обычно лихорадка продолжается 2-3 дня (при аденовирусной инфекции — до 8-10 дней). Состояние детей довольно тяжёлое, выражены признаки дыхательной недостаточности: цианоз носогубноготреугольника, одышка экспираторная или смешанная, тахипноэ. Часто наблюдают вздутие грудной клетки, участие вспомогательной мускулатуры вдыхании, втяжение уступчивых мест грудной клетки. При перкуссии выявляют коробочный перкуторный звук, при аускультации — рассеянные влажные мелкопузырчатые хрипы на вдохе и выдохе. Значительно реже выслушивают средне- и крупнопузырчатые влажные хрипы, количество которых изменяется после откашливания.
Осложнения осторого бронхиолита у детей могут развиться при прогрессировании дыхательных расстройств. Увеличение РаС02, развитие гиперкапнии, свидетельствующие об ухудшении состояния, могут привести к апноэ и асфиксии; очень редко возникают пневмоторакс и медиастинальная эмфизема.
Лабораторные и инструментальные исследования
При рентгенографии органов грудной клетки определяют признаки вздутия лёгких, в том числе повышение прозрачности лёгочной ткани. Возможны ателектазы, усиление прикорневого лёгочного рисунка, расширение корней лёгких. При исследовании газового состава крови выявляют гипоксемию, снижение Ра02и РаС02 (последнее из-за гипервентиляции). Спирографическое обследование в раннем возрасте провести обычно не удаётся. Показатели периферической крови могут быть не изменены или выявляют невыраженные увеличение СОЭ, лейкопению и лимфоцитоз.
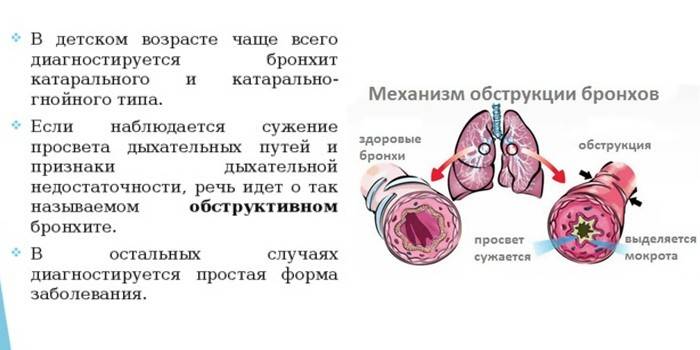
Острый обструктивный бронхит у детей
Острый обструктивный бронхит — острый бронхит, протекающий с синдромом бронхиальной обструкции. Обычно развивается у детей на 2-3-м году жизни.
Клиническая картина острого обструктивного бронхита
Признаки бронхиальной обструкции нередко развиваются уже в первый день ОРВИ (раньше, чем при бронхиолите), реже — на 2-3-й день болезни. У ребёнка наблюдают шумное свистящее дыхание с удлинённым выдохом, слышное на расстоянии (дистанционные хрипы). Дети могут быть беспокойными, часто меняют положение тела. Однако общее их состояние, несмотря на выраженность обструктивных явлений, остаётся удовлетворительным. Температура тела субфебрильная или нормальная. Выражены тахипноэ, смешанная или экспираторная одышка; в дыхании может участвовать вспомогательная мускулатура; грудная клетка вздута, втягиваются её уступчивые места. Перкуторный звук коробочный. При аускультации выявляют большое количество рассеянных влажных средне- и крупнопузырчатых, а также сухих свистящих хрипов.
Лабораторные и инструментальные исследования
На рентгенограмме органов грудной клетки выражены признаки вздутия лёгких: повышение прозрачности лёгочной ткани, горизонтально расположенные рёбра, низкое расположение купола диафрагмы. При исследовании газового состава крови обнаруживают умеренную гипоксемию. В анализе периферической крови возможны небольшое увеличение СОЭ, лейкопения, лимфоцитоз, при аллергическом фоне — эозинофилия.
Диагностика
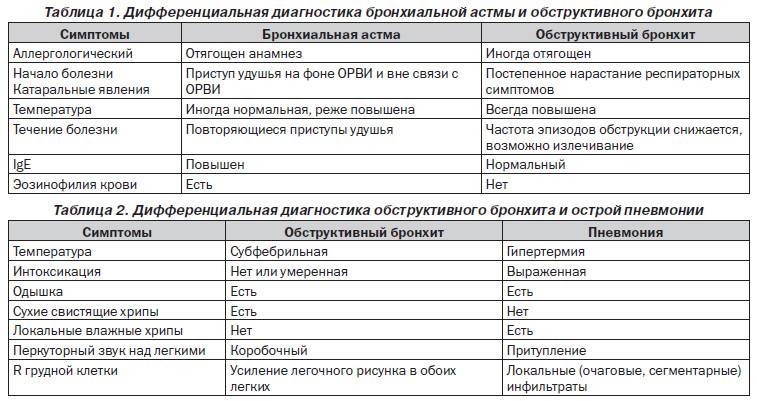
Чаще всего острый бронхит у детей необходимо дифференцировать с острой пневмонией. Для бронхита характерен диффузный характер физикальных данных при удовлетворительном общем состоянии детей, тогда как при пневмонии физикальные изменения асимметричны, выражены признаки инфекционного токсикоза, значительно нарушено общее состояние. Лихорадка более длительная, в периферической крови выражены воспалительные изменения: нейтрофильный лейкоцитоз, увеличение СОЭ. Рентгенологически определяются локальные инфильтративные изменения лёгочной ткани.
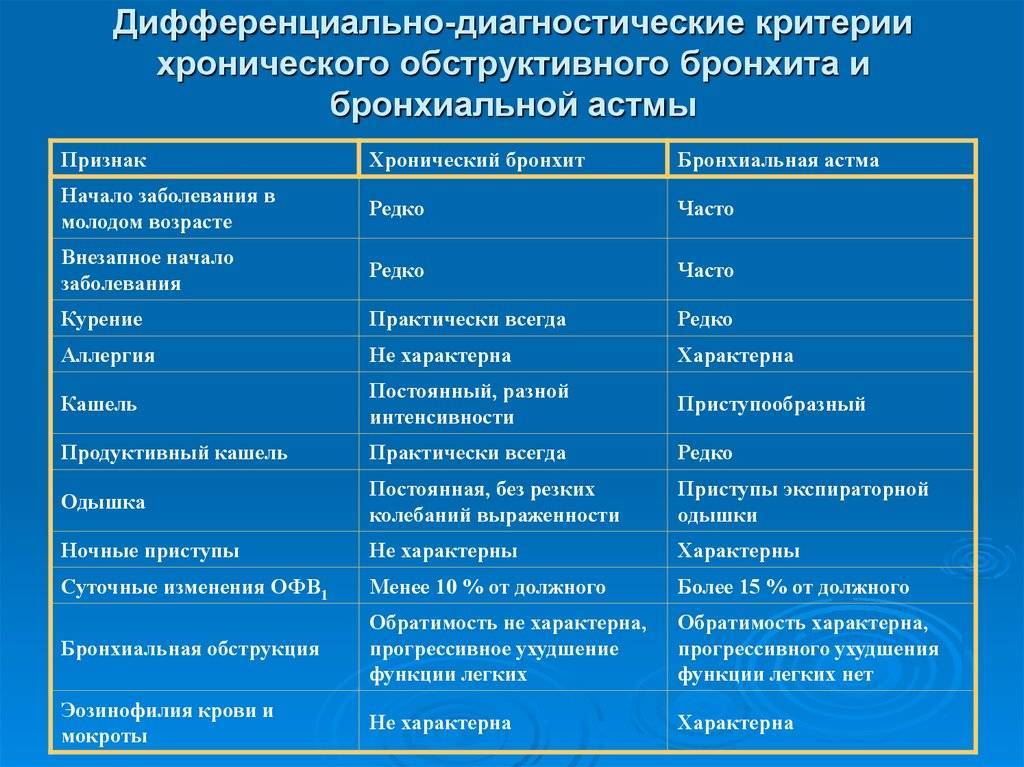
При повторных эпизодах бронхиальной обструкции необходимо проводить дифференциальную диагностику с бронхиальной астмой.
К каким докторам следует обращаться если у Вас Токсокароз у детей:
Педиатр
Паразитолог
Гастроэнтеролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Токсокароза у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Последствия бронхита у детей
Как и в случае любого другого заболевания, последствия всегда гораздо более сложные и хуже поддаются лечению, нежели сама болезнь
Поэтому в случае рецидивирующего бронхита, особенно важно начать правильное лечение с применением антибиотиков вовремя, не допуская развития болезни
Самые распространенные причины развития осложнений при бронхите у детей:
- Неправильное или несвоевременное лечение
- Генетические заболевания
- Воспалительные процессы других систем организма ребенка
- Неблагоприятные условия жизни: загрязнения воздуха, высокая влажность, стрессы и плохая экология
Что касается возможных последствий болезни, то в юном возрасте остаточные явления после бронхита особенно опасны. Нарушение функции дыхания может привести даже к самым негативным итогам.
Среди возможных последствий бронхита можно выделить:
- Нарушения работы сердца. Они могут быть вызваны нехваткой кислорода.
- Бронхиальная астма. Это заболевание часто бывает вызвано осложнением обструктивного бронхита, и среди детей очень распространено.
- Бронхообструкция. Характеризуется отдышкой, затрудненным дыханием и отеком в груди.
- Пневмония. Часто возникает вследствие попадания инфекции из бронхов в легкие.
- Эмфизема. Хроническое заболевание, которое приводит к потере эластичности легких. Оно достаточно редко встречается у детей, однако, вероятность все же существует.
- Синуситы и отиты. Инфекция легко может распространиться на соседние ЛОР-органы.
Специалисты медицинского центра санатория «ДиЛУЧ» рекомендуют внимательно относиться к здоровью – своему и своих близких! Мы рады прийти Вам на помощь в любое время года.
Online-консультации врачей
| Консультация гастроэнтеролога |
| Консультация кардиолога |
| Консультация аллерголога |
| Консультация гинеколога |
| Консультация сексолога |
| Консультация эндоскописта |
| Консультация сурдолога (аудиолога) |
| Консультация неонатолога |
| Консультация детского психолога |
| Консультация специалиста банка пуповинной крови |
| Консультация специалиста по лечению за рубежом |
| Консультация офтальмолога (окулиста) |
| Консультация диетолога-нутрициониста |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация гастроэнтеролога детского |
Новости медицины
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
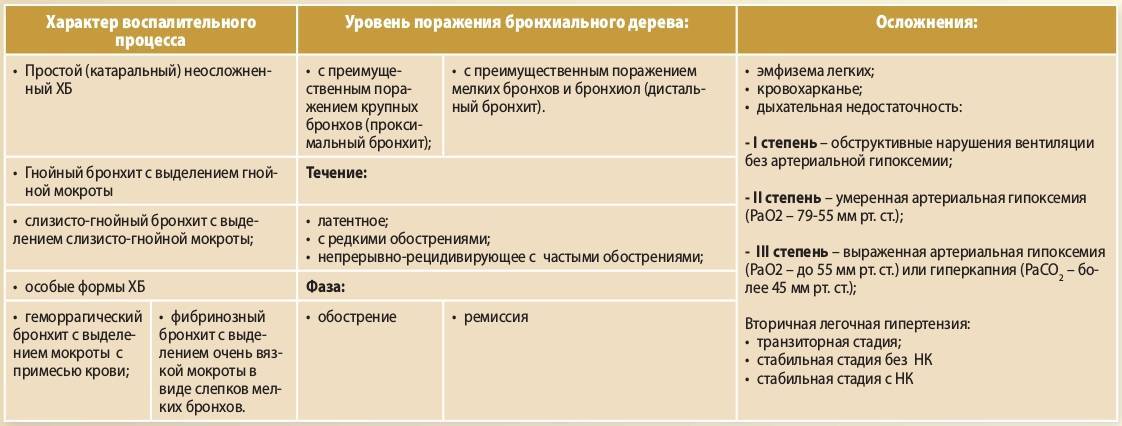
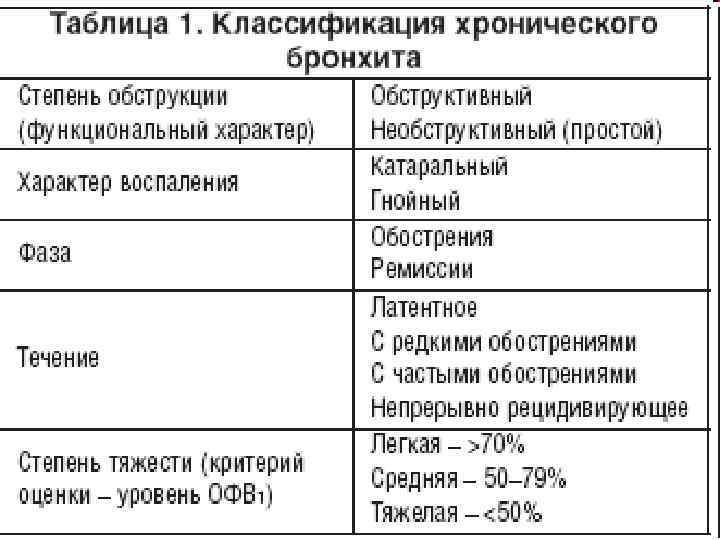
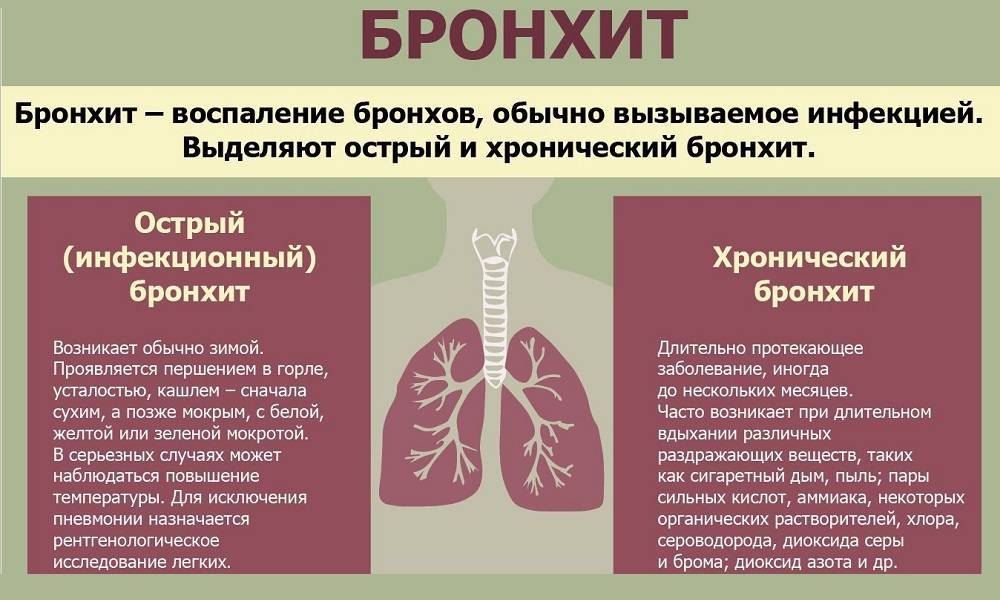
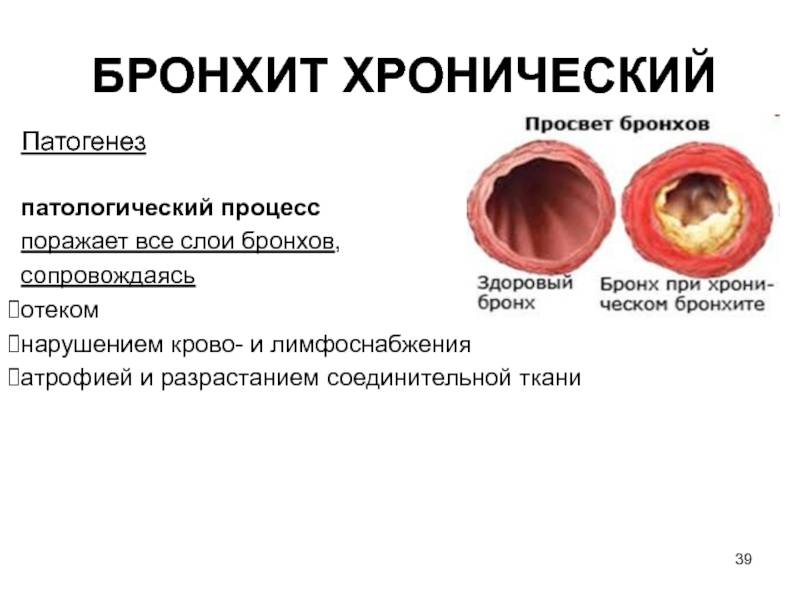
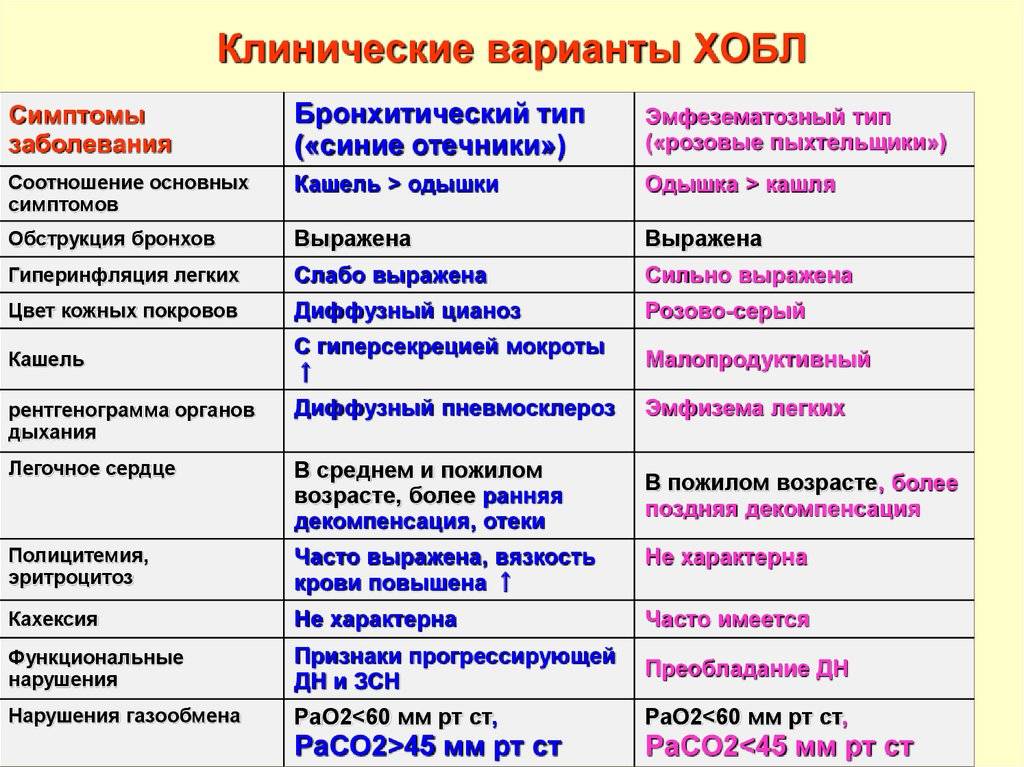
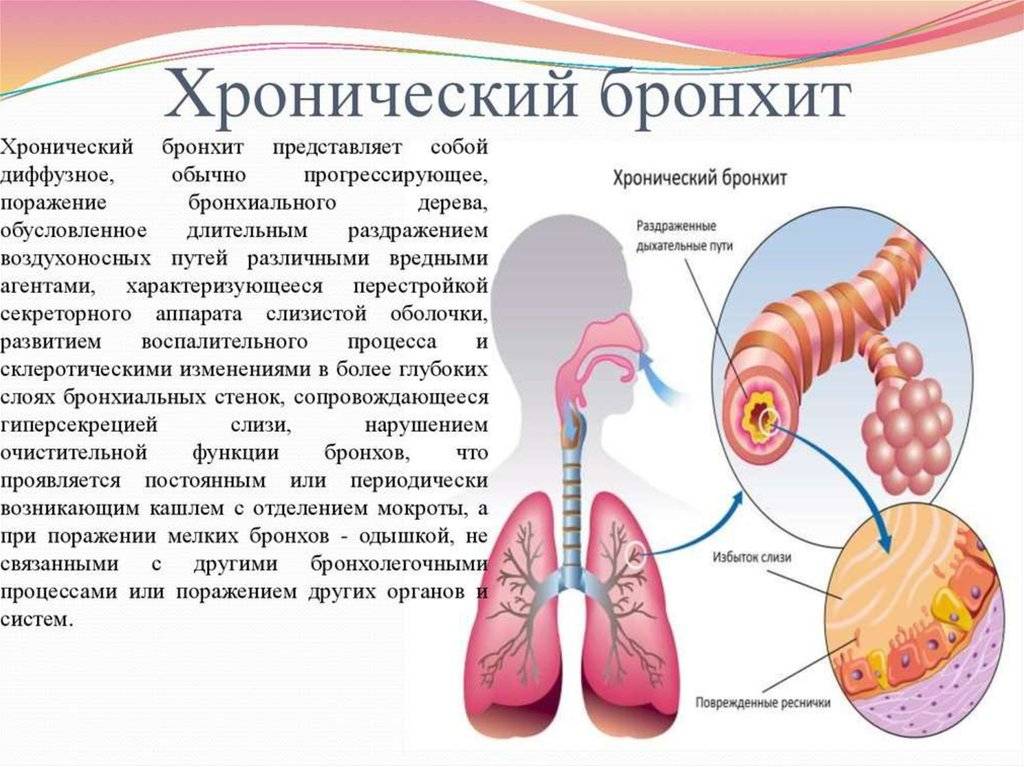
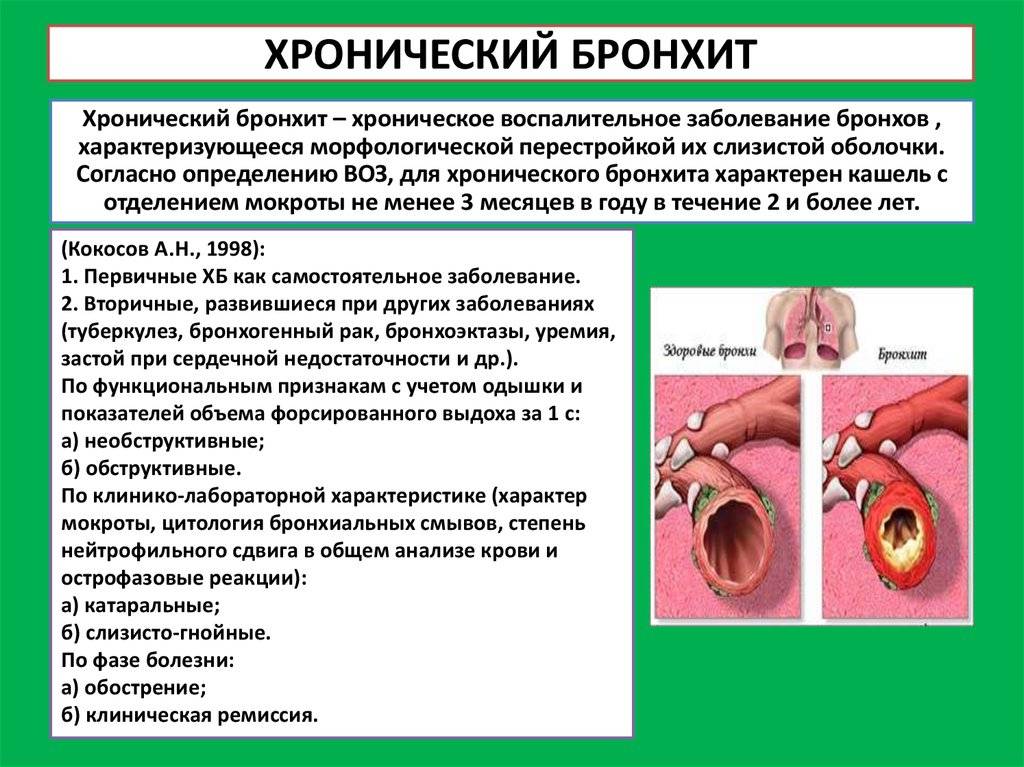
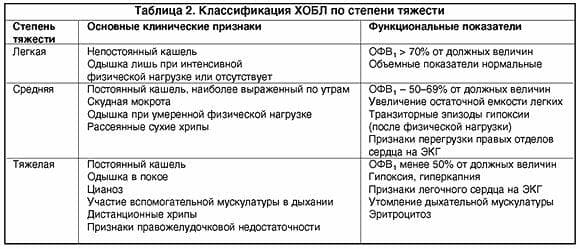
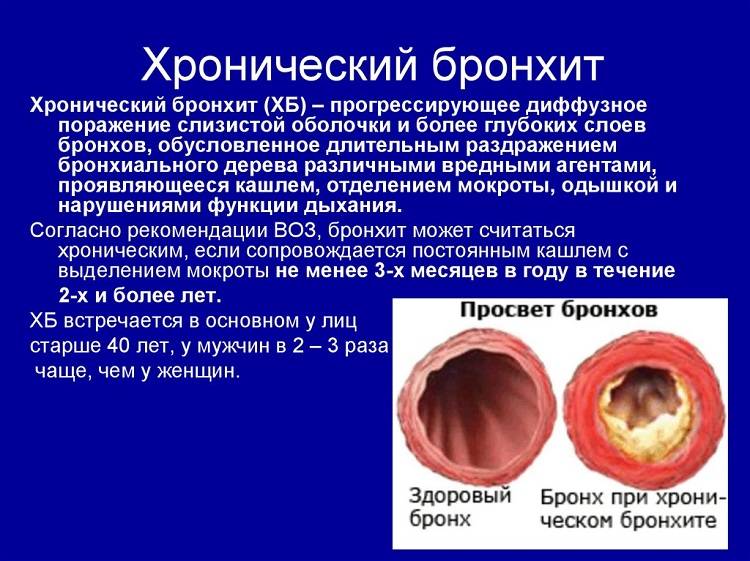
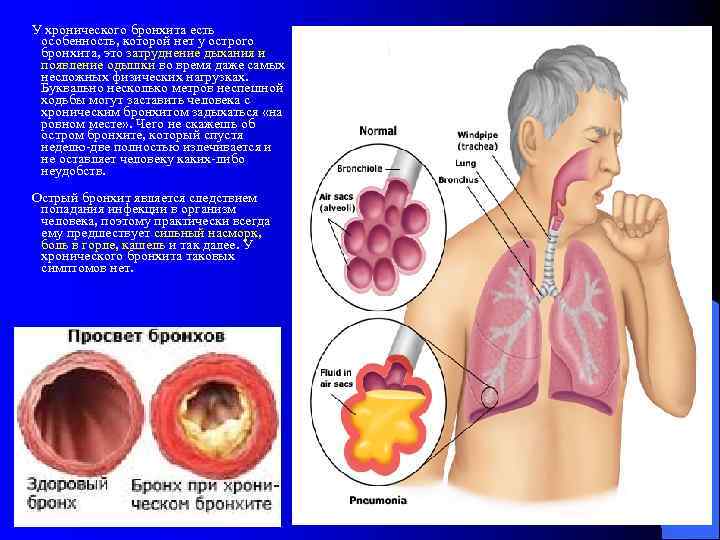
Симптомы хронического бронхита
Ведущими признаками хронического бронхита являются одышка, кашель, выделение мокроты.
Кашель может быть влажным или сухим. Его появление обязательно сопровождается выделением мокроты, количество и консистенция которой могут быть различными. Так, объем выделяемой мокроты в разных случаях колеблется от 3-5 до 150 миллилитров в сутки. Что касается консистенции, то мокрота при хроническом бронхите может быть прозрачной, водянистой, слизистой, гнойной, с примесями крови.
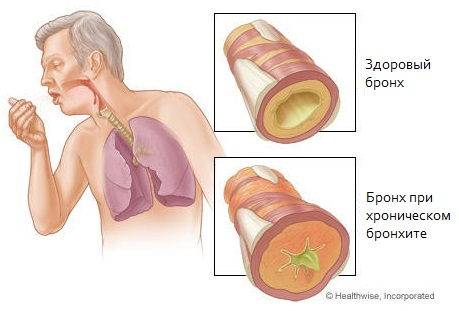
О легкости отделения мокроты судят по ее вязкости. Чем мокрота гуще, тем продолжительнее и сильнее кашель, который становится изнуряющим. В начале заболевания приступы кашля наблюдаются по утрам, но по мере прогрессирования бронхита отхаркивание начинает происходить в течение всего дня.
Спровоцировать кашель может учащение дыхания, физическое напряжение. Если одновременно с вышеперечисленными симптомами появляется одышка, то это является признаком того, что начинается постепенная обструкция бронхов. Возможно появление кровянистой мокроты.
Еще одним симптомом хронического бронхита является повышенная потливость, которая обычно появляется в ночное время. При обострениях заболевания состояние пациента ухудшается, он ощущает беспричинную слабость, утомляемость, работоспособность снижается, количество выделяемой мокроты становится больше.
Симптомы Хронического бронхита у детей:
Начало хронического бронхита у ребенка постепенное. Сначала появляется кашель в утреннее время, который сопровождается отделением слизистой мокроты. Позже кашель случается также ночью и днем. В холодную погоду становится сильнее. С годами кашель становится постоянным, периодическим, на протяжении 24 часов.
Количество мокроты становится всё больше. Она приобретает слизисто-гнойной или гнойной характер. Появляется такой симптом как одышка. При гнойном бронхите периодически выделяется гнойная мокрота, но бронхиальная обструкция не выражена.
Обструктивный хронический бронхит характерный стойкими обструктивными нарушениями. Гнойно-обструктивный бронхит у детей сопровождается выделением гнойной мокроты и обструктивными нарушениями вентиляции. Обострения случаются, когда погода сырая и холодная. Обострения характеризуются усилением кашля и одышки, недомоганием, увеличенным количеством мокроты, быстрой утомляемостью малыша или подростка. Температура в большинстве случаев в норме или незначительно повышена. Могут быть такие симптомы как сухие хрипы над всей поверхностью легких и жесткое дыхание.
Симптомы появления бронхита у ребенка
Наиболее распространенный признак бронхита у детей – это затяжной кашель. Достаточно часто он остается единственным симптомом заболевания. Приступы кашля начинаются где-то в глубине грудной клетки, доставляют значительный дискомфорт и вызывают массу переживаний у взрослых. Как уже упоминалось выше, кашель может как сопровождаться отделением мокроты, так и протекать совершенно без нее.
Кроме приступов кашля, к симптомам бронхита можно отнести:
- Незначительное повышение температуры тела
- Апатия и общая слабость ребенка
- Потеря аппетита
- Вялость, раздражительность и беспокойство.
При наблюдении вышеперечисленных признаков патологии необходимо обратиться за консультацией к специалистам, чтобы не допустить развития заболевания и избежать негативных последствий. Одним из таких последствий является воспаление легких (пневмония). Кроме нее, запущенный повторных бронхит может стать причиной воспалительных процессов верхних дыхательных путей и ЛОР-органов, таких как тонзиллит, отит и прочие.
Другие заболевания из группы Болезни органов дыхания:
| Агенезия и Аплазия |
| Актиномикоз |
| Альвеококкоз |
| Альвеолярный протеиноз легких |
| Амебиаз |
| Артериальная легочная гипертония |
| Аскаридоз |
| Аспергиллез |
| Бензиновая пневмония |
| Бластомикоз североамериканский |
| Бронхиальная Астма |
| Бронхиальная астма у ребенка |
| Бронхиальные свищи |
| Бронхогенные кисты легкого |
| Бронхоэктатическая болезнь |
| Врожденная долевая эмфизема |
| Гамартома |
| Гидроторакс |
| Гистоплазмоз |
| Гранулематоз вегенера |
| Гуморальные формы иммунологической недостаточности |
| Добавочное легкое |
| Ехинококкоз |
| Идиопатический Гемосидероз легких |
| Идиопатический фиброзирующий альвеолит |
| Инфильтративный туберкулез легких |
| Кавернозный туберкулез легких |
| Кандидоз |
| Кандидоз легких (легочный кандидоз) |
| Кистонозная Гипоплазия |
| Кокцидиоилоз |
| Комбинированные формы иммунологической недостаточности |
| Кониотуберкулез |
| Криптококкоз |
| Ларингит |
| Легочный эозинофильный инфильтрат |
| Лейомиоматоз |
| Муковисцидоз |
| Мукороз |
| Нокардиоз (атипичный актиномикоз) |
| Обратное расположение легких |
| остеопластическая трахеобронхопатия |
| Острая пневмония |
| Острые респираторные заболевания |
| Острый абсцесс и гангрена легких |
| Острый бронхит |
| Острый милиарный туберкулез легких |
| Острый назофарингит (насморк) |
| Острый обструктивный ларингит (круп) |
| Острый тонзиллит (ангина) |
| Очаговый туберкулез легких |
| Парагонимоз |
| Первичный бронхолегочный амилоидоз |
| Первичный туберкулезный комплекс |
| Плевриты |
| Пневмокониозы |
| Пневмосклероз |
| Пневмоцитоз |
| Подострый диссеминированный туберкулез легких |
| поражение газами промышленного происхождения |
| Поражение легких вследствие побочного действия лекарственных препаратов |
| поражение легких при диффузных болезнях соединительной ткани |
| Поражение легких при болезнях крови |
| Поражение легких при гистиоцитозе |
| Поражение легких при дефеците а 1- антитрипсина |
| поражение легких при лимфогранулематозе |
| Поражение легких при синдроме марфана |
| Поражение легких при синдроме Стивенса-Джононса |
| Поражения легких отравляющими веществами |
| Пороки развития легких |
| Простая Гипоплазия |
| Радиационные поражения легких |
| Саркаидоз органов дыхания |
| Секвестрация легкого |
| Синдром гудпасчера |
| Синдром Маклеода |
| Синдром Мендельсона |
| Синусит |
| Спонтанный пневмоторакс |
| Споротрихоз |
| Стафилококковые деструкции легких у детей |
| Стенозы и трахеи крупных бронхов |
| Стенозы и трахеи крупных бронхов |
| Стрептококковый фарингит |
| Сфеноидальный синусит (сфеноидит) |
| Токсоплазмоз |
| Трахеальный бронх |
| Трахеит |
| Трахеобронхомегалия |
| Тромбоэмболия легочной артерии (ТЭЛА) |
| Туберкулез внутригрудных лимфатических узлов (бронхоадениты) |
| Туберкулез бронхов, трахеи, верхних дыхательных путей |
| Туберкулез гортани |
| Туберкулез легких |
| Туберкулез полости рта, миндалин и языка |
| Туберкулезная интоксикация у детей и подростков |
| Туберкулезный плеврит |
| Туберкулема легких |
| Фарингит |
| Фиброзно-кавернозный туберкулез |
| Фронтит (острый фронтальный синусит) |
| Хроническая пневмония |
| Хроническая пневмония у детей |
| Хронический абсцесс легких |
| Хронический бронхит |
| Хронический гематогенно-диссеминированный туберкулез легких |
| Хроническое легочное сердце |
| Цирротический туберкулез легких |
| Шистосомозы |
| Экзогенный аллергический альвеолит |
| Эмфизема легких |
| Эпиглоттит |
| Этмоидальный синусит (этмоидит) |
Профилактика хронического бронхита
Основными мерами профилактики являются:
- своевременное лечение острой формы заболевания;
- вакцинация гриппозной или пневмококковой вакциной;
- прием поливитаминных комплексов осенью и весной (в это время организм наиболее слаб и подвержен воздействию патогенных микроорганизмов);
- своевременное лечение заболеваний, которые могут привести к развитию бронхита;
- отказ от малоподвижного образа жизни — ежедневные пешие прогулки, занятия спортом;
- регулярная обработка мест хронической инфекции в организме;
- соблюдение правил гигиены (особенно в период массовых эпидемий гриппа и ОРВИ);
- избегание переохлаждения организма;
- использование средств индивидуальной защиты при работе вредном производстве;
- отказ от курения;
- избегание стрессов и других психоэмоциональных нарушений;
- немедленное обращение к доктору при появлении первых подозрительных симптомов — это поможет вовремя начать лечение и избежать развития целого ряда тяжелых осложнений.
Здоровья вам!
К каким докторам следует обращаться если у Вас Обструктивный бронхит у детей:
Педиатр
Пульмонолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Обструктивного бронхита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
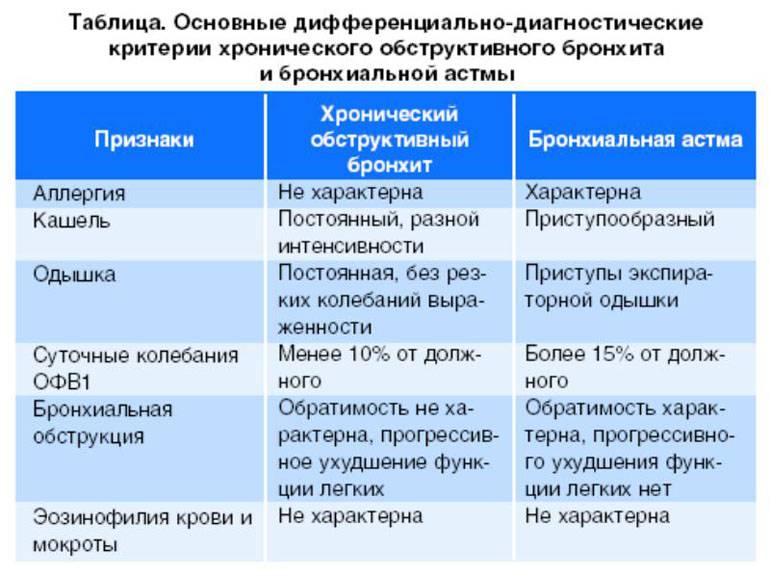
Диагностика
Основной метод диагностики бронхиальной астмы — спирометрия (исследование функции внешнего дыхания). Спирометрия заключается в том, что пациент совершает форсированный (усиленный) выдох в аппарат, и тот рассчитывает основные параметры дыхания. К главным из них относятся объем форсированного выдоха за 1-ю секунду и пиковая объемная скорость. Спирометрия почти обязательно включает в себя и исследование реакции на бронходилататоры: для этого пациенту дают сделать несколько (обычно четыре) вдоха сальбутамола или иного бронходилататора быстрого действия и проводят спирометрию повторно.
Спирометрию необходимо проводить и для контроля за ходом лечения астмы: необходимо ориентироваться не только на наличие или отсутствие жалоб на фоне лечения, но и на объективные показатели, которые дает спирометрия. Существуют несложные приборы (пикфлуометры) для самостоятельного использования больными астмой.
В межприступный период функция легких может быть нормальной; иногда в этих случаях проводят провокационные пробы, обычно с метахолином. Отрицательная проба с метахолином исключает бронхиальную астму, но положительная — еще не подтверждает этот диагноз. Проба с метахолином положительна у многих здоровых людей; она может быть положительной, например, в течение нескольких месяцев после респираторной вирусной инфекции.
Рентгенография грудной клетки обязательна при тяжелых приступах, так как позволяет выявить скрытые осложнения, требующие немедленного лечения.
Симптомы заболевания
Клинику рецидивирующего бронхита у детей характеризуют следующие симптомы:
- кашель – длительность кашлевого синдрома составляет несколько недель от сухого вначале до влажного в конце;
- повышение температуры выше значения 37,5°С, которая сохраняется до 4 дней;
- болевые ощущения в области грудной клетки;
- общая слабость, провоцирующая раздражительность;
- жесткое дыхание;
- одышка и учащенный пульс.
При этом для рецидивов характерно быстрое исчезновение хрипов до прекращения кашля. При исследовании рентгеном наблюдается усиленное видение легочного рисунка.
Симптомы атипичных форм бронхитов
Атипичная форма бронхита обуславливается присоединением микрофлоры и бактерий. При попадании в нижние дыхательные пути хламидии у ребенка наблюдаются следующие специфические проявления:
- конъюнктивит;
- повышение зернистости структуры слизистой оболочки в горле;
- увеличение лимфоузлов, расположенных под челюстью;
- лихорадка в умеренной форме;
- продолжающийся кашель, не поддающийся стандартному лечению;
- обструкция бронхов.
При наличии последнего симптома можно говорить о рецидивирующем обструктивном бронхите у детей, который свидетельствует о запущенном состоянии болезни.
На скопление микоплазмы в бронхах указывают следующие специфические симптомы:
- высокая температура у ребенка;
- сухой кашель, порой провоцирующий рвоту;
- интоксикация организма;
- общая слабость;
- бледность кожных покровов;
- усиление потливости;
- сухие слизистые оболочки при заложенности носа.
Диагностика рецидивирующего бронхита у детей:
При цитологическом исследовании бронхиального содержимого в период обострения преобладают нейтрофильные лейкоциты, клетки бронхиального эпителия и уменьшается количество макрофагов. При длительности болезни свыше 10 лет в период клинической ремиссии появляются дистрофически измененные клетки бронхиального эпителия и снижается количество макрофагов.
Микробиологическое и вирусологическое исследования подтверждают значение инфекции в обострении рецидивирующего бронхита. Из мокроты и бронхиального секрета чаще высеваются ассоциации микробов: стрепт. пневмонии, гемофильная палочка, стафилококк, стрептококк.
Рентгенологические изменения отмечаются только в период обострения, при этом регистрируются расширение корней легких и нечеткость контуров прилежащих бронхов. У половины подростков при длительности заболевания 10 лет и больше имелась стойкая деформация корней, определяющаяся развитием склероза в прикорневых отделах.
При бронхоскопическом исследовании у детей, как правило, обнаруживаются воспалительные изменения в трахее и крупных бронхах. У подавляющего большинства (84 %) воспалительные изменения в бронхиальном дереве имеют негнойный характер и представлены эндоскопически катаральным эндобронхитом.
Сравнительно редко и преимущественно в период обострения заболевания наблюдается катарально-гноиный или гнойный эндобронхит. Воспалительная реакция слизистой оболочки трахеобронхиального дерева носит обычно диффузный характер, но степень эндобронхита может быть более выраженной в одном из легких. В период ремиссии бронхоскопические признаки бронхита чаще выражены слабо, но сохраняются у большинства больных, указывая на тенденцию заболевания к латентному течению.
Бронхографическая картина при обострении характеризуется множественными периферическими «обрывами» заполнения бронхов, уменьшением числа периферических ветвей, фрагмен-тированным заполнением периферических бронхов. Указанные изменения свидетельствуют о наличии воспаления (гиперсекреции) вследствие поражения бронха и Fie отражают глубины поражения его стенки. Перечисленные бронхографические признаки обратимы, и в период ремиссии бронхограмма может быть нормальной.
Исследования вентиляционной функции у больных рецидивирующим бронхитом подтверждают отсутствие изменений в период ремиссии и обструктивные нарушения в период обострения у половины больных.
Перспективно изучение функциональных особенностей бронхов с использованием ингаляционных проб с бронхоконстрик-торами и бронходилататорами.
По данным ряда авторов и нашим наблюдениям, у 80-85 % больных рецидивирующим бронхитом наблюдается патология ЛОР-органов, По-видимому, поражения верхних дыхательных путей являются проявлением единого патологического процесса в респираторной системе. Школьники, страдающие рецидивирующим бронхитом, болеют острой пневмонией гораздо чаще, чем здоровые дети.
Происхождение рецидивирующего бронхита у детей
Воспаление в нижних отделах органов дыхания происходит под воздействием вирусов или патогенной микрофлоры. Зачастую бронхит появляется в качестве осложнения после перенесенного ОРВИ в форме гриппа. Вирус сначала поражает верхние дыхательные пути и лишь потом оседает в нижних отделах. Бактериальные микрочастицы присоединяются гораздо позднее. Они попадают в нижние отделы дыхательных путей с пищей либо мелкими деталями от игрушек и других предметов. Детская иммунная система сформирована не до конца, поэтому под воздействием окружающей среды она чаще подвержена респираторным заболеваниям. Среди воздействий окружающей среды можно назвать пассивное курение, контакт с химическими веществами или плохую экологическую обстановку в месте постоянного проживания.
Предрасполагающие факторы
Аллергический бронхит, симптомы которого у взрослых и детей практически идентичны, как правило, протекает по определенной схеме. Проникновения в организм чужеродного белка-аллергена провоцирует неадекватный иммунный ответ, который проявляется обильным слезотечением, чиханием, кашлем. Если раздражитель не будет своевременно исключен, а симптоматика прогрессировать, включается резервная защита, сопровождающаяся гиперспазмом бронхиального дерева и отека реснитчатой слизистой, которая выстилает внутренние органы дыхания.
В результате постоянного раздражения легочная ткань начинает продуцировать густую слизь, которая постепенно скапливается в альвеолах и становится источником бактериальной инфекции. Застой и инфицирование слизи в бронхах является основной причиной развития аллергического бронхита.
Если у человека сильный иммунитет и крепкое здоровье, инфицирование тканей бронхов происходит редко. Защитная система быстро уничтожает инфекцию, не давая ей активно размножаться и распространяться на здоровые структуры. Но если иммунитет ослаблен, и человек склонен к аллергии, то под воздействием предрасполагающих факторов риск развития аллергического бронхита существенно возрастает.
Причины, провоцирующие развитие бронхита аллергической природы:
- злоупотребление вредными привычками;
- врожденный или приобретенный иммунодефицит;
- несбалансированное питание;
- пассивное курение;
- проживание в неблагоприятной экологической обстановке;
- неконтролируемое употребление лекарственных средств;
- отсутствие грамотной терапии заболеваний аллергической природы;
- малоактивный образ жизни;
- использование постельных принадлежностей с натуральными наполнителями: пух, перо;
- работа с производственными вредностями, предполагающая постоянный контакт с химическими или органическими веществами.
Долгое время иммунитет может подавлять чужеродный раздражитель, регулярно проникающий в организм, поэтому человек и не заподозрит у себя склонность к аллергии. Но в определенный момент все предрасполагающие факторы сходятся в одной точке, в результате чего начинает резко прогрессировать серьезное заболевание, с последствиями которого иногда приходится бороться всю жизнь.
Клинические симптомы рецидивирующей формы
Рецидивирующий бронхит — это форма острого бронхита, поэтому клинические симптомы аналогичны. Рецидивирующий бронхит характеризуется:
- высокая температура;
- синдром интоксикации (головная боль, утомляемость, слабость);
- поражения верхних дыхательных путей (ринит, фарингит);
- кашель.
Кашель, как и при любом бронхите, — главный симптом. В отличие от других форм проявляется не сразу при рецидивах, а через 2-3 дня после начала заболевания.
Сначала она сухая от боли, но через несколько дней становится продуктивной. Кашель постоянный и одинаковой интенсивности в течение дня, кроме утреннего, когда он более сильный.
Заболевание часто начинается как типичная ОРЗ с повышения температуры тела (37-38 o C), ухудшения общего самочувствия и катаральных симптомов (насморк). Из-за позднего начала кашля поставить правильный диагноз в первые дни болезни очень сложно.
Течение рецидивирующего бронхита делится на периоды:
- рецидив (обострение);
- реверсия (неполная ремиссия);
- полная ремиссия.
Стадии заболевания аналогичны периодам при хронической форме, но рецидивирующий бронхит не вызывает необратимых изменений в легких, как это имеет место при хронической форме.
Лечение
Цели терапии:
- Снижение реактивности бронхов;
- устранение возбудителя;
- Восстановление проходимости бронхов;
- Профилактика рецидива (в фазе ремиссии).
Они достигаются за счет использования фармакологических и немедицинских методов лечения.
Немедикаментозная терапия включает:
- постельный режим в остром периоде;
- базовая диета;
- много жидкости;
- регулярное проветривание помещения и прогулки на свежем воздухе;
- устранение факторов риска.
Медикаментозная терапия включает:
- противовирусное средство;
- антибиотики;
- противокашлевые и отхаркивающие средства;
- противовоспалительные и жаропонижающие препараты.
Антибиотики назначают в большинстве случаев, поскольку эта форма бронхита часто имеет смешанный (вирусно-бактериальный) генез. У детей используются следующие группы:
- аминопенициллины;
- цефалоспорины;
- макролиды;
- сульфаниламиды (для детей старшего возраста, в легких случаях).
Назначать антибиотики часто болеющему ребенку решает врач.
Клинические рекомендации при рецидивирующем бронхите, помимо фармакологического лечения, включают использование физиотерапевтических методов, ускоряющих регенерацию и очищение слизистой оболочки бронхов. Наиболее эффективными из них являются:
- ингаляции;
- микроволновая терапия;
- УФ;
- электрофорез;
- индуктотермия;
- дыхательная гимнастика и физиотерапия;
- массаж.
Лечение обструктивного бронхита у детей
Лечение детей с бронхитом чаще производят амбулаторно. Показанием к госпитализации считают возраст до года, тяжелое состояние малыша, наличие сопутствующих патологий. Основным лечением считают этиотропную терапию. Она включает противовирусные или антибактериальные препараты.
Патогенетическая терапия включает селективные бронхолитики или ингаляционные глюкокортикостероиды. Их вдыхают через компрессорный небулайзер. В качестве симптоматической терапии назначают следующие средства:
- разжижающие мокроту – они облегчают ее эвакуацию;
- отхаркивающие — активизируют движения ресничек и способствуют откашливанию;
- жаропонижающие;
- нестероидные противовоспалительные;
- общеукрепляющие (витамины, иммуномодуляторы).
В восстановительном периоде назначают физиотерапию, массаж и дыхательную гимнастику.
Осложнения обструктивного бронхита у детей
Острый обструктивный бронхит осложняется переходом в непрерывно рецидивирующую форму. Он формируется на фоне вторичной бронхиальной гиперреактивности. Она развивается из-за различных факторов: пассивное курение, недолеченные инфекции, переохлаждение или перегревание, частые контакты с зараженными ОРВИ.
У детей до трехлетнего возраста бронхит осложняется пневмонией. Это связывают с трудностями при эвакуации густой мокроты. Она закрывает просвет, нарушая вентиляция легочного сегмента. При присоединении бактериальной флоры в нем развивается воспаление. Это осложнение возникает редко. Оно бывает только у ослабленных детей.
Патогенез (что происходит?) во время Токсокароза у детей:
Ребенок является резервуарным хозяином. Токсокары пребывают в его организме, когда находятся в форме личинок. В тонкой кишке из яиц вылупляются личинки, которые попадают в кровоток и «ходят» по большому и малому кругу кровообращения. Через систему воротной вены паразиты попадают в печень ребенка. Там они частично оседают, образуя гранулемы. Некоторая часть личинок паразита попадает в правые отделы сердца по печеночным венам. Через легочную артерию далее они попадают в капиллярную сеть легких.
Личинки задерживаются на некоторое время в легких ребенка, потом попадают во все органы и ткани, где и оседают. Вокруг них формируются гранулемы, окруженные капсулой, в которых они сохраняют жизнеспособность многие годы, что объясняет рецидивы (повторения) болезни.