SQLITE NOT INSTALLED
Что это за технология, кому показано ЭКО с переносом донорского эмбриона?
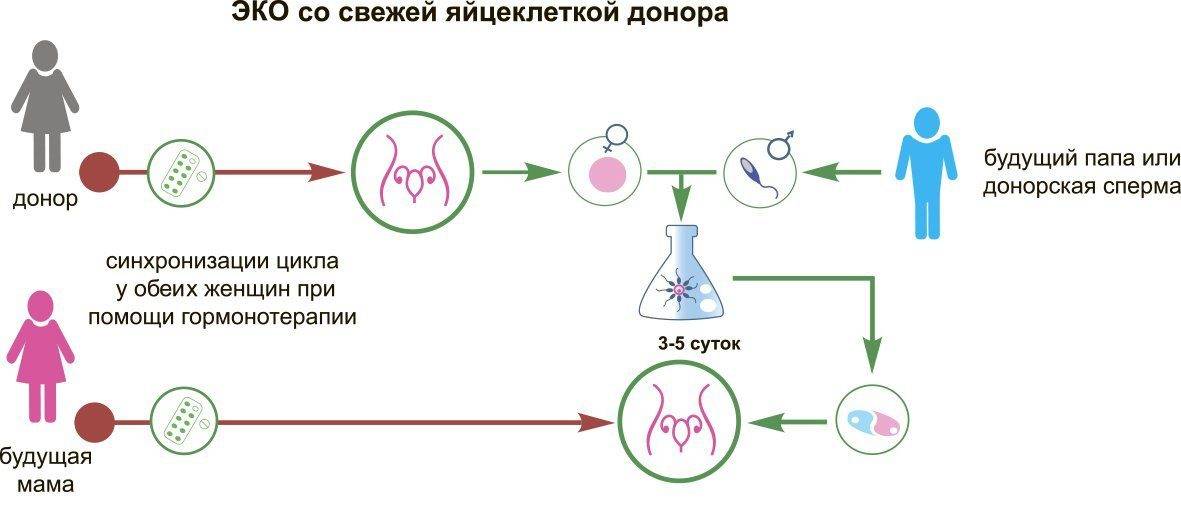
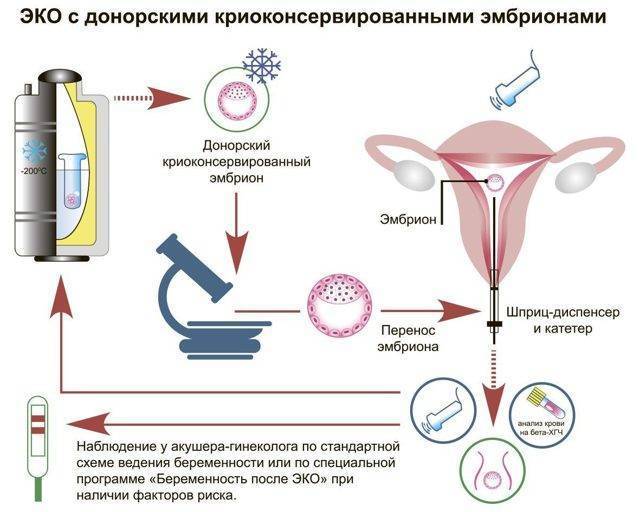
Суть метода состоит в культивировании эмбрионов из донорских ооцитов и спермы с последующим переносом одного в полость матки пациентки. Программа очень проста для будущей мамы. Она не предполагает проведения стимуляции яичников, вся медицинская сторона для пациентов по сути ограничивается обследованием, процедурой переноса и анализе крови на бета-ХГЧ.
Малыш, появившийся на свет в результате ЭКО с донорским эмбрионом, не будет связан с родителями генетически. Но мама сама вынашивает и рожает его, беременность проходит на глазах папы. Это много стоит!
Показания
Метод является выходом, когда экстракорпоральное оплодотворение с собственным генетическим биоматериалом невозможно, но очень важно пройти через беременность и роды. Он показан:
Он показан:
- парам, в которых не поддающиеся лечению проблемы с половыми клетками есть у обоих партнеров;
- одиноким пациенткам с несостоятельностью яичников.
Особенности программы в центре репродукции «Линия жизни»
Метод широко используется во всем мире и может реализовываться по-разному. В некоторых клиниках распространена практика переноса так называемых «отказных» эмбрионов. То есть, тех, которые получены в результате ЭКО у других пациентов, заморожены, но в итоге остались невостребованными.
Мы не работаем по такой схеме. В нашем центре возможен перенос только тех эмбрионов, которые получены в нашей лаборатории спермы и яйцеклеток наших доноров. Почему? Потому что мы несем ответственность за результат. В случае с биоматериалом доноров, хранящимся в криобанке «Линия жизни» у нас есть уверенность в высоком качестве ооцитов и сперматозоидов.
Доноры – как женщины, так и мужчины – проходят тщательное обследование перед тем, как их половые клетки окажутся в нашем криохранилище. Помимо обязательных по закону анализов и исследований, доноры «Линии жизни» проходят дополнительный генетический скрининг.
Кроме того, высокое качество биоматериала обеспечивается возрастными ограничениями – донация половых клеток разрешена только до достижения определенного возраста. Между тем, «отказные» зародыши нередко получают из биоматериала пациентов за 35.
Как выбирают ооциты и сперму для ЭКО с донорским эмбрионом?
Доноров определяют сами пациенты. Мы даем каталог, в котором представлены:
- детские фото доноров спермы,
- детские фото доноров ооцитов (или фото их малышей, обязательное требование при донорстве яйцеклеток – наличие собственного здорового ребенка),
- группа крови и резус, вес, рост, фенотипические особенности, образование, род профессии.
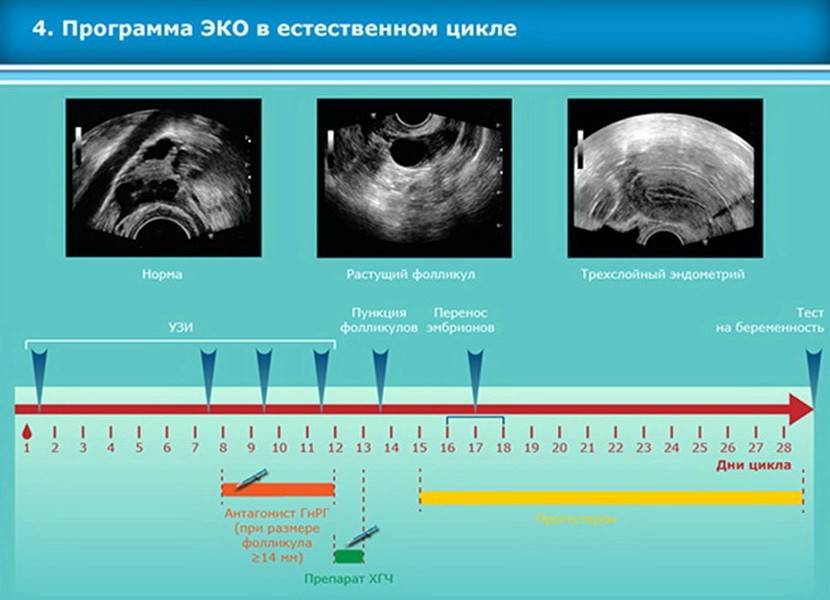
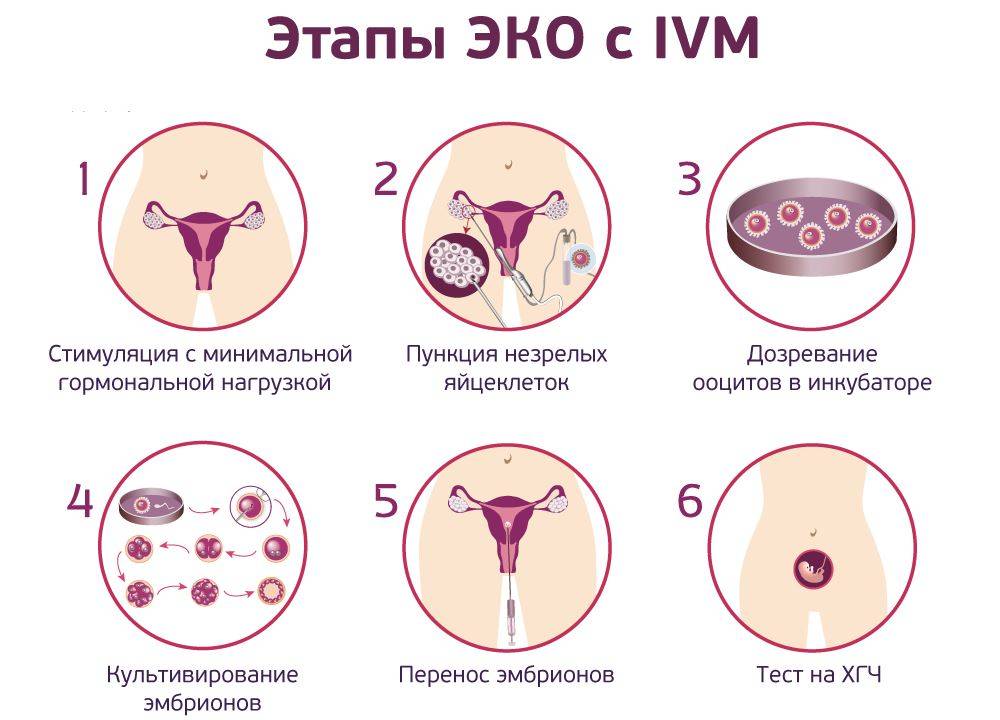
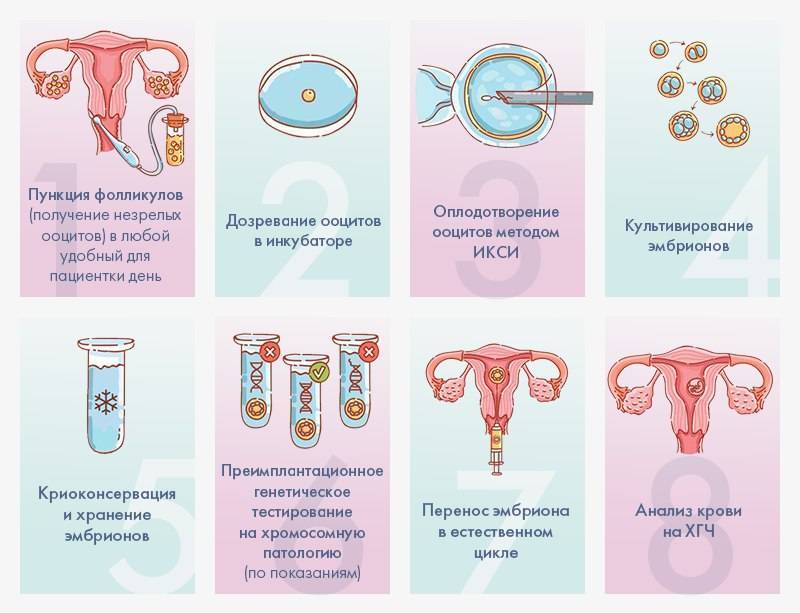
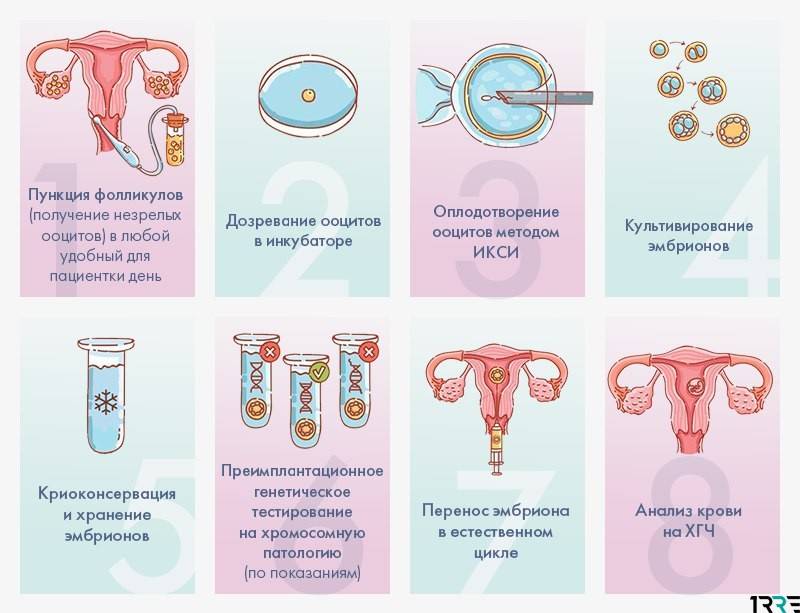
Как проходит ЭКО в естественном цикле
Как правило, начинается процедура на 2-3 день цикла – когда специалист начинает наблюдать за ростом фолликула в ходе проведения УЗИ. Стимуляция яичников в естественном цикле ЭКО не проводится. Когда по итогам УЗИ-обследования отмечается увеличение размеров фолликула до 17-18 мм, чтобы обеспечить оптимальные условия для его дальнейшего созревания, вводится гормон ХГЧ (триггер конечного созревания фолликула). Спустя 35 часов, при проведении УЗИ-контроля проводится пункция яичника.
Несмотря на существенное отличие ЭКО в ЕЦ от процедуры со стимуляцией, основные его этапы аналогичны классическому протоколу ЭКО:
Первичная консультация и УЗИ
Первым шагом является консультация репродуктолога и УЗИ-диагностика. На приеме наш специалист проведет осмотр и подберет индивидуальный план лечения.
Мониторинг роста фолликулов
С помощью УЗИ-диагностики (фолликулометрии) и анализов крови на гормон ЛГ врач будет наблюдать за фазами роста фолликулов. Первый мониторинг проводится на 7-8 день менструального цикла. За один менструальный цикл будет проведено в среднем 2-3 УЗИ-мониторинга.
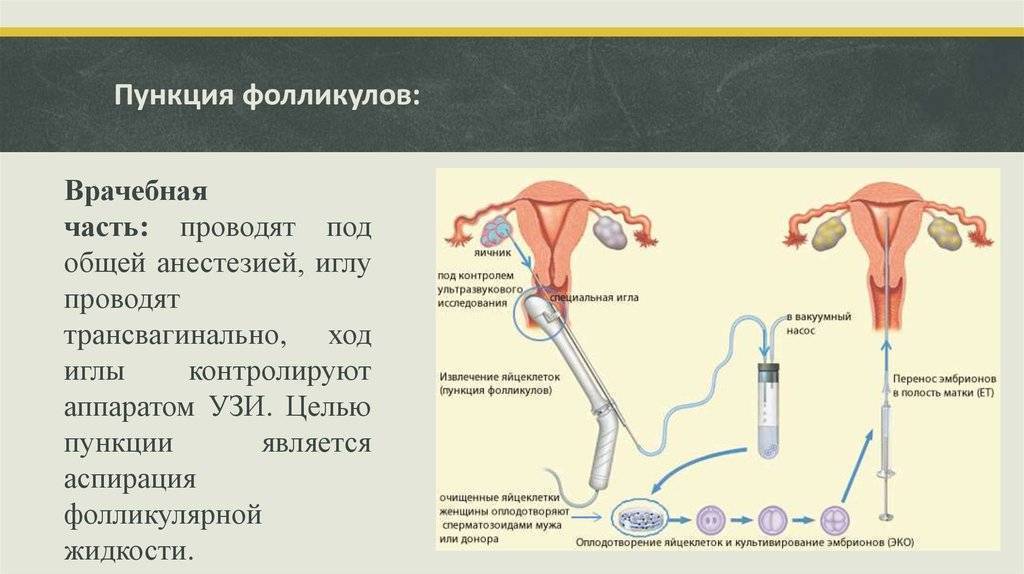
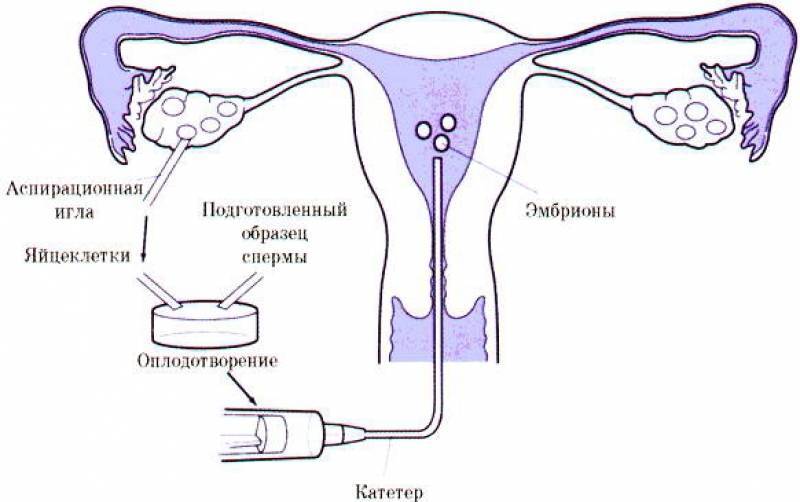
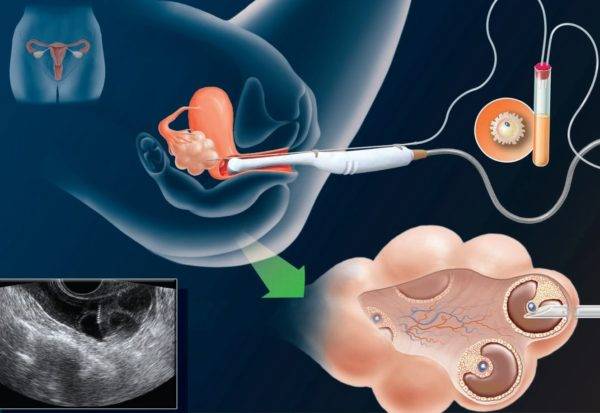
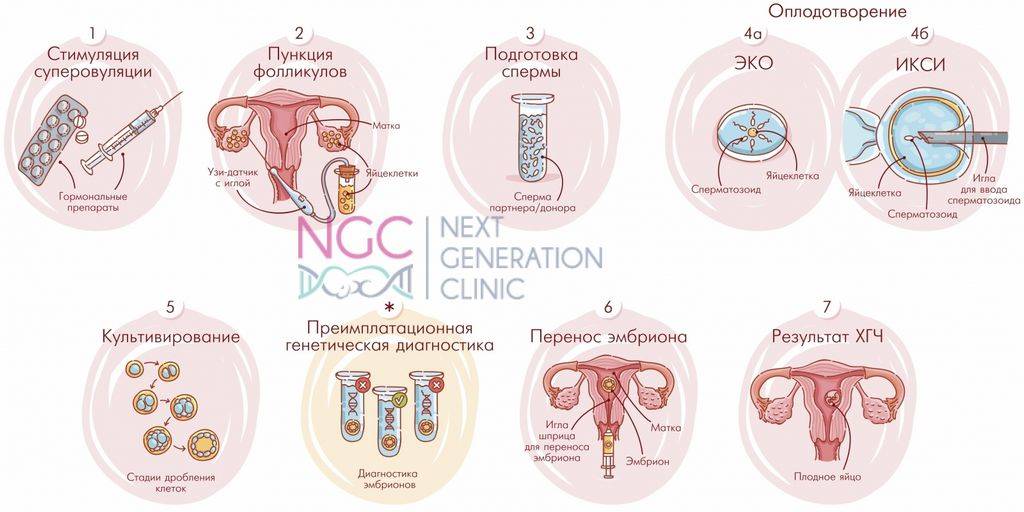
Трансвагинальная пункция фолликулов
Пункция фолликулов проводится в условиях операционной, под общим наркозом и контролем УЗИ. В некоторых случаях пункция возможна без наркоза (по показаниям).
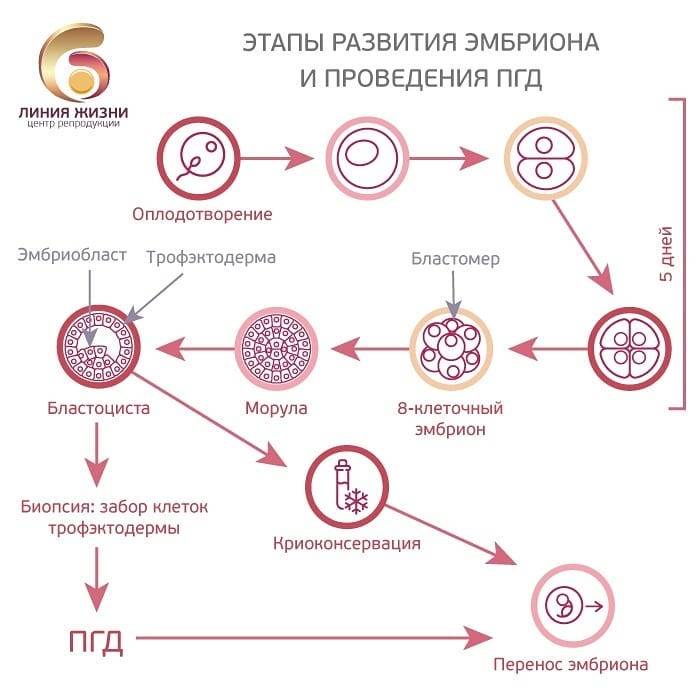
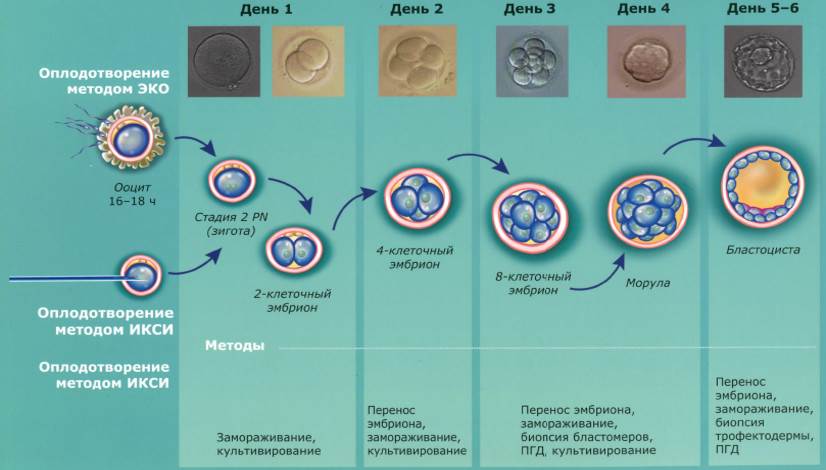
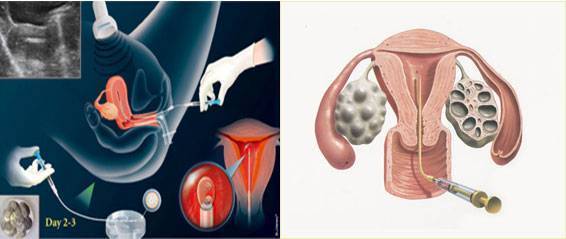
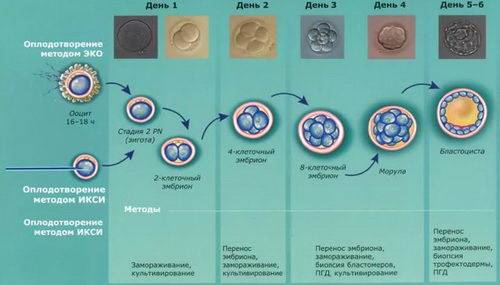
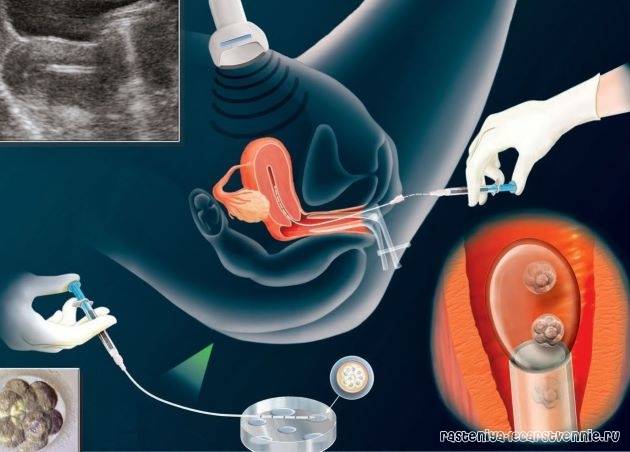
Оплодотворение и культивирование эмбрионов
В лаборатории эмбриолог проводит оценку качества полученных ооцитов и оплодотворяет их. Далее идет важнейший этап процедуры экстракорпорального оплодотворения — культивирование (выращивание) эмбрионов.
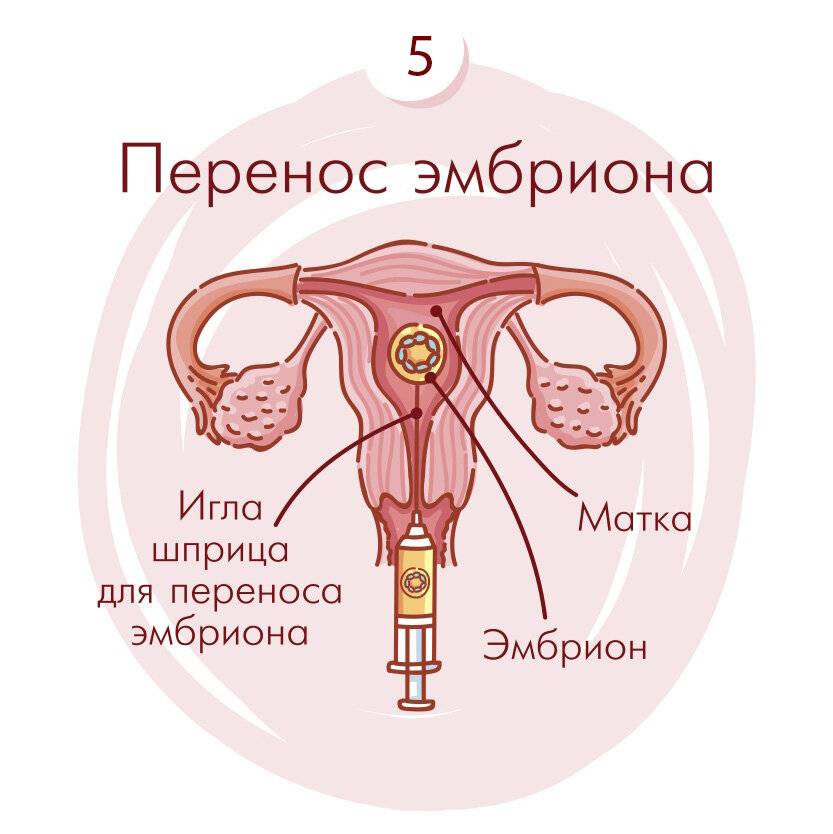
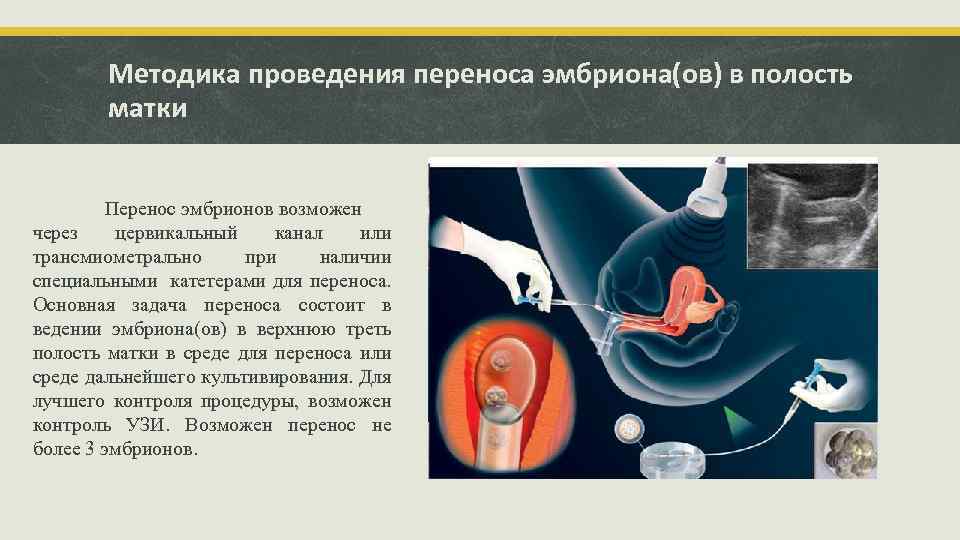
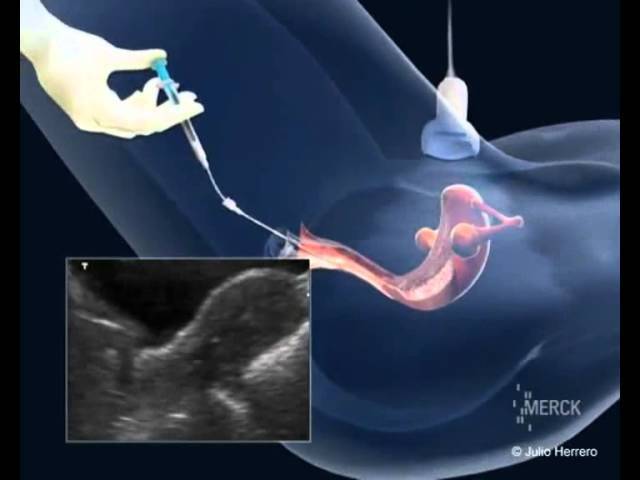
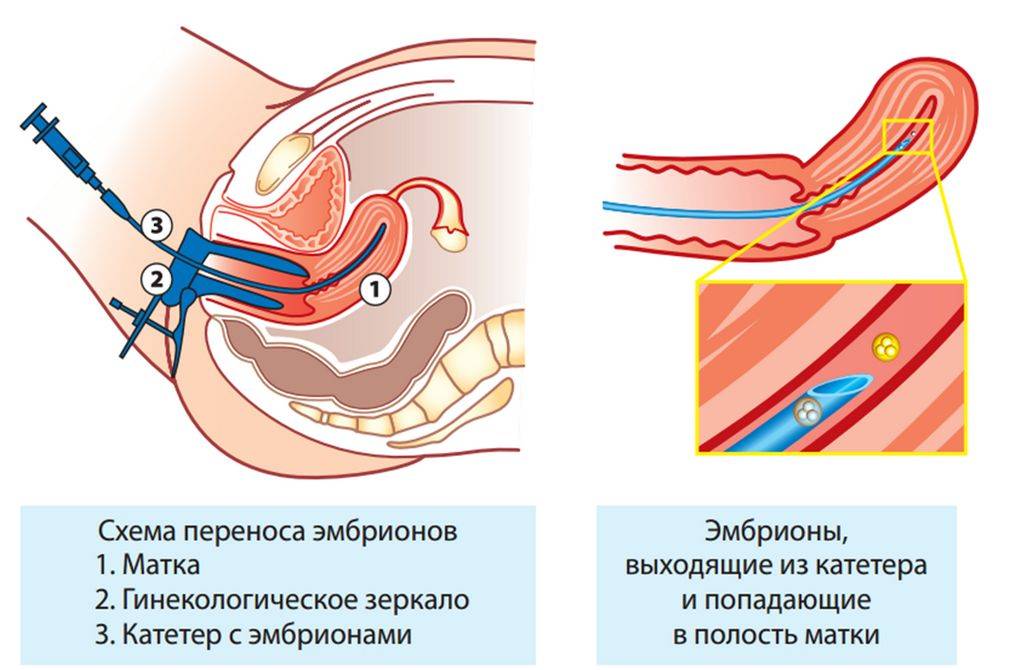
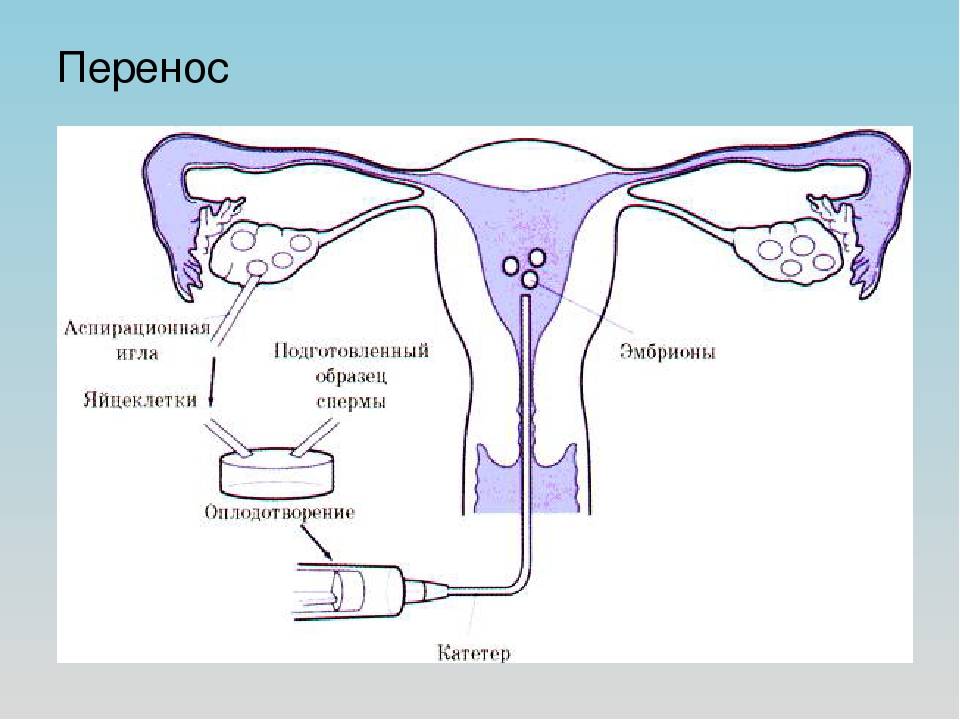
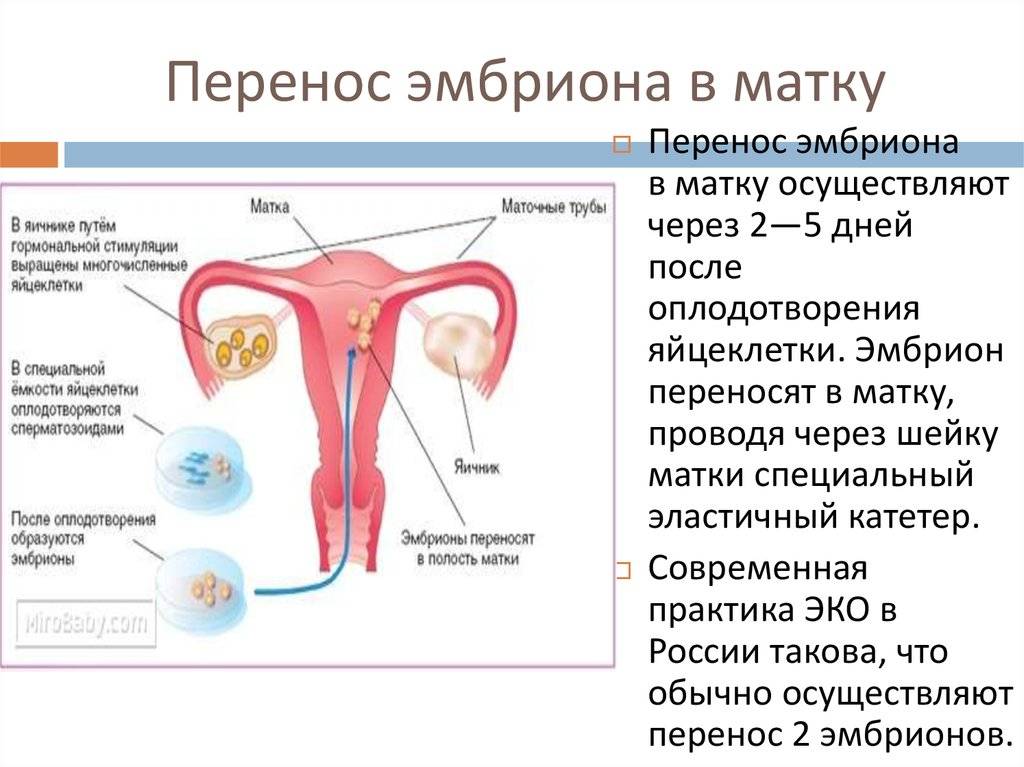
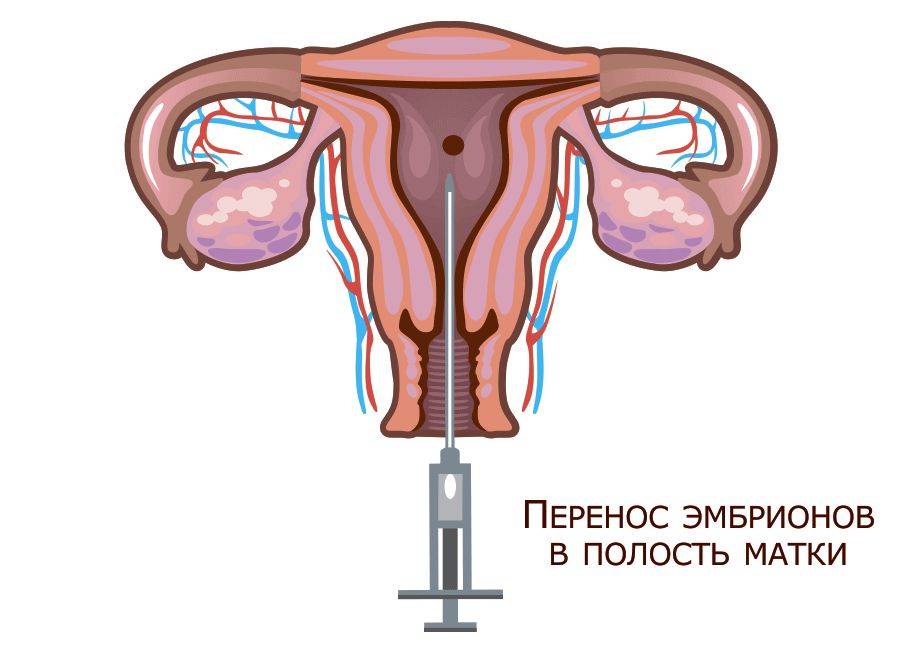
Перенос эмбриона
Перенос эмбриона* в матку осуществляется без наркоза и не является болезненной процедурой, но иногда женщина может испытывать небольшой дискомфорт. По желанию пациентки возможно провести перенос эмбриона под наркозом.
Планируя проведение ЭКО в ЕЦ, надо понимать, что быстрого результата здесь может не быть. Хотя и считается, что в рамках одного менструального цикла процедура по времени аналогична ЭКО со стимуляцией, но от момента начала протокола до наступления долгожданной беременности чаще проходит немало времени, в среднем в два раза и больше, чем по стандартному протоколу. Поскольку стимуляции яичников не проводится, соответственно, требуется и больше попыток оплодотворения яйцеклетки, ограничена и возможность выбора биоматериала (эмбрионы).
Протоколы стимуляции суперовуляции
При экстракорпоральном оплодотворении применяются разные виды протоколов. Следует помнить, что жестких схем лечения нет, для каждого из приведенных ниже протоколов возможны индивидуальные вариации.
«Чистый протокол»
У некоторых женщин применяются схемы стимуляции без блокады гипофиза. Для этого используются только препараты, содержащие ФСГ, например Пурегон Пэн. Такая схема называется «чистой». Ее недостатком является вероятность преждевременной овуляции (разрыва) фолликула еще до пункции, что делает невозможным получение яйцеклеток. При этом протоколе введение стимулирующих препаратов начинается со 2–3 дня менструации, а продолжается 9–14 дней. Ежедневная доза корректируется врачом в зависимости от данных УЗИ, которое выполняется обычно 4–5 раз за весь период стимуляции. Для окончательного созревания фолликулов вводится ХГЧ, например Прегнил, через 35–36 часов производится пункция фолликулов.
«Длинный протокол»
Протокол называется «длинным», потому что, как правило, он начинается с 21–23-го (редко со 2–3-го) дня менструального цикла, предшествующего стимуляции. Чтобы заблокировать гипофиз, первые 5 дней от начала лечения, принимается только агонист. После достижения блокады гипофиза наступает менструация, а со второго — третьего дня от ее начала проводится стимуляция препаратами, содержащими ФСГ, так же, как при «чистой» схеме, но совместно с продолжающимся введением агониста.
«Оптимальный протокол»
При использовании нового антагониста Оргалутрана протокол стимуляции значительно укорачивается, хотя сохраняется выраженная легко обратимая блокады гипофиза. Стимуляция начинается, как при «чистой» схеме, со 2–3 дня менструального цикла путем ежедневного введения препарата, содержащего ФСГ. Затем с 5-го или 6-го дня стимуляции делаются ежедневные инъекции Оргалутрана, однако стимуляция продолжается. Таким образом, «Оптимальный протокол» становится коротким, соответственно эффективным. Комбинация препарата нового покаления Пурегона с Оргалутраном (антагонист) — это:
— сокращение сроков лечения;
— лучшая переносимость инъекций;
— доказанная эффективность.
Благодаря этому совместное использование Пурегона с Оргалутраном можно назвать – « Два слагаемых надежды при лечении бесплодия».
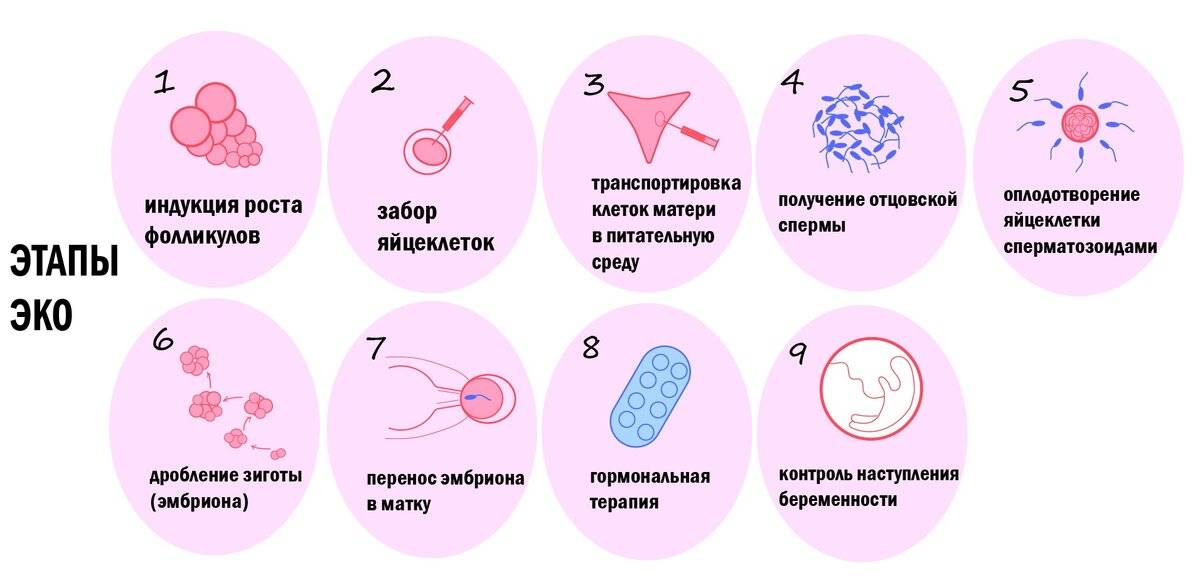
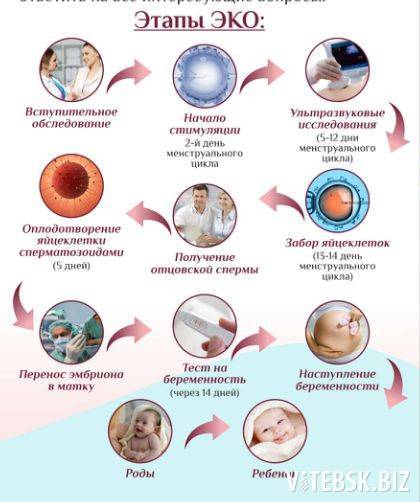
Этап 6 — Поддержание беременности
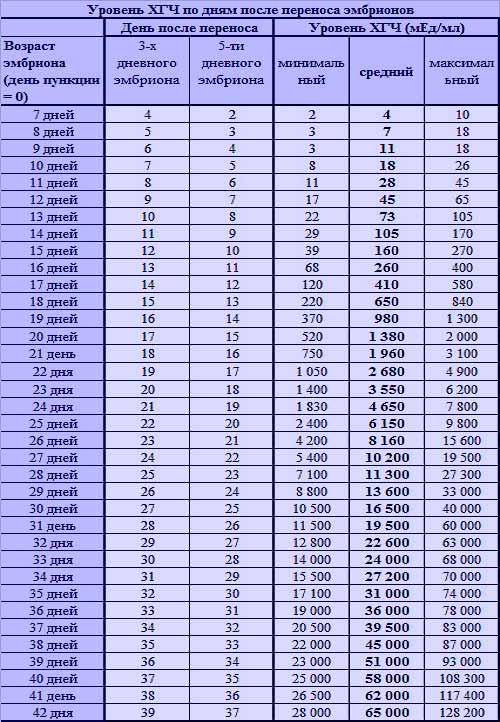
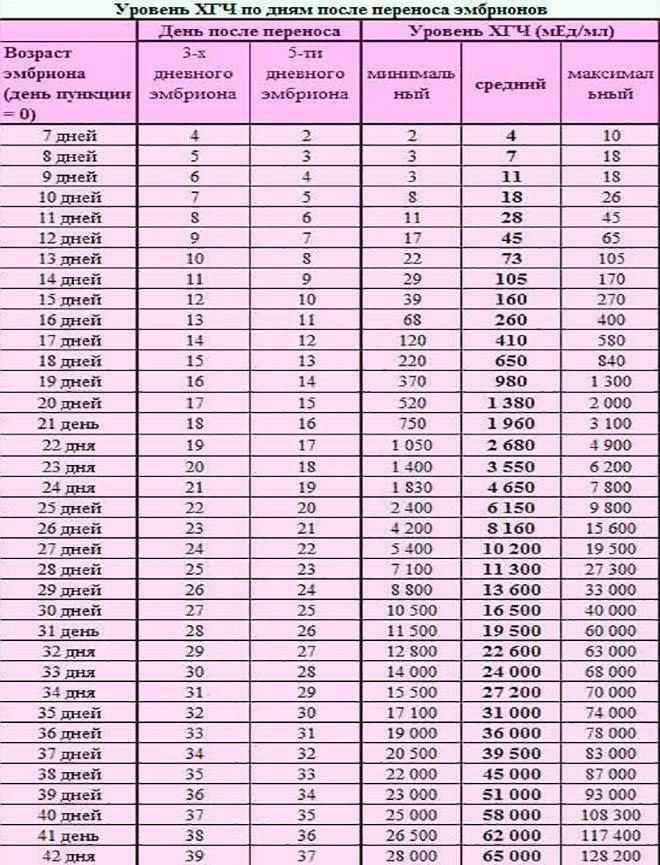
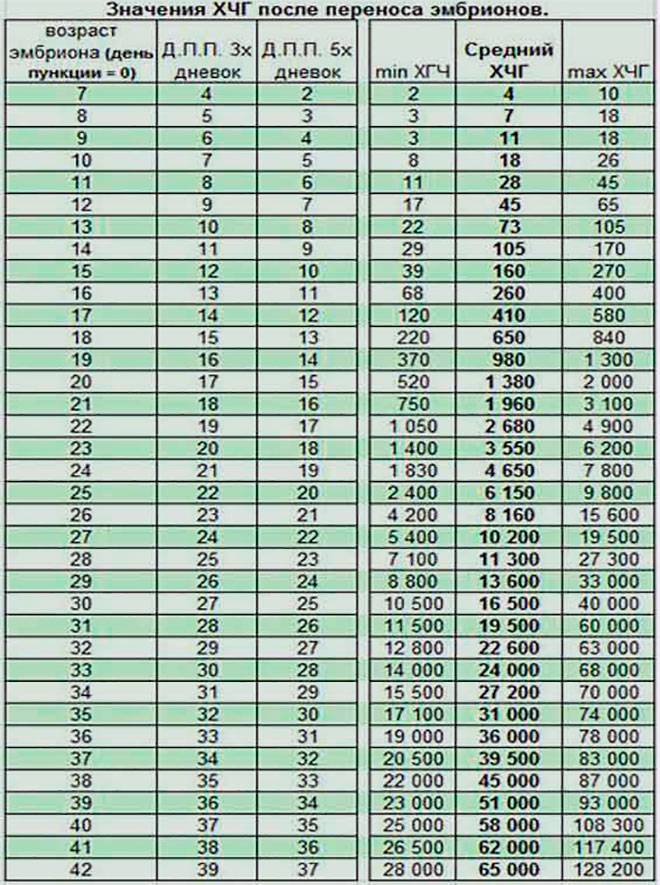
После проведения экстракорпорального оплодотворения важно контролировать, как проходит развитие эмбриона. Может понадобиться гормональная терапия, которая будет назначена только по результатам ультразвукового исследования и анализов.. Спустя 14 дней после переноса эмбриона в полость матки необходимо сдать анализ на уровень гормона ХГЧ, по результатам которого можно делать вывод о наступлении беременности.
Спустя 14 дней после переноса эмбриона в полость матки необходимо сдать анализ на уровень гормона ХГЧ, по результатам которого можно делать вывод о наступлении беременности.
При положительном результате в первый триметр важно регулярно консультироваться с врачом и сдавать все необходимые анализы, позволяющие контролировать состояние женщины и развитие беременности. Поддерживающая гормональная терапия после проведения ЭКО может длиться около 10–12 недель.
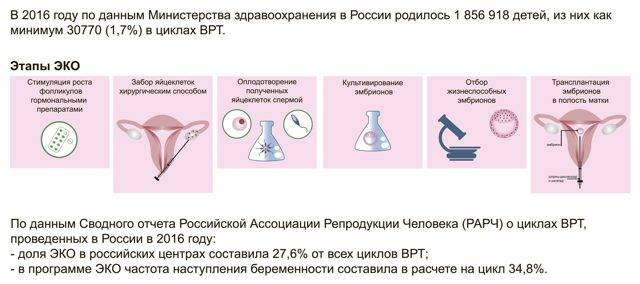
Этап 2 — Гормональная терапия
Следующий этап процедуры ЭКО начиняется на второй день менструального цикла и длится от 12 до 14 дней. Суть его состоит в том, чтобы при помощи гормональной терапии простимулировать работу яичников для получения 8–10 ооцитов, способных к оплодотворению. Именно такого количества будет достаточно для успешного проведения ЭКО.
Во время проведения гормональной терапии каждые четыре дня в обязательном порядке проводится УЗИ органов малого таза, в соответствии с результатами которого доктор может скорректировать дозировку препаратов.
Для проведения процедуры классического ЭКО может использоваться фолликулостимулирующий гормон гипофиза ФСГ, ионический гонадотропин и аналоги гонадолиберина. Врач назначает схему лечения в зависимости от протокола, который будет выбран для проведения ЭКО.
Международным научным сообществом одобрены разные протоколы стимуляции овуляции:
- Супердлинный — он длится 2–3 месяца;
- Ультракороткий — длится до 10 дней и предполагает высокие дозировки гормонов Обычно этот протокол назначается при таких диагнозах, как недостаточный фолликулярный резерв и низкий уровень гормона АМГ;
- Протокол ЭКО в естественном цикле — в этом случае не проводится гормональная стимуляция, и для оплодотворения берется одна яйцеклетка, которая созрела в естественном менструальном цикле;
- Протокол ЭКО с минимальной стимуляцией — для стимуляции используются небольшие дозы гормональных препаратов.
Чаще всего применяется короткий протокол, поскольку у женщины, нуждающиеся в экстракорпоральном оплодотворении, имеются серьезные проблемы с яичниками. В любом случае врач выберет для ЭКО наиболее безопасный для здоровья протокол. Очень часто вначале используют протокол ЭКО в естественном цикле, чтобы избежать гормональной нагрузки на организм, и только если этот метод не принесет результатов, назначается гормональная стимуляция.
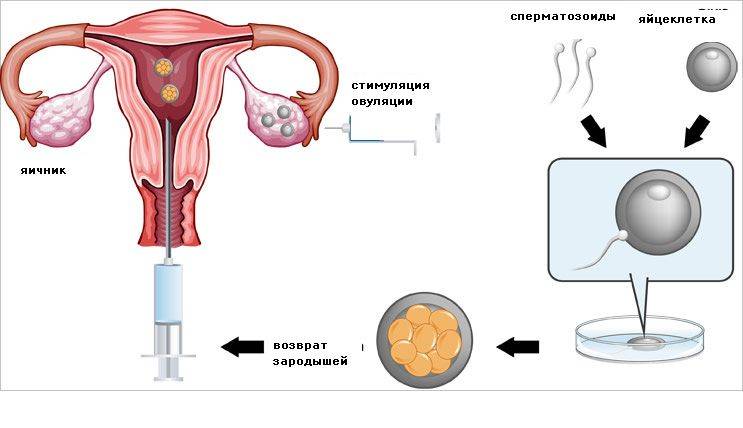
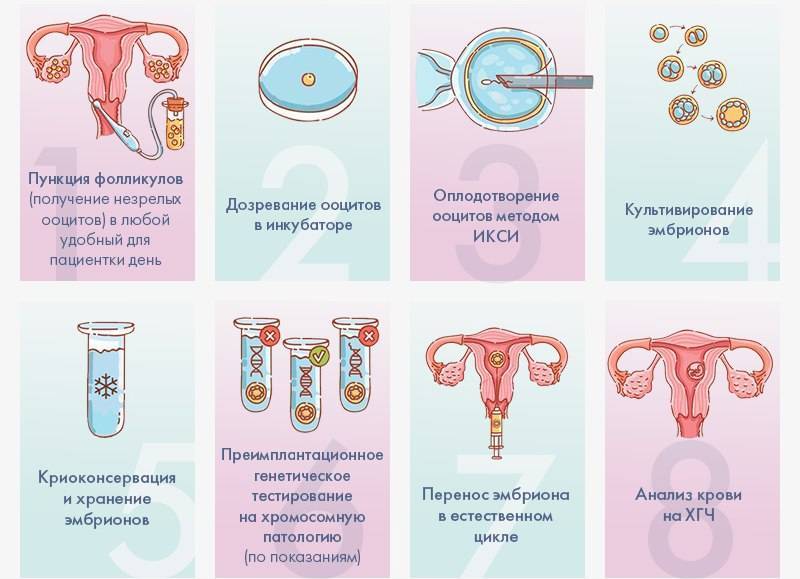
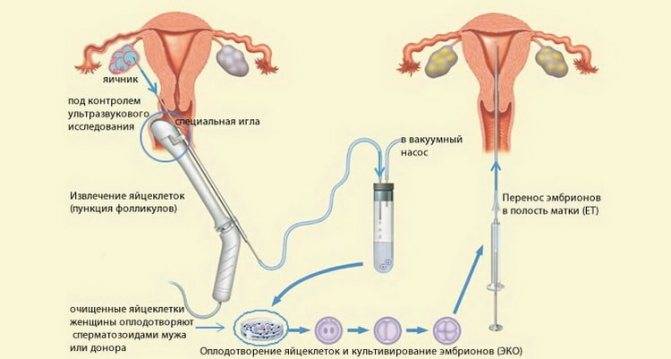
Как делают ЭКО?
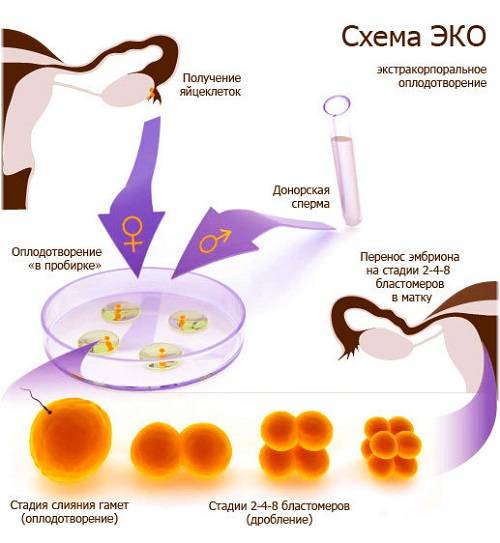
Экстракорпоральный способ оплодотворения как репродуктивная технология появилась в 1977 году, когда британскими специалистами впервые успешно удалось применить ее на живом человеке, в результате чего на свет появился здоровый ребенок. Подобные попытки делались и ранее, однако предыдущие тесты на людях по тем или иным причинам были безуспешны. Постепенно из разряда научного эксперимента технология ЭКО по мере своего развития перешла в категорию общепринятых методов лечения бесплодия и сегодня используется во всем мире.
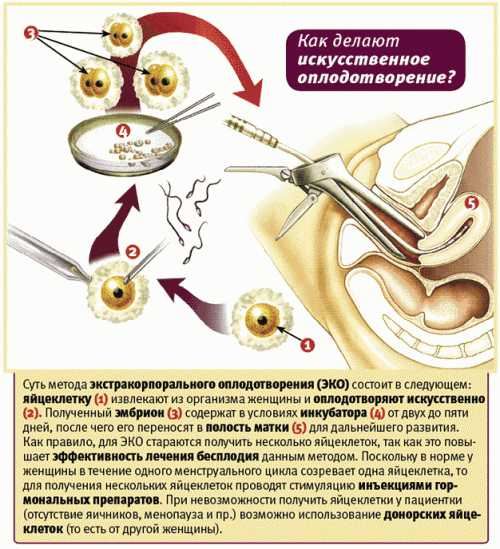
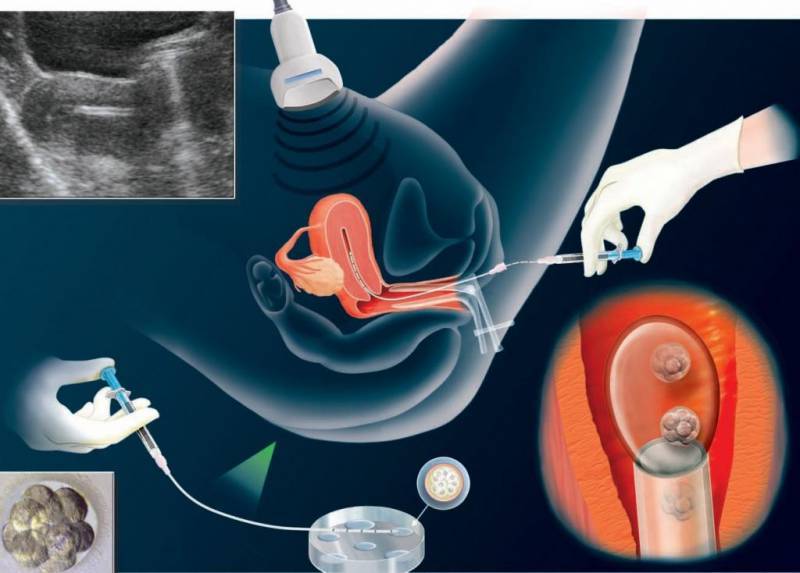
Суть этой технологии хорошо отражена в ее просторечном названии – «зачатие в пробирке». Традиционное ЭКО заключается в следующем:
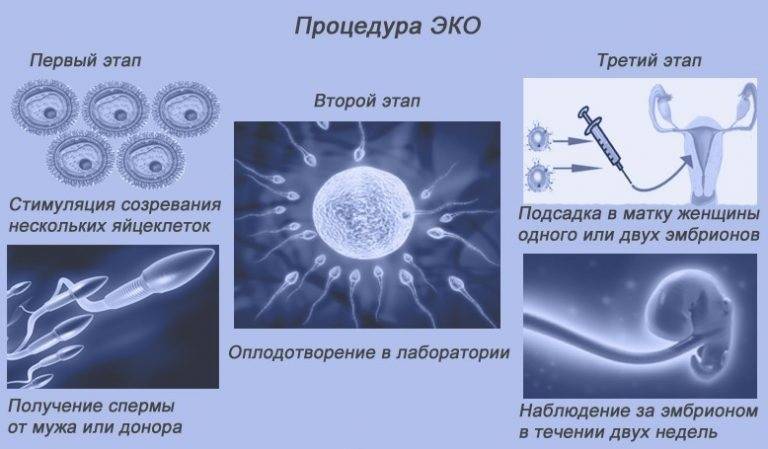
- у будущих родителей извлекаются половые клетки (яйцеклетки и сперматозоиды), из которых отбираются наиболее жизнеспособные;
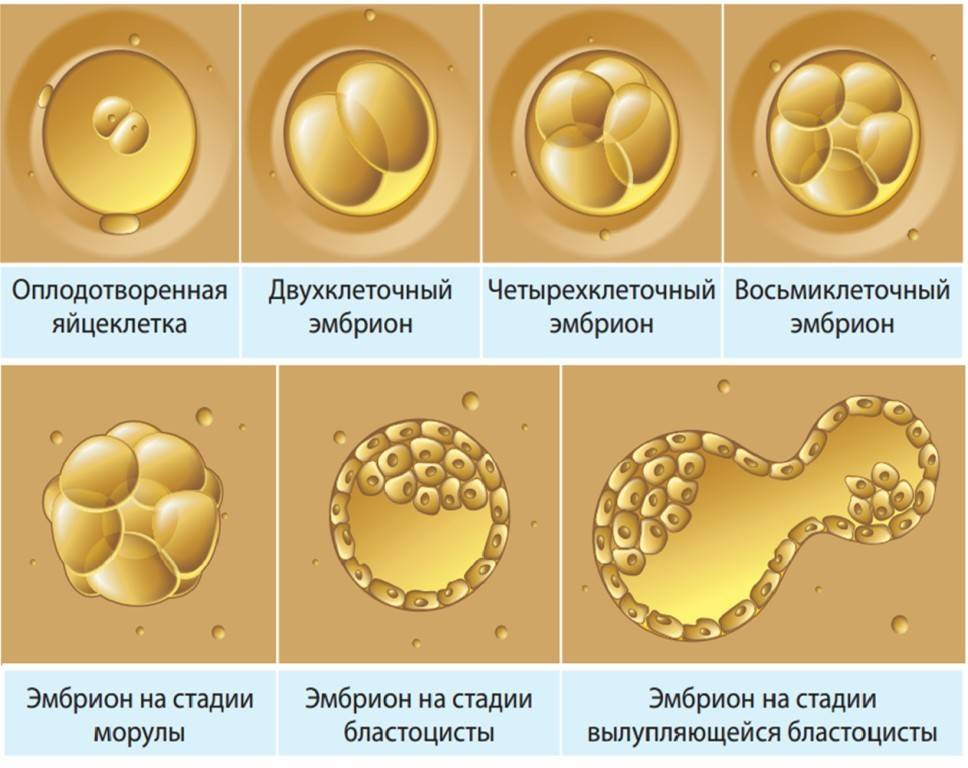
- в специальном инкубаторе половые клетки родителей соединяют и получают эмбрион, который развивается в искусственных условиях до определенного этапа;
- затем эмбрион имплантируется в матку будущей матери для его последующего вынашивания и рождения ребенка естественным путем.
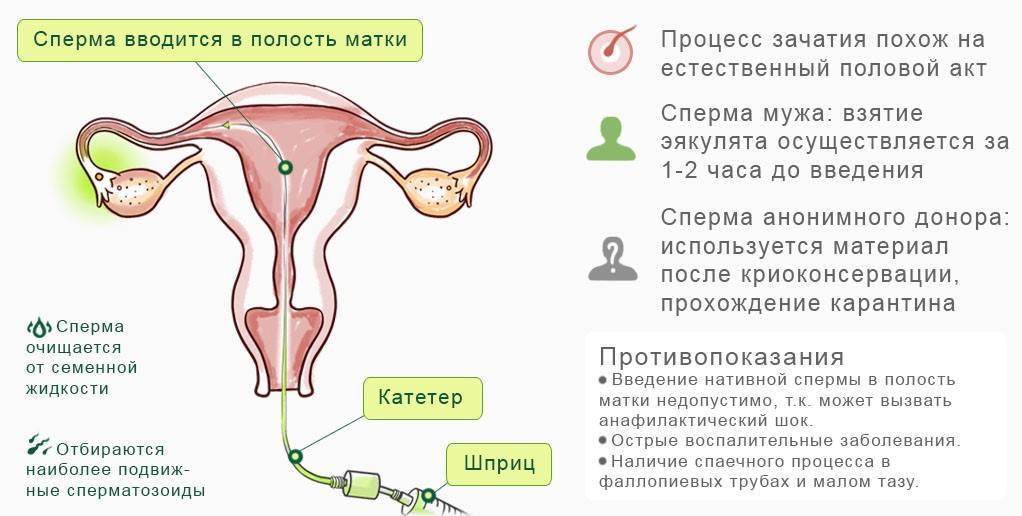
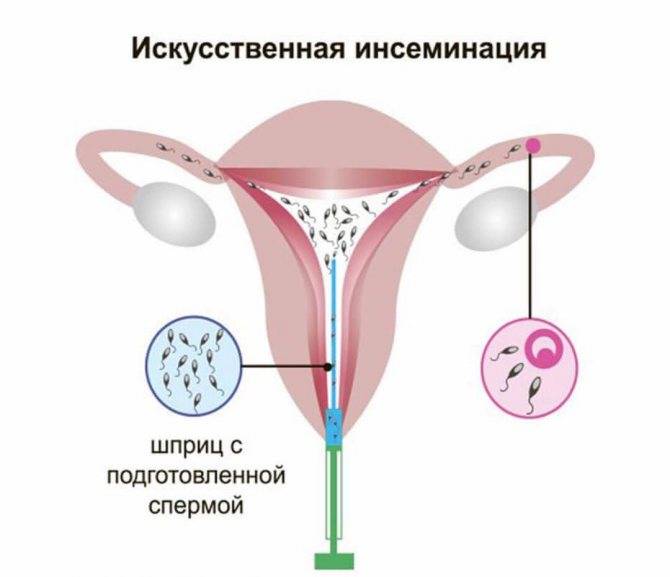
Разумеется, данная схема сильно упрощена – на практике это долгий и кропотливый процесс, включающий дополнительные промежуточные этапы, необходимые для повышения вероятности успешного зачатия. ЭКО не следует путать с другой похожей процедурой – искусственным осеменением, которая заключается в принудительном введении спермы в матку. В этом случае само оплодотворение осуществляется естественным путем.
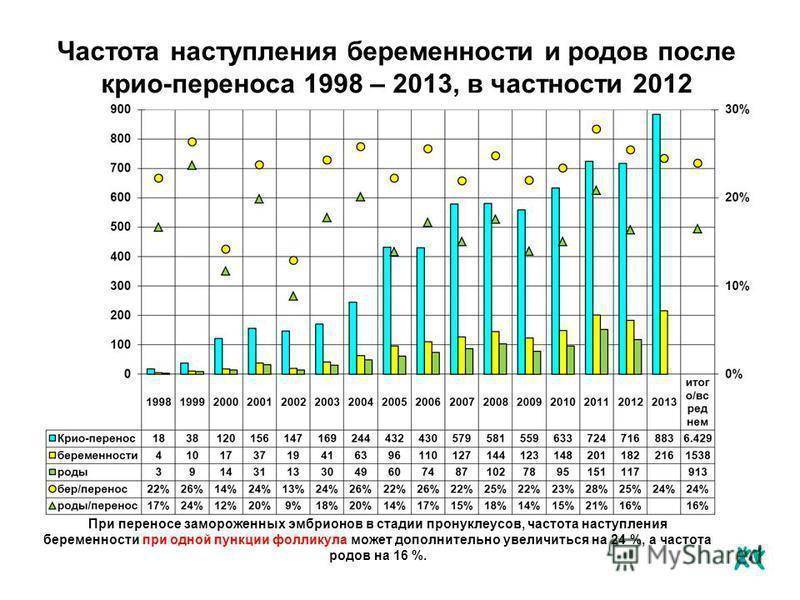
Результативность криопротоколов
Часто пациентки беспокоятся, что шансы на беременность с витрифицированными эмбрионами ниже, чем в свежем цикле. Оснований для тревоги нет. Целый ряд исследований, проведенных в последнее десятилетие, показал: результативность переносов в криоциклах не ниже, а почти в два раза выше, чем в свежих.
Дополнительные преимущества:
- меньшая нагрузка на организм будущей мамы,
- меньшая стоимость криопротоколов.
Беременность, наступившая в результате криопереноса, связана с меньшим риском преждевременных родов и кровотечений. Детки, появившиеся на свет после криопротоколов, ничем не отличаются от других малышей.
Почему при всех этих преимуществах криопротоколов они назначаются не всем пациенткам? Если удается получить нормальное количество клеток, эндометрий хорошо подготовлен, у будущей мамы нет отягощенного анамнеза, то прогноз хороший и без криопротокола. К тому же, пациенты скорее встретятся со своим малышом.
Но при наличии показаний криопротокол – оптимальный способ обойти имеющиеся препятствия и повысить шансы на имплантацию, благополучную беременность и рождение ребенка. Репродуктологи центра «Линии жизни» знают, когда необходим перенос в криоцикле и имеют огромный опыт его проведения.
Факторы успеха криопереносов в Центре репродукции «Линия жизни»
В целом ряде ситуаций криопереносы показали себя более эффективными, чем переносы в свежем цикле. В наших клиниках результативность криоциклов выше средних показателей по России.
- У специалистов «Линии жизни» большой практический опыт проведения криопротоколов. Они регулярно совершенствуют навыки на международных профильных конференциях и семинарах, обмениваются наработками с зарубежными коллегами.
- Заморозка и размораживание хрупких репродуктивных клеток – рутинная практика для наших эмбриологов. Центр располагает собственным современным криохранилищем.
- Диагностическая база «Линии жизни» находится на уровне лучших европейских репродуктивных клиник. Наши репродуктологи не пропускают ситуаций, в которых криопротокол обеспечит большую вероятность наступления беременности и рождения малыша.
Можно ли повторять ЭКО многократно?
Обычно вопросы о безопасности повторения какой-либо медицинской процедуры регулируются Министерством здравоохранения. Так вот, этот орган власти не накладывает никаких запретов на ЭКО. Это свидетельствует о том, что повторение процедуры безопасно для женского здоровья.
На вопрос о том, сколько раз можно делать ЭКО на протяжении всей жизни может быть только один ответ: столько, сколько потребуется. Есть задокументированный клинический случай, который свидетельствует о том, что одна пациентка предприняла 44 попытки забеременеть данным способом. И последняя оказалась успешной.
Сколько раз в год можно делать ЭКО?
Авторитетная клиника лечения бесплодия заявляет, что ежегодно каждая пациентка может предпринимать 3-4 попытки забеременеть посредством ЭКО. Но, стоит отметить, что в данном вопросе все крайне индивидуально, и поэтому цифра приведена приблизительная, оптимальная для большинства женщин. Каждой пациентке нужно советоваться со своим врачом-репродуктором, а также регулярно проходить общие обследования организма.
Вредит ли процедура женскому здоровью при многократном повторении?
Раньше были довольно популярны мифы о том, что ЭКО:
- сильно ослабляет женский организм;
- нарушает работу эндокринной системы;
- провоцирует возникновение раковых клеток;
- ускоряет наступление менопаузы.
В течение всего времени существования экстракорпорального оплодотворения проводилось множество клинических исследований. В итоге каждый миф относительно данной процедуры был развеян. Результаты всех исследований показали, что ЭКО абсолютно безопасно для женского здоровья.
Важно! Повторение процедуры — повышение шансов забеременеть. Многие женщины добивались результата только после 2, 3, 4 и даже 10 раза, в этом нет ничего страшного
Повторения процедуры могут угнетать лишь ментальное здоровье женщины. Такое с пациентками происходит достаточно часто, и именно поэтому в клинике работают опытные психологи и психиатры. Как правило, семейные пары разочаровываются после неудачной попытки ЭКО, поэтому им нужна поддержка специалистов.
Почему повторные процедуры дают лучший результат?
Многие пациентки беременеют именно со второй попытки. Первая процедура ЭКО зачастую дает полную картину о причинах бесплодия в каждом конкретном случае. Поэтому во второй раз составляется более подходящий протокол.
Важно! Протокол — это своеобразный план лечения. Составляя его, врач ориентируется на результаты анализов пациентки и подбирает, в какой последовательности ей следует вводить медикаменты для стимуляции созревания яйцеклеток
Каждый раз врач-репродуктолог дорабатывает протокол. Соответственно, каждая последующая процедура несет в себе большую вероятность забеременеть, чем предыдущая.
Длительность восстановления после процедуры
Реабилитация после эко занимает разное количество времени в каждом конкретном случае. Рекомендуется выжидать не менее 3-4 месяцев для повторения процедуры. Некоторым женщинам требуется больше времени ввиду подавленного ментального состояния
Возникает страх новой неудачи, который очень важно преодолеть, для того чтобы добиться желаемого результата
Физиологическая реабилитация, как правило, не занимает больше 3 месяцев. У некоторых пациенток возникают нарушения функций ЖКТ (желудочно-кишечного тракта), обостряется гастрит. Это связано с тем, что во время лечения в организм поступает большое количество лекарств. Врачи рекомендуют придерживаться диеты на протяжении всего периода лечения и реабилитации.
После каждой процедуры нужно следить за состоянием организма. Серьезных последствий после ЭКО не возникает, но несущественные отклонения от нормы в работе различных внутренних систем нужно сразу регулировать.
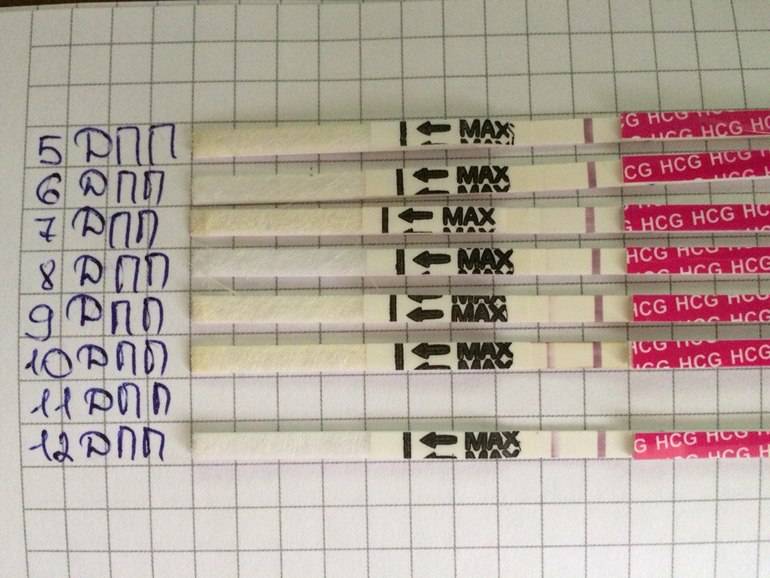
7 дней после зачатия – признаки беременности
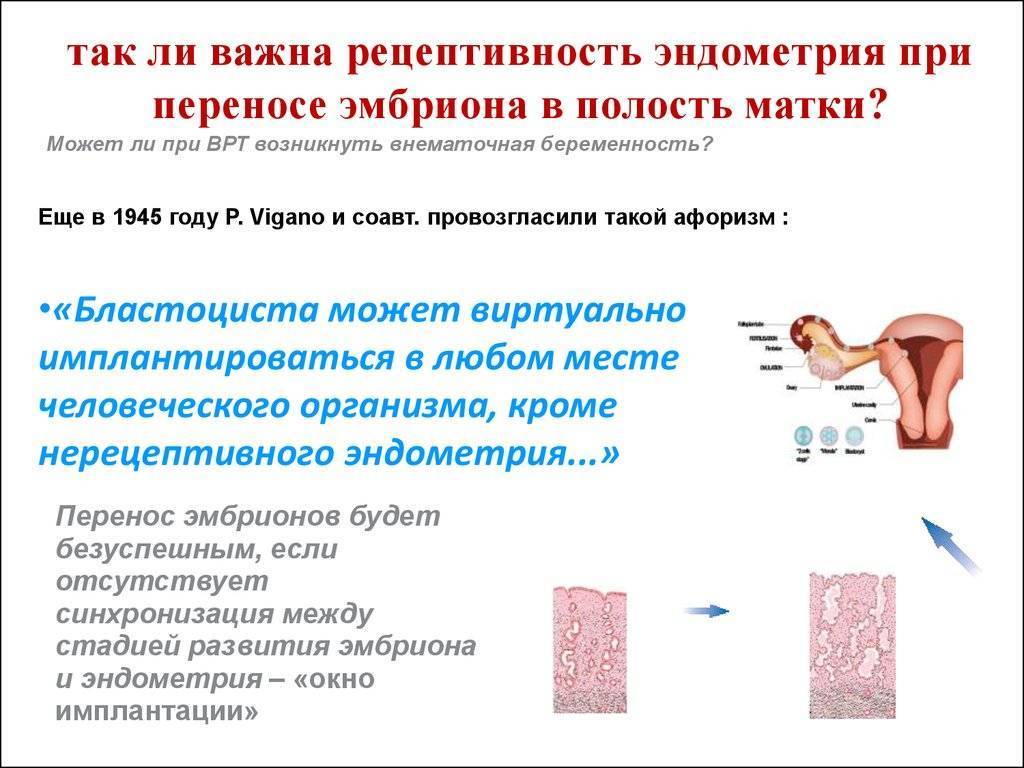
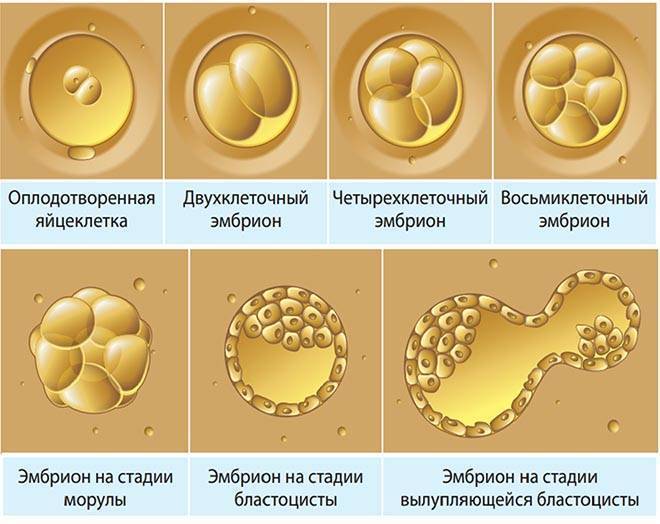
Первые признаки беременности проявляются в течение 10-14 суток после успешного внедрения диплоидной клетки в эндометрий. Имплантации эмбриона предшествует хетчинг, во время которого бластоциста выходит из белковой оболочки и погружается в стенку матки. Этот процесс может сопровождаться эвакуацией слизистых выделений из влагалища и незначительного количества крови.
Признаки беременности:
- тянущая боль в животе;
- отсутствие аппетита;
- частое мочеиспускание;
- вздутие живота;
- эмоциональная лабильность.
На седьмой день после процедуры ЭКО прижившийся эмбрион начинает активно развиваться. Об этом свидетельствует избыточная продукция хорионического гонадотропина человека (ХГЧ). Изменение гормонального фона может влиять на общее самочувствие женщины.