Клебсиелла в моче у взрослых
Наряду с бактериемией, клебсиелла в моче у взрослых в количествах, превышающих показатель анализа 100-105 КОЕ/мл, вызывает инфекционное поражение органов мочевыделительной системы и мочевыводящих путей.
У мужчин содержание клебсиелл в моче, вырастающее более чем до 1000 КОЕ/мл, является признаком инфекции мочевыводящих путей, с чувствительностью и специфичностью анализа 97%.
Klebsiella занимает второе место после кишечной палочки (Escherichia coli) в качестве причины инфицирования мочевых путей у пожилых людей.
Клинические симптомы, проявляющиеся при поражении мочевого пузыря в виде острой формы цистита и пиелонефрита, включают:
- дизурию с учащение мочеиспусканий;
- императивные позывы с малым количеством выделяемой мочи;
- ощущение жжения при мочеиспускании и резкие боли в промежности, внизу живота;
- тупые и тянущие боли в поясничной области;
- мочеиспускания с кровью (гематурию);
- появление гнойной примеси в моче (пиурию).
Системные симптомы, такие как лихорадка и озноб, обычно указывают на сопутствующий пиелонефрит или простатит.
Клебсиелла в моче при беременности с уровнем ее колонизации более 105 КОЕ/мл вызывает такие же симптомы. А при показателе более 103 КОЕ/мл отмечается бессимптомная бактериурия.
Так что, нет такого понятия — «дисбактериоз»?
Конечно, есть. Например, псевдомембранозный колит — тяжелое воспаление толстой кишки после антибиотика — самый настоящий дисбактериоз: погибли конкуренты, и поэтому размножается Clostridium difficile. Только для того, чтобы это лечить, совершенно не нужно констатировать очевидное — состав бактерий в кишке изменился. Достаточно подтвердить инфекцию (выявить токсины C.difficile) и назначить лечение.
Кишечная микрофлора, вне сомнения, влияет на все процессы в нашем организме. Пересадив стул от мыши с ожирением мышке с нормальным весом, у последней мы вызываем ожирение. Состав кишечных бактерий принципиально разный у людей с тревожностью и депрессией. Ну, а добавление пробиотика Bacteroides fragilis мышам, у которых искусственно вызвали аутизм, улучшает их социальные навыки. Прочитайте популярную книгу «Смотри, что у тебя внутри» известного микробиолога Роба Найта: наши знания о микрофлоре колоссальны, но применять их на практике (то есть для лечения болезней) мы пока только начинаем.
Состав бактерий можно и нужно изучать. Этому посвящено амбициозное международное исследование Human Microbiome Project с бюджетом $115 млн. Естественно, никакие «посевы стула» при этом не используются. Для анализа микробных «джунглей» кишечника используются методы метагеномики. Они позволяют описать, сколько уникальных последовательностей ДНК присутствует у конкретного человека, какие группы бактерий преобладают, а какие отсутствуют. К слову, когда такие технологии (например, секвенирование 16S-рРНК появились, выяснилось, что 75% видов, обнаруживаемых при генетическом анализе того же кала, вообще не известны науке.
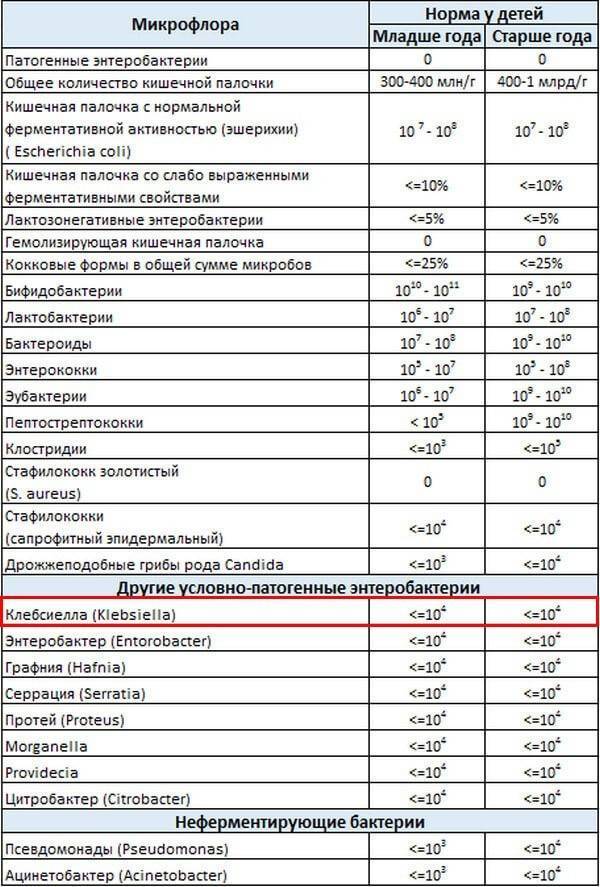
Норма клебсиеллы в моче
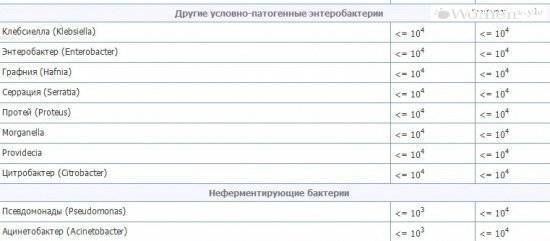
Исследования мочи, проводимые в ходе медицинского обследования, в большинстве случаев требуются для постановки или уточнения диагноза уже при наличии патологического состояния. Полученные результаты положено сопоставлять со средними нормативными показателями у здоровых людей. Так вот, поскольку на сегодняшний день точная инфицирующая доза Klebsiella spp. неизвестна, то весьма условная норма клебсиеллы в моче, которой придерживаются в клинической диагностике, не должна быть выше показателя – 102-105 КОЕ в одном миллилитре мочи.
КОЕ – это колониеобразующая единица, которую микробиологи используют для количественной оценки результатов (подсчета бактерий) при бактериологическом исследовании осадка мочи.
Определение инфицирования мочевыводящих путей на уровне значительной бактериурии основано на наличии клебсиеллы в моче (в основном видов Klebsiella pneumoniae и Klebsiella oxytoca) – в количестве более 100 000 колониеобразующих единиц на миллилитр, то есть свыше 105 (105) КОЕ/мл мочи. Данное значение было выбрано из-за его высокой специфичности для диагностики истинной инфекции даже при отсутствии симптомов. Тем не менее, несколькими исследованиями было установлено, что более чем у 50% женщин с воспалением мочевого пузыря выявляется более низкий показатель КОЕ.
У мужчин минимальный уровень клебсиеллы в моче, указывающий на уроинфекцию, составляет 103 КОЕ/мл, а в случае длительного использования катетера – не выше 102 КОЕ/мл.
Клебсиелла плантикола в моче
Klebsiella planticola – клебсиелла плантикола в моче и в других клинических материалах с диагностическими целями не выявляется.
Первоначально K. planticola, описанная в 1981 году, была обнаружена исключительно в водных, ботанических и почвенных средах. В 1983 году бактерию описали как Klebsiella trevisanii, а в 2001 году – как Raoultella planticola. И пока ничего не известно ни о выражении факторов ее вирулентности, ни о способности колонизировать ткани и органы человека.
Однако, согласно сообщению Journal of Clinical Microbiology, в одном недавно проведенном исследовании K. planticola была определена в мазках из зева и ректальных мазках у новорожденных. Учитывая, что основным источником неонатальных инфекций Klebsiella считается эндогенная микрофлора, необходимость дальнейшего изучения этой бактерии очевидна.
Что такое клебсиелла?
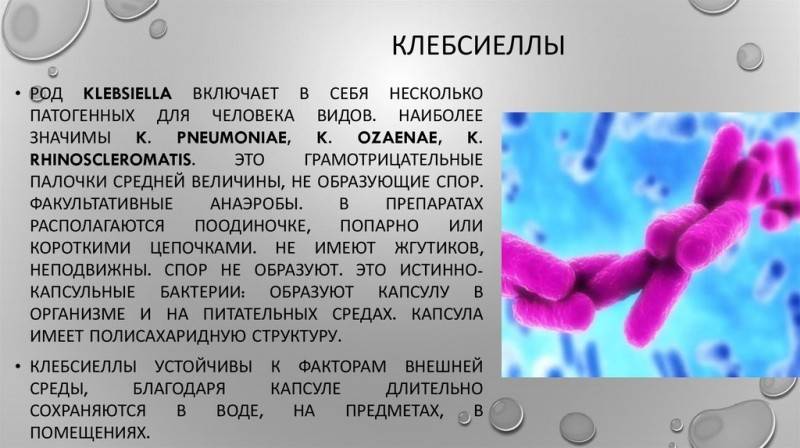
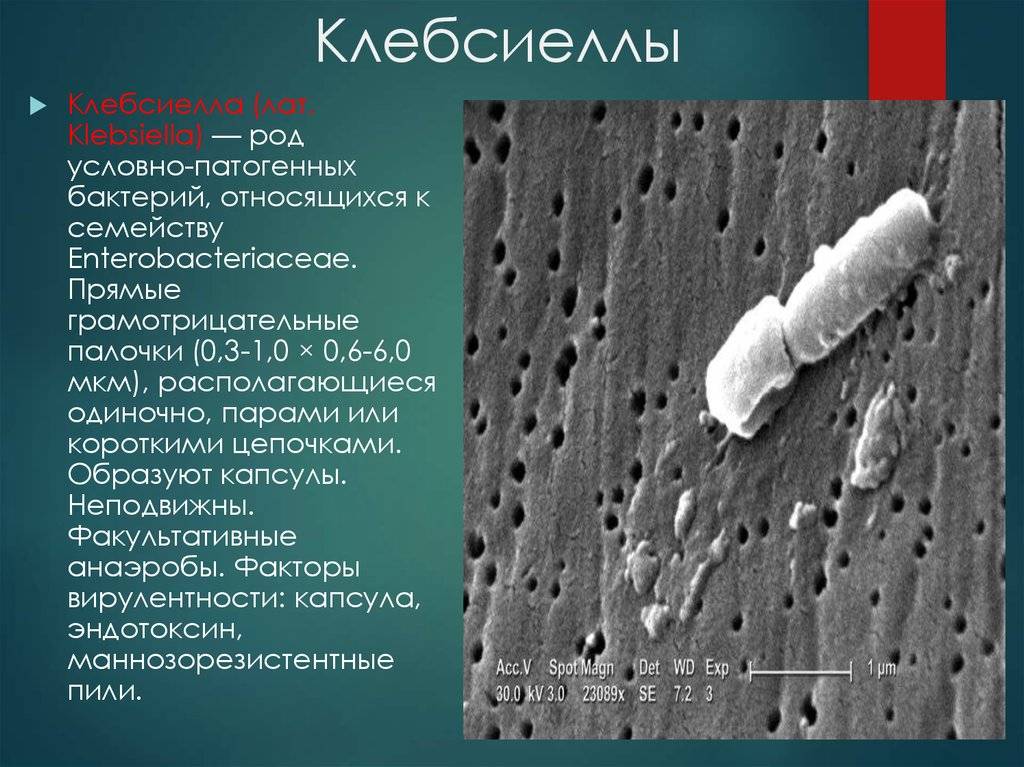
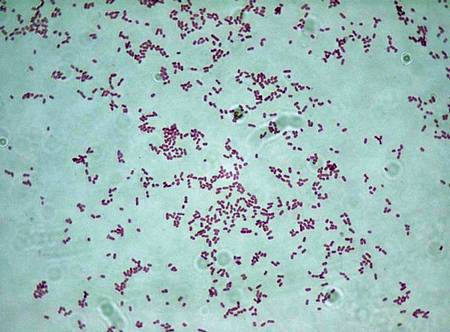
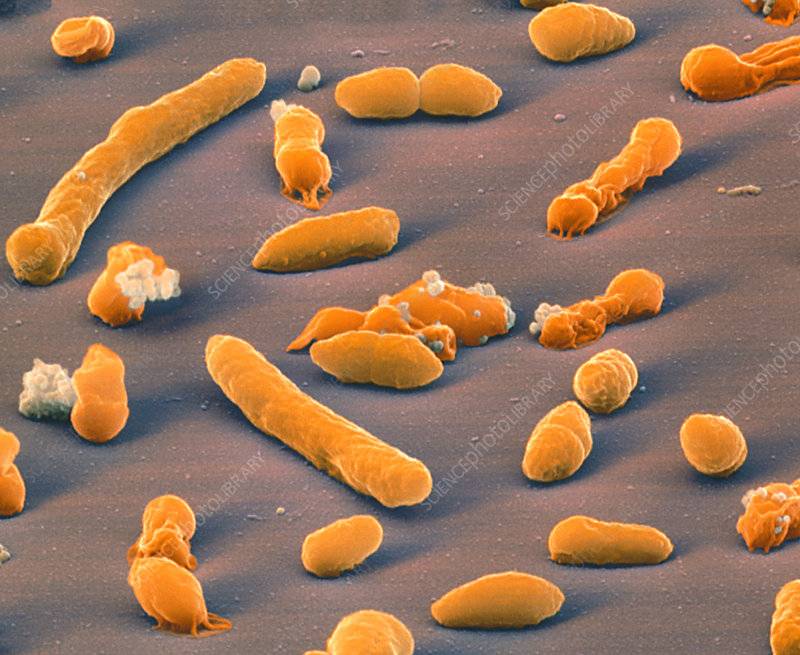
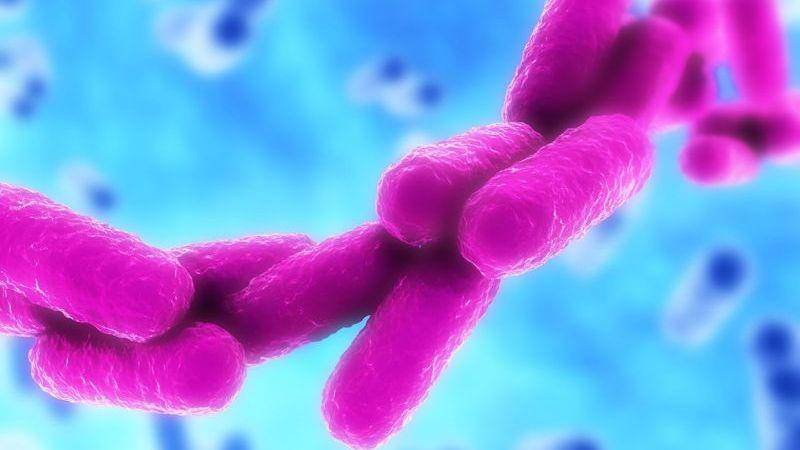
Klebsiellae — это группа специфических грамотрицательных энтеробактерий, названная в честь первооткрывателя Клебса. Это стационарные палочки с одиночным расположением, попарно или цепочкой. Они устойчивы к окружающей среде и большинству существующих антибиотиков.
Среда обитания включает кожу, слизистые оболочки, кал, младенческую мочу, воду, почву, фрукты и овощи.
Выделяют следующие распространенные разновидности:
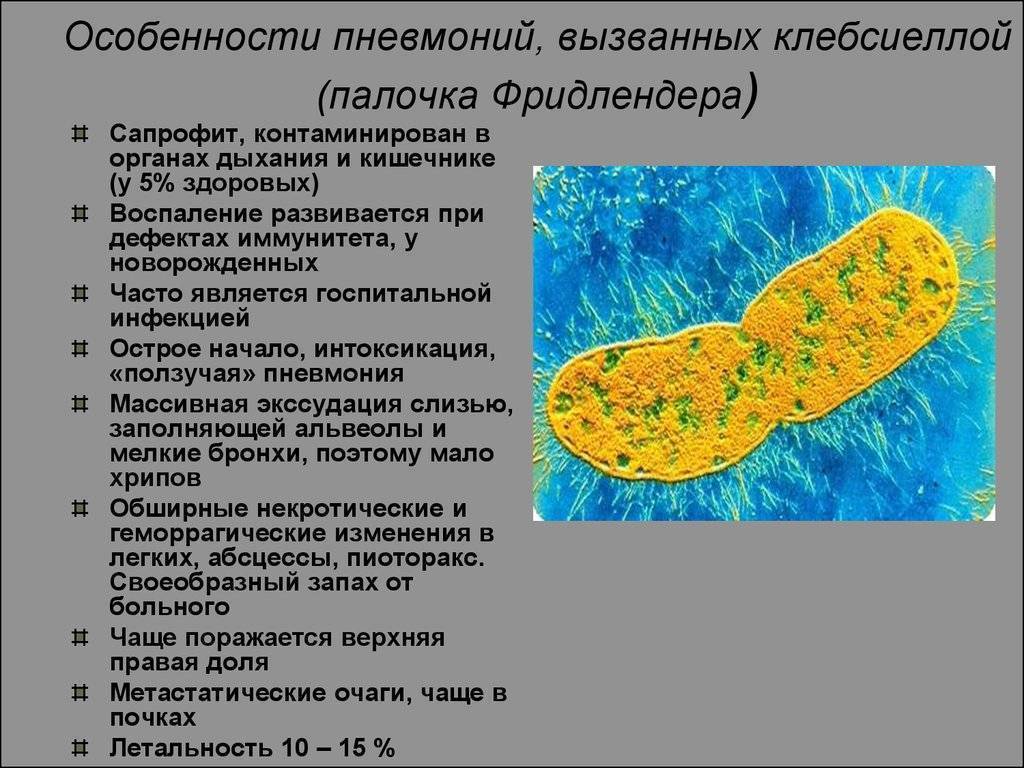
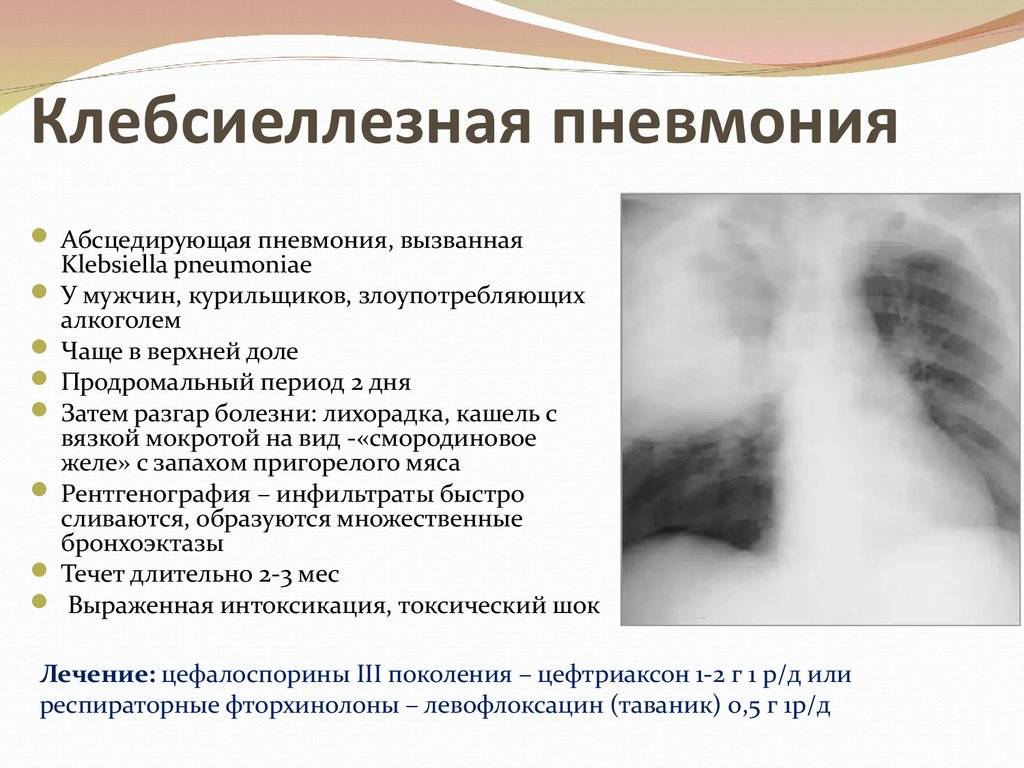
- Klebsiella pneumoniae или палочка Фридлендера (наиболее частый виновник нозокомиальной пневмонии);
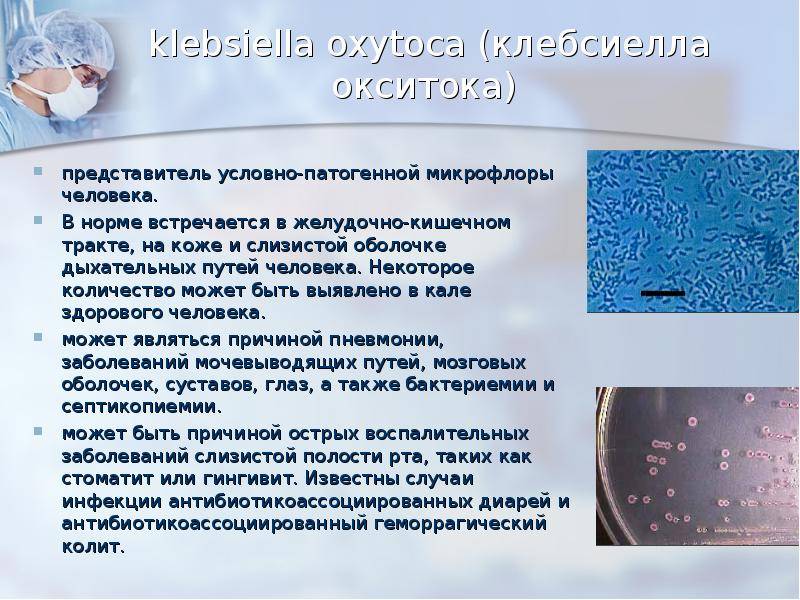
- Klebsiella oxytoca (обнаружена в кишечнике человека);
- Klebsiella rhinoscleromatis (вызывает назофарингит, одна из причин риносклеромы);
- Klebsiella ozaenae (вызывает хроническое воспаление и атрофию слизистой оболочки носоглотки);
- Klebsiella terrigena;
- Klebsiella granulomatis (вызывает паховую гранулему);
- Klebsiella planticola.
Палочки клебсиелл вызывают множество различных изменений в органах человека. У детей инфекции клебсиеллы чаще всего вызывают:
- изменения в легких (пневмонии, в том числе внутрибольничная пневмония);
- Инфекции головного мозга (менингит);
- Воспалительные процессы ЛОР-органа (затяжной ринит, гайморит);
- Острые и хронические кишечные инфекции;
- конъюнктивит.
К каким докторам следует обращаться если у Вас Клебсиелла у детей:
Инфекционист
Гастроэнтеролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Клебсиеллы у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Патогенез (что происходит?) во время Клебсиеллы у детей:
Некоторые штаммы К. pneumoniae производят довольно сильный энтеротоксин, который вызывает в разных органах и системах тяжелые морфологические изменения. Данный энтеротоксин приводит к диссеминированному внутрисосудистому свертыванию.
В то же время в области первичных очагов быстро образуются иммунные комплексы, которые оказывают на ткани патогенное влияние. Энтеротоксин приводит к гемодинамическим нарушениям в очагах поражения: в бронхиальной ткани, в стенке кишечника. В легких под влиянием энтеротоксина происходит разложение сурфактанта и образование ателектазов.
Подготовка к копрологическому исследованию у детей
В качестве подготовки применяют диету, в которой дозированное количество углеводов, белков и жиров. Отличным вариантов будет диета Шмидта. Если проводится исследование кала на скрытое кровотечение, из рациона нужно исключить мясо, рыбу, помидоры, зелёные овощи, препараты железа. На протяжении 10-12 часов после дефекации свежий кал нужно доставить лабораторию (несколько часов его допустимо хранить в холодильнике).
Если процессы пищеварение с норме, кал имеет коричневый оттенок, оформленный, мягкий, реакция нейтральная или слабощелочная. Если нарушена функция пищеварения в желудке, в кале находят непереваренную клетчатку в большом количестве. Если не хватает панкреатического пищеварения, в кале находятся кристаллы оксалатов.
При недостаточности поджелудочной железы копрограмма показывает:
— неоформленность кала
— увеличенное количество кала (до 1 кг)
— мазевидную консистенцию
— серовато-жёлтый оттенок
— щелочную реакцию
— резкий запах
— непереваренные мышечные волокна в большом количестве
— нейтральный жир в большом количестве
— много жирных кислот в виде мыл и глыбок
— клетчатку непереваренную (много)
— вне- и внутриклеточный крахмал
При недостаточном желчеотделении копрограмма показывает:
— белый глинистый или серовато-белый оттенок кала
— кал может быть оформленным или неоформленным
— кислую реакцию
— твердую или мазеобразную консистенцию
— жирные кислоты в большом количестве
— отрицательную реакцию на стеркобилин
— крахмал в небольшом количестве
— непереваренную клетчатку (не много)
При недостаточности пищеварения в тонкой кишке копрограмма показывает:
— жидкую или кашицеобразную консистенцию желудка
— неоформленность кала
— жёлтый или ярко-жёлтый оттенок кала
— нейтральную или щелочную реакцию
— много непереваренной клетчатки
— мышечные волокна без исчерченности (много)
— значительное количество жира, мыл
— крахмал в большом количестве, в основном вне клеток
— светло-коричневый, жёлтый оттенок кала
— неоформленность, пенистость кала, с пузырьками газа
— кислую реакцию
— кашицеобразную консистенцию
— большое количество непереваренной клетчатки
— мышечные волокна в большом количестве
— внутриклеточный крахмал в большом количестве
— слизь, лейкоциты, цилиндрический эпителий (не во всех случаях)
При воспалительном процессе в толстой кишке у детей копрограмма показывает:
— много вне- и внутриклеточного крахмала
— «овечий кал» с щелочной реакцией
— слизь в виде хлопьев и тяжей
— непереваренную клетчатку в большом количестве
— лейкоциты и цилиндрический эпителий
— много йодофильной микрофлоры (из-за усиления процессов брожения)
При амебиазе, язвенном колите, дизентерии (болезнях, которые проявляются поражением слизистой оболочки кишки) в кале есть примеси крови, слизи, гноя.
Операционные методы
Если проблема вызвана геморроем, существует отличная возможность удаления геморроя, при помощи лазерной терапии. Этот метод, современный и безболезненный, поможет решить проблему аккуратно и надолго.
Рекомендована такая методика в запущенных случаях. Она состоит в том, что больному прижигают сосуды прямой кишки, используя лазерное воздействие, таким образом, причина кровотечения устраняется.
Плюсы лазерной методики:
-
отсутствует необходимость в госпитализации;
-
безболезненность и быстрота процедуры;
-
вероятность возникновения рецидивов сведена к минимуму;
-
краткость послеоперационного периода.
К сожалению, лазерный метод лечения в России пока не слишком распространен, и многие пациенты прибегают к консервативному методу – операционному вмешательству.
Лечение с помощью средств народной медицины
Множество людей задаются вопросом: как в домашних условиях избавиться от геморроидальных кровотечений? Начальная стадия геморроя лечится народными методами, так что такой подход вполне закономерен.
Целители достигают в лечении неприятной проблемы высокой эффективности, практически гарантируя положительный результат такого подхода. Однако, довольно рискованно применять народные методы без наблюдения компетентного специалиста.
Лучше воспользоваться рецептами целителей, в качестве вспомогательных средств, при назначенной доктором профессиональной терапии.
Наиболее популярные народные методики представлены следующими рекомендациями:
-
принятие ванночек с небольшим количеством раствора марганцовки, при геморрое;
-
ванночки с добавлением настоя ромашки и зверобоя, смешанных в пропорции 1 к 1, в случае возникновения анальных трещин;
-
применение микроклизм с ромашкой (30г травы цветков ромашки заварить стаканом кипящей воды, остудить, настоять в течение 2 часов, ввести в заднепроходное отверстие с помощью кружки Эсмарха) при колитах, трещинах геморроидальных внутренних проявлениях;
-
если у пациента гельминты – их выводят с помощью применения раствора из репчатого лука: измельченную головку репчатого лука на ночь заливают теплой кипяченой водой, утром процеживают и выпивают жидкость на голодный желудок;
-
избавиться от солитера можно, используя простейшие доступные продукты – чеснок и молоко: необходимо съесть 10 головок чеснока и запить стаканом молока, после чего, спустя 40 минут, принять слабительное средство (правда, такая методика подойдет не всем);
-
применение тампонов, смоченных облепиховым маслом (облепиха – эффективное противовоспалительное и кровоостанавливающее средство), в качестве примочек к анальному отверстию;
-
для борьбы с полипами в кишечнике, используют чистотел: отвар травы применяют для клизм, а настой (1 к 4) пьют за 10-15 минут до еды, утром;
-
корни хрена, смешанные с медом (1 к 1), принимают по чайной ложке трижды в день – также для устранения полипов;
-
апельсиновая кожура, сваренная в кипятке, послужит прекрасным средством против кровотечений: можно как кушать кожицу фрукта, так и добавить в отвар сахар и пить небольшими порциями, 3 раза в день;
-
остановить сильное кровотечение поможет общеизвестное кровоостанавливающее средство – крапива: сухую траву (30 г) следует заварить кипятком (200 мл), остудить и принимать трижды в день по 1 ст. ложке, до еды.
Чтобы эффективно устранить кровянистые выделения, очень часто применяют свечи из льда, приготовляемые таким способом:
-
скрутив бумагу конусообразно, в нее необходимо залить травяной настой или охлажденную, после кипячения, воду;
-
поместить конус в морозильник;
-
после замерзания, вставить в заднепроходное отверстие, соблюдая аккуратность.
Такой способ хорош в тех случаях, когда у больного нет воспалительного процесса. Если же таковой имеется, подобные процедуры категорически запрещены.
Возможные последствия
Любое внутреннее кровотечение может привести к тяжелым последствиям, вот почему его нельзя игнорировать. К серьезным осложнениям кровотечения из анального канала относятся:
-
Геморрагический шок с возможным летальным исходом;
-
Анемия;
-
Нарушение процессов пищеварения, общее истощение;
-
Инфицирование и воспаление геморроидальных узлов, дивертикулов, анальных трещин и других источников кровотечения.
Каков бы ни был источник кровотечения из заднего прохода – это повод обратиться к врачу. При массивной острой кровопотере нужно незамедлительно позвонить в скорую помощь. Если же кровотечение необильное, то следует записаться в поликлинику на прием к хирургу, который при необходимости даст направление в отделение проктологии.
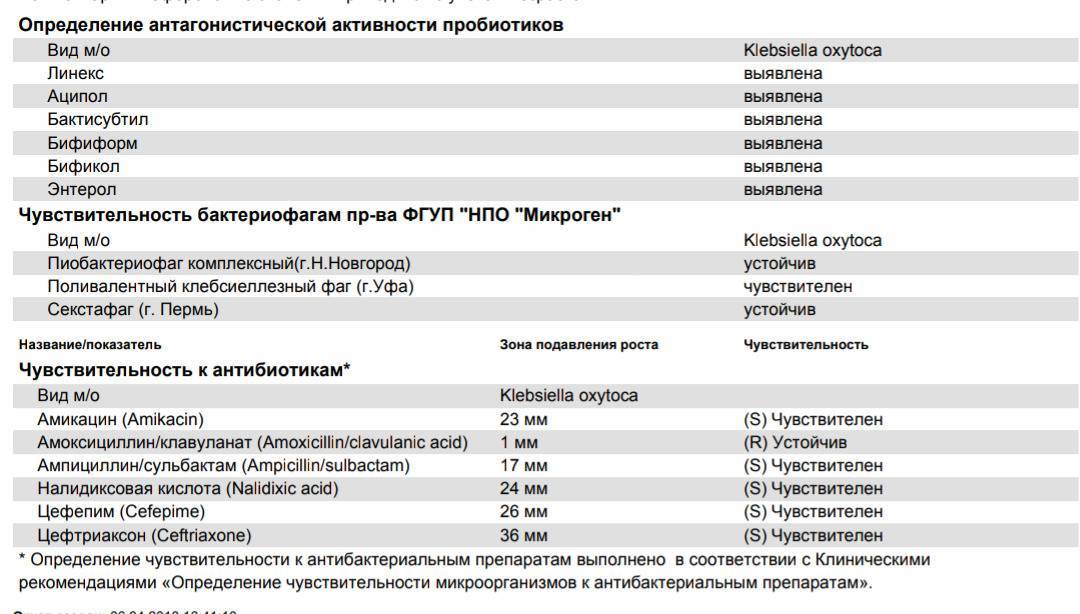
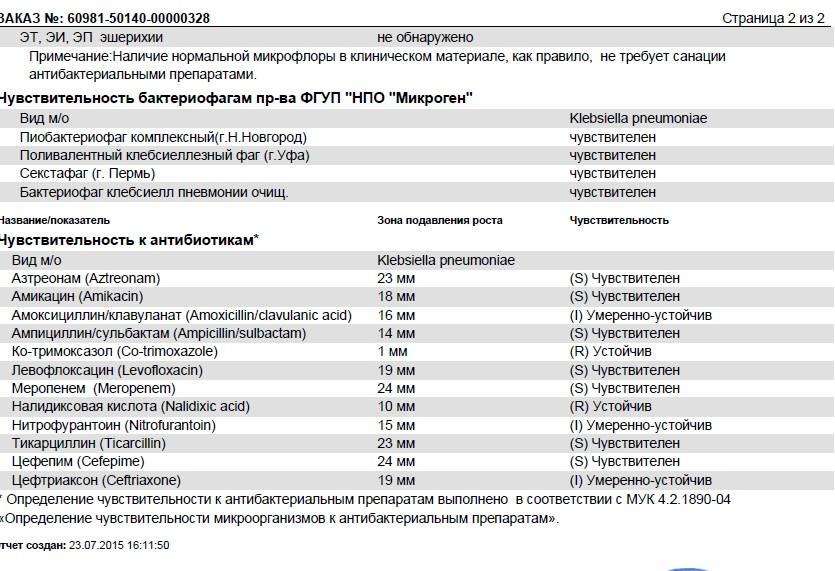
Лечение заболеваний, вызванных клебсиеллой
Состоит из двух этапов:
а) лечение острого состояния.
Основные составляющие комплексного лечения клебсиеллёзной инфекции:
антибиотикотерапия.
У ослабленных детей раннего возраста и детей до 3 месяцев, а также во всех случаях среднетяжелого и тяжёлого состояния пациентов, её назначают, как правило, сразу.
В тяжёлых случаях длительность антибиотикотерапии составляет до 3 недель. Она может быть как с использованием одного антибиотика, так и комбинированной. Используют сочетание цефалоспоринов 3-4 поколения, аминогликозидов, карбапенемов. Начинают её сразу при подозрении на клебсиеллёзную инфекцию, корректируют после появления результатов бактериологического посева;
- инфузионная терапия. Цель –восполнить потери жидкости, снизить концентрацию токсинов в крови, восстановить питание тканей;
- сопроводительное назначение пробиотиков и противогрибковых препаратов, бактериофагов;
- коррекция иммунного статуса в тяжёлых случаях препаратами иммуноглобулинов, стимуляторов лейкопоэза. Это оправдано физиологическими особенностями иммунитета детей раннего возраста.
- симптоматическое назначение сорбентов, ферментов, жаропонижающих.
б) восстановительное лечение.
Продолжается применение пробиотиков, подключается витаминотерапия.
Подходы к лечению у новорождённых детей и детей первого года жизни
Недоношенные новорождённые и дети первого года жизни – это та категория пациентов, у которой все патологические процессы имеют склонность к быстрому прогрессированию. Им требуются определённые условия внешней среды и питания.
Поэтому основные условия успешности лечения у них следующие:
- терапия должна быть начата в первые 6 часов;
- кювезное содержание недоношенных и ослабленных новорождённых с температурой минимум 30 градусов и влажностью не ниже 80 %;
- питание грудным молоком или смесью, обогащённой бифидо- и лактобактериями (в тяжёлых состояниях через зонд), при необходимости подключают парэнтеральное питание;
- проведение ежедневной гигиенической обработки кожи, слизистых и пупочного остатка;
- строгий контроль за насыщаемостью крови кислородом. Он должен быть не менее 92%. При развитии дыхательной недостаточности, падении показателей сатурации крови и неэффективности кислородотерапии, ребёнка переводят на искусственную вентиляцию лёгких;
- увеличение интервалов введения некоторых антибиотиков и противогрибковых препаратов, учитывая возрастные особенности новорождённых и недоношенных.
Лечение клебсиеллы у детей старше года
У детей старше года клебсиеллёз может проявляться чаще всего нетяжёлыми гастроэнтероколитами, токсикоинфекциями. Их можно лечить в некоторых случаях без антибиотиков с применением сорбентов, пробиотиков и бактериофагов в домашних условиях. Но терапия должна быть только под наблюдением врача, учитывая коварность заболевания в плане утяжеления состояния.
Лечение лёгочных форм заболевания, поражение мочевыделительной системы и др. проводят в стационарных условиях.
Что не так с этим исследованием? Его же так часто назначают врачи!
- Давайте оговоримся: его назначают врачи только в странах бывшего СССР. За пределами этих государств простой посев стула для выявления дисбаланса микрофлоры не выполняется. Вы не найдете указаний на необходимость этого исследования ни в руководстве WGO по синдрому раздраженного кишечника, ни в рекомендациях ACG (Американской коллегии гастроэнтерологов) по острой диарее, ни в стандарте AAFP (Американской ассоциации семейных врачей) по наблюдению новорожденных с коликами. Ну и, естественно, никакого диагноза «дисбактериоз» нет ни в Международной классификации болезней, ни в хотя бы одном (!) нерусскоязычном учебнике.
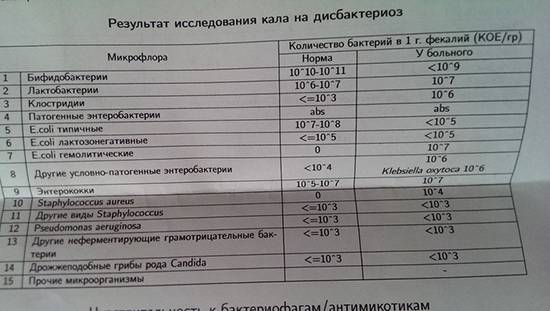
- В нашем желудочно-кишечном тракте обитает не менее 1000 (тысячи!) видов бактерий, а число всех выявленных видов составляет 2172. Выполняя «анализ кала на дисбактериоз» мы помещаем в питательную среду стул и дожидаемся роста (появления колоний) приблизительно 20 видов бактерий, которые мы выбрали только потому, что они в состоянии расти в этой питательной среде. Большая часть кишечных обитателей не культивируется, то есть увидеть своими глазами их колонии в чашке Петри мы не можем. Иными словами, делая выводы о состоянии микрофлоры по размножению 20 видов, мы игнорируем подавляющее большинство бактерий.
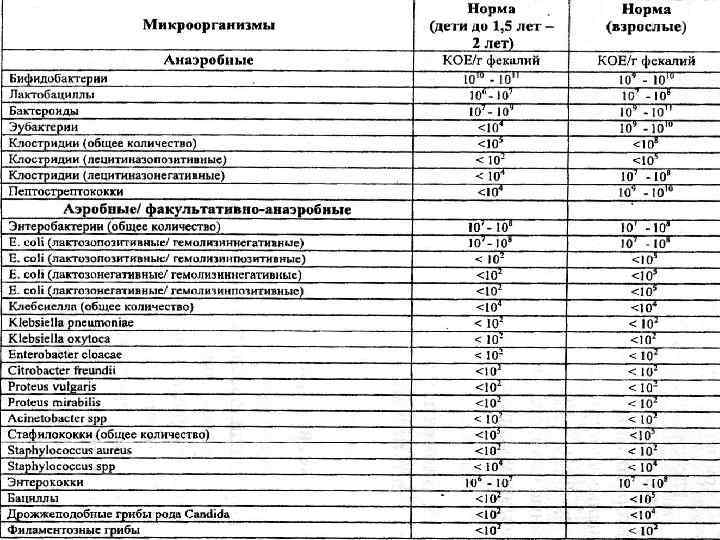
- Норму количества бактерий в стуле, которые мы видим в бланке анализа на дисбактериоз, определяли неизвестно как. Есть целый отраслевой стандарт лечения пациентов с дисбактериозом. В нем нет ни единой фразы о том, почему нормальным мы должны считать содержанием каких-нибудь энтерококков от 10^5 до 10^8 в грамме стула. Ссылок на литературу в стандарте полно, но, что подозрительно, среди них нет ни одной зарубежной публикации. Ну а сами статьи и учебники не описывают, как именно сравнивали микрофлору здоровых и больных людей, то есть как именно был сделан вывод о нормальном содержании той или иной бактерии.
- Бактерии, обнаруживаемые в стуле (который формируется в толстой кишке) — это совсем не те же бактерии, что обитают в ротовой полости или тонкой кишке. Кроме того, бактерии в стуле (то есть в просвете кишки) — это совсем не бактерии, обитающие в слизи, защищающей кишечную стенку. Вообще, через наш пищеварительный тракт «пролетает» безумное количество чужеродных бактерий, грибов и вирусов. К счастью, большая их часть не могут подобраться к кишечной стенке: обитающая там пристеночная микрофлора конкурирует с «пришельцами». Мы называем это явление колонизационной резистентностью, и именно ему мы обязаны тем, что первая же проглоченная со стаканом московской воды условно-патогенная бактерия не вызывает у нас понос.
- Состав и соотношение кишечных бактерий у каждого человека свои. Изучив (не посевом кала, конечно, а сложнейшими генетическими методами) состав бактерий в стуле, можно, например, угадать принадлежит ли образец жителю Нью-Йорка или побережья Амазонки. Ну, или в каком регионе отдельной страны (например, Дании). проживает человек, отправивший на анализ свои фекалии. В общем, истинный состав кишечной микрофлоры — наши «отпечатки пальцев», и предполагать некую общую норму, а уж тем более судить о «нормальности» флоры всего по 20 видам из 1000 — смешно.
- То, будут ли размножаться бактерии на питательной среде, зависит не только от того, какие бактерии в стуле живут, но и от того, как стул собрали (с унитаза, со стерильной бумаги), как хранили (в холодильнике, у батареи, у окна), как быстро доставили в лабораторию. Много ли людей, которым рекомендовали анализ на дисбактериоз читали вот эту инструкцию, согласно которой кал нужно собрать в стерильную посуду, поместить в холодильник и нести в лабораторию не в руках, а в термосе с кубиком льда? Впрочем, даже при совершении этих действий результат анализа на дисбактериоз интерпретировать нормальный врач не может. А значит, не должен и пытаться это сделать.
В питательной среде появились колонии бактерий. К счастью для нас, действительно опасная Сальмонелла растет в питательной среде. Большая часть кишечных бактерий, увы, нет.