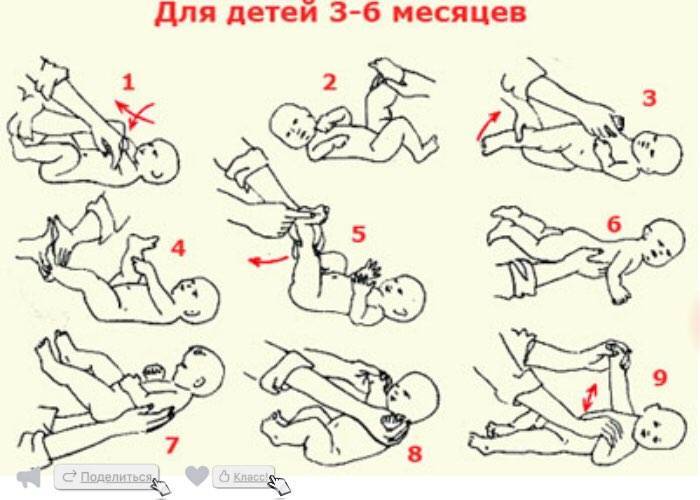
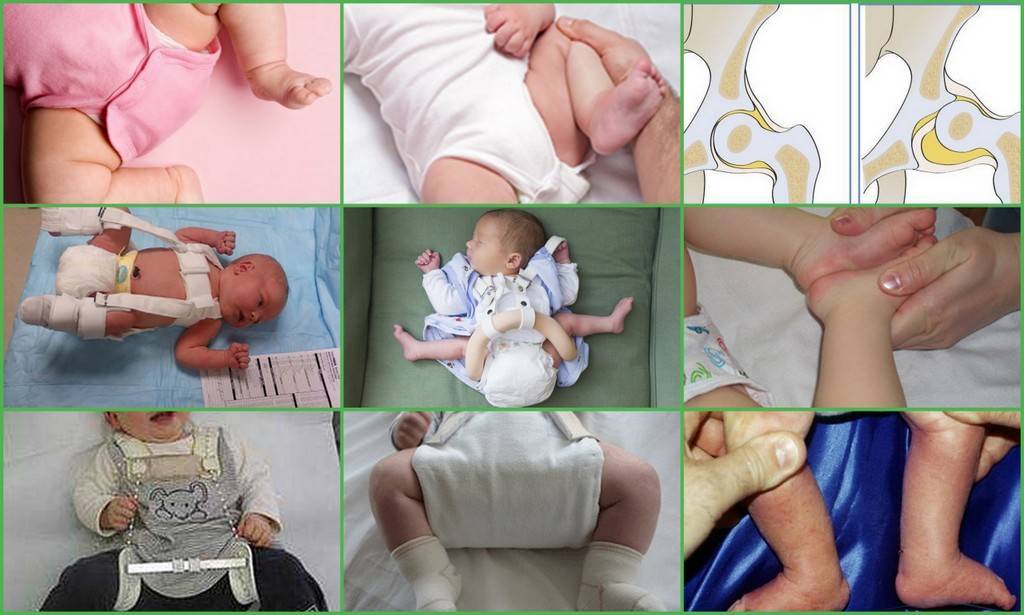
Массаж для детей — видео
https://youtube.com/watch?v=aluvE9lLwrY
Как подготовиться к массажу ребенка?
- Подготовка помещения.
- Подготовка поверхности (что можно использовать в качестве массажного столика)
- Подготовка рук массажиста.
- Нужно ли использовать для детского массажа масло?
- В какое время делать ребенку массаж — до кормления или после?
- Основные виды массажа для грудничков.
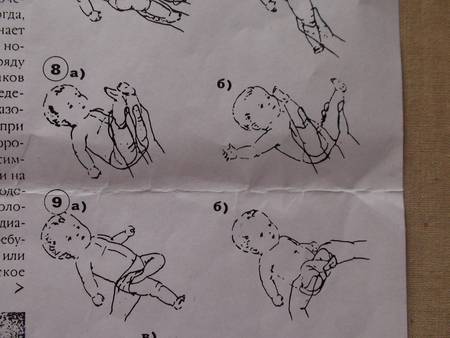
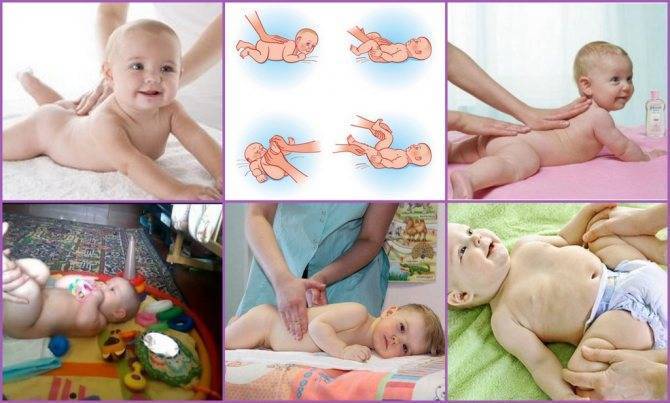
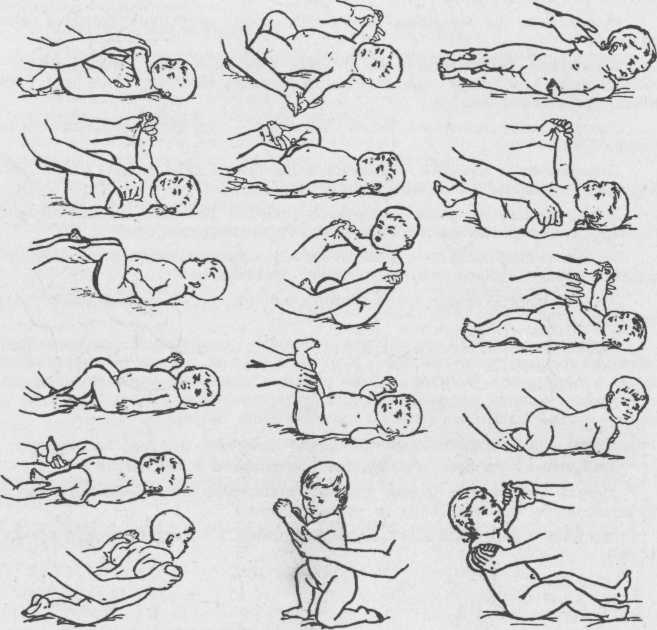
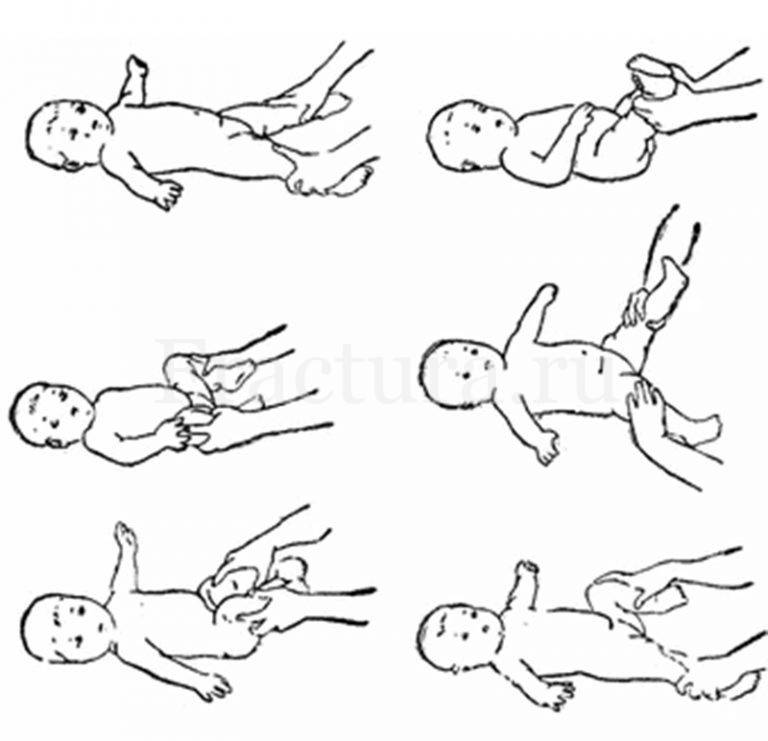
Массаж рук грудничка
Массаж детей до года лучше начинать с ручек. Все движения проводятся от края к центру. Из видеоролика вы узнаете, как массировать пальчики рук, кисти, локти, плечи малыша. Все движения необходимо выполнять сначала с одной стороны, затем с другой.
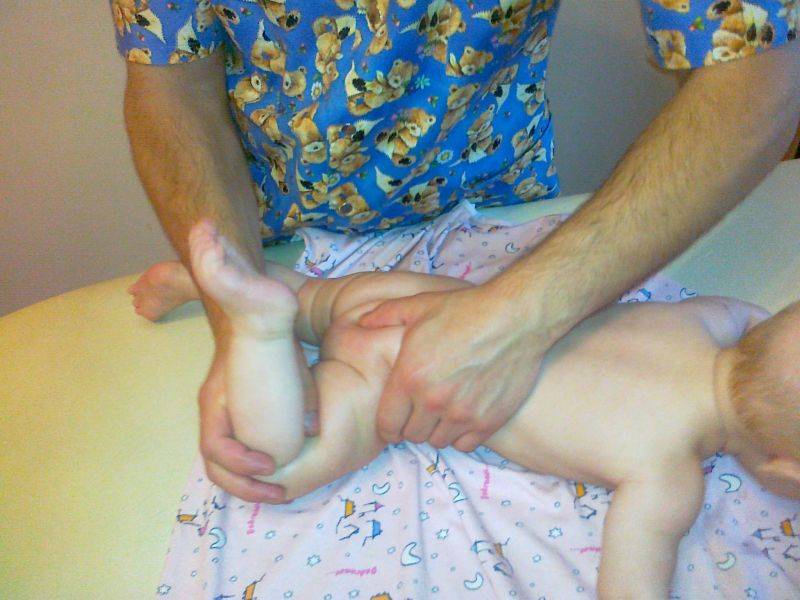
Массаж ног грудного ребенка
Переходим к массажу ножек малыша. Главное правило при массаже ног ребенка — снизу вверх: от ступни к паховой области. На стопе находится множество нервных окончаний, которые отвечают за работу всего организма, поэтому массаж стоп имеет особое значение для детей любого возраста.
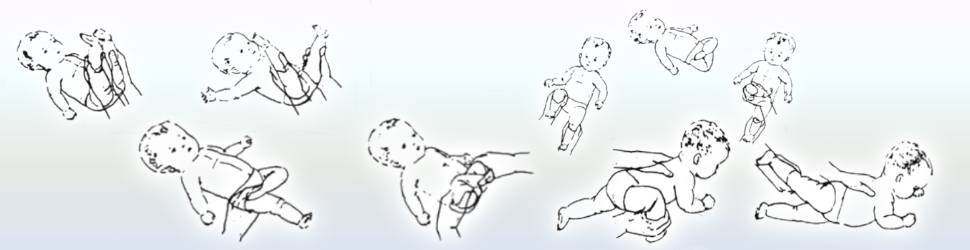
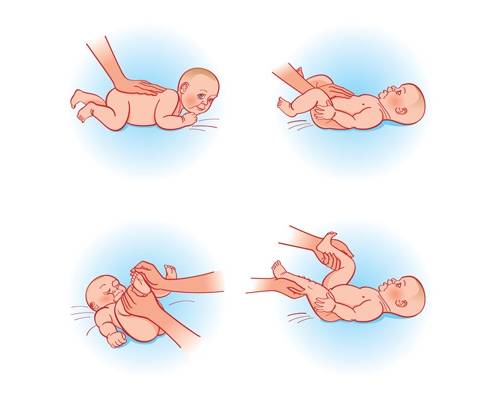
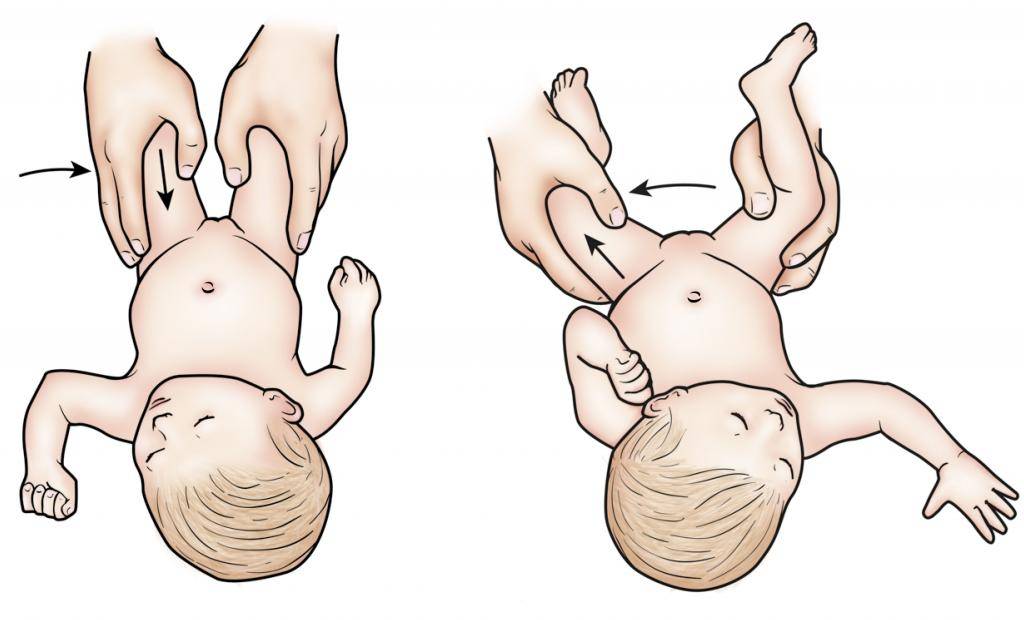
Обязательно выполнять также рефлекторные упражнения: нижний хватательный рефлекс и рефлекс Бабинского.
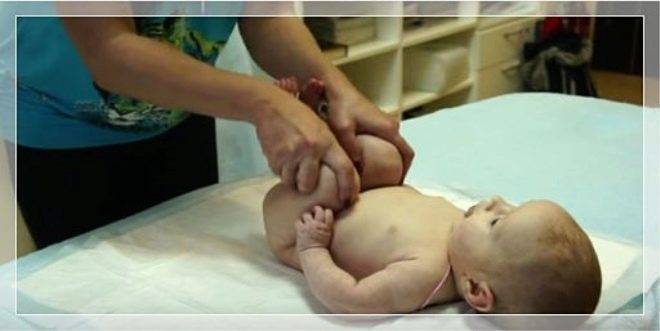
Массаж животика новорожденных
Массаж животика улучшает пищеварение и настроение малыша. В подробно рассказывается об особенностях массажа для детей с незажившим пупком и детей, которых мучают колики. Также массажист показывает упражнения для профилактика дисплазии тазобедренных суставов.
Массаж спинки ребенка
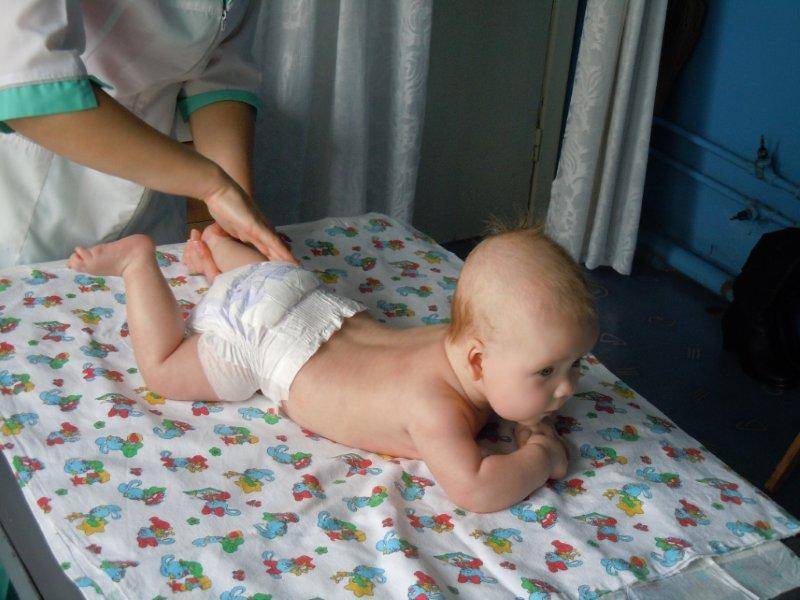
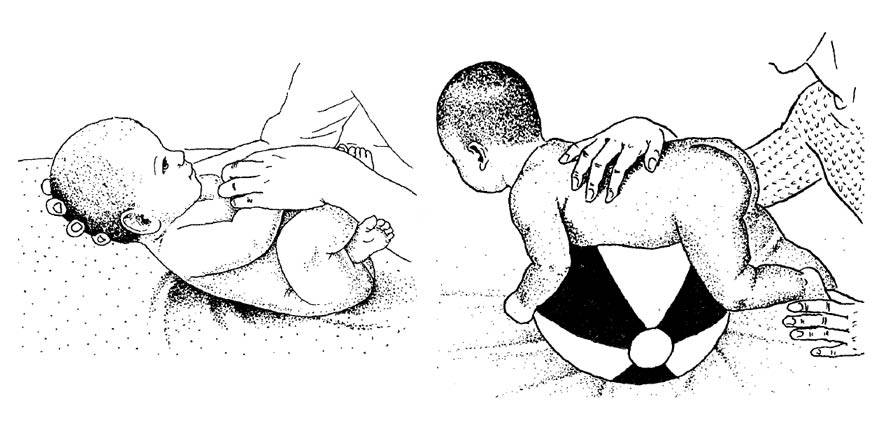
Тут важно учитывать возраст ребенка. Выкладывать ребенка на животик можно начиная с 2 месяцев
Врач подробно рассказывает и показывает, как правильно выкладывать ребенка на животик и делать гимнастику для укрепления мышц шеи и спинки. Массаж спины можно начинать делать не ранее чем с 2,5 месяцев. Посмотрите наше видео, и вы узнаете, как с помощью массажа сформировать малышу правильную осанку.
Упражнения грудничкам для улучшения рефлексов
Снова возвращаемся к рефлекторным упражнениям. Выполняем лабиринтный выпрямляющий установочный рефлекс на голову и развиваем рефлексы ползания, опоры и автоматической походки.
На что обратить внимание, делая массаж ребенку?
Уважаемые родители, если во время проведения массажа на рефлексы, вы заметили, что малыш не всё делает верно, или если у вашего ребенка мышечный гипертонус (напряжение в мышцах), кривошея (головка наклонена в одну сторону или ребенок постоянно смотрит в одну сторону), следует обратиться к хорошему детскому неврологу.
На первом году жизни сложно обнаружить нарушения работы нервной системы, но именно ранняя диагностика и лечение позволят избежать последствий перинатального поражения мозга. Мозг интенсивно растет и развивается в первые годы жизни, поэтому многие проблемы легко исправить по консультации и лечения у хорошего детского невролога.
Что вызывает?
Болезнь бывает врожденной и приобретенной. В первой ситуации вальгус вызывают пороки развития соединительной ткани, генетические, хромосомные аномалии плода, нарушения нервной системы. Патология начинается еще в период внутриутробного развития, новорожденный рождается уже с ней.
К таким нарушениям относятся:
- нарушения иннервации;
- неправильное положение бедренных костей и таза, дисплазия тазобедренного сустава;
- врожденный вывих бедра;
- нарушения в пояснично-крестцовом отделе позвоночного столба;
- церебральный паралич;
- расщепление позвоночника (неполное закрытие нервной трубки в спинном мозге);
- спаечные процессы в малом тазу;
- врожденная слабость мышечно-связочного аппарата.
Родителям часто кажется, что некоторые из врожденных отклонений, никак не связаны с патологией стопы. Однако все костно-мышечные структуры в организме взаимосвязаны, поэтому причины вальгуса могут оказаться довольно неожиданными. Например, вызвать вальгус может такая родовая травма, как смещение оснований костей черепа, а именно изменение положения затылочной кости. Такая травма вызывает цепную реакцию. Неправильно становятся позвонки шейного отдела, грудного, поясничного, разворачивается крестец, тазовые кости, бедра, голени. И так деформация доходит до стоп. Точно также иногда вальгус может быть следствием такого диагноза, как кривошея.
Приобретенную вальгусную постановку стоп у ребенка вызывают ошибки в развитии и функционировании опорно-двигательного аппарата, травмы, чрезмерная нагрузка на ослабленную мышечно-связочную систему.
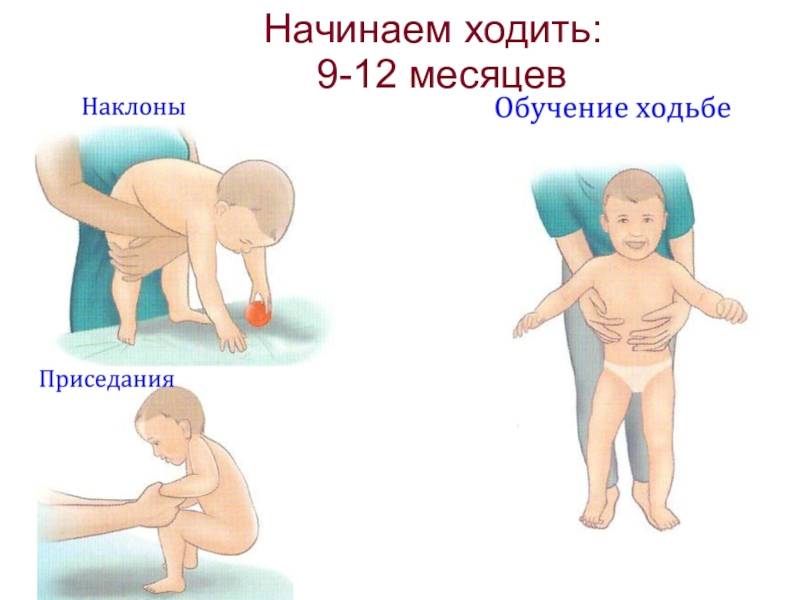
Ей способствует ранняя постановка в вертикальное положение, раннее начало ходьбы. Особенно высоки риски, если малыш пухленький, имеет лишний вес. Не стоит торопиться учить его ходить, равняться на других детей. Гораздо полезнее для опорно-двигательного аппарата стимулировать малыша активно ползать. К опоре на ноги и началу ходьбы тело ребенка готово только к 10 –12 месяцам. Некоторые детки делают свои первые шаги в 9 месяцев, а другие в 15 ¬¬– 18 месяцев. И это все варианты нормы. Помните, что разные ходунки, прыгунки, вожжи могут принести вред, а не пользу. Перед их использованием посоветуйтесь с педиатром.
Несформированные, неокрепшие связки, сухожилия, мышцы с ослабленным тонусом не способны удерживать ножки в правильном положении, поэтому под тяжестью веса тела стопы деформируются. Ухудшает ситуацию плохая координация, качающаяся походка малыша, когда для устойчивости он широко расставляет ножки.
Частая причина вальгусной деформации – перенесенный в младенчестве рахит. Как ни странно, но в легкой степени тяжести эта патология встречается почти у 30 % детей до 3 лет. Причиной рахита является дефицит витамина D, который приводит к нарушению усвоения кальция, недостаточной минерализации и прочности костей.
Еще одна распространенная причина – неподходящая, тесная или, наоборот, слишком свободная обувь. Она приводит к неправильному распределению нагрузки на стопу во время ходьбы, формированию походки, вызывающей появление кривизны ног. Выбирайте для ребенка качественную и хорошую обувь с эластичным жестким задником, небольшим каблуком, ортопедической стелькой, из натуральных материалов. Категорически не рекомендуется отдавать малышу обувь старших братьев, сестер, племянников и т. д.
Благоприятные условия для развития патологии создают:
- недоношенность;
- чрезмерная подвижность суставов;
- плоскостопие;
- дефицит кальция и витамина D;
- частые инфекционные болезни;
- ослабленный иммунитет;
- ожирение;
- нарушения в нервной системе;
- травмы голени и стопы (переломы, вывихи, растяжения);
- заболевания почек;
- генетическая предрасположенность, наличие вальгуса у родителей, бабушек, дедушек;
- эндокринные расстройства, приводящие к нарушению обмена кальция.
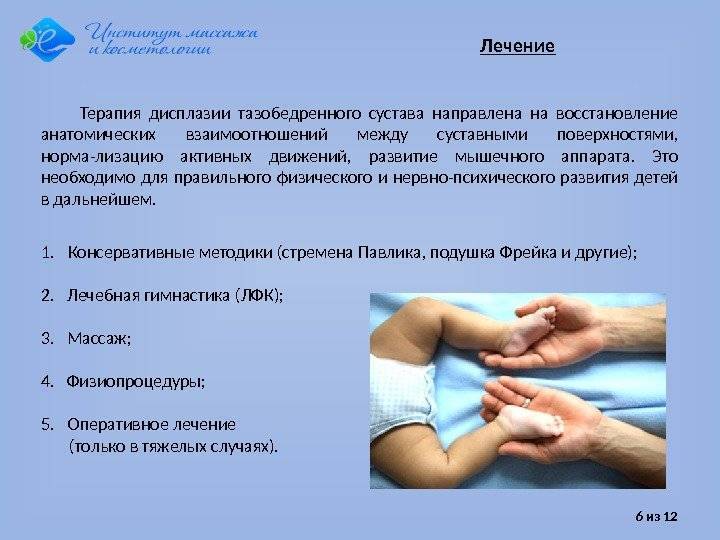
Методы лечения
Терапия направлена на правильное дальнейшее формирование тазобедренного сустава у новорожденных. Применяется только комплексный подход с использованием всех консервативных методов лечения дисплазии. Они дополняют друг друга, усиливают и пролонгируют терапевтическое воздействие.
Гипсование
При обнаружении дисплазии высокой степени тяжести лечение проводится одномоментным вправлением вывиха с дальнейшей иммобилизацией конечности гипсованием. Подобную манипуляцию ортопеды выполняют только по достижению ребенком 2 лет. Лечение также может быть дополнено скелетным вытяжением.
Ортопедические устройства
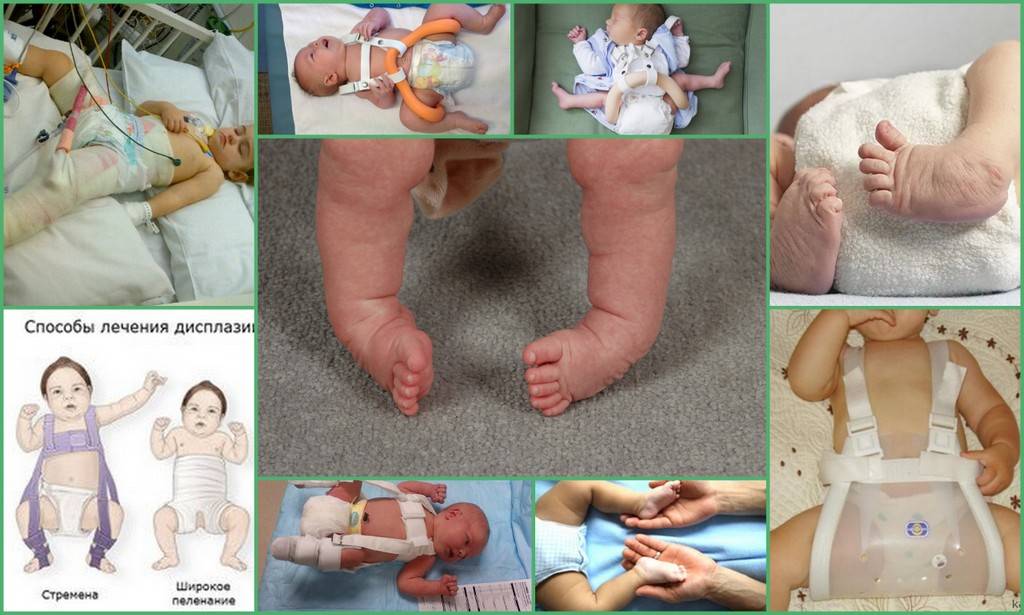
Ортопедическая коррекция — наиболее эффективный метод терапии недоразвития ТБС любой степени тяжести. Длительное, часто постоянное использование приспособлений способствует правильному формированию тазобедренного сустава, постепенному повышению объема движений, восстановлению всех его функций.
Стремена Павлика
Стременами Павлика называется первая мягкая ортопедическая конструкция, которую стали использовать в лечении патологии. Она востребована до сих пор, так как излишне не ограничивает свободу движений в тазобедренных суставах. Стремена Павлика состоят из грудного бандажа, крепящегося на теле с помощью лямок, небольших мягких накладок на колени и штрипок, соединяющих все части изделия в одно целое. В зависимости от тяжести патологии приспособление надевают на срок от 2 до 12 часов в день.
Подушка Фрейка
Подушка Фрейка — мягкое ортопедическое изделие, фиксирующее и удерживающее согнутые в коленях детские ножки в разведенном положении. В ее конструкции присутствует плотный валик для отведения коленок, ремешки и фиксаторы для надежного крепления приспособления на теле ребенка. Подушка Фрейка может использоваться в терапии дисплазии с 1 месяца. Обычно ее надевают в дневные часы и снимают перед сном. Но при врожденном вывихе нередко показано круглосуточное ношение.
Шина Виленского
Шина Виленского — ортопедическое приспособление в виде распорки для ног, оснащенное фиксирующими ремнями и шнуровкой. В конструкции также предусмотрен регулятор, с помощью которого врач корректирует угол отведения бедер. Шина Виленского чаще используется в терапии выраженного недоразвития ТБС. Приспособление предназначено для круглосуточного ношения на протяжении 3-6 месяцев.
Шина Тюбингера
Шиной Тюбингера называется отводящий ортопедический механизм для терапии дисплазии у младенцев от рождения до 1 года. Основные составляющие приспособления — мягкие наплечники, набедренные упоры, регулировочная распорка, застежки белого и красного цвета, нити с бусинами. Шина Тюбингера используется для постоянного ношения с непродолжительными перерывами на гигиенические процедуры.
Шина Волкова
Шина Волкова — ортопедическое изделие из полиэтилена, состоящее из кроватки для спины, верхней части, укладывающейся на живот и боковых элементов, фиксирующих голени и бедра. Режим ношения определяется индивидуально в зависимости от тяжести патологии и возраста ребенка. Шина Волкова в последнее время почти не используется из-за отсутствия регулирующего механизма в конструкции и сильного ограничения движений.
https://youtube.com/watch?v=neMJT10nV6Y
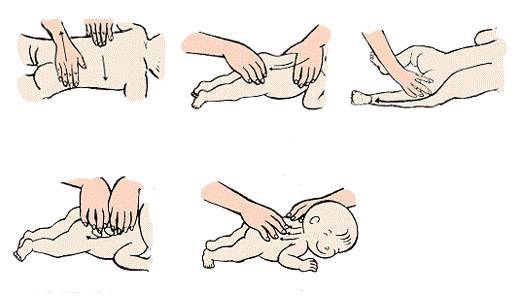
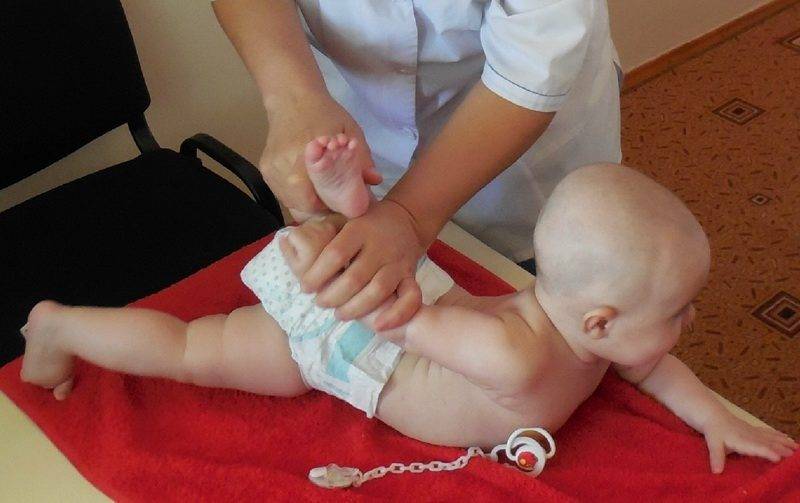
Гимнастические и массажные приемы
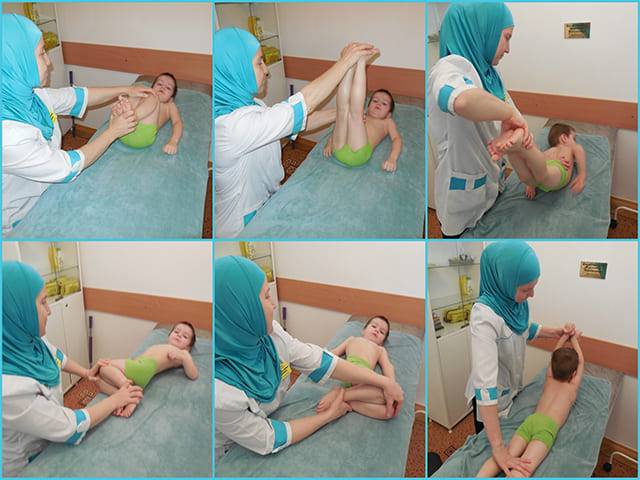
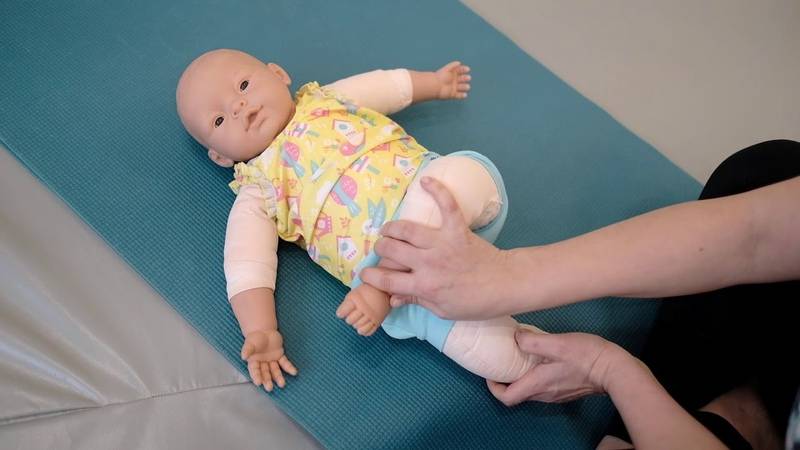
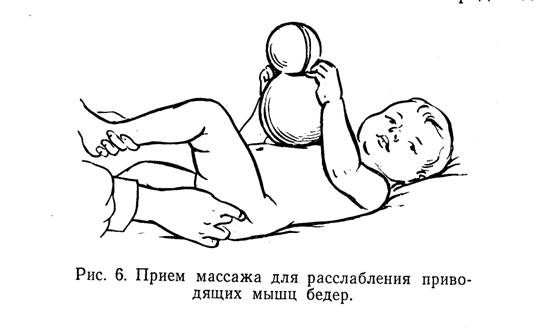
Лечебная гимнастика применяется с первых дней терапии. Регулярные занятия способствуют укреплению мышц, связочно-сухожильного аппарата, удержанию бедренной головки в вертлужной впадине. При выборе упражнений врач учитывает возраст ребенка, общее состояние его здоровья, а также текущий этап терапии — разведение ног, стабилизация ТБС или реабилитация. Обязательно выписывается направление к профессиональному массажисту, специализирующемуся на лечении дисплазии для обработки ягодичных мышц.
Физиопроцедуры
На протяжении всего лечения дисплазии у новорожденных проводятся физиотерапевтические процедуры — магнитотерапия, лазеротерапия, гипербарическая оксигенация, амплипульстерапия, ультразвуковая терапия. Под воздействием физических улучшается кровоснабжение тканей питательными веществами, необходимыми для правильного формирования костных и хрящевых структур ТБС.
Оперативное вмешательство
При неэффективности консервативной терапии, выраженной деформации элементов ТБС показано хирургическое лечение. Чаще проводится открытое вправление вывиха — рассечение суставной капсулы с последующей установкой головки бедренной кости в вертлужной впадине. К хирургическим методам лечения дисплазии также относится остеотомия, осуществляемая для придания проксимальному концу бедренной кости правильной конфигурации.
Профилактика
Для профилактики рецидива или развития дисплазии необходимо отказаться от тугого пеленания. Желательно делать специальную гимнастику. Нельзя ставить ребенка на ноги без разрешения врача-ортопеда. Нужно максимально поощрять ползание, так как при этом виде активности укрепляются мышцы и связки, которые удерживают на месте бедренную кость.
Детей, которые находятся в группе риска по дисплазии, не рекомендуется ставить в ходунки и прыгунки. Также необходимо тщательно подходить к выбору переноски-кенгуру. Она должна иметь эргономичную конструкцию, чтобы ножки малыша были немного разведены, а колени согнуты под прямым углом. Не желательно пользоваться этим приспособлением больше чем полчаса в день.
Важно регулярно посещать профилактические осмотры и при необходимости повторять курс лечения
Нужно ли ЛФК при грыже
ЛФК при грыже обязательна. Задача такой лечебной гимнастики – улучшить физическое состояние больного, убрать боль, предупредить ее появление. Грамотно разработанные занятия:
- стимулируют жизненные функции;
- повышают выносливость мышечных структур и реактивность организма (способность реагировать на разные факторы);
- вовлекают в общую реакцию механизмы, которые участвуют в патологическом процессе, что способствует их устранению.
Лечебная физкультура не вредит организму, поскольку упражнения разработаны так, чтобы снизить нагрузку на позвоночник. Они не только снимают боль, но и «учат» тело избегать травм в будущем.
Регулярное выполнение ЛФК помогает:
- Облегчить боль, ускорить процесс выздоровления.
- Сформировать правильную осанку.
- Улучшить силу, выносливость, координацию.
- Равномерно распределить нагрузку по отделам позвоночного столба.
- Восстановить подвижность.
- Подготовить тело к силовым и аэробным нагрузкам.
Лечебная гимнастика укрепляет мышцы, которые поддерживают позвоночник, препятствуют появлению новых грыж. Упражнения задействуют не только спинные, но и брюшные мускулы. Тело начинает лучше двигаться, исчезает скованность, снижается риск травмы.
Массаж детям от 1 года при нарушениях функции ЦНС:
Самым распространенным заболеванием центральной нервной системы у детей является детский церебральный паралич (ДЦП). При различных формах детского церебрального паралича массаж применяется с целью расслабления гипертонуса мышц, торможения гиперкинезов, предупреждения деформации костей, стимулирования функций паретичных мышц, а также улучшения обмена веществ, снижения вегетативных и трофических расстройств и улучшения работоспособности мышц (спастический тип). В частности, при нарушениях центральной нервной системы применяют следующие виды массажа детям: классический массаж, массаж по системе Монакова, сегментарный массаж, периостальный массаж.
- общий классический массаж для улучшения работоспособности мышц – 20-25 сеансов
- сегментарный массаж — 10-15 сеансов
Сочетание и дозирования различных видов массажа подбирается индивидуально.
ДОМА
Находясь дома, необходимо продолжить занятия лечебной гимнастикой и выполнять рекомендации лечащего врача. Необходимо, так же следить за своим здоровьем, поскольку обострение хронических заболеваний, острые инфекции, переохлаждение, переутомление может привести к воспалению оперированного сустава. При повышении температуры тела, отека оперированного сустава, покраснения кожи над ним, увеличения боли в суставе необходимо срочно обратиться к врачу.
Кроме того, соблюдайте дома простейшие меры предосторожности. Ходите в обуви на низком каблуке, с пола уберите на время подвижные коврики, провода, осторожно ходите по влажной поверхности, старайтесь, чтобы домашние животные не попали Вам под ноги
Выполняйте посильную домашнюю работу. Чередуйте время работы, отдыха, гимнастики. Старайтесь гулять с помощью родственников, друзей.
4 аргумента в пользу физической активности при артрозе
- Правильные и безопасные занятия увеличивают амплитуду движений пораженного сустава.
- ЛФК способствует расслаблению, улучшает общее самочувствие и сон пациента, что иногда более эффективно в борьбе с болью, чем медикаменты.
- Получая умеренные физические нагрузки, человек продолжает вести образ жизни, близкий к привычному, а значит, его психологическое состояние остается в норме.
- ЛФК – это еще и кардионагрузка, которая приводит к столь необходимым тренировкам сердечно-сосудистой системы.
Если вам поставили диагноз артроз, не дайте недоброжелателям списать себя со счетов. Подобрав вместе со специалистом комплекс адекватных физических упражнений, вы сможете помочь организму адаптироваться к патологиям суставов. Однако не стоит при этом игнорировать рекомендации относительно лечения: современные методы, например внутрисуставные инъекции Noltrex, позволяют быстро и безопасно вернуться к привычному образу жизни.
Дисплазия тазобедренных суставов
Это врожденная патология, связанная с неправильным развитием сустава, встречается достаточно часто. По статистике, с нею сталкиваются до 3% новорожденных. У девочек она встречается чаще, чем у мальчиков. Нарушения могут быть связаны с недоразвитием или неправильным формированием сустава.
В зависимости от локализации патологического процесса различают три вида заболевания:
- нарушение развития вертлужной впадины;
- дисплазия верхнего отдела кости;
- нарушение геометрии костей (ротационная дисплазия).
Патология может развиться на одном или обоих суставах. Если у ребенка развивается односторонняя дисплазия, она может проявиться асимметрией кожных складок. Однако если процесс затрагивает оба сустава, складки могут быть симметричными. Поэтому только этого признака недостаточно, чтобы поставить диагноз.
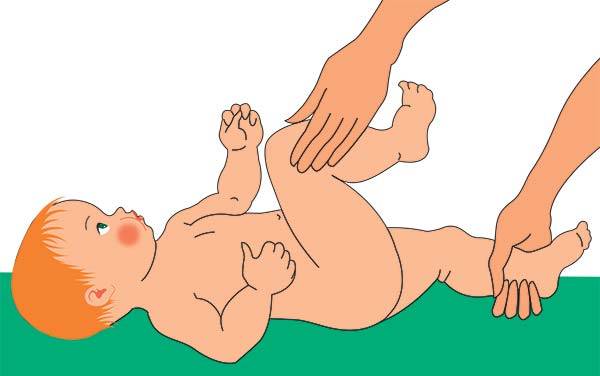
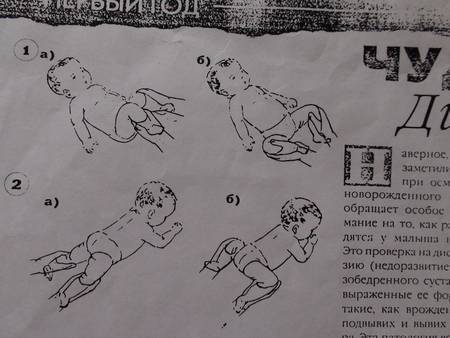
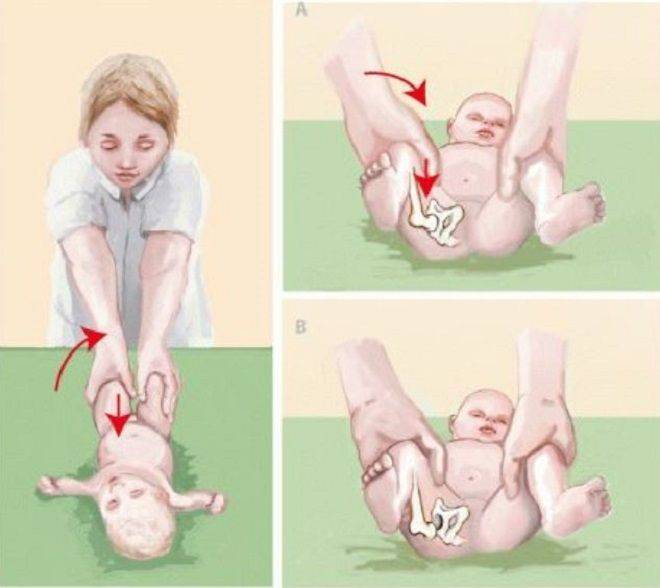
Более информативным для врача является признак укорочения бедра. В этом случае колени малыша в положении лежа расположены асимметрично, что говорит о врожденном вывихе бедра — тяжелой форме дисплазии.
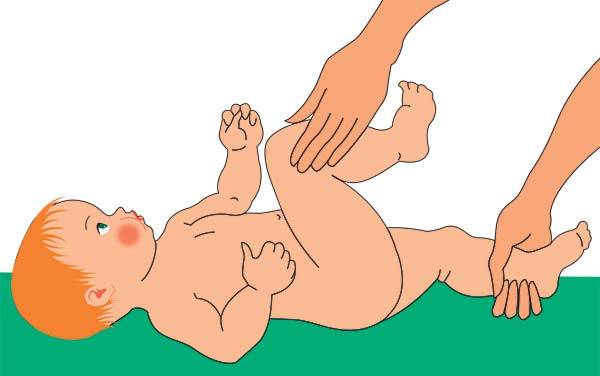
Также во время осмотра новорожденных врач проверяет подвижность суставов. При отсутствии патологии ножки младенца отводятся до положения 80-90°. У детей с дисплазией угол не превышает 50-60°.
Осложнения
В раннем детском возрасте болезнь проявляется укорочением бедра, ограниченностью или гиперподвижностью сустава. При отсутствии лечения усиливается слабость связочного аппарата, что приводит к смещению головки бедра, подвывиху и вывиху. В старшем возрасте дети испытывают боли, хромают при ходьбе, быстро утомляются.
Во взрослом возрасте возможно развитие диспластического артроза тазобедренного сустава. У девушек он может впервые проявиться во время беременности. Заболевание проявляется болезненностью, ограничением подвижности сустава, деформационными изменениями. С течением времени развивается так называемая порочная установка бедра, из-за которой нижняя конечность находится в анатомически неправильной позиции. Это ограничивает подвижность, вызывает стойкий болевой синдром. При прогрессировании болезни пациент вынужден прибегать к эндопротезированию.
Причины
Статистика показывает, что частая причина заболевания — неблагоприятная наследственность. Дети с патологией чаще рождаются у родителей, которые имели аналогичное заболевание в детстве.
Вторая важная причина — тазовое предлежание плода. Оно в 10 раз повышает вероятность дисплазии. Также среди причин специалисты отмечают маловодие, крупный вес ребенка при рождении, прием матерью некоторых лекарств во время беременности, сильный токсикоз, неблагоприятную экологическую обстановку. На развитие опорно-двигательного аппарата новорожденного негативно влияет тугое пеленание.
Диагностика
Диагностикой дисплазии тазобедренных суставов у детей занимается детский ортопед. Если патология была выявлена сразу при рождении, врач оценивает клиническую картину и составляет план лечения. В целях профилактики невыявленных дисплазий все новорожденные в течение первого года жизни подлежат обязательным осмотрам специалистом. Если врач обнаруживает признаки неправильного развития тазобедренного сустава, малыша направляют на обследование.
Основным методом диагностики является ультразвуковая диагностика. В 2-3-месяца врач может назначить рентген. До этого времени такую диагностику не используют из-за низкой информативности. У новорожденных большую часть сустава формирует хрящевая ткань, которая на рентгене не отображается.
Лечение
Если у ребенка обнаружена дисплазия, успех лечения зависит от его своевременности. Для фиксации нижних конечностей в анатомически правильном положении отведения и сгибания используют специальные ортопедические приспособления. Они различаются по конструкции и жесткости. Как правило, используют изделия, которые фиксируют сустав, но при этом сохраняют подвижность нижних конечностей.
Кроме ношения бандажей и шин, при дисплазии сустава показаны специальные упражнения, массаж.
При врожденном вывихе детям в возрасте от 2 до 5 лет проводят одномоментное закрытое вправление и накладывают гипс для ограничения подвижности сустава, чтобы зафиксировать его в правильном положении. В тяжелых случаях может потребоваться хирургическое лечение.
Техника выполнения упражнений
Лучшее время для ЛФК – утро или вечер. Упражнения надо делать плавно, не спеша, после разминки.
Выполняя ЛФК, обращайте внимание на реакцию своего организма. При появлении сильного дискомфорта, болей в сердце, спине – тренировку нужно прекратить или снизить нагрузку
Заниматься надо ежедневно, если врач не сказал другого. Чтобы лечебная гимнастика принесла результаты, нагрузку надо увеличивать медленно: начинать с 3-4 повторов, через неделю выполнять десять (не больше).
В первое время ЛФК надо выполнять под присмотром врача. Он покажет, как правильно заниматься, исправит неточности. Скажет, когда надо увеличивать количество повторов, нагрузку.
Общие принципы массажа
Тазобедренный сустав расположен глубоко. Он защищен большим количеством мышц. Это делает маловероятным его повреждение от прямого удара. В то же время этот сустав очень подвижен, несет большую нагрузку, а потому подвержен хроническим патологическим процессам.
Основные болезни, при которых может выполняться массаж:
-
артроз;
-
растяжения мышц и сухожилий;
-
травмы мягких тканей;
-
воспалительные процессы.
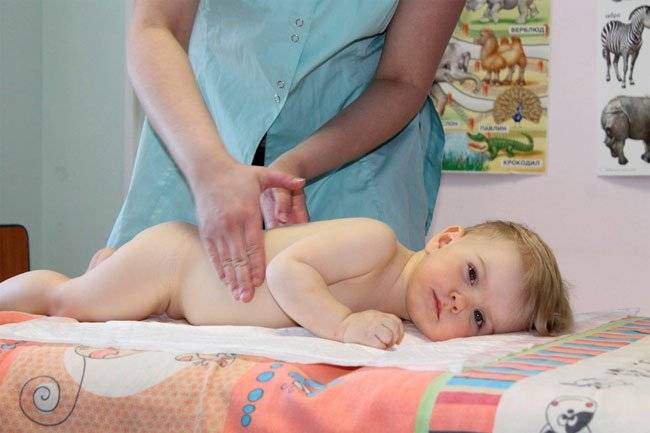
Так как тазобедренный сустав окружен множеством крепких мышц, массажное воздействие должно быть интенсивным. Оно осуществляется на ягодичную область, поясницу, но основные манипуляции выполняются на область бедра. Воздействие может осуществляться на его переднюю, заднюю, медиальную и латеральную поверхность. Одновременно выполняются манипуляции с конечностью и суставами: коленным, тазобедренным.
Массируют не все зоны сразу, а только те из них, которые требуют воздействия, исходя из конкретного заболевания или травматического повреждения. Рассмотрим основные зоны бедра, массаж которых может быть выполнен.
Передняя поверхность
Массаж делают посредством вытяжения, потряхивания, давления и толчкообразных движений. На переднюю поверхность бедра воздействуют при повреждении квадрицепса или портняжной мышцы. В случае развития бурсита используются дополнительно другие приёмы: отжимающие, разминающие.
Массажист выполняет движения, направляясь от колена к бедру. Пациент занимает положение лежа на спине. Врач располагается от него сбоку. В таком положении он может не только массировать мышцы, но и воздействовать на всю конечность, выполняя её вытяжение или надавливание в определенных местах.
Задняя поверхность
Массируется в положении человека лёжа на животе. В качестве основных массажных приемов используются постукивание, давление, вытяжение. Часто массаж делают в случае, если патологический процесс затрагивает фасции и мышцы ягодичной области, разгибатели бедра. Вытяжение ноги при необходимости может выполняться в положении сидя.
Латеральная поверхность
Традиционные массажные приемы дополняются надавливаниями. Одновременно с массажем применяют вытяжение, покачивание, сгибание тазобедренного и коленного суставов, отведение и вращение. Их делают при повреждении широкой фасции бедра, синдроме илиотибиального тракта (колено бегуна), рефлекторном напряжении соответствующих мышечных групп в результате любой травмы или заболевания. Все манипуляции обычно выполняются в положении больного лёжа на спине.
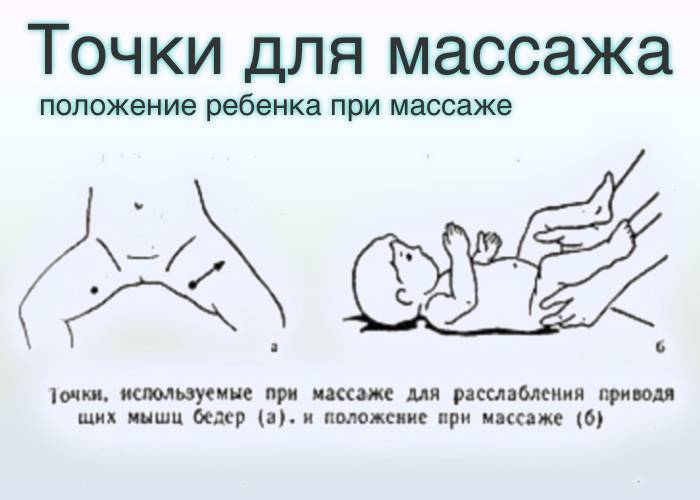
Медиальная поверхность
Массаж медиальной зоны выполняется при рефлекторных болях, обусловленных мышечными спазмами, синовите тазобедренного сустава. При правильном соблюдении техники манипуляции возможно практически мгновенное исчезновение симптомов непосредственно после сеанса массажа. В ходе воздействия специалист не только растирает и разминает мышцы, но также давит пальцем на седалищный бугор, разрабатывает коленный и тазобедренный суставы.