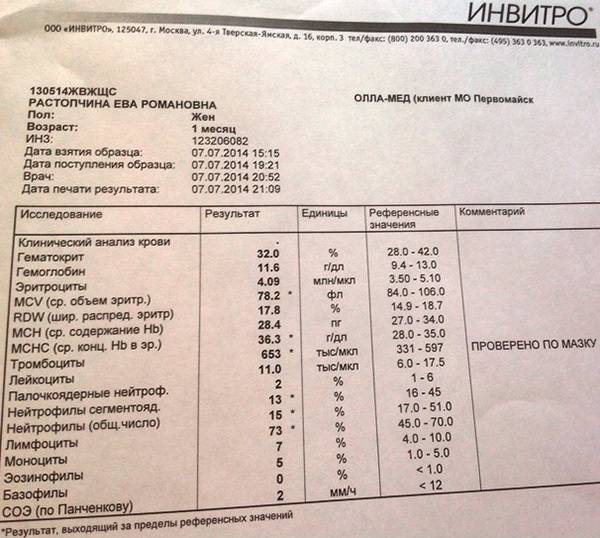
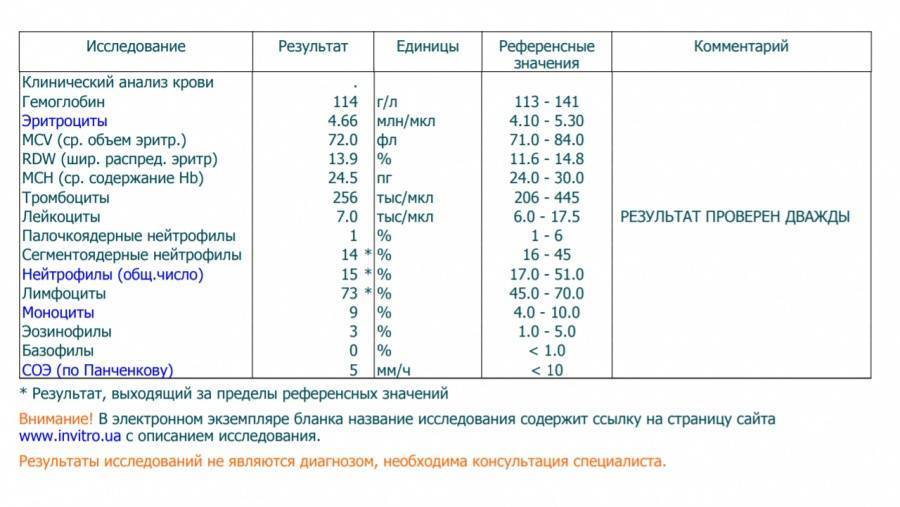
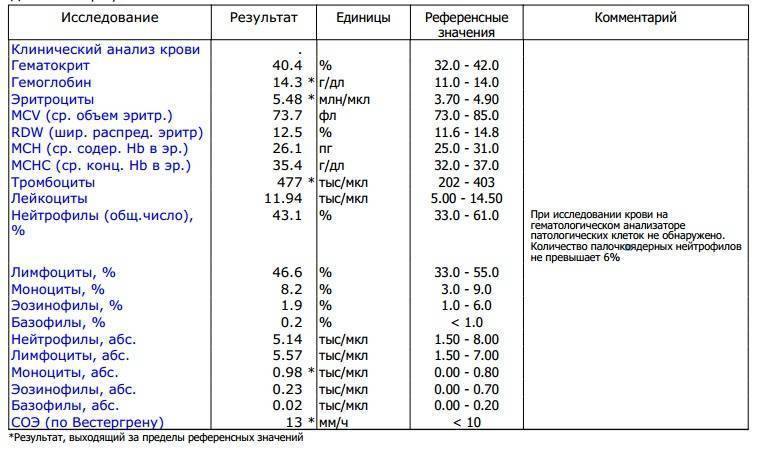
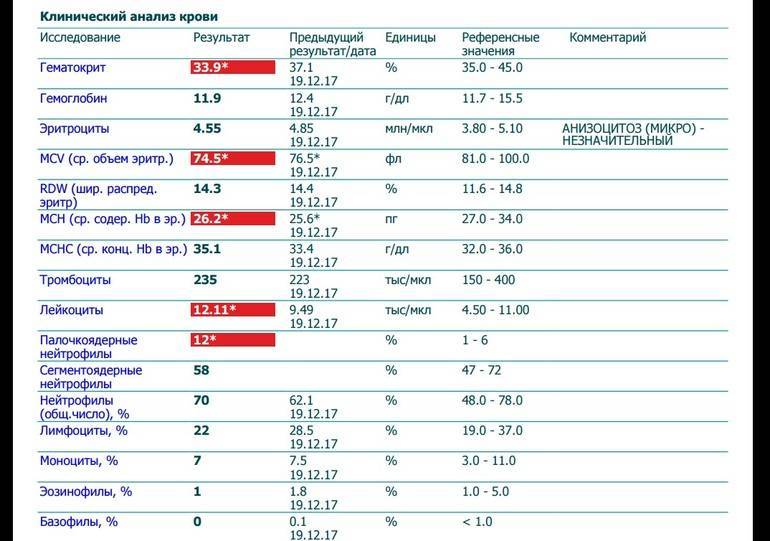
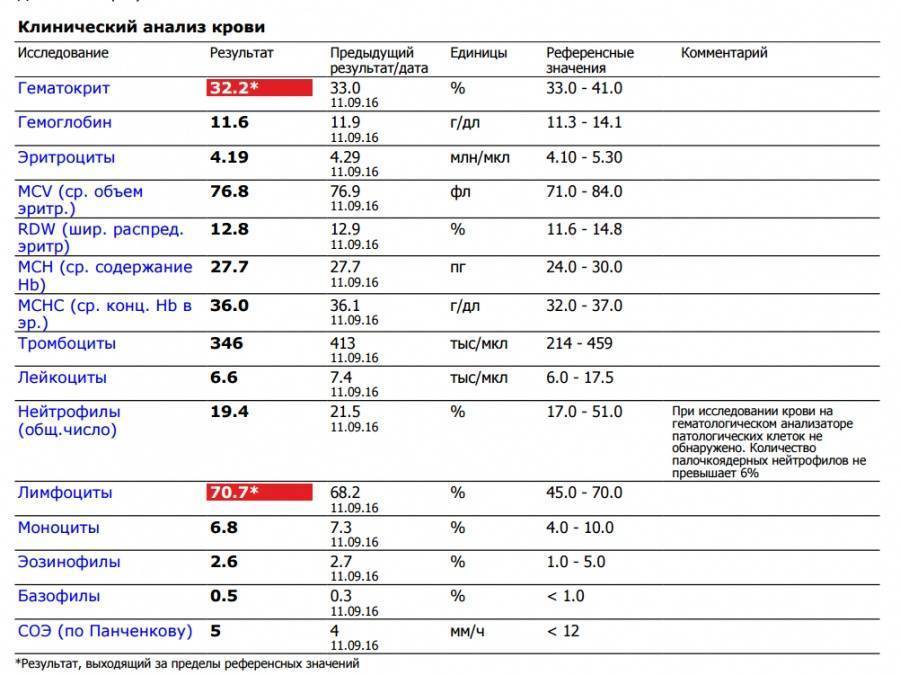
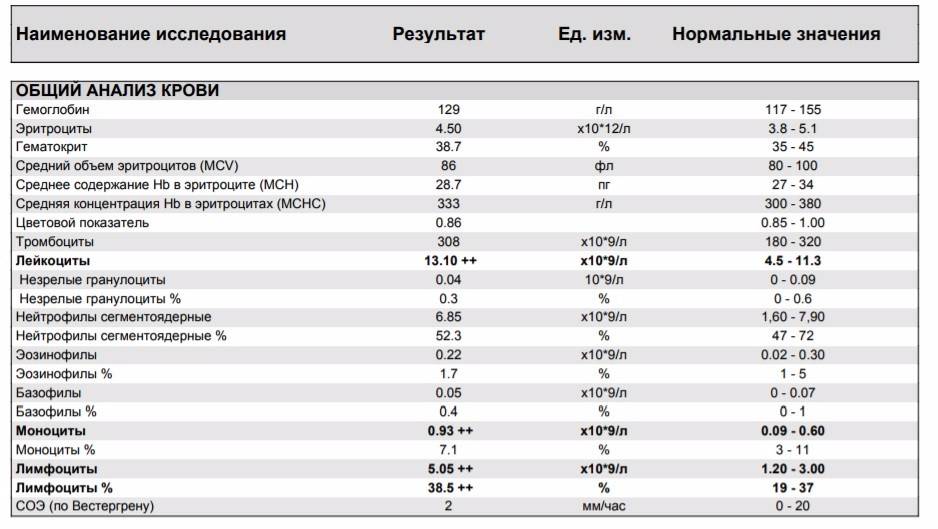
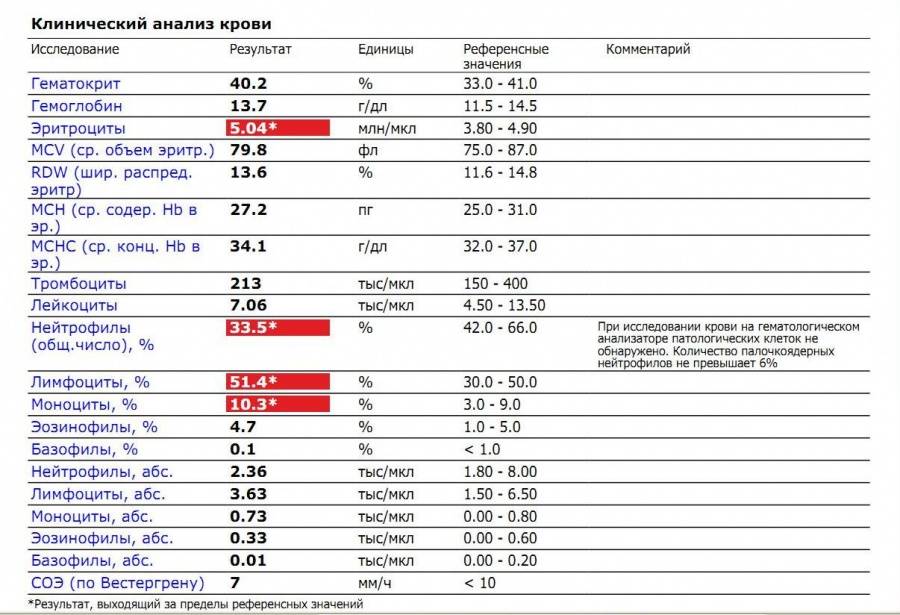
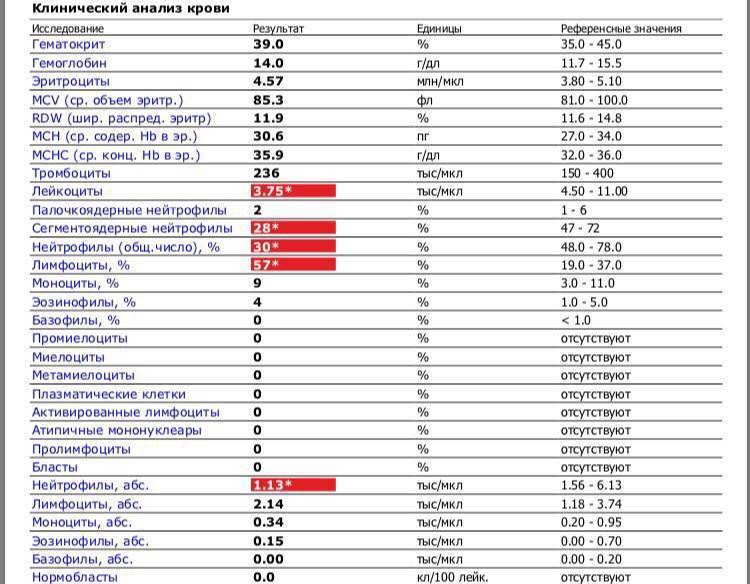
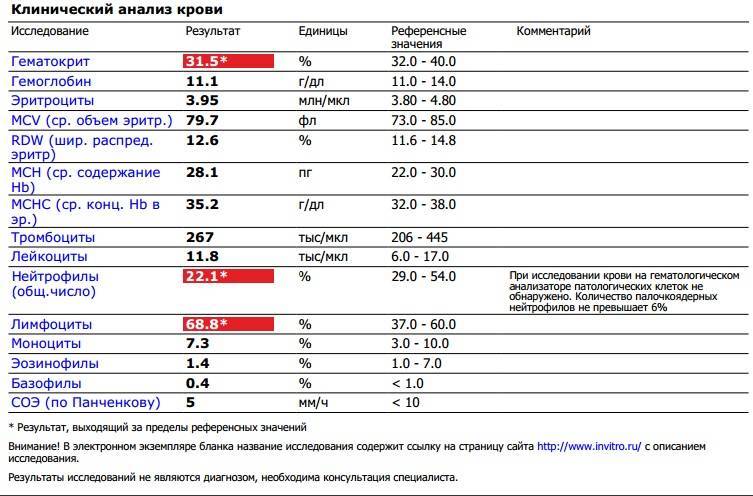
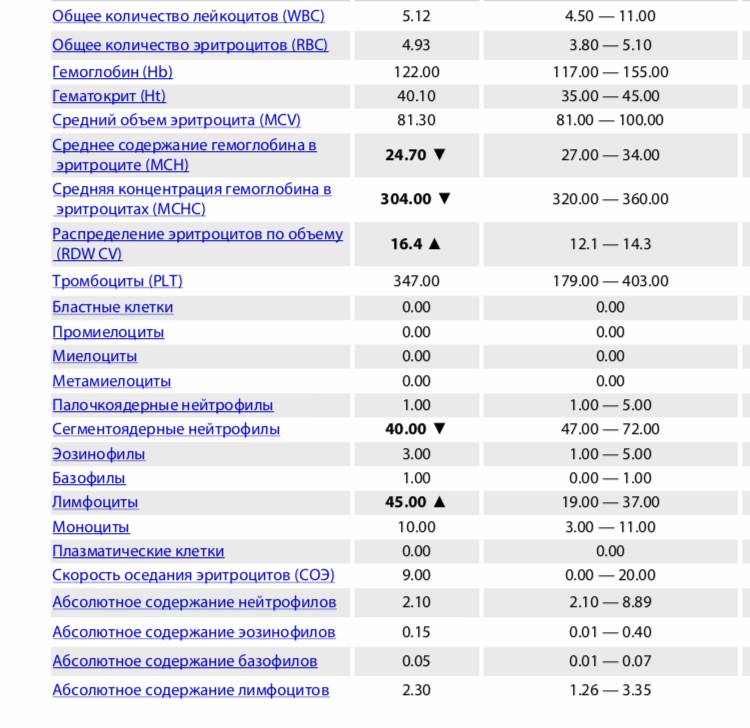
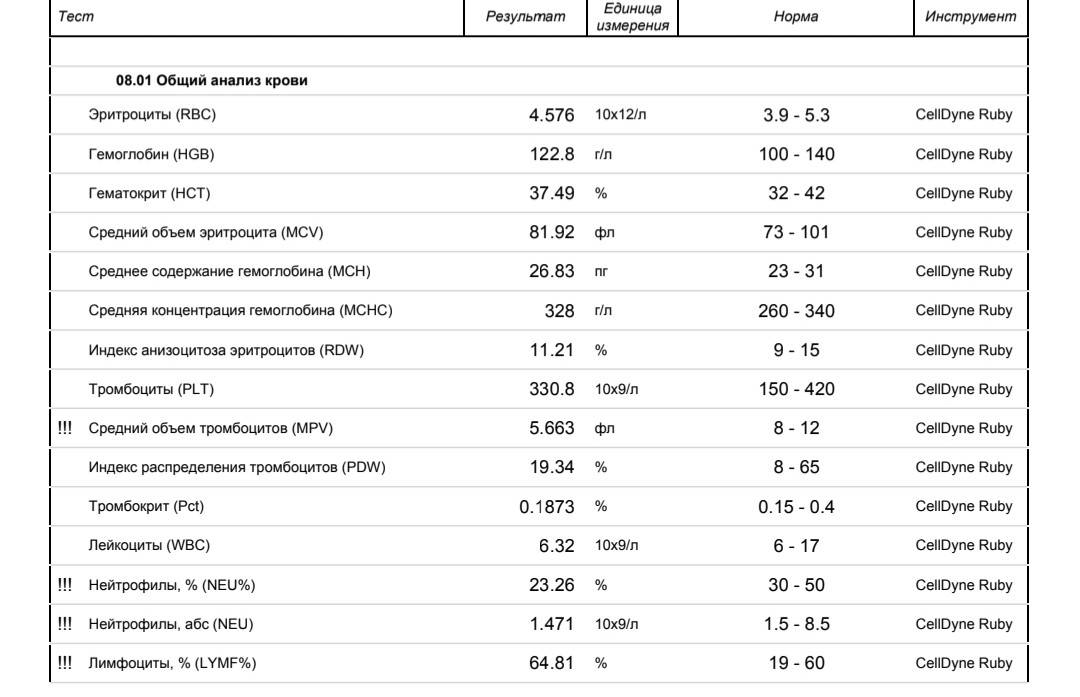
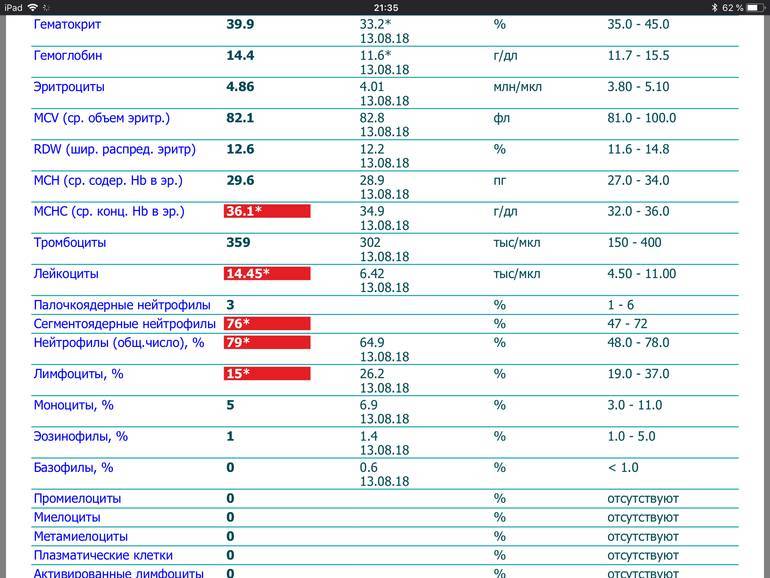
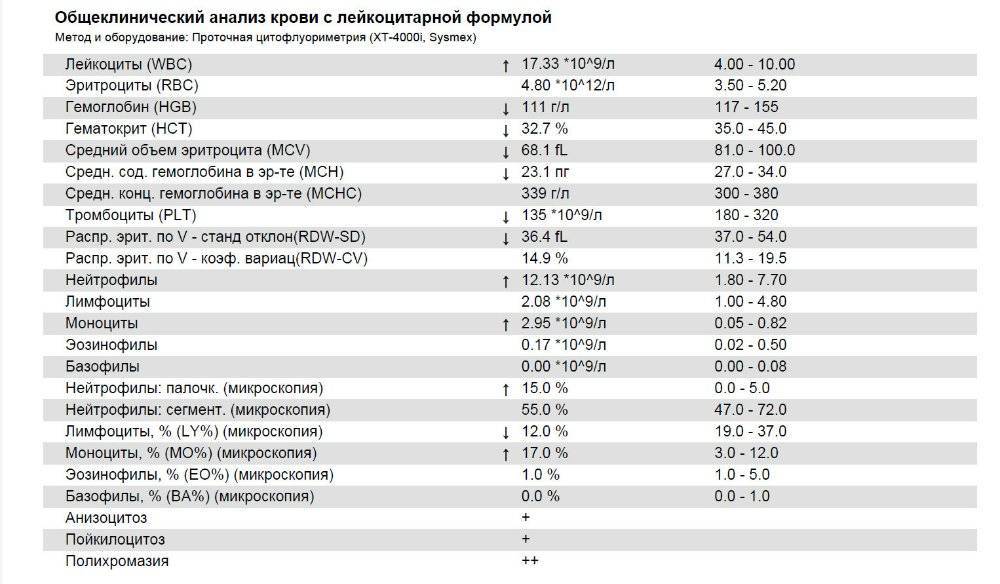
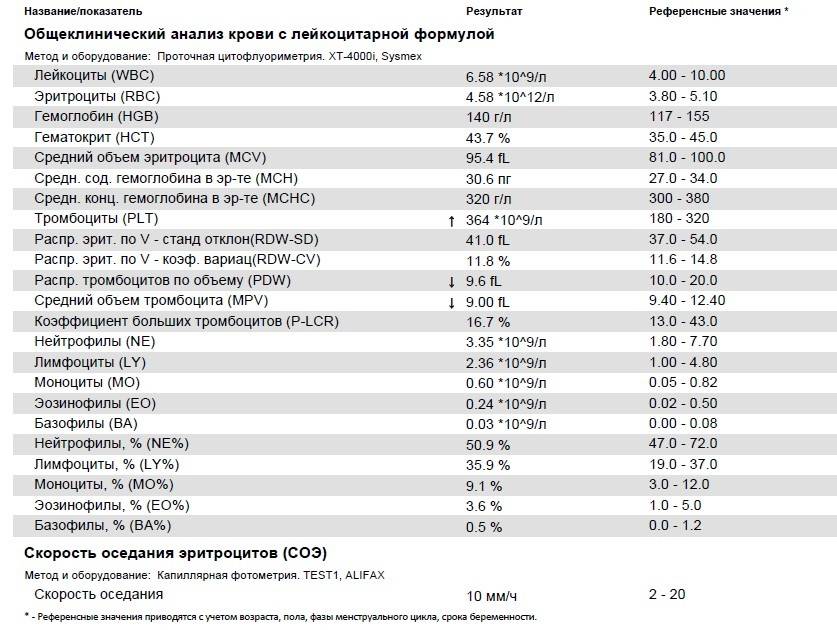
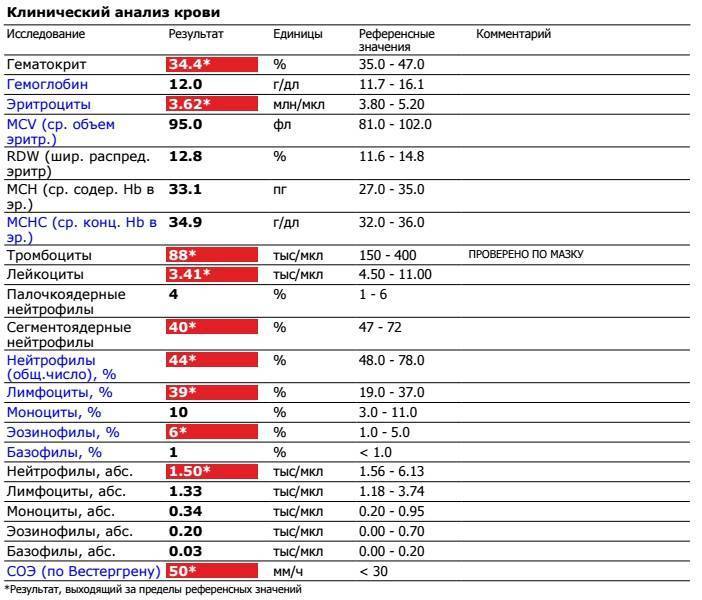
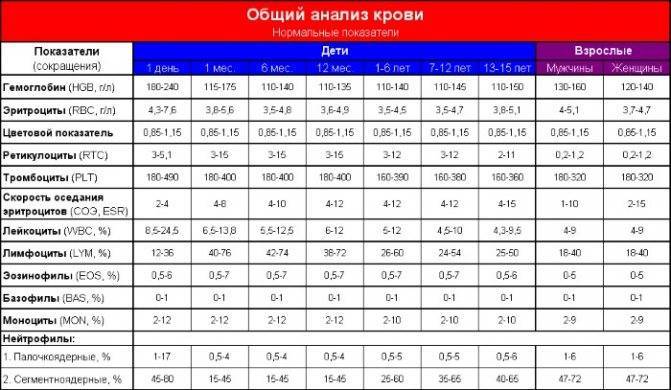
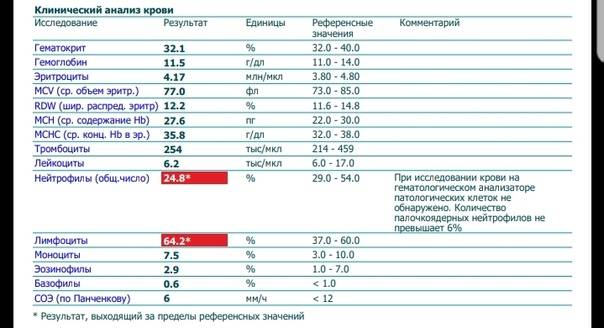
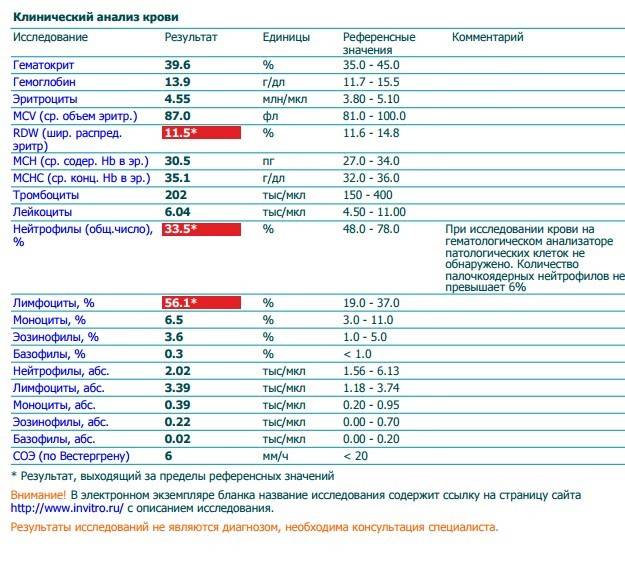
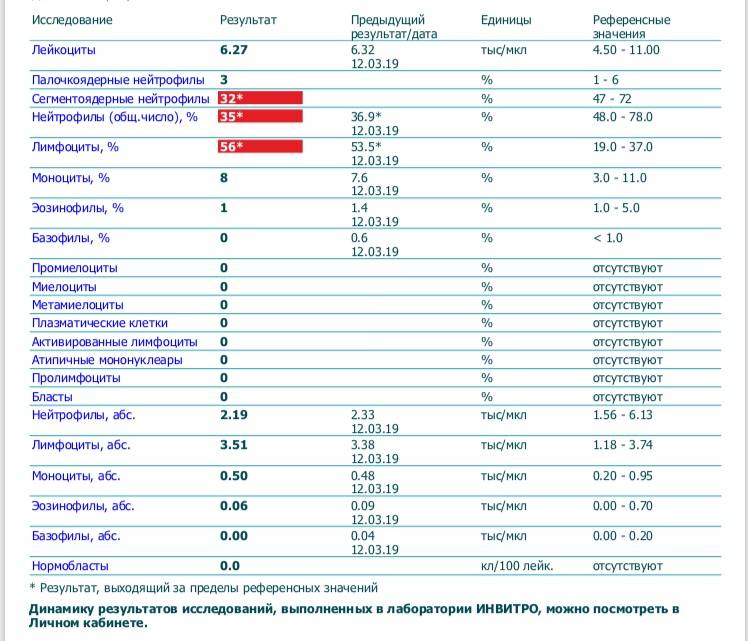
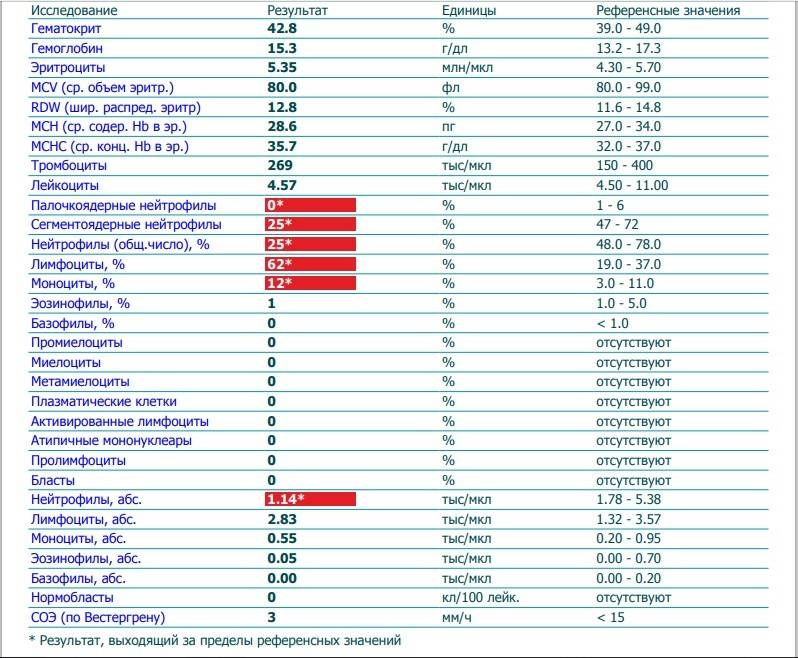
Повышены нейтрофилы в крови
Наличие аномально высокого уровня нейтрофилов в крови известно как нейтрофильный лейкоцитоз или нейтрофилия. Повышение уровня нейтрофилов обычно происходит естественным путем из-за инфекций или травм. Тем не менее, уровень нейтрофилов в крови может также увеличиться в ответ на:
- некоторые препараты, такие как кортикостероиды, бета-2-агонисты и адреналин;
- некоторые раковые заболевания
- физическое или эмоциональное напряжение
- операции или несчастные случаи
- курение
- беременность
- генетические условия, такие как синдром Дауна
- хирургическое удаление селезенки
Некоторые воспалительные состояния могут повышать уровень нейтрофилов, включая ревматоидный артрит, воспалительные заболевания кишечника, гепатит и васкулит.
Расшифровка анализа
Расшифровка результатов исследования должна осуществляться только врачом. Он учтёт все нюансы:
- какое состояние ребёнка на момент обращения;
- есть ли жалобы;
- данные других исследований крови или мочи;
- данные осмотра ребёнка;
- наследственность.
В лабораторной практике встречаются высокие и низкие значения нейтрофилов. Выше уже было указано, какие причины могут способствовать низкому уровню нейтрофилов в крови.
Высокое содержание нейтрофилов говорит о том, что в этот момент организм борется с инфекцией. Все «бойцы» ушли на борьбу с патогенным агентом. И такое состояние называется нейтрофилёз.
Норма моноцитов в крови у детей
Различают два вида выдачи результатов исследованияу маленьких пациентов. Показатель может быть представлен как относительный процент от суммарного числа всех лейкоцитов или как абсолютное число.
С целью определения: здоров ребёнок или нет, достаточно провести клинический анализ крови, где будет указано относительное значение параметра. Однако эти данные недостаточно информативны для оценки выраженности моноцитоза и установления причин его возникновения. В этом случае маленькому пациенту назначается более точное исследование – лейкоцитарная формула с обязательной микроскопией мазка. При этом подсчитывается точное количество клеток в биоматериале.
Уровень моноцитов у ребёнка варьирует для различных возрастов. Так, их количество в первые недели жизни у здорового малыша от 0,05 до 1,2*109/л.
Повышенные моноциты в крови у ребенкав первый год жизни выделяются для обеспечения максимальной защиты от инфекции, поскольку иммунитет ещё полноценно не сформирован. Начиная со второго года, уровень моноцитов находится в пределах от 0,05 до 0,5*109/л. Допускается незначительное отклонение на 0,1-0,3*109/л.
После 16 лет верхний порог нормы увеличивается до 0,6*109/л.
Процентное отношение от суммарного числа всех белых клеток крови с учётом возраста представлено в таблице.
| Возраст | Нормальная величина, % |
| До 2 недель | 5 – 15 |
| До года | 5 – 10 |
| От 1 до 3 лет | 2,7 – 10 |
| Старше 3лет | 3 – 12 |
Следует подчеркнуть, что при интерпретации данных лабораторного исследование значение врач придаёт только возрасту, пол не учитывается.
Почему нейтрофилы понижены у ребенка
Большую часть среди нейтрофилов составляют сегментоядерные. Поэтому причинами того, что сегментоядерные понижены могут быть:
- нарушение образования нейтрофильных лейкоцитов в костном мозге, например, в результате злокачественного процесса;
- быстрая гибель нейтрофилов после выполнения их функции – уничтожения инфекционного агента. То есть при избытке патогенных агентов организм не успевает выработать новые клетки, их содержание снижается;
- изменение количества других видов лейкоцитов, в результате чего изменяется относительное значение клеток. Поэтому в данном случае лучше учитывать абсолютные значения клеток в крови.
Снижение содержания нейтрофильных лейкоцитов называется нейтропенией.
Таким образом, наличие некоторых инфекционных заболеваний сопровождается тем, что сегментоядерные нейтрофилы понижены у детей. Примерами таких заболеваний могут быть:
- краснуха;
- гепатит;
- ветрянка;
- грипп;
- грибковая инфекция и другие.
Каковы причины нейтропении у детей?
Наиболее частая причина — это доброкачественная нейтропения детского возраста. В этом случае она совершенно не опасна, и проходит за несколько месяцев или несколько лет. Обычно никак себя не проявляет, а значит — не требует никакого лечения, никаких ограничений в быте, диете или вакцинации. Но об этом — чуть ниже.
Реже — нейтропения может вызываться приемом некоторых лекарств. Антибиотики (особенно левомицетин), жаропонижающие препараты (особенно анальгин) и многие другие препараты способны вызывать временное (на несколько месяцев) снижение уровня нейтрофилов. Ну и, разумеется, к нейтропении часто приводят препараты, применяемые для лечения злокачественных опухолей и/или препараты, назначаемые после трансплантации органов.
Гораздо реже — нейтропения может быть симптомом заболеваний крови, и требовать активного лечения. В случаях, когда нейтропения сопровождается рецидивирующими упорными инфекциями, и/или количество нейтрофилов падает ниже 500-100 кл/мкл — требуется консультация гематолога, для исключения .
Мы сдали ОАК ребенку перед плановой вакцинацией, педиатр выявил нейтропению и на этом основании отложил ребенку вакцинацию. Правильно ли это?
На этот вопрос не получится ответить коротко.
Сперва отметим, что сдавать анализы перед прививками — совершенно бессмысленно и даже вредно. Как, например, вредно сдавать мочу на посев у ребенка, не имеющего симптомов. Потому что есть такая штука, как бессимптомная бактериурия, и если даже посев мочи покажет, что моча не стерильна — это не потребует лечения.
Однако выделение бактерий с мочой встревожит родителей, и у них, а иногда даже у врача, начнут «чесаться руки» дать ребенку антибиотик — что с точки зрения современной медицины совершенно бессмысленно. Поэтому в современных международных рекомендациях врачам запрещается сдавать посев мочи ребенку, не имеющему симптомов ИМВП.
Точно также и с анализами перед прививкой. Если ребенок внешне здоров, то ему незачем сдавать анализы — там не выявится ничего, что могло бы отложить иммунизацию, зато может выявиться что-то что вызовет волнение, или даже необоснованное дообследование или лечение. Поэтому сдавать анализы перед прививкой — не нужно, достаточно осмотра педиатром.
Еще один довод против сдачи анализов без показаний: анализы иногда делают неверно. И тогда они уж точно вызывают беспричинное беспокойство и необоснованное лечение.
Ну, и последнее об этом: Вам следует знать, что не существует никаких приказов, которые требовали бы сдавать какие-либо анализы, и проходить какие-либо консультации врачей (кроме педиатра) перед прививкой. Повсеместно распространенная практика «сдайте ОАК, ОАМ и консультацию невролога перед прививкой» — это или ненужная перестраховка, или местечковая необоснованная традиция, или откровенное выколачивание денег из пациента.
Теперь по сути.
С точки зрения доказательной медицины, общепризнанных современных подходов, нейтропения легкой и средней тяжести — не является поводом для откладывания иммунизации. При определенных условиях врач может отложить только введение живых вакцин, например MMR (корь + эпидпаротит + краснуха).
С точки зрения российской медицины все иначе. Бытует мнение, что нейтропения ниже 800 кл/мкл — это временное противопоказание к вакцинации. Это мнение кочует из учебника в учебник, из статьи в статью, например:
Профилактические прививки проводятся по возрасту при абсолютном числе нейтрофилов более 800 в 1 мкл ().
Вакцинация детей до года с ХДНДВ возможна при уровне нейтрофилов выше 800 клеток в 1 мкл, детей старше года — не менее 1000 клеток в 1 мкл ().
Однако, оно противоречит не только современным международным, но даже и :
5.9. Неправомерен отказ от вакцинации ребенка без соответствующей клинической картины, у которого выявлены отклонения показателей иммунного статуса, не достигающих уровней, характерных для конкретного иммунодефицитного состояния. Нерезкое снижение уровней сывороточных иммуноглобулинов, изменения в соотношении субпопуляций лимфоцитов, снижение численности Т-клеток и т.д. закономерно возникают при различных заболеваниях и состояниях, не достигая пороговых уровней и не сопровождаясь соответствующими клиническими проявлениями. Эти состояния не должны отождествляться с иммунодефицитами, их патологическое значение не доказано, они чаще всего отражают циклические колебания весьма динамичных иммунологических параметров во время болезни и реконвалесценции.
Что тут можно сказать?
Ни для кого не секрет, что российская медицина все больше отстает от медицины развитых стран. Ни для кого не секрет, что юридически врач в России почти никак не защищен от негодующего пациента. Итогом всего этого является «хронический перестраховочный подход» наших врачей.
Если врач не привьет Вашего ребенка из-за нейтропении — это ничем ему не грозит, как минимум. А как максимум — Вы даже сочтете его отличным врачом, мол — вот другие привили бы, а этот с «индивидуальным подходом», сразу видно что заботится о детях, не для галочки прививает. Если даже такой ребенок, скажем, заболеет коклюшем из-за того, что АКДС-вакцинация была отложена ради нейтропении — врачу ничего не будет. Он сошлется на «научные» статьи, где сказано про «ниже 800 — не прививать» и к нему ни один юрист не придерется.
А вот если врач привьет вашего ребенка, то при неудачном стечении обстоятельств, несмотря на вышеупомянутый приказ, он рискует остаться крайним. Поди докажи потом, что это не из-за прививки у ребенка развился агранулоцитоз, хотя на момент прививки нейтропения была вполне безобидной. Понимаете, перед каким выбором оказывается врач? Ну и что, по-Вашему, должно заставить его идти на риск?
Поэтому или ищите другого врача, который более смел, доверяет Вам и не станет откладывать вакцинацию «на всякий случай». Или смиритесь, и ждите пока нейтрофилы поднимутся выше 800 клеток.
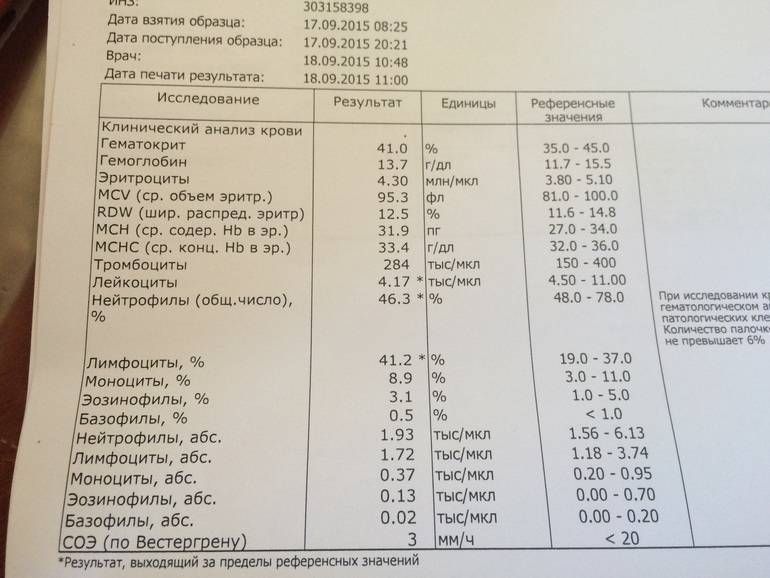
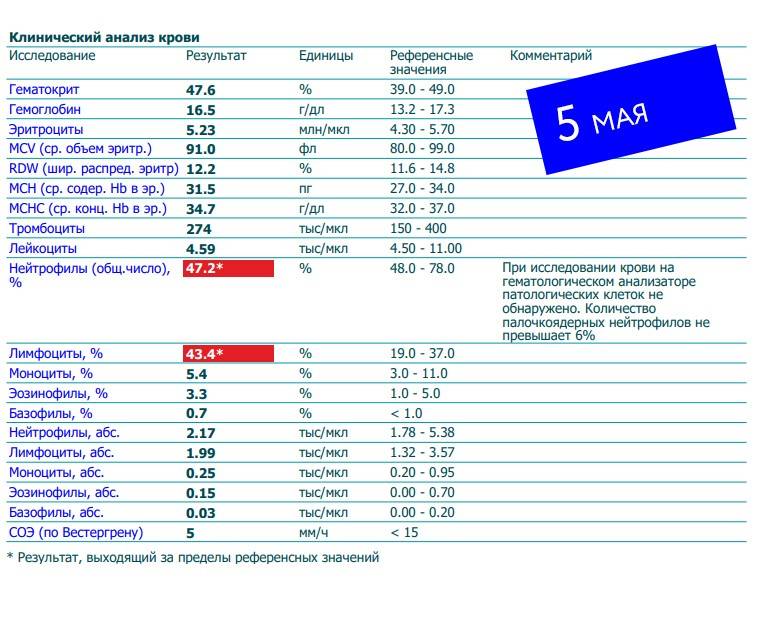
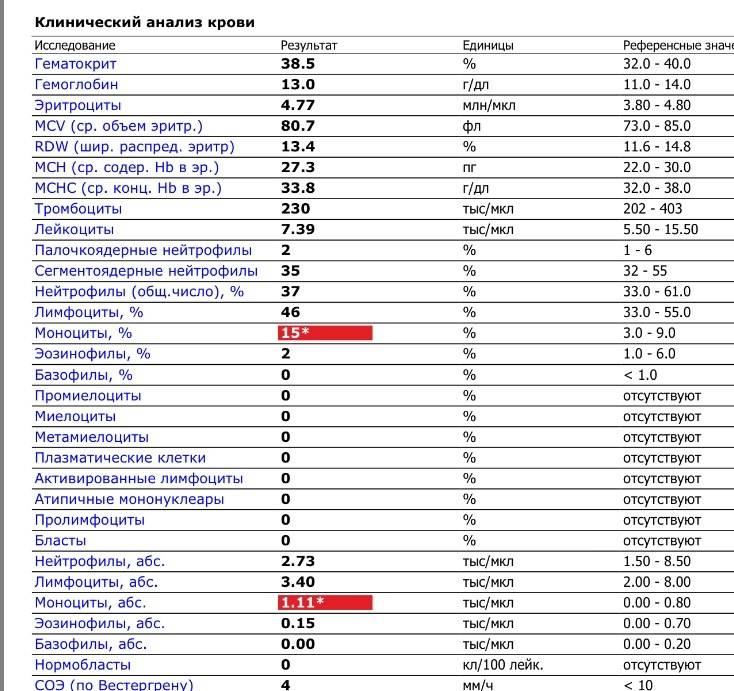
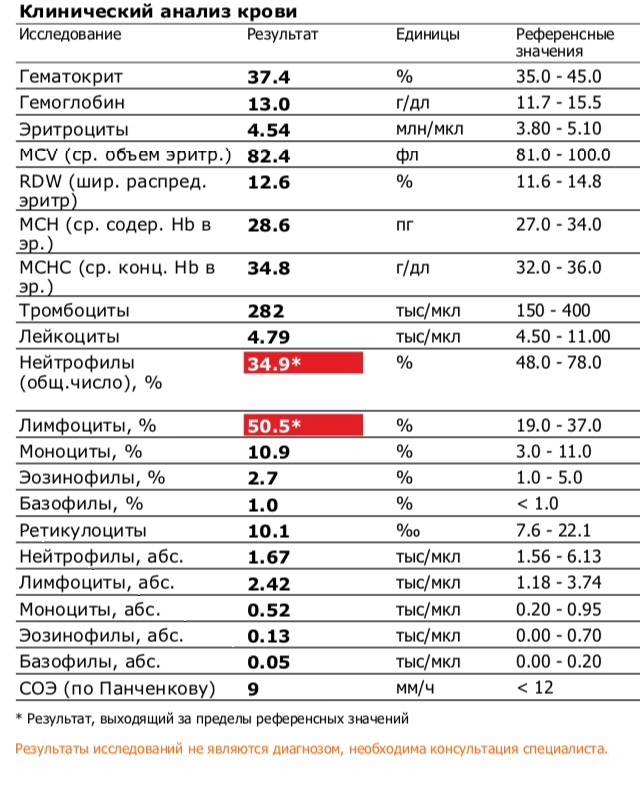
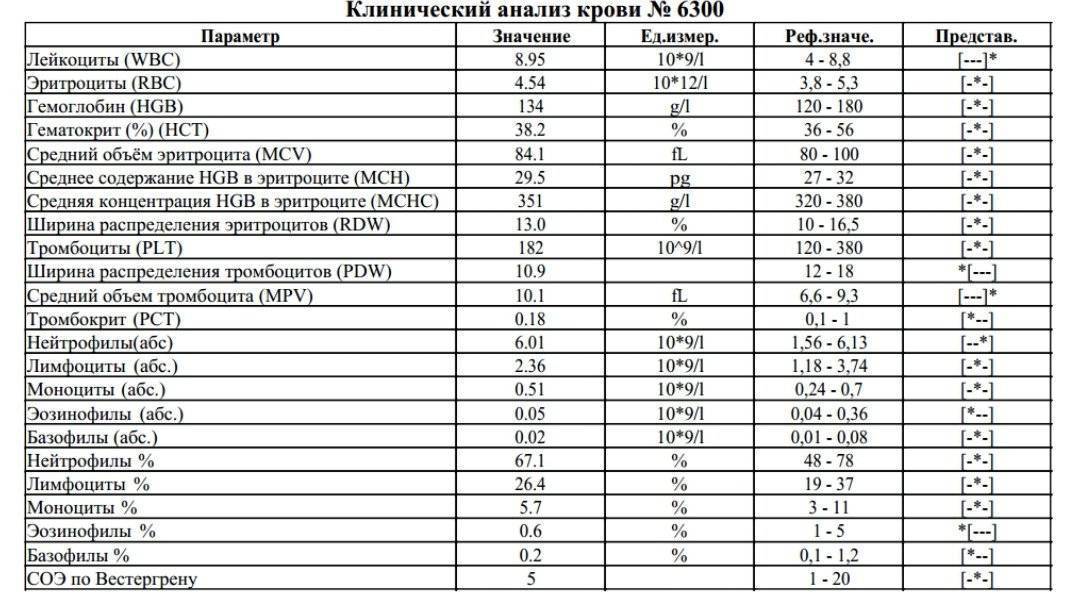
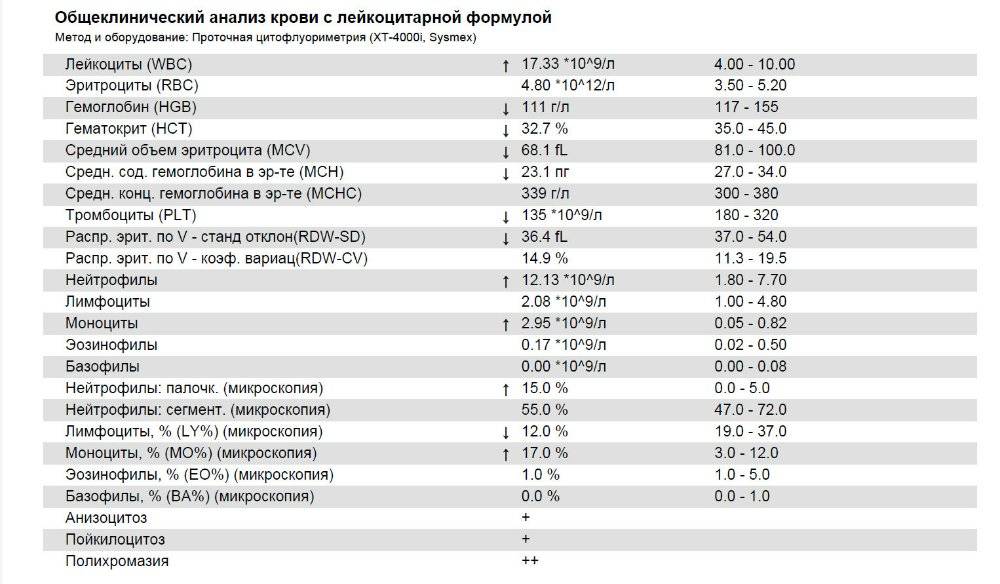
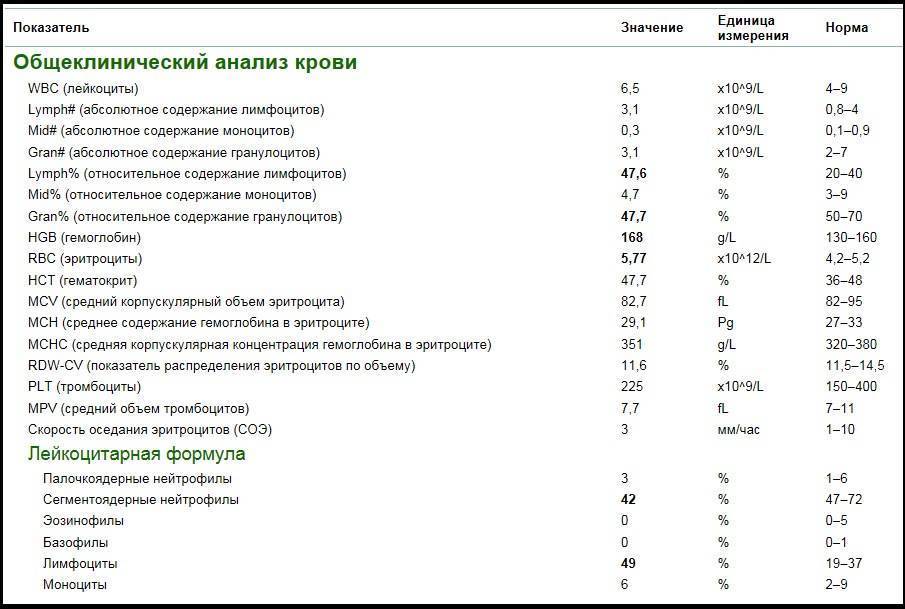
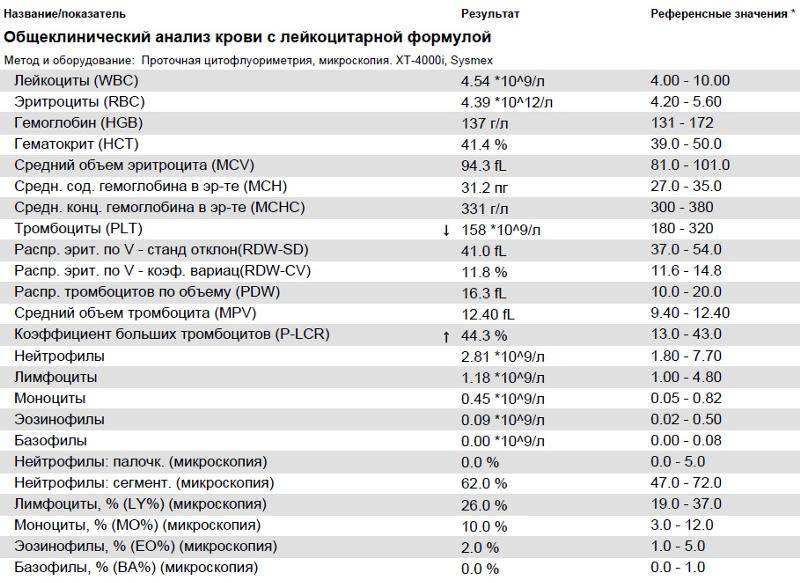
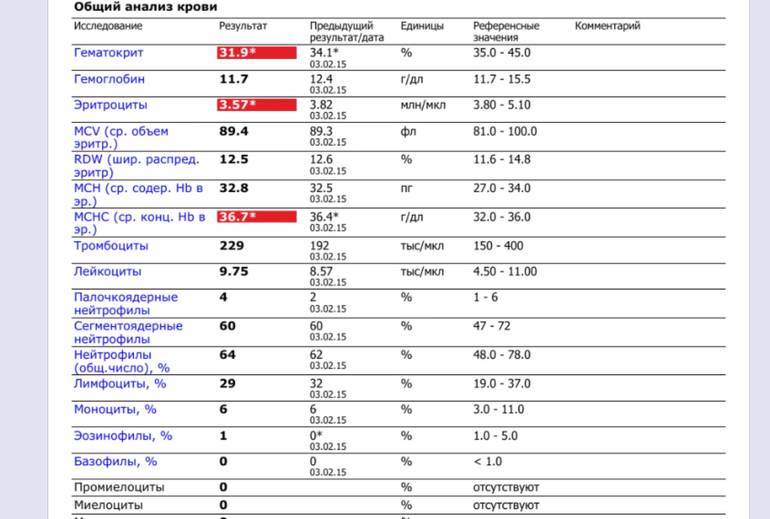
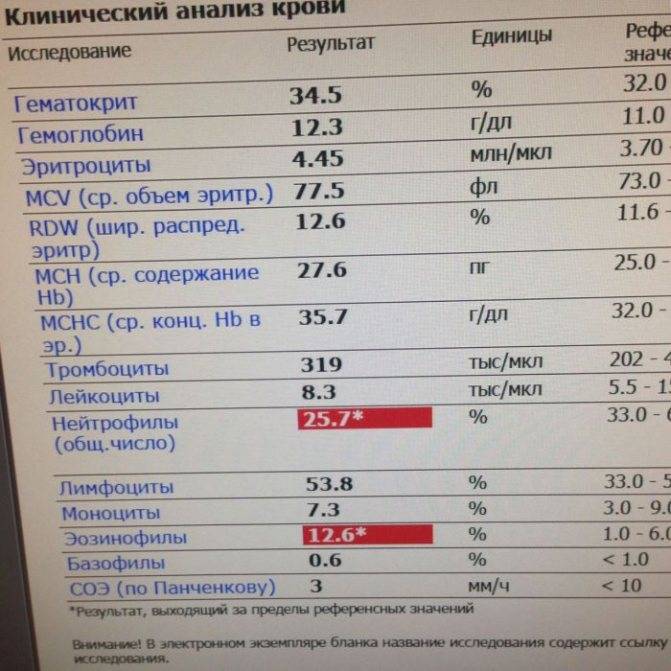
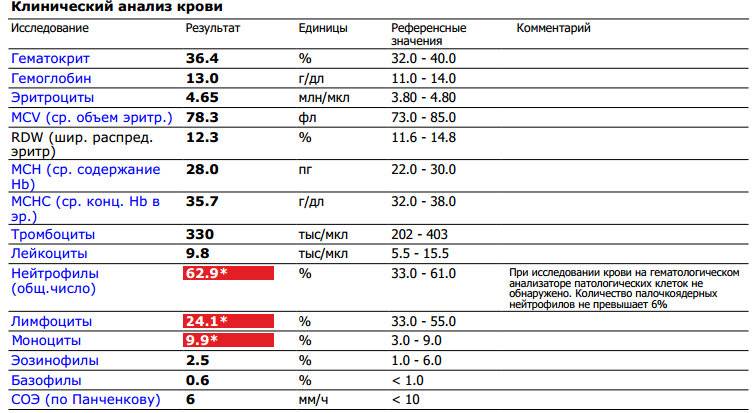
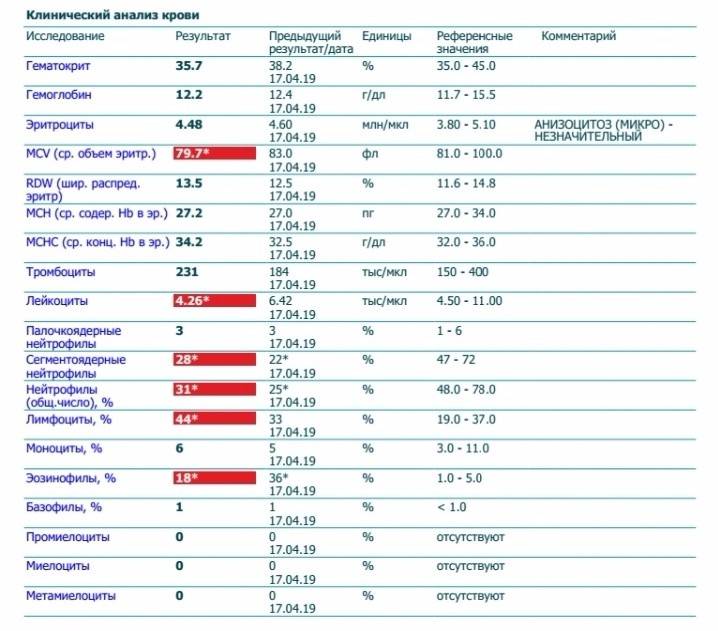
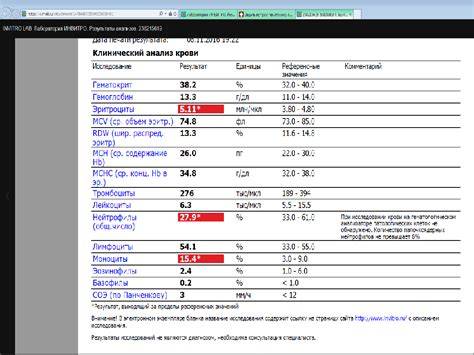
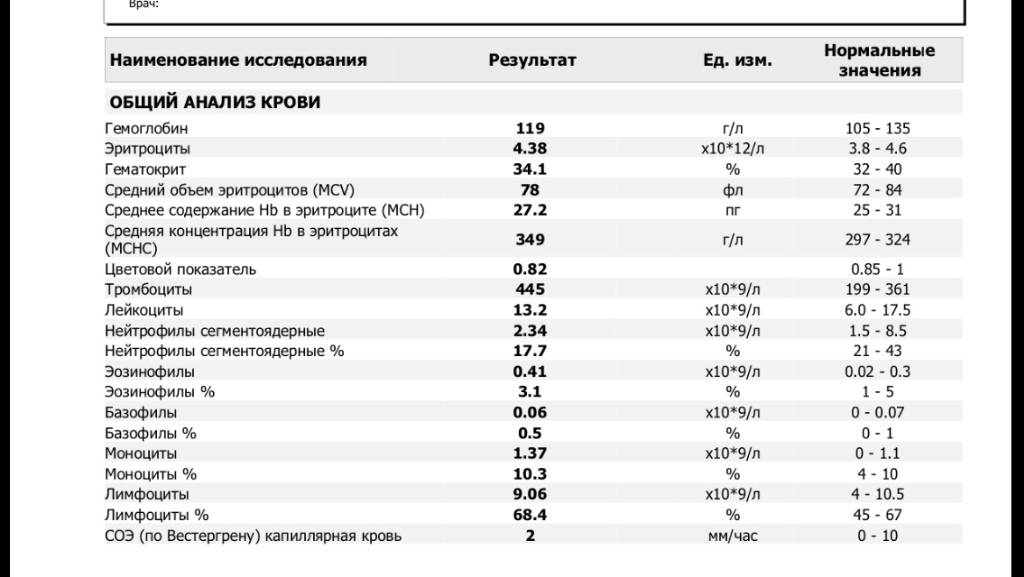
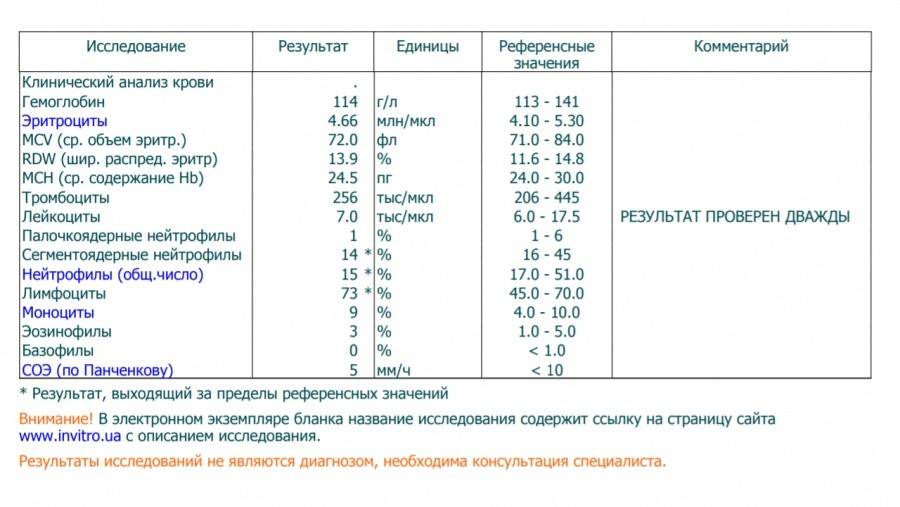
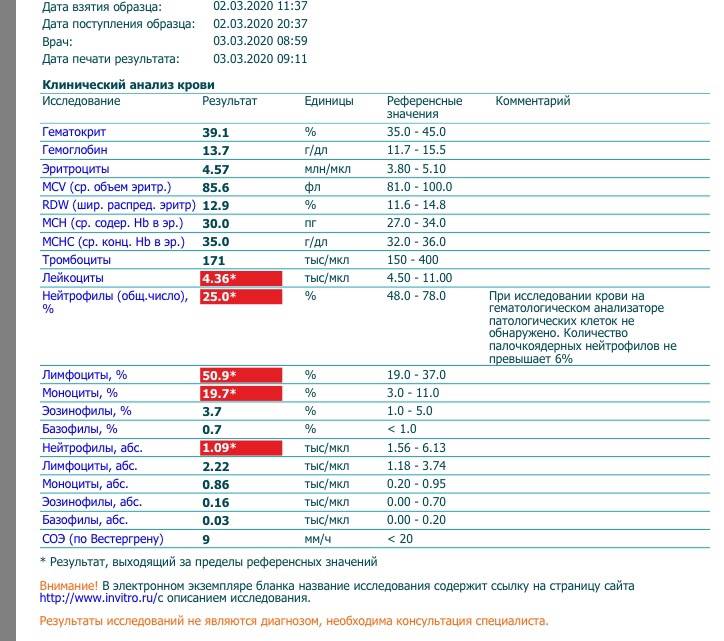
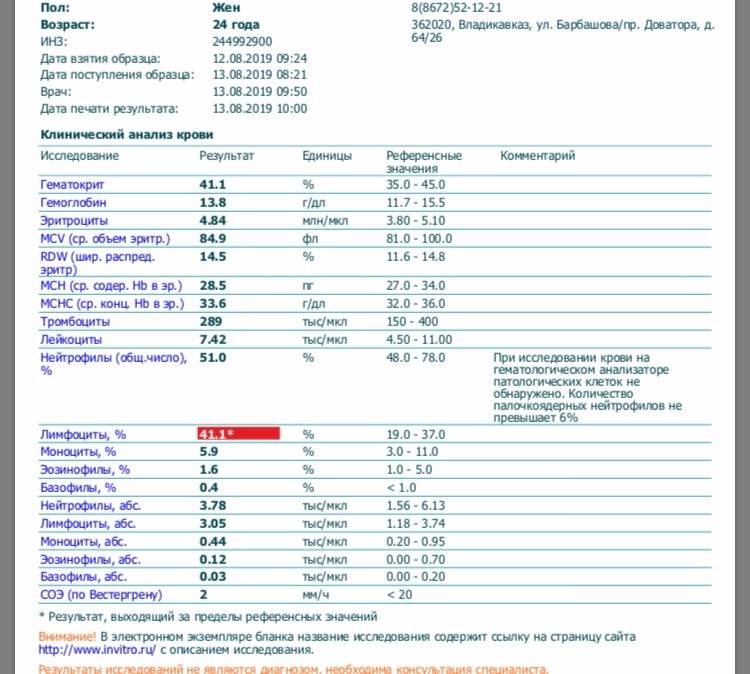
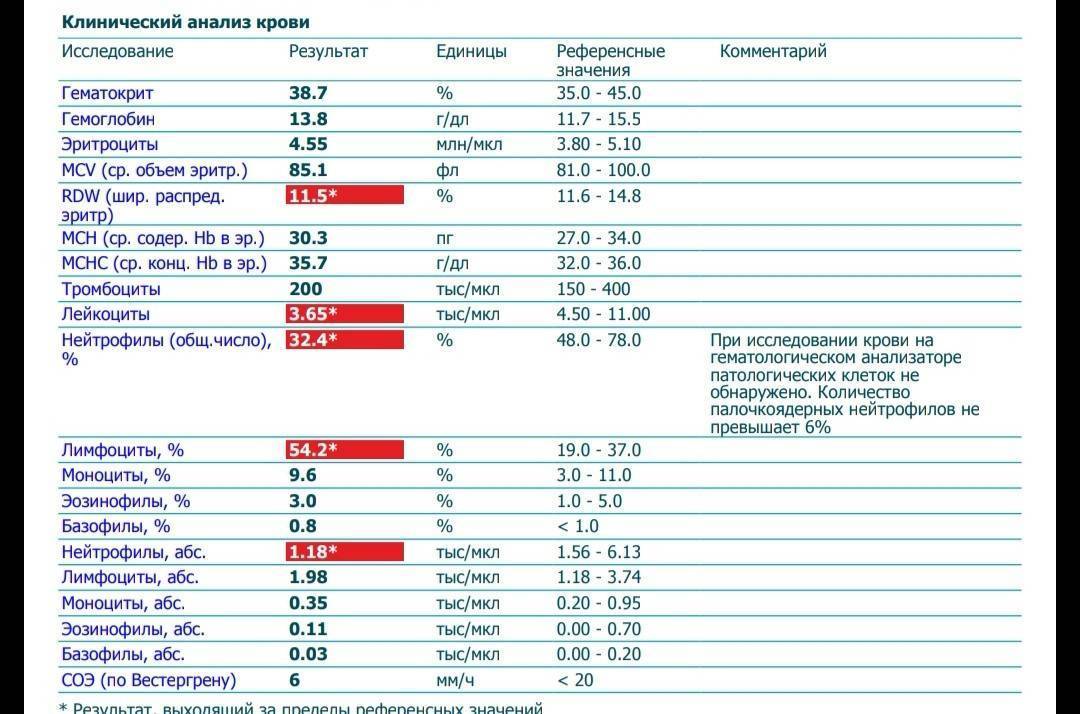
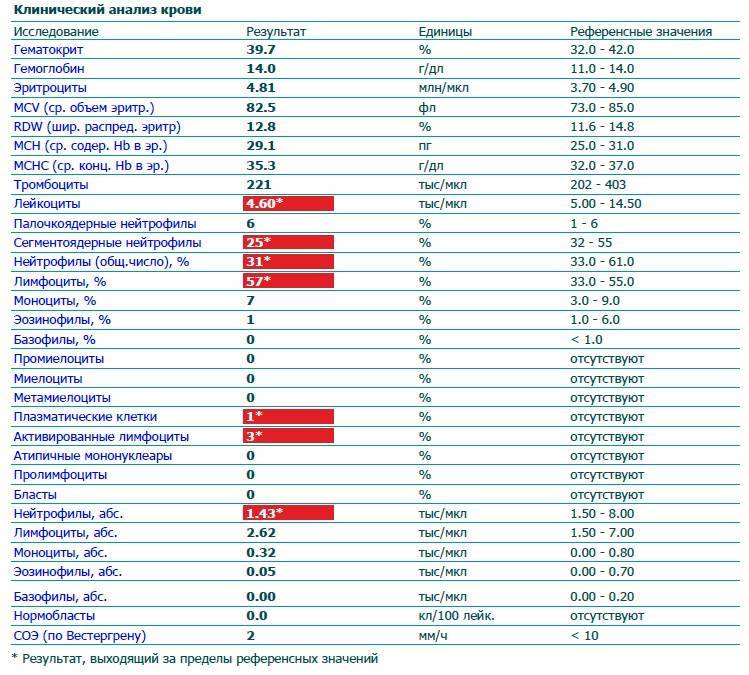
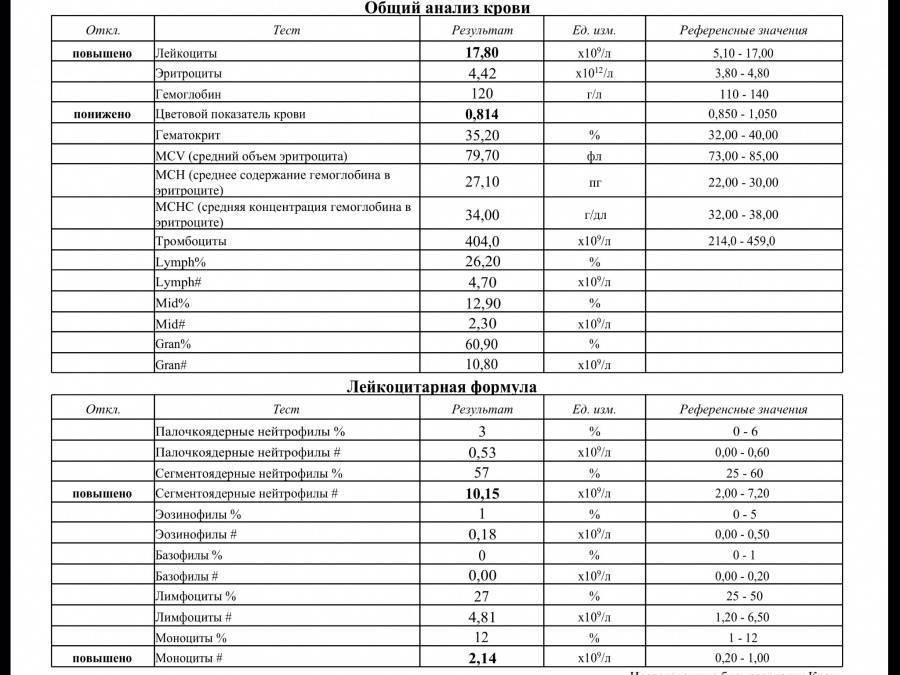
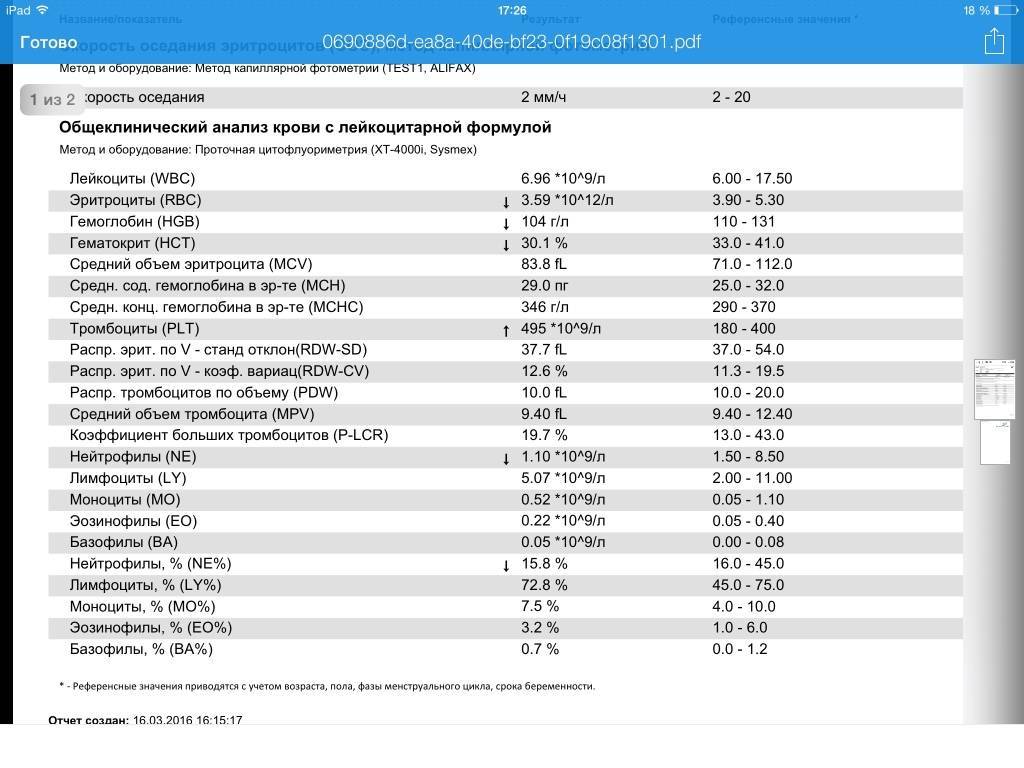
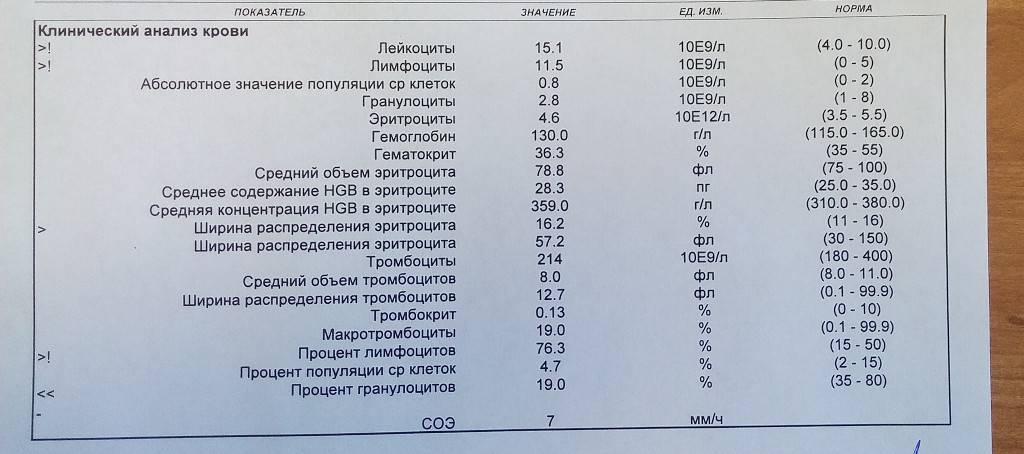
Нормы содержания нейтрофилов у детей
Содержание нейтрофилов у детей в норме представлено в таблице 1. Представлены два основных вида нейтрофильных лейкоцитов: палочкоядерные и сегментоядерные. Также единицы измерения данного вида клеток будут представлены в виде относительных и абсолютных величин.
Абсолютные величины показывают содержание данного типа клеток в крови, выраженное как 10*9 на литр. Относительные цифры показывают какое число клеток данного вида было обнаружено из 100. Тогда единицей измерения будут являться проценты.
Таблица 1. Норма нейтрофилов у детей.
| Возрастная группа | Абсолютные значения | Относительные значения | |
| Палочкоядерные | Сегментоядерные | ||
| Менее одного года | 1,5 – 8,5 * 10*9/литр | 0,5 – 4 % | 15 – 45 % |
| Один год – шесть лет | 1,5 – 8,5 * 10*9/литр | 0,5 – 5 % | 25 – 60 % |
| От семи до двенадцати лет | 1,8 – 8 * 10*9/литр | 0,5 – 5 % | 35 – 65 % |
| Старше тринадцати лет | 1,8 – 7,7 * 10*9/литр | 0,5 – 6 % | 47 – 72 % |
Способы снижения уровня нейтрофилов
Самое главное, чтобы вы взаимодействовали с врачом, чтобы выяснить причину ваших повышенных нейтрофилов и начать стандартные процедуры лечения. Обсудите с врачом перечисленные ниже изменения образа жизни. Но никогда не применяйте эти методы взамен того, что рекомендует или предписывает ваш врач.
Стресс способствует росту уровня нейтрофилов. Это означает, что избегание или управление стрессом может помочь предотвратить хроническое воспаление от стресса. Используйте медитацию, йогу или аутогенную тренировку. ()
Убедитесь, что вы хорошо спите (не менее 7-8 часов в сутки). Ограничение сна дает повышение уровня нейтрофилов. ()
Гидрозоль, приготовленный из цветов розы damascena (Роза дамасская), традиционно используется для решения различных проблем связанных со здоровьем, в том числе проблем с кожей, таких как эритема, зуд, отеки. Этот гидрозоль (розовая вода) может снижать патогенность микробов и ослаблять стимуляцию нейтрофилов, которые участвуют в воспалительных реакциях. ()
Куркумин усиливал апоптоз нейтрофилов и отменял межслойную миграционно-индуцированную задержку апоптоза нейтрофилов. Активация нейтрофилов была снижена при лечении куркумином, о чем свидетельствует снижение миграции и высвобождения миелопероксидазы. ()
Кверцетин и витексин (глюкозид флавоноида апигенина) оказывают значительное противовоспалительное действие, понижая активность нейтрофилов. Как кверцетин, так и витексин значительно ингибировали продукцию ФНО-альфа, оксида азота (NO) и отпуск миелопероксидазы (MPO) в нейтрофилах человека. ()
Нарингенин, флавоноид из цитрусовых фруктов, обладает противовоспалительными свойствами. Введение нарингенина крысам с травмой позвоночника позволяло защитить их спинной мозг от повышенного воспаления. Нарингенин подавлял активацию нейтрофилов через ингибирование miR-223. ()
Причины агранулоцитоза
Основная причина нейтропении — побочное действие лекарственных препаратов, поскольку гранулоциты периферической крови (кровеносных сосудов) расщепляются некоторыми специфическими белковыми комплексами.
Могут вызвать агранулоцитоз следующие препараты:
- анальгетики и жаропонижающие — нестероидные противовоспалительные препараты, такие как бутадион, фенацетин (отозван), пипольфен и т. д.;
- противосудорожные средства — противоэпилептические средства;
- для лечения диабета, сульфонилмочевины;
- психотропные препараты — препараты, влияющие на центральную нервную систему, используемые в психиатрии;
- лекарства для подавления функции щитовидной железы.
Индивидуальная чувствительности организма к препаратам
Агранулоцитоз также может быть вызван токсичностью костного мозга.
Причиной может быть:
- ионизирующее излучение;
- химиотерапевтические препараты;
- гриб Fusarium, встречающийся на поверхности зерен, не хранящихся должным образом зимой.
Агранулоцитоз также может иметь иммунное происхождение, например, при тяжелой системной красной волчанке или ревматоидном артрите, когда организм вырабатывает антитела, которые разрушают клетки в организме.
Способы увеличения уровня нейтрофилов
Самое главное, чтобы вы взаимодействовали с вашим врачом, чтобы узнать о причинах вашего пониженного уровня нейтрофилов. И получить от врача назначение по лечению основной причины или заболевания. Лечение нейтропении будет зависеть от причин этого нарушения.
Медицинские процедуры, помогающие уменьшить влияние нейтропении:
Гранулоцитарно-колониестимулирующий фактор (г-КСФ): это гликопротеин, который стимулирует костный мозг производить нейтрофилы и другие гранулоциты, для выпуска их в кровоток. Наиболее часто используемым вариантом г-КСФ является препарат под названием филграстим.
Гранулоцитарно-макрофагальный колониестимулирующий фактор (GM-CSF): естественно продуцируемый гликопротеин выполняет аналогичную роль по стимулированию выработки нейтрофилов. Факторы используются для восстановления количества нейтрофилов после химиотерапии.
Антибиотики: эти препараты в профилактических целях могут быть назначены, чтобы уменьшить вероятность развития инфекции при нейтропении. Они часто принимаются в тот момент времени, когда количество нейтрофилов будет самым низким.
Обсудите с врачом дополнительные изменения образа жизни, перечисленные ниже. Ни одна из этих стратегий поведения никогда не должна заменять того, что рекомендует или предписывает ваш врач.
Изменение образа жизни для увеличения количества нейтрофилов:
Занимайтесь физическими упражнениями, соблюдайте здоровую диету, бросьте курить и воздержитесь от употребления алкоголя.
Важно иметь сбалансированное питание, содержащее достаточное количество витаминов В12 и фолатов, которые необходимы для образования лейкоцитов, в том числе нейтрофилов. (, ). Регулярные умеренные физические нагрузки могут способствовать улучшению функции и активности нейтрофилов
()
Регулярные умеренные физические нагрузки могут способствовать улучшению функции и активности нейтрофилов. ()
Когда число ваших нейтрофилов понижено, то вы можете быть более уязвимы к инфекциям. Правильная гигиена может уменьшить риск этих инфекций. ()
Признаки и симптомы агранулоцитоза
Легкая нейтропения обычно протекает бессимптомно. При тяжелой нейтропении отмечается герпес, лихорадка, изъязвление слизистых оболочек. Чем тяжелее проблема, тем менее устойчив пациент к различным инфекциям, особенно бактериальным. Симптомы инфекции обычно зависят от причины, локализации инфекции.
Герпес при тяжелой нейтропении
Простые, обычно легкие заболевания у такого человека развиваются быстро, легко могут осложниться сепсисом (заражением крови). Таким образом, человек с нейтропенией легко заражается инфекционными заболеваниями, но характерной особенностью является то, что воспалительная реакция в его организме будет очень слабой. Это объясняется тем, что больше нет клеток, которые обычно участвуют в этой реакции.
Течение болезни
Течение болезни напрямую зависит от причин:
- При врожденных причинах нейтропения бывает циклической или стойкой.
- При неопластических заболеваниях, когда костный мозг поврежден, нейтропения развивается медленно.
- Когда лекарства расщепляют гранулоциты, агранулоцитоз развивается очень остро.
Прогноз также варьируется от случая к случаю. Например, некоторые врожденные нейтропении, например, ретикулярная дисгенезия, приводят к смерти младенцев от различных инфекций уже через 2-17 недель после рождения. Хороший прогноз можно ожидать у пациентов с хронической доброкачественной нейтропенией, которая обычно протекает в легкой форме.
Количество эритроцитов
| Эритроциты – это основные клетки крови имеющие двояковогнутую форму дисков и содержащих молекулы гемоглобина. Основной функцией эритроцитов является передача органам и тканям кислорода из воздуха в процессе дыхания. . | |||||||||||||||||||||||||||||||
|
Это состояние называется анемией. Оно встречается по ряду вышеизложенных причин:
|
||||||||||||||||||||||||||||||
Почему повышены эритроциты?
|
|||||||||||||||||||||||||||||||
Мало лимфоцитов у ребенка – о чем это говорит
Лимфопения – еще один вариант изменения уровня лимфоцитов в крови ребенка, говорящий о том, что белых клеток в организме малыша недостаточно для того, чтобы полноценно обеспечивать работу иммунитета. Как говорят врачи, лимфопения встречается в анализах гораздо реже лимфоцитоза, но если она обнаружена в анализах у ребенка, необходимо провести тщательную диагностику, так как это может говорить о следующих болезнях:
· наличие инфицирования туберкулезной бактерией;
· недостаточное количество железа в детском организме, то есть развитие анемии;
· наличие заболевания онкологической природы;
· недавно перенесенная химиотерапия или облучение из-за лечения какого-либо заболевания;
· инфицирование вирусом иммунодефицита человека;
· наличие почечной недостаточности.
Важно понимать, что лимфопения может быть не только приобретенной, но и врожденной. Врожденная разновидность лимфопении диагностируется в том случае, если ребенок родился от матери, больной СПИДом или женщины, у которой обнаружено злокачественное новообразование
Также врожденная лимфопения может наблюдаться при синдроме Вискотта-Олдрича. В этом случае в крови образуются птаологические антитела, способные уничтожать Т-лимфоциты.
Причиной развития приобретенной лимфопении может стать не только какая-либо патология, но и длительное голодание. Для формирования лимфоцитов необходимы белковые компоненты, и если они не попадают в кровь ребенка, то образование новых лимфоцитов становится невозможным, так как недостаточно строительного материала.
Приобретенная в результате голодания лимфопения чаще всего протекает без каких-то выраженных симптомов
Единственное, на что могут обратить внимание врачи или родители – это патологии кожи и повторное заражение такими инфекционными патологиями, как краснуха, ветрянка, пневмония
Лимфопения, как лимфоцитоз требует комплексного лечения. Нельзя повысить уровень лимфоцитов в крови, если не воздействовать на причину болезни. В большинстве случаев после устранения причины, приведшей к снижению уровня лимфоцитов, они восстанавливаются самостоятельно, без дополнительного стимулирующего воздействия извне.
Лимфоциты в человеческом организме играют очень важную роль. Они не только обеспечивают устойчивость к инфекциям, но и формируют иммунную систему ребенка с детских лет. Если формированию иммунитета с детства не уделять достаточное количество времени, то с возрастом у ребенка из-за проблем с количеством лимфоцитов могут развиться разнообразные патологии, бороться с которыми бывает совсем непросто.
Что такое агранулоцитоз и нейтропения
Агранулоцитоз — это уменьшение количества циркулирующих гранулоцитов (зерен лейкоцитов) в периферической крови. Хотя гранулоциты также включают эозинофилы и базофилы, наиболее важными считаются нейтрофилы, поэтому нейтропения является синонимом агранулоцитоза.
Нейтрофилы — самые важные клетки в борьбе организма с микроорганизмами, поэтому когда их количество уменьшается, человек становится уязвимым для различных инфекций.
Морфология и строение нейтрофилов
Нейтропения делится на формы:
- легкая — 2,0-1,0 х 109 / л нейтрофилов;
- умеренная — 1,0-0,5 х 109 / л нейтрофилов;
- тяжелая — 0,5-0,1 х 109 / л нейтрофилов;
- очень тяжелая форма — менее 0,1 х 109 / л нейтрофилов.
Гематокрит
| Гематокрит – это процентный показатель, который отражает отношение объема циркулирующей крови к объему клеточной массы. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Что такое лейкоциты, их роль, виды
Лейкоциты образуются в костном мозге. Проходя ряд промежуточных стадий развития, в кровь попадают уже зрелые клетки, способные бороться с инфекцией. Однако срок их жизни довольно короткий (варьируется от 4 до 20 дней), поэтому обновление происходит регулярно. Резкое увеличение выработки лейкоцитов происходит в ответ на любое повреждение тканей или возникновение вредоносных агентов для того, чтобы вовремя дать воспалительный ответ, целью которого является изоляция повреждения, уничтожение возбудителя и восстановление тканей.
Клетки лейкоцитарного ряда делятся на 5 типов, каждый из которых обладает индивидуальными особенностями и функциями:
- Базофилы. Эта самая малочисленная группа лейкоцитов, которая не только помогает другим клеткам обнаружить чужеродных агентов, но и препятствует их распространению в организме, нейтрализует токсины и яды и подавляет аллергены;
- Эозинофилы. Являются основными эффекторными клетками при инфекционных, паразитарных, аллергических и онкологических заболеваниях. Именно они выделяют токсичные для тканей медиаторы, которые поддерживают воспаление;
- Моноциты. Это самый большой вид лейкоцитов, основной функцией которых является фагоцитоз, иными словами — поглощение, в том числе и довольно крупных инородных частиц;
- Лимфоциты. Они, пожалуй, выполняют одну из самых важных защитных функций – отвечают за иммунитет. Именно они вырабатывают антитела, которые препятствуют повторному заболеванию. Составляют от 25 до 40% от общей массы лейкоцитов в крови;
- Нейтрофилы. Это своеобразные универсальные бойцы, которые способны покидать кровяной поток и устремляться к инфекции, активно способствуя воспалению. Это самая многочисленная группа лейкоцитов, которые обладают способностью поглощать и разрушать чужеродные частицы.
Расшифровка результатов анализа (повышенные лейкоциты)
Когда сумма лейкоцитов в крови выше нормы, это состояние называют лейкоцитозом
Перед постановкой диагноза важно изначально исключить физиологический лейкоцитоз, который в результате небольшого увеличения показателей говорит о том, что в ближайшее время человек пережил физическую нагрузку, стресс или просто поел (во время приема пищи организм заранее готовится защищаться от возможного отравления, увеличивая численность лейкоцитов в крови). В этом случае лейкоциты увеличиваются равномерно и на короткий промежуток времени
Иначе обстоят дела, если повышено количество из какой-то конкретной группы. Например, если счет идет на тысячи нейтрофилов, это означает, что в организме идет воспалительный процесс, либо же это свидетельствует о наличии инфекции или о повреждении тканей. Когда результат выше нормы уже на миллионы, это может сигнализировать о таких грозных заболеваниях, как онкология, туберкулез, сильная интоксикация или серьезная травма.
По количеству эозинофилов можно определить наличие аллергической реакции, которая проявляется значительным увеличением числа этих клеток по отношению к другим группам лейкоцитов. Этой же реакцией проявляется непереносимость некоторых медикаментозных препаратов.
Повышение базофилов часто наблюдается у беременных женщин, это является нормой, но в случае отсутствия беременности, данный показатель сигнализирует о возможных проблемах с кишечником, почками, селезенкой.
Лимфоциты повышены в том случае, если организм страдает от серьезной вирусной инфекции (например, туберкулез), а моноцитарный лейкоцитоз говорит, что, либо человек, перенесший инфекционное заболевание, находится сейчас в процессе выздоровления, либо же сигнализирует о наличии некоторых видов опухолей.
Лечение агранулоцитоза
Больных агранулоцитозом следует тщательно оберегать от возможных инфекций. После выявления агранулоцитоза необходимо изолировать пациента в стерильной среде и кормить стерильной пищей. Можно профилактически назначать антибиотики.
Лечение агранулоцитоза антибиотиками
Если агранулоцитоз вызван лекарством, его применение следует прекратить. В этом случае целесообразно назначать специальные препараты, называемые колониестимулирующими факторами. Эти препараты стимулируют выработку новых нейтрофилов в костном мозге.
Если пациент не защищен от инфекций, его следует лечить от новых заболеваний. Сначала берут кровь для идентификации патологического агента, и начинают лечение антибиотиками широкого спектра действия. После выявления возбудителя назначают антибиотики узкого спектра действия. Для профилактики и лечения сепсиса назначают внутривенные иммуноглобулины.
При врожденной нейтропении и отсутствии ответа на лечение, описанное выше, проводится трансплантация стволовых клеток или трансплантация костного мозга.