Как избежать выкидыша
Основной задачей лечения является снятие напряжения в области матки
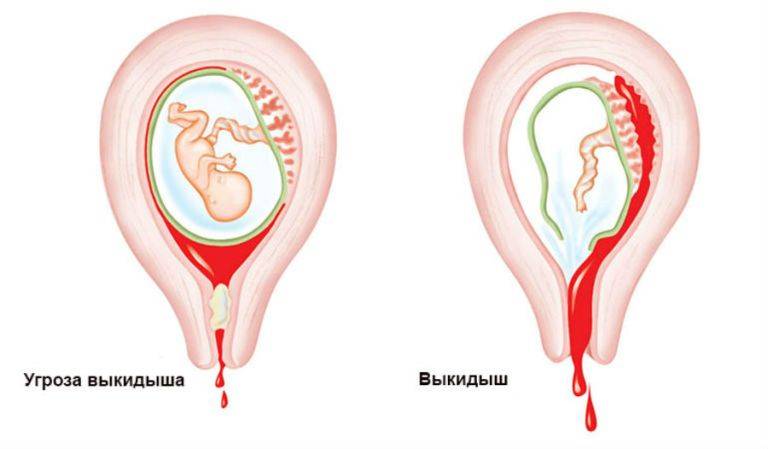
Не менее важно будет остановить кровотечение и продлить беременность, но лишь при том условии, что зародыш является жизнеспособным. Чем быстрее будет оказана врачебная помощь, тем выше вероятность сохранения плода, без необходимости определять предполагаемые сроки выкидышей
Помогут в этом наши специалисты. Только у нас наиболее квалифицированные и опытные врачи, которые точно знают, как осуществлять лечение даже в самых сложных случаях. Они проведут полноценную диагностику и назначат наиболее эффективные, действенные лекарства.
Медикаментозное лечение
Применяют гормональные препараты. Они на раннем сроке обуславливают нормальное течение беременности. Эффективными являются медикаменты на основе гормона прогестерона.
- Применение кровоостанавливающих препаратов. В случае с беременными женщинами используют капельницы с такими средствами, как Дицинон или Транексам. Они необходимы для остановки кровотечения.
- Спазмолитики. Специалисты рекомендуют инъекции Дротаверина с последующим переходом на такие обезболивающие таблетки, как Но-шпа. Также применяют суппозитории Папаверин, капельницы с добавлением магнезии. Все они необходимы в целях снятия ряда признаков патологического состояния, а именно повышенного тонуса матки и ярко выраженных болей.
- Использование Токоферола. Витамин Е – незаменимый компонент для женщин, в том числе беременных. Он обеспечивает нормальную и полноценную работу яичников. Также Токоферол укрепляет сосудистые стенки, исключает образование тромбов.
- Седативные препараты. Применяют пустырник или настойку валерианы. Представленная мера рекомендована при повышенной раздражимости или нервозности беременной.
Чтобы исключить выкидыш на раннем сроке, специалисты нашей клиники рекомендуют глюкокортикостероиды. Применяют Дексаметазон или Метипред. Их назначают пациентам с диагностированными иммунными нарушениями, которые могут привести к прерыванию беременности на раннем сроке.
Дополнительно может быть установлено специальное разгрузочное кольцо. Представленная процедура осуществляется во втором триместре, а точнее после 20 недели вынашивания плода.
Снимают такое устройство не ранее 38 недели. Оно необходимо женщине, чтобы сохранить правильное положение матки. Также разгрузочное кольцо позволяет предупредить преждевременные роды.
Дополнительные меры
Чтобы выкидыш на раннем сроке не наступил, рекомендуется отказаться от физических нагрузок. Особенно если это касается прыжков, подъема тяжестей. Сохранить беременность поможет покой, отсутствие резкой физической активности и соблюдение постельного режима.
Еще одной мерой профилактики станет исключение резких движений. На любых сроках беременности они могут спровоцировать отслоение эмбриона или привести к серьезным осложнениям в его развитии.
Исключить ранний выкидыш позволит:
- эмоциональное спокойствие и отсутствие стрессов;
- отказ от принятия горячей ванны или посещения бани, сауны – это связано с тем, что высокие температуры провоцируют усиление кровотечения, а также отслоение плода;
- ограничение половых контактов – если есть угроза, что произойдет ранний выкидыш, от занятий сексом отказываются;
- исключение алкоголя, никотиновой зависимости.
Также важно отказаться от употребления ряда продуктов. Запрет касается шоколада, кофе и любых других напитков с содержанием кофеина
Ни в коем случае не стоит заниматься самолечением. Дело в том, что применение препаратов без назначения специалиста только усугубит ситуацию. Не рекомендуется применять и народные средства, чтобы остановить кровотечение, снять боли. Все лекарства и используемые рецепты должны согласовываться со специалистом, потому что велика вероятность нанесения вреда эмбриону.
Исключить такую проблему, как ранний выкидыш, действительно можно. Необходимо соблюдать все меры безопасности, полноценно и своевременно лечиться. Именно в таком случае беременность завершится рождением здорового ребенка.
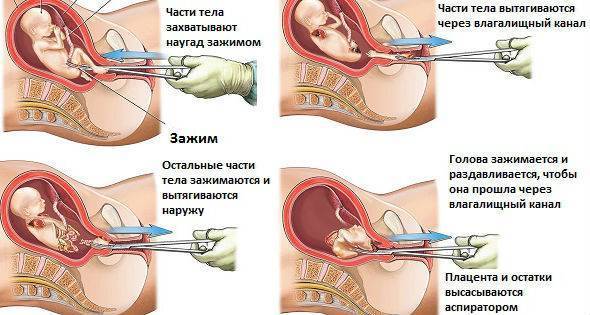
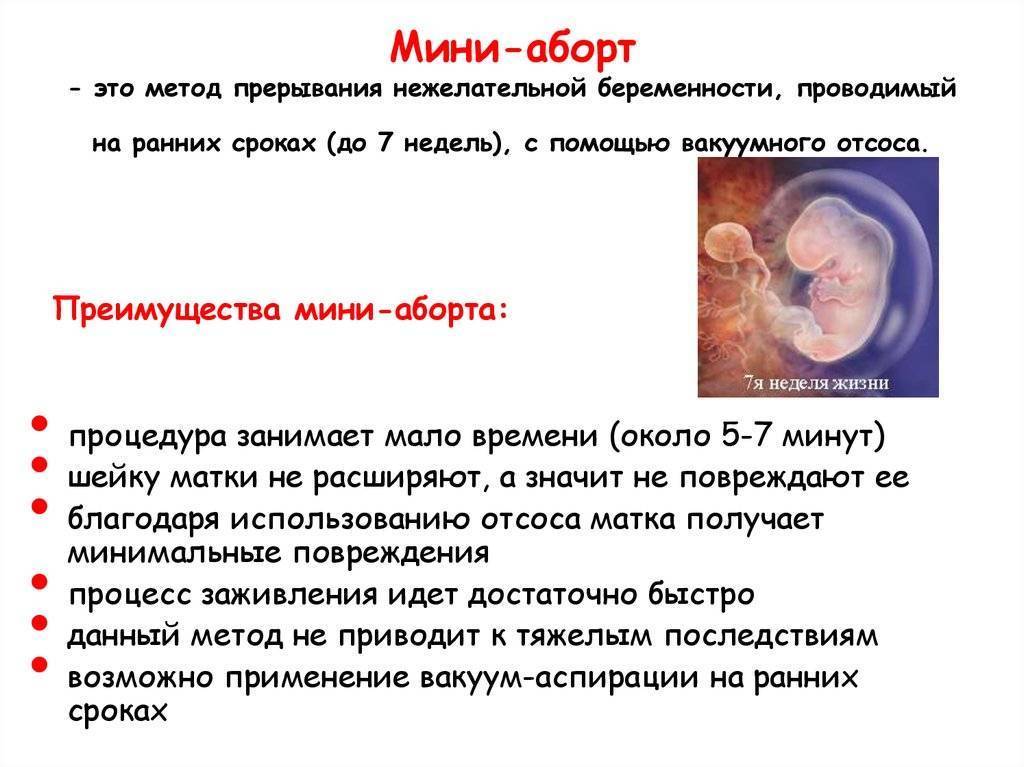
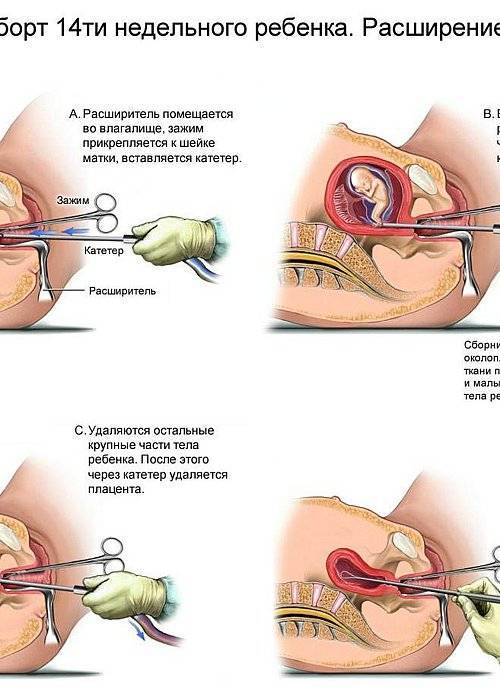
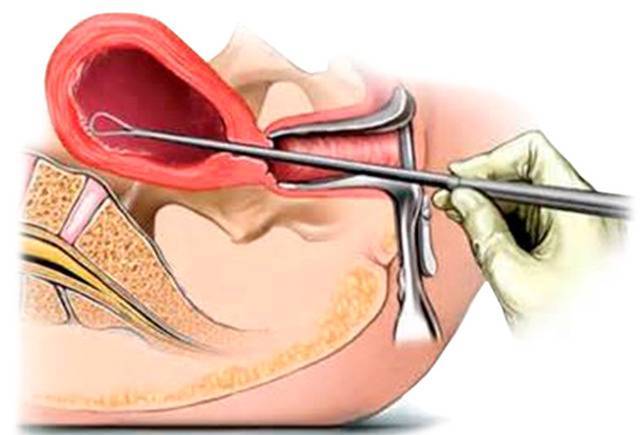
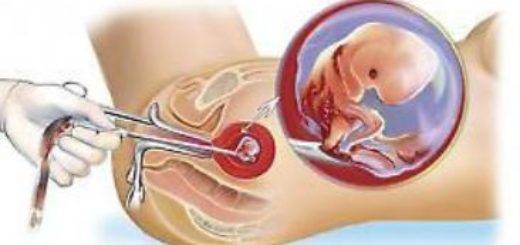
Техника проведения мини аборта
Подготовка к проведению процедуры мини аборта должна быть комплексная, чтобы избежать возможных осложнений, как самого аборта, так и беременности в будущем.
Необходимо точно определить срок беременности, ведь данная процедура весьма ограничена во времени. Поэтому необходимо провести комплексный осмотр женщины на кресле, выяснить возможный срок беременности по дате последней менструации, а также провести дополнительные методы исследования. Обязательно необходимо провести ультразвуковое исследование, которые ответит на все возможные вопросы по поводу срока беременности, точной локализации плодного яйца и наличии сопутствующей патологии
Очень важно также провести и бактериоскопическое исследование мазка с влагалища. Это позволяет исключить воспалительный процесс и дает возможность проводить инвазивные вмешательства без риска восходящего инфицирования внутренних половых органов
Это общие правила подготовки к данной процедуре, которые необходимо пройти всем женщинам. Если есть какие-то сопутствующие заболевания у женщины, то тогда можно провести консультацию специалистов по той или иной проблеме.
Анестезия при проведении мини аборта выбирается специалистом и зависит от длительности вмешательства и наличии сопутствующих патологий. Чаще мини аборт проводят под общим наркозом, что позволяет женщине расслабиться и послеоперационный период проходит в менее напряженной психологической обстановке.
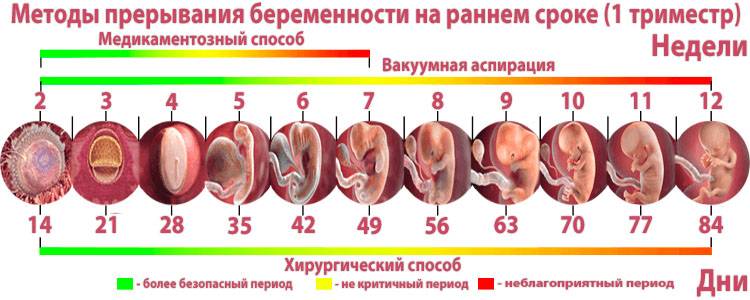
Техника проведения мини аборта может отличаться, если речь идет о любом прерывании беременности на самых ранних сроках.
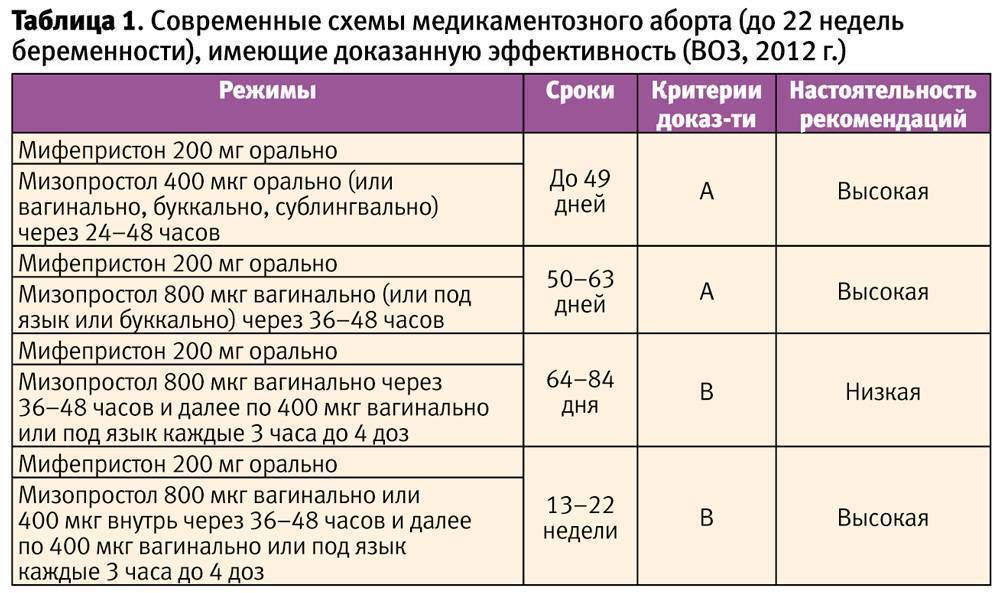
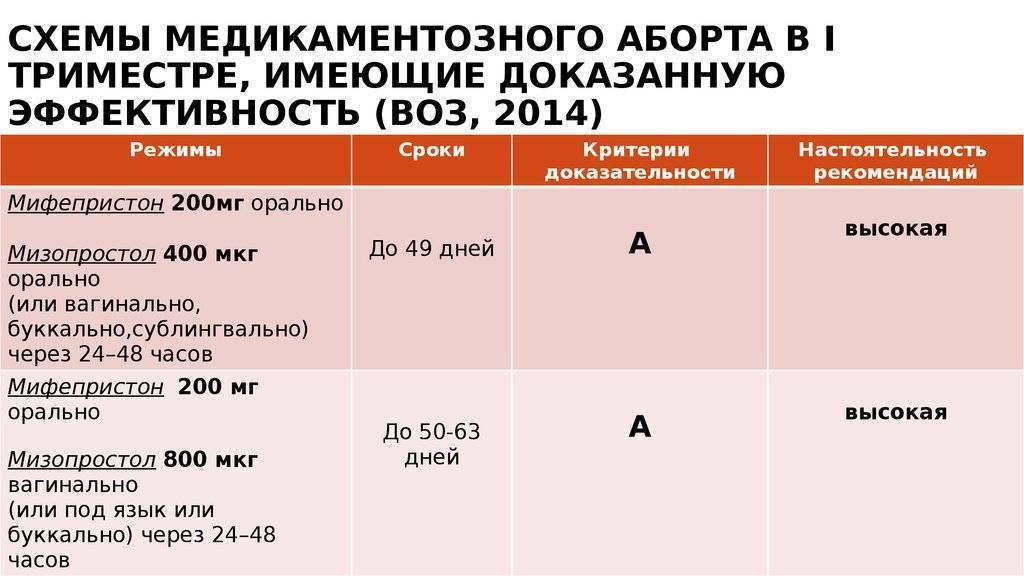
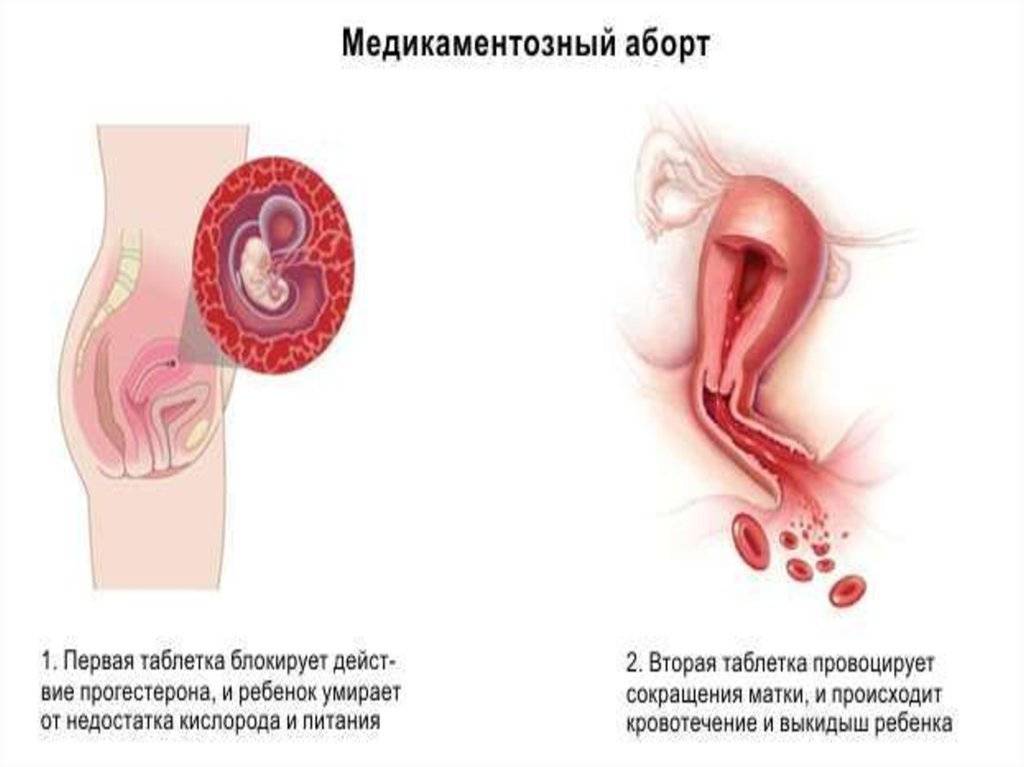
Мини аборт с помощью таблеток – это доступный и легкий метод по причине возможного проведения его в амбулаторных условиях, но под четким контролем доктора. С этой целью используют гормоносодержащие препараты. Данный вид аборта проводится в два этапа. Первый этап – это принятие антагониста прогестерона, который обеспечивает отторжение плодного яйца из полости матки и вызывает, по сути, непроизвольный выкидыш. При этом женщина находится под наблюдением доктора. После того, как произошло отторжение плодного яйца необходимо, чтобы оно вышло под влиянием сокращения мышечных волокон матки. Поэтому второй этап медикаментозного аборта – это принятие через 48 часов препаратов простагландинов. Эти препараты стимулируют сокращение матки, и плодное яйцо выходит из полости матки в виде кровянистых выделений. После этого спустя неделю нужно обязательно пройти повторный осмотр и ультразвуковое исследование, как контроль состояния женщины.
Мини аборт в домашних условиях предусматривает использование различных методов, трав, которые стимулируют преждевременное сокращение матки и выход плодного яйца. Но такие методы очень опасны, поскольку могут спровоцировать сильное кровотечение с серьезными осложнениями. Поэтому использовать такие методы нельзя, особенно учитывая доступность и легкость в квалифицированной консультации доктора и проведении профессионального аборта.
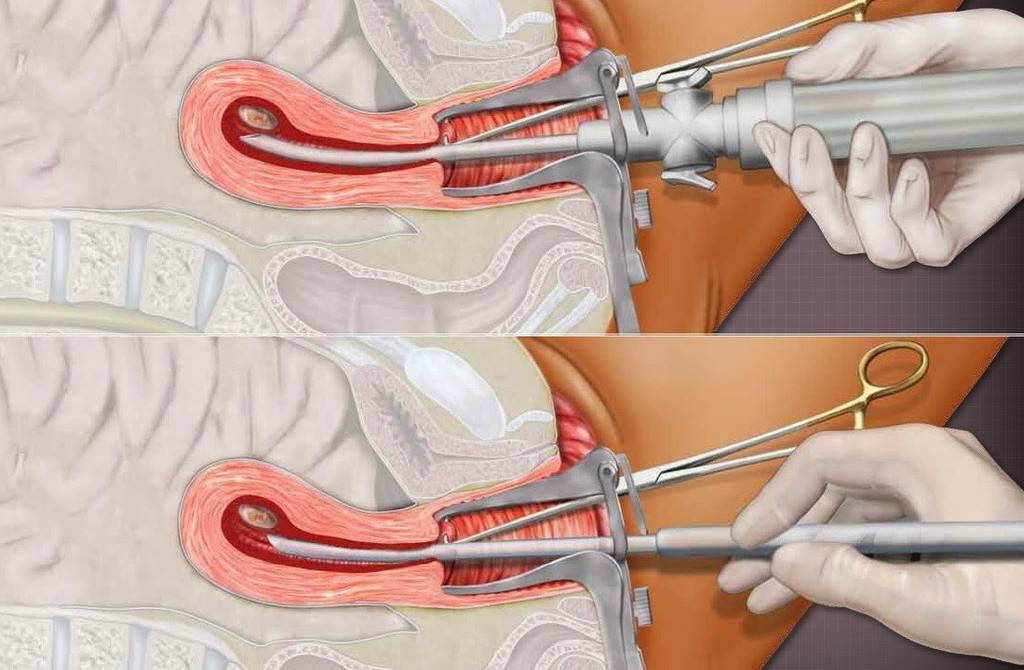
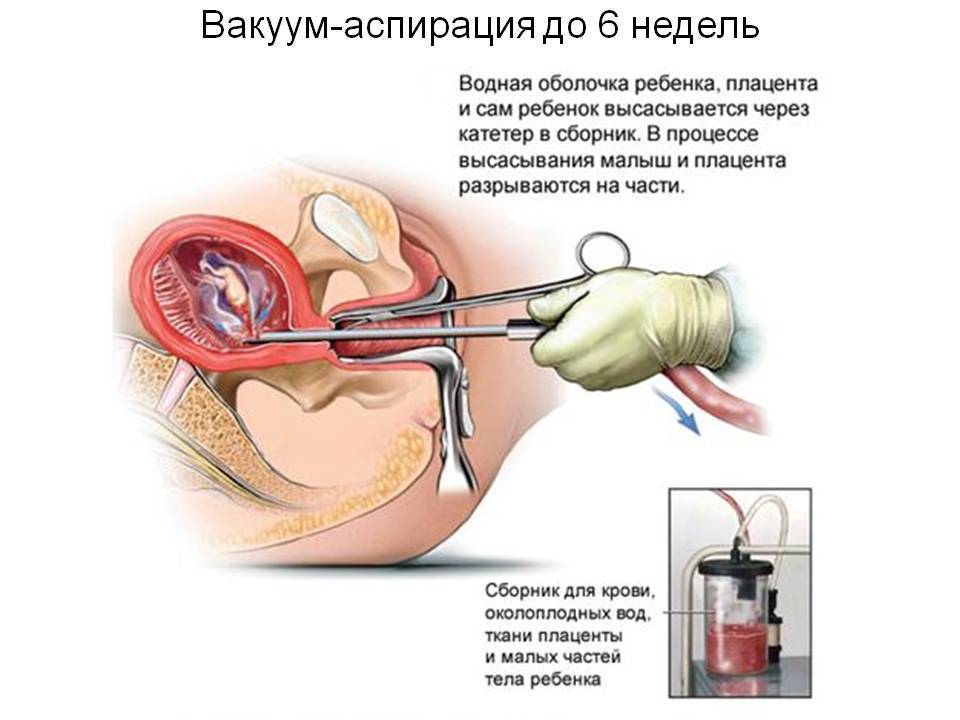
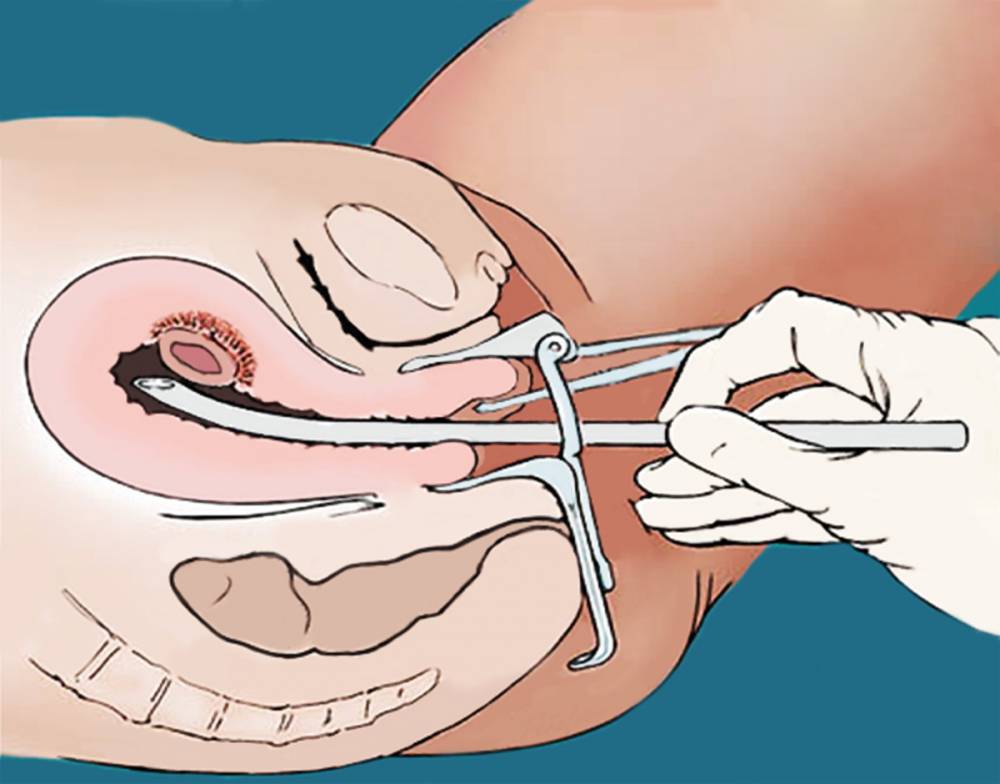
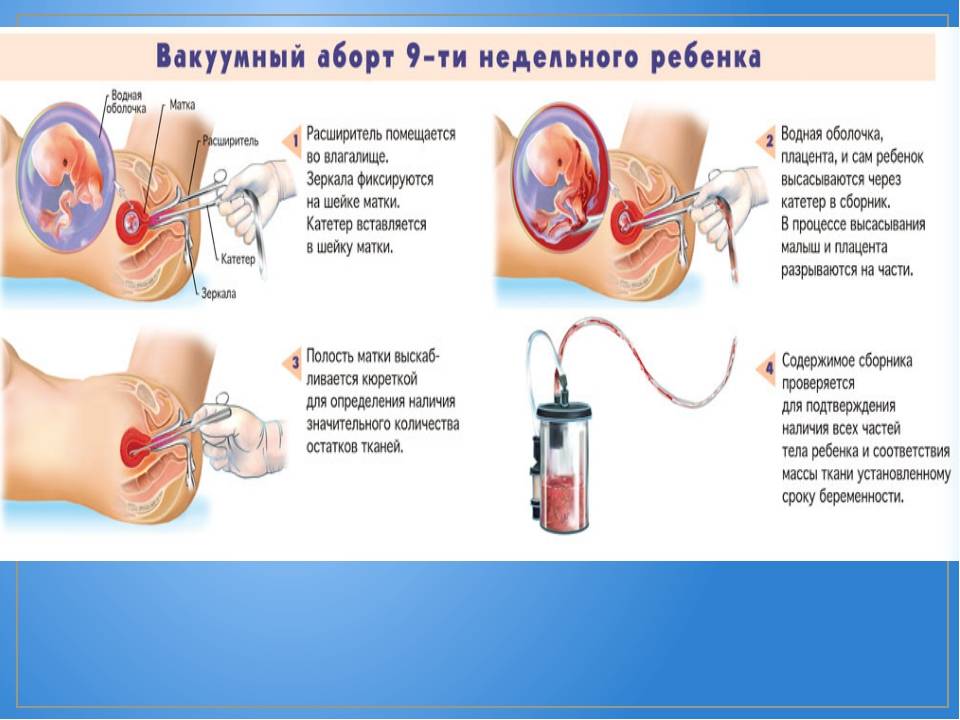
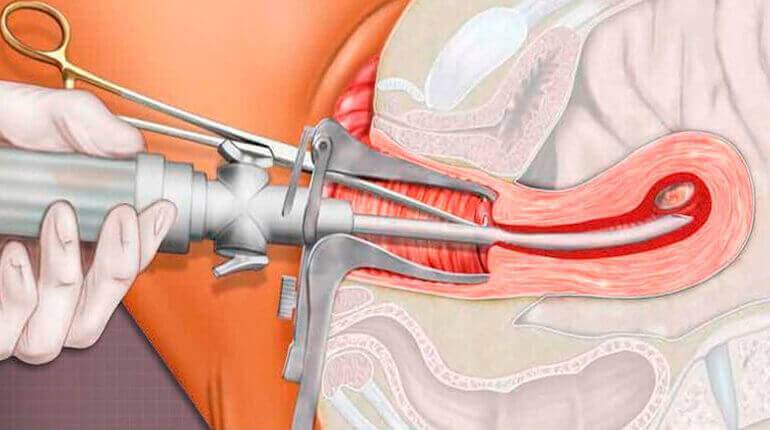
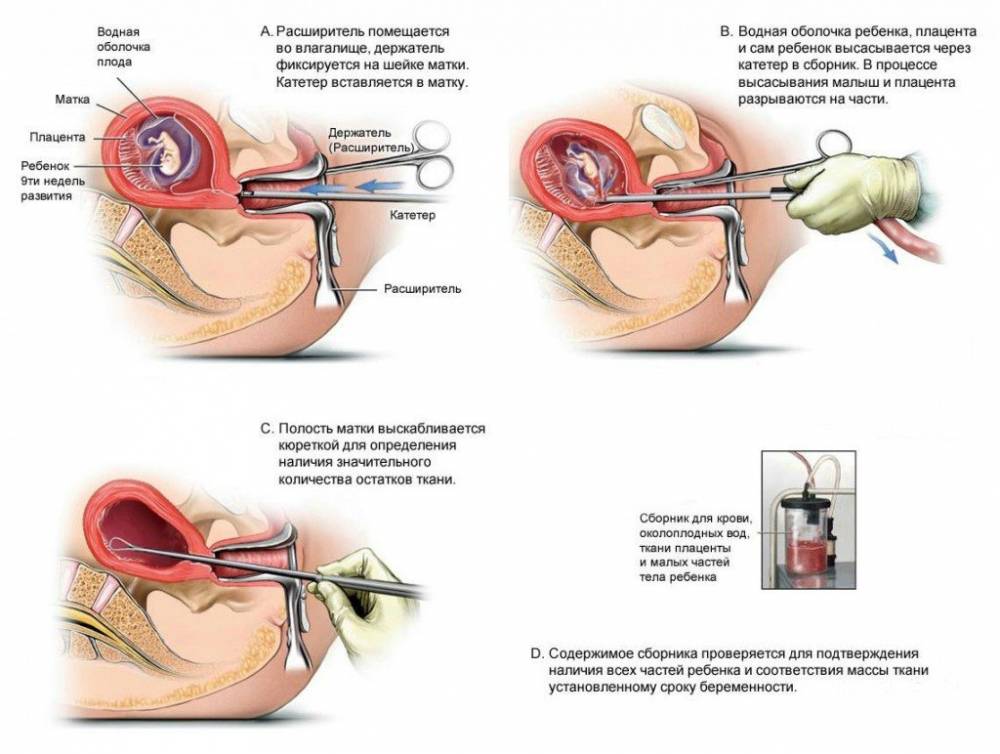
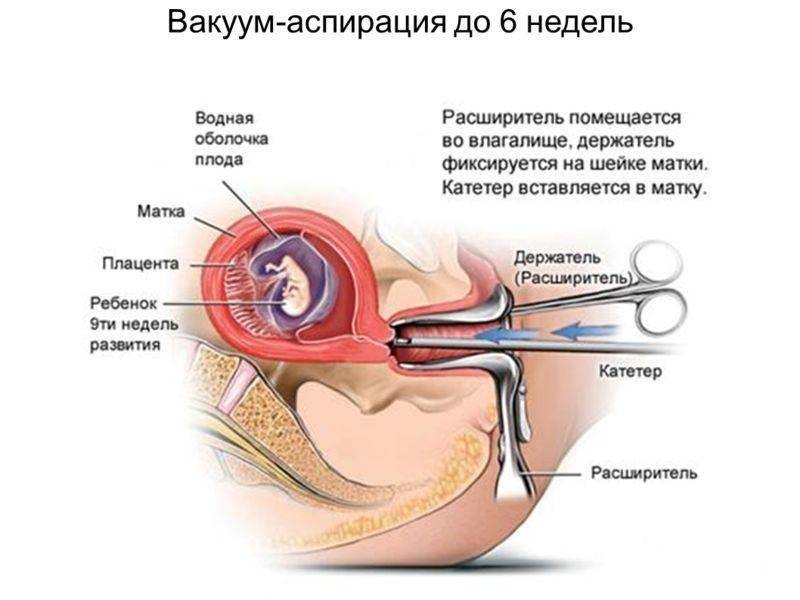
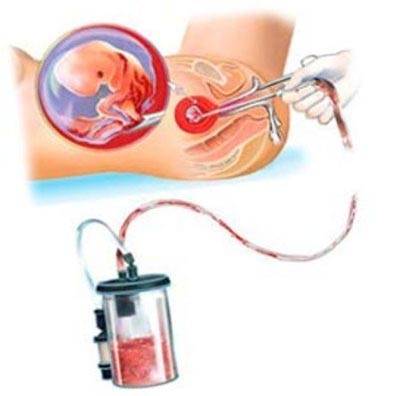
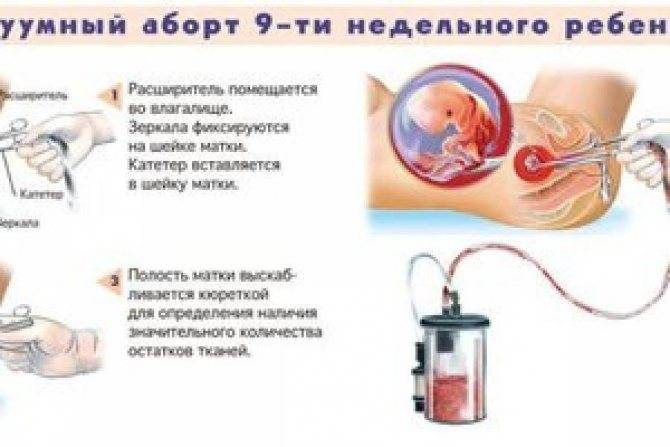
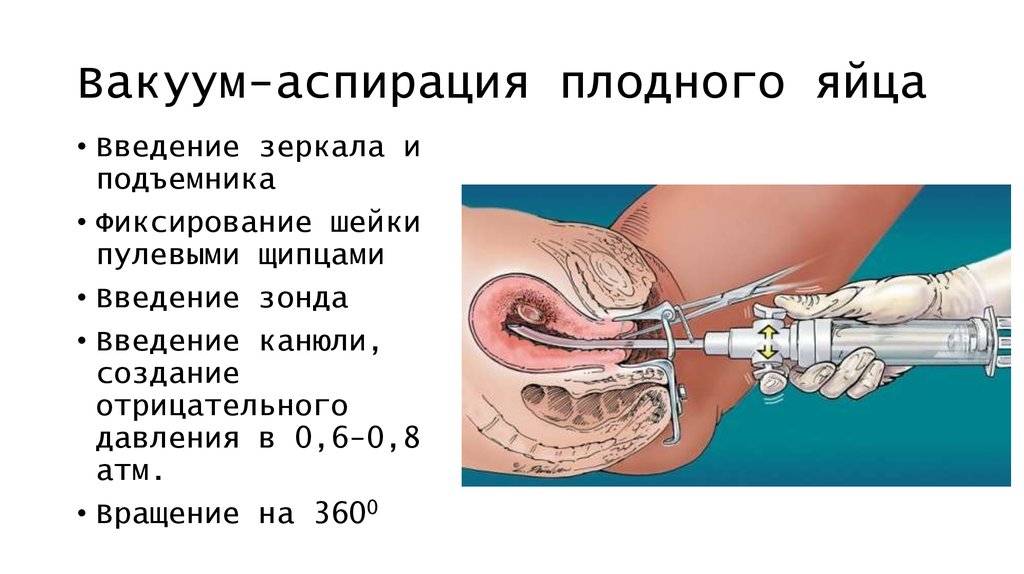
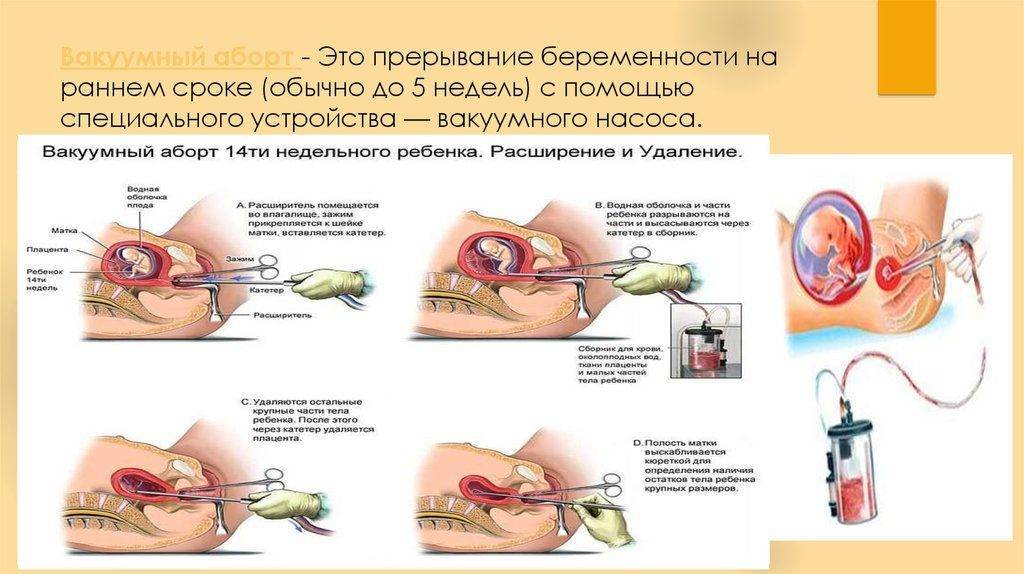
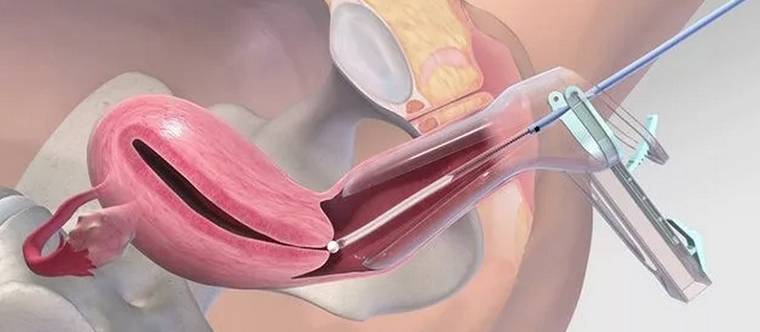
Мини аборт с помощью вакуум аспирации работает по принципу домашнего пылесоса, только он имеет мощность в тридцать раз больше. При этом такой метод должен проводиться под контролем УЗИ, что позволяет точно определить, где находится плодное яйцо. При этом сначала расширяют шейку матки с помощью ламинарий или простагландина, а затем вводят датчик, который под контролем УЗИ направляют на зародыш. После этого присоединяют прибор, который и производит высасывание плодного яйца. Это основной принцип действия данного метода.
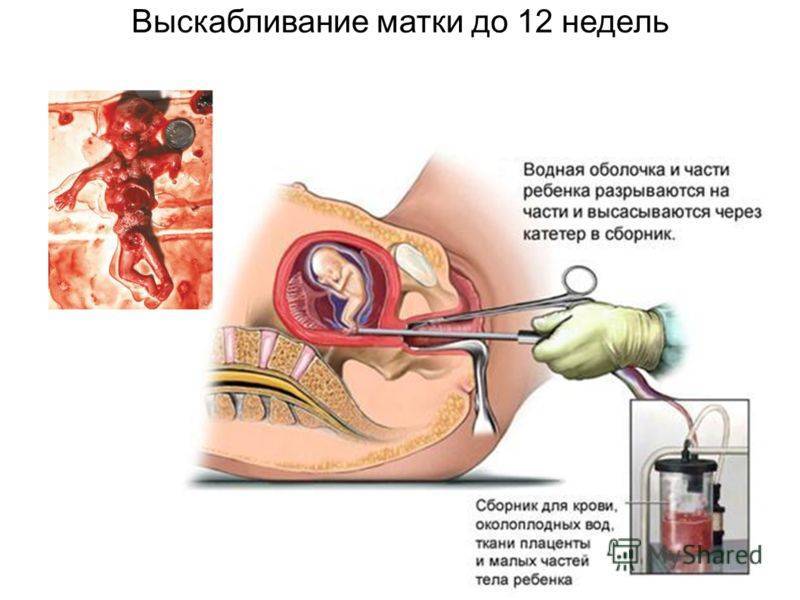
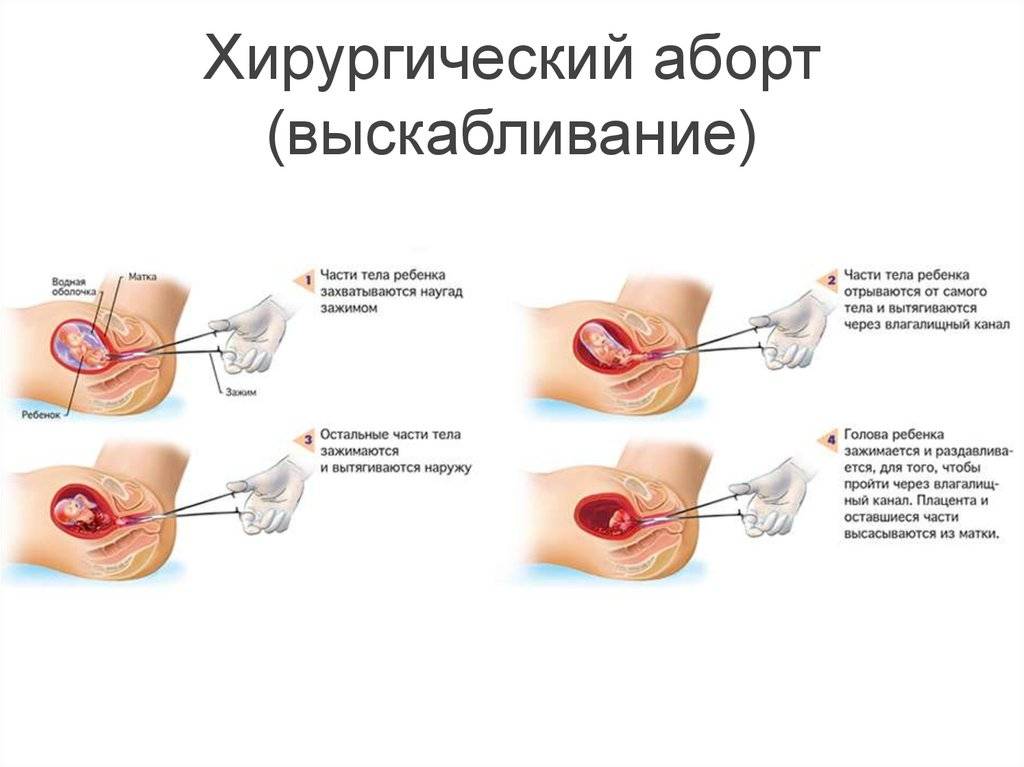
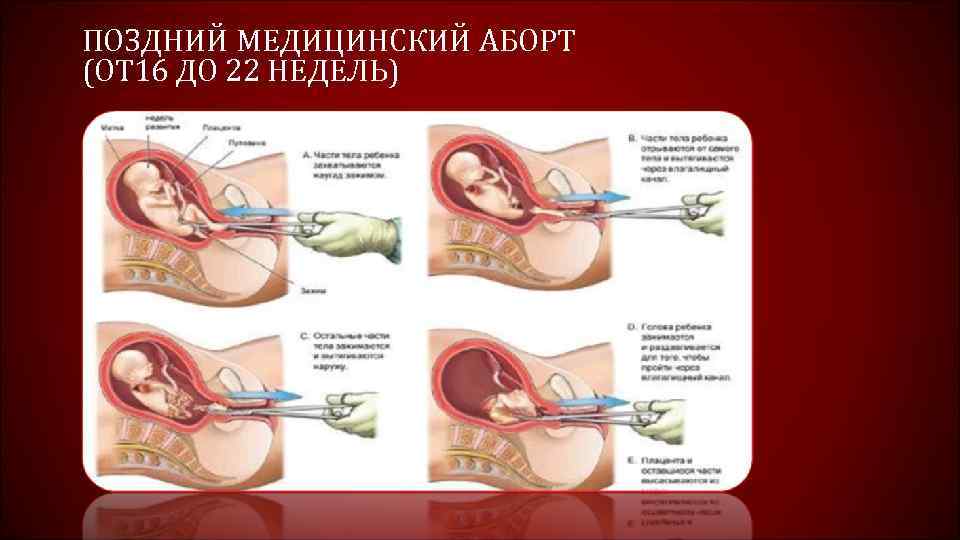
Хирургический мини аборт – это преждевременное прерывание беременности на ранних сроках, которое может проводиться до двенадцати недель. Поэтому данный метод наиболее широко используется, ведь чаще всего именно на 9-10 неделе беременность подтверждается. При этом технически производят выскабливание полости матки с внутренним функциональным шаром эндометрия, что весьма травматичная процедура, в сравнении с вакуум аспирацией. Поэтому при возможности, следует отдать предпочтение мини аборту с вакуум аспирацией.
Как восстановиться после замершей беременности?
При возникновении такой патологии обязательно необходимо удалить погибший эмбрион из полости матки, если это не произошло естественным путем. Для этого проводят чистку, с помощью которой удаляют все частицы плодных оболочек из матки. Может использоваться как выскабливание, так и вакуум. Если замирание произошло на очень ранних сроках, врачи могут предложить медикаментозный аборт, который является несколько более щадящим для женщины, в том числе в психологическом плане.
Врачи рекомендуют воздержаться от следующей беременности в течение полугода (по рекомендации Всемирной Организации Здравоохранения). Этого времени хватает для восстановления организма после случившегося. Поэтому в течение этого времени женщинам рекомендуется принимать оральные контрацептивы, которые минимизируют вероятность зачатия, а также позволяют нормализовать гормональный фон.
Во время восстановления также рекомендуется вести максимально здоровый и активный образ жизни, позаботиться о сбалансированном рационе и приеме витаминных комплексов. Женщине обязательно нужна психологическая поддержка, а если случившееся она перенесла особенно тяжело, может понадобиться помощь специалистов – психолога или психиатра. Это поможет вернуться к нормальной жизни и подготовиться к следующей беременности.
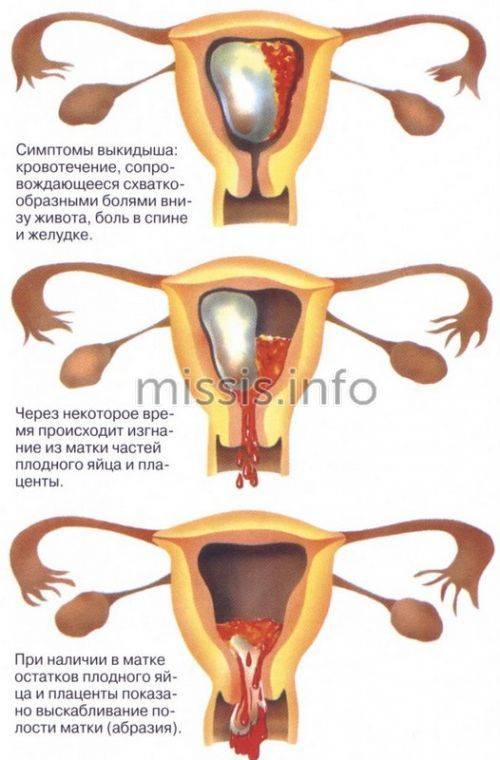
Варианты действий, если беременность потеряна
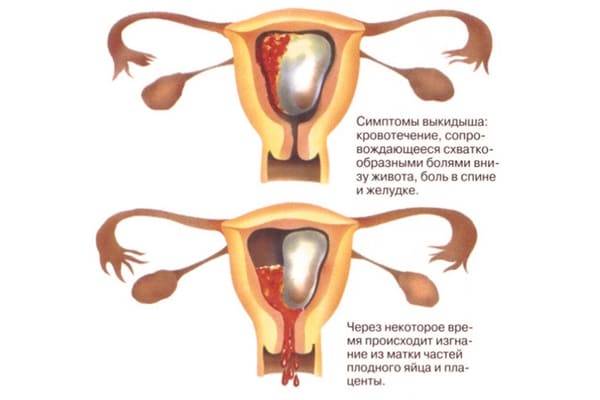
Ткани в большинстве случаев выйдут самостоятельно, но иногда этому может или даже должен поспособствовать врач медикаментозным или хирургическим путем.
- Вы и ваш врач решаете, по какому пути двигаться, если выкидыш все-таки происходит. В тех случаях, когда ваше здоровье не подвержено риску, можно просто подождать, пока все выйдет самостоятельно (выжидательная тактика). У более половины женщин, которые узнают, что их беременность нежизнеспособна, происходит самопроизвольный выкидыш через неделю или меньше. В других случаях можно подождать определенное время, а затем прибегнуть к медицинской процедуре.
- Иногда врач может рекомендовать применить медикаментозный препарат, такой как мизопростол, чтобы ткани вышли быстрее, но это может привести к побочным эффектам, среди которых диарея, рвота, тошнота.
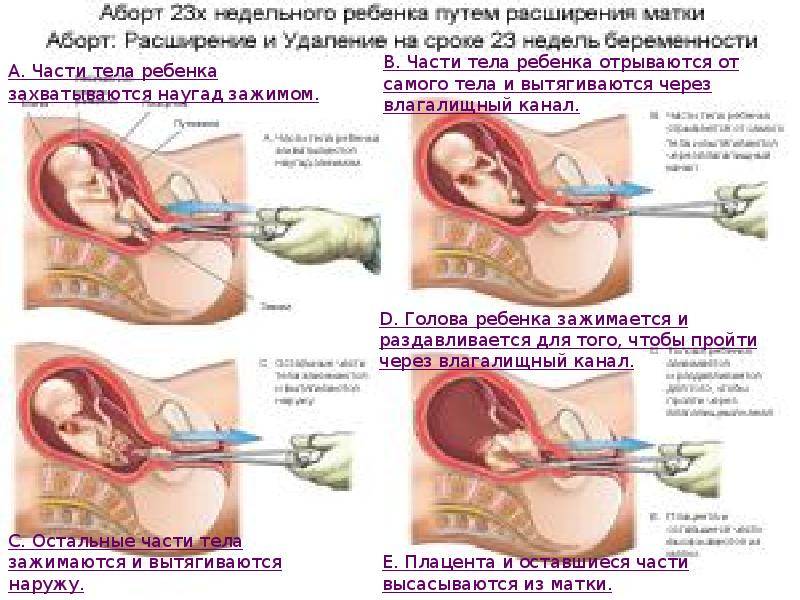
- Некоторые женщины испытывают слишком сильную физическую или эмоциональную боль, чтобы ждать пока все самостоятельно выйдет. Либо у них происходит неполный или задержавшийся выкидыш. В этом случае врач может выполнить хирургическую процедуру под названием дилатация и кюретаж (выскабливание стенок матки) или вакуумная аспирация (отсасывание тканей насосом). Он также порекомендует немедленно удалить ткань этим путем при наличии других серьезных факторов, таких как инфекция или значительное кровотечение. Некоторые специалисты также склоняются к проведению медицинских процедур в случае множественных (повторяющихся) выкидышей, чтобы проанализировать ткани для выявления генетических причин проблемы.
Физическое восстановление
Вы будете испытывать боль, похожую на менструальные спазмы, в течение дня или около того, после чего может наблюдаться легкое кровотечение в течение одной-двух недель. Не стоит применять вагинальные лекарства, принимать душ, плавать и заниматься сексом в течение нескольких недель, пока кровь не прекратит выделяться.
Обратитесь за медицинской помощью, если вы обнаружите признаки инфекции, чрезмерную боль или кровотечение. В некоторых случаях может развиться шок, и если вы чувствуете головокружение, немедленно вызывайте скорую помощь.
Как справиться с потерей
Каждая женщина будет реагировать по-разному на выкидыш. Некоторым будет полезно начать работу над новой беременностью, в то время как другие не могут даже думать об этом в течение нескольких месяцев. Поговорите со своим партнером и изучите чувства друг друга. Если вы подавлены, поговорите с психотерапевтом.
Боли и выделения после диагностического выскабливания
После окончания действия наркоза, пациентку могут беспокоить боли похожие на те, которые испытывают некоторые женщины во время менструации. Болевые ощущения рекомендуется снимать анальгетиками.
Обильные кровяные выделения со сгустками в течение нескольких часов после выскабливания считаются нормой. В течение 7 – 10 дней после проведения этой процедуры наличие скудных желтоватых, коричневых или кровянистых выделений тоже будет нормой. А вот отсутствие выделений после проведения выскабливания может сигнализировать о спазме шейки матки и скапливании там кровяных сгустков.
Причина 3 — инфекционные заболевания, половые инфекции
На состояние плода могут влиять любые инфекции, но особенно опасны ИПППхламидиоз, уреаплазмоз, микоплазмоз, герпес, цитомегаловирус. Эти инфекции влияют на плодную оболочку, уничтожая эмбрион на ранних сроках беременности. Многие опасные инфекции можно выявить ещё до зачатия, сдав анализы на torch-комплекс. Выявленные болезни нужно пролечить.
Вторая группа инфекций, способная вызвать ранний выкидыш, не относится к половым и может настигнуть каждую женщину. Это заболевания, дающие тяжелые осложнения — ангина, грипп, пиелонефрит (воспаление почек), пневмония, и т.д. Вирусы и бактерии, попадая в организм, ослабляют иммунитет и вызывают общую интоксикацию. Изматывающие симптомы — рвота, высокая температура, лихорадка и др., нарушают многие процессы в организме, что и приводит к выкидышу на раннем сроке.
Что увеличивает риски выкидыша
Потеря беременности может произойти у любой женщиной, независимо от возраста и состояния здоровья. Однако, как и в случае любого нарушения или болезни, есть факторы, которые стимулируют выкидыши.
- Возраст. Чем старше женщина, тем больше вероятность, что оплодотворенная яйцеклетка будет дефектной. Риск самопроизвольного прерывания на ранних сроках беременности значительно возрастает после 35 лет. В то время как для женщин в возрасте до 29 лет риск составляет менее 10%, а в диапазоне 30-34 лет — 11,7%. Для женщин старше 40 лет риски патологий превышают 50%. У зрелых женщин количество аномальных яйцеклеток выше, и чаще встречаются гормональные нарушения и хронические заболевания, такие как диабет и гипертония. Исследования также подтвердили, что возраст отца тоже имеет значение. Выкидышу способствует низкое качество спермы, а также ее повреждения, например, в результате воздействия токсических веществ.
- Некоторые хронические заболевания. Диабет, заболевания крови, а также гормональные нарушения (например, синдром поликистозных яичников) могут не только препятствовать зачатию, но и прекращать беременность.
- Изменения в репродуктивных органах. Наиболее распространенные патологии: гипоплазия матки, аномальная структура органа, полипы, опухоли, миомы, дефекты шейки матки, эрозии и воспаление.
- Генетические проблемы. Если в семье женщины или ее партнера были случаи генетического заболевания или женщина уже родила ребенка с таким заболеванием, риск выкидыша выше.
- Лекарственные препараты. Некоторые из них, даже те, которые использовались ранее и хорошо переносились, могут быть опасны для плода.
- Вирусы и бактерии. Исследования показали, что риск выкидыша возрастает при наличии эпидемического паротита, краснухи, кори, цитомегаловируса, ВИЧ. Риск увеличивается при венерических заболеваниях, инфекциях и состояниях с высокой температурой. Проблемы с вынашиванием также создают диабет, заболевания щитовидной железы, гормональные нарушения, травмы.
- Контакт с токсинами. Могут нарушить развитие новой жизни следующие вещества (включая испарения): свинец, мышьяк, этиленоксид, формальдегид, бензол и т.д. Будьте осторожны с радиацией и анестетиками.
- Нездоровый образ жизни. Для беременных опасны алкоголь, курение и другие стимуляторы. Также к выкидышу приводят: переутомление, ношение тяжестей , стресс. Большую угрозу представляет недостаток железа и фолиевой кислоты.
- Психическое состояние будущей мамы. Угрозу беременности создают: страх беременности, беспокойства, депрессивные состояния или постоянный стресс.
- Гормональные состояния. Риск выкидышей выше у женщин, лечившихся от бесплодия, а также в случае многоплодной беременности.
- Дефекты развития. Может случиться, что остановка развития зародыша вызвана, например, дефектом пуповины или хориона, гипоплазией плаценты (acinar oblongata).
- Повторная беременность. Если с момента предыдущего родов не прошло 3 месяца, существует высокий риск того, что организм не справится с такой нагрузкой.
Курящая девушка
Диабет
Депрессивное состояние
Как проявляется вагинит?
Постменопаузальный атрофический вагинит развивается постепенно. Его первые симптомы могут появляться уже в 40 лет. Атрофия затрагивает не только слизистую оболочку влагалища, но и сосудистую стенку, связочный аппарат. Из-за недостатка эстрогенов, снижения кровотока, ткани не получают достаточного питания. Женщина может заметить, что во время полового акта появилась сухость. Со временем недостаток смазки делает интимные отношения болезненными, а после полового контакта могут появляться мажущие кровянистые выделения.
Сухость сохраняется постоянно, она дает ощущение стянутой кожи половых губ и преддверия влагалища, появляется нестерпимый зуд и жжение. Они могут усиливаться после полового акта или гигиенических процедур с мылом.
Нормальные бели исчезают, из-за гибели лактобактерий снижается защитная функция. Поэтому увеличивается риск заражения половыми инфекциями или обострения имеющихся хронических кольпитов. Постменструальный атрофический вагинит сопровождается смещением рН в щелочную сторону, поэтому у женщины развивается бактериальный вагиноз. Это невоспалительное изменение слизистой, при котором увеличивается концентрация анаэробной флоры. Беспокоят следующие симптомы:
- усиление зуда и жжения
- неприятный запах тухлой рыбы
- обильные жидкие выделения серого оттенка
- ноющие боли внизу живота
Избавиться от признаков вагиноза можно, если провести лечение атрофического вагинита. Иначе признаки дисбактериоза будут прогрессировать.
Постоянный зуд раздражает, усиливает стресс, ведет к развитию невроза. Одновременно из-за гормональных расстройств появляются нервно-психические расстройства, повышенная возбудимость, импульсивность, плаксивость.
Частота вагинита, вызванного атрофией, возрастает с возрастом. У женщин, которые вступили в фазу менопаузы 5-6 лет назад, болезнь развивается в 50% случаев. Те, у кого климакс начался 7-10 лет назад, сталкиваются с атрофией слизистой оболочки в 75% случаев.
Как подготовиться к вакуумной аспирации
Удаление плода с помощью вакуум-шприца – это такая же серьезная процедура, как и любые хирургические вмешательства. Поэтому к подготовке надо отнестись со всей ответственностью.
Гинеколог обязательно направит женщину на такие исследования, как:
- общий анализ крови, общий анализ мочи;
- коагулограмма;
- установление точной информации о группе и резусе крови;
- кровь на сифилис, ВИЧ гонорею, гепатиты, другие внутренние инфекции.
Врач-гинеколог также проведет осмотр пациентки на гинекологическом кресле, возьмет мазки из влагалища и шейки матки на микробиологическое исследование и посев. Может потребоваться электрокардиограмма, а также анализ на гормоны щитовидной железы.
Это следует сделать тем, кто имеет проблемы с сердцем или с эндокринной системой.
Также женщина должна посетить кабинет ультразвуковой диагностики, где специалист убедится в наличии беременности, установит точные сроки, удостоверится в отсутствии воспалительных процессов в органах малого таза и внематочной беременности
Важно также определить место прикрепления плода. Все исследования направлены на то, чтобы исключить возможные патологии, противопоказания.
В день операции следует принять легкий завтрак, не передать. Нужно позаботиться об обратной дороге домой. Если женщина склонна к обморокам, возможно надо позаботиться о том, чтобы кто-то встретил и проводил до дома
Стоит также серьезно отнестись к психологической подготовке. Прерывание беременности, как правило. сопровождается душевными страданиями женщины. Поэтому необходимо все взвесить, принять решение. И если это решение окончательное, настроиться на благополучный исход.
Чем опасна вакуумная аспирация
Вакуумный способ абортирования является одним из надежных и щадящих. Однако, безопасных абортов не существует. И этот метод чреват рядом осложнений. Опасности таковы:
- срыв гормонального фона, влекущий серьёзные последствия в виде изменения веса, образования опухолей, нарушения обмена веществ и так далее;
- психологическая травма, которая рискует перерасти в депрессию;
- внутриматочное кровотечение;
- боли внизу живота;
- воспалительные процессы в органах малого таза;
- неполный аборт, когда остаются частицы плодного яйца;
- расстройство менструального цикла;
- попадание инфекции;
- воздушная эмболия, когда в сосуды крови попадает воздух и женщина погибает (встречается крайне редко);
- прободение стенки матки во время измерения ее глубины зондом;
- повреждение шейки матки с необходимостью ее ушивания;
- бесплодие – редкое осложнение, но также может возникать из-за неправильно проведенной операции.
Осложнения могут быть ранними, то есть сразу после операции. А также поздними – они выявляются, спустя месяцы в виде гормональных проблем, срыва менструального цикла, бесплодия.