До операции: выбор анестезии, подготовка
Кесарево сечение – серьезная операция, требующая анестезии. При плановом родоразрешении обычно используют метод анестезии, позволяющий маме бодрствовать и осознавать, что происходит.
Кесарево сечение в большинстве случаев (до 95%) проводят с помощью проводниковой (спинальной или эпидуральной) анестезии.
Обезболивают только нижнюю часть тела, и сразу после появления малыша на свет мама может взять его на руки.
Если оперативные роды экстренные, то может потребоваться общая комбинированная анестезия (эндотрахеальный наркоз).
До начала операции бреют лобок и размещают катетер для оттока мочи, чтобы наполненный мочевой пузырь не давил на матку. Это также снижает риск его повреждения. Потом, после введения обезболивающих препаратов в спинномозговой канал, женщину укладывают и загораживают нижнюю часть тела небольшой ширмой.
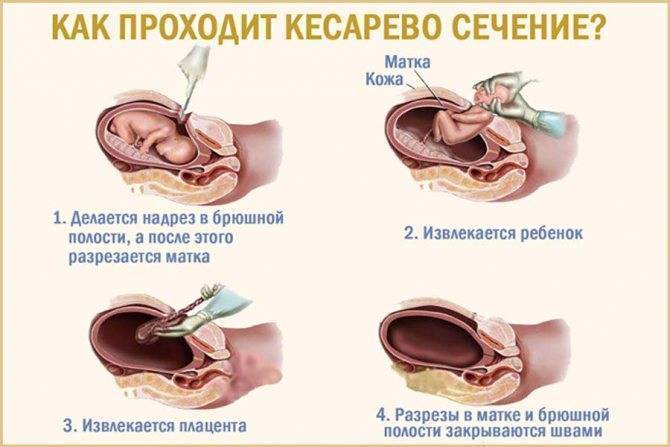
Кесарево сечение сегодня проводят через горизонтальный разрез над лобком.
Вертикальный разрез от лобка до пупка используется только в очень экстренных случаях, чтобы быстро достать младенца.
Если прежние роды тоже были оперативными, проводят иссечение старого рубца и делают новый разрез на том же месте.
Анестезия для беременных –
Так какую анестезию можно беременным – в этом случае самым безопасны анестетиком будет Лидокаин (категория безопасности «В»). Это может быть или наш отечественный лидокаин в ампулах, либо импортный препарат с 2% лидокаином в карпулах, который называется Ксилонор (Xylonor). Обезболивание при беременности в стоматологии может проводиться и анестетиками на основе артикаина, но они уже относятся к категории безопасности «С». Пример такого препарата – Ультракаин. И ксилонор, и ультракаин имеют несколько форм выпуска, среди которых есть формы как вообще без вазоконстрикторов, так и с небольшой концентрацией вазоконстриктора «эпинефрин» – 1:200.000.
Ксилонор и Ультракаин DS в карпулах –
Вазоконстрикторами называют сосудосуживающие компоненты в анестетиках, которые спазмируют сосуды в месте инъекции и не дают анестетику быстро вымываться из тканей (24stoma.ru). Это обеспечивает бОльшую длительность и глубину анестезии. Если планируется лишь коротко вмешательство (не более 10-15 минут) и при этом в месте инъекции нет воспаления, то лидокаина или артикаина без вазоконстриктора может быть достаточно. Однако при более долгом вмешательстве или при лечении/ удалении зуба с воспалением – наличие вазоконстриктора в анестетике становится необходимым.
Кроме того, содержание вазоконстриктора у беременных наоборот приветствуется (особенно у препаратов на основе артикаина, имеющих категорию безопасности «С»). Это связано с тем, что сужение сосудов в месте инъекции анестетика приводит к его более медленному попаданию в кровь, а значит и к снижению пиковых концентраций в крови. Следовательно, и риск побочных эффектов от артикаина в этом случае всегда ниже. Что касается самого вазоконстриктора эпинефрина, то согласно клиническим исследованиям его использование в высокой концентрации 1:100.000 – относится к категории безопасности «С», а более низкой концентрации 1:200.000 – судя по всему можно отнести к категории «В».
Конечно, вазоконстрикторы могут иметь и отрицательные свойства, т.к. в высоких концентрациях они могут снижать маточный кровоток. Но многочисленные исследования на эту тему показали, что использование эпинефрина в концентрации от 1:200.000 до 1:100.000 совершенно безопасно для здоровой беременной женщины – при условии отсутствия у беременной женщины повышенного давления и хронической гипоксии плода.
Единственно правило для врача при инъекции анестетика с эпинефрином – всегда нужно выполнять аспирационную пробу (поршень шприца оттягивается назад, и если в шприц не попадает кровь – это будет гарантировать отсутствие внутрисосудистого введения). Но ради справедливости нужно сказать, что риск такого введения есть только при постановке небной анестезии, которая ставится в основном только при удалении моляров и премоляров на верхней челюсти. Именно на небе есть такой крупный сосуд, в который легко попасть. Не стоит, конечно, делать беременным и туберальную анестезию, а также быть осторожным при проведении анестезии в резцовый сосочек на небе.
Пример проведения анестезии в стоматологии –
Несколько народных рецептов
Для лечения запоров у молодых мам можно использовать специальные травяные настои или отвары. В их состав входят только те ингредиенты, которые можно использовать в период грудного вскармливания.
- Ягоды крыжовника заливают холодной водой из расчета 200 мл на 50 грамм ягод, доводят до кипения и сразу снимают с плиты. Отвар оставляют до полного остывания, затем процеживают. Пить его нужно по 100 мл 3 раза в день.
- 2 столовые ложки инжира заливают стаканом горячего кипяченого молока и дают настояться, затем процеживают. Полученное средство принимают по 1 столовой ложке 3-4 раза в день.
- По столовой ложке тмина, фенхеля и аниса заливают 400 мл кипятка и дают настояться. Затем процеживают и принимают по 50 мл 3-4 раза в день. Помимо борьбы с запором это средство прекрасно стимулирует лактацию.
Несмотря на то что во все вышеперечисленные рецепты входят ингредиенты, разрешенные при грудном вскармливании, начинать их принимать нужно с осторожностью, не более ½ столовой ложки в первый раз. Затем около суток нужно наблюдать за состоянием малыша
Если нет никаких изменений (аллергической реакции), то новое средство можно вводить в рацион молодой мамы.
Внимательное отношение к своему здоровью и соблюдение рекомендаций врача помогут кормящей матери быстро забыть о такой проблеме как запор.
Пройдите тестСоблюдаете ли вы правила здорового питания?
Знаете ли вы принципы здорового питания? Пройдите тест и узнайте всю правду о вашей диете!
Использованы фотоматериалы Shutterstock
Зачем женщинам спать на животе
Главной причиной лежания на животе сразу после появления малыша считается то, что на протяжении нескольких дней происходит интенсивное сокращение матки – если у женщины наблюдается снижение тонуса мышц, этот процесс будет проходить дольше и болезненней.
Поэтому врачи в послеродовой период часто говорят роженицам лечь на живот, ведь эта поза поможет ускорить отхождение лохий из полости матки, а также восстановить прежние размеры органа. Однако не только эта причина требует засыпания в такой позе после родов.
Как мы выяснили, в некоторых случаях такая поза после родовой деятельности просто необходима мамочкам. Но почему? Дело в том, что сон в такой позе, помимо восстановления размеров матки, также помогает справиться с некоторыми проблемами, которые часто настигают пациенток в послеродовой период.
Запор
С такой проблемой наверняка знакома практически каждая женщина, которая недавно родила своего малыша. Появляется запор из-за того, что организм не способен быстро к прежней активной работе.
А питание, которое необходимо новоиспеченным мамочкам, не позволяет восстановить работу кишечника, так как в нем присутствует большое количество ограничений. Однообразная и жидкая пища не помогают восстановить работу пищеварительных органов, что в итоге вызывает такое неприятное явление, как запор.
Лежание на животе ночью – нужное действие, которое позволит запустить активную работу органов ЖКТ, так как они будут слегка сдавлены, что поможет им снова «заниматься» привычным делом.

Мышцы, расположенные в области пресса
Кардинальное изменение фигуры у каждой женщины во время вынашивания малыша вызывает сильное растяжение мышц живота (называются они брюшные мышцы). Разумеется, такая фигура не выглядит привлекательно, да и это явление не лучшим образом сказывается на состоянии работе внутренних органов, которые буквально лишаются поддержки мышцами.
А, как известно, сразу после родов заниматься какими-либо физическими упражнениями или гимнастикой рано, чтобы привести собственное тело в порядок. Легким и достаточно эффективным способом подтяжки брюшных мышц считается засыпание на животе.
Благодаря такой позе получается упорядочить все органы женщины, которым пришлось сместиться в сторону из-за активно растущего плода. Также она помогает восстановить привлекательный внешний вид живота, который подтягивается и теряет объем.

Мышцы спины
Так как на спину во время беременности (особенно это касается последних месяцев) приходилась достаточно большая нагрузка, после родоразрешения требуется обязательно сохранить приобретенную ими эластичность. Особенно это касается поясничных мышц, нагрузка на которые была максимальной.
Дело в том, что их долгое и постоянное расслабление может отрицательно сказаться на состоянии опорного аппарата. Но так как заниматься любыми, даже самыми незначительными видами спорта запрещено в первые недели после родов, лежание на животе поможет держать в тонусе спинные мышцы.

Заряд положительными эмоциями
На протяжении нескольких месяцев женщине было запрещено спать на животе. А ведь многие из них привыкли засыпать именно в такой позе, которая считалась ими любимой и наиболее удобной. Поэтому вскоре после родов женщине так хочется лечь удобнее, чтобы почувствовать те незабываемые ощущения, которые ранее ей были доступны. Тем более что лежание на животе в послеродовой период достаточно полезно.
Благодаря хорошему настроению и бодрости мамочки происходит выравнивание гормонального фона, что благоприятно сказывается на выработке молока, которое считается главным питанием для крохи.
Первые дни после кесарева сечения
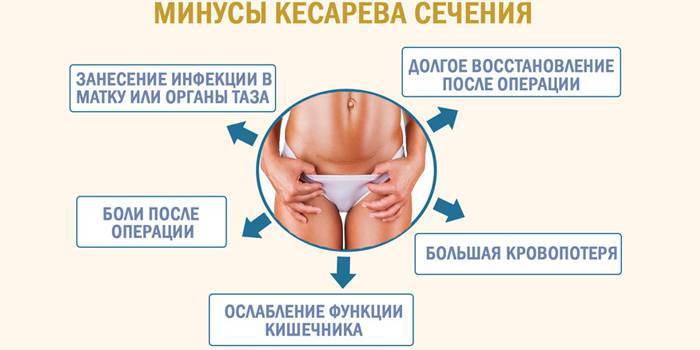
Кесарево сечение требует подготовки, а после проведения операции в течение нескольких дней врачи будут пристально наблюдать за пациенткой. Это один из самых сложных периодов, требующий пристального внимания со стороны врачей.
Обычно госпитализация продолжается в течение 3-5 дней, все будет зависеть от состояния матери. В это время женщина может страдать от боли, следовательно, необходим прием обезболивающих таблеток.
Кроме боли могут беспокоить и другие неприятные ощущения: спазмы в матке, метеоризм, которые могут сохраняться в течение нескольких недель.
Полное восстановление после операции занимает около 6 недель, и все зависит от индивидуальных особенностей женщины. Тревожными признаками можно считать присоединение инфекции в месте разреза, усиление боли, повышение температуры, ухудшение общего самочувствия. При их появлении необходимо как можно скорее обратиться за медицинской помощью.
Организм женщины в послеродовом периоде, видео
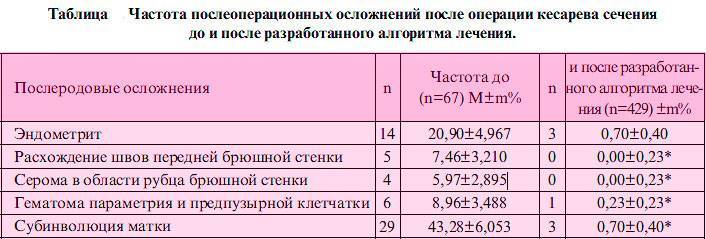
- ВЛИЯНИЕ ФАКТОРОВ РИСКА ПОСЛЕРОДОВЫХ ГНОЙНО-ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ НА ИНВОЛЮЦИЮ МАТКИ В ПОСЛЕРОДОВОМ ПЕРИОДЕ. Устюжанина Н.В., Черемискин В.П., Гребенкин Б.Е. // Медицинский альманах. – 2009. – №4 (9). – С. 145-147.
- ЦИТОЛОГИЯ МАТОЧНЫХ ЛОХИЙ ПРИ ЭНДОМЕТРИТАХ ПОСЛЕ РОДОВ. Куперт M.A., Куперт А.Ф., Солодун П.В. // Acta Biomedica Scientifica. – 2004. – №2. – С. 172-175.
- УКРЕПЛЕНИЕ ЗДОРОВЬЯ ЖЕНЩИН В ПОСЛЕРОДОВОМ ПЕРИОДЕ СРЕДСТВАМИ ОЗДОРОВИТЕЛЬНОЙ ФИЗИЧЕСКОЙ КУЛЬТУРЫ. Тхакумачева Ю.Б. // УДК 612.63:796 ББК 57.1 Т 92.
- ВОССТАНОВЛЕНИЕ МАССЫ ТЕЛА ПОСЛЕ РОДОВ ПРИ ЕЕ ПАТОЛОГИЧЕСКОМ УВЕЛИЧЕНИИ ВО ВРЕМЯ БЕРЕМЕННОСТИ. Покусаева В.Н. // Пермский медицинский журнал. – 2013. – №4. – С. 22-28.
-
Анализ инфекционно-воспалительных осложнений у родильниц. Басиладзе Е.Н. // Материалы VII Российского форума «Мать и дитя». М. — 2005. С. 728.
-
Клинико-лабораторное изучение особенностей микрофлоры влагалища у женщин в послеродовом периоде в норме и при патологии (субинволюция матки, послеродовый эндометрит). Маевская Н.Ф. и др. // IV Всероссийская междисциплинарная научно-практическая конференция. Санкт-Петербург. — 2006. — 975.
-
Диагностика и лечение послеродового эндометрита. Горин В.С. и др. // Акушерство и гинекология. — 2001. — № 6. С. 10–13.
Популярные вопросы
Здравствуйте, Оксана Анатольевна! После родов проблема сухого влагалища (малышке 3 месяца). Совершенно перестала выделяться смазка. Кормлю грудью, месячных еще не было. Возраст 44 года. С мужем интимные отношения после родов очень дискомфортны. Чем можно воспользоваться в моем случае, при ГВ? Заранее спасибо!
Здравствуйте! Порекомендую воспользоваться гелем Гинокомфорт с экстрактом мальвы, это создаст дополнительное увлажнение , предаст эластичность и уменьшит ранимость слизистых половых путей. Средство не влияет на лактацию. Гель применяют по 1 дозе 1 раз в день без ограничений по длительности использования.
У меня беременность сроком 13 недель и у меня выделение с запахом и коричневого цвета, что делать?
Появление выделений с примесью крови при беременности — крайне опасная ситуация , которая может быть проявлением угрозы прерывания беременности. Как можно скорее обратитесь на консультацию к акушеру- гинекологу.
Могут ли ровно через месяц после родов начаться месячные при грудном вскармливании. 21 числа начались, сегодня 27 они прям начали с самого утра сильно лить. В больницу боюсь обращаться, да и ребёнка не с кем оставить.
Здравствуйте! Кровянистые выделения из половых путей в норме продолжаются до 43 дня, интенсивность выделений может меняться. Для исключения других причин послеродового кровотечения, например, остатков плаценты или лохиометры, Вам необходимо выполнить УЗИ органов малого таза.
Здравствуйте. В послеродовых выделениях увидела сгусток, похожий даже наверное на кусок плоти, очень плотный бордовый сгусток. Что это такое?
Здравствуйте! Лохии после родов в норме сохраняются до 43 дней, характер их может меняться от кровянисто-слизистых до сукровичных. При сокращении матки в выделениях могут присутствовать сгустки крови. Для исключения остатков плацентарной ткани можно выполнить УЗИ
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Что такое послеродовый период?
Послеродовым называется период, в течение которого заканчивается обратное развитие тех органов и систем, которые подверглись изменениям в связи с беременностью и родами. Обычно этот период с учетом индивидуальных особенностей течения беременности и родов продолжается 6-8 недель. Исключением являются молочные железы, функция которых достигает своего максимального развития в течение первых дней послеродового периода и продолжается во время лактации.
Основной задачей послеродового периода является профилактика инфекционных осложнений у женщины и новорожденного
В связи с этим особо важное значение имеет соблюдение женщиной правил личной гигиены. Проникновение инфекции в половые пути и молочные железы представляют большую опасность для здоровья мамы и малыша
Применение препарата после родоразрешения
В современной медицине окситоцин широко применяется и в послеродовом периоде. Его назначают:
- после операции кесарева сечения для предупреждения обильного кровотечения;
- после естественных родов для восстановления матки;
- в первые дни после родоразрешения для стимуляции лактации и предотвращения лактостаза.
Некоторые акушеры-гинекологи считают, что искусственный окситоцин снижает выработку собственного гормона, что в последующем может негативно отразиться на грудном вскармливании. Для того, чтобы избежать проблем с лактацией, необходимо как можно раньше начинать прикладывать ребенка к груди. Грудное вскармливание стимулирует выработку собственного окситоцина и ускоряет процесс инволюции (восстановления) матки, поэтому необходимость применения синтетического препарата отпадает.
Чтобы ребенок с первыми порциями материнского молока получал все необходимое для роста и развития, женщине желательно сразу же начать принимать комплексы для кормящих мам, например, Прегнотон Мама. Он содержит 16 важных для новорожденного ребенка веществ, в том числе фолиевую кислоту, железо, йод, Омега-3 полиненасыщенные жирные кислоты.
Обезболивающие после кесарева: виды и особенности
Обезболивающие после операции кесарева сечения используют при умеренной и сильной боли, так как болевой синдром не только плохо переносится женщиной, но и угнетает образование молока. При этом всегда учитывают риск для ребенка при кормлении его грудью, а также сопутствующие заболевания у роженицы. Есть особенности приема таблеток, введения препарата в уколах или свечах.
Таблетки
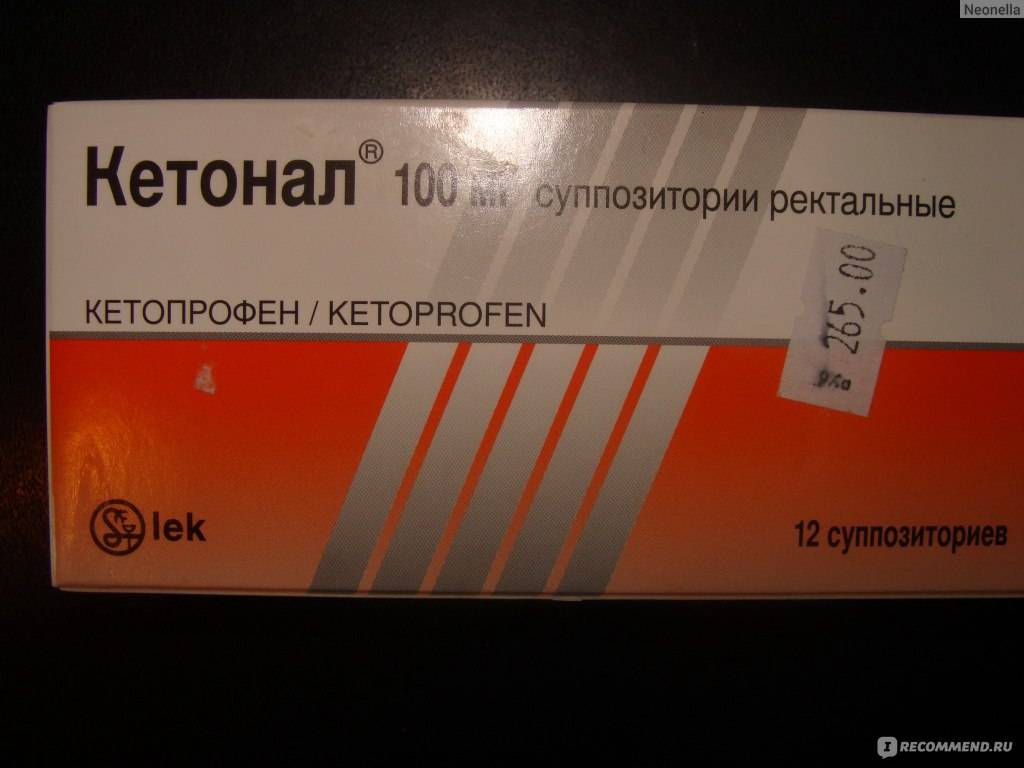
Применение таблеток целесообразно при умеренных болевых ощущениях, когда боль можно терпеть, так как начала их действия можно ожидать не ранее, чем через полчаса. Чтобы увеличить скорость обезболивания, обычные таблетки (не капсулы и не продленного действия) можно измельчить и запить половиной стакана теплой воды. Не рекомендуется выбирать таблетки из группы нестероидных противовоспалительных (например, Ибупрофен, Кетонал) при гастрите, язвенной болезни, колите.
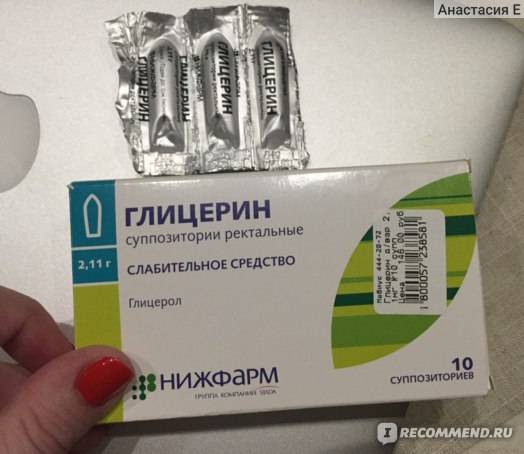
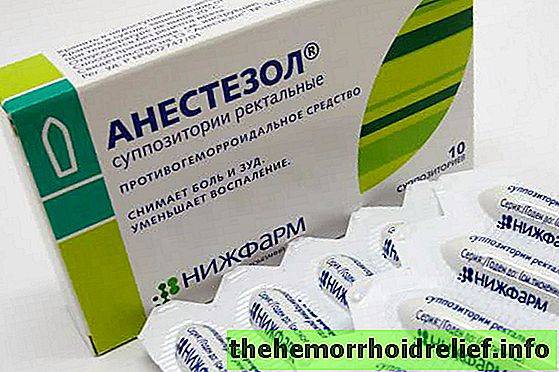
Свечи
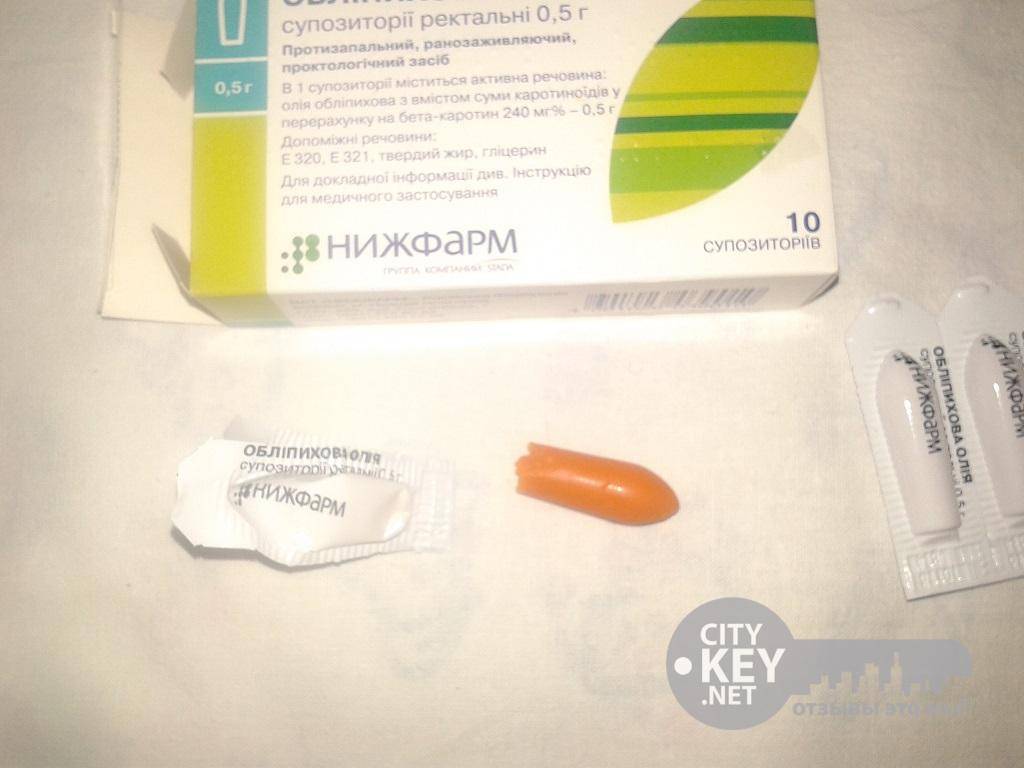
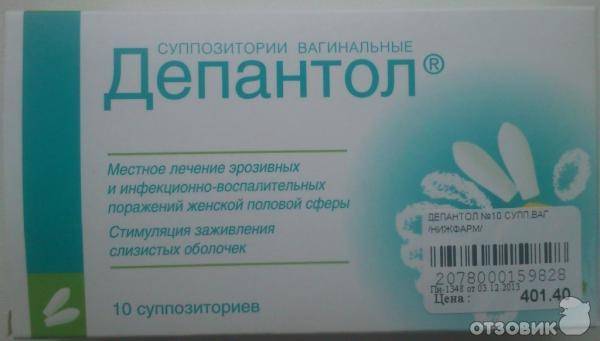
Обезболивающие свечи часто рекомендуют после кесарева сечения в первые дни после операции, так как они хорошо снимают болевые ощущения в области послеоперационной раны на матке. Особенностью использования является необходимость предварительного очищения кишечника, так как возможен рефлекторный позыв на опорожнение прямой кишки.
Ставят свечи обязательно в положении лежа на боку, согнув ноги. Для облегчения введения суппозитория его острый конец и область заднего прохода смазывают любым детским кремом или маслом. Затем необходимо постараться поставить свечу как можно более глубже и полежать не менее получаса.
1 из 4
 Наденьте одноразовые латексные перчатки
Наденьте одноразовые латексные перчатки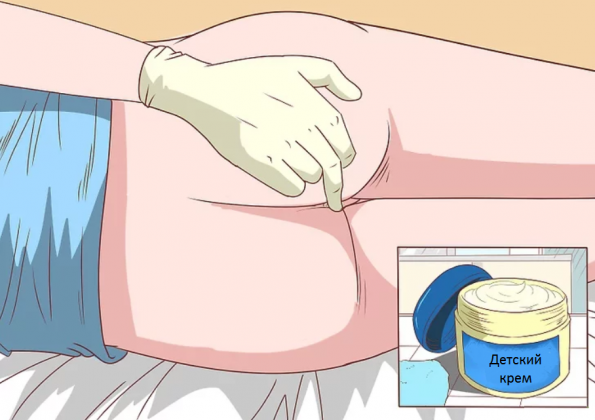 Смажьте область вокруг ануса детским кремом
Смажьте область вокруг ануса детским кремом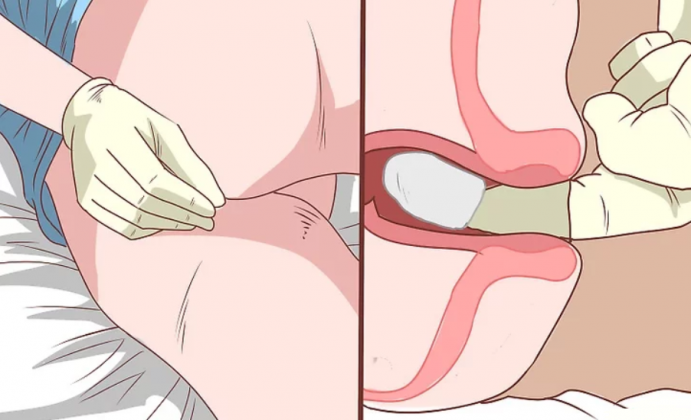 Поставить свечу как можно более глубже
Поставить свечу как можно более глубже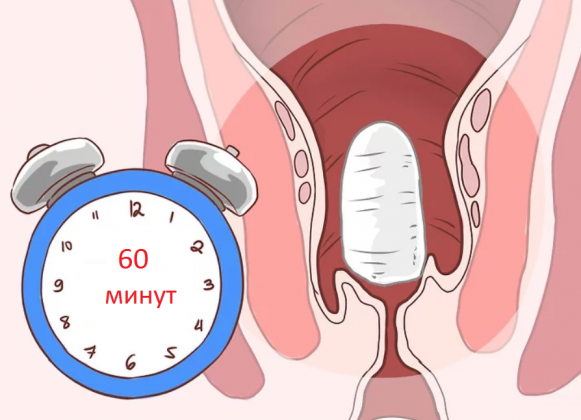 Полежать не менее получаса
Полежать не менее получаса
Начало обезболивающего эффекта обычно наступает через 20-30 минут и достигает максимума к первому часу.
Уколы
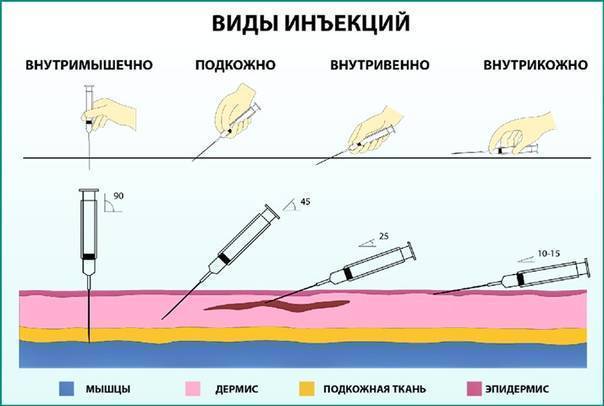
Уколами для обезболивания после операции пользуются при сильном болевом синдроме или приступе боли, так как они быстрее всего начинают действовать. При внутримышечном введении облегчение наступает через 5-15 минут в зависимости от препарата и дозировки, а укол в вену снимает болезненность сразу.
Для усиления и продления эффекта одновременно могут быть назначены таблетки, свечи или наружные формы (гели, мази) при мышечной или неврологической боли.
Гели, мази, растирки
Применение местных препаратов целесообразно при суставной, поясничной боли, а также в некоторых случаях ими пользуются при зубной и головной. Добиться уменьшения болевых ощущений в области шва после кесарева сечения помогают мази с рассасывающим и ранозаживляющим эффектом.
При возможности выбора всегда лучше перейти на наружные формы, так как они преимущественно действуют в месте нанесения и только совеем незначительная часть проникает в кровь, а значит, и в грудное молоко.
Список разрешенных препаратов
- Препараты, содержащие парацетамол, снижают температуру и болевые ощущения, а также способствуют стиханию воспалительных процессов. Основная часть покидает организм спустя пару часов после приема.
- Препараты на основе ибупрофена работают при зубной боли, неприятных ощущениях в суставах и мышцах. Свечи и таблетки снимают температуру и помогают справиться с симптомами ОРВИ. При применении лекарственных средств в молоко попадает менее одного процента действующего вещества – это совершенно безопасно для младенца.
- Из спазмолитиков, то есть препаратов, расслабляющих гладкую мускулатуру и снимающих спазмы, при грудном вскармливании разрешена но-шпа. Препарат устраняет неприятные ощущения в кишечнике, может быть использован при спазмах в желудке или почечной колике.
- Если кормящей маме нужно полечить кариес или удалить зуб, для обезболивания этих процессов можно использовать инъекции ультракаина или лидокаина. Они быстро обеспечивают обезболивающий эффект и после этого так же быстро выводятся из организма.
- При особо сильном болевом синдроме допускается прием «Кеторола» (он же известен под названиями «Кетанов» и «Кетальгин»). Это нестероидное противовоспалительное средство быстро дает обезболивающий эффект. Применяется при мигренях и менструальных болях. Через два часа после приема попадает в грудное молоко, однако его концентрация настолько мала, что даже американские и европейские медики допускают прием «Кеторола» кормящими матерями.
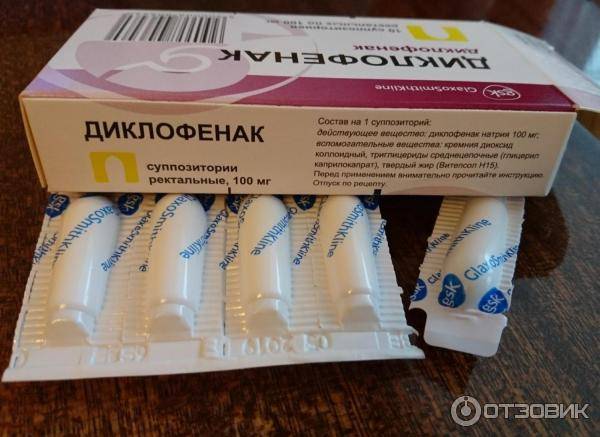
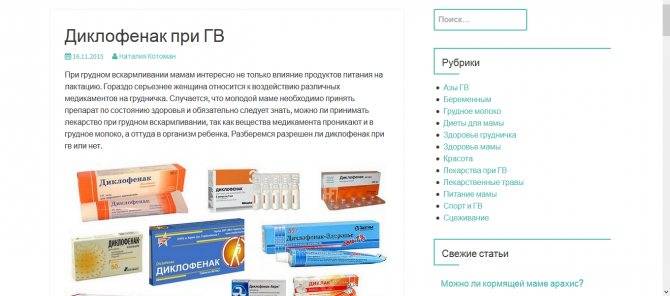
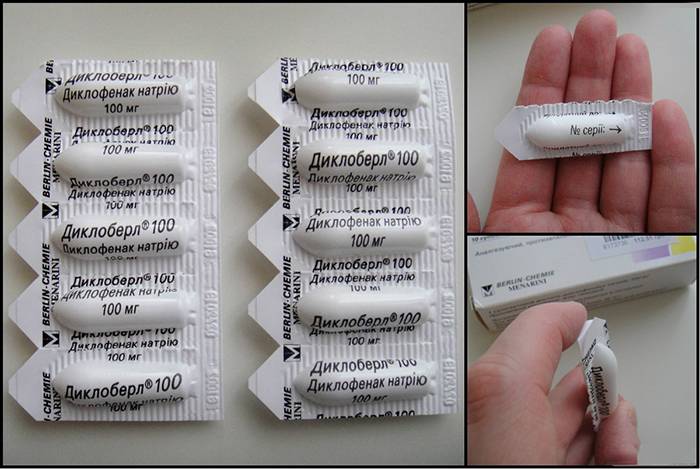
- Диклофенак. Если боль появилась вследствие ушиба, растяжения или другой «спортивной» травмы, врачи предлагают использовать специальные противовоспалительные обезболивающие мази. Вещество никак не влияет на качество и количество молока, быстро выводится из организма. Диклофенак противопоказан людям с высоким артериальным давлением или язвенной болезнью.
Лекарства и кормление грудью –
Принимая решение о назначении лекарственного препарата кормящей женщине врач учитывает –
- показатель токсичности препарата,
- дозу и длительность приема препарата,
- возраст ребенка, находящегося на грудном вскармливании,
- объем потребляемого молока,
- влияние препарата на лактацию.
Кроме того, есть способы уменьшения попадания лекарства с молоком к ребенку. Первые два варианта – это временное прекращение вскармливания, либо отказ от кормления ребенка во время пиковых концентраций препарата в плазме крови (в этом случае здесь необходима консультация с врачом, т.к. без него не разберетесь что к чему). Третий вариант – прием препарата во время самого длительного сна ребенка.
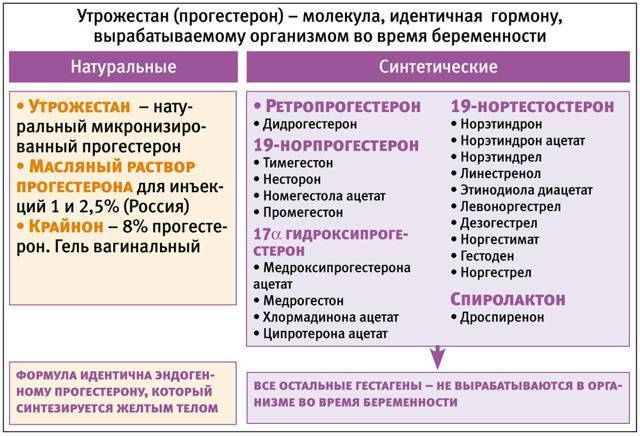
Тем не менее, существует ряд наиболее безопасных препаратов для кормящих женщин, которые, по сути, те же самые, что и препараты для беременных. Эти препараты перечислены в таблице 1.
Какое обезболивающее можно принять во время лактации?
Большинство современных мамочек предпочитает грудное вскармливание для своего чада, ведь нет ничего полезнее для грудничка, чем мамино молочко. Поэтому обычно лактация продолжается до года, а в некоторых случаях и дольше. Но ведь в этот продолжительный период жизни мамы могут возникнуть сильные боли, требующие неотложного приема обезболивающего препарата. Как быть в таких ситуациях?
Анальгетик для кормящей матери
Каждая мама знает, что пока она кормит ребеночка грудью, медикаментозные препараты лучше не принимать. Но ситуации бывают разные, а болевые синдромы достаточно сильные, чтобы их смиренно терпеть. Компоненты любого лекарственного средства концентрируются в грудном молоке и попадают в организм ребенка при лактации. Если у взрослых они выводятся из организма, то у детей накапливаются в тканях органов, что иногда приводит к серьезным заболеваниям.
Поэтому обезболивающее при грудном вскармливании должно подбираться только квалифицированным медиком, который назначит оптимальный препарат и его дозу. Сегодня есть анальгетики, которые относительно безвредны для малыша и способны временно унять боль у его мамы.
Какие обезболивающие можно принять при лактации?
Кормящим мамам можно устранить боль следующими нестероидными препаратами, которые не только подавляют болевой синдром, но и обладают противовоспалительным действием:
- Напроксен;
- Ибупрофен;
- Кетопрофен.
Спастическую боль могут безопасно для ребенка унять следующие лекарственные средства:
- Но-шпа;
- Кетанов;
- Парацетамол;
- Кеторол.
При обезболивании в стоматологии применяются Ультракаин или Лидокаин, которые быстро выводятся из организма кормящей матери и никак не вредят состоянию малыша.
В любом случае лучше заранее узнать период выведения того или иного препарата, для чего стоит проконсультироваться с медиком или прочитать прилагаемую инструкцию.
В следующем блоке рассмотрим, какие обезболивающие при лактации лучше подойдут для конкретных случаев.
- При головной боли. Для снятия такого болевого синдрома лучше выпить Парацетамол (он же Эффералган, Панадол, Калпол), Кетанов или Но-шпу.
- При мигрени. При сильном приступе мигрени воспользуйтесь Зомигом, Дигидроэрготамином или Ризатриптаном, но только после консультации невролога или терапевта. Содержащиеся в них вещества, попадая в организм ребенка, могут вызвать у него тяжелые побочные эффекты (рвота, тошнота, судороги).
- При болях в суставах. В таких целях лучше принять Ибупрофен, Кетарол, Кетопрофен или Напроксен. Первые два препарата выпускаются также в виде ректальных свечей и гелей, что делает их применение более удобным, целенаправленным и безопасным.
- При болезненных месячных. При грудном вскармливании боли при месячных отсутствуют, так как в процессе лактации вырабатывается гормон, препятствующий застою крови в матке и возникновению болевого синдрома. Но если она все же появилась, примите таблетку Но-шпы. Однако в ближайшее время лучше посетить гинеколога и уточнить причину боли.
- При зубной боли. В стоматологии используют в подобных целях Ультракаин и Лидокаин, которые спустя пару часов выводятся из организма мамы и не причиняют вреда малышу. Нужно понимать, что запущенная боль может спровоцировать образование гноя, а это куда хуже скажется на ребенке, чем любое обезболивающее.
Как правильно принимать?
- Обезболивающее при грудном вскармливании лучше не назначать себе самостоятельно, а предварительно обсудить с медиком. При повторяющихся болях лучше обследоваться для выявления причины возникновения болей;
- принимать анальгетик рекомендовано единоразово, в отдельных случаях курс не должен превышать двух дней;
- всегда уточняйте в инструкции период выведения компонентов препарата из организма. В целях наибольшей безопасности для ребенка можно заменить одно кормление смесью.
Каких компонентов не должно быть?
- Анальгин. Он вызывает у мамы и ребенка анафилактический шок, сильнейшую аллергию, угнетение кроветворения, дисфункцию почек. Поэтому препараты Анальгин, Седальгин, Темпалгин и Пенталгин для кормящей мамы под запретом!
- Цитрамон негативно скажется на работе печени грудничка.
- Фенобарбитал угнетающе воздействует на нервную систему малыша.
- Кофеин ухудшит сон ребенка, малыш будет вести себя возбужденно, плаксиво, начнет часто срыгивать.
- Кодеин угнетает образование молока у мамы.
Окончательные и полные исследования по влиянию того или иного компонента лекарства на детский организм через лактацию до конца не изучены. Ведь возможности провести такие исследования практически нет. Поэтому перед применением любого лекарства нужно несколько раз подумать, оправданны ли такие действия по отношению к вашему малышу.
Меры предосторожности
Кетонал, как и любой медикамент, имеет ряд противопоказаний:
- Гиперчувствительность к основным или вспомогательным веществам;
- Аспириновая астма;
- Язва;
- Язвенный колит;
- Дивертикулёз;
- Хроническое воспаление всех отделов ЖКТ;
- Нарушение гемостаза;
- Заболевания почек с хроническим течением.
Как указано в инструкции, Кетонал запрещён детям до 14 лет, беременным и кормящим мамам.
Под контролем врача принимают препарат люди больные на бронхиальную астму, малокровие, алкоголизм, цирроз. Это ограничение касается пациентов с функциональной недостаточностью печени, почек, сахарным диабетом, гипертонией
С осторожностью используют лекарственное средство при отёках, стоматите, болезнях крови
Иногда после приёма медикамента возникают побочные явления:
- боль в эпигастрии, тошнота, приступы рвоты, стоматит и т. д.;
- головная боль, раздражительность, расстройства сна и речи;
- гипертония, учащение сердечного ритма;
- расстройства зрения, слуха или вкуса;
- сыпь, отдышка, насморк, отёк Квинке.
При появлении вышеописанных или других симптомов прекратите приём препарата и обратитесь к доктору.
Антибиотики для беременных –
Очень частые вопросы, которые приходится слышать – 1) можно ли беременным пить антибиотик, 2) какие антибиотики можно беременным. В данном случае первыми препаратами выбора являются так называемые «бетта-лактамные антибиотики» (например, группа пенициллинов), к которым относится в том числе и амоксициллин или Амоксиклав. Далее идут антибиотики группы цефалоспоринов, а также такой антибиотик группы линкозамидов как Клиндомицин.
Запрещены к применению антибиотики следующих групп: тетрациклины и фторхинолоны
С осторожностью (нежелательно, но в некоторых случаях можно) – сульфаниламиды и некоторые представители аминогликозидов. Перед началом приема антибиотиков лучше всего обсудить это с лечащим акушером-гинекологом
В таблице №1 вы увидите список наиболее безопасных антибиотиков (категория безопасности «В»).