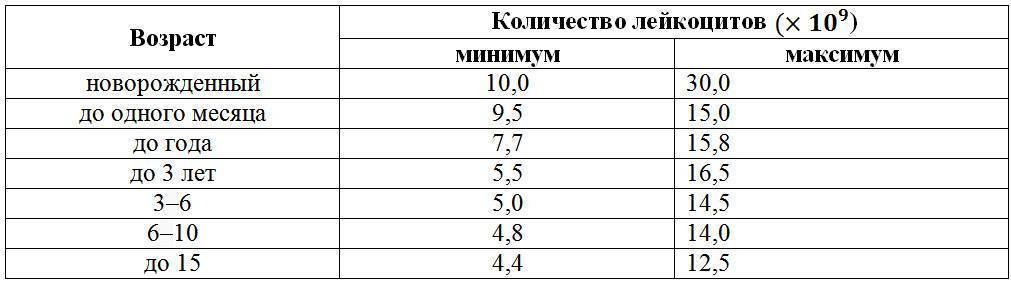
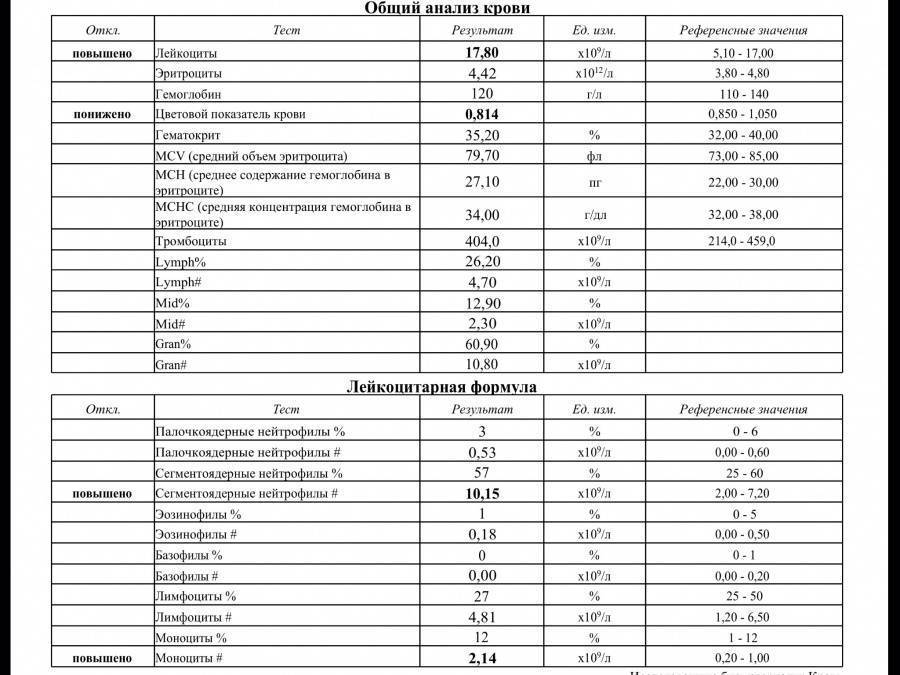
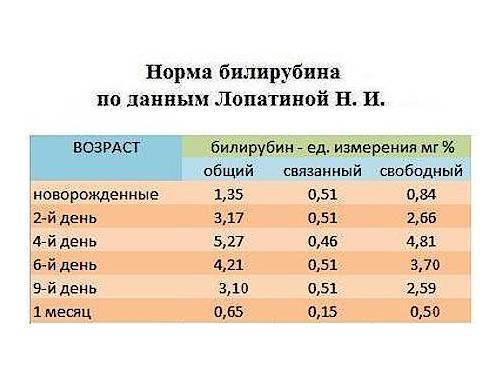
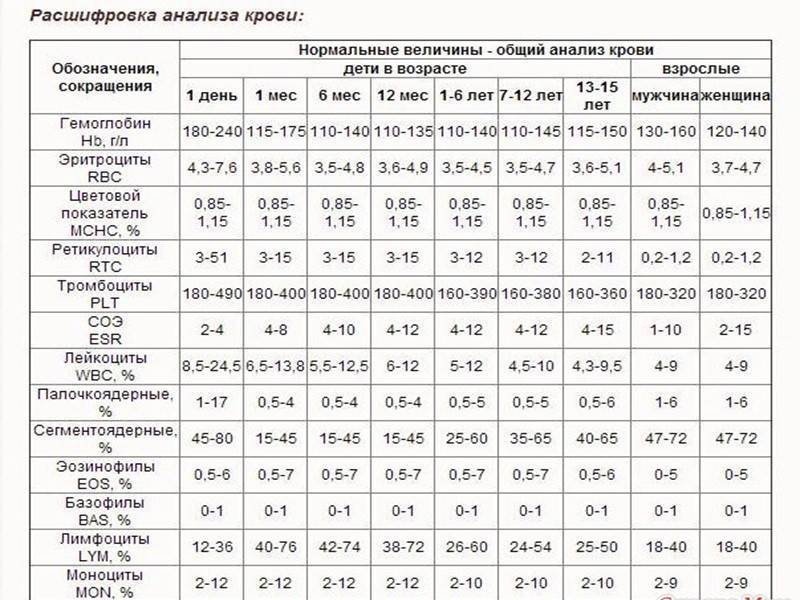
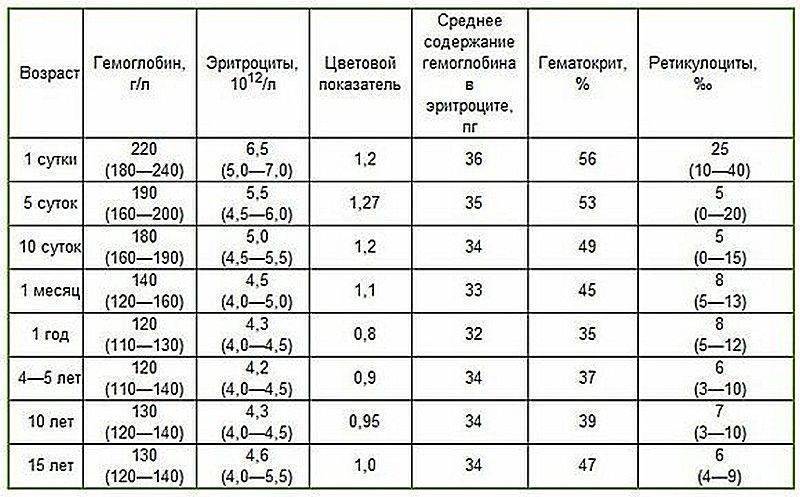
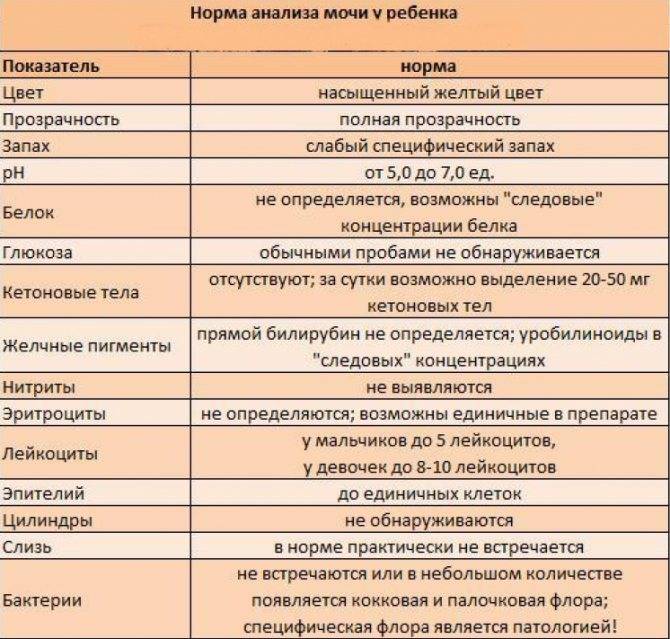
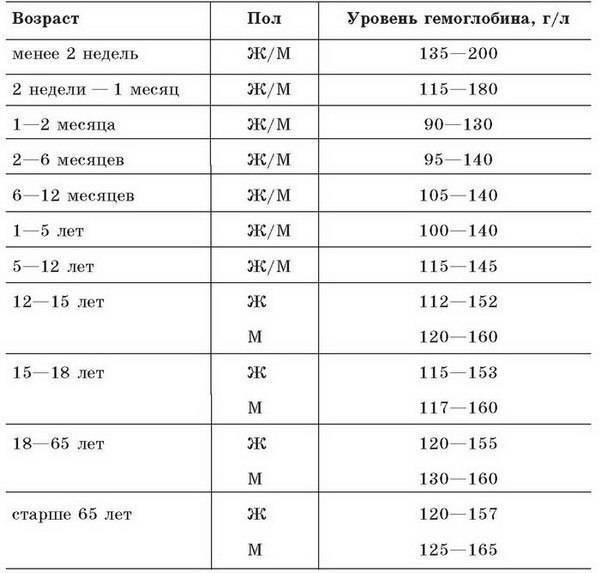
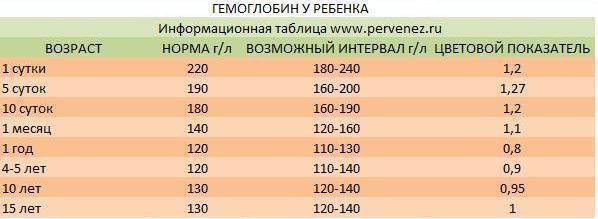
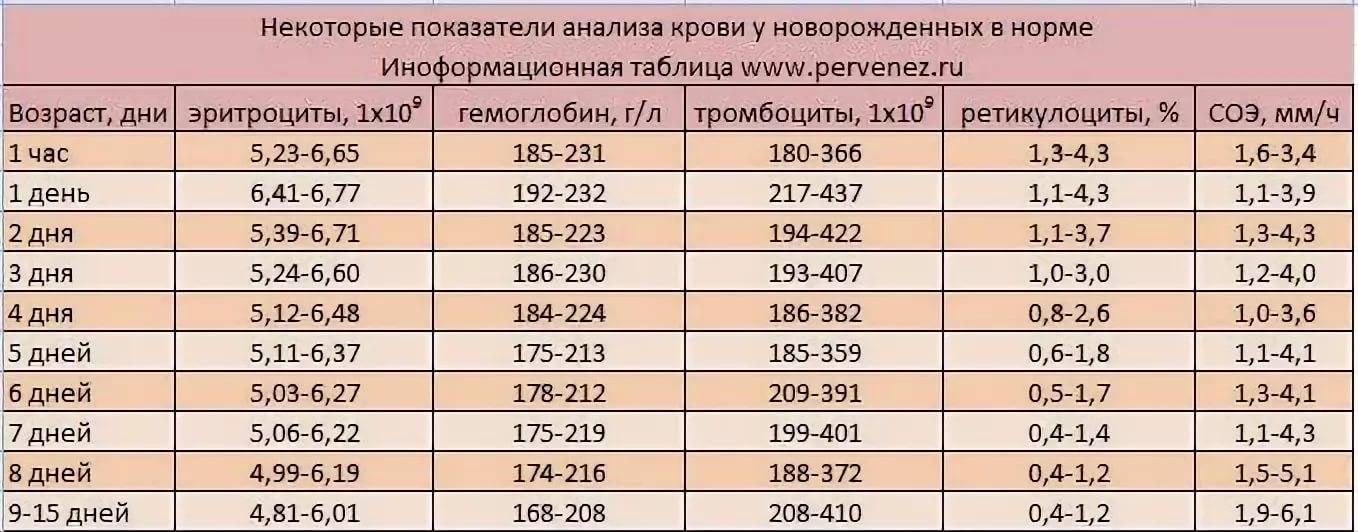
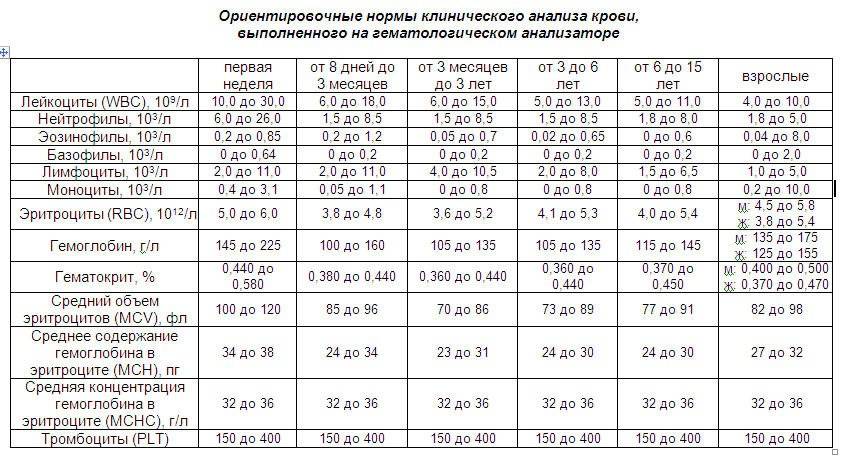
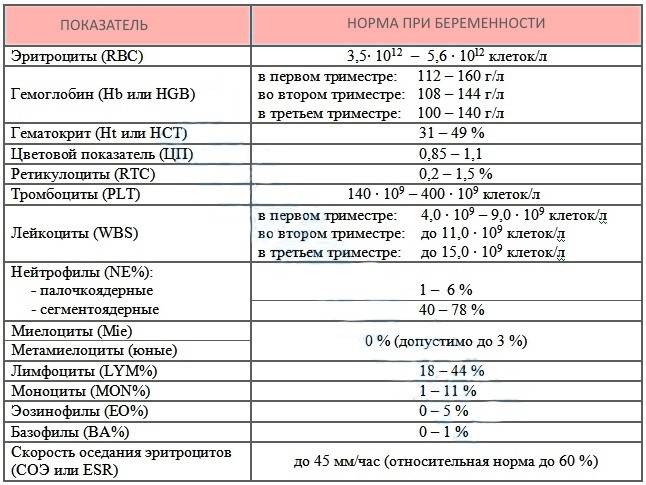
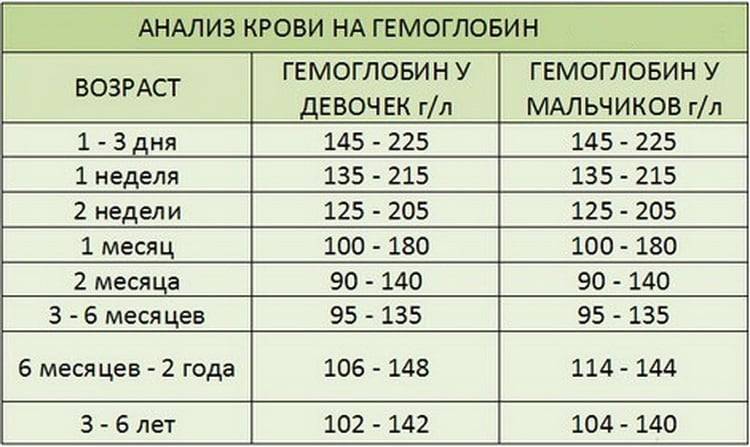
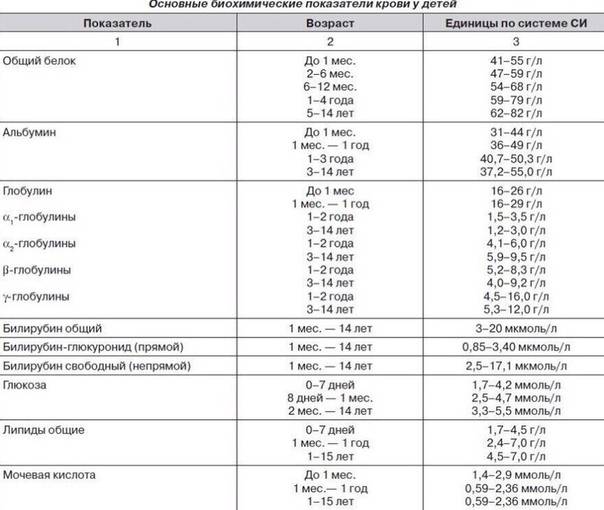
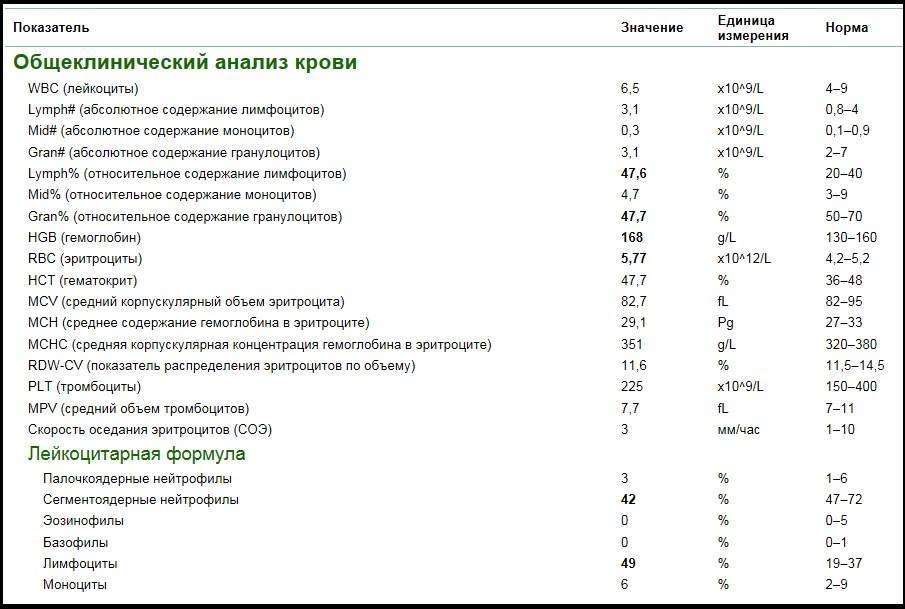
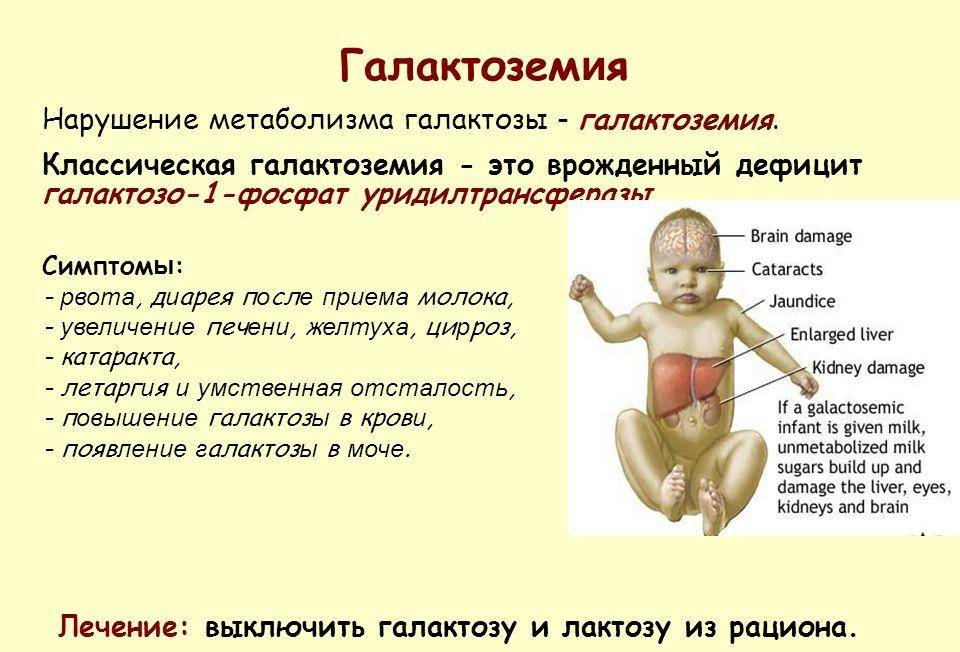
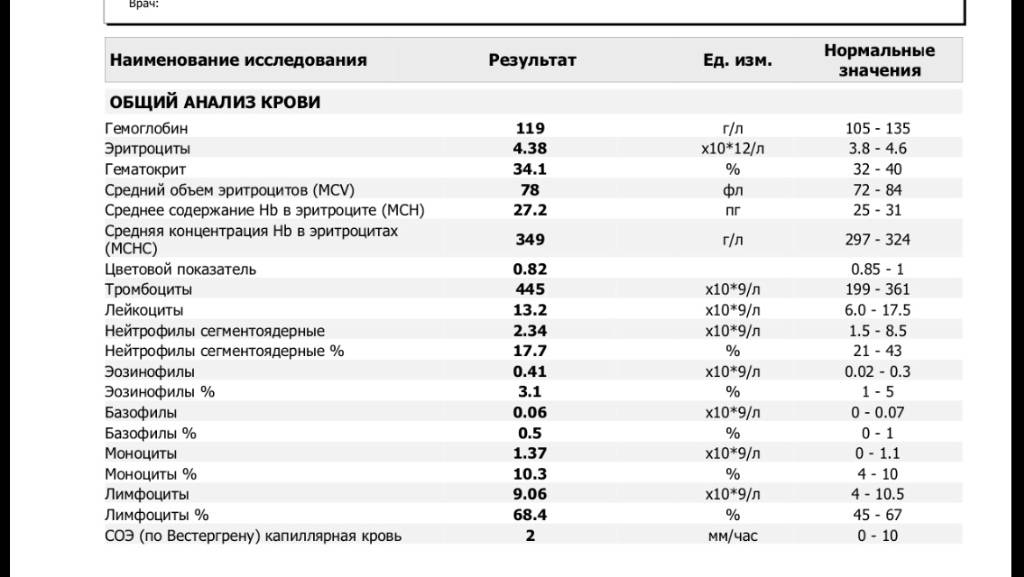
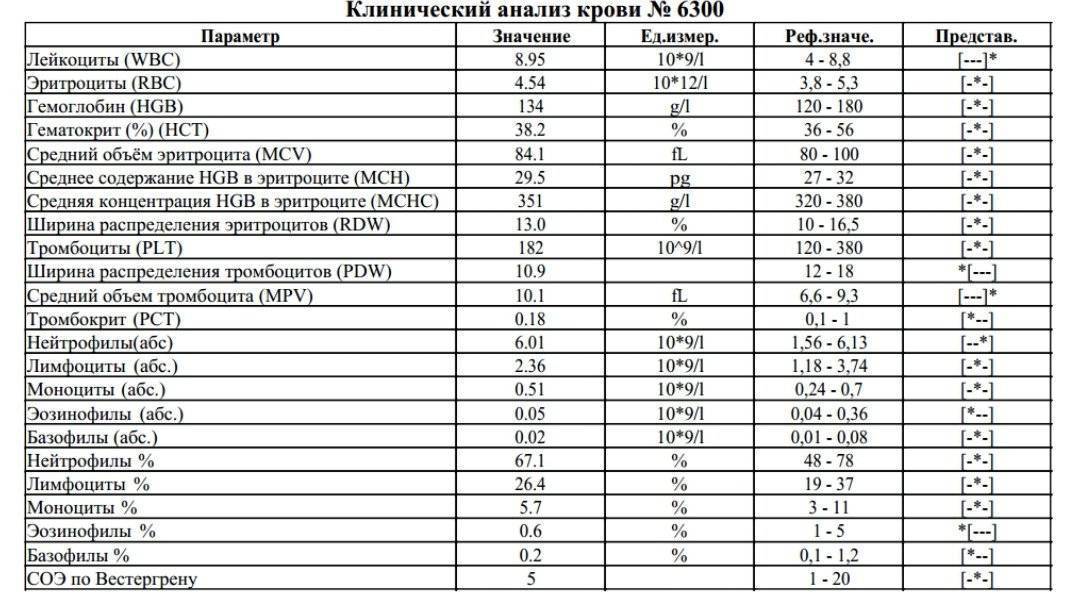
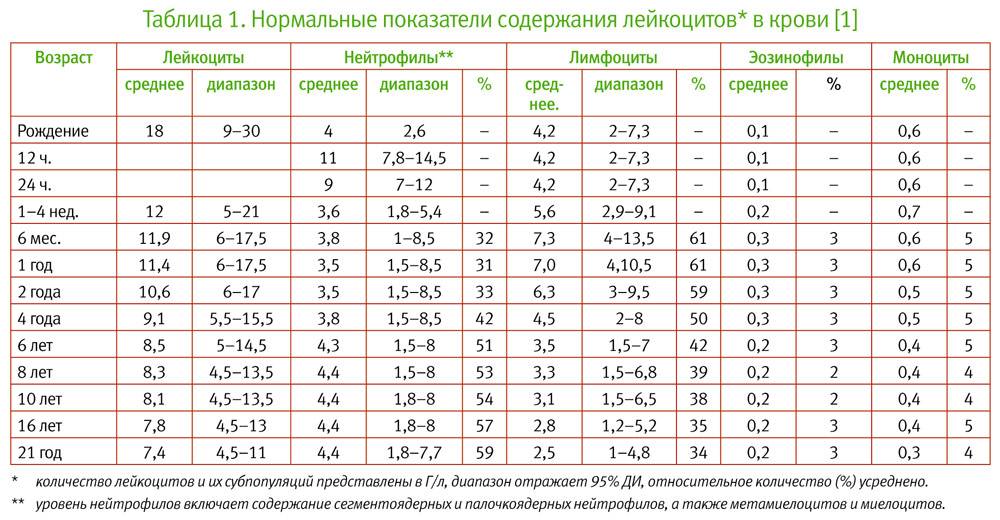
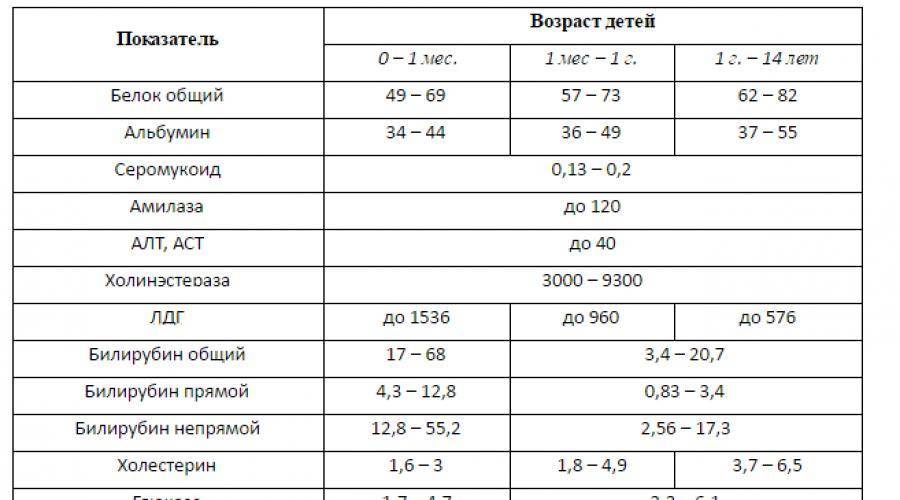
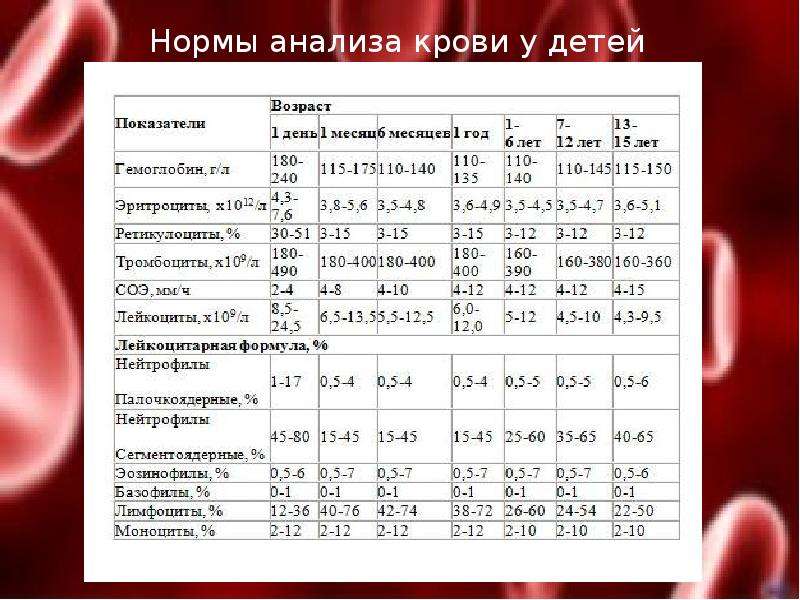
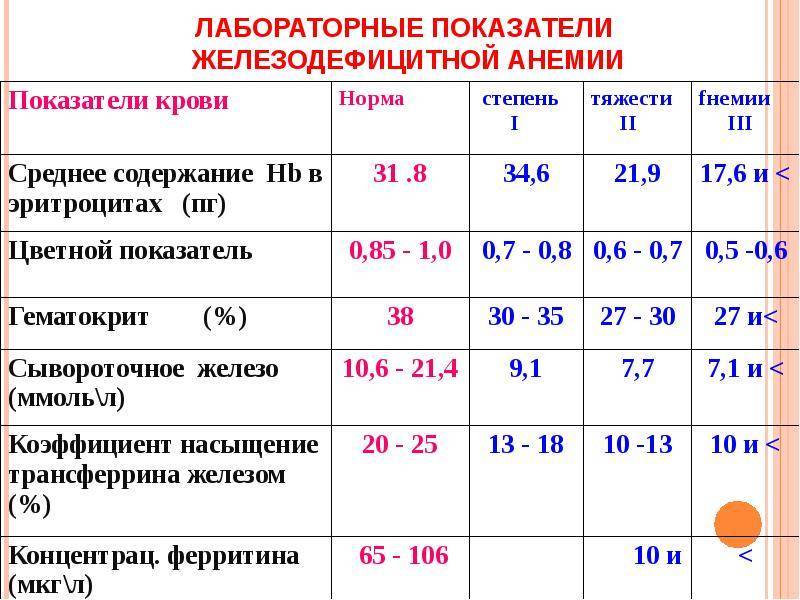
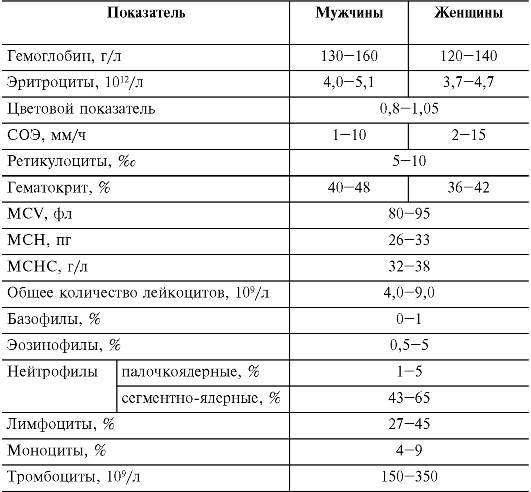
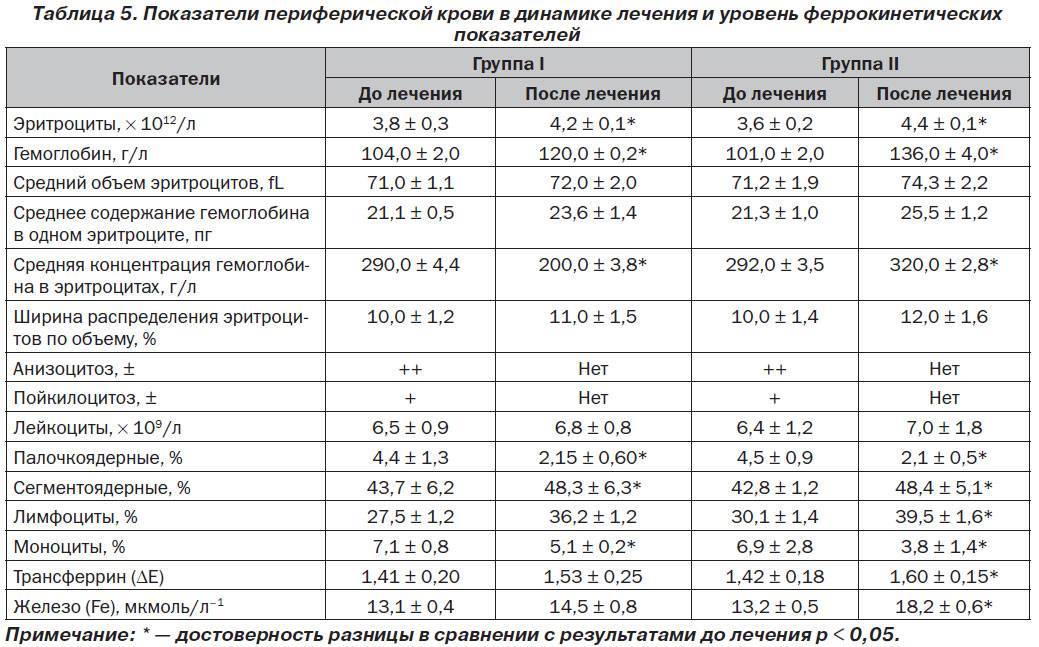
Расшифровка анализа крови MCH
Повышение показателя MCH
Если МСН превышает верхнюю допустимую границу, то это свидетельствует о наличие в организме патологического процесса. Диагностика основного заболевания, которое спровоцировало это изменение, проводится после выяснения причины. В большинстве случаев, подобный скачок наблюдается при гиперхромии. Это термин обозначает состояние, для которого характерно повышение гемоглобина в эритроцитах. Как правило, оно развивается при наличии у человека какого-либо вида анемии.
Показатель МСН в крови увеличивается при следующих состояниях:
- Выраженный лейкоцитоз.
- Превышение нормы по количеству жиров.
- Увеличение числа гепаринов.
- Разрушение эритроцитов, вызванное рядом болезней (малярия, отравление некоторые ядами или химикатами, гемолитическая анемия, системная красная волчанка, поражение почек, токсоплазмоз, системная склеродермия, вирусные гепатиты В и С).
Прочими этиологическими факторами, которые могут стать причиной повышения МСН, являются:
- Поражение печени (особенно гепатит и цирроз)
- Чрезмерное распитие алкогольных напитков и терминальные стадии алкоголизма.
- Лейкоз.
- Новообразования (как злокачественные, так и доброкачественные), локализованные в кровяном русле и других внутренних органах.
Помимо этого, высокий показатель гемоглобина отмечается у лиц, страдающих от гипертиреоза. Это болезнь эндокринной системы, характеризующееся поражением щитовидной железы. Её основными симптомами служит увеличение органа в размерах, экзофтальм, повышенная физическая активность, эмоциональная лабильность, чрезмерный аппетит, потеря веса, ненормальная активность и ускоренный метаболизм. Нередко эта патология диагностируется у жителей эндемичной зоны, в которой по природным условиям низкая концентрация йода.
Понижение показателя MCH
Если расшифровка анализа крови МСН показала снижение этого показателя, то такой результат свидетельствует о наличии другой формы малокровия — анемии по гипохромному типу. Самой распространённой разновидностью этой патологии служит железодефицитная анемия, характеризующаяся недостаточным усвоением железа.
При снижении взаимосвязи Fe с гемоглобином происходит заметное изменение нормальных показателей клинического анализа крови. В большинстве случаев, это свидетельствует о следующих заболеваниях:
- Очаг воспаления, локализованный в любой части организма.
- Расстройство обменных процессов, затрагивающих обмен железа.
- Гиповитаминоз, вызванный недостаточным питанием, внутренними патологиями и прочими этиологиями.
- Интоксикационный период, возникший на фоне длительного отравления свинцом.
Снижение МСН оказывает сильное влияние на нормальное протекание биохимических процессов, в результате чего значительно ухудшается состояние человека. Как правило, на фоне этого возникает быстрая утомляемость, слабость, бледность кожных покровов, сухость кожи, ломкость волос и ногтей. Нередко появляется ощущение немоты в верхних и нижних конечностях, язвы в углах рта и нарушение сердечного ритма.
Выявив любые нарушения в показателях МСН, необходимо немедленно обратиться в квалифицированному врачу. Только он, на основании полученных лабораторных данных, сможет поставить точный диагноз и подобрать наиболее эффективную методику лечения.
Как проводится исследование
Для получения данных о МСН в анализе крови осуществляется забор крови из вены. В редких случаях возможно использование капилляров пальца (сейчас практически не используется, так как отличается меньшей точностью и информативностью). Данная процедура выполняется медицинской сестрой или работником лаборатории, имеющим соответствующее образование и лицензию на осуществление этой деятельности. Её длительность составляет не более 5 минут и сопровождается незначительной болезненностью и дискомфортом в месте прокола. Однако неприятные ощущения быстро исчезают, а на месте прокола может остаться небольшой синяк. Лицам, испытывающим страх от вида крови, настоятельно рекомендуется отвернуться и не смотреть на руку до окончания процедуры. Но для предотвращения потери сознания и быстрого введения в чувство в кабинете всегда присутствует ватный диск и нашатырь. Забор крови проводится в несколько последовательных стадий:
- Наложение резинового или тканевого жгута с фиксаторами на предплечье пациента, который должен немного поработать кулаков (несколько раз сжать и разжать руку для лучшего наполнения сосудов).
- Лаборант или медсестра выбирает наиболее подходящую вену и обрабатывает кожу спиртовым тампоном.
- Введение иглы в вену, по которой кровь поступает в шприц или специальную пробирку. Зачастую, набирается не более 5 мл.
- Извлечение иглы и накладывание на место прокола ватки, смоченной в спирте.
Для предотвращения появления кровоподтёков или формирования синяков, пациента просят на несколько минут прижать предплечье к плечу. На этом процедура заканчивается и медицинский работник подписывает пробирку, после чего полученный материал размещается в анализаторе. Его использование даёт возможность в автоматическом режиме подсчитать все виды кровяных клеток, включая эритроциты. Полученные данные отправляются лечащему врачу, после чего начинается расшифровка анализа крови МСН.
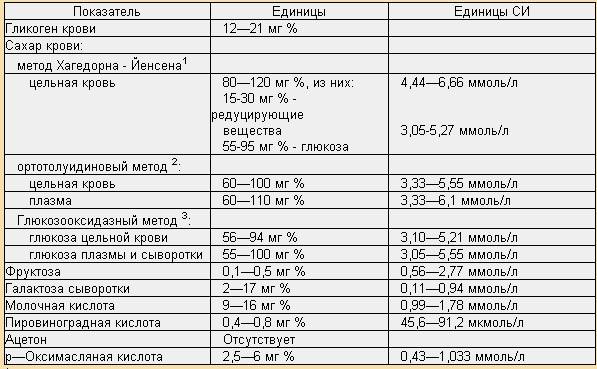
Анализ крови на уровень мочевой кислоты
Мочевая кислота – это окончательный продукт распада пуринов. Ежедневно человек получает пурины вместе с продуктами питания, преимущественно с мясными продуктами. Затем с помощью определенных ферментов, пурины перерабатываются с образованием мочевой кислоты.
В нормальных физиологических количествах мочевая кислота нужна организму, она связывает свободные радикалы и защищает здоровые клетки от окисления. Кроме того, она так же, как и кофеин, стимулирует клетки головного мозга. Однако повышенное содержание мочевой кислоты имеет вредные последствия, в частности может приводить к подагре и некоторым другим заболеваниям.
Исследование уровня мочевой кислоты дает возможность диагностировать нарушение обмена мочевой кислоты и связанные с этим заболевания.
1
Ревматологическое обследование
2
Ревматологическое обследование
3
Ревматологическое обследование
Когда нужно провести обследование:
- при впервые возникшей атаке острого артрита в суставах нижних конечностей, возникшей без очевидных причин;
- при рецидивирующих атаках острого артрита в суставах нижних конечностей;
- если у вас в роду есть родственники страдающие подагрой;
- при сахарном диабете, метаболическом синдроме;
- при мочекаменной болезни;
- после проведения химиотерапии и/или лучевой терапии злокачественных опухолей (и особенно лейкозов);
- при почечной недостаточности (почки выводят мочевую кислоту);
- в рамках общего ревматологического обследования, необходимого для выяснения причины воспаления сустава;
- при продолжительном голодании, посте;
- при склонности к чрезмерному употреблению спиртных напитков.
Уровень мочевой кислоты
Уровень мочевой кислоты определяют в крови и в моче.
Мочевая кислота в крови называется урекемия, в моче – урикозурия. Повышенное содержание мочевой кислоты – гиперурикемия, пониженный уровень мочевой кислоты – гипоурикемия. Патологическое значение имеет только гиперурикемия и гиперурикозурия.
Концентрация мочевой кислоты в крови зависит от следующих факторов:
- количества пуринов, поступающих в организм с едой;
- синтеза пуринов клетками организма;
- образования пуринов вследствие распада клеток организма из-за болезни;
- функции почек, выводящих мочевую кислоту вместе с мочой.
В обычном состоянии наш организм поддерживает уровень мочевой кислоты в норме. Увеличение ее концентрации так или иначе связано с обменными нарушениями.
Нормы содержания мочевой кислоты в крови
У мужчин и женщин может наблюдаться различная концентрация мочевой кислоты в крови. Норма может зависеть не только от пола, но и возраста человека:
- у новорожденных и детей до 15 лет – 140-340 мкмоль/л;
- у мужчин до 65 лет – 220-420 мкмоль/л;
- у женщин до 65 лет – 40- 340 мкмоль/л;
- у женщин старше 65 лет – до 500 мкмоль/л.
Если превышение нормы происходит в течение длительного времени, то кристаллы соли мочевой кислоты (ураты) откладываются в суставах и тканях, вызывая различные болезни.
Гиперурикемия имеет свои признаки, но может протекать и бессимптомно.
Причины повышения содержания мочевой кислоты:
- прием некоторых лекарственных препаратов, например мочегонных;
- беременность;
- интенсивные нагрузки у спортсменов и людей, занимающихся тяжелым физическим трудом;
- длительное голодание или употребление продуктов, содержащих большое количество пуринов;
- некоторые болезни (например, эндокринные), последствия химиотерапии и облучения;
- нарушенный обмен мочевой кислоты в организме из-за дефицита некоторых ферментов;
- недостаточное выделение мочевой кислоты почками.
Как снизить концентрацию мочевой кислоты
Те, кто болен подагрой, знают, сколько неприятностей может доставить повышенная концентрация мочевой кислоты. Лечение этого недуга должно быть комплексным и обязательно включать прием препаратов, снижающих концентрацию мочевой кислоты в крови (ингибиторы ксантиноксидазы). Рекомендуется употребление большего количества жидкости и снижение потребления продуктов богатых пуринами.
Важно также постепенно избавиться от лишнего веса, поскольку ожирение обычно ассоциируется с повышением мочевой кислоты. Диета должна быть составлена так, чтобы количество продуктов, богатых пуринами было ограничено (красное мясо, печень, морепродукты, бобовые)
Очень важно отказаться от алкоголя. Необходимо ограничить употребление винограда, томатов, репы, редьки, баклажанов, щавеля – они повышают уровень мочевой кислоты в крови. Зато арбуз, наоборот, выводит мочевую кислоту из организма. Полезно употреблять продукты, ощелачивающие мочу (лимон, щелочные минеральные воды).
Акушерство и Гинекология №8-2 / 2012
Оглавление номера
Ранняя диагностика галактоземии у новорожденного
1 декабря 2012
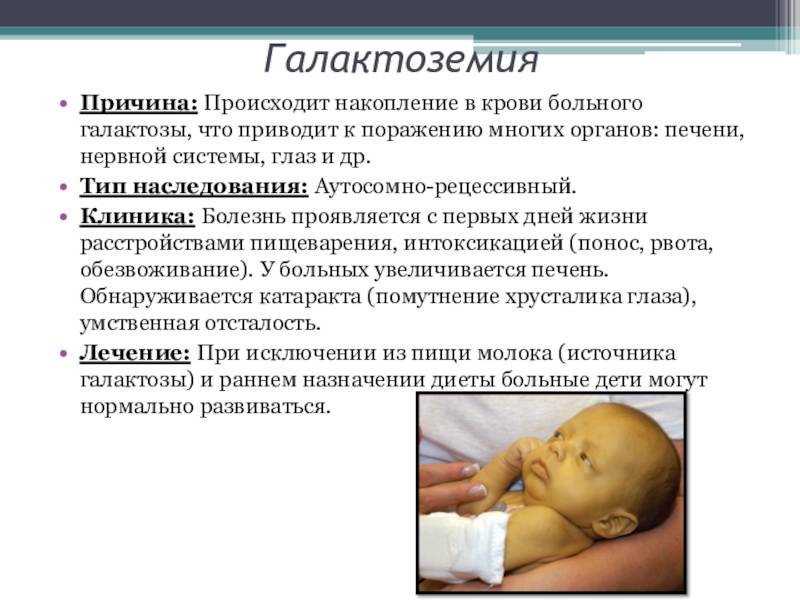
Галактоземия относится к наследственной патологии обмена веществ, патогенетическое лечение которой основано на диетотерапии. Ранняя диагностика и своевременно начатая терапия определяет прогноз и течение заболевания. В статье описан случай классической галактоземии у новорожденного ребенка, показано, что ранняя диагностика заболевания и адекватный подбор этиопатогенетической диетотерапии позволил достигнуть компенсации врожденного дефекта метаболизма галактозы и оптимизировать прогноз дальнейшего развития ребенка.
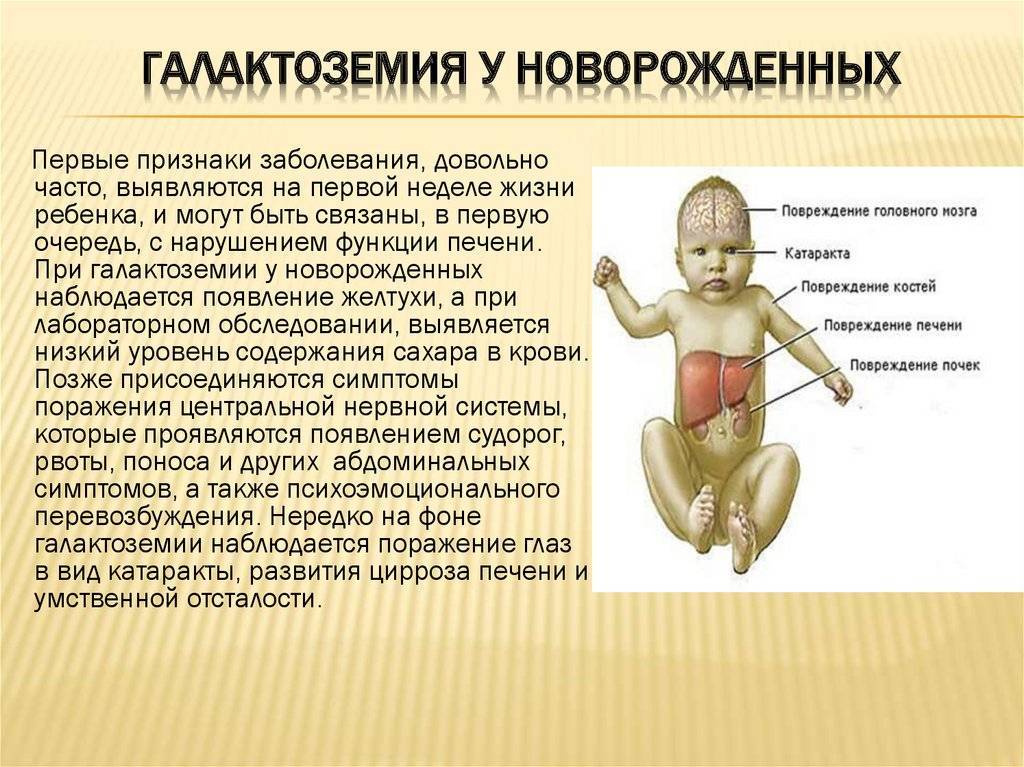
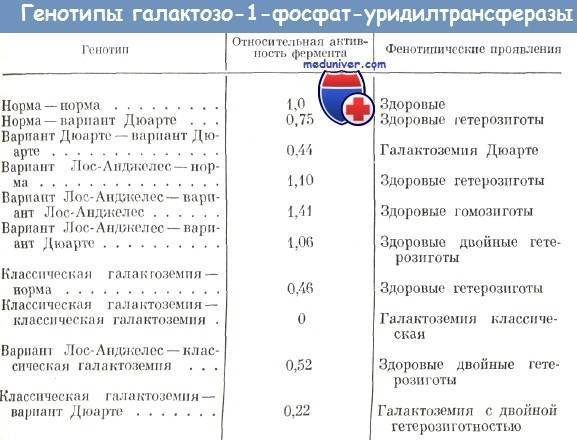
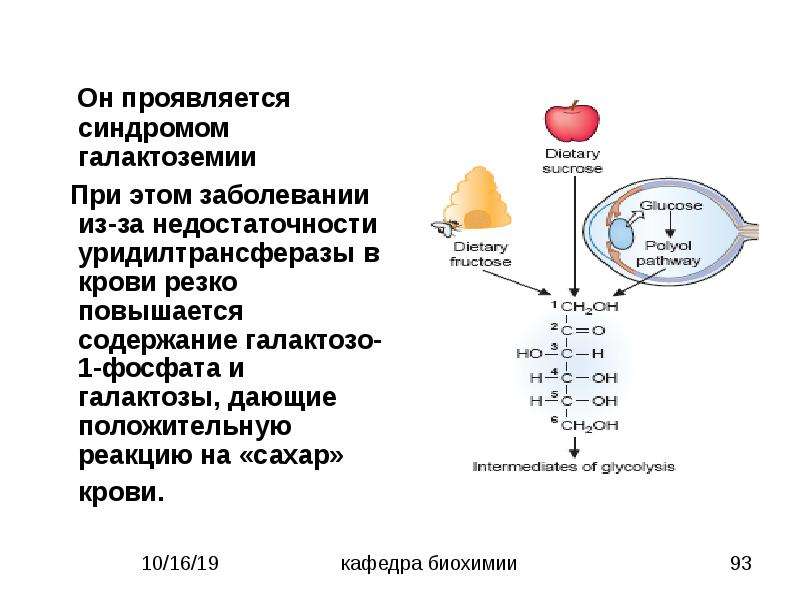
Галактоземия (galactosaemia; греч. gala, galaktos молоко + haima кровь) — наследственное аутосомно-рецессивное заболевание, обусловленное недостаточностью ферментов, участвующих в обмене галактозы. Основным источником галактозы является лактоза – дисахарид, содержащийся в большом количестве в молоке и молочных продуктах. В кишечнике молочный сахар под действием фермента лактазы расщепляется на глюкозу и галактозу, затем галактоза всасывается и в печени превращается в глюкозу. Впервые заболевание описано в 1908 г. Reuss. Детальное описание галактоземии представил в 1917 г. F. Goppert . Первая подробная клинико-биохимическая картина болезни дана Mason в 1935 г. .
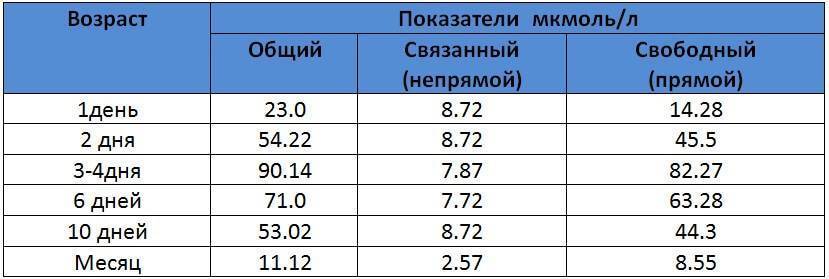
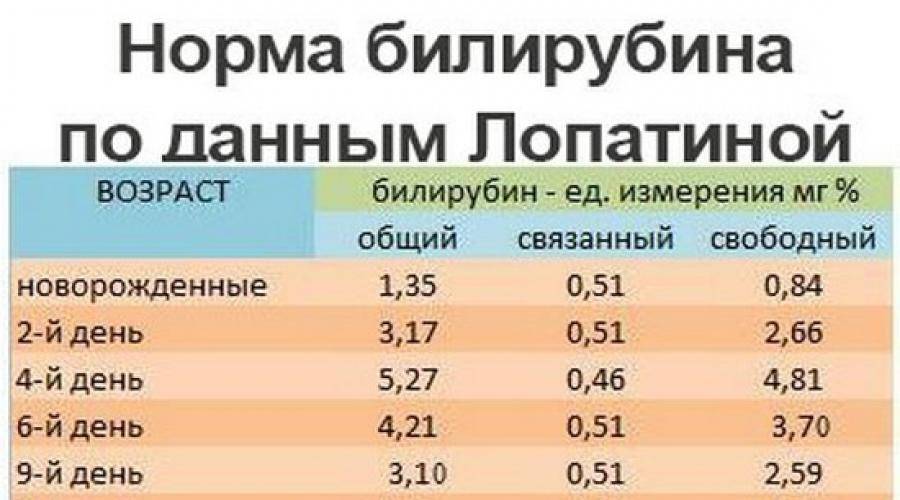
Частота галактоземии в разных популяциях колеблется от 1:187000 до 1:18000, частота носителей гена галактоземии (гетерозигот) в популяции составляет 1:300 .
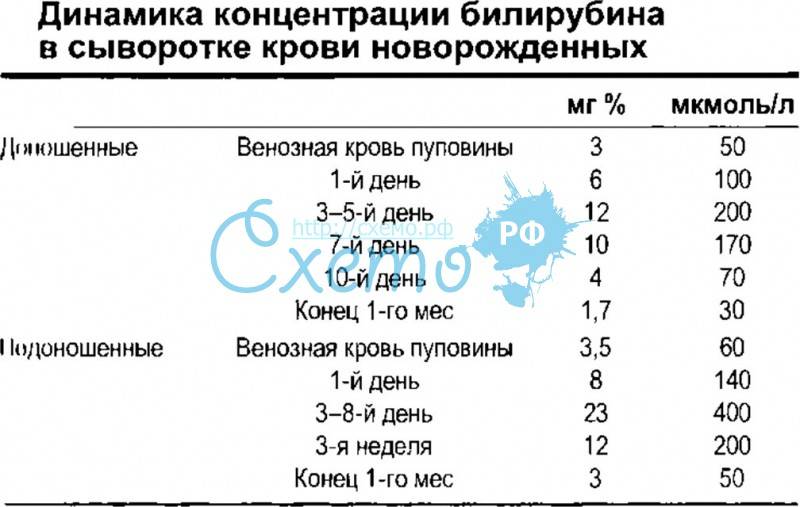
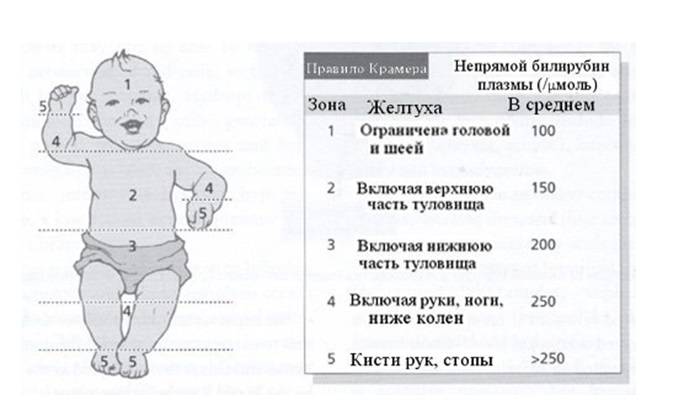
В связи с этим представляет интерес клиническое наблюдение – случай ранней диагностики галактоземии у новорожденного в нашей клинике. Девочка Р., родилась у 27-летней женщины, страдающей хроническим пиелонефритом, от второй беременности, которая протекала с угрозой прерывания. Девочка родилась путем кесарева сечения, в удовлетворительном состоянии, с массой тела 2980 г., длиной 50 см, оценка по шкале Апгар на 1-ой и 5-ой мин – 8/9 баллов. С 3-х сут жизни отмечено появление желтухи, которая была расценена как физиологическая, содержание билирубина в сыворотке крови составляло 180– 200 мкмоль/л. Дальнейшее нарастание желтухи до IV–V степеней, увеличение содержания билирубина в сыворотке крови потребовало проведения фототерапии. На 5-е сут жизни был выставлен диагноз: неонатальная желтуха.
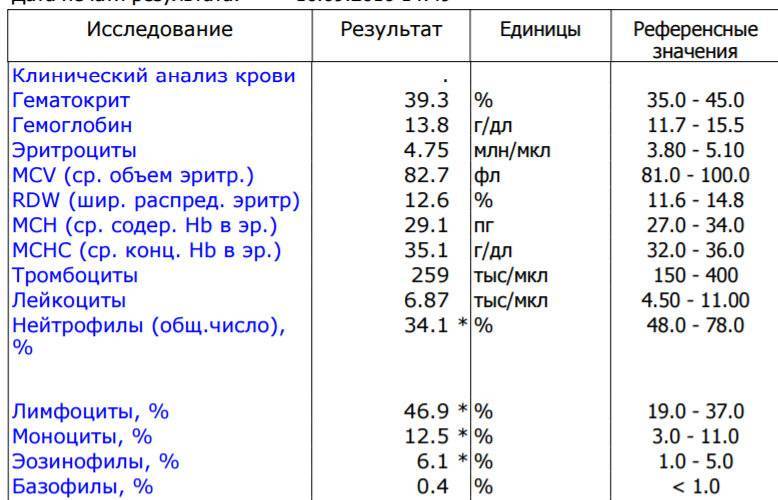
Ребенок находился на грудном вскармливании. В конце раннего неонатального периода состояние ребенка было средней тяжести за счет синдрома угнетения функций центральной нервной системы (гиподинамия, гипотония, гипорефлексия). Потеря массы тела на 7-е сут жизни составила 16% от массы тела при рождении. Желтушность кожных покровов достигала IV–V степеней, уровень билирубина на 7–8-е сут жизни колебался в пределах 257–310 мкмоль/л, в клиническом анализе крови отмечалось нарастание лейкоцитоза от 10,6×109/л, до 20,6×109/л. Динамика клинической картины расценивалась как нарастание инфекционного токсикоза, что явилось показанием к назначению антибактериальной терапии аугментином, продолжена фототерапия.
На 9-е сут жизни состояние с отрицательной динамикой за счет нарастания синдрома угнетения функций центральной нервной системы (гипорефлексия, гиподинамия, мышечная гипотония) на фоне сохраняющейся гипербилирубинемии, уровень билирубина в сыворотке крови составил 352 мкмоль/л. Сохранялись признаки инфекционного токсикоза: кожные покровы бледные, с желтушно-сероватым оттенком, выраженные микроциркуляторные нарушения (периоральный цианоз, акроцианоз), отмечались проявления синдрома диссеминированного внутрисосудистого свертывания – ДВС (кровоточивость из мест инъекций). В клиническом анализе крови отмечалась анемия, тромбоцитопения (126×109/л), лейкоцитоз (20,6×109/л), С-реактивный белок – отрицательный.
…
Орловская И.В., Перепелкина А.Е., Грошева Е.В., Рюмина И.И.
Что делать, если ЛДГ не в норме?
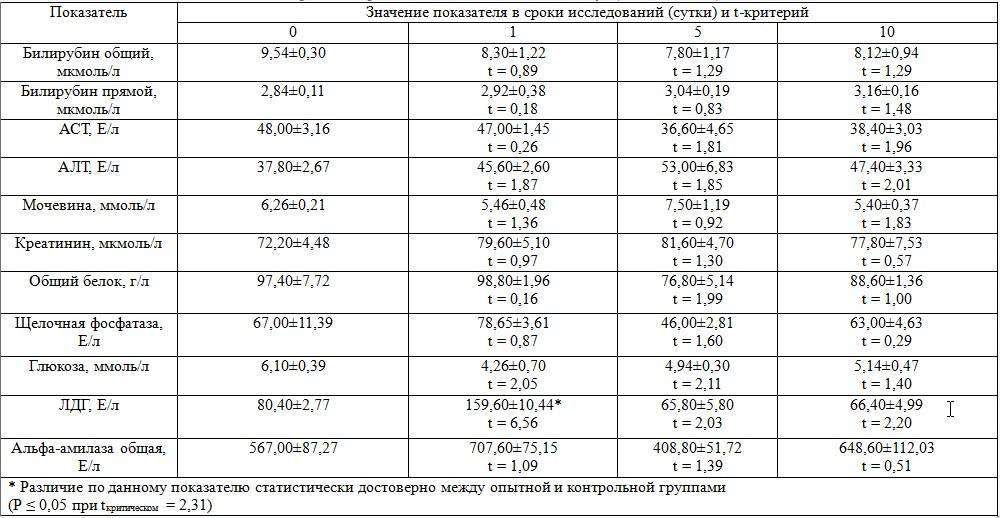
Для того чтобы нормализовать уровень фермента, нужно в первую очередь выяснить почему возникли отклонения. Только установив причины пониженного ЛДГ в крови и устранив основное заболевание, которое является катализатором, будет возможность вернуть значения к нормальному диапазону. Для определения причины необходимо пройти детальное обследование, так как каждая патология имеет свои нюансы лечения. При анемии проводят коррекцию питания и назначают препараты для восстановления баланса железа, при онкологических заболеваниях назначают масштабный скрининг больного, в случае острых форм патологий определяют стационарное лечение.
Причины отклонения от нормы
Повышение и понижение ldg может определяться в результате разных заболеваний:
- патологии легких или закупорка их сосудов тромбом;
- злокачественные новообразования;
- атрофия или травмы костей и мышечных тканей;
- инфаркт миокарда с отмиранием среднего слоя сердечной ткани;
- патологическое изменение состава крови с выраженным разрушением эритроцитов;
- нарушение функционирования почек и печени;
- инфекционный мононуклеоз
- патологии щитовидной железы.
Отклонение ldg в клетках от нормальных параметров у беременных женщин, помимо перечисленных причин, может быть в связи с преждевременного отслоения плаценты.
Подготовка к анализу
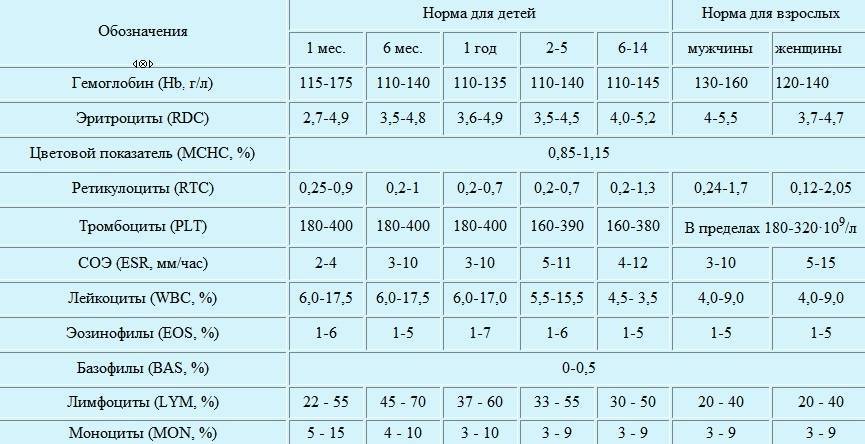
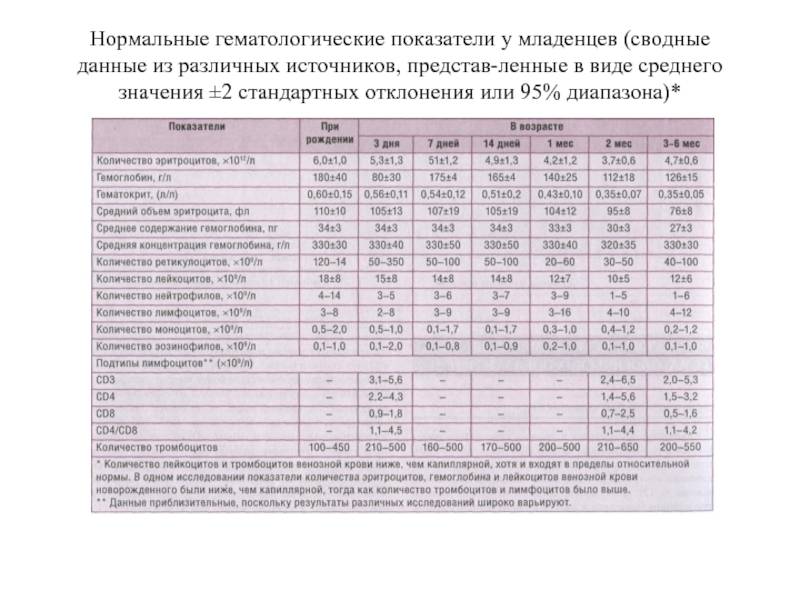
Прямые анализы на mchc не делаются, для вычисления используют данные общего анализа (ОАК). Для его проведения кровь берется из вены, количество – до 3 мл. При наличии определенных показателей возможно взятие капиллярной крови, такой анализ назначают детям в возрасте до 3 лет, больным с патологиями свертывающей системы крови.
Особой подготовки к общему анализу крови не требуется. Забор крови выполняется утром, натощак, либо в любое удобное время суток. Главное условие – не принимать пищу на протяжении минимум 8 часов перед анализом. Можно пить воду, но не кофе, чай либо сладкие напитки.
Для повышения достоверности полученных данных за 1-2 суток до взятия крови рекомендуется избегать стрессов, чрезмерных физических и психоэмоциональных нагрузок. Стоит избегать употребления алкоголя.
Лечение
Чем ранее проведены диагностические мероприятия и выявлена патология, тем успешнее лечение галактоземии. Терапия зависит от тяжести состояния. Обычно она длительная и требует слаженной работы врачей и родителей.
Питание
В основе эффективного лечения лежит принцип замены молока миндальными либо соевыми смесями (это безлактозные смеси). Сегодня практически нет проблем с возможностью приобретения смесей и продуктов питания без лактозы. Ассортимент детского питания в супермаркетах и специализированных магазинах огромен. Производители указывают на упаковке состав продукции и предупреждающие надписи (содержит или не содержит смесь молочный сахар).
Прикорм рекомендуется вводить в более раннем возрасте – около 4 месяцев (для здоровых детей рекомендуемый возраст введения прикорма – это около полугода жизни ребенка).
Приблизительно с 4-месячного возраста специалисты рекомендуют начинать кормить ребенка соком. Для этого постепенно и в очень небольших количествах вводятся фруктовые и ягодные натуральные соки. Не стоит вводить сразу несколько видов фруктов! С 4,5 месяцев малыш может попробовать пюре из фруктов, в 5 месяцев – пюре из овощей, а с 5,5 месяцев – первую кашу. Каши готовятся из кукурузы, гречки, риса. Вместо молока используется овощной отвар, альтернатива отвару – каши, разведенные безлактозным молочком. В полгодика ребенку можно давать мясо: выбираются обезжиренные сорта (птица, говядина, кролик), рыбу вводят в 8 месяцев.
Постепенно следует расширять палитру вкусовых ощущений для малыша
Каждый новый продукт нужно вводить осторожно, тщательно следя за реакцией организма на новую еду. Обычно строгое ограничение лактозы соблюдается до 5 лет (после можно частично компенсировать неправильный ферментный синтез, но не всегда!)
Если степень патологии средняя или тяжелая, то диета сохраняется навсегда. Рацион не должен содержать лактозу, сахарозу, крахмал, т.е. то, что обостряет состояние. Углеводы поступают из альтернативных источников (фруктоза).
Применение лекарств
Лечение детской катаракты
Консервативного лечения не существует, показано хирургическое вмешательство. Его цель – удалить непрозрачную преграду в максимально ранние сроки. Это необходимо сделать, чтобы избежать развития амблиопии.
Решение о сроках операции по поводу катаракты у детей принимают в зависимости от индивидуальных особенностей маленького пациента.
Определяющими факторами являются:
-
распространенность помутнения. Если сохраняются прозрачные участки в оптической зоне и есть серьезные противопоказания к проведению хирургии, вмешательство можно отсрочить. Полная катаракта не оставляет ни одного шанса для становления зрительных функций и ее необходимо убирать в максимально короткие сроки после рождения малыша;
-
патология односторонняя или двусторонняя. Для парной детской катаракты этот фактор решающий. При полной двусторонней детской катаракте операцию хотя бы одного глаза проводят в ближайшее время;
-
сопутствующая глазная и общая патология.
Большинство зарубежных и отечественных специалистов по детской катаракте считают нецелесообразным операцию, проведенную ранее 4-х недель от рождения малыша. После экстракции катаракты у таких детей в большинстве случаев развивается глаукома – заболевание с повышенным внутриглазным давлением, ведущее к атрофии зрительного нерва и слепоте.
При удалении хрусталика в возрасте до 6-ти месяцев интраокулярную линзу (ИОЛ) не имплантируют, это сделают позже — вторым этапом.
Связано это не с техническими сложностями в установке ИОЛ, а в изменении рефракции растущего глазного яблока. То есть при расчете диоптрийной силы ИОЛ для младенца младше 6-ти месяцев возникают большие сложности – с ростом малыша изменятся и оптические показатели. В послеоперационном периоде показано ношение контактной линзы (КЛ) или очков до второго этапа хирургии – имплантации искусственного хрусталика.
Если пренебречь ношением оптического устройства после удаления катаракты, разовьется амблиопия и установка ИОЛ окажется бесполезной.
Кроме того, для всех маленьких пациентов, перенесших операцию по удалению катаракты, разработана специальная реабилитация после катаракты, включающая плеоптическое лечение.
Если врожденная катаракта у малыша оперируется позднее 6-месячного возраста, искусственный хрусталик имплантируют сразу.
|
Оптимальным возрастом для оперативного лечения врожденной катаракты большинство хирургов считают 5-6 месяцев. |
Технические особенности хирургии детской катаракты
Помимо дифференцированного подхода к установке ИОЛ, есть отличия в ходе самой операции от той, что проводится у взрослых пациентов. Возрастная катаракта всегда требует разрушения плотного хрусталика перед его удалением – ручного, ультразвукового или лазерного. Хрусталик малышей настолько нежный, что удаляется методом аспирации и не требует предварительного дробления.
Второй особенностью микрохирургии катаракты у детей является удаление прозрачной задней капсулы хрусталика и прилежащей к ней части стекловидного тела – передняя витректомия. Необходимость этих действий дискутируется. С одной стороны, такие действия увеличивают риск послеоперационных осложнений и не гарантируют развитие вторичной катаракты. С другой стороны, без этих манипуляций с течением времени появляется вторичное помутнение по оптической оси. Решение принимают совместно с лазерными хирургами, специализирующимися на лечении вторичной катаракты.
Все дети, перенесшие операцию по поводу катаракты, находятся под диспансерным наблюдением и регулярно проходят курсы плеоптического и ортоптического лечения.
Лечение
Для лечения галактоземии у детей приписывается определенная диетическая система. Ее главной особенностью считается полное пожизненное исключение всех типов молока (они содержат гадактозу и лактозу).
Кроме того, придется убрать из рациона питания:
- все молочные продукты;
- хлеб;
- выпечку;
- колбасы;
- маргарин (и продукты с ним);
- конфеты;
- продукты растительного и животного происхождения;
- бобовые;
- яйца;
- печень;
- почки.
При установлении факта галактоземии государство должно обеспечивать таких деток специальными смесями.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Самые распространенные патологии:
- Болезнь Аддисона, туберкулез и врожденная дисфункция надпочечников. В этом случае среди симптомов человек будет отмечать у себя быструю усталость и утомляемость, снижение работоспособности, слабость в мышцах. Вес будет постепенно уменьшаться, а тяга к жизни пропадать. Пациент становится пассивным, перестает радоваться жизни. При хронической недостаточности отмечается усиленная пигментация кожи в местах, где натирает одежда, становятся явно видны ореолы сосков, потемнения вокруг ануса. У больных на ранних стадиях отмечается пониженное артериальное давление. Могут быть боли в животе неясной этимологии, проявляться язвенные и другие заболевания ЖКТ. У женщин менструации становятся скудными, но длительными, вплоть до прекращения.
- Гипоитуитаризм и пангипопитуитаризм. Больные страдают резкими апатическими состояниями, вплоть до того, что не могут заставить себя встать с кровати по нескольку дней. Наблюдается сильное снижение массы тела, кожа становится сухой, шелушится, трескается, волосы будут ломкими и безжизненными, начинают выпадать. Утрата волосяного покрова наблюдается не только на голове, но и на половых органах, в подмышечных впадинах. Пропадает половое влечение, снижается пигментация сосков у женщин, происходит атрофия яичек у мужчин.
- Снижение уровня гормонов щитовидной железы. Самым распространенным заболеванием становится гипотиреоз, в совокупности с падением гормона кортизола в крови наблюдаются опасные для жизни состояния, до комы. Может наблюдаться тошнота и рвота, боли в животе, диарея, пониженная выработка желудочного сока и других секретов ЖКТ.
- Синдром Нельсона и ятрогенные заболевания. Проявляются нервозностью, нарушениями зрения, продуцируются опухоли в гипофизе. Пациенты с такими заболеваниями мнительны, быстро выходят из состояния эмоционального равновесия, подвержены депрессиям, тревогам и страхам.
- Адреногенитальный синдром. Это заболевание характеризуется повышенной выработкой мужских гормонов в организме людей обоих полов. При этом оно провоцирует рост грубых волос на лице, теле по мужскому типу.
Среди других заболеваний можно назвать опасные инфекционные болезни: СПИД, туберкулез и др. Снижение кортизола может вызвать длительный прием стероидных препаратов, а также кровоизлияния в надпочечники из-за повреждения сосудов физиологической или механической природы, гепатиты и цирроз печени.
В любом случае, когда наблюдаются эти симптомы необходимо срочно обратиться за медицинской помощью. Большинство заболеваний легко излечимы на ранних стадиях, не потребуют длительных и дорогостоящих процедур.
Ярко выраженные симптомы пониженного кортизола
Стоит посетить врача, в случаях если наблюдаются:
- плохой аппетит и резкое снижение веса;
- низкая трудоспособность;
- кружится голова, начались обмороки;
- присутствует частая тошнота, рвота, диарея;
- боль в животе неясной локализации;
- постоянно хочется соленого;
- на коже проступают пигментные пятна;
- падает тонус мышц;
- частые перепады настроения, депрессия, апатия, тревожность.
Если есть один или несколько подобных симптомов необходимо незамедлительно обратиться к специалисту.
Повышение: причины и клинические проявления
Высокий уровень кортизола в крови положительно сказывается на работе организме только тогда, когда не превышает верхних границ нормы. Это связано с его физиологическими функциями. Если гидрокортизон низкий — все биологические процессы замедляются, организм как будто впадает в спячку. При повышении происходит наоборот. Постоянное состояние стресса негативно сказывается на работе абсолютно всех органов и систем организма. Однако в отличие от пониженного, повышенный уровень гормона кортизола в крови могут вызвать вполне жизненные причины:
- длительный прием кортикостероидов;
- беременность и роды;
- очень сильное и длительное эмоциональное перенапряжение;
- гипертиреоз, нарушение работы щитовидной железы;
- лишний вес;
- длительный и частый отказ от пищи вне зависимости от причин;
- изнуряющие физические нагрузки, тренировки;
- употребление кофе, энергетиков;
- поликистоз яичников;
- прием алкоголя, курение, наркотики;
- некоторые лекарственные препараты: верошпирон, оральные контрацептивы.
Среди резко негативных патологических состояний следует выделить болезнь Иценко-Кушинга, новообразования гипофиза и коры надпочечников.
Подготовка к анализу
Биоматериал для исследования: венозная/артериальная кровь.
Время и условия забора крови: предпочтительно утреннее (с 8.00 до 11. 00), строго натощак. В экстренных случаях возможно в течение дня после 4-х часового голодания.
Общие правила подготовки к исследованию:
- в день процедуры можно пить обычную воду, нельзя другие напитки (чай и кофе, соки, травяные отвары, энергетики, газировку и т.д.);
- за сутки до анализа необходимо исключить из рациона жирные и жареные блюда, пряности, копчености, маринады;
- за день до сдачи крови нельзя принимать алкоголь;
- накануне и в день анализа рекомендовано оградить себя от психоэмоционального и физического перенапряжения;
- за 2-3 часа до манипуляции запрещено курить сигареты, кальян.
Обо всех текущих или недавно оконченных курсах медикаментозного лечения или самостоятельного приема лекарственных препаратов, БАДов, гомеопатии необходимо сообщить врачу заранее.
Забор крови не осуществляется в один день с другими процедурами (ректальное обследование, УЗИ, КТ, МРТ, флюорография, рентген, физиотерапия и т.д.).
как правило, кровь берут из локтевой вены методом стандартной венепункции. При этом на руку жгут накладывать не рекомендуется. Если нет возможности избежать наложения жгута («плохие» вены), то выполнить забор крови нужно немедленно (держать жгут не дольше полминуты).
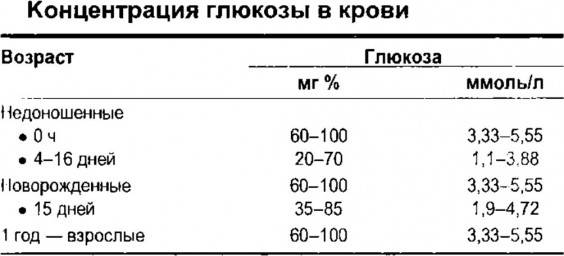
Другие исследования глюкозы и метаболитов углеводного обмена
- Глюкоза в крови
- Глюкоза в моче
- Фруктозамин
- Тест на толерантность к глюкозе
- Глюкозотолерантный тест при беременности
- Лактат
- Гликированный гемоглобин