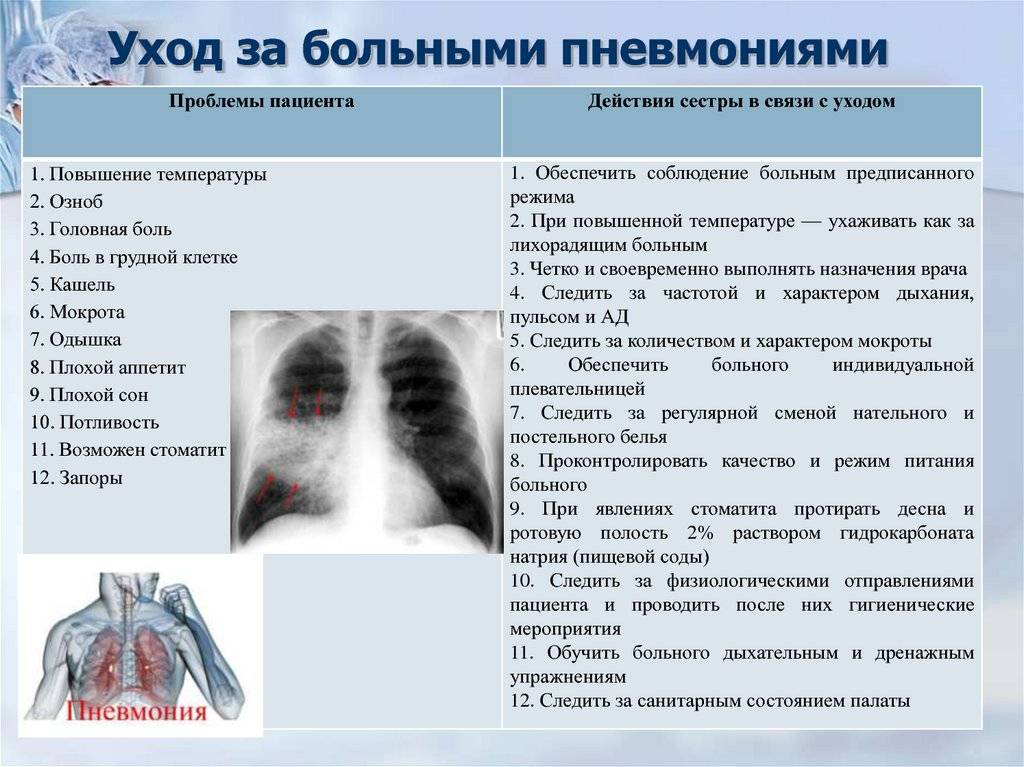
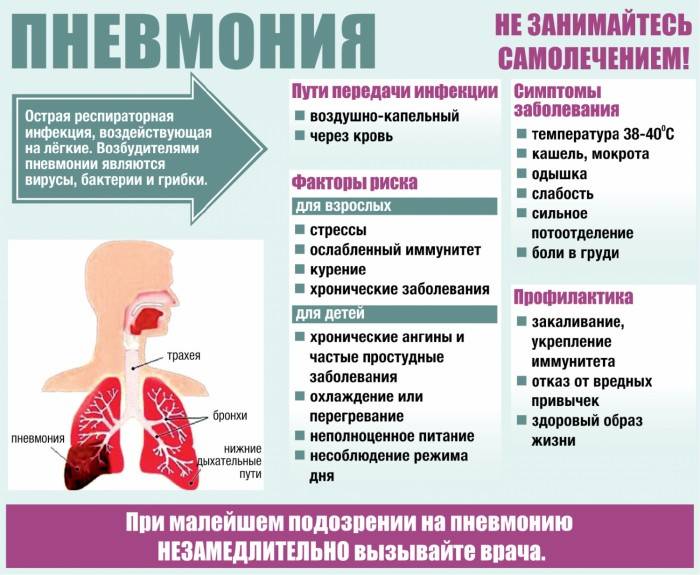
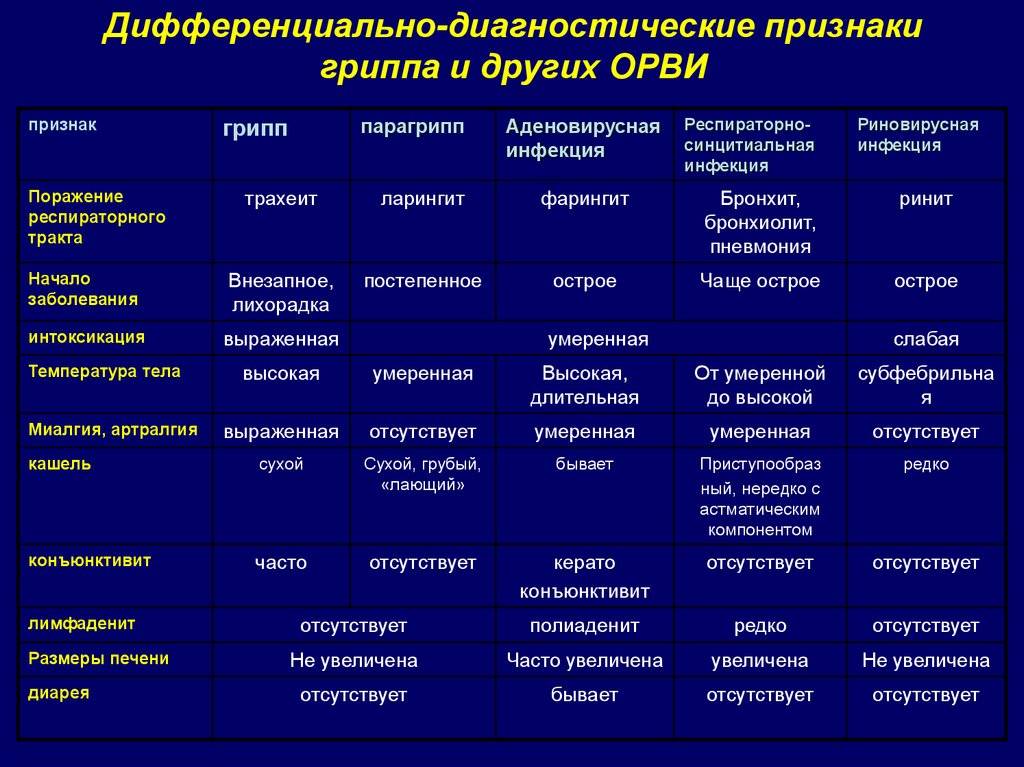
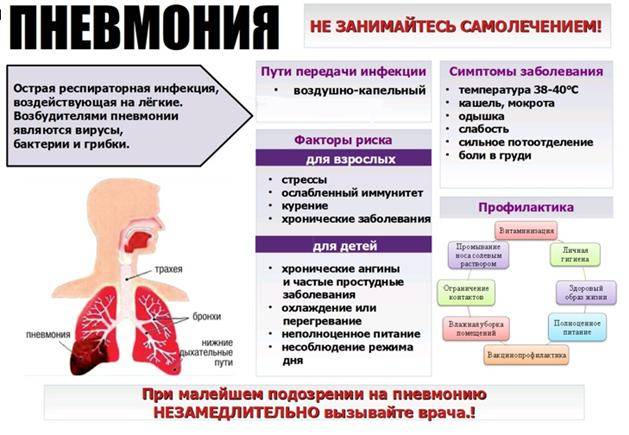
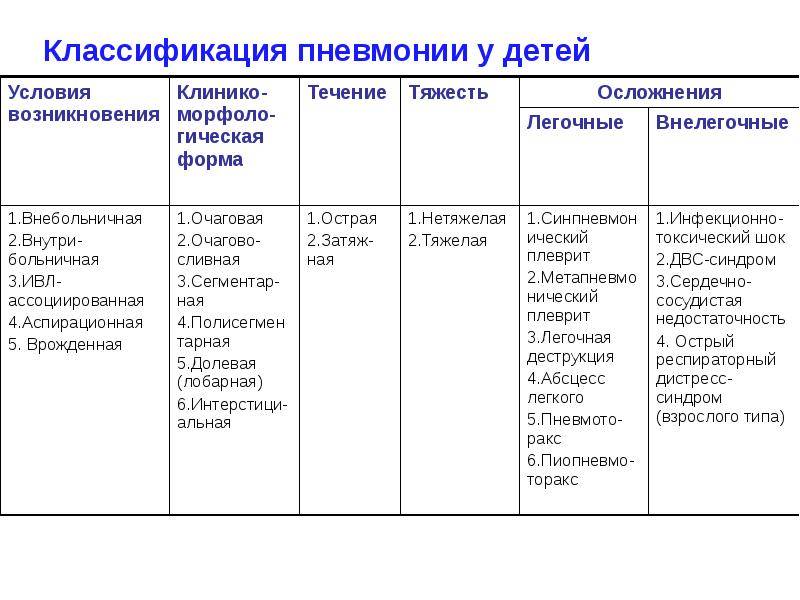
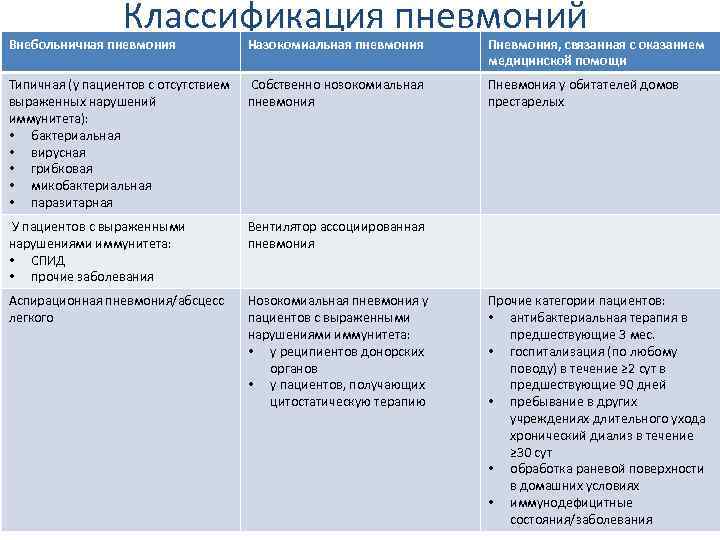
Справочные материалы (скачать)
Щелкните соответствующий документ, чтобы загрузить его:
| # | файл | Размер файла |
|---|---|---|
| 1 |
Методологическая разработка. Пневмония у детей раннего возраста 2016 |
605 КБ |
| 2 |
Пневмония у детей. Клинические рекомендации. |
180 КБ |
| 3 |
Врожденная пневмония у детей. Клинические рекомендации |
0 Б |
| 4 |
Лабораторные и инструментальные руководства |
145 КБ |
| 5 |
Клиническая фармакология препаратов, используемых при лечении респираторных заболеваний |
4 МБ |
| 6 |
Лечение выздоравливающих больных хронической пневмонией с включением охлаждающих средств |
2 МБ |
| 7 |
Профилактика экологической пневмонии. Санитарно-эпидемиологические правила. СП 3.1.2.3116-13. |
1 МБ |
| 8 |
Иммунизация детей и взрослых (прививки, вакцины) |
167 КБ |
| 9 |
Иммунопрофилактика респираторно-синцитиальных вирусных инфекций у детей. Клинические рекомендации |
255 КБ |
Профилактика
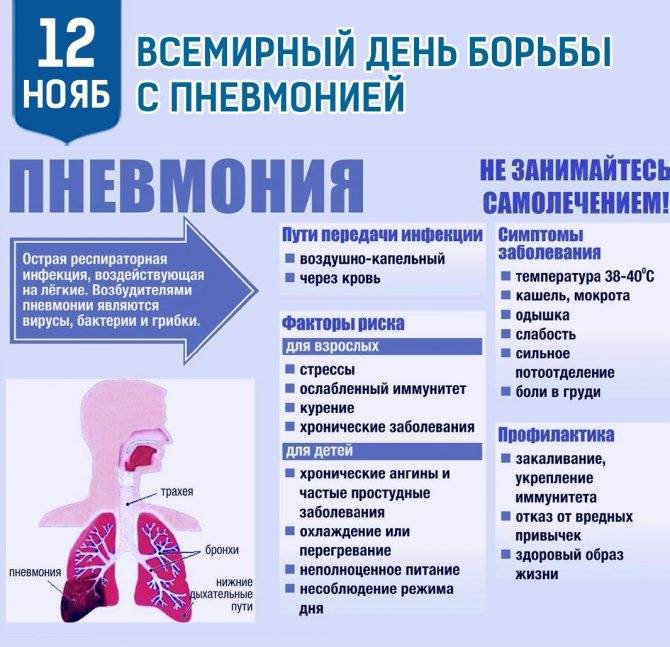
Диагностика и лечение вирусной пневмонии занимает много времени, а иногда и дорого. Конечно, лучше предотвратить развитие болезни, чем долго с ней бороться. Определенные профилактические меры помогут избежать этой ситуации.
Требования, которые необходимо соблюдать:
- Нельзя игнорировать прививки.
- Соблюдайте правила личной гигиены.
- Избегайте контакта с детьми, у которых уже есть вирусная пневмония.
- Необходимо укреплять иммунитет: закаливание, прием витаминных комплексов, упражнения.
- Используйте противовирусные мази во время эпидемии.
Вирусы имеют высокую скорость распространения, поэтому следует избегать массовых действий во время эпидемии.
Реабилитационные процедуры чрезвычайно важны после успешного лечения. К ним относятся:
- лечебная гимнастика;
- массаж;
- регулярные прогулки;
- кислородные коктейли.
Эти меры укрепят иммунную систему ребенка и поспособствуют полному выздоровлению. Кроме того, ребенок должен находиться под наблюдением педиатра и осматриваться другими специалистами в течение года. Это исключит риск рецидива.
Диагностика
Вирусную пневмонию довольно легко обнаружить. Точные критерии: обнаружение жидкости и химических веществ, а также клеточных элементов в легких со следующими симптомами:
- возникновение повышения температуры тела до 39,5 градусов более трех дней;
- кашель с желтой мокротой;
- повышенный уровень лейкоцитов и нейтрофилов, который можно обнаружить с помощью анализов крови.
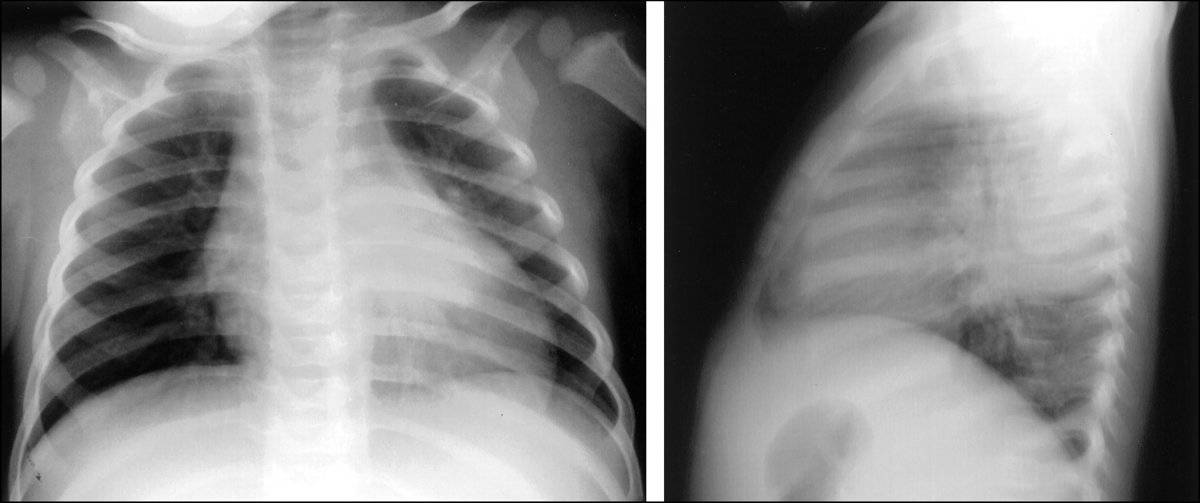
Диагностика начинается с медицинского осмотра и собеседования. Затем врач назначает анализы крови и рентген. При вирусной пневмонии на рентгеновском снимке видны темные участки, которые указывают на скопление элементов с кровью и лимфой в легких.
Анализы крови всегда показывают лейкоцитоз. Осматривают носовые пазухи и полость рта для подтверждения анализа. Дополнительно определяется активность вирусоспецифических антител в сыворотке крови.
На основании полученных данных обязательно проводится дифференциальная диагностика, определяющая правильность выбора подходящего лечения.
Вирусную пневмонию можно спутать с:
- ОСТРЫЕ ИНФЕКЦИИ ВОЗДУШНЫХ ПУТЕЙ. В этом случае также присутствует отравление и жар. Но рентген не показал изменений в легких.
- Острый бронхит. Симптомы заболевания схожи с пневмонией: высокая температура, кашель. Над легкими появляются хрипы, изменяющие характер кашлевого рефлекса. Воспаление на рентгеновских снимках не видно.
- Бронхит. На рентгенограммах также не было обнаружено инфильтративно-воспалительных участков.
Дифференциальная диагностика позволит исключить патологии со схожими симптомами.
Лечение
Если у ребенка диагностирована вирусная пневмония, назначается комплексная терапия широкого спектра действия. Лечение маленьких детей требует определенного подхода и применения мер безопасности. В основном это проводится в больнице. Детей с пороками сердечно-сосудистой системы и новорожденных госпитализируют при малейшем подозрении на пневмонию.
Схема лечения следующая:
В случае легкой формы заболеванияврач может назначить лечение дома. Сначала используются противовирусные препараты, вид которых определяется в зависимости от возбудителя. Обычно назначают «Виферон» или «Ремантадин». Курс лечения — не менее недели.
Не забудьте прописать лекарства для снижения температуры. Лучшими считаются «Нурофен» или «Парацетамол»
Основное действие этих препаратов — уменьшение симптомов воспаления и лихорадки.
Очень важно вывести токсины из организма. Для этого следует вводить физиологический раствор и вспомогательные средства.
Укрепляется иммунитет и применяются контрмеры
При лечении вирусной пневмонии отличные результаты дают иммуноглобулины и замороженная плазма.
Отхаркивающие препараты способствуют удалению скопившейся в легких мокроты. Это препараты «Лазолван» и «Бронхикум».
Если к вирусному поражению прикреплено бактериальное поражение, в лечебные процедуры добавляют антибиотики. Их подбирают с учетом возраста, иначе они могут спровоцировать ухудшение состояния малыша. Хорошо сочетаются: «Тиена», «Цефазолин» и «Рулид».
Если вовремя начать лечение, прогноз очень благоприятный.
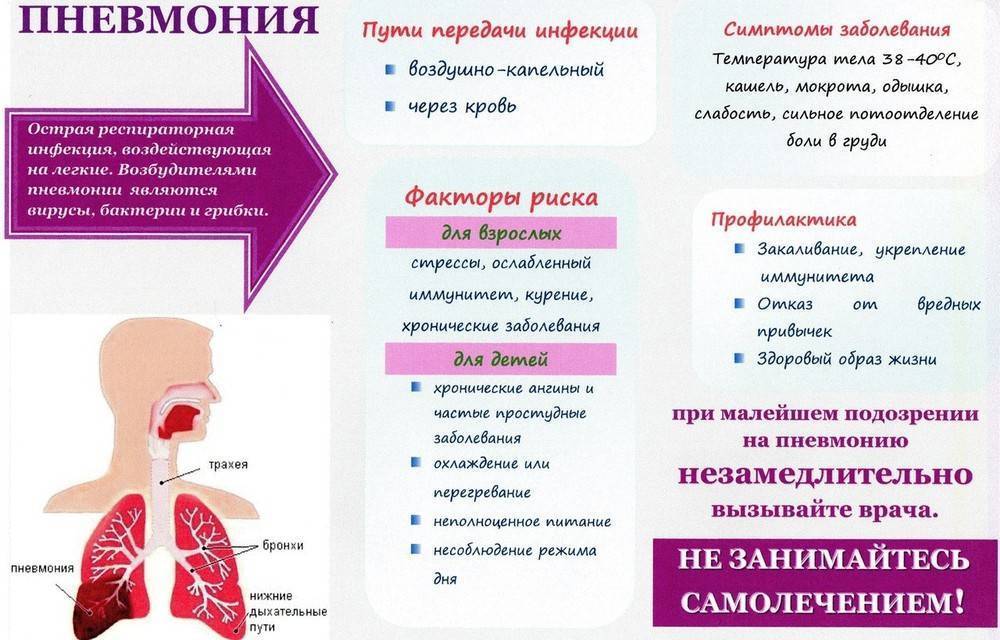
Вирусная пневмония: возбудители и признаки
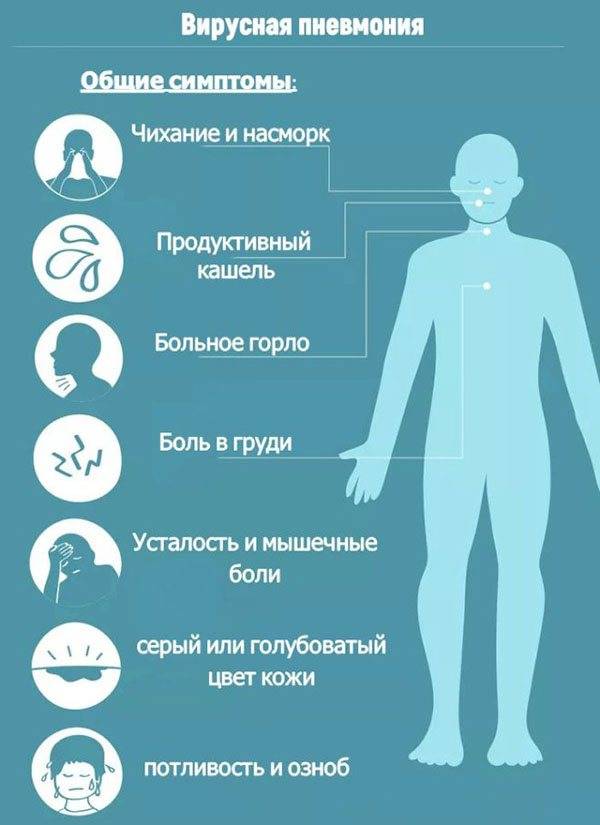
Воспаление лёгких может быть вызвано различными вирусами, чаще всего его провоцирует вирус парагриппа, ветряной оспы, кори, цитомегаловирус вирусы категорий A и B. В этом случае у ребёнка лёгочные альвеолы наполняются гнойным экссудатом (жидкостью).
Данная форма пневмонии поражает как деток до года, так и старшего возраста. Среди основных признаков болезни можно отметить следующее:
- в начальной стадии кашель сухой, «лающий», с развитием воспаления переходящий во влажный;
- дыхание учащённое, нередко появляются свисты;
- во время кашля больной ощущает боли в районе лопаток или грудной клетки;
- температура повышена;
- синюшность кожи кончиков пальцев и носогубного треугольника;
- снижение аппетита;
- озноб;
- одышка;
- головные, мышечные, суставные боли.
Нередко пневмония «маскируется» под обычную простуду и распознать её становится сложно. Но при воспалении лёгких, в отличие от обычной простуды, снижения температуры не наблюдается и через 2-3 суток после начала болезни.
Первоначально, вирусное поражение развивается в первые 2-3 суток, а затем, с 3-5 дня происходит присоединение инфекции бактериальной этиологии. Воспаление лёгких становится вирусно-бактериальным.
Методы лечения
Методы лечения основаны на принципах доказательной медицины и рекомендованы Союзом педиатров России.
-
Антивирусные препараты.
Ингибиторы нейраминидазы: Осельтамивир (Тамифлю, Номидес, Инфлюцеин), и Занамивир (Реленза).
Рекомендованы только при гриппе А и В и в первые 24-48 часов болезни, на другие вирусы эти лекарства не действуют. Прочие антивирусные препараты имеют крайне ограниченную доказательную базу и не рекомендуются для лечения ОРВИ у детей. -
Жаропонижающее.
Для детей рекомендуются только два препарата: Парацетамол до 60 мг/кг/сут или Ибупрофен до 30 мг/кг/сут в виде сиропа, суспензии или суппозиториев.
У детей старше 3 месяцев без хронической патологии применение жаропонижающих оправдано при температуре выше 39-39,5°С.
Детям младше 3 месяцев, пациентам с хронической патологией или в случае выраженного дискомфорта от высокой температуры, препараты можно начинать давать при температуре 38-38,5°С.
Повторную дозу жаропонижающего средства вводят только после нового повышения температуры.
Чередование этих антипиретиков или применение комбинированных препаратов не имеет существенных преимуществ перед монотерапией одним из этих лекарственных средств. -
Элиминационная терапия и туалет носа.
Введение в нос физиологического раствора 2-3 раза в день обеспечивает удаление слизи и восстановление работы мерцательного эпителия. Можно использовать как обычный физраствор, так и готовые препараты, например, Аква Марис, Аквалор, Аква-Риносоль, Линаква, Физиомер и др.Очищение носа при ОРВИ – наиболее эффективный метод купирования кашля, так как при назофарингите кашель чаще всего обусловлен раздражением гортани стекающей носовой слизью. -
Деконгестанты.Сосудосуживающие препараты применяют коротким курсом, не более 5 дней, чтобы не вызвать привыкания. Деконгестанты не укорачивают длительность насморка, но могут облегчить симптомы заложенности носа, а также восстановить функцию слуховой трубы.
У детей 0-6 лет применяют фенилэфрин 0,125%, оксиметазолин 0,01-0,025%, ксилометазолин 0,05% (с 2 лет), у старших – более концентрированные растворы. -
Гидратация.Обильное теплое питье способствуют разжижению секретов и облегчает их отхождение.
-
Леденцы или пастилки с антисептиками
Детям старше 6 лет можно использовать леденцы или пастилки, содержащие антисептики. Это поможет в устранении кашля при фарингите, который связан с «першением в горле» из-за воспаления слизистой оболочки глотки или ее пересыханием при дыхании ртом.
Возрастные особенности пневмонии у детей
Существует несколько форм заболевания:
Внутриутробная трансплацентарная
Источником является мать, заражение происходит в утробе. Инфекция к плоду попадает гематогенным путем, то есть через кровь. Характерно наличие очага инфекции в материнском организме. Нередко данный тип болезни может сопровождаться сепсисом. У младенцев в первые часы рождения, при наличии внутриутробной пневмонии, могут наблюдаться следующие симптомы:
- дыхательная недостаточность;
- одышка;
- посинение кожных покровов;
- влажные хрипы.
Рентген может сразу после рождения, подтвердить наличие очагов поражения.
Внутриутробная амниотическая
Источник инфекции — мать, возбудители болезни проникают в организм плода вместе с околоплодными инфицированными водами, которые младенец заглатывает. Одним из признаков наличия поражения является диагностирование у женщины многоводия.
Интранатальная
Источником выступает организм матери. Заражение происходит в период движения плода по родовым путям. Путь передачи инфекции контактный — обсеменение возбудителями, содержащимися в амниотической жидкости (околоплодных водах) и слизистых выделениях Признаки проявляются не сразу, а после 2-3 суток после рождения. Клиническая картина схожа с внутриутробным инфицированием.
Начальный этап характеризуется:
- дыхательной недостаточностью;
- токсикозом;
- слабостью, вялостью;
- младенец отказывается от груди;
- из ротовой полости выделяется пена.
Нередки следующие признаки:
- диарея;
- отит;
- конъюктивит.
Постнатальная пневмония (домашняя)
Источником инфекции являются окружающие малыша люди дома. Заражение происходит после выписки из роддома. Путь передачи возбудителя инфекции происходит по воздуху — аэрогенный способ. Чаще всего заболевание связывают с наличием пневмококковых возбудителей и массивным обсеменением верхних дыхательных путей.
Заболевание начинается остро, наблюдаются следующие признаки:
- кашель;
- высокая температура;
- отхождение мокроты;
- дыхание может быть слабым или жёстким;
- выслушиваются мелкопузырчатые хрипы.
Постнатальная нозокомиальная(внутрибольничная)
Источником инфекции выступают медицинские работники и оборудование. Инфицирование происходит после рождения. Путей заражения несколько — бронхогенный (болезнь зарождается в бронхах), контактный, аэрогенный (редкое заражение через воздух). Чаще начинаются на первой неделе жизни с общих симптомов токсикоза.
Характеризуется признакми острого токсикоза и изменение кислотно-щелочного баланса в сторону увеличения ислотности. Чаще симптомы имеют стёртые признаки, может иметь быстрое течение со смертельным исходом. У младенцев на ИВЛ (искусственной вентиляции лёгких) может развиваться ранняя пневмония — в первые 5 суток, и поздняя — в последующие 5 дней.
Симптомы воспаления у детей старше двух лет
Чаще пневмония развивается при наличии простудного заболевания. И резкий температурный скачок в стадии улучшения состояния должен обеспокоить родителей. В этот же период возможно усиление интоксикационных признаков и кашля.
У ребёнка может наблюдаться длительная, до недели, вялость, нарушение сна. Появляется одышка, дыхание учащается. Возможна бледность кожи. Высокая температура, которая держится дольше 4-х суток и не сбивается традиционными средствами, также может сигнализировать о наличие воспалительного процесса в лёгких.
Методы диагностики заболевания у детей
Первичным методом выявления болезни является первичный приём, включающий в себя опрос, выслушивание при помощи стетоскопа, измерение температуры тела, осмотр и пальпация (прощупывание). При наличие определённых симптомов пациент направляется на подтверждение диагноза — рентгенологическое исследование. Снимок укажет точное расположения поражённого очага инфекции. Особенно эта информация важна при повторных заболеваниях пневмонией.
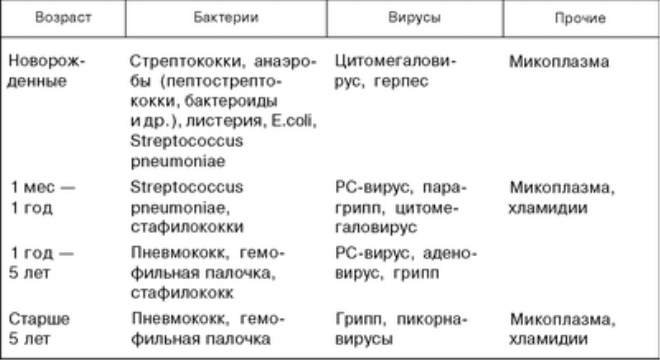
Для выявления типа возбудителя назначается лабораторное исследование слизистых выделений из носа и мокроты. В этих целях используют следующие методы:
- иммуноферментный;
- иммунофлуоресцентный;
- ДНК-полимеразный.
Общий анализ крови показывает количество лейкоцитов, ускорение СОЭ и токсическую зернистость нейтрофилов.
Дифференциальное диагностирование пневмонии
Симптомы пневмонии нередко похожи на признаки других заболеваний:
- бронхит;
- бронхиолит;
- туберкулез, тромбоэмболия легочной артерии (ТЭЛА), опухоли;
- аллергия, орнитоз;
- аллергический пневмонит;
- саркоидоз и коллагеноз.
Бронхиолит характеризуется наличием одышкой экспираторного характера, то есть затруднён выдох, рентген указывает только на усиление лёгочного рисунка, без затемнений. Нередко пневмонию путают с проявлениями туберкулёза. В этом случае помимо внешних признаков назначаются туберкулиновые пробы и микробиологические исследования.
Кроме того, для дифференциации болезни используются следующие методы:
- ультразвуковое исследование (УЗИ) лёгких;
- исследование биологических жидкостей — крови, слизи, мокроты и урины;
- тестовые биохимические пробы;
- состав плевральной жидкости;
- серологические исследования;
- инвазивные методы (с использованием введённых в организм контрастных веществ).
Современная медицина позволяет отличить пневмонию от других схожих заболеваний
Это очень коварная болезнь и только повышенное внимание к ребенку поможет ее вовремя распознать
Отличие от других видов
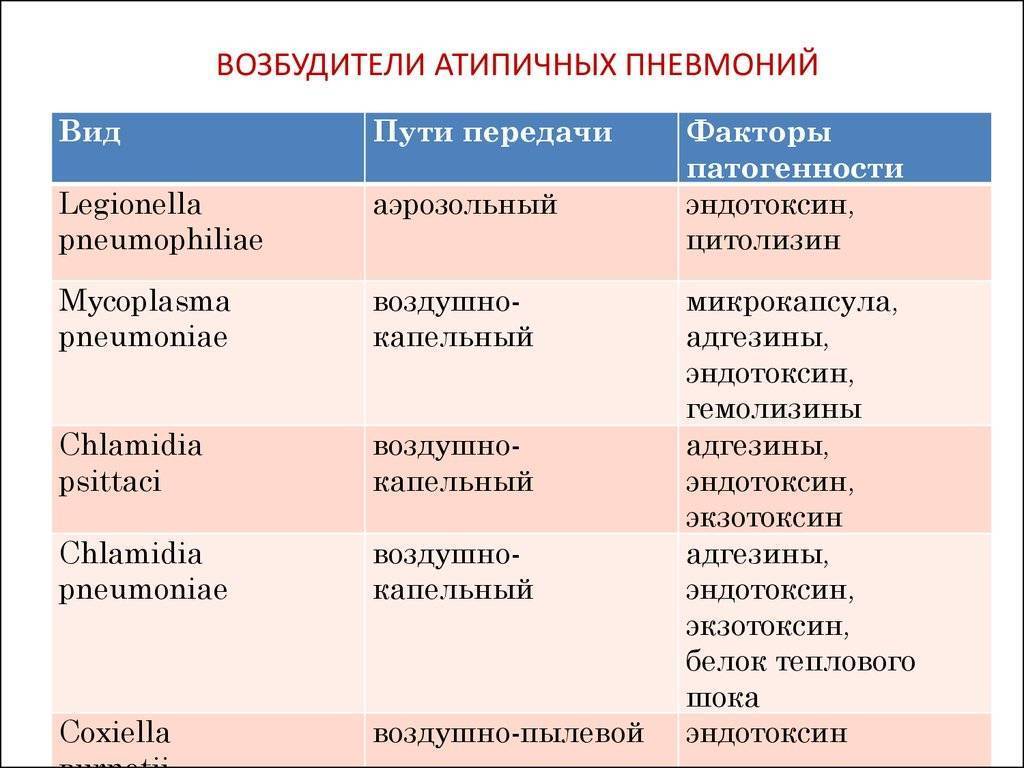
Пневмония различается по типу возбудителя и бывает: вирусной, бактериальной, грибковой и смешанной.
Проникновение стафилококков, пневмококков и других бактерий в легкие вызывает воспаление. Эта пневмония называется бактериальной пневмонией. Соответственно, легочная инвазия различными вирусами вызывает вирусную пневмонию. Одними из самых популярных вирусов, вызывающих пневмонию, являются грипп A и B, парагрипп и аденовирусы.
Когда острое воспаление вызвано вирусами или бактериями, которые напрямую попадают в легкие, это называется первичной пневмонией. Но обычно болезнь вызывается различными инфекциями и нарушениями в различных системах организма: желудочно-кишечными заболеваниями, нарушениями кровотока, респираторными заболеваниями. Это вторичный патогенез.