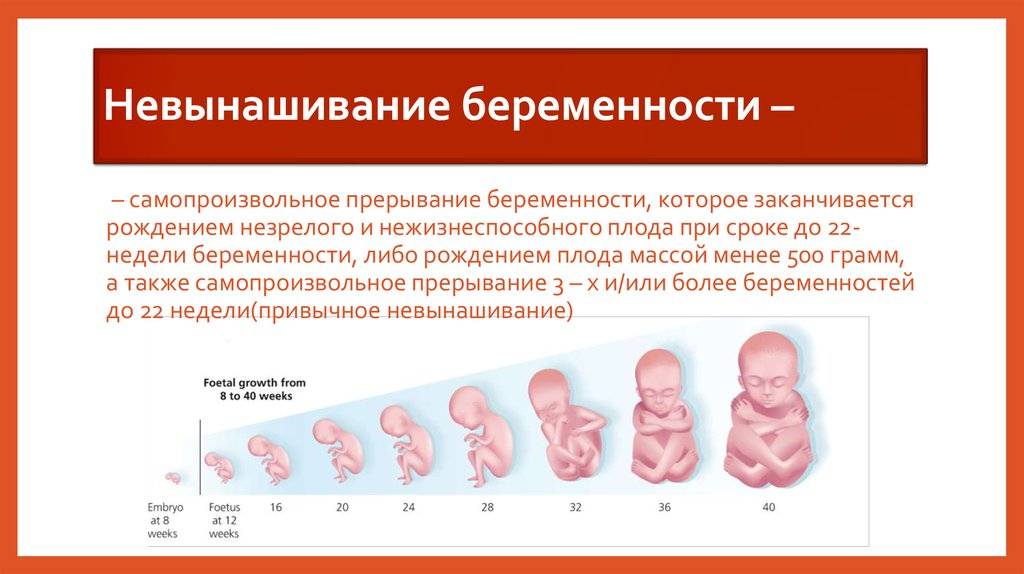
Прегравидарная подготовка при невынашивании беременности
Прегравидарная подготовка: женщины с невынашиванием беременности нуждаются в особо тщательной подготовке к беременности, включающей коррекцию выявленных при обследовании отклонений. В наших клиниках подготовка к беременности может быть амбулаторной и стационарной — в зависимости от показаний и пожеланий пациентки.
Подготовка включает в себя:
- медикаментозную терапию;
- физиотерапию;
- иммунотерапию;
- плазмофильтрацию при иммунологическом факторе невынашивания беременности (АФС, антинуклеарные антитела и др.);
- иммунизацию лимфоцитами мужа при выявлении HLA-совпадений у супругов;
- и многое другое.
Каждая программа лечения создается индивидуально, с учетом всех особенностей организма пациентки и ее личных предпочтений при взаимодействии врачей различных специализаций, в компетенции которых помощь женщине.
Ведение беременности высокого риска: мы успешно сохраняем беременность у пациенток с привычным невынашиванием беременности, после ЭКО, в позднем репродуктивном возрасте. Проводим лечение пациенток с угрозой прерывания беременности, коррекцию истмико-цервикальной недостаточности (наложение шва на шейку матки, в том числе при пролабирующем плодном пузыре, введение акушерского пессария). В борьбе за каждую беременность при отсутствии противопоказаний мы помогаем пролонгировать беременности при преждевременном разрыве плодных оболочек, а так же в случаях тяжелой ранней преэклампсии в крайне недоношенные сроки и выраженной фето-плацентарной недостаточности. Приоритетным направлением работы Центра лечения невынашивания беременности является лечение осложнений беременности монохориальной двойней: фетоскопическая лазерная коагуляция анастомозов в случае синдрома фето-фетальной трансфузии, ведение пациенток с селективной задержкой роста плода и синдромом анемии — полицитемии. В случае резус- конфликтной беременности, появлении признаков гемолитической болезни плода и в случаях других причин анемии плода, в отделении проводятся операции кордоцентеза и внутриутробного переливания крови.
Во время беременности с вами работает целая команда высококвалифицированных врачей различных специальностей. Если вам необходима госпитализация, в том числе — продолжительное пребывание в стационаре — в наших центрах созданы все условия для комфортного размещения будущей мамы в течение всего рекомендованного срока.
Центр лечения невынашивания беременности Группы Компаний «Мать и дитя» — это компетентная мультидисциплинарная медицинская помощь для каждой семьи. Мы делаем все возможное, чтобы у вас появился долгожданный здоровый малыш — и нам это успешно удается!
Центр лечения невынашивания беременности: поможем сохранить самое дорогое!
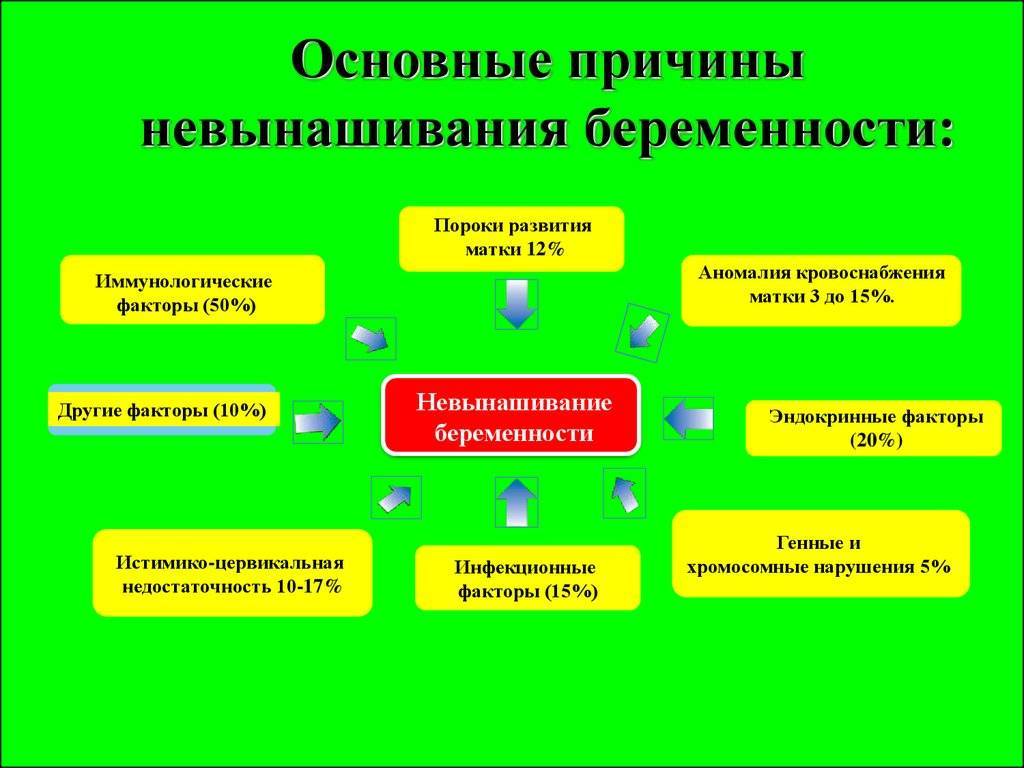
Невынашивание беременности – факторы риска
| Факторы | Влияние на течение беременности | Прогноз |
|
Генетические |
Генетические аномалии эмбриона не позволяют ему полноценно развиваться, и беременность прерывается на раннем сроке | Такая аномалия обычно не повторяется, и женщина вскоре рожает здорового малыша |
| Хромосомные нарушения произошли в организме женщины, генетическая информация, передаваясь эмбриону, делает его нежизнеспособным | Это может стать причиной привычного невынашивания | |
|
Анатомические |
Нарушения в строении органов половой сферы женщины – седловидная, одно- или двурогая матка, спайки, узлы, синехии. Эти отклонения мешают эмбриону прикрепиться к маточной стенке или препятствуют нормальному кровоснабжению плода | В результате лечения таких патологий шансы вынашивания беременности значительно повышаются |
| Истмико-цервикальная недостаточность (ИЦН) | Недостаточность шейки матки — развивается после неоднократных внутриматочных вмешательств (аборты, гистероскопия), перенесенных травм (разрывы шейки матки в родах). Во время беременности из-за повышения внутриматочного давления шейка преждевременно сокращается, внутренний зев матки расширяется, в результате разрывается плодный пузырь и происходит выкидыш | Может стать причиной привычного невынашивания. ИЦН поддается лечению, после которого вынашивание и рождение здорового ребенка становится возможным |
|
Инфекционный |
Инфекции, передающиеся половым путем (гонорея, сифилис, хламидиоз и др.), попавшие в организм будущей матери во время беременности или до ее наступления, вызывают поражение эмбриона и его гибель. Для будущего ребенка опасны грипп, бронхит, пневмония и другие инфекции, а так же воспалительные процессы в женском организме | Лечение и последующая профилактика инфекций позволит женщине снова забеременеть и выносить ребенка |
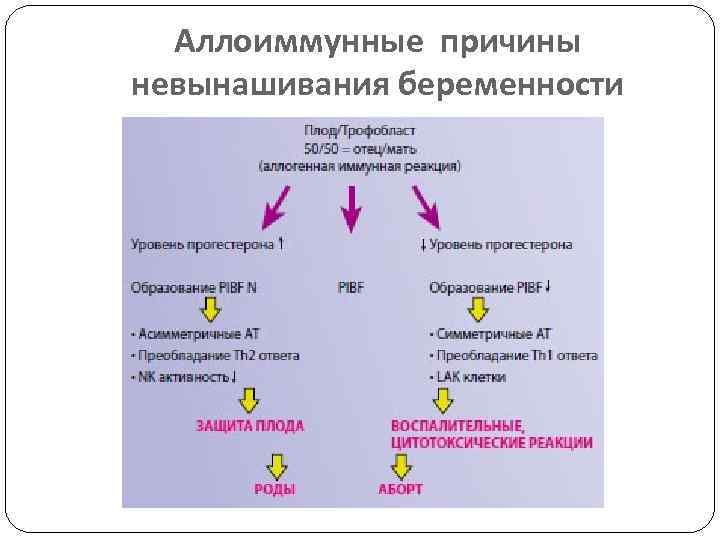
| Нарушение имплантации (прикрепления эмбриона к слизистой оболочке матки) и плацентации | Происходит из-за неадекватной реакции иммунитета женщины – ее организм воспринимает плодное яйцо как чужеродный элемент. Причиной может быть миома, хроническое воспаление эндометрия, утолщение или истончение слизистой матки, низкий уровень прогестерона, генетическая тромбофилия, антифосфолипидный синдром, наличие у матери аутоиммунных заболеваний. В следствие данных процессов происходит либо остановка беременности на малом срок либо развитие нарушения работы плаценты. Нарушением развития и работы плаценты может негативно влиять на плод. Нарушение функций детского места может спровоцировать остановку развития беременности во 2 и 3 триместрах | Комплексная диагностика и соответствующая форме иммунного нарушения коррекция будет способствовать наступлению и вынашиванию беременности. Своевременное выявление нарушений плацентации и их лечение в условиях клиники невынашивания беременности позволят женщине родить здорового малыша |
Чтобы определить причины, пациенткам проводится полный спектр амбулаторных услуг:
- диагностика экспертного класса,
- индивидуально разработанные комплексные программы лечения и ведения беременности,
- участие в создании программ ведущих специалистов — акушеров-гинекологов, репродуктологов, гемостазиологов, иммунологов и генетиков.
Признаки начинающегося выкидыша
В начальной стадии самопроизвольного аборта наблюдаются ноющие, иногда схваткообразные боли внизу живота или в области поясницы. При отделении плаценты от стенки матки появляются кровянистые выделения из половых путей. По мере прогрессирования процесса отслойки кровянистые выделения усиливаются. Нередко может возникнуть обильное кровотечение, приводящее к резкому малокровию. Вместе с кровью из матки выходит плодное яйцо. После этого матка начинает сокращаться, и кровотечение прекращается.Если части плодных оболочек и плаценты остаются в матке, она не сокращается, и кровотечение продолжается. Сильные маточные выделения могут стать угрожающими для жизни. Шейка матки остается приоткрытой, что благоприятствует развитию воспалительных заболеваний из-за попадания туда болезнетворных микроорганизмов.
Иногда задержавшиеся в матке элементы плодного яйца бывают очень незначительными, и кровотечение может прекратиться, но впоследствии из этих элементов формируются полипы, препятствующие заживлению поверхности матки. Они могут привести к длительным кровянистым выделениям из половых путей.
Установить, развивается плод в утробе матери или нет, позволяет определение уровня хорионального гонадотропина человека (ХГЧ) в динамике. Увеличение количества этого гормона за двое суток в 2 раза, указывает на нормальное протекание беременности. Если же уровень хорионического гонадотропина остался на прежнем уровне или снизился, значит, развитие плода прекратилось.
Отличие выкидыша от замершей беременности
Пополняет ежегодную статистику выкидышей и так называемая «замершая беременность». Это происходит из-за того, что плод погибает в утробе, но продолжает удерживаться в матке. Выявить такую патологию можно во время УЗИ. В этом случае появляется огромная опасность для женщины, ведь плод очень быстро начинает разлагаться, тем самым отравляя ее организм.
Здесь необходимо срочное вмешательство врача. Специалисты используют хирургическое выскабливание — постепенное извлечение плода и плаценты из тела матери.
Главное отличие замершей беременности от выкидыша заключается в том, что женщине в этом случае требуется тщательная диагностика и полное восстановление до следующего зачатия. В противном случае, риск осложнений и повторения смерти плода возрастает.
Как лечить невынашиваемость
Во многом тактика лечения будет зависеть от того, какие причины привели к невынашиваемости. К примеру, если лютеиновая фаза слишком короткая, будут назначены спазмолитики и успокоительные медикаменты растительного происхождения. С этой целью применяются «Но-шпа», настойка валерианы и др. Часто назначают «Магне-B6» и гормональные препараты, например «Дюфастон».
Если обнаружена повышенная чувствительность к прогестерону, применяются глюкокортикоиды, «Дюфастон», иммуноглобулины, а также иммунотерапия при помощи введения лимфоцитов отца ребенка. Это позволяет снизить уровень ответа иммунной системы и предотвратить отторжение организмом матери генетического материала отца ребенка.
Профилактируют и лечат плацентарную недостаточность «Пирацетамом», «Актовегином», «Инфезолом». Если плодные воды отходят раньше срока по причине инфицирования, применяются медикаменты-токолитики, антибиотики, препараты против бактерий и грибков.
При риске невынашивания женщине показан покой, может назначаться лечение сульфатами магния, гексопреналином, сальбутамолом и тербуталином, а также фенотеролами, гормональными препаратами и противовоспалительными препаратами типа «Индометацина», которые не имеют нежелательных последствий, присущих стероидам. При гипертонусе матки назначают воздействие на мышечную и нервную систему матки переменным током и иглоукалывание, чтобы расслабить мышцы и снизить уровень мышечных сокращений, ведущих к риску выкидыша или преждевременного родоразрешения.
Может назначаться плазмоцитоферез – до трех сеансов. Он заключается в том, что за сеанс из всего объема крови удаляется 0,6–1 л плазмы и вводятся специальные растворы на замену ей. Благодаря этому частично удаляются токсины и антигены, улучшается микроциркуляция крови, снижается высокая свертываемость; если лекарства плохо переносятся, таким образом удается снизить их дозировку.
Понятно, что каждая ситуация требует своего подхода, и не существует единой тактики лечения. Специалисты из центра репродукции «Генезис» берутся определить причины, по которым женщина не может выносить ребенка, и назначат обследования и лечение, которые существенно снизят риск самопроизвольного аборта или же сведут его к нулю.
Как производится профилактика
Профилактика невынашивания беременности представляет собой достаточно сложный процесс, который целиком и полностью зависит от профессионализма доктора. Профилактика должна подчиняться нескольким основным принципам. А именно:
- определение пациенток, у которых есть риск невынашивания плода;
- тщательное обследование мужчины и женщины до наступления беременности и подготовка организма будущей материи к зачатию, последующему вынашиванию ребенка и родоразрешению;
- регулярный контроль над состоянием организма беременной и определение инфекционных и воспалительных процессов, своевременная грамотная терапия, направленная на снятие воспаления, устранение бактерий и вирусов, поддержка иммунитета – для этого женщина каждый месяц сдает соскобы слизистых, мочу на бактерии, кровь и биоматериал на определение признаков инфицирования плода и пр.;
- определение недостаточности шейки матки при помощи осмотра, а также трансвагинального УЗИ до 24 недель; в случае если плод не один, а два или больше – вплоть до 27 недели;
- лечение при выявлении экстрагенитальных заболеваний, прогнозы относительно влияния болезни и ее лечения на плод;
- определение тромбофилии и недостаточности плаценты, их грамотное лечение и профилактирование на ранних сроках.
Если будет выявлено, что при вынашивании плода и родах пациентке или ее ребенку грозят негативные последствия, избежать которых невозможно, ей предоставят исчерпывающую информацию относительно состояния ее здоровья и здоровья эмбриона, последствий, а также альтернативных способов ведения беременности и родоразрешения.
Очень многое зависит от профессионализма врача, который будет заниматься назначением исследований, расшифровкой их результатов, а также подбором лечения. Чтобы быть уверенной, что вы в надежных руках, советуем обратиться к врачам высшей категории из центра репродукции «Генезис». Их опыт работы, как правило, обеспечивает вынашиваемость плода даже в самых сложных случаях.
Если тактика ведения беременности и лечение не позволят предотвратить самопроизвольное прерывание беременности, а вы столкнетесь с проблемой бесплодия, наш центр репродукции подберет для вас другие варианты. В их числе обычно рассматриваются экстракорпоральное оплодотворение, забор женского или мужского биоматериала и суррогатное материнство.
Что делать, если случился выкидыш
В том случае, если же выкидыш все-таки произошел, необходимо определить причину. Самым лучшим вариантом станет комплексное обследования каждого партнера. По результатам анализов специалист сможет увидеть полную клиническую картину и назначить качественное лечение. Поэтому планируемое зачатие лучше отложить.
Для женщины после случившегося выкидыша очень важно настроиться на лучшее и начать лечение. В случае необходимости можно обратиться за психологической помощью
Поэтому перед планируемым зачатием лучше полностью подготовить свой организм и вылечить имеющиеся болезни. Порой причины выкидышей лежат на поверхности и легко поддаются лечению. Грамотный врач и желания сделают настоящее чудо и уже в скором времени в вашей семье произойдет долгожданное пополнение.
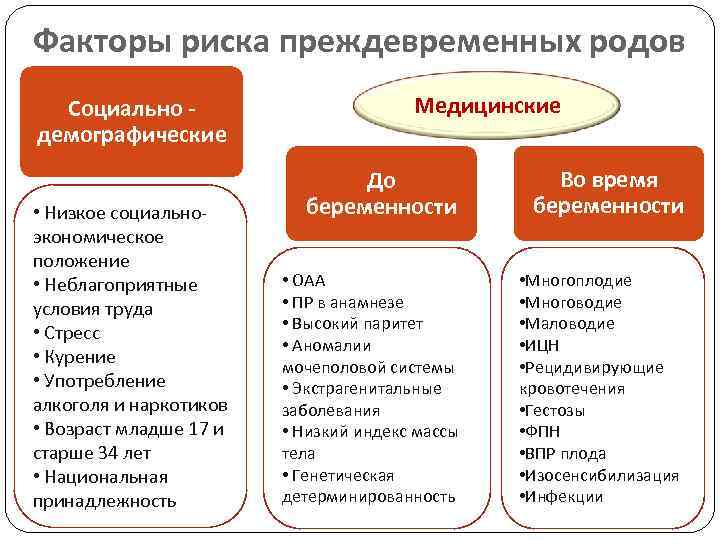
Потеря ребенка в 28-37 недель
В этот период происходят преждевременные роды, в 32% случаев они возникают между 28 и 33 неделями, все остальные — в период от 34 до 37 недели. Если роды начинаются преждевременно в третьем и в конце второго триместров, у детей высокие шансы выжить, иногда даже без дополнительных реанимационных мероприятий. Чаще всего такие ситуации связаны со следующими причинами:
- Увеличение в крови уровня цитокинов воспаления, которые появляются в ответ на хроническую местную или системную инфекцию. Это становится причиной 40% преждевременных родов.
- Приблизительно в 30% случаев роды начинаются после преждевременного отхождения околоплодных вод, которое также связано с инфекционным процессом.
- Дистресс-синдром в хронической форме, который вызван недостатком кислорода при фето-плацентарной недостаточности, тромбофилическом синдроме, болезнях сердца, легких и других органов у матери.
- Стрессовые состояния и экстрагенитальные заболевания, которые приводят к активизации кортикотропин-рилизинг-гормона в гипоталамусе матери или плода (иногда и у матери, и у плода), повышения его концентрации в крови, что провоцирует недостаточность плаценты.
- Аутоиммунная тромбофилия, приводящая к повышению количества тромбина и простагландинов, развитию тромбозов различных сосудов, инфаркту и отслойки плаценты.
- В 20% случаев причиной преждевременных родов становится многоводие и развитие в матке двух и больше плодов. Это приводит к перерастяжению стенок матки и повышению тонуса маточной мускулатуры.
- Пороки развития у женщины, которые связаны с патологией рецепторного аппарата стенок матки.
- Спайки и опухоли внутри матки, инфантилизм или детская матка, аномалии этого органа (удвоенная, седловидная, однорогая, двурогая матка, наличие внутриматочной перегородки).
- Комбинация двух или большего количества перечисленных выше факторов.
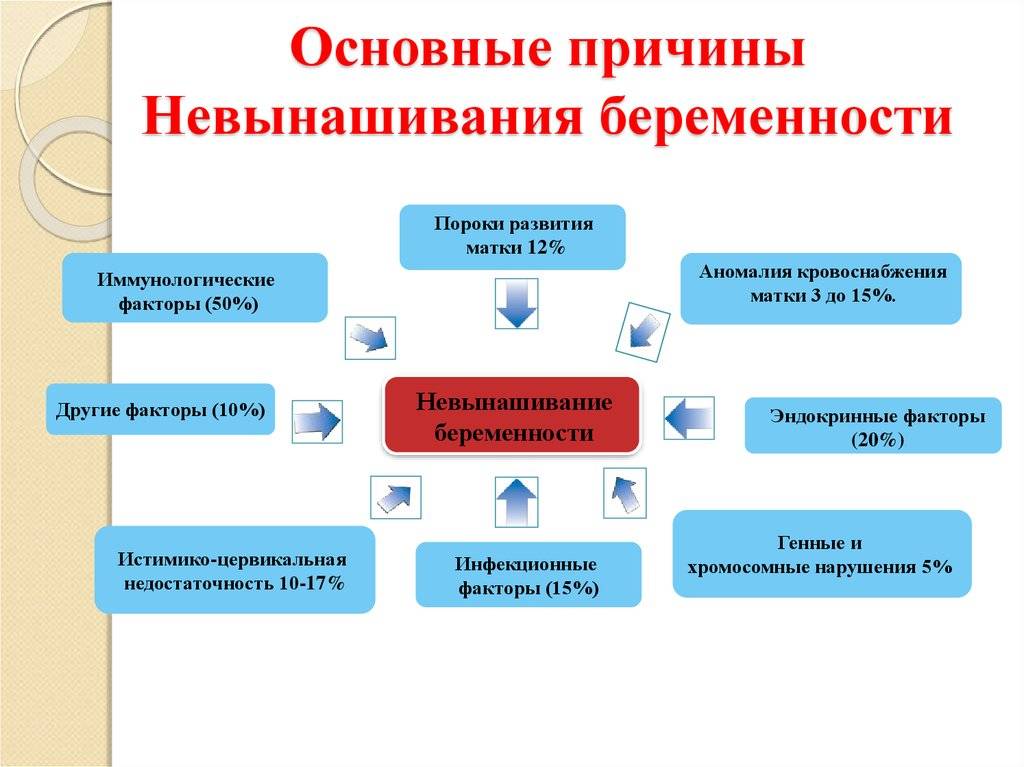
Из приведенной информации можно сделать вывод, что какой-то одной причины невынашивания беременности нет. Патология возникает из-за сочетания разных факторов.
Эндокринные факторы
Из прочих наиболее частых причин невынашивания выделяют и эндокринные расстройства, например, недостаточную лютеиновую фазу, чрезмерный уровень андрогенов или пролактина, болезни щитовидной железы и диабет. Перечисленные расстройства в четверти процентов случаев провоцируют самопроизвольное прерывание в I триместре беременности.
Недостаточная лютеиновая фаза возникает при малом количестве прогестерона, который удерживает и поддерживает процесс вынашивания. Особую роль прогестерон играет в начале беременности – во время прикрепления плодного яйца к стенкам матки. Из-за недостаточного количества гормона эмбрион может не закрепиться, либо закрепиться плохо, что и приведет к прерыванию процесса.
Для поддержания количества прогестерона в организме могут быть назначены такие препараты, как Утрожестан, Прогестерон, Инжеста, Дюфастон. При одновременном дефиците прогестерона и переизбытке андрогенов принимают Метилпреднизолон.
Переизбыток андрогенов сам по себе тоже может спровоцировать невынашивание, что может быть результатом усиленной продукции тестостерона, который вырабатывается в надпочечниках и в яичниках. Такое может случаться при наследственных патологиях надпочечников, при поликистозе яичников, при сбое в работе связки гипоталамус-гипофиз.
Повышенное содержание пролактина – следующая причина эндокринного невынашивания – может возникать как следствие травм, воспалений, новообразований в головном мозге, а точнее – в связке гипоталамус-гипофиз. Иногда такое состояние может быть результатом приема определенных медикаментов (антидепрессантов, оральных контрацептивов).
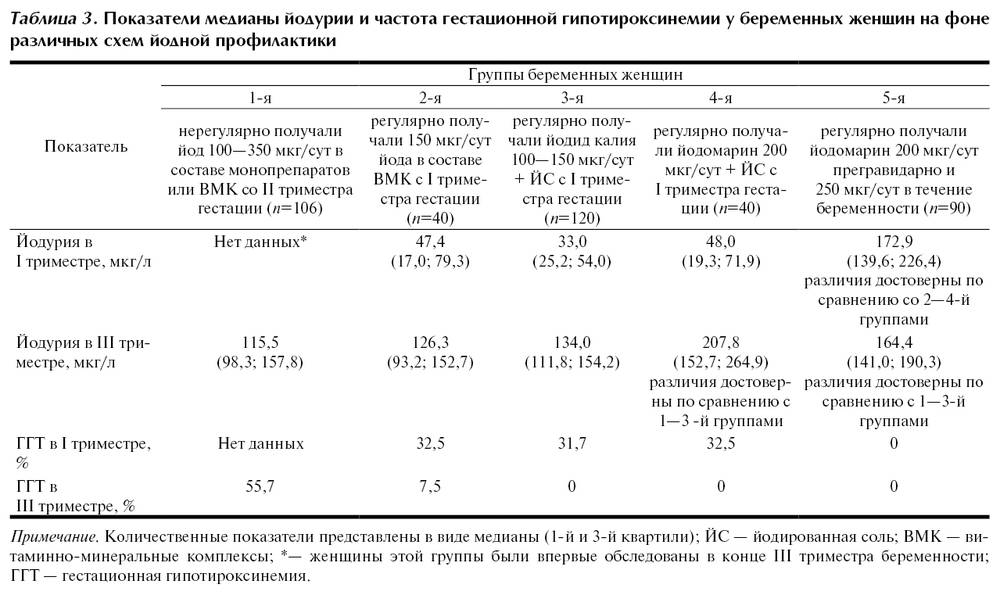
Среди патологий щитовидки причинами невынашивания чаще становятся недостаток йода в организме и тиреоидит. При таких заболеваниях и состояниях щитовидка вынуждена продуцировать меньшее количество гормонов, и, как следствие, их не хватает для полноценной поддержки беременности. Если такие состояния имеют место, то доктор обязательно назначит лечение гормонами щитовидной железы или медикаментами, содержащими йод.
При сахарном диабете невынашивание может быть связано с понижением восприимчивости клеток организма к инсулину. Из-за этого всегда доктор пересматривает дозировку инсулина у беременных женщин, болеющих диабетом.
[], [], [], [], []
Самопроизвольные выкидыши в I триместре
Этиология. Причины спонтанных абортов разделяют на генетические и внешние. Считают, что 60-80% самопроизвольных выкидышей в I триместре (ранние самопроизвольные выкидыши) связаны с хромосомными аномалиями; эта частота на самом деле выше, учитывая, что прерывание аномальной беременности может происходить до имплантации. Частота хромосомных аномалий плода при выкидышах меньше (30%) во II триместре; частота хромосомных аномалий у мертворожденных равна лишь 3%.
Рост количества самопроизвольных выкидышей, связанных с хромосомными аномалиями, наблюдается у женщин старше 35 лет. Наиболее частым типом хромосомных аномалий (50% случаев), которые приводят к самопроизвольному аборту, являются аутосомные трисомии (нерасхождения хромосом течение мейоза); в 2/3 случаев трисомий встречается трисомия 16. В 10-20% случаев причиной самопроизвольного аборта является моносомия Х (45, Х0).
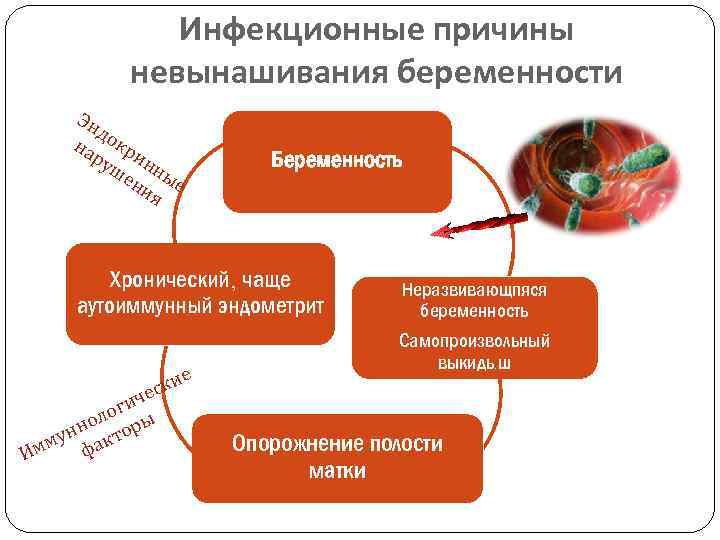
Причинами самопроизвольных выкидышей могут быть также инфекции, материнские анатомические аномалии, иммунные и эндокринные факторы. В большинстве случаев ранних самопроизвольных абортов их причина остается неизвестной.
Диагностика
Большинство пациенток с самопроизвольным выкидышем жалуется на кровянистые выделения из влагалища. Больные могут жаловаться на схватки, боль внизу живота и уменьшение признаков беременности (прекращение тошноты, размягчение молочных желез и т.д.). При объективном исследовании оценивают состояние гемодинамики, наличие лихорадки. При вагинальном исследовании проводят дифференциальную диагностику с другими состояниями, которые могут вызывать кровотечение.
Обращают внимание на размеры матки, раскрытие шейки матки. Лабораторное исследование включает анализ уровня ХГЧ, общий анализ крови, определение группы крови и резус-фактора, у резус-отрицательных беременных определяют также титр антирезусных антител
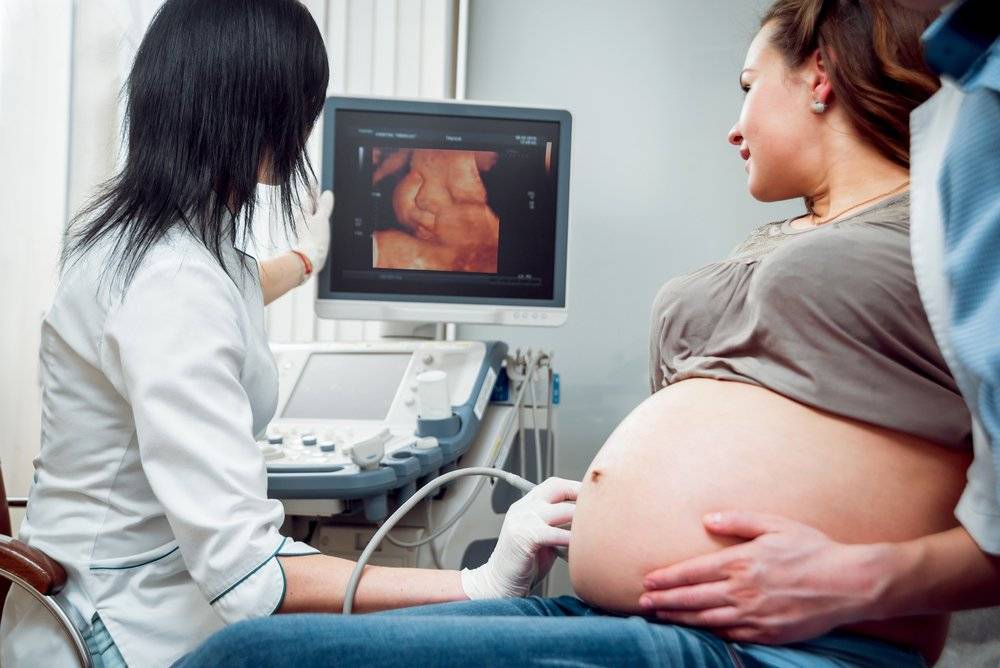
Ультразвуковое исследование позволяет определить признаки жизни или смерти плода и особенности плацентации.
Дифференциальная диагностика раннего самопроизвольного выкидыша с внематочной беременностью заключается в мониторинге уровня ХГЧ. Визуализация сердечной деятельности плода при ультразвуковом исследовании или двукратное увеличение уровня ХГЧ каждые 48 ч в ранние сроки беременности свидетельствует о прогрессирующей маточной беременности.
Дифференциальная диагностика при кровотечениях в I триместре беременности
- самопроизвольный аборт
- посткоитальное кровотечение
- внематочная беременность
- поражения или травмы шейки матки и влагалища
- пузырный занос
- кровотечения, не связанные с беременностью
Лечение зависит от типа выкидыша и желания пациентки сохранить беременность. Первым этапом лечения является стабилизация гемодинамики. При полном аборте проводят наблюдения за возможным возникновением повторного кровотечения или повышением температуры тела. Любая ткань, которая удалена из матки, подлежат обязательному гистологическому исследованию и хромосомному анализу.
При неполном, неизбежном и незавершенном выкидыши возможны следующие варианты лечебной тактики:
1) выжидания к самопроизвольному завершению выкидыша (при условии стабильной гемодинамики);
2) выскабливание полости матки;
3) назначение простагландинов (мизопростола) для индукции маточных сокращений и раскрытие шейки матки.
Пациенткам с угрожающим выкидышем, готовым на сохранение беременности, назначают постельный режим, запрещают половые отношения и введение любых препаратов во влагалище. Медикаментозное лечение часто включает прогестины (дюфастон, утрожестан), препараты хорионического гонадотропина (пергонал, профазе).
При кровяных выделениях в ранние сроки гестации также применяют эстрогены для поддержания имплантации (прогинова, микрофолин) до остановки кровотечения. Часто наблюдается спонтанное прекращение кровотечения. Пациентки с эпизодами кровотечения во время беременности имеют больший риск преждевременных родов, преждевременного разрыва плодных оболочек при недоношенной беременности.
Резус-отрицательным пациенткам, которые имели эпизоды кровотечений во время беременности, следует назначить антирезусный иммуноглобулин. При инфицированном (септическом) аборте, лихорадочное лечение начинают с инфузии антибиотиков широкого спектра действия и метронидазола в комбинации с внутримышечным назначением антибиотиков другого класса; после нормализации температуры тела и жизненных функций проводят осторожную эвакуацию продукта оплодотворения (вакуум-аспирация или кюретаж).
ПРИЧИНЫ ПЕРЕНОШЕННОЙ БЕРЕМЕННОСТИ И ПАТОГЕНЕЗ
Переношенная беременность – патология, причиной которой могут быть детские инфекции (паротит, скарлатина, краснуха), заболевания экстрагенитальной локализации, воспалительные заболевания женской половой сферы, инфантилизм, частые аборты, приводящие к нарушениям нервно-мышечного аппарата матки.
Также перенашивание беременности может возникнуть по причине эндокринных заболеваний, при нарушения обмена веществ, токсикозах второй половины беременности и психических травмах. Женщины, беременные первым ребенком, перенашивают беременность чаще, чем повторнородящие.
Огромное значение имеет наследственность. В патогенезе перенашивания беременности большое значение имеют изменения функции центральной нервной системы, эндокринные и вегетативные аномалии. При этом нарушается выработка гестагенов, эстрогенов, окситоцина, кортикостероидов, катехоламинов, ацетилхолина, серотонина, электролитов, ферментов, витаминов.
Фетоплацентарная недостаточность также является причиной позднего наступления родов. При перезревании плода, потребность у него в кислороде увеличивается, устойчивость ЦНС к кислородной недостаточности снижается. В плаценте происходят изменения: диссоциация, дегенерация и кальцификация. При перенашивании беременности у плода повышается потребность в кислороде на фоне снижения устойчивости к гипоксии. Доставка плоду кислорода и других веществ затруднена. Возникает замкнутый круг патологических процессов.
Общий осмотр
При общем осмотре врач поочередно обследует все органы и системы. Изучение телосложения пациентки позволяет заподозрить эндокринную патологию. Она проявляется повышением или снижением массы тела, особым типом отложения жира, гирсутизмом (чрезмерным ростом волос). Также учитывают выраженность вторичных половых признаков (размер груди, рост волос на лобке, в подмышках), наличие и расположение стрий (возникают при повышенной концентрации мужских половых гормонов). В конце обследуют сердечно-сосудистую, дыхательную систему, органы пищеварения, определяют положение нижнего края печени.
Особое внимание обращают на такие симптомы, как переменчивое настроение, лабильность психики, быстрая утомляемость, чрезмерное возбуждение, постоянное чувство жара или наоборот, холода, бледные или гиперемированные кожные покровы, потливость, сниженная или повышенная температура на протяжении длительного времени, замедленный или учащенный пульс. Такие состояния могут быть признаками гипертиреоза, гипотиреоза, депрессии, невроза
Дополнительные исследования при невынашивании беременности
Диагностика состоит из двух этапов. Сначала оценивают общее состояние репродуктивной системы. Это дает возможность выявить наиболее частые причины нарушений развития эмбриона. На втором этапе уточняют механизм развития привычных выкидышей у женщины.
Основные диагностические методики:
- УЗИ
- Гистеросальпингография либо гистероскопия
- Диагностическая лапароскопия (по показаниям)
- МРТ либо соногистеросальпингография
- Контроль базальной температуры и ее фиксация на графике
- Лабораторные исследования (изучение гормонального фона, иммунологические тесты, микробиологические и серологические анализы для выявления инфекции, изучение особенностей гемостаза, генетические тесты).
Анализы на гормоны
С помощью исследования крови на гормоны выявляют причину недостаточности лютеиновой фазы, нарушения в эндокринной системе, определяют необходимость и схему дальнейшей гормональной коррекции. Анализы на фолликулостимулирующий и лютеинизирующий гормоны сдаются в соответствии с периодами менструального цикла. Для полноты картины их дополняют исследованиями на эстрогены, тестостерон, гормоны щитовидки (тироксин и тиреотропный). Если у пациентки выражены симптомы гиперандрогении, необходимо определить количество кортизола в крови, дегидроэпиандростерона сульфата, мужского гормона тестостерона, пролактина и 17-оксипрогестерона.
Иммунологические тесты
Для оценки работы иммунной системы делают тесты на иммуноглобулины, антитела к собственным фосфолипидам, ряду гликопротеинов, протромбину, гормону роста, ХГЧ (хорионический гонадотропин человека), прогестерону, гормонам щитовидки. Параллельно с перечисленными делают анализ на интерфероны, провоспалительные цитокины.
Микробиологические исследования
Для выявления инфекций исследуют мочу, мазок из влагалища и цервикального канала, иногда из полости матки. Проводят микроскопию и посев материала, ПЦР. Также определяют в крови антитела к тем или иным возбудителям.
Исследование гемостаза
Исследование гемостаза включает в себя ряд анализов, помогающих оценить систему свертывания крови. Методик существует очень много, но для получения практического результат применяются лишь несколько:
- Тромбоэластография плазмы либо цельной крови. Этот анализ позволяет получить графическое изображение динамики свертывания крови. Оцениваются механические свойства фибрина, формирование тромбов, их фибринолиз (растворение).
- Коагулограмма, позволяющая определить протромбиновый индекс (ПИ), протромбиновое время (ПВ), активное частичное тромбопластиновое время (АЧТВ), активированное время рекальцификации (АВР).
- Анализ на агрегацию тромбоцитов.
- Анализ на маркеры ДВС-синдрома — РКМФ (растворимые мономеры фибрина), ПДФ (продукты распада (деградации) фибрина) и D-димеры.
- Исследование полиморфизма генов тромбофилии. Определяется уровень антитромбина-III, белков “S” и “C”, мутация гена, кодирующего синтез метилентетрафолатредуктазы и протромбина, лейденовская мутация фактора V, полиморфизм гена ингибитора фактора активации плазминогена.
Генетические тесты
Генетические тесты делают обоим партнерам. Их назначают, если у женщины диагностировали привычное или единичное невынашивание беременности на раннем сроке, мертворождение без видимых причин, 2-3 безрезультатных опыта применения альтернативных репродуктивных технологий, парам в возрасте больше 35 лет. Медико-генетическая консультация и обследование состоит из двух этапов:
- Составление детальной родословной и ее анализ с медицинской точки зрения. Это позволяет сделать выводы, было ли невынашивание беременности случайным, или такие случаи фиксировались у ближайших родственников.
- Цитогенетическое исследование партнеров с определением кариотипа (изучением полного хромосомного набора пациентов). Оно позволяет выявить такие хромосомные нарушения, как мозаицизм, инверсию, транслокацию, трисомию и т.д.
Также оценивают антигенные особенности лейкоцитов в системе HLA (гистосовместимости), которая отвечает за распознавание собственных протеинов человека от чужеродных.
Методы лечения невынашивания
Для коррекции гипофункции яичников применяют препараты эстрадиола и прогестерона, при гиперандрогении – глюкокортикоидные препараты до 16 недель беременности, под контролем концентрации 17- оксипрогестерона, дегидроэпиандростерона в крови. Для корректного выбора дозы назначаемого препарата проводят определение содержания половых гормонов в периферической крови в динамике.
Назначение гормональной терапии при угрозе невынашивания в ранние сроки беременности проводится согласно основным принципам:
-
строгое обоснование необходимости применения гормонотерапии;
-
гормональные препараты назначают в минимальных эффективных дозах в течение первых 14-18 недель беременности, препараты прогестерона до 36-ти недель;
-
комплексное применение половых стероидных гормонов (эстрогены назначаются в сочетании с гестагенами).
У женщин с невынашиванием беременности имеется ряд функциональных изменений нервной системы, что приводит к развитию чувства беспокойства, напряженности, вплоть до неврастении и психастении. В таких случаях необходима помощь психолога, проведение психотерапии, назначение седативных препаратов.
В комплексе мер для лечения невынашивания беременности широко применяют физиотерапевтические методы: эндоназальный электофорез витамина В1 в первом триместре беременности, электрофорез магния синусоидальными токами на нижние отделы живота во второй половине беременности, центральная электроналгезия, иглорефлексотерапия, гирудотерапия при выявленном повышении свертываемости крови.
Реабилитация при невынашивании
Комплекс мероприятий по реабилитации женщин с привычным невынашиванием беременности включает несколько этапов. На первом этапе проводят комплексное противовоспалительное и общеукрепляющее лечение. На втором этапе применяют специальные методы исследования для выявления причин невынашивания как в амбулаторных условиях, так и в стационаре. На третьем этапе проводят патогенетическую терапию. На четвертом этапе осуществляют комплекс профилактических и лечебных мероприятий в критические и индивидуальные критические сроки, направленных на сохранение беременности.
Независимо от причинных факторов невынашивания беременности в процессе беременности проводят профилактику плацентарной недостаточности и хронической гипоксии плода, которые, как правило, наблюдаются при данной патологии.
Таким образом, только комплексный подход к формированию индивидуального плана лечения и реабилитации пациенток с невынашиванием беременности позволяет пролонгировать беременность с целью обеспечить рождение ребенка.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку