SQLITE NOT INSTALLED
Причины возникновения ПМК
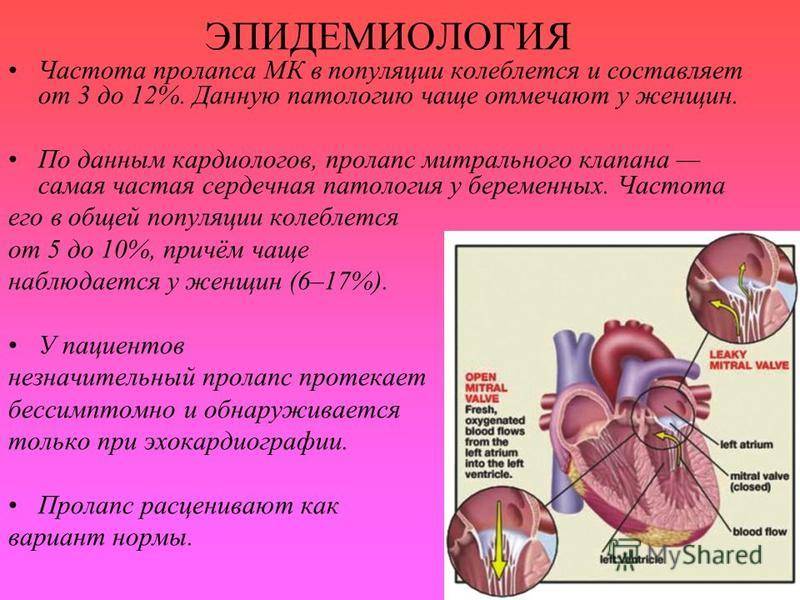
От 1 до 3% людей сталкиваются с ПМК. И у женщин, и у мужчин он регистрируется с одинаковой частотой. Часто, пролапс митрального клапана диагностируется впервые у подростков, чему способствует активный рост.
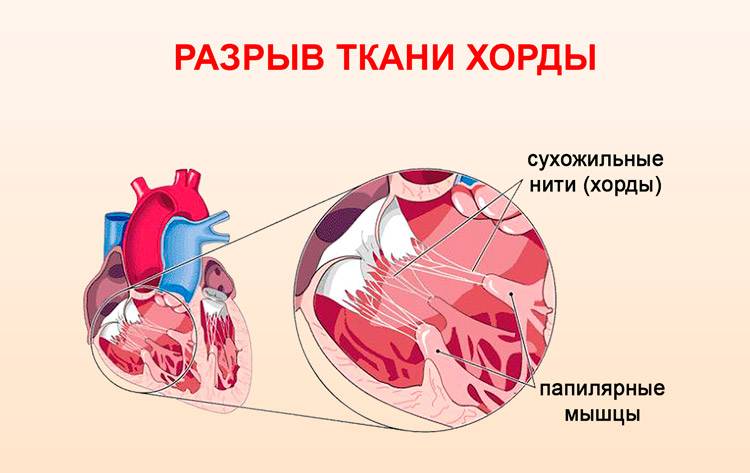
Ведущей причиной развития патологии является миксоматозная дегенерация хорд (сухожильных нитей) или створок клапана. Состояние характеризуется истончением слоя коллагена в клапане и увеличением количества мукоидного (миксоматозного) вещества. Результатом этого является расширение и чрезмерное растяжение створок. Хорды становятся длиннее и тоньше. Все это приводит к пролапсу. А если произойдет разрыв хорды, то может произойти тяжелейшая регургитация.
Миксоматозная дегенерация может быть унаследованной, а может вызываться изменениями соединительной ткани вследствие различных заболеваний или мышечной дистрофии. Кроме ревматизма и ишемической болезни, такие состояния как болезни Грейвса или Виллебранда, серповидно-клеточная анемия могут вызывать пролапс митрального клапана. Обезвоживание организма также может привести к приходящему течению заболевания.
Тромбы в левых отделах сердца
Чаще всего тромбы в левых полостях сердца встречаются на фоне трех заболеваний.
В зоне риска находятся люди:
- со стенозом митрального клапана;
- с мерцательной аритмией (фибрилляцией предсердий):
- с постинфарктной аневризмой левого желудочка.
Тромбы в левых отделах сердца – риск возникновения артериальных тромбоэмболий, ишемических атак или инфарктов мозга! При локализации тромбов в левых полостях сердца также могут поражаться артерии почек, верхних и нижних конечностей, артерии кишечника.
Инфаркты и инсульты
Если тромб отрывается, он может распространиться с током крови и закрыть просвет сосуда! При перекрытии сосуда нарушается кровообращение, что приводит к кислородному голоданию и некрозу тканей. Это может вызвать такие осложнения, как инфаркт миокарда, ТЭЛА и даже смерть.
При наличии открытого овального окна в межсердечной перегородке тромбы из вен нижних конечностей, таза могут переместиться из правого предсердия в левое и далее с током крови попасть в мозг. В результате также наступает инсульт.
Тромбы, образующиеся при аневризме сердца
После перенесенного инфаркта в левом желудочке могут образоваться пристеночные тромбы. Их видят специалисты с помощью эхокардиографии. Это основной вид диагностики для обнаружения тромбов в полостях сердца. В случае их обнаружения специалист может назначить антикоагулянты (при отсутствии противопоказаний).
Тромбы, образующиеся при стенозе митрального клапана
Бывает особая разновидность — шаровидный тромб в левом предсердии. Такой тромб образуется при стенозе митрального клапана, при котором нарушается отток из левого предсердия в левый желудочек.
При мерцательной аритмии тромбы обычно локализуются в ушках левых предсердий. Ушко представляет собой выпячивание предсердия (оно похоже на мешочек). Тромбы ушка левого предсердия можно выявить чаще всего только при чреспищеводной Эхо-КГ. С помощью эхокардиографии их обнаружить очень трудно.
Правый желудочек
Функциональная анатомия правого желудочка
Объем правого желудочка у новорожденных составляет 8,5-11 см3,
у детей первого года жизни — 13-20 см3, в 7-9 лет — 28-40 см3,
к 18 годам достигает 150-225 см3. У новорожденных и детей до
1 года длина правого желудочка составляет 4,3-6,2 см, ширина 2,1-3,2
см, у 7-12 летних детей длина желудочка увеличивается до 5-7,2 см,
ширина — до 2-3,5 см. К 18 годам длина правого желудочка достигает
7,3-9,2 см, ширина — 3-5 см. Толщина свободной стенки правого желудочка
у детей до 1 года равна 0,1-0,16 см, к 6 годам она возрастает до 0,2
см, а к 12 годам достигает 0,32 см. Полость правого желудочка имеет
выраженную трабекулярность, при этом основания сосочковых мышц располагаются
в толще трабекул.
Одномерная эхокардиография правого желудочка
Приточный отдел правого желудочка изучают в I стандартной позиции,
отточный в IV позиции. Поперечный размер правого желудочка по данным
эхометрии не соответствует анатомическому поскольку ультразвуковой
луч пересекает полость желудочка в зоне соответствующей 1/3 максимального
поперечного диаметра сферы. Толщина свободной стенки правого желудочка
в одномерном и двухмерном изображении обычно больше, чем анатомическая
из-за выраженной трабекулярности полости. Нормальные значения полости
правого желудочка и толщины его свободной стенки представлены в таблицах
5, 8, 15.
Семиотика правого желудочка
Дилатация правого желудочка
- Идиопатическая дилатация легочной артерии.
- Врожденное отсутствие клапана легочной артерии.
- Частичное отсутствие перикарда.
- Дефект межпредсердной перегородки (первичный, вторичный).
- Аномальный дренаж легочных вен (частичный, тотальный).
- Аномалия Эбштейна (имеется в виду увеличение атриализированной
порции желудочка). - Недостаточность трикуспидального клапана.
- Недостаточность клапана легочной артерии.
- Фистула правой коронарной артерии в правый желудочек.
- Врожденное отсутствие клапана легочной артерии.
- Опухоль правого желудочка.
- Синдром гипоплазии левого желудочка.
- Транспозиция магистральных сосудов.
- Легочная гипертензия (первичная, вторичная).
- Миокардит.
- Застойная сердечная недостаточность.
- Рестриктивная кардиомиопатия.
- Изменение позиции сердца (ротация правого желудочка
кпереди).
Уменьшение полости правого желудочка
- Атрезия трикуспидального клапана.
- Тампонада перикарда.
- Атрезия легочной артерии с интактной межжелудочковой
перегородкой. - Концентрическая гипертрофия правого желудочка.
- Аневризма межжелудочковой перегородки.
- Сдавление правого желудочка объемным образованием
средостения. - Изменение позиции сердца (ротация правого желудочка
кзади).
Гипертрофия свободной стенки правого желудочка
(увеличение толщины стенки более 3 — 5 мм)
- Стеноз легочной артерии (инфундибулярный, клапанный,
надклапанный, стеноз левой или правой ветви легочной артерии). - Легочная гипертензия (первичная, вторичная).
- Рестриктивная кардиомиопатия.
- Опухоль правого желудочка.
- Тетрада Фалло.
- Транспозиция магистральных сосудов.
- У новорожденных, рожденных от матерей,страдающих
диабетом. - Гипертрофическая кардиомиопатия с обструкцией выходного
тракта правого желудочка.
Дополнительные эхосигналы в полости правого желудочка
- Аномальные мышечные пучки.
- Опухоли правого желудочка (чаще рабдомиомы).
- Разрыв аневризмы синуса Вальсальвы в полость правого
желудочка. - Аневризма межжелудочковой перегородки.
- Тромб в правом желудочке.
Двухмерная эхокардиография правого желудочка
Правый желудочек визуализируют во взаимно перпендикулярных осях сканирования:
приточную порцию — в проекции 4-х камер с верхушки и поперечном парастернальном
сечении; отточную — в парастернальной проекции выходного тракта
правого желудочка и поперечном сечении на уровне магистральных сосудов.
Объемная перегрузка правого желудочка
- Дилатация правого желудочка.
- Парадоксальное движение межжелудочковой перегородки
(см) (при наличии легочной гипертензии может не определяться). - Увеличение экскурсии передней створки трикуспидального
клапана. - Систолическое трепетание трикуспидального клапана.
- Уменьшение амплитуды и скорости открытия передней
створки митрального клапана.
Гипертрофия правого желудочка
- Увеличение толщины свободной стенки правого желудочка
более 5 мм. - Гипертрофия (правосторонняя) межжелудочковой перегородки.
- Повышенная трабекулярность полости правого желудочка.
Лечение пролапса митрального клапана
При бессимптомном течении лечения не требуется. При аритмии используются противоаритмические лекарства («Амиодарон», «Атенолол» и др.). Эффективны специальные комплексы лечебной физкультуры.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
- Амиодарон (антиаритмический препарат). Режим дозирования: внутрь натощак, запивая достаточным количеством жидкости в дозе от 100-400 мг/сут. (1-2 таб.) в 1-2 приема.
- Атенолол (антиаритмический препарат). Режим дозирования: внутрь в дозе 50 мг 1 раз в сутки. В случае необходимости доза может быть увеличена до 100-200 мг/сут. в течение недели.
Общее описание
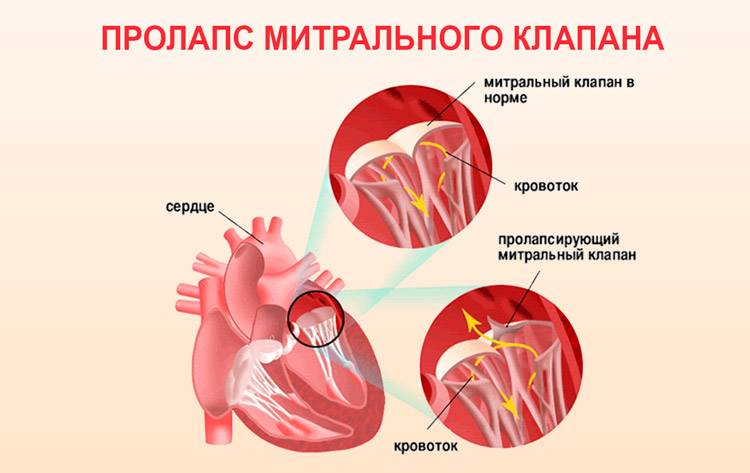
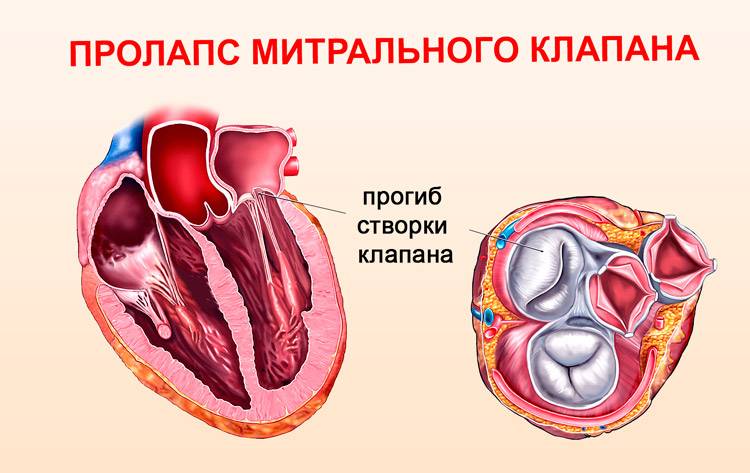
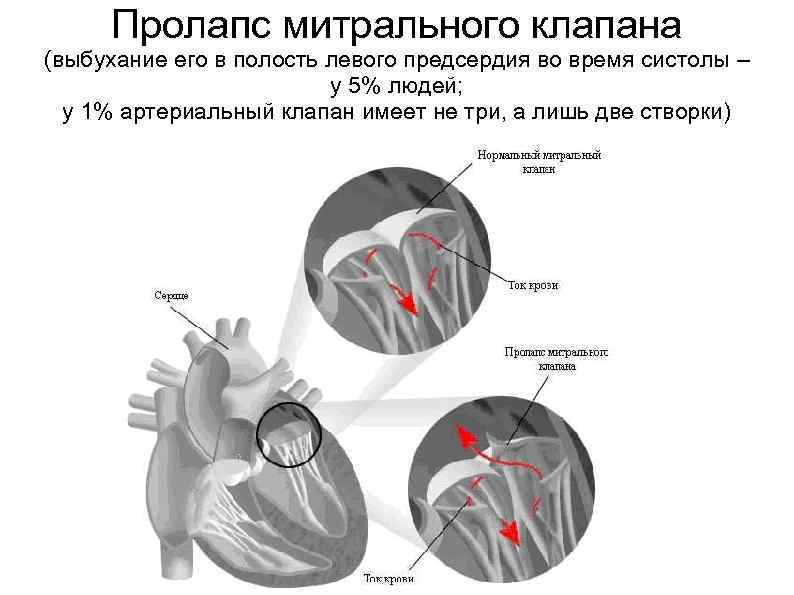
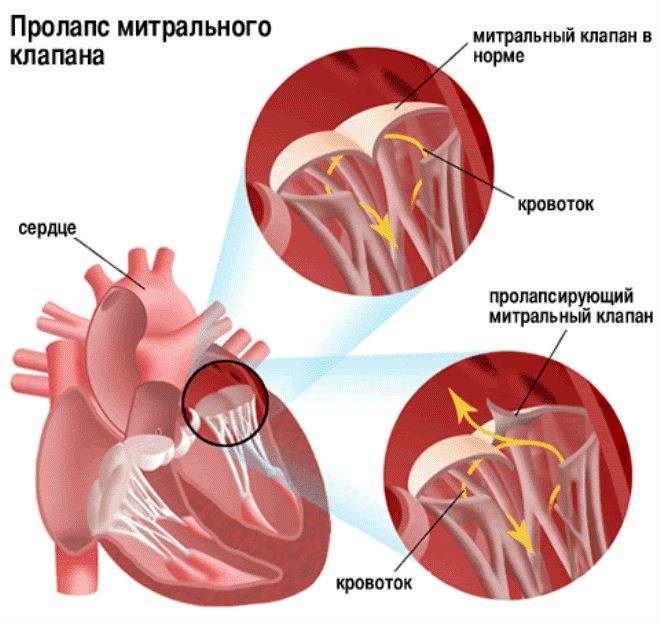
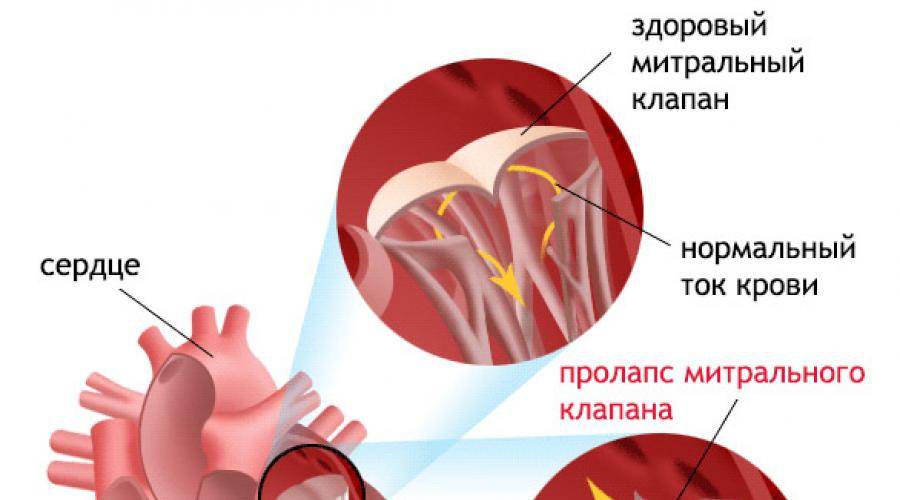
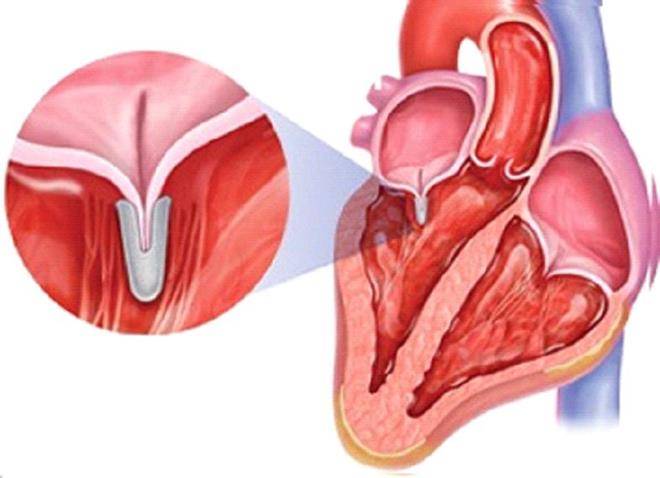
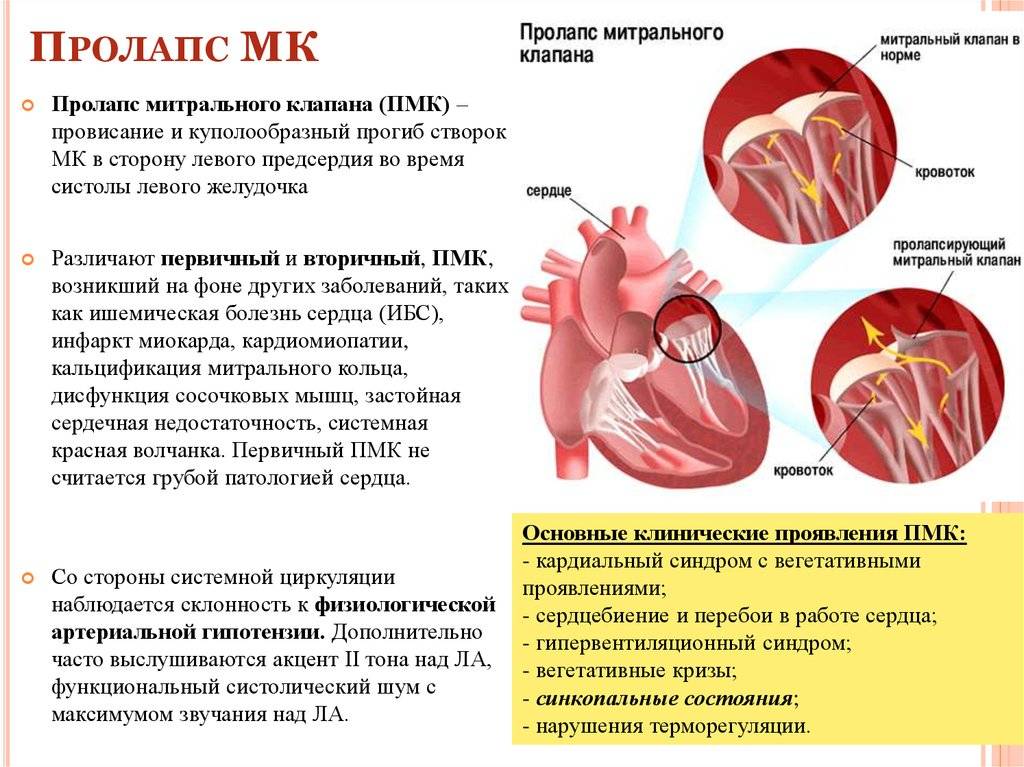
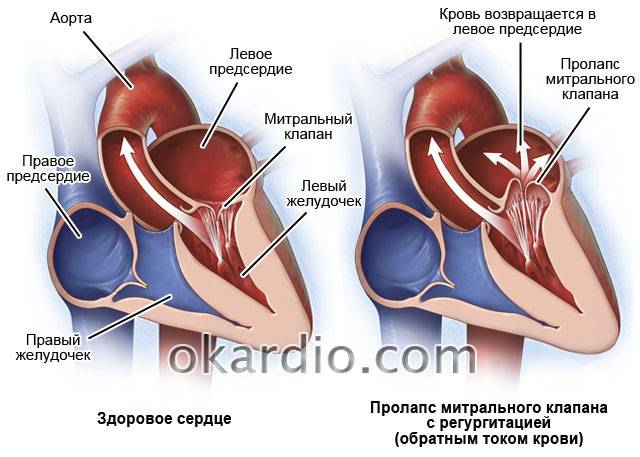
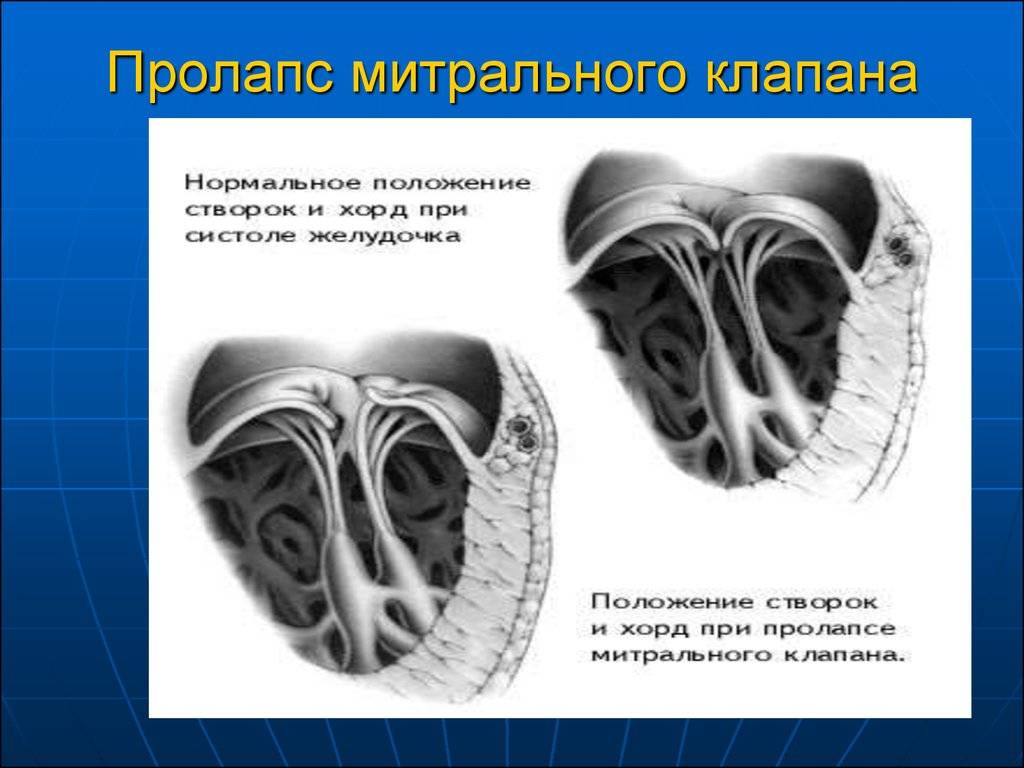
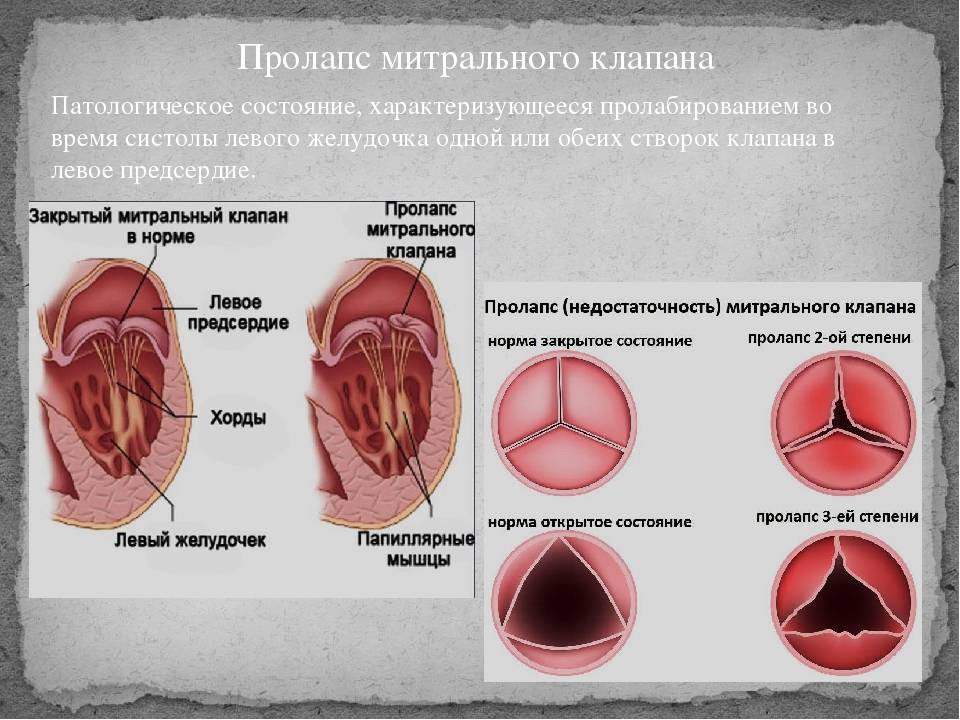
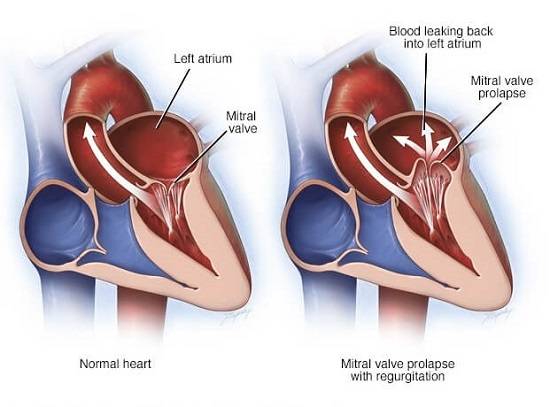
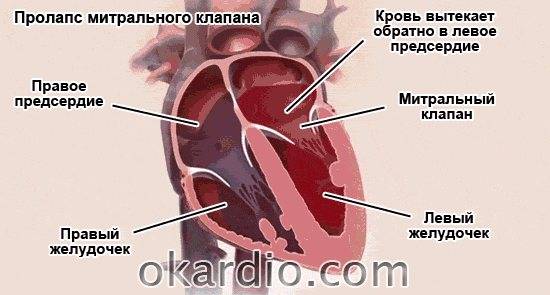
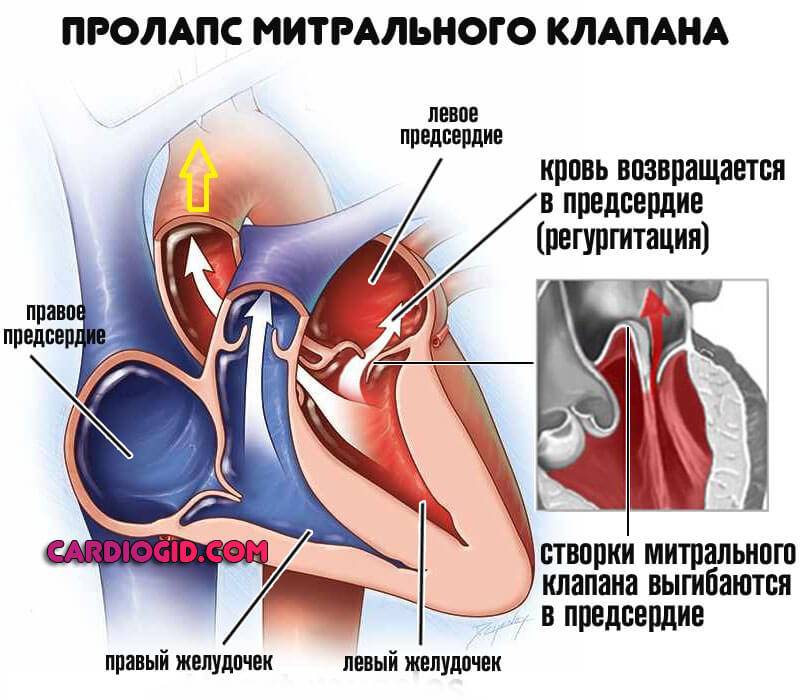
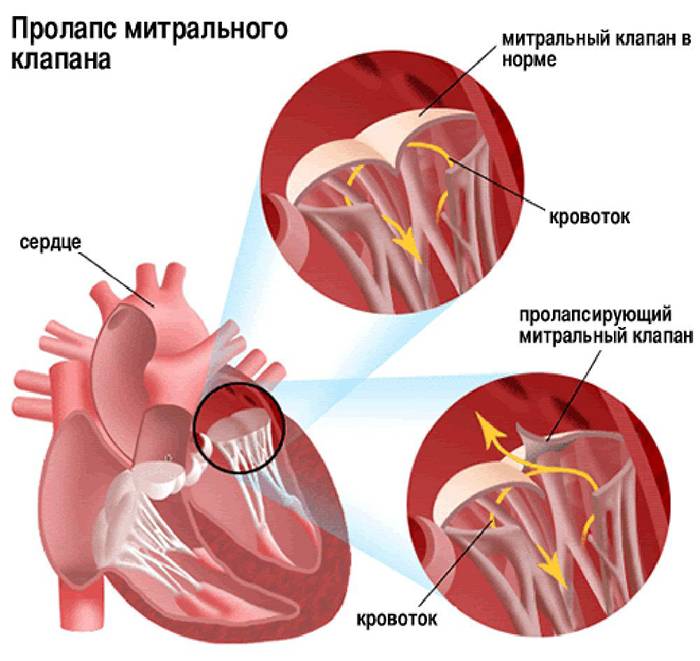
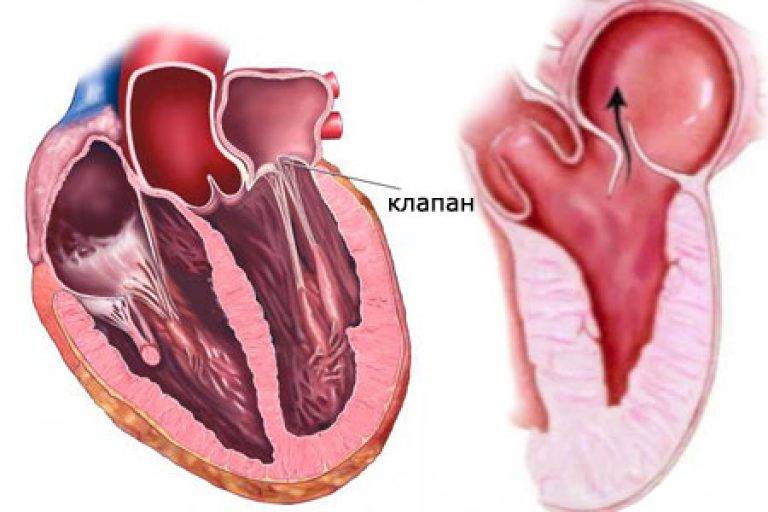
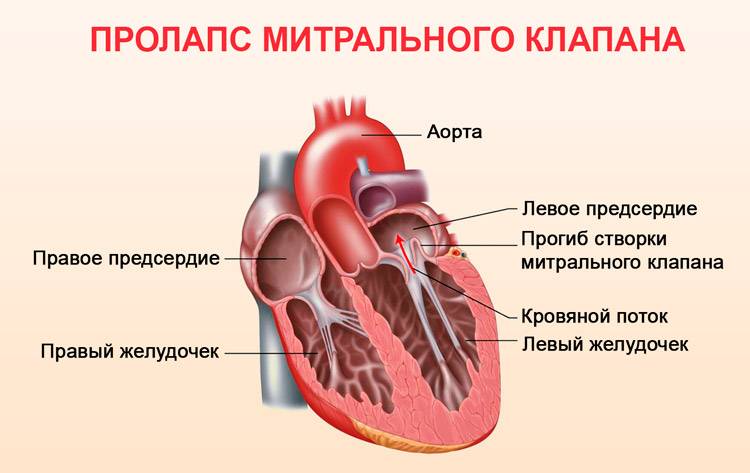
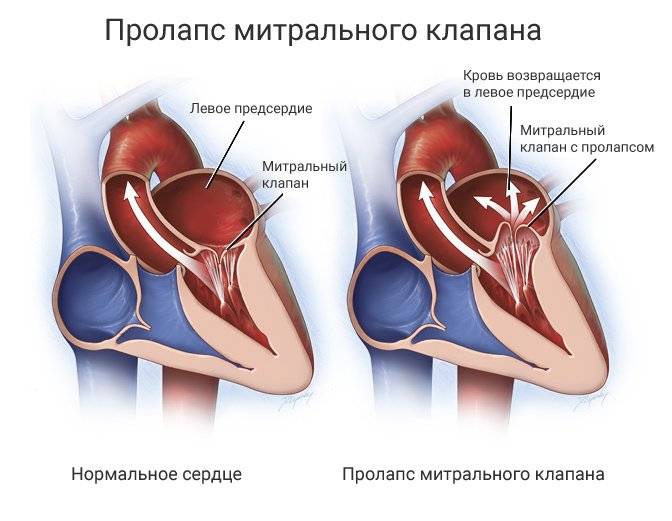
Пролапс митрального клапана (ПМК) — это выпячивание створок митрального клапана в полость левого предсердия во время сокращения (систолы) левого желудочка. Первые проявления ПМК регистрируют обычно в возрасте 10–16 лет.
Различают первичный пролапс митрального клапана — самостоятельное состояние, не связанное с каким-либо из известных заболеваний — и вторичный пролапс митрального клапана, который развивается вследствие таких заболеваний, как синдром Марфана, несовершенный остеогенез, синдром Элерса-Данло и др. Чаще всего ПМК протекает бессимптомно и является случайной диагностической находкой.
Как лечатся пролапсы?
В тяжелых случаях пролапсы требуют хирургического лечения (замена клапана на искусственный, либо хирургические меры по «усилению» структур живого клапана).
Однако в большинстве случаев пролапсы лечения не требуют, либо лечение ограничивается длительным приемом адекватных (около 300 мг в сутки) препаратов магния, что позволяет в долгосрочной перспективе нормализовать обмен коллагена и «усилить» структуру клапана. Прием прапаратов магния и мягких растительных успокаивающих средств также позволяет уменьшить субъективные неприятные проявления вегето-сосудистой дистонии, зачастую сопровождающие пролапс.
В нашей клинике вы можете пройти весь комплекс обследования и получить консультации по поводу оценки степени тяжести и необходимости лечения пролапсов.
Тетрада Фалло
Тетрада Фалло – сложный порок сердца, состоящий из четырех аномалий– сужения легочной артерии, неправильного правостороннего положения аорты, расширения правого желудочка и дефекта межжелудочковой перегородки и вторично развивающейся гипертрофии правого желудочка. Все эти пороки могут быть выражены в разной степени. Это один из самых часто встречающихся синих (сопровождающихся цианозом) врожденных пороков сердца. Его частота 10-15% среди всех врожденных пороков сердца.
Факторы риска
- Перенесенные в ранних сроках беременности вирусные инфекции,
- скарлатина, коревая краснуха,
- употребление седативных и снотворных препаратов,
- употребление гормональных средств, наркотиков, алкоголя,
- наследственный фактор.
Симптомы
Вся симптоматика обусловлена недостаточным поступлением кислорода в органы и ткани. У новорожденного признаки тетрады Фалло не заметны, так как до рождения этот порок не мешает работе сердца. Через несколько дней или недель после рождения может появиться голубая окраска или синюшность кожи при кормлении грудью, при крике ребенка. У ребенка появляется одышка. С возрастом кожа ребенка принимает синеватый оттенок. Особенно это выражено на губах, ушных раковинах, ногтевых фалангах. .Иногда цианоз проявляется только после того, как ребенок начинает ходить. Из-за нарушения кровоснабжения пальцы больного с возрастом приобретают вид барабанных палочек – утолщаются на конца, ногти приобретают округлую форму в виде «часовых стекол». Дети не могут много двигаться. После нескольких движений они вынуждены присаживаться и отдыхать. Часто больные совсем не встают с постели.
Диагностика тетрады Фалло основывается на внешнем виде больного, прослушивании «сухого», грубого систолического шума слева от грудины.
На электрокардиограмме выявляют признаки гипертрофии правых отделов сердца.
На рентгенограмме видны типичные изменения – сердце в виде «деревянного башмачка».
Помогает диагностике эхокардиография.
Основной метод – это ангиография. Исследование сердца с помощью контрастных веществ. Оно помогает уточнить показания к операции и планировать в каком объеме будет проведена операция.
Лечение.
Тетрада Фалло – это абсолютное показание к оперативному лечению. Если течение порока тяжелое операция на сердце проводится немедленно. Операция проводится в условиях аппарата искусственного кровообращения. Смертности при оперативном лечении у детей раннего возраста не превышает 5%.
Диагностика
- ультразвуковому сканированию сердца,
- зондированию с помощью специального детского эндоскопа,
- выполняется контрастная ангиография.
Лечение
Единственным методом лечения является операция. Обычно оперируют детей, достигших трехлетнего возраста, то есть миновавших опасный период, когда риск операций очень высок. В более ранние сроки или новорожденных оперируют при тяжелой степени порока. Операция выполняется на открытом сердце в условиях искусственного кровообращения и искусственной вентиляции легких. Выполняется ушивание межжелудочкового отверстия, пластика легочной артерии. Нередко хирургам приходится вживлять протез легочного клапана. Для уменьшения объема правого желудочка выполняется частичное удаление фиброзно-мышечного слоя.
Сразу после операции нормализуется кровообращение, у детей исчезают синюшность и одышка.
Прогноз
При выраженной степени стеноза легочной артерии 25% детей умирают на первом году жизни, а 50% не доживают до 5 лет. Только 5% больных могут дожить до 40 лет без оперативного лечения. Причиной смерти в более старшем возрасте обычно бывает сердечная недостаточность.
Причины брадикардии
Урежение сердечного ритма может возникать не только при поражениях сердца, но и при внесердечных патологиях. Среди распространенных причин уменьшения ЧСС:
- ишемическая болезнь сердца, пороки сердца, атеросклеротический кардиосклероз, инфаркт, миокардиты, кардиомиопатии, перикардит;
- желтуха и почечная недостаточность, при которых токсины замедляют выработку импульсов сердечных сокращений;
- болезни соединительной ткани (ревматизм, ревматоидный артрит, склеродермия, красная волчанка);
- гипотиреоз — снижение функции щитовидной железы;
- инфекции (дифтерия, боррелиоз, сифилис, токсоплазмоз, вирусные гепатиты и прочее);
- нарушение электролитного состава крови — снижение уровня калия и повышение кальция;
- повышение внутричерепного давления при опухолях головного мозга, инсульте, травмах, пороках развития;
- лимфогранулематоз, миеломная болезнь, амилоидоз, саркоидоз, гемохроматоз — состояния, при которых возможно поражение миокарда.
Нередко возникают лекарственные брадикардии. Это происходит на фоне приема или при передозировке бета-блокаторов, сердечных гликозидов, блокаторов кальциевых каналов, антиаритмических средств.
- болезни нервной системы;
- патология ЖКТ (язвенная болезнь желудка и двенадцатиперстной кишки, холецистит, желчнокаменная болезнь);
- заболевания пищевода и диафрагмы;
- пониженная температура тела, переохлаждение;
- удар в верхнюю часть живота (вплоть до остановки сердца);
- надавливание на глазные яблоки или шею в зоне сонной артерии;
- кашель, рвота.
При урежении сердечного ритма артериальное давление (АД) может быть нормальным, повышенным и пониженным.
Брадикардия при высоком давлении — нечастое явление. Оно опасно остановкой дыхания, потерей сознания, риском тромбообразования, недостаточностью кровоснабжения мозга и сердца с развитием инсульта и инфаркта. Сочетание гипертонии и брадикардии требует особых подходов в лечении, чтобы не усугубить урежение ритма.
Для новорожденных (особенно недоношенных) брадикардия может возникать на фоне апноэ — остановки дыхания более чем на 20 секунд (рис. 2). Это происходит из-за незрелости нервной и мышечной ткани новорожденного.
2.Опасность патологии клапанов
Любая патология в механике одного или нескольких сердечных клапанов неизбежно отражается на функционировании миокарда в целом, а значит, и на всей системе жизнеобеспечения – сколь бы устойчивой она ни была. Наиболее общим негативным эффектом в этом смысле является то, что сердечная мышца, автоматически компенсируя дефицит крови и работая с постоянной перегрузкой, постепенно гипертрофируется – увеличивается в объеме, растягивается. В итоге может развиться т.н. сердечная недостаточность в той или иной (иногда жизнеугрожающей) степени. Могут возникнуть аритмия, тенденция к тромбообразованию из-за застоя крови, эрозия и пр. Однако, проблемы с клапанами могут начинаться практически бессимптомно, и самым первым признаком зачастую становится «безобидная» одышка, т.е. ощущение нехватки воздуха. Собственно, это и есть дефицит кислорода в крови, которая не оксигенируется или не очищается должным образом.
Симптомы
К ним относятся так называемые стигмы — признаки несовершенства соединительнотканного каркаса: гипермобильность суставов, крыловидные лопатки, миопия, готическое (высокое) нёбо, нарушение прикуса, плоскостопие, высокий рост и астеническое телосложение, сколиоз, грыжи, варикозное расширение вен. Также нарушение архитектоники атриовентрикулярного кольца со смещением створок и дополнительными хордами в клапанном аппарате.
Позднее, к 7-ми годам, появляется дополнительная симптоматика: кратковременные колющие боли в области сердца психоэмоционального характера, а не за счет повреждения сердечной мышцы, приступы учащенного сердцебиения, перебои.
Дополняют признаки сосудистой дистонии головокружение, цефалгии утром, усиливающиеся после переутомления, пониженная работоспособность и повышенная утомляемость. Дети слезливы, часты страхи, депрессивные состояния, раздражительность, плохой сон. По сути, это масса микроаномалий, сочетающихся с вегетативно-сосудистой нестабильностью.
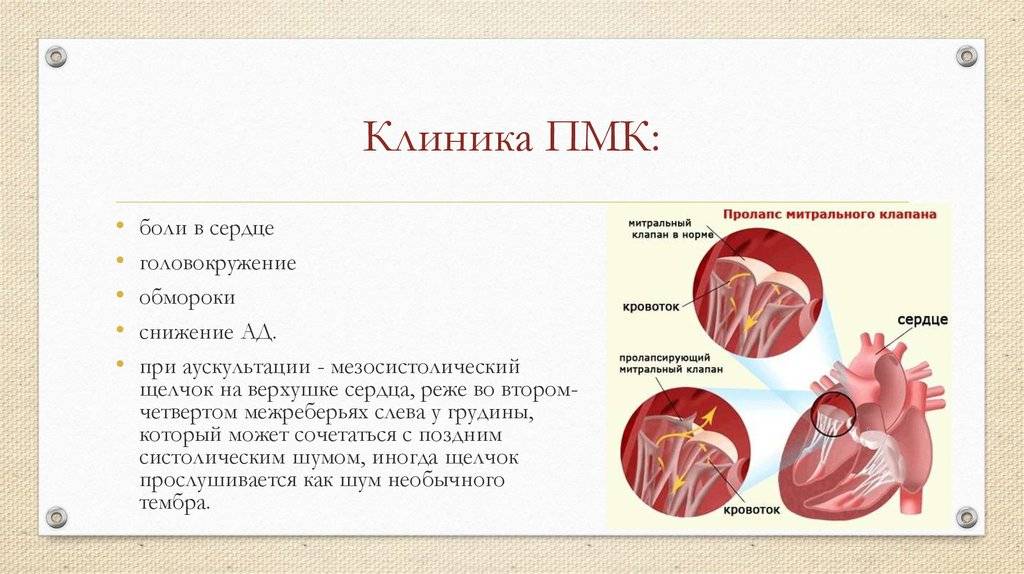
Симптомы Пролапса митрального клапана:
От большинства больных поступают многочисленные жалобы неврогенного характера, предпосылом которых становятся вегетативная астения и сосудистая дистония. Среди жалоб отмечены: головная боль, слабость и снижение толерантности к физической нагрузке, головокружение, одышка, склонность к обморочным состояниям.
Основной жалобой считается колющая, сжимающая боль в сердце, которая локализуются в области соска, боль усиливаются во время вдоха, боль кратковременна (длится от 10-20 секунд до 2-5 мин), может повторяться несколько раз в сутки. Такие болевые приступы происходят чаще всего днем во время психоэмоционального напряжения. Отметим, что боли редко связаны с физической нагрузкой, они чаще возникают в состояние покоя, а физическая нагрузка и переключение внимания способствуют их исчезновению. Продолжительные кардиалгии хорошо поддаются купированию дневными транквилизаторами, препаратами валерианы, валокордином, валидолом. Причиной кардиалгии становятся микроциркуляции в сосочковой мышце на участке миокарда.
При ПМК у детей наблюдается: «готическое» небо, гипермобильность («разболтанность») суставов, плоскостопие, «сандалевидная щель» между I и II пальцами ног, мышечная слабость, грыжа Шморля и ранний остеохондроз, гиперрастяжимость кожи, стрии в области ягодиц и бедер, миопия различной степени выраженности, нарушение аккомодации и рефракции.
Online-консультации врачей
| Консультация массажиста |
| Консультация аллерголога |
| Консультация нефролога |
| Консультация психоневролога |
| Консультация гастроэнтеролога детского |
| Консультация педиатра-аллерголога |
| Консультация специалиста по лечению за рубежом |
| Консультация психолога |
| Консультация педиатра |
| Консультация вертебролога |
| Консультация диетолога-нутрициониста |
| Консультация дерматолога |
| Консультация сексолога |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация гинеколога |
Новости медицины
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Кардиология №3 / 2011
Оглавление номера
Диагностика и классификация пролапса митрального клапана у детей и подростков
1 марта 2011
ФГУ Московский НИИ педиатрии и детской хирургии
При обследовании 1734 детей и подростков с направляющим диагнозом пролапс митрального клапана (ПМК) проведена верификация синдрома согласно принятым Фрамингемским критериям диагностики. По верифицированным критериям синдром ПМК подтвержден только в 32,2% случаев. В остальных случаях отмечена гипердиагностика синдрома, связанная с неправильно проведенной аускультацией или эхокардиографией («эхокардиографическая болезнь сердца»). Чаще всего наблюдался семейный ПМК, который, по данным генеалогического анамнеза, имел рецессивный или доминантный тип наследования. Установлено, что в отличие от взрослых, у детей и подростков ПМК обычно протекает без миксоматозной трансформации створок. С учетом конституциональных и физиологических особенностей детского и юношеского организма выделены две формы ПМК, свойственные данному возрасту: ПМК как вариант астенической конституции и физиологический ПМК. Обе формы имеют широкое распространение и являются нормальным состоянием для детской популяции.
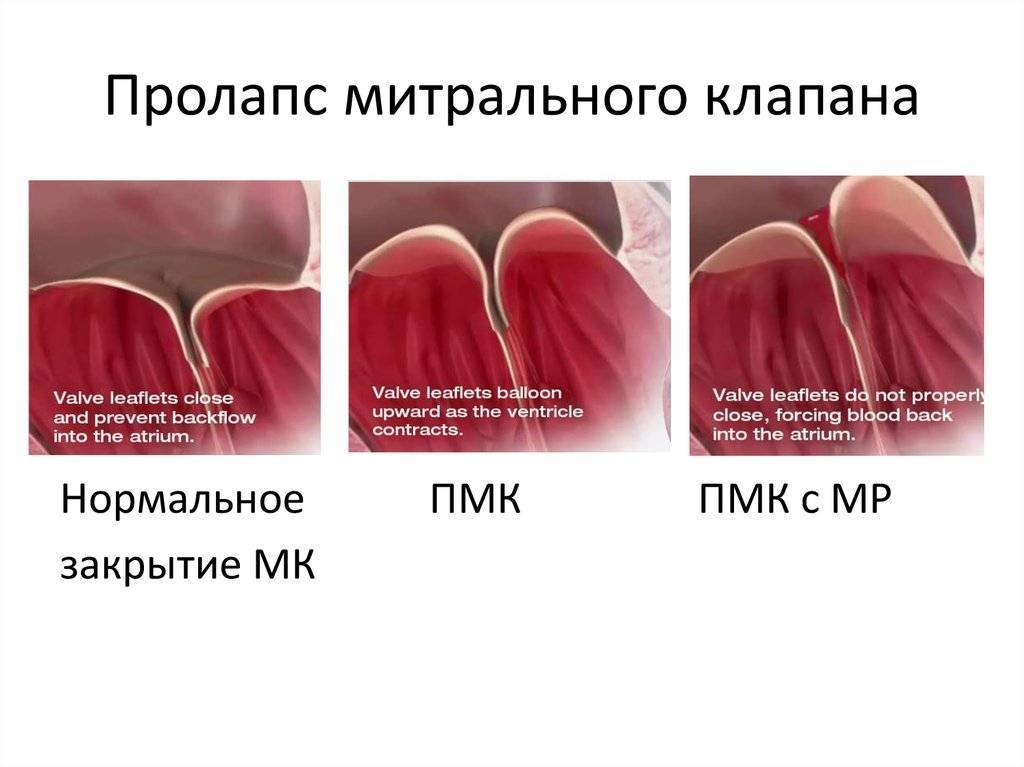
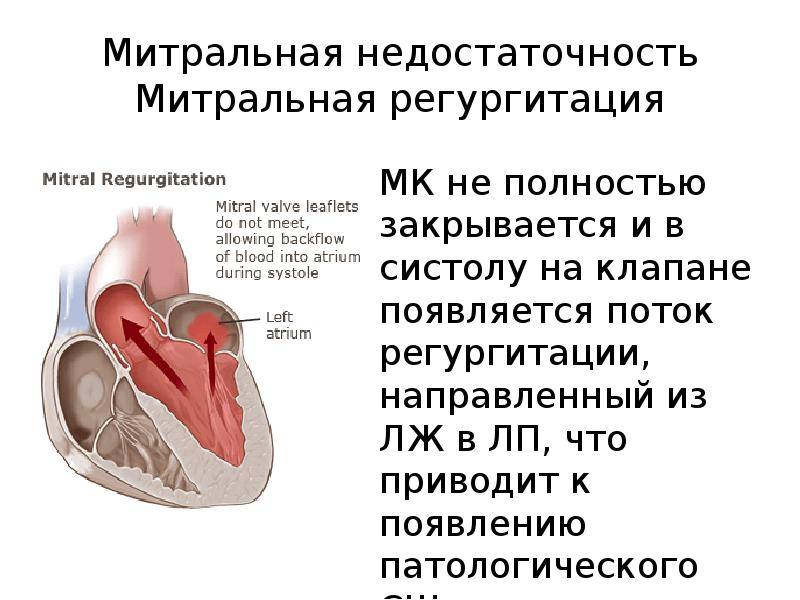
Пролапс митрального клапана (ПМК) — синдром, обозначающий прогибание (выгибание, провисание) створок клапана в полость левого предсердия во время систолы левого желудочка при наличии или в отсутствие митральной регургитации . Установлено много причин, приводящих к синдрому пролабирования, которые условно подразделяют на 3 группы .
1. ПМК с миксоматозной пролиферацией:
— первичный;
— семейный;
— несемейный;
— при синдроме Марфана;
— при других заболеваниях соединительной ткани.
2. ПМК без миксоматозной пролиферации:
— заболевания коронарных сосудов;
— ревматическая болезнь сердца;
— кардиомиопатии;
— «разболтанные» створки митрального клапана (МК).
3. Нормальный вариант, обозначаемый как ПМК.
— неточная аускультация;
— «эхокардиографическая болезнь сердца».
Если 40 лет назад частота первичного ПМК в детской популяции составляла 12—17%, то по последним данным, она не превышает 2,4% . Это связано с усовершенствованием диагностических, в первую очередь эхокардиографических критериев. В нашей стране до сих пор существует гипердиагностика ПМК у детей и подростков. Часто нормальный вариант ошибочно принимают за синдром ПМК, что, безусловно, отражается на психическом здоровье, качестве жизни детей и подростков, приводит к необоснованным ограничениям и терапевтическим мероприятиям и в конечном итоге — ятрогенному заболеванию.
Согласно Фрамингемскому исследованию диагноз ПМК может быть поставлен только при наличии 2 диагностических признаков: аускультативных и эхокардиографических .
К аускультативным признакам относят:
— изолированные щелчки (клики);
— сочетание щелчков с позднесистолическим шумом;
— изолированный позднесистолический шум.
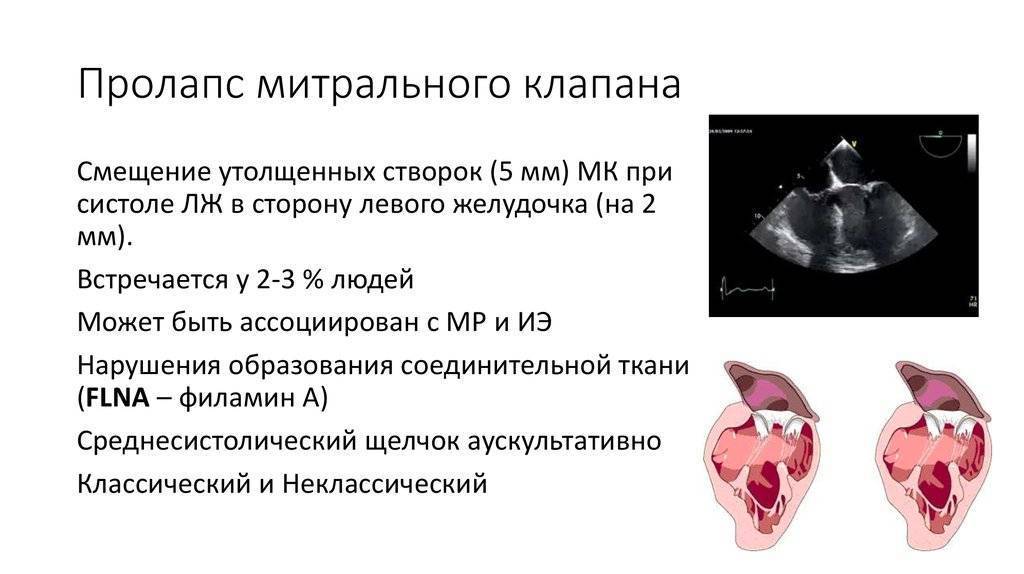
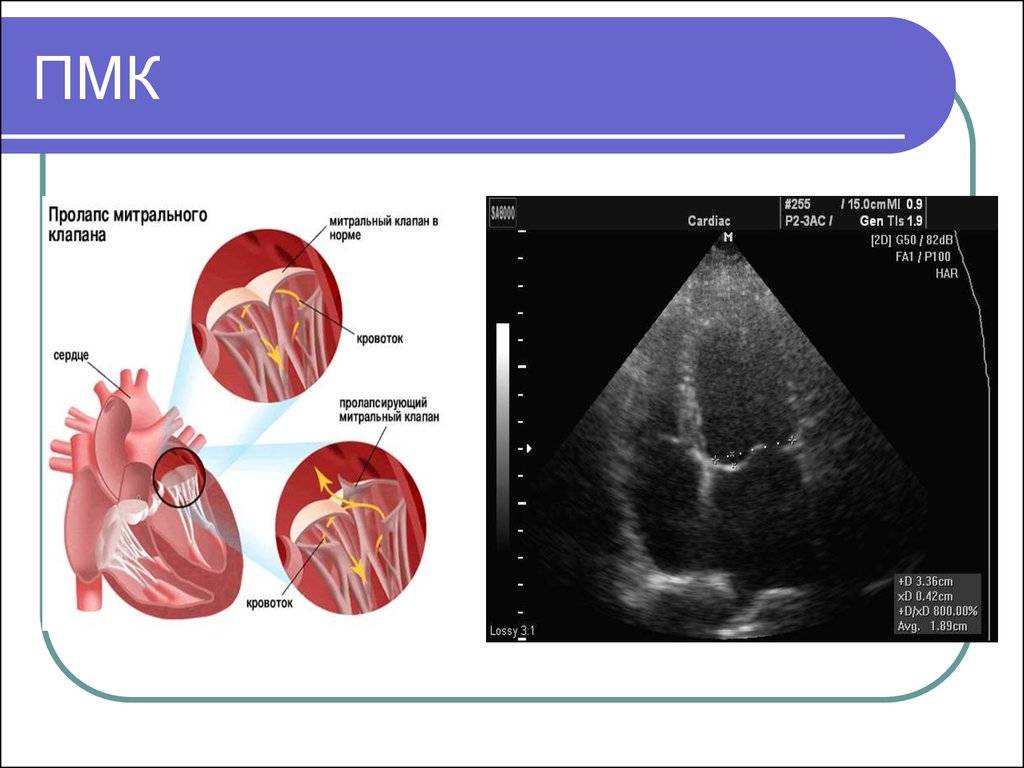
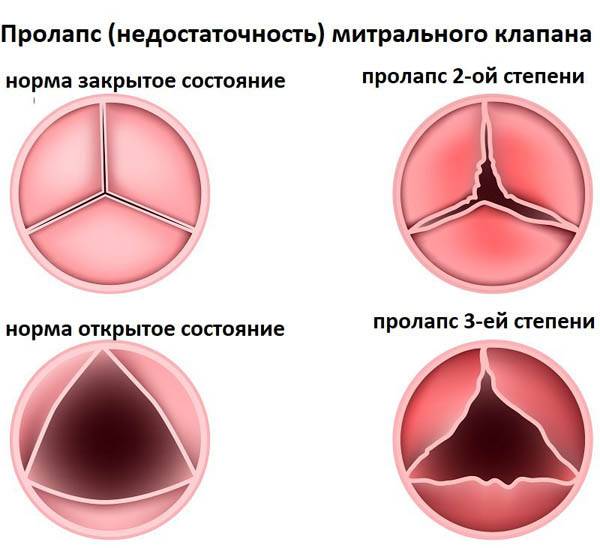
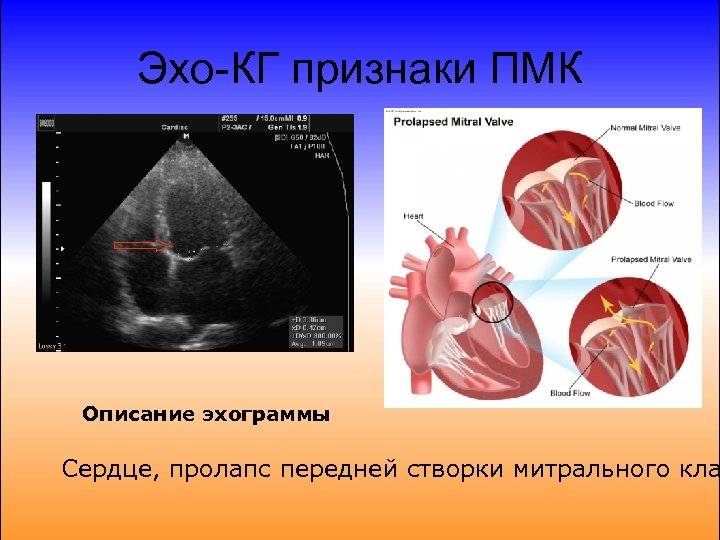
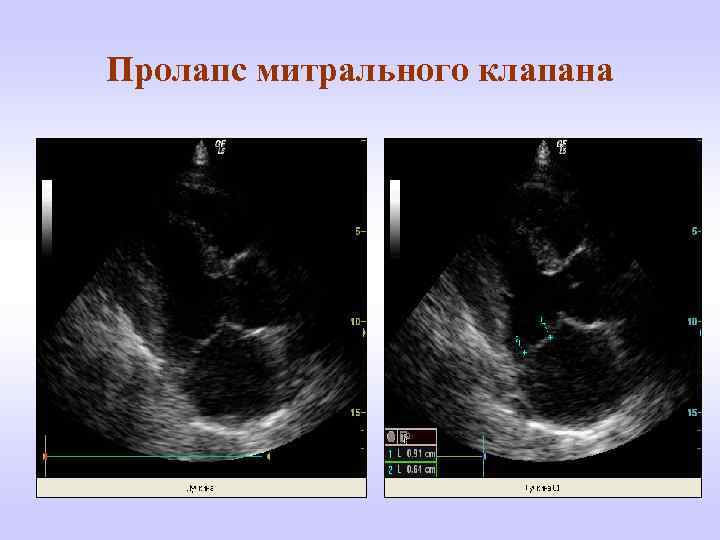
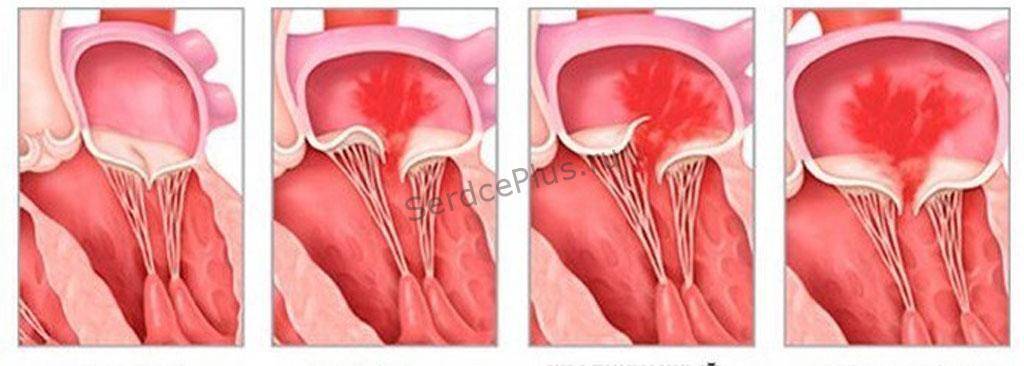
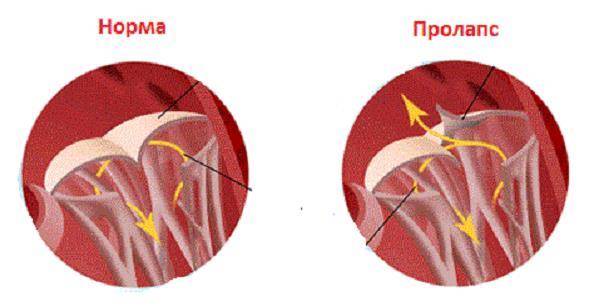
Эхокардиографические признаки. Диагностика ПМК основана на визуализации прогибания одной или обеих створок МК более 2 мм за линию фиброзного кольца в парастернальной проекции длинной оси левого желудочка. Изолированное прогибание створок только в проекции 4 камер с верхушки не является эхокардиографическим критерием ПМК, поскольку представляет вариант нормального движения клапана.
Толщина створки, превышающая 3 мм, служит признаком миксоматозной пролиферации клапана.
Материал и методы
Нами за период с 2005 по 2009 г. обследованы 1734 детей и подростков (764 мальчика и 970 девочек) в возрасте от 7 до 18 лет с направляющим диагнозом ПМК. Диагноз ПМК (в том числе на основании данных эхокардиографии — ЭхоКГ у 865 детей) устанавливали в различных учреждениях Москвы.
Помимо физикального обследования всем детям проведена эхокардиографическая визуализация МК на ультразвуковых аппаратах Toshiba Nemio и Vivid 7. Диагноз ПМК ставили при наличии 2 главных признаков — аускультативного и эхокардиографического. Величину митральной регургитации определяли по отношению максимальной площади регургитантного потока к площади левого предсердия (RJA/LAA) в процентах. К легкой митральной недостаточности относили RJA/LAA менее 20%, к умеренной — 20—40%, к тяжелой — ≥40% .
Результаты и обсуждение
Результаты обследования 1734 детей представлены в табл. 1.
Таблица 1. Характеристика обследованных детей
Только у 558 (32,17%) пациентов диагноз ПМК был подтвержден на основании …
Ю.М. БЕЛОЗЕРОВ, И.М. ОСМАНОВ, Ш.М. МАГОМЕДОВА
Что такое пролапс?
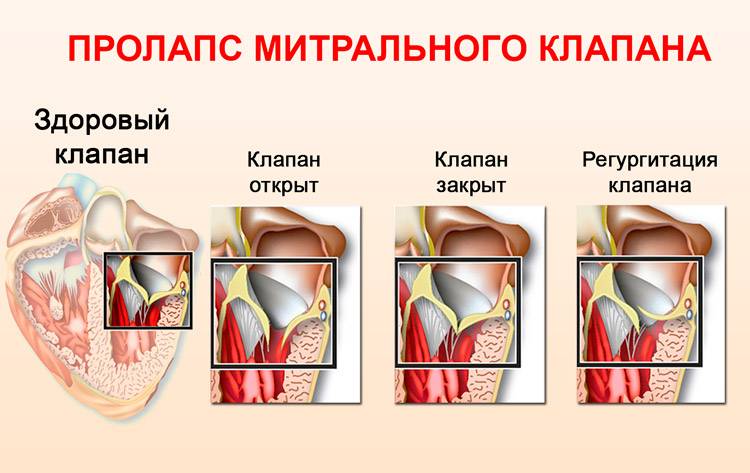
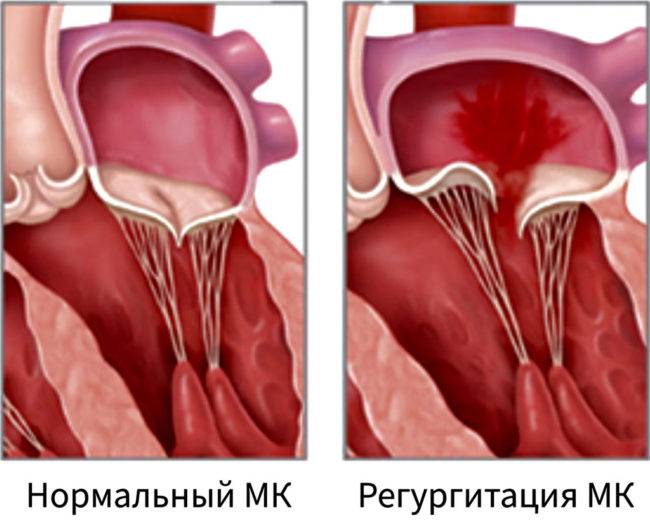
Пролапс клапанов сердца является наиболее распространенной аномалией развития клапанной системы. Клапаны, которые позволяют крови течь только в одном направлении, представляют собой структуры, богатые коллагеном. Это придает им прочность и эластичность. Соответственно при патологии обмена коллагена клапаны могут иметь повышенную подвижность и растяжимость, «провисать». Вот это «провисание» клапанов и называется пролапсом.
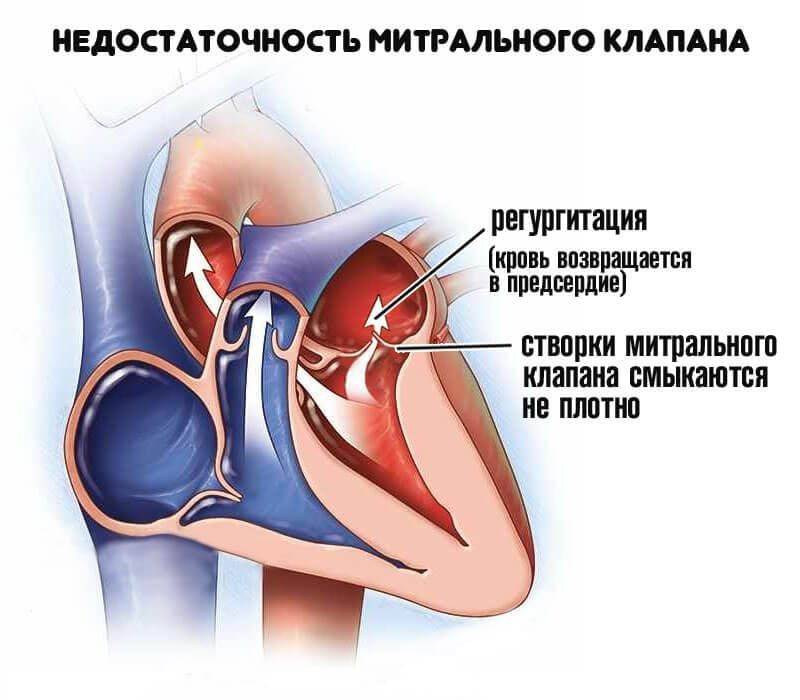
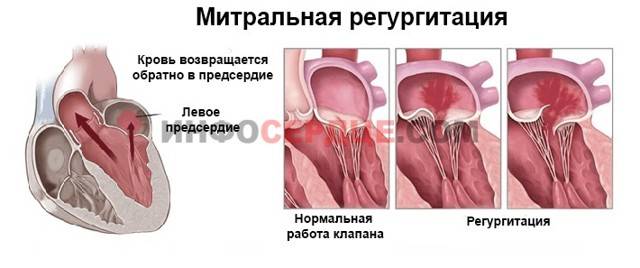
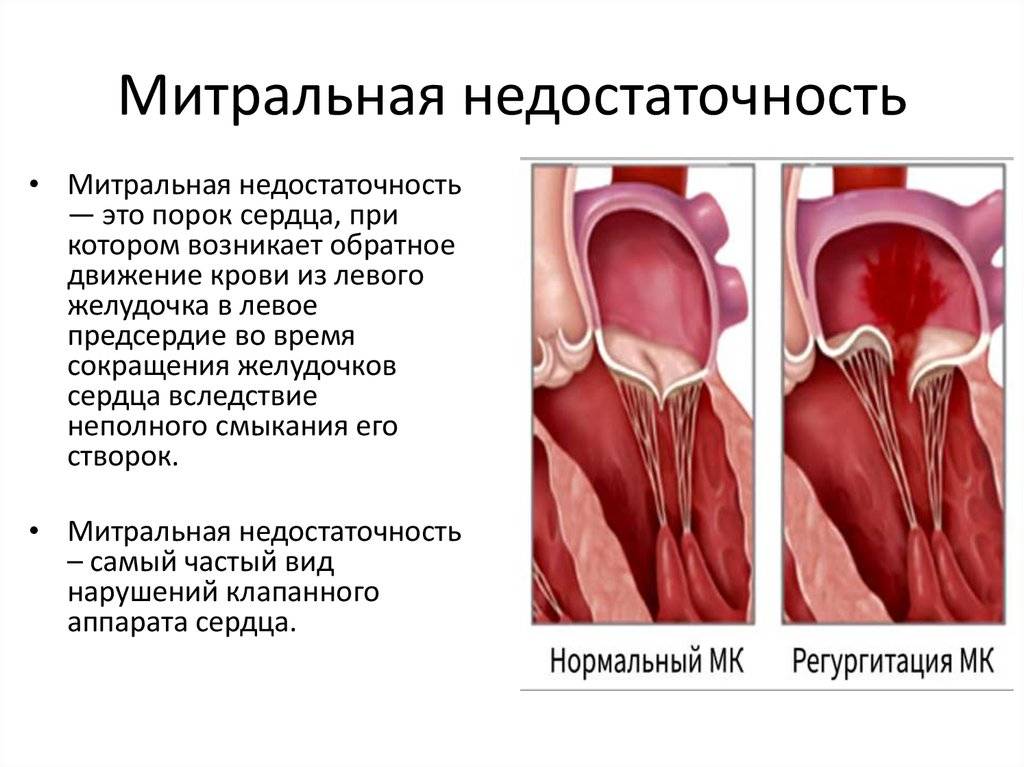
Само по себе провисание клинического значения не имеет, однако при высоких степенях пролабирования кровь получает возможность течь в обратном направлении, понижая эффективность насосной работы сердца (так называемая регургитация). Степень регургитации и является главным клиническим критерием тяжести пролапса.
Чаще всего встречается пролапс митрального клапана, находящегося между левым предсердием и левым желудочком.
Функционально узкая аорта
ЭхоКГ критерии:
- Значение диаметра аорты, соответствующее 3-10 процентили
нормального распределения популяции. - Отсутствие значимого градиента давления между аортой
и левым желудочком.
При исследовании диаметра аорты у детей от 3 до 15 лет в популяции,
нами выявлено варьирование данного размера в широких пределах. В этом
отрезке онтогенетического развития просвет аорты увеличивается в 1,5-2
раза. Сравнение эхометрических показателей корня аорты у 1800 детей
в возрасте 3-15 лет, выявило взаимосвязь диаметра аорты с антропометрическими
показателями. Корреляционный анализ позволил обнаружить зависимость
диаметра с ростом ребенка (r=0,872 у мальчиков, r=0,634 у девочек)
и в меньшей степени с массой тела (r=0,574 у мальчиков, r=0,532 у
девочек) и площадью поверхности тела. Значение диаметра аорты, соответствующее
3 — 10 процентили выявлено у 5,6% детей, зависимости от возраста детей
не выявлено. Данный факт исключает влияние физиологических периодов
интенсивного роста в онтогенезе на представляемость данного признака
в обследуемой популяции. Приведенные нами данные позволяют сделать
вывод о том,что узкая аорта является генетически детерминированной,
либо врожденной малой аномалией развития сердца. Ни у одного из детей
не выявлено клинических и/или гемодинамических признаков стенозирования.
По данным допплерографического исследования кровотока в восходящей
аорте отсутствовало диагностически значимое увеличение градиента давления,
который в среднем составил 1,3+0,07 м/сек. Дети с функционально узкой
аортой имеют характерную функционально-структурную организацию внутрисердечной
гемодинамики, так у 91,2% мальчиков и 95,4% девочек выявлены пограничные
значения диаметра правого желудочка, соответствующие 90 — 97 процентили.
Конечно-диастолический диаметр левого желудочка имел тенденцию к увеличению
(90-97 процентили) у детей до 7 лет, в то время как у детей старшего
возраста соответствовал 25 процентили. Напротив, поперечный диаметр
левого предсердия у детей до 7 лет обычно соответствовал 25-75 процентилям,
в старшем возрасте увеличивался и, в большинстве случаев, превышал
75 процентиль.
В большинстве случаев у детей с функционально узкой аортой выявлено
повышение мышечной массы левого желудочка, о чем свидетельствовали
значения диастолической толщины задней стенки левого желудочка и межжелудочковой
перегородки, соответствующие 90-97 процентили. Утолщение межжелудочковой
перегородки отмечалось у 35,1% мальчиков и 34,1% девочек, а задней
стенки левого желудочка у 80,7% мальчиков и 88,6% девочек. Отмечено
сочетание функционально узкой аорты с другими аномалиями сердца-дисфункцией
митрального клапана (25,7%), пролапсом митрального клапана (8,9%),
дополнительными трабекулами в полости левого желудочка (10,8%).
Дети с погранично низкими значениями диаметра аорты имеют предрасположенность
к возникновению суправентрикулярных и желудочковых аритмий, а также
недостаточную работоспособность и толерантность к физическим нагрузкам.
4.Диагностика и лечение стеноза митрального клапана
При выявлении симптомов стеноза обязательно стоит обратиться к врачу, так как с течением времени проявления стеноза могут ухудшиться. Например — при значительных физических нагрузках и стрессах. Диагностика проблем с сердцем начинается с общего обследования, в частности, с аускультации – выслушивании шумов в сердце и легких при помощи фонендоскопа. На основе полученных данных врач решает вопрос о необходимости проведения дополнительного обследования. Врач может назначить:
- эхокардиографию – звуковое исследование сердечной ткани;
- электрокардиографию и холтеровский мониторинг;
- рентгенографию грудной клетки;
- катетеризацию сердца.
Диагностика митрального стеноза – первый шаг в лечении этого заболевания, ведь именно на основе полученных в ходе обследования данных врач будет составлять для вас индивидуальную схему лечения митрального стеноза. На сегодняшний момент существует две основные формы лечения стеноза митрального клапана: оперативная и консервативная.
- Хирургическое лечение стеноза митрального клапана подразумевает операцию на сердце и подходит не всем пациентам.
- Консервативное лечение стеноза митрального клапана основывается на медикаментозной терапии и не способно вылечить непосредственно стеноз. Но лекарства позволяют устранить осложнения этого порока: сердечную недостаточность, аритмию и т.д.
2.Причины стеноза
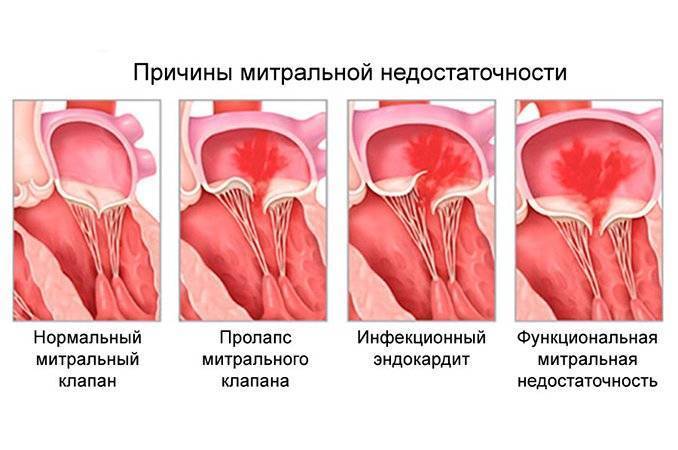
Митральный клапан располагается между левым желудочком и левым предсердием. Он открывается в диастолу. Затем в левый желудочек через председно-желудочковое отверстие поступает артериальная кровь правого предсердия. Поступление крови в левый желудочек осуществляется через состоящий из двух створок митральный клапан. Под давлением крови при сокращениях левого желудочка в систолу он закрывается, препятствуя обратному оттоку крови. При стенозе митрального клапана предсердно-желудочковое отверстие сужается, что приводит к нарушению поступления крови в левый желудочек из левого предсердия.
Основная причина митрального стеноза заключается в перенесенном в детстве ревматизме – системном воспалительном заболевании, которое поражает сердечную ткань и суставы. Способствуют развитию ревматизма стрептококковые инфекционные заболевания: скарлатина, ангина, рожа и т.п. В группе риска находятся дети в возрасте от 7 до 15 лет. В медицинской практике встречаются случаи, когда, несмотря на многочисленные случаи заболевания ангиной, люди считали себя абсолютно здоровыми, но при этом имели рубцы на внутренней оболочке сердца – первый признак сращивания створок и развития стеноза митрального клапана.
Причины
Прогиб двустворчатого клапана может быть врожденным (первичным) и приобретенным (вторичным). Врожденный ПМК является достаточно распространенным явлением. Он встречается у новорожденных и вызван патологиями внутриутробного развития, которые приводят к ослаблению соединительной ткани. При врожденных причинах развития заболевания отмечают изменение анатомии хорд, створок, структуры клапана. Также может наблюдаться изменение способности мышц левого желудочка к сокращению.
У пациента с такой патологией периодически возникают боли в области сердца, одышка, может кружиться голова, имеется предрасположенность к обморокам, тяжело переносятся физические и психоэмоциональные нагрузки. Как правило, негативные симптомы появляются в стрессовых ситуациях, а в обычное время человек чувствует себя нормально. Опасность врожденного ПМК заключается в том, что он в два раза увеличивает вероятность внезапной сердечной смерти в молодом возрасте.
Внезапная сердечная смерть — редкое явление, распространенность которого составляет 0.2-0.4%. В группе повышенного риска находятся молодые люди с поражением обеих створок клапана.
При врожденном пролапсе митрального клапана следует ежегодно проходить эхокардиографическое обследование. При выявлении опасных изменений врач назначает лечение, которое нормализует работу сердца.
Приобретенный ПМК
Большинство диагностированных случаев заболевания являются приобретенными. ПМК может развиться на фоне ишемической болезни сердца, эндокардита, после перенесенного инфаркта. Среди других причин возникновения болезни Барлоу:
- приобретенные нарушения соединительной ткани;
- вегетососудистая дистония;
- травматические повреждения грудной клетки;
- патологическое изменение мышцы желудочка;
- ревматизм;
- тяжелое течение беременности у матери, которое сопровождалось интоксикацией.
Заболевание проявляет себя многочисленными признаками: одышкой при физических нагрузках, которая может сохраняться даже в покое, а также аритмией и отеками. Пациент жалуется на повышенную утомляемость, тревожность, которая может сопровождаться паническими атаками.
Лечение приобретенного ПМК зависит от степени поражения и симптоматики. В большинстве случаев пациенту подбирают лекарственную терапию, которая корректирует работу сердца. При тяжелых поражениях показано хирургическое вмешательство.
4.Диагностика и лечение регургитации митрального клапана
Диагностика регургитации митрального клапана может включать в себя:
- осмотр врача;
- эхокардиограмму – процедуру, основанную на использовании звуковых волн для определения формы, размера и структуры сердечной ткани;
- рентген грудной клетки;
- электрокардиограмму сердца, позволяющую выявить нарушения в сердечном ритме;
- катетеризацию сердца – исследование полостей сердца, а также близлежащих кровеносных сосудов с помощью полой гибкой трубки.
Эти тесты позволяют не только выявить митральную регургитацию, но и определить степень митральной недостаточности. Полученная в ходе исследования информация является основой, на которой базируется дальнейшее лечение.
Выбор способа лечения регургитации митрального клапана зависит в первую очередь от формы заболевания, а также от степени его прогрессирования. К примеру, в хронических случаях врачи чаще всего назначают постоянное наблюдение за состоянием сердца больного и прием специальных медикаментозных средств для устранения симптомов болезни. К таким препаратам можно отнести:
- вазодилататоры – группу сосудорасширяющих лекарственных средств;
- диуретики и мочегонные средства;
- антикоагулянты – препараты, препятствующие образованию тромбов.