Зачем у младенца берут кровь из пяточки?

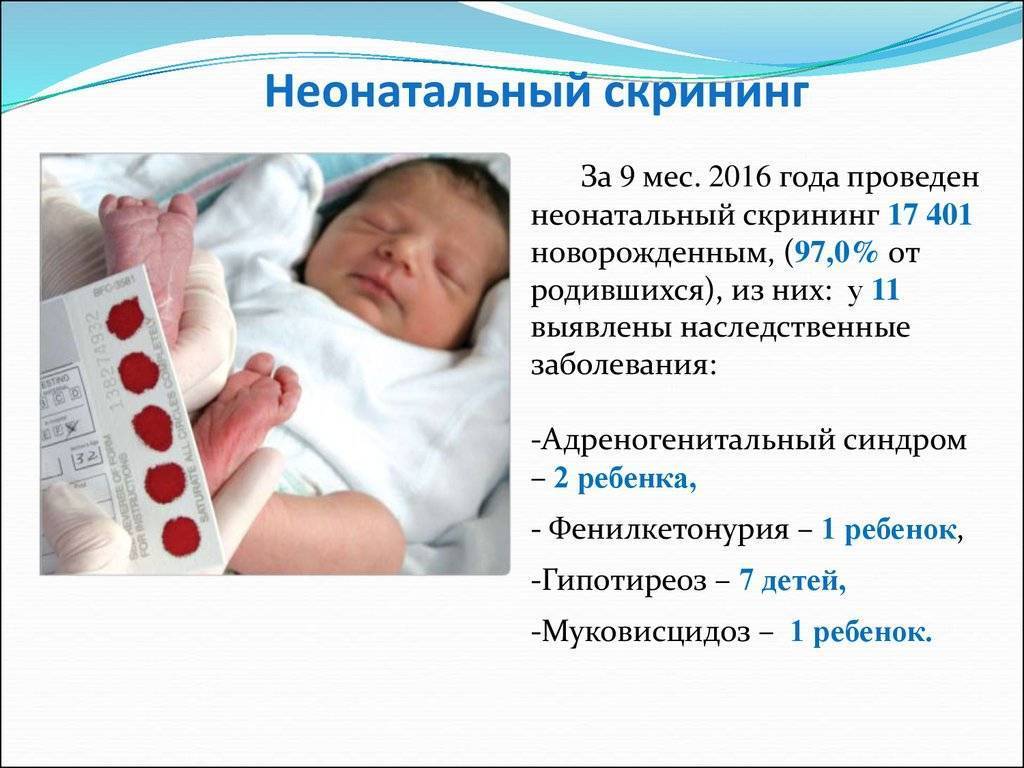
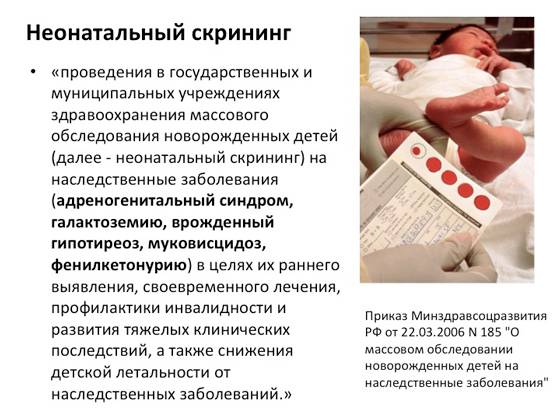
Число врожденных заболеваний исчисляется тысячами, но многие из них настолько редки, что не все опытные врачи имеют шанс когда-либо увидеть таких пациентов. И все же около 500 встречаются сравнительно часто, и большую часть из них при своевременной диагностике можно либо вылечить, либо нейтрализовать при помощи правильно подобранного ухода, диеты и лекарств. Чтобы сделать это, не дожидаясь неприятных симптомов, младенцам в роддоме проводят совершенно безопасную процедуру – неонатальный скрининг.
Как проводят неонатальный скрининг, какие болезни определяют с его помощью в России, насколько он точен и что делать, если анализ показал положительный результат по одной из патологий – разбираемся вместе!
Аудиологический скрининг новорожденных
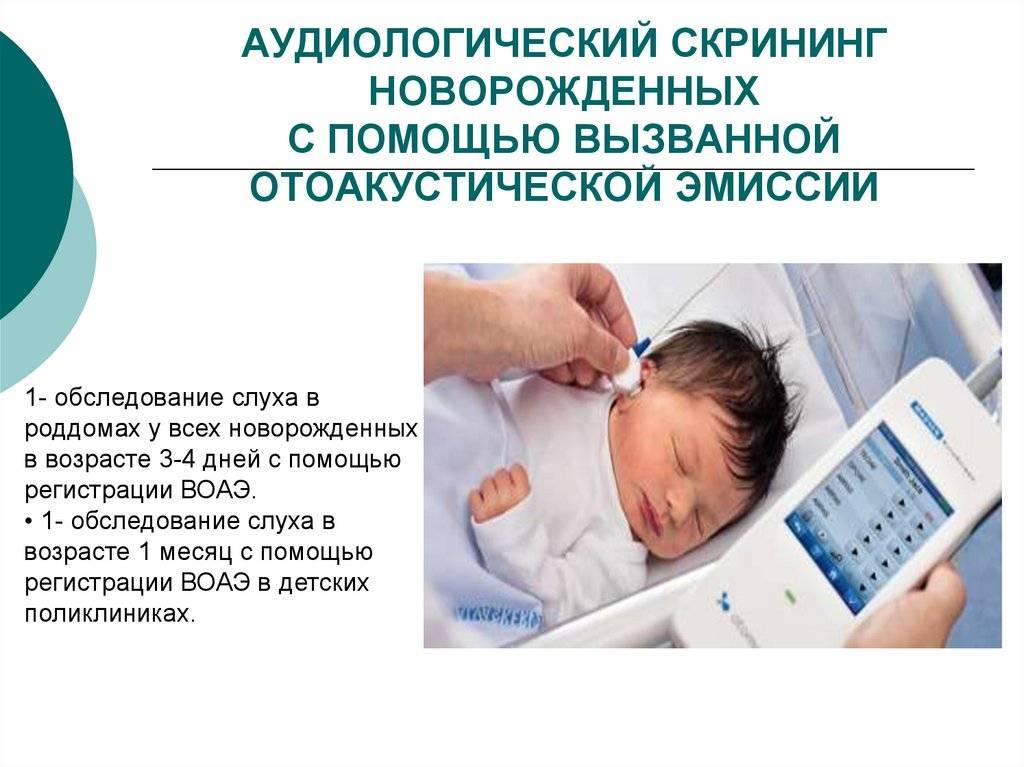
На 3-4 сутки (2–6 неделя у недоношенных) жизни младенца необходимо провести проверку слуха, который крепко связан с речевой функцией. Аудиоскрининг осуществляется при помощи электроакустического зонда: тонкой трубки, присоединенной к компьютеру, и имеющей сверхчувствительный микрофон на конце. Сам метод обследования простой:
- Малыш находится в полной тишине, по возможности – спит. Сосание пустышки в этот момент недопустимо.
- Врач вводит зонд в наружный слуховой проход новорожденного: это не больно и длится всего 1,5 минуты.
- Через микрофон в ухо проходят звуки разной частоты и прибор фиксирует «ответ»: колебания волосковых клеток в улитке.
По результатам аудиоскрининга врач определяет наличие повышенного риска тугоухости и глухоты, но у большинства детей все нарушения проявляются только на 2-м году жизни, поэтому процедура считается не самой эффективной. При выявлении проблем в зависимости от степени их тяжести возможен своевременный подбор слухового аппарата или назначение кохлеарной имплантации, что предотвратит отклонения речевой функции. Следующий этап аудиоскрининга назначается новорожденным, входящим в группы риска – у них:
- недостаточная масса тела;
- недоношенность;
- возможна наследственная тугоухость;
- наблюдалась асфиксия (кислородное голодание) во время появления на свет;
- мать испытывала тяжелый токсикоз или гестоз;
- мать переболела вирусными или инфекционными заболеваниями;
- мать во время беременности принимала токсичные для плода антибиотики.
Какие бы результаты ни были получены на 1-м этапе скрининга, новорожденным, входящим в данные группы риска, следует до достижения 3-месячного возраста пройти обследование у сурдолога (узкий специалист по слуху). Аналогичная рекомендация для детей, имеющих неудовлетворительный результат аудиоскрининга, но раньше – когда малышу исполнится месяц. После будет назначен 2-й этап проверки – когда грудничок достигнет годовалого возраста. Если подтвердится наличие проблем со слухом, родителей с ребенком направят в реабилитационный центр.
Как и когда проводят неонатальный скрининг
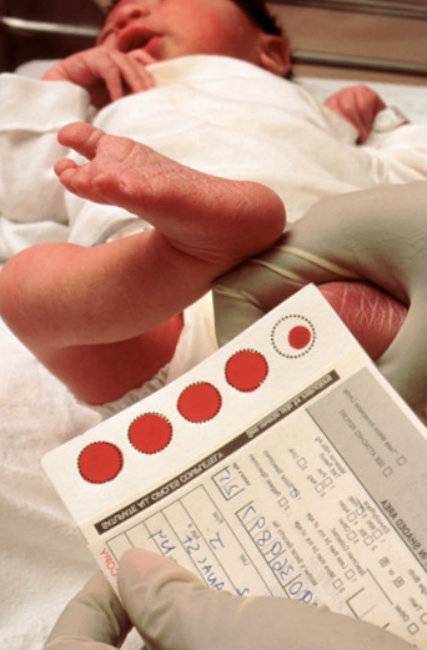
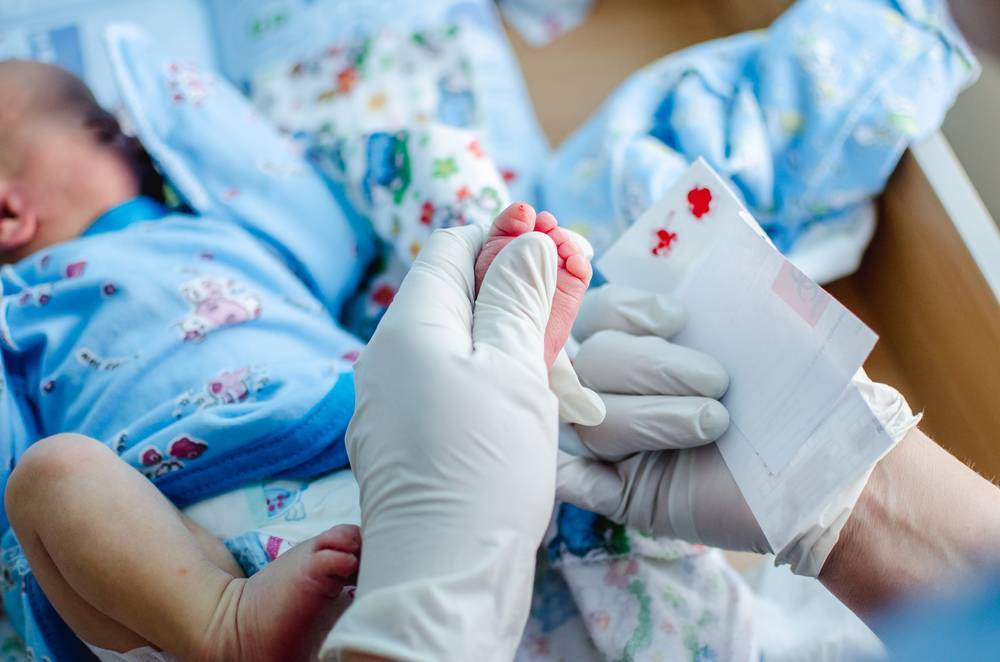
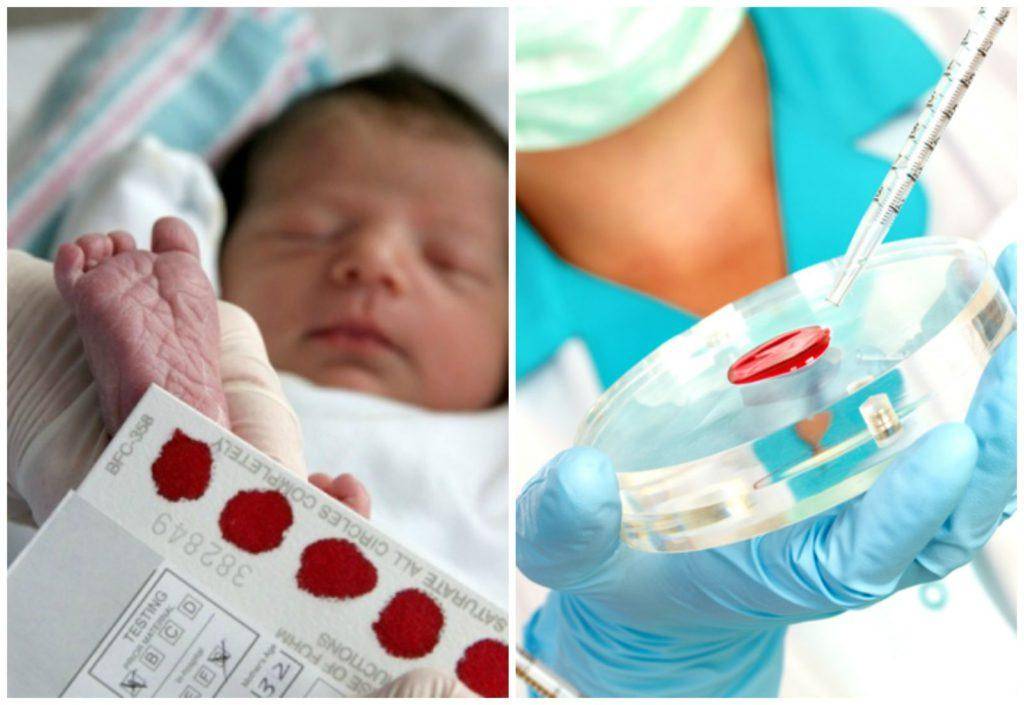
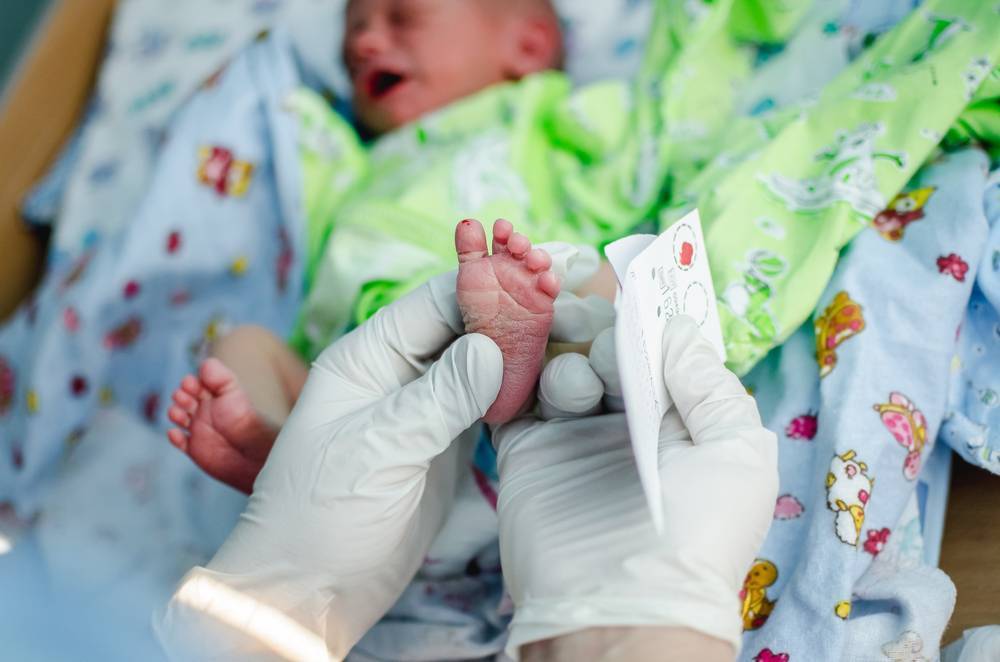
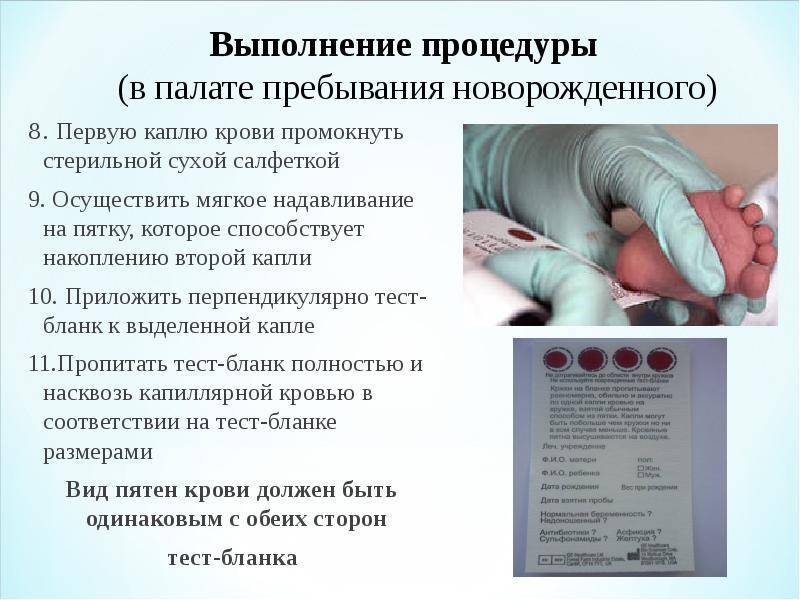
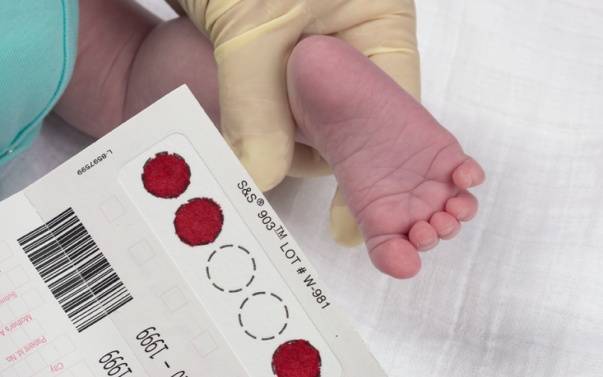
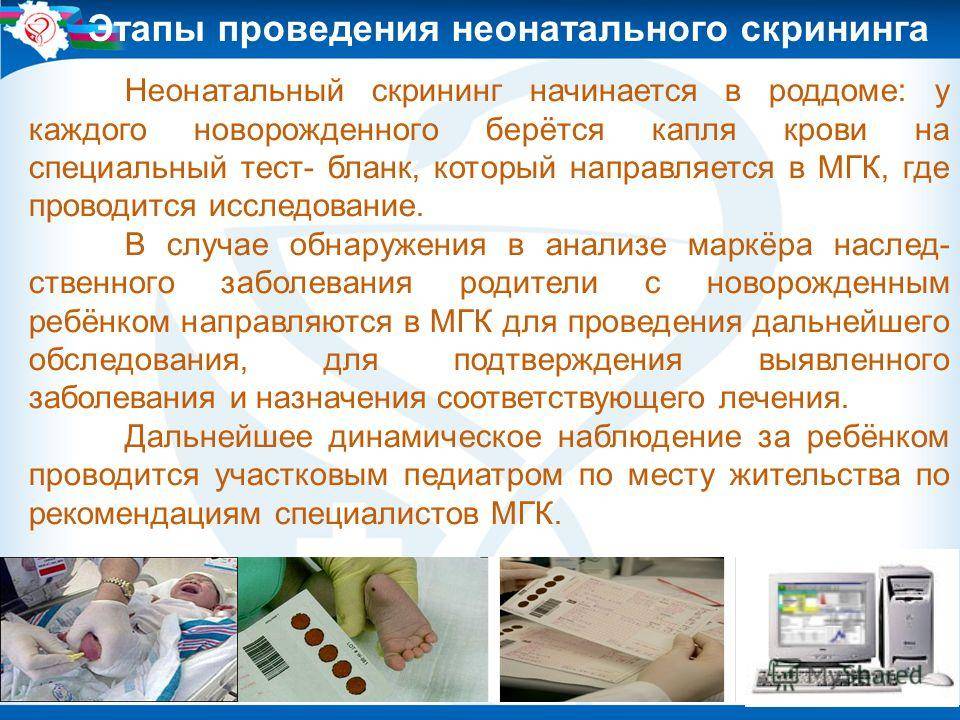
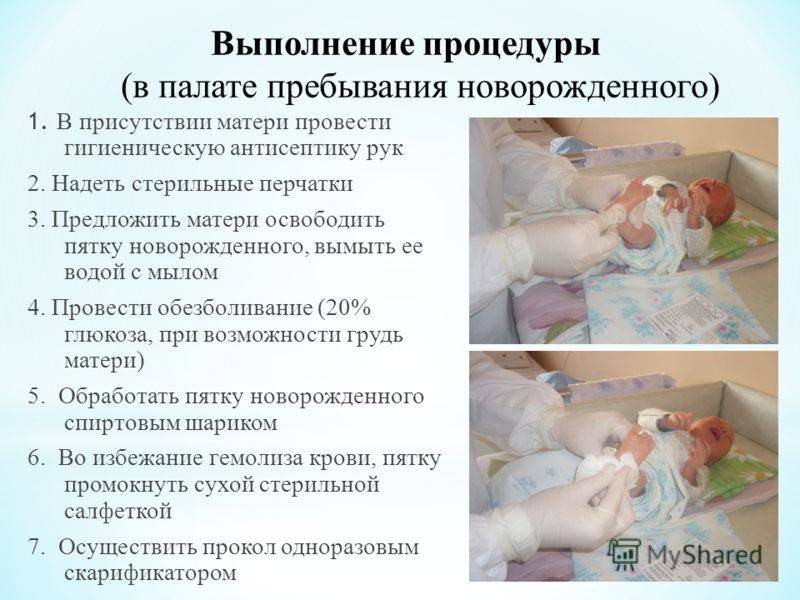
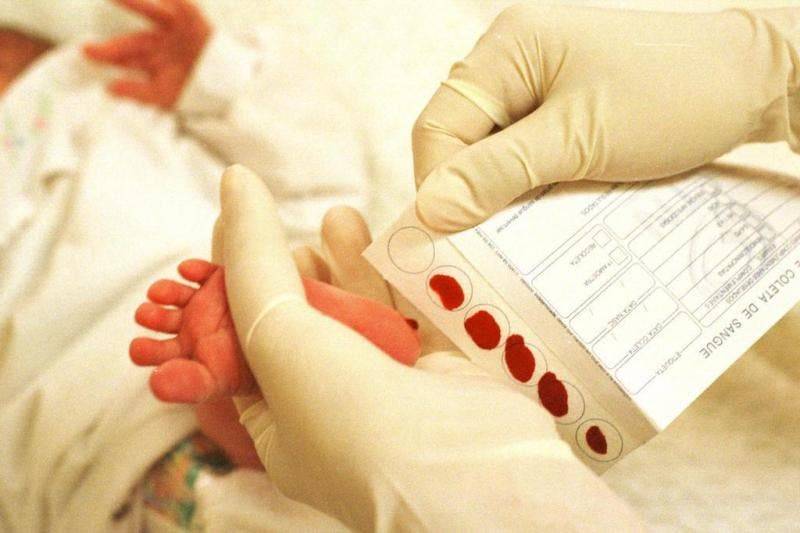
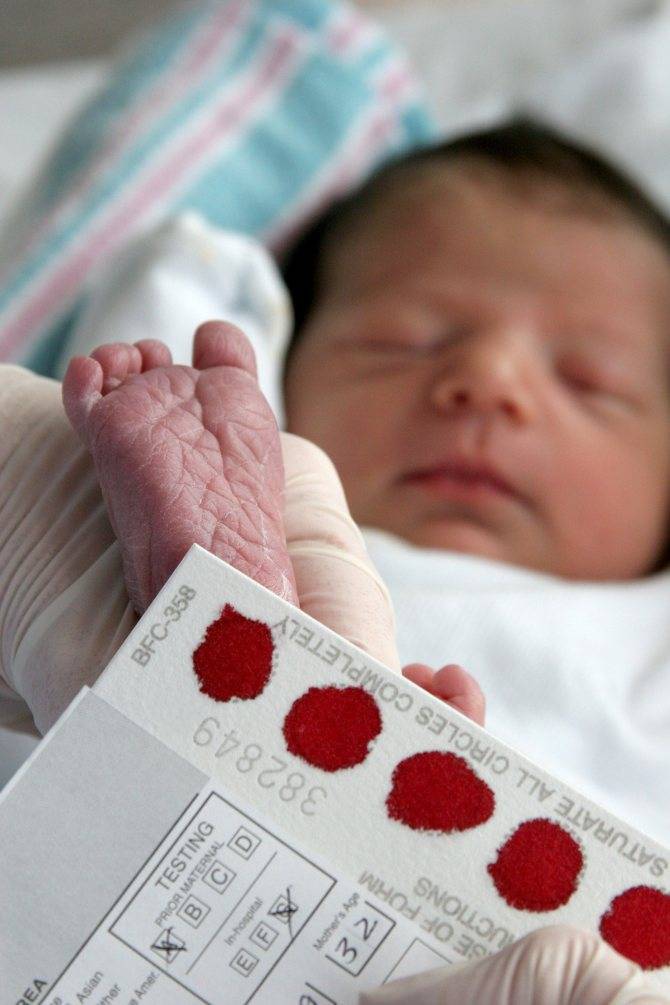
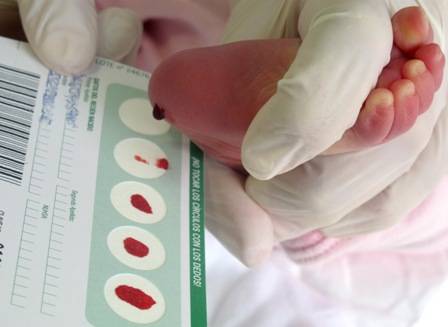
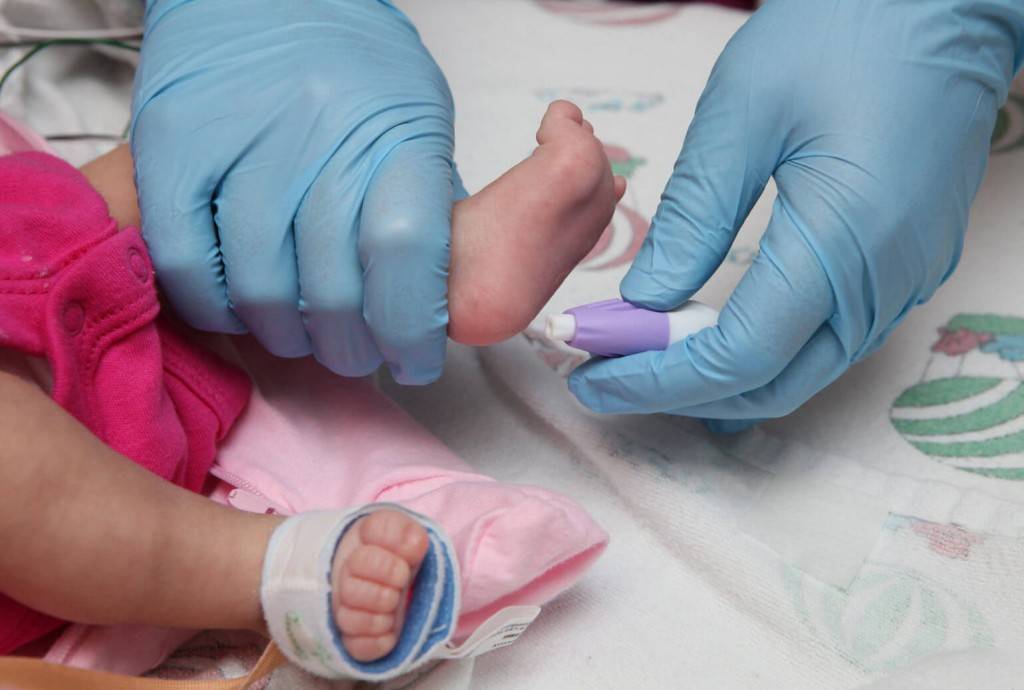
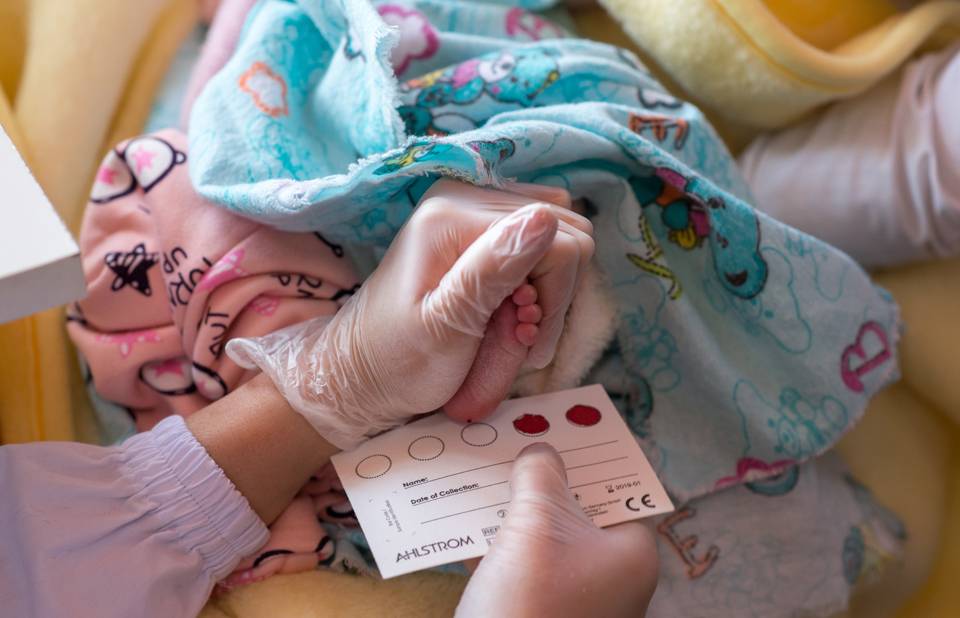
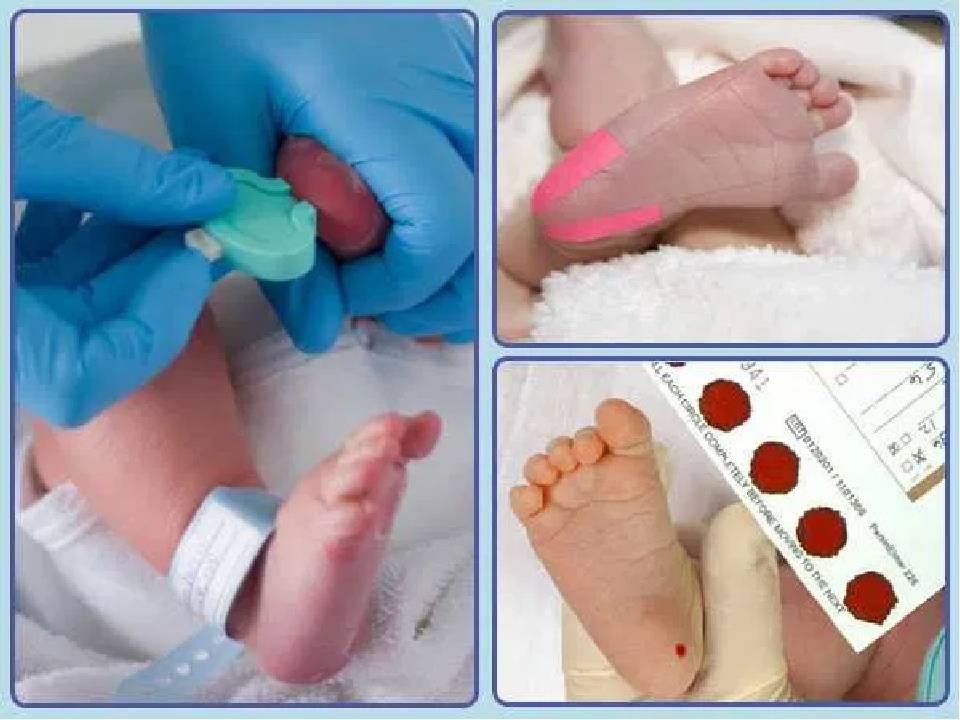
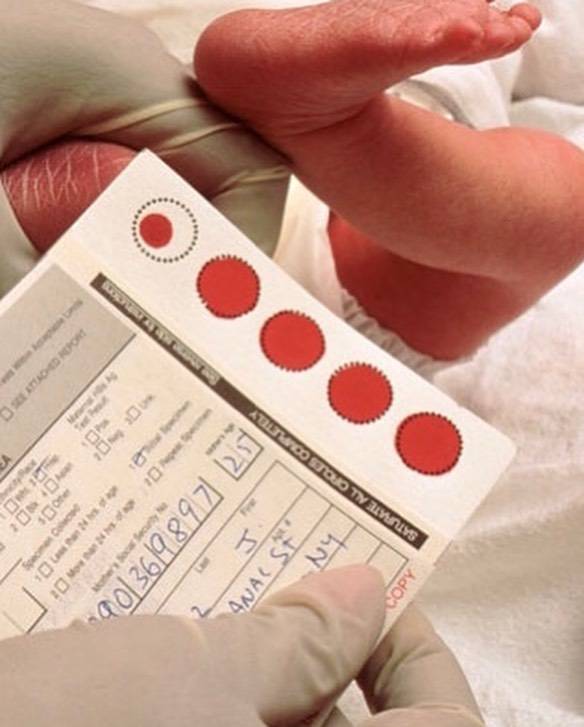
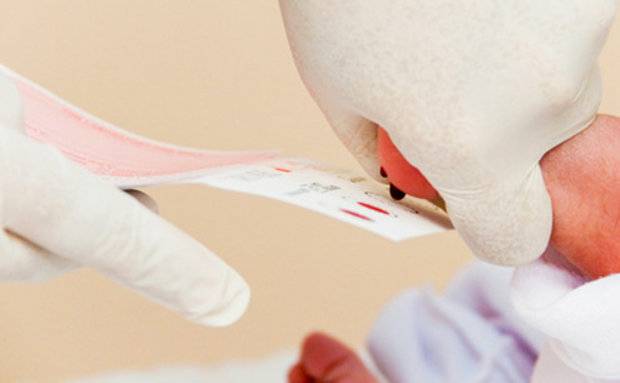
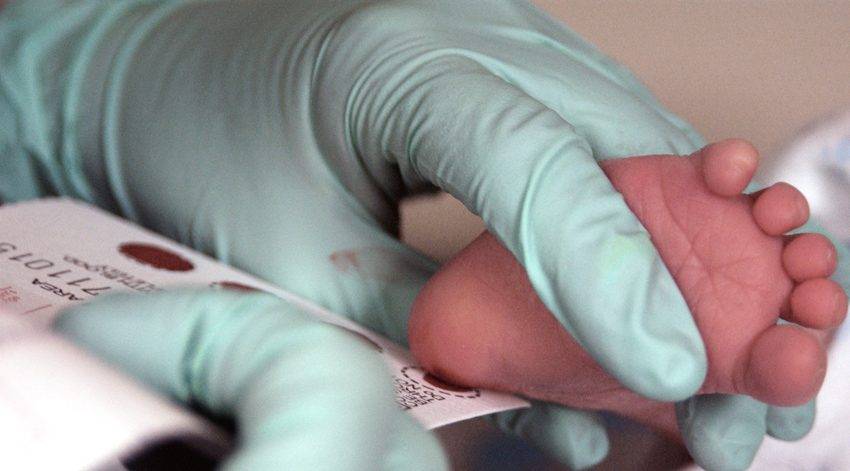
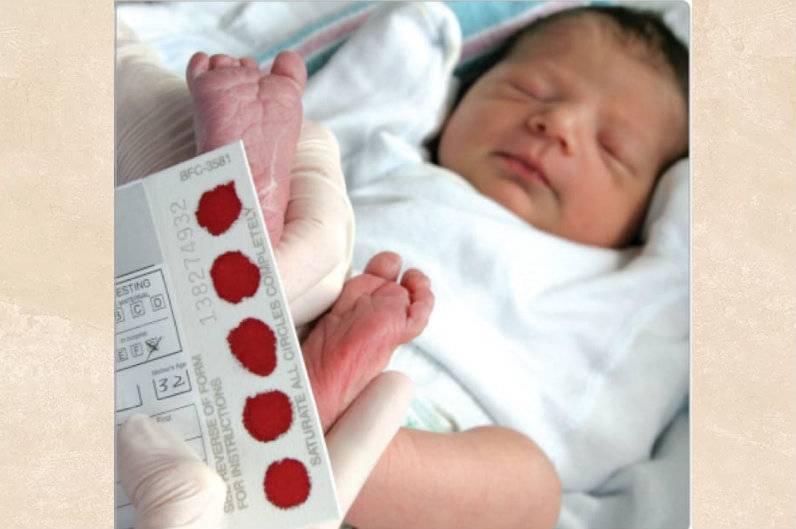
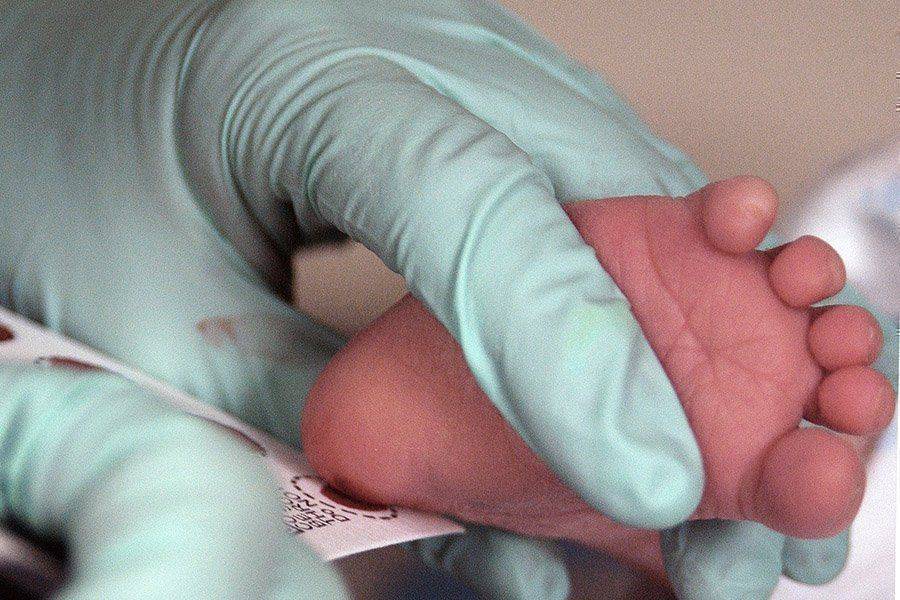
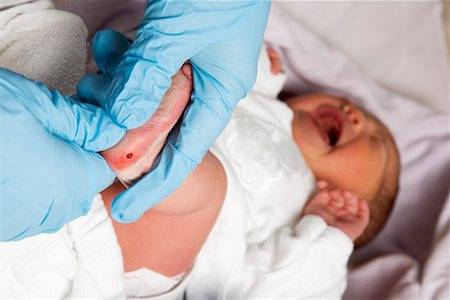
Процедура скрининга в основном проводится в роддоме: после стандартной обработки кожи (спиртом, а потом сухим тампоном) пяточку младенца прокалывают, как и в тех случаях, когда берут «кровь из пальца». Первую капельку крови убирают, а затем аккуратно сдавливают пяточку, чтобы вторая капелька крови впиталась в специальный тест-бланк. Этот бланк с высохшим пятном отправляют в специальную лабораторию.
Кровь для скрининга берут на четвертые сутки после рождения (у доношенных детей) и на седьмые или позже у недоношенных. Анализ делают «натощак», то есть через пару часов после кормления ребенка. Сразу после рождения брать кровь у малыша нецелесообразно, поскольку можно не увидеть проблем с обменом веществ.
Инструкция по забору образцов крови при проведении неонатального скрининга
Отметим, что Инструкция раскрывает и описывает последовательность действий медицинского работника при заборе крови у младенца. При этом, Инструкция дает немного иные указания по забору крови у новорожденного по сравнению с рекомендациями, данными в приказе Минздравсоцразвития РФ от 22.03.2006 № 185. В частности, пунктом 1 Инструкции определено, что кровь у новорожденного ребенка берется натощак через 3 часа после кормления на 4-5-й день жизни у доношенного ребенка, 7-й и 14-й день у недоношенного ребенка. То есть у недоношенного малыша кровь для исследований берется дважды.
Пунктом 6 Инструкции определено, что ответственность за своевременное взятие образца крови несет руководитель медицинской организации, где на 4-5-й, 7-й или 14-й день жизни находится или состоит на учете новорожденный ребенок.
Также важно помнить, что перед забором крови у малыша для проведения скрининга, медицинскими работниками должно быть получено информированное добровольное согласие у матери или иного законного представителя на проведение исследования
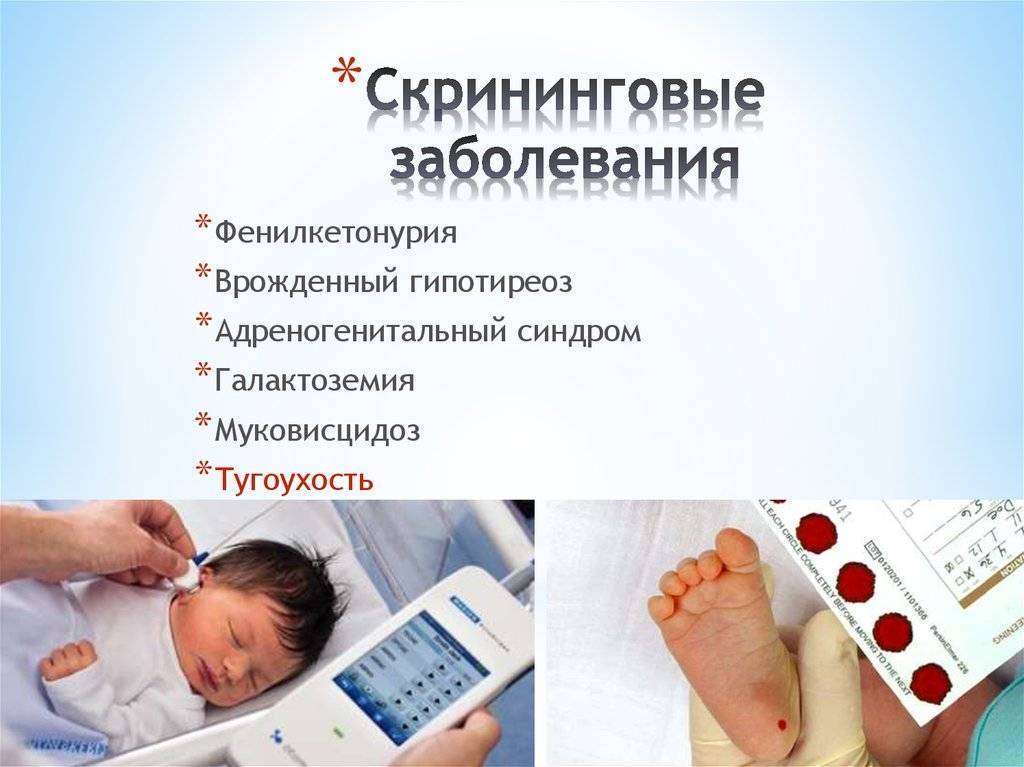
Какие заболевания выявляет скрининговый тест
Скрининговому тесту (и вообще идее скрининга, то есть массовой однотипной проверки новорожденных) недавно исполнилось 50 лет, хотя и раньше были попытки проверять малышей на ту или иную патологию. Сейчас новорожденных проверяют в 52 странах мира.
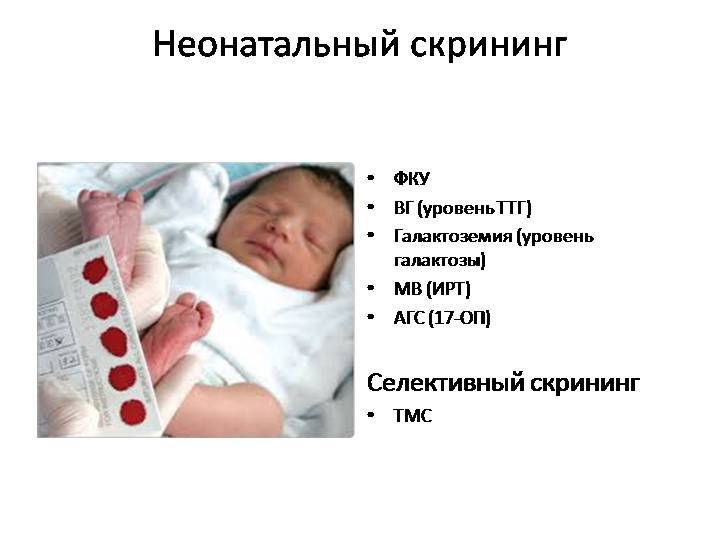
Число патологий, которые диагностируют, разное в разных странах. Например, в Германии ищут признаки 14 врожденных заболеваний, в США – 40. В России (а вернее – в Советском Союзе) анализ на фенилкетонурию новорожденным стали делать в 1985 году, в 1993 году к нему добавился анализ на гипотиреоз.
Это, что называется, федеральный минимум, — в Москве проверяют новорожденных на 11 заболеваний, в Свердловской области – на 16, в Приморье список расширен до 30.
Хорошо это или плохо? У медиков не существует единой позиции относительно этого вопроса. Очевидно, что нужно проверять на самые распространенные заболевания, которые без лечения быстро приводят к необратимым последствиям. Но нужно ли проверять ребенка на неизлечимые болезни? Или болезни, которые не обязательно себя проявят, или проявят спустя годы и даже десятилетия? Вопрос, над которым стоит подумать…
Минздравовский порядок организации проведения обследования новорожденных детей на наследственные заболевания
На федеральном уровне Положение об организации проведения массового обследования новорожденных детей на наследственные заболевания установлено Приказом Минздравсоцразвития РФ от 22.03.2006 № 185 (далее – Положение № 185).
Положение № 185 регулирует вопросы организации проведения в государственных и муниципальных учреждениях здравоохранения массового обследования новорожденных детей (далее — неонатальный скрининг) на наследственные заболевания (адреногенитальный синдром, галактоземию, врожденный гипотиреоз, муковисцидоз, фенилкетонурию).
Пунктом 2 Положения № 185 определено, что для проведения неонатального скрининга производится забор образцов крови специально подготовленным работником у новорожденных детей в государственных и муниципальных учреждениях здравоохранения, оказывающих медицинскую помощь женщинам в период родов.
Одновременно с этим, пунктом 15 Порядка оказания медицинской помощи по профилю «неонатология» (Приказ Минздрава России от 15.11.2012 № 921н) установлена норма о внесении данных неонатального скрининга в медицинскую документацию новорожденного.
При этом, Приказом Минздравсоцразвития РФ от 22.03.2006 № 185 установлены также и Рекомендации по забору образцов крови при проведении массового обследования новорожденных детей на наследственные заболевания, пунктом 2 которых определено, что в случае отсутствия в документации новорожденного ребенка отметки о заборе образца крови при его поступлении под наблюдение в детскую поликлинику по месту жительства или переводе по медицинским показаниям в больничное учреждение, забор образца крови для проведения исследования осуществляется специально подготовленным работником.
Пунктом 3 указанных Рекомендаций определено, что образец крови берут из пятки новорожденного ребенка через 3 часа после кормления на 4 день жизни у доношенного и на 7 день — у недоношенного ребенка, а также поэтапно описывается процесс забора крови.
Положение об отделении реанимации и интенсивной терапии новорожденных
I. Общее положение.1.1 Отделение реанимации и интенсивной терапии новорожденных (ОРИТН) организовано в составе Областного клинического перинатального центра (ВОКПЦ № 1) и является его структурным подразделением.1.2 В ОРИТН осуществляется оказание экстренной и плановой лечебной помощи новорожденным, рожденным в ВОКПЦ № 1 и переведенным из других лечебных учреждений области.1.3 Деятельность отделения реанимации и интенсивной терапии новорожденных регламентируются соответствующими нормативными документами, локальными нормативными актами, приказами по учреждению.
II. Цель и задачи отделения реанимации и интенсивной терапии новорожденных.2.1 Основной задачей ОРИТН является снижение перинатальной заболеваемости и смертности за счет:- оказания высококвалифицированной помощи новорожденным, требующим поддержания жизненно важных функций и проведения интенсивной терапии, включая пациентов с хирургической патологией в предоперационном периоде;- обеспечения санитарно-противоэпидемических. мероприятий на современном уровне и профилактика госпитальной инфекции;- проведения санитарно-просветительской работы с матерями и родственниками новорождённых и оказание эмоциональной поддержки родителям больных детей.2.2 Оказание практической, учебно-методической помощи врачам неонатологам и анестезиологам-реаниматологам районов области.2.3. Анализ дефектов при оказании помощи новорожденным в ВОКПЦ № 1 и районах Волгоградской области.2.4. Постоянная взаимосвязь с организационно-методическим отделом, дистанционно- консультативным центром с выездной анестезиологореанимационной неонатальной бригадой скорой медицинской помощи и РКЦ Областной детской больницы.
III. Структура отделения реанимаиии и интенсивной терапии новорожденных.3.1. Руководство отделением осуществляет заведующий, назначаемый и освобождаемый от занимаемой должности руководителем учреждения в установленном порядке.3.2. Заведующий отделением непосредственно подчиняется заместителям главного врача по анестезиолого-реанимационной и педиатрической помощи.3.3. Штаты отделения устанавливаются в соответствии с действующими нормативными документами с учетом местных условий или рассчитываются в соответствии с профилем и уровнем учреждения.3.4. Медицинский персонал в своей работе руководствуется должностными инструкциями, утвержденными главным врачом учреждения.
IV. Функции отделения реанимации и интенсивной терапии новорожденных.1. Оказание лечебно-диагностической помощи новорожденным:- мониторинг новорожденного на протяжении критических периодов ранней адаптации;- лабораторное и инструментальное исследование;- лечебно-охранительный режим и не агрессивные методы терапии;- оптимизация функций жизнеобеспечения;- индивидуализация и оптимизация интенсивной терапии;- этапность оказания интенсивной помощи новорожденным на ее различных уровнях;2. Организационно-методическая:- оказание практической, учебно-методической помощи врачам неонатологам и анестезиологам-реаниматологам районов области на рабочем месте, в отделении;- анализ историй болезни новорожденных с экспертной оценкой, родившихся в ОКПЦ и районах области;- анализ основных показателей работы отделения ежемесячно, ежеквартально;- оказание лечебно-консультативной помощи врачам неонатологам ВОКПЦ № 1;- участие в контрольно-экспертных комиссиях по перинатальной заболеваемости и смертности;3. Аналитическая функция:- оперативный и плановый анализ показателей перинатальной заболеваемости и смертности в ВОКПЦ № 1, совместно с информационно-аналитическим центром ОКПЦ и сотрудниками кафедры ФУВ ВолГМУ;- анализ дефектов лечения и обследования новорожденных в ОРИТН;
V. Критерии качества работы ОРИТН.- ранняя неонатальная смертность в ВОКПЦ № 1;- неонатальная смертность в ВОКПЦ № 1;- летальность по отделению, отдельно в группе доношенных и недоношенных;- заболеваемость госпитальной инфекцией в отделений;- летальность среди новорожденных находившихся на ИВЛ;- удельный вес пролеченных на продленной ИВЛ в различных весовых категориях (доношенные, недоношенные);- процент внутрижелудочных кровоизлияний, ретинопатия новорожденных и бронхолегочной дисплазии среди недоношенных детей;- выживаемость детей с очень низкой и экстремально низкой массой тела;- койко-день;- удельный вес расхождений диагнозов по данным патологоанатомических вскрытий.- учет перегоспитализированных новорожденных.
Неонатальный скрининг в Москве
В настоящее время на территории г. Москвы действует Приказ Департамента здравоохранения г. Москвы от 12.03.2015 № 183 «О совершенствовании деятельности медицинских организаций государственной системы здравоохранения города Москвы по проведению массового обследования новорожденных детей на наследственные заболевания (неонатального скрининга)». Не так давно названный приказ был существенно изменен, а именно он был дополнен:
- положением о проведении массового обследования новорожденных детей на наследственные заболевания (далее – Положение);
- инструкцией по забору образцов крови при проведении массового обследования новорожденных детей на наследственные заболевания (далее – Инструкция).
Для справки отметим, что изменения были внесены Приказом Департамента здравоохранения г. Москвы от 26.12.2017 № 935.
Сроки и условия проведения неонатального скрининга новорожденных
Исследование выполнятся в родильном доме на четвертый день жизни у доношенного ребенка, у недоношенного малыша — на седьмой или позднее. При тестировании на более ранних сроках возможно получение ложноположительных или ложноотрицательных результатов.
Набирается капелька крови из пятки малыша до кормления утром натощак либо чрез три часа после любого очередного кормления. Затем кровь наносится на тестовые бланки (фильтровальную бумагу) на область специальных кружочков, пропитанных специальным веществом.
Иногда скрининг не проводится в родильном доме — например, при выписке из стационара ранее четвертых суток жизни ребенка. Вам на руки выдается заполненный тест-бланк для забора крови, а в обменной карте указывается, что кровь на скрининг не взята. Набор крови проводится на участке согласно рекомендованным срокам.
Как расцениваются итоги исследования?
Результаты можно узнать в поликлинике по месту жительства через 10 дней после забора анализа.
Ребенок здоров при отрицательных результатах тестирования. Обычно родителей об этом не извещают. Наблюдение за ребенком проводится по возрасту согласно рекомендованным срокам в плановом порядке.
Положительный или сомнительный результат не всегда означает, что ребенок болен.
Скрининг — лишь расчет вероятного риска наличия недуга у крохи. Для уточнения диагноза проводится повторный забор крови. При вновь повышенных показателях ребенка с родителями направляют в медико-генетическую консультацию для тщательного и детального обследования.
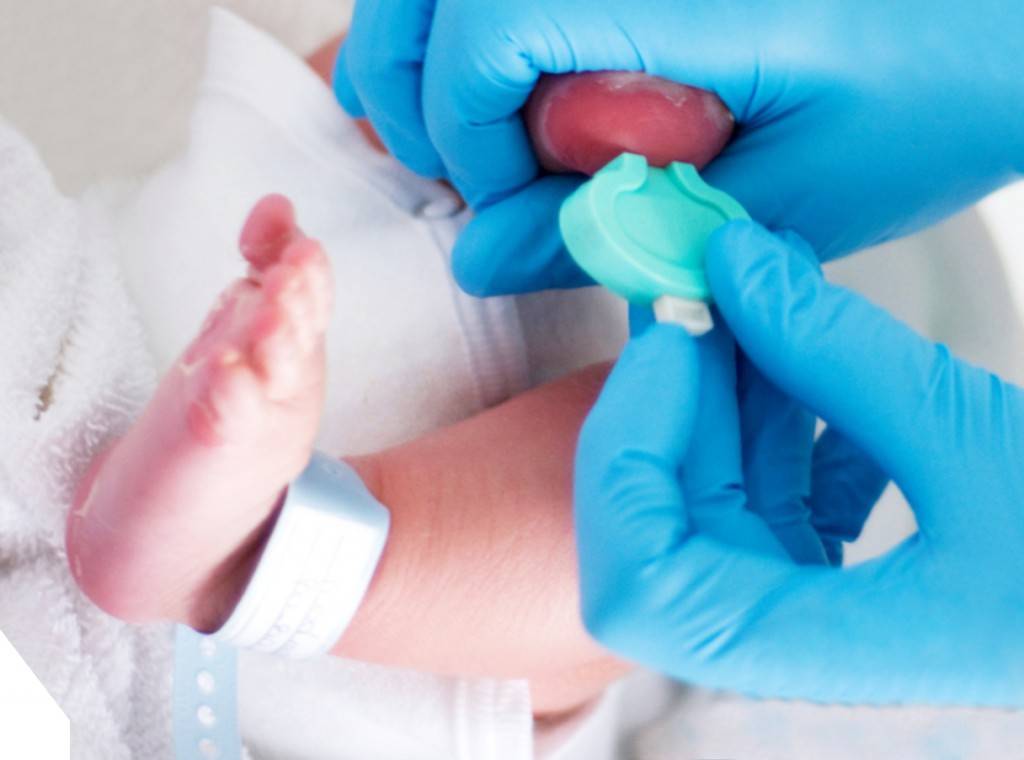
Как и когда проводится аудиометрия?
Исследование выполняет отоларинголог (ЛОР-врач) при помощи аудиометра в родильном доме или поликлинике в первые дни жизни ребенка. Если малыш спокойный, то тестирование обычно занимает всего несколько минут. Результат вы получите сразу после его завершения.
Варианты проведения исследования
* В наружный слуховой проход ребенка вводится небольшой микрофон и подается звуковой сигнал, который улавливают клетки в ухе малыша и отправляют ответный сигнал (эхо). При отсутствии проблем со слухом эхо улавливается прибором.
* Малышу надеваются наушники, а к голове прикрепляются электроды. Через наушники подается звуковой сигнал в наружный слуховой проход, активизирующий участки головного мозга, которые отвечают за слух. Их электрическую активность улавливают электроды и передают прибору.
Выявление отклонений на аудиометрии вовсе не означает, что у малыша обязательно имеются проблемы со слухом. Возможно, результаты исследования были искажены из-за того, что кроха во время тестирования был беспокойным, плакал или двигался.
При неудовлетворительном результате аудиометрии в первые дни жизни малыша исследование проводится повторно немного позднее: обычно в месячном возрасте.
Как видите, возможности неонатального скрининга довольно большие, что позволяет рано выявить недуг и назначить лечение.
В следующем материале — описание наиболее часто встречающихся наследственных заболеваний, выявляемых при помощи «пяточного теста»: Неонатальный скрининг: описание основных заболеваний и тактики ведения больных детей
врач-ординатор детского отделения
фото: http://globallookpress.com/
Нормативные акты регулирующие деятельность учреждения
1. Приказ МЗ РФ от 15.11.2012г. №921 н «Об утверждении порядка оказания медицинской помощи по профилю «неонатология»;2. Приказ МЗ РФ от 01.11.2012г. № 572н «Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология» (за исключением использования вспомогательных репродуктивных технологий)»;3. СанПин 2.1.3.2630-10 «Санитарно-эпидемиологические требования к организациям, осуществляющим медицинскую деятельность»;4. Приказ МЗ РФ от 30.12.2003г. №624 «О мерах по дальнейшему совершенствованию реанимационной помощи детям РФ»;5. СанПин 2.1.7.2790-10 «Санитарно-эпидемиологические требования к обращению смедицинскими отходами»;6. Отраслевой стандарт 42-21-2-85 от 01.01.1986г. «Стерилизация и дезинфекция изделий медицинского назначения. Методы, средства и режимы»;7. ГОСТ 42-21-2-85 «Стерилизация и дезинфекция изделий медицинского назначения»;8. Приказ МЗ СССР №408 от 12.07.1989г. «О мерах по снижению заболеваемости вирусными гепатитами в стране»;9. Приказ МЗ ССР №720 от 31.07.1978г. «Об улучшении медицинской помощи больным с гнойно-хирургическими заболеваниями и усилении мероприятий по борьбе с ВБИ»;10. Приложение 4 к приказу Министерства здравоохранения СССР №720 от 31.07.1978г. «Инструкция по очистке (мойке) и обеззараживанию аппаратов ингаляционного наркоза и искусственной вентиляции легких»;11. Приложение 7 к приказу Министерства здравоохранения СССР №440 от 20.04.1983г. «Методические указания по дезинфекции кувезов для недоношенных детей»;Приказ МзиМП от 28.12.1995г. №372, «Первичная и реанимационная помощь новорожденным в родзале»
Неонатальный скрининг дал положительный результат. Что делать?
Прежде всего – перепроверить, поскольку ложноположительные диагнозы отнюдь не редкость, особенно этим отличается тест на муковисцидоз. Если повторное исследование подтвердит диагноз, то вам потребуется встреча со специалистом.
В случае с фенилктонурией и галактоземией вас будет сопровождать врач-диетолог, при гипотиреозе и адреногенитальном синдроме – эндокринолог, а в случае с муковисцидозом – пульмонолог. Кроме того, во всех областных городах страны есть консультационные центры для больных муковисцидозом; в Новосибирске они работают в Детской больнице скорой помощи на Красном проспекте (для маленьких горожан) и в Областной клинической больнице (для жителей области).
17.06.2020
Подготовила Антонина Рыбакова
анализы, для беременных, Дети с особенностями здоровья Другие статьи автора
Расширенный скрининг новорожденных на наследственные заболевания
Генетически обусловленных болезней современными врачами насчитывается около 500 – упомянутые в бесплатном неонатальном скрининге новорожденных выбраны как самые распространенные и поддающиеся раннему лечению. По необходимости методом тандемной масс-спектрометрии (ТМС) можно провести диагностику еще 36 наследственных заболеваний (в списке 37, поскольку присутствует фенилкетонурия, проверяемая в бесплатном комплексе). Среди них:
- недостаточность биотинидазы;
- лейциноз (болезнь с запахом кленового сиропа у мочи);
- метилмалоновая ацидемия;
- аргининемия (недостаточность аргиназы).
Большая часть заболеваний, проверяемая в расширенном скрининге новорожденных, основана на дефиците определенных элементов в организме, поскольку методика базируется на выявлении изменения концентрации метаболитов. По современному методу можно увидеть более 100 соединений в микроколичествах биоматериала. Схема проведения обследования аналогична классической, но расширенный скрининг платный, если без направления участкового, делается в частном медицинском учреждении. Стоимость процедуры – около 5000 р.