SQLITE NOT INSTALLED
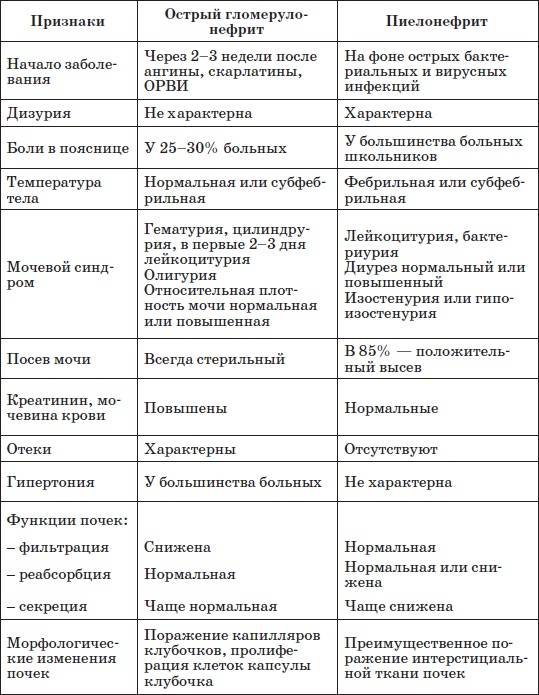
30.2. ДРУГИЕ ФОРМЫ ОСТРОГО ГЛОМЕРУЛОНЕФРИТА
Помимо стрептококков, к развитию острого гломерулонефрита могут привести и другие бактериальные и вирусные заболевания. При паразитарных заболеваниях обычно наблюдают мембранозный гломерулонефрит, при злоупотреблении алкоголем — мезангиопролиферативный. Клиническая картина может быть представлена как изолированным мочевым синдромом, так и тяжёлыми формами нефрита (нефротической, смешанной). Лекарственные или поствакцинальные гломерулонефриты могут быть обусловлены болезнью минимальных изменений и проявляются нефротическим синдромом.
Острый гломерулонефрит, вызванный укусами ядовитых насекомых, различными аллергенами (в том числе и пищевыми) манифестирует нефротическим синдромом с нарушением функций почек (морфологически — мезангиопролиферативный или мембранозный гломерулонефрит, либо гломерулонефрит с минимальными изменениями, иногда с выраженным интерстициальным компонентом). Нефротический синдром обычно развивается следом за другими аллергическими проявлениями (дерматит, бронхиальная астма, панкреатит), но в некоторых случаях — как единственный признак аллергии. Помимо изменений — характерных для нефротического синдрома, в крови определяют высокую концентрацию IgE.
Лечение аналогично таковому при остром постстрептоккокковом гломерулонефрите (элиминация этиологического фактора, купирование остронефритического синдрома и осложнений и т.д.). Если заболевание протекает с выраженным нефротическим синдромом или с прогрессирующим нарушением функций почек, назначают ГК. В части случаев возможен переход в хронический гломерулонефрит, особенно при повторном воздействии этиологического фактора.
ПАТОМОРФОЛОГИЯ И ПАТОГЕНЕЗ ОТДЕЛЬНЫХ ФОРМ
Патоморфологическое исследование почечного биоптата имеет большое значение для диагностики, лечения и определения прогноза.
МЕЗАНГИОПРОЛИФЕРАТИВНЫЙ ГЛОМЕРУЛОНЕФРИТ
Мезангиопролиферативный гломерулонефрит характеризуется расширением мезангия за счёт пролиферации мезангиальных клеток и инфильтрации моноцитами. Для активации и пролиферации мезангиальных клеток наиболее важны тромбоцитарный фактор роста и трансформирующий фактор роста-β.
IgА-нефропатия — форма мезангиопролиферативного гломерулонефрита с отложением в мезангии иммунных комплексов, содержащих IgA. В развитии IgA-нефропатии имеют значение нарушения регуляции синтеза или структуры IgA — в клубочковых отложениях обнаруживают гликозилированный изотип IgA1. Считают, что аномальное гликозилирование IgA помогает иммунным комплексам, содержащим IgA, избегать выведения клетками ретикулоэндотелиальной системы и способствует отложению их в клубочках почек.
МЕМБРАНО-ПРОЛИФЕРАТИВНЫЙ (МЕЗАНГИОКАПИЛЛЯРНЫЙ) ГЛОМЕРУЛОНЕФРИТ
Основные признаки — пролиферация клеток мезангия и расширение объёма мезангиального матрикса с диффузным увеличением сосудистых петель, создающим картину дольчатости клубочка, а также утолщение базальной мембраны. Пролиферация клеток мезангия обусловлена воздействием факторов роста: эпидермального фактора роста, тромбоцитарного фактора роста; тромбоспондина. Сочетание поражения мембраны клубочков и пролиферации мезангия обусловливает развитие признаков нефротического и нефритического синдромов. При ультраструктурном исследовании различают два основных типа мезангиокапиллярного нефрита: тип 1 (с субэндотелиальным расположением иммунных комплексов) и тип 2 («болезнь плотных депозитов») с обнаружением плотных отложений внутри базальной мембраны клубочков. Примерно в 30% случаев мезангиокапиллярного нефрита типа 1 находят связь с инфицированием вирусом гепатита С.
МЕМБРАНОЗНЫЙ ГЛОМЕРУЛОНЕФРИТ
Мембранозный гломерулонефрит характеризуется диффузным утолщением базальной мембраны клубочков с формированием субэпителиальных выступов, окружающих отложения иммунных комплексов. Иммунные депозиты, откладывающиеся под эпителиальными клетками (подоцитами), существенно нарушают их функции, что проявляется массивной протеинурией. Постепенно базальная мембрана разрастается, раздваивается и «поглощает» иммунные депозиты, формируя так называемые «шипики». Развиваются склеротические процессы, захватывающие собирательные трубочки и интерстиций. Наиболее вероятной причиной развития этого варианта гломерулонефрита считают «молекулярную мимикрию» и потерю толерантности к аутоантигенам. Циркулирующие комплемент-связывающие АТ соединяются с Аг на отростках подоцитов с образованием in situ иммунных комплексов. Активация комплемента ведёт к образованию мембраноатакующего комплекса (C5b-С9) с повреждением подоцитов.
ГЛОМЕРУЛОНЕФРИТ С МИНИМАЛЬНЫМИ ИЗМЕНЕНИЯМИ
Гломерулонефрит с минимальными изменениями — при световой микроскопии и иммунофлюоресцентном исследовании не обнаруживают никаких патологических изменений, однако при электронной микроскопии находят слияние (сглаживание) малых ножек подоцитов на всём протяжении капилляров клубочков, что обусловливает потерю отрицательного заряда базальной мембраны клубочков и, обычно, «большую» протеинурию. Иммунных депозитов не обнаруживают. Повреждение клубочков связано с циркулирующими факторами проницаемости — лимфокинами, вследствие нарушенного Т-клеточного ответа. У части больных наблюдают трансформацию в фокально-сегментарный гломерулосклероз.
Как диагностируется гломерулонефрит
Диагноз «острый гломерулонефрит» ставится на основании нескольких факторов:
- Перенесенное инфекционное заболевание в анамнезе;
- Клинические проявления — повышенное давление, отеки, нарушения мочеиспускания;
- Данные лабораторных исследований.
Уролог оценивает мочевой, отечный и гипертонический синдромы.
Больные сдают:
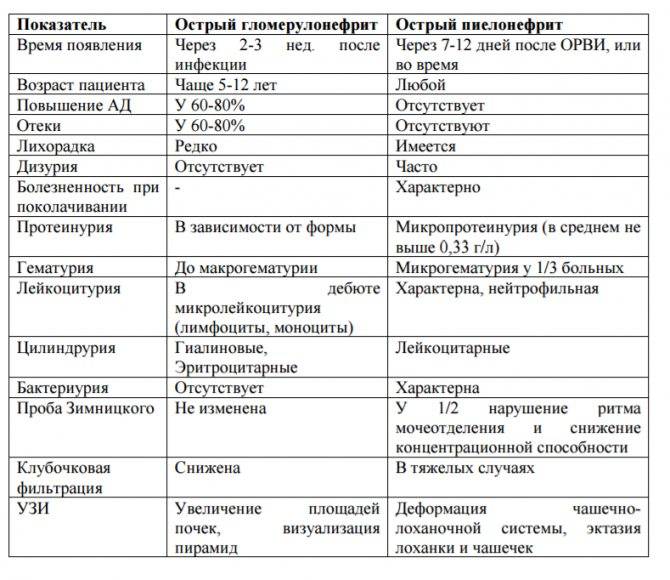
- Анализы мочи (пробы Зимницкого и Реберга), в которых обнаруживают белок и следы крови. В анализе находят цилиндры-сгустки, состоящие из свернувшегося белка и других компонентов. Это своеобразные «слепки» канальцев почек, вымытые уриной. Важный симптом — микро- или макрогематурия, когда моча меняет цвет почти черный. Па первом этапе болезни в моче обнаруживаются свежие эритроциты, далее – выщелочные. Проба Зимницкого показывает никтурию, снижение диуреза и высокую относительную плотностью мочи.
- Кровь из пальца, в которой диагностируется повышение уровня лейкоцитов и ускорение СОЭ. Эти изменения указывают на воспалительный процесс.
- Биохимию крови. При гломерулонефрите обнаруживается резкое повышение остаточного азота, свидетельствующее о слабой работе почек. Диагностируются увеличение концентрации холестерина, креатинина, АЛТ и АСТ.
3.Симптоматика, диагностика
Биохимические и морфологические изменения при гломерулонефрите чрезвычайно сложны, комплексны и многообразны. Соответственно, хронический ГН классифицируют на пять клинически разных вариантов: гипертонический, нефротический, гематурический, латентный и смешанный (сочетание первых четырех в той или иной комбинации). В зависимости от стадии, формы, фазы течения (обострение или ремиссия) симптоматика может варьировать в диапазоне от полного отсутствия каких бы то ни было жалоб – до тяжелых психических (галлюцинаторно-бредовых), кардиологических, гастроэнтерологических расстройств (тошнота, рвота, отечность, общее недомогание и слабость, бледность кожных покровов, гипомимия и др.) вследствие выраженной интоксикации и изменения биохимического состава крови, вплоть до комы и летального исхода. В наиболее сложных случаях и/или стадиях ГН отмечается стойкий аммиачный запах изо рта, выраженная гипертония, катастрофическая утрата массы тела (кахексия) в результате атрофии и прогрессирующей несостоятельности важнейших внутренних органов.
Разработано и применяется множество диагностических и дифференциально-диагностических критериев, основанных на объективной клинике и результатах лабораторных исследований, прежде всего биохимических анализов крови и мочи). По показаниям назначают инструментальные методы диагностики.
Симптомы гломерулонефрита
Учитывая достаточно большое количество вариантов течения данного заболевания, клиническая картина данной патологии также очень разнообразна.
Заболевание начинается, как правило, постепенно, обычно через одну-две недели после перенесенного инфекционного заболевания. Основные симптомы, возникающие при остром гломерулонефрите, следующие:
- Заболевание начинается с явлений общей интоксикации: температура тела повышается до 38°С, состояние ребенка ухудшается, появляется общая слабость, недомогание, снижение аппетита. Может отмечаться головная боль. Возможны тошнота, рвота.
- Изменение цвета мочи на красноватый.
- Уменьшается количество выделенной суточной мочи.
- Появляются отеки, выраженность которых может варьировать в зависимости от формы заболевания (при нефротической форме они будут более выражены, чем при других вариантах). Наиболее характерная локализация отеков — на лице, вокруг глаз, наиболее выражены они в утреннее время (после пробуждения).
- Боль в пояснице ноющего характера.
- Бледность кожи.
- Артериальная гипертензия.
При хроническом гломерулонефрите имеются периоды обострения и ремиссии, в целом, клинические проявления сходны с перечисленными ранее, хоть и имеют некоторые особенности.
Стоит отметить, что гломерулонефрит является достаточно опасным заболеванием, и при несвоевременной диагностике и неадекватном лечении может привести к снижению функциональной способности почек и почечной недостаточности. При обнаружении у ребенка вышеперечисленных жалоб следует обязательно обратиться за консультацией к специалисту.
КЛИНИЧЕСКАЯ КАРТИНА
Клиническая картина хронического гломерулонефрита существенно различается в зависимости от клинического и морфологического варианта.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ С ИЗОЛИРОВАННЫМ МОЧЕВЫМ СИНДРОМОМ (ЛАТЕНТНАЯ ФОРМА)
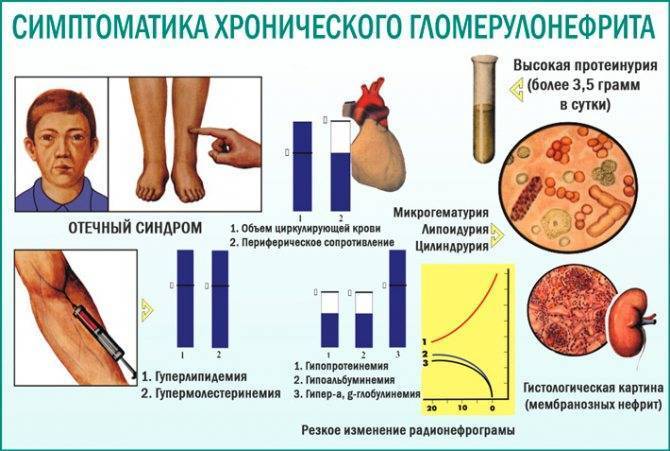
Эта форма составляет до 50% всех случаев хронического гломерулонефрита. Болезнь протекает незаметно для больного (отёки и АГ отсутствуют). При исследовании обнаруживают протеинурию (не более 1-2 г/сут), микрогематурию, лейкоцитурию, цилиндрурию (гиалиновые и эритроцитарные цилиндры). Относительная плотность мочи не изменена. Возможно первично латентное и вторично латентное течение (при частичной ремиссии другой клинической формы хронического гломерулонефрита). В свою очередь, латентный хронический гломерулонефрит может трансформироваться в нефротическую или гипертоническую формы. Развитие ХПН на фоне латентной формы происходит медленно (за 10-15 и более лет).
ГЕМАТУРИЧЕСКАЯ ФОРМА
Изменения в моче — микрогематурия и обычно невыраженная протеинурия (менее 1,5 г/сут). Экстраренальная симптоматика (отёки, АГ) отсутствует. ХПН развивается медленно.
ГИПЕРТОНИЧЕСКАЯ ФОРМА
Течение длительное, до развития ХПН проходит 20-30 лет. В клинической картине преобладают симптомы повышения АД (головные боли; нарушения зрения — пелена, мелькание «мушек» перед глазами; характерные изменения глазного дна; боли в прекардиальной области; признаки гипертрофии левого желудочка). АГ сначала носит интермиттирующий характер и хорошо переносится больными. Мочевой синдром выражен минимально — небольшая протеинурия, иногда микрогематурия, цилиндрурия. В отличие от гипертонической болезни, эти изменения в моче при хроническом гломерулонефрите наблюдают с самого начала заболевания. АГ постепенно становится стабильной и резистентной к лекарственной терапии, а в терминальном периоде часто приобретает характер злокачественной. На фоне значительного повышения АД возможно развитие острой левожелудочковой недостаточности.
НЕФРОТИЧЕСКАЯ ФОРМА
Эта форма характеризуется развитием нефротического синдрома — суточной протеинурии выше 3,5 г/сут (точнее, более 3,5 г/1,75 м2 за 24 ч), гипоальбуминемии, гиперлипидемии с последующей липидурией, гиперкоагуляции, отёков. Ключевой симптом — массивная («большая») протеинурия, связанная с поражением почечного фильтра, т.е. базальной мембраны и подоцитов. Остальные проявления нефротического синдрома — производные от протеинурии и могут быть выражены в различной степени.
Так, чем выше уровень протеинурии, тем ниже содержание альбумина в крови. Следствие гипоальбуминемии — снижение онкотического давления плазмы, что ведёт к появлению отёков. Уменьшение внутрисосудистого объёма жидкости приводит к активации системы ренин-ангиотензин-альдостерон, а также повышению тонуса симпатического отдела вегетативной нервной системы. Происходит высвобождение антидиуретического гормона и ингибирование синтеза предсердного натрийуретического фактора. Совокупность нейрогуморальных механизмов приводит к задержке в организме солей и воды.
• Выведение с мочой трансферрина объясняет сопряжённую с нефротическим синдромом микроцитарную гипохромную анемию.
• Потеря с мочой холекальциферол-связывающего белка приводит к дефициту витамина D и, как следствие, к гипокальциемии и вторичному гиперпаратиреозу.
• Экскреция с мочой тироксин-связывающего белка сопровождается снижением концентрации тироксина в крови.
• Гипоальбуминемия существенно меняет фармакокинетику ЛС, транспортируемых кровью в связанном с белками состоянии, что существенно повышает риск побочных и токсических эффектов ЛС в условиях нефротического синдрома.
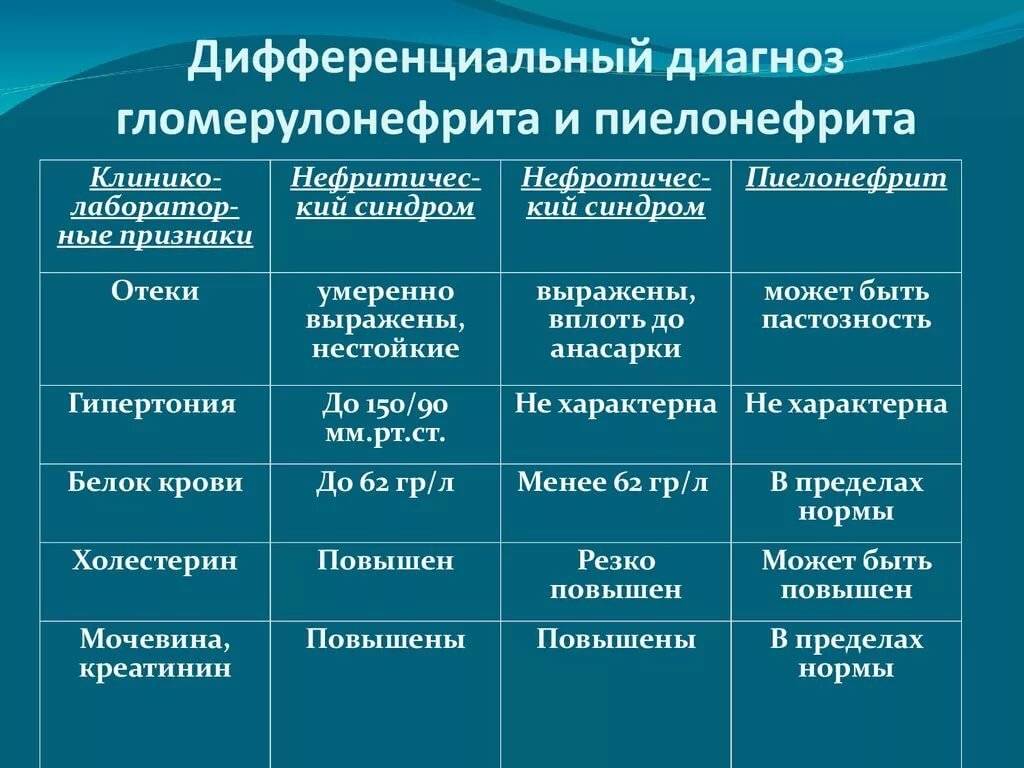
Лабораторные и инструментальные методы исследования гломерулонефрита
Общий анализ крови: возможно снижение гемоглобина за счет разведения крови, может быть умеренный лейкоцитоз с нейтрофилезом и повышение СОЭ (до 35-40 мм в час).
Биохимический анализ крови: при нефротическом синдроме гипопротеинемия (гипоальбуминемия), диспротеинемия , гиперлипидемия (гиперхолестеринемия и гипертриглицеридемия).
Проба Реберга-Тареева: возможно незначительное снижение скорости клубочковой фильтрации.
Общий анализ мочи: нормальная относительная плотность, гематурия, протеинурия, цилиндрурия, лейкоцитурия.
Анализ мочи по Нечипоренко: гематурия (микро- и макрогематурия), лейкоцитурия (лимфоцитурия), эритроцитарные цилиндры.
Анализ мочи по Зимницкому: нормальная относительная плотность мочи, соотношение дневного и ночного диуреза не нарушено.
Определение суточной протеинурии позволяет оценить суточную потерю белка с мочой.
УЗИ почек.
Следует иметь в виду, что больным острым гломерулонефритом не рекомендуется производить (без особых на то показаний) контрастную рентгенографию почек и мочевых путей, а также эндоскопические исследования (цистоскопия, хромоцистоскопия и
др.).
Дополнительные методы исследования
Мазок из зева с целью идентификации возбудителя (стрептококк).
Суточное мониторирование артериального давления (СМАД) для диагностики артериальной гипертензии и оценки эффективности лечения.
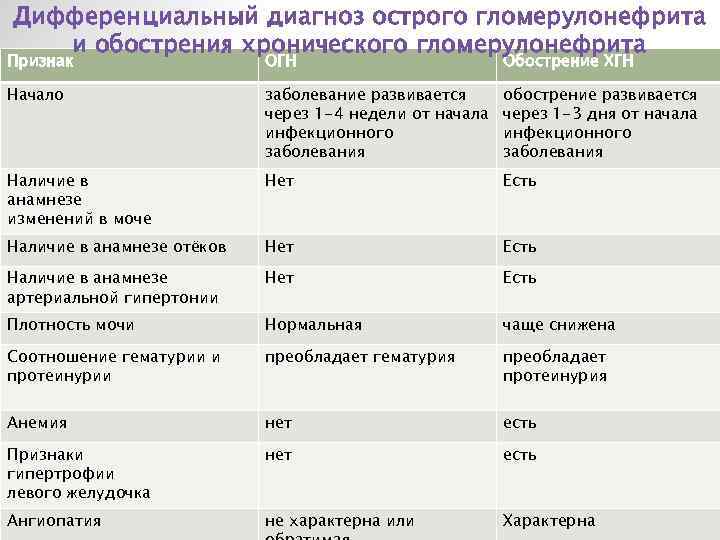
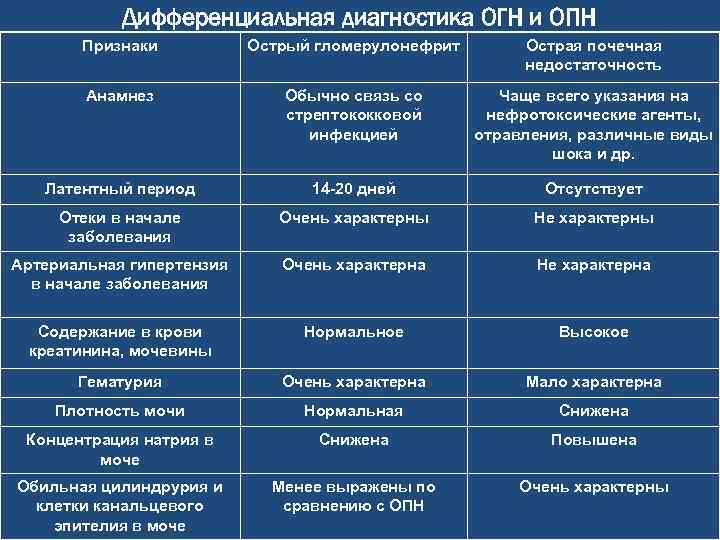
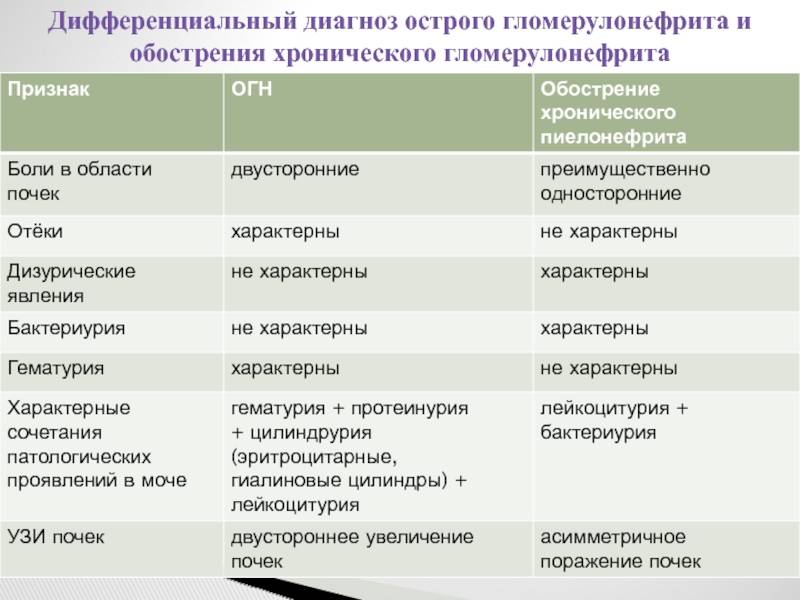
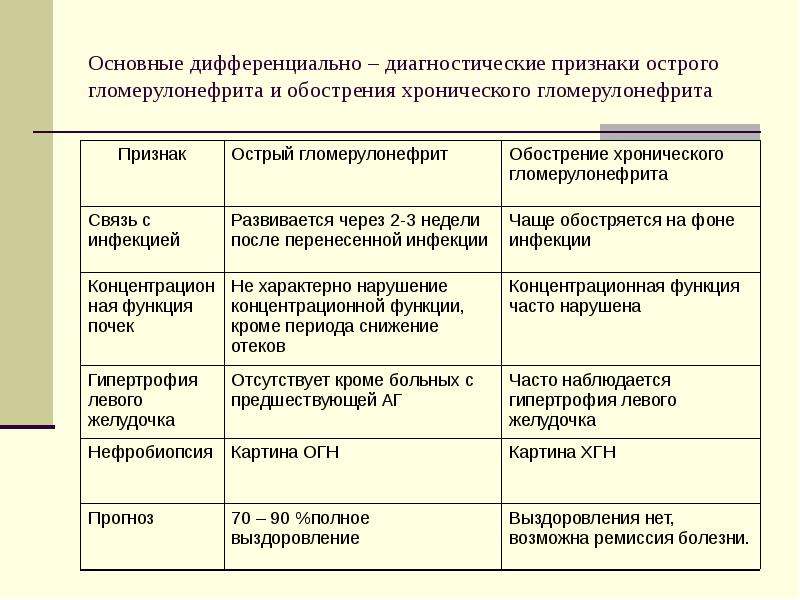
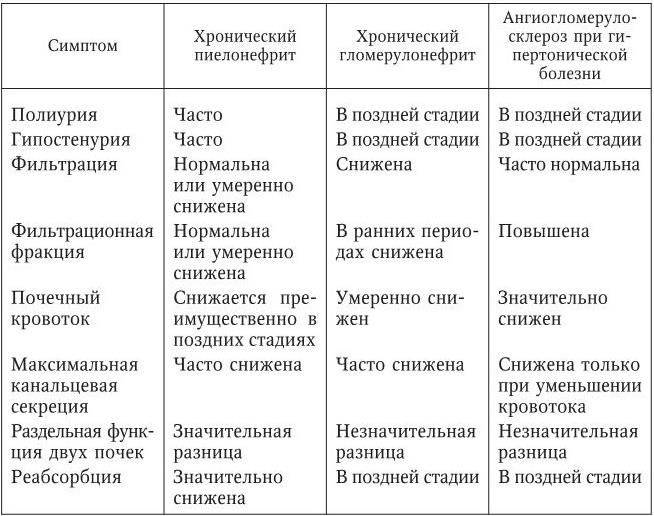
Дифференциальный диагноз проводят с заболеваниями и синдромами, при которых поражение почек служит одним из проявлений. Острый гломерулонефрит дифференцируют с хроническим гломерулонефритом,
гломерулонефритом при системных заболеваниях соединительной ткани: системной красной волчанке, узелковом полиартериите, а также с геморрагическим васкулитом, инфекционным эндокардитом.
Клинические проявления хронического гломерулонефрита
При заболевании возможно медленное развитие симптомов, подобных острой форме. Некоторые симптомы включают в себя:
- кровь или избыток белка в моче, которые могут выявлены в анализах мочи
- высокое кровяное давление
- припухлость в лодыжках и лице (отек)
- частое ночное мочеиспускание
- пенная моча (от избытка белка)
- боль в животе
- частые носовые кровотечения
При хроническом гломерулонефрите наблюдается прогрессирующее
снижение выделительной и концентрационной функции почек, что проявляется уменьшением относительной плотности мочи, преобладанием ночного диуреза над дневным, в анализе мочи изменения носят выраженный и стойкий характер,
отмечается снижение скорости клубочковой фильтрации и повышение креатинина крови.
Лечение направлено на устранение причины, вызвавшей заболевание, проведение противовоспалительной терапии, лечение синдромов (гипертензионного, отечного, дисметаболического), борьбу с азотемией (состояние, при котором отмечается переизбыток в крови креатинина, креатина, мочевины, мочевой кислоты и других азотсодержащих компонентов белкового обмена).
Режим больных должен быть направлен на предупреждение переохлаждений, физического и эмоционального перенапряжения. В случаях возникновения острых инфекций или обострении очагов хронической инфекции показаны постельный режим и антибактериальная терапия.
Диета преимущественно малобелковая. Строгая малобелковая диета проводится на фоне приема препаратов незаменимых аминокислот и их кетоаналогов. У больных нефротическим вариантом хронического гломерулонефрита с гипоальбуминемий менее 30 г/л ограничение белка неэффективно, показано применение гипохолестериновой диеты, содержащей полиненасыщенные жирные кислоты (растительное масло, рыба и морепродукты).
Отечный синдром предусматривает ограничение поваренной соли и животного белка в среднем до 1 г/кг/сут. Дисметаболический синдром, проявляющийся дислипидемией, гиперурикемией (в ряде случаев) предполагает применение диеты, богатой полиненасыщенными жирными кислотами и ограничивающей использование продуктов, содержащих холестерин и пуриновые основания.
Санаторно-курортное лечение в санаториях с сухим и жарким климатом показано больным с латентной формой хронического гломерулонефрита, гематурической формой с микрогематурией, гипертонической формой при АД не выше 180/105 мм рт.ст. — нефротическом варианте в стадии ремиссии.
Течение и прогноз гломерулонефрита зависят от иммуновоспалительных механизмов повреждения почечной ткани. Острый гломерулонефрит, выявленный на ранней стадии излечим. Хронический при раннем лечении может быть замедлен. Если же гломерулонефрит прогрессирует, то это приведет к снижению функции почек,
хронической почечной недостаточности, в конечном итоге может потребоваться диализ и необходимость пересадки почки.
ЛитератураНефрология. Том 1. Заболевания почек / Под ред.С.И.Рябова, И.А.Ракитнянской
Лечение гломерулонефрита
Болезнь, особенно поздно диагностированная, лечится долго и тяжело. Больному назначают противовоспалительные препараты, антибиотики, гормоны
Во время лечения важно соблюдать строгую бессолевую диету. Показателем успешности лечения служат улучшение общего состояния, нормализация лабораторных показателей и исчезновение на УЗИ признаков острого воспаления
К сожалению, гломерулонефрит, особенно хронический, часто рецидивирует после очередной простуды или просто в межсезонье. Поэтому страдающим им людям нужно периодически сдавать анализы и проходить УЗИ почек и надпочечников.
Почему возникает гломерулонефрит: причин много
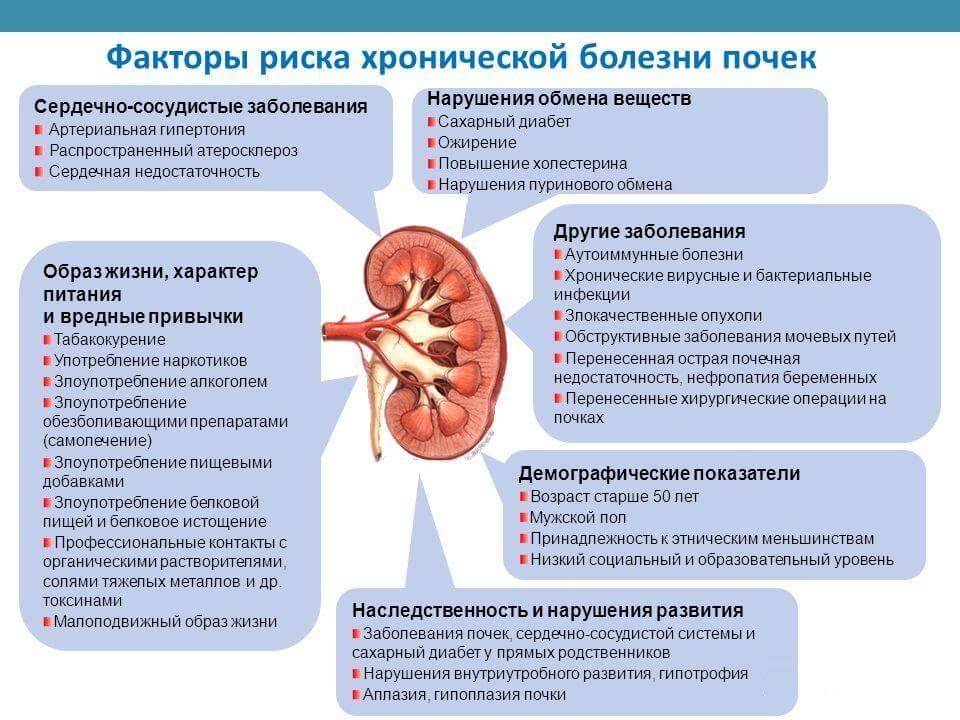
Причина гломерулонефрита — острые или хронические стрептококковые и др. инфекции: ОРВИ, пневмония, корь, ангина, скарлатина, тонзиллит, стрептодермия (инфекция кожи), ветряная оспа. Если первичная инфекция дополняется переохлаждением или нахождением в сыром климате (окопный нефрит), то вероятность тяжелого осложнения повышается в несколько раз. Это связано со сбоем иммунологических реакций, приводящим к нарушению кровоснабжения почек.
Урологи отмечают связь гломерулонефрита с токсоплазмозом (Toxoplasma gondii), менингитом (Neisseria meningitidis), стафилококком (Staphylococcus aureus). После вспышки стрептококковой инфекции гломерулонефрит возникает через 1-3 недели у 10-15% пациентов. Особенно часто его вызывают нефритогенные штаммы b-гемолитического стрептококка А.
В ответ на внедрение в организм чужеродных микроорганизмов организм вырабатывает вещества для их уничтожения. Но иногда по непонятным причинам иммунная система дает сбой, принимая на чужеродные вещества почечные клетки. Возникает воспалительный процесс, сопровождающийся поражением тканей и нарушением фильтрации мочи. Внутри почечных сосудов образуются микроскопические тромбы.
ЛЕЧЕНИЕ ГЛОМЕРУЛОНЕФРИТА ПРИ БЕРЕМЕННОСТИ:
Беременные, больные гломерулонефритом, должны соблюдать режим, который позволял бы проводить дневной отдых в постели. Большая роль в лечении гломерулонефрита отводится диете. Основное требование заключается в ограничении поваренной соли и жидкости (при остром нефрите до 3 г соли в сутки; по мере ликвидации отеков потребление соли можно несколько увеличить). Количество выпитой жидкости, вводимое парентерально, должно соответствовать диурезу, выделенному накануне, плюс 700 мл жидкости, теряемой внепочечным путем. Во время беременности не рекомендуется ограничивать потребление белка, что советуют больным гломерулонефритом. Для нормального развития плода оправдана диета, содержащая повышенное количество белка (120—160 г в сутки). При беременности применяется только симптоматическое лечение, в этиологической терапии нет необходимости, поскольку острый гломерулонефрит возникает редко. А если течение гломерулонефрита легкое, латентные беременные вообще не нуждаются в лекарственной терапии.
Лекарственное лечение почечной симптоматической гипертензии производится прежде всего антагонистами кальция, бета-адреноблокаторами, диуретиками, альфа-адреноблокаторами. У беременных женщин с этой же целью возможно применять физиотерапию: гальванизацию зоны “воротника” (у больных с эмоциональной неустойчивостью, повышенной раздражительностью, невротическими реакциями) или эндоназальный электрофорез. Ультразвук на область почек в импульсном режиме излучения обладает выраженным вазотропным влиянием (расширяет сосуды) и оказывает противовоспалительное, десенсибилизирующее действие
Эти методы позволяют снизить дозы гипотензивных средств, что немаловажно во время беременности. У беременных с гломерулонефритом, несмотря на протеинурию, гиповолемии обычно нет
Для лечения отеков у беременных могут быть использованы диуретические препараты.
Непременно следует уделять внимание лечению анемии у беременных, больных гломерулонефритом, назначаются препараты железа, витамины группы В, фолиевая кислота, хотя данная терапия не всегда эффективна, более надежно переливание эритроцитной массы. При лечении хронического гломерулонефрита также используются антиагреганты: теоникол по 0,15 г 3 раза в сутки, трентал по 0,1 г 3 раза в сутки, курантил по 0,05 г 4 раза в сутки или никошпан по 1 таблетке 3 раза в день
Может применяться гепарин по 20 000 ЕД в сутки подкожно. Назначая терапию, нужно помнить, что непрямые антикоагулянты противопоказаны беременным и родильницам, поскольку могут вызвать у плода и новорожденного геморрагический синдром, снижение уровня протромбина и смерть
При лечении хронического гломерулонефрита также используются антиагреганты: теоникол по 0,15 г 3 раза в сутки, трентал по 0,1 г 3 раза в сутки, курантил по 0,05 г 4 раза в сутки или никошпан по 1 таблетке 3 раза в день. Может применяться гепарин по 20 000 ЕД в сутки подкожно. Назначая терапию, нужно помнить, что непрямые антикоагулянты противопоказаны беременным и родильницам, поскольку могут вызвать у плода и новорожденного геморрагический синдром, снижение уровня протромбина и смерть.
Имеются данные о хороших результатах в лечении хронического гломерулонефрита у беременных фитотерапии (череда, тысячелистник, фиалка трехцветная, смородина черная, толокнянка, земляника).
Лечение очагового нефрита предусматривает в первую очередь терапию основного заболевания антибиотиками, диету с ограничением поваренной соли (до 5 г в сутки) и назначение легкоусвояемых углеводов, а также витаминов С и Р.
Основное, о чем помнят врачи акушеры-гинекологи о развитии у беременных с гломерулонефритом осложнений беременности, чаще всего нарушения маточно-плацентарной гемодинамики. В связи с этим патогенетически обосновано применение препаратов, нормализующих тромбоцитарно-эндотелиальное взаимодействие и улучшающих как маточно-плацентарный, так и почечный кровоток. В качестве такого препарата используется аспирин в дозе 45 мг/кг при сроке с 28 по 38 неделю, с 12—19 неделю. Совместно с аспирином рекомендуют применение курантила, способного повышать выработку простациклина, уменьшающего коагуляционную способность крови.
Классификация фарингита
Заболевание может протекать в острой и хронической форме.
Острый фарингит развивается в результате воздействия на слизистую оболочку глотки агрессивного фактора (инфекция, химические вещества и др.). Течение заболевания благоприятное.
Хронический фарингит может развиться как последствие недолеченного острого фарингита или быть самостоятельным заболеванием, возникшим в результате длительного раздражения слизистой оболочки глотки. Течение хронического фарингита характеризуется фазами обострения и ремиссии.
1
Осмотр горла
2
Санация горла
3
Диагностика фарингита в МедикСити
30.1. ОСТРЫЙ ПОСТСТРЕПТОКОККОВЫЙ ГЛОМЕРУЛОНЕФРИТ
Острый постстрептоккокковый гломерулонефрит — диффузное иммунокомплексное воспаление почечных клубочков, развивающееся через 2-3 нед после антигенного воздействия и клинически проявляющееся остронефритическим синдромом. Морфологически острый постстрептоккокковый гломерулонефрит соответствует картине пролиферативного интракапиллярного гломерулонефрита.
Заболевание, как правило, развивается у лиц молодого возраста, хотя в последнее время увеличилась доля заболевших в пожилом и старческом возрасте. Острый постстрептоккокковый гломерулонефрит приблизительно в 2 раза чаще развивается у мужчин, чем у женщин.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Развитие острого постстрептоккоккового гломерулонефрита связывают с так называемыми нефритогенными штаммами β-гемолитического стрептококка группы А (штаммы 1, 2, 4, 12, 18, 25, 49, 55, 58 и 60). В острую стадию заболевания на базальной мембране клубочков и/или в мезагиальной ткани формируются иммунные комплексы, содержащие Аг стрептококка. Наиболее значимые из Аг — эндострептозин (цитоплазматический Аг со стрептокиназной активностью) и нефритогенный плазмин-связывающий белок (предшественник пирогенного экзотоксина В), обладающий высоким сродством к структурам клубочков. Иммунный ответ развивается через 2-3 нед и сопровождается активацией гуморальных систем воспаления, ключевое значение среди которых придают системам комплемента, свёртывающей, противосвёртывающей, калликреин-кининовой, а также гистамину и серотонину. Каскад активации системы комплемента обеспечивает хемотаксис (C3a, C5a, C5-C7) и адгезию (C3b) полиморфноядерных лейкоцитов и тромбоцитов, дегрануляцию базофилов и тучных клеток (C3a-C5a) и приводит к формированию мембраноатакующего комплекса C5b-C9. Привлечённые в очаг провоспалительные клетки выделяют повреждающие лизосомальные ферменты (протеазы) и активные метаболиты кислорода (респираторный взрыв), стимулируют экспрессию адгезивных молекул, синтез активных липидов (фактора активации тромбоцитов, эйкозаноидов), цитокинов (ИЛ, ФНО-α, тромбоцитарного фактора роста, трансформирующего фактора роста-β и др.), провоспалительных простагландинов, прокоагулянтных и вазоактивных субстанций, способствующих стимуляции и пролиферации эндотелиальных, эпителиальных и мезангиальных клеток клубочка. Важную роль играют также клеточные механизмы, гемокоагуляционные (образование микротромбов в почечных сосудах) и гемодинамические нарушения. Общие и локальные гемодинамические нарушения при остронефритической стадии обусловлены преимущественно вазоконстриктивным эффектом лейкотриенов C4 и D4, ангиотензина II, тромбоксана A2.
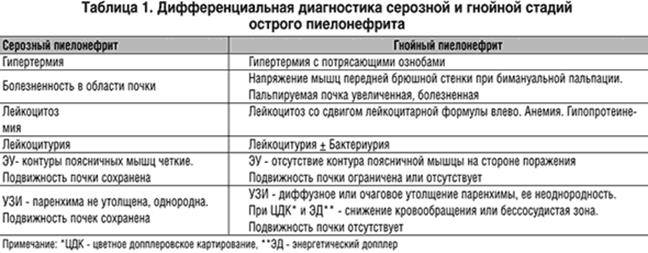
ПАТОМОРФОЛОГИЯ
Интракапиллярный пролиферативный гломерулонефрит в своём развитии проходит несколько фаз: экссудативную, экссудативно-пролиферативную, пролиферативную и остаточных явлений. Клубочки увеличиваются в размерах, сосудистые петли полностью занимают полость капсулы. Капиллярные петли облитерированы набухшими и пролиферирующими эндотелиальными и мезангиальными клетками и инфильтрированы полиморфноядерными лейкоцитами. В части случаев в полости капсулы при выраженном полнокровии капиллярных петель может скапливаться геморрагический экссудат (геморрагическая форма). В некоторых клубочках эндотелий капсулы пролиферирует с образованием «полулуний». При иммуногистохимическом исследовании в капиллярах обнаруживают диффузное отложение IgG и компонента комплемента C3 гранулярного характера. При электронной микроскопии обнаруживают отложения электронно-плотного материала на эпителиальной стороне базальной мембраны клубочка — так называемые «горбы» (humps). Отмечают также изменения отростков подоцитов, связанные с их активным вовлечением в процесс элиминации иммунных комплексов. Мезангиальная пролиферация и синехии между капиллярами и капсулой могут сохраняться в течение нескольких месяцев после выздоровления.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Заболевание обычно развивается остро через 2-3 нед после стрептококковой инфекции (ангины, скарлатины или стрептопиодермии) и манифестирует остронефритическим синдромом. Последний включает ренальные (олигурию, гематурию, протеинурию, цилиндрурию) и экстраренальные (отёки, АГ и др.) симптомы.
Причины развития гломерулонефрита
К развитию гломерулонефрита могут привести бактериальные инфекции: стрептококковая (наиболее чёткая этиологическая связь), стафилококковая, туберкулёз, малярия, сифилис и др
В последнее время большое внимание отводят этиологической роли вирусов (гепатита В и С, герпесвирусы, ВИЧ и др.)
В качестве этиологических факторов также могут выступать токсические вещества (органические растворители, алкоголь, наркотики, соединения ртути, свинца, лития и др.)
Интенсивное использование нестероидных противовоспалительных препаратов (НПВП), такие как ибупрофен и напроксен, также может быть фактором риска. Охлаждение — важный пусковой фактор в возникновении и обострении гломерулонефрита,
иногда имеющий самостоятельное значение.