Названия мазей от пота
Для того чтобы уничтожить неприятный аромат и справиться с потливостью, можно прибегнуть к различным косметическим средствам, в том числе и мазям. Мази от пота, как правило, состоят из всевозможных вяжущих веществ, которые понижают секрецию потовых желез, а также веществ, сужающих поры и подсушивающих кожные покровы.
При излишнем потоотделении рекомендуется обратить внимание на следующие средства:
- Формагель – лечебный гель на основе формальдегида, который используют для лечения потливости практически любых участков тела: стоп, ладоней, подмышек. Гель не применяют на только что выбритых участках: после бритья должно пройти не менее суток. Формагель дезинфицирует, угнетает секреторную функцию желез, тормозит деятельность микробов, которые придают поту неприятный аромат;
- паста Теймурова – препарат со сложным составом. Уничтожает бактерии, присушивает кожу, выступает в роли дезодоранта, отлично помогает при опрелостях и избытке выделения пота;
- паста цинково-салициловая – обеззараживающий препарат на основе окиси цинка и салициловой кислоты. Сужает поры, присушивает, устраняет даже патологическое потоотделение, связанное с заболеваниями кожи;
- формалиновая мазь — наружный медпрепарат с содержанием борной кислоты, салициловой кислоты, формалина и нескольких дополнительных ингредиентов. Уменьшает проявления потливости и устраняет неприятный запах;
- Лавилин – дезодорирующий крем (мазь) израильского производства. Содержит токоферол, растительные эфирные масла, позволяющие уничтожать бактерии, вызывающие запах пота. Минусы – несовместимость с любыми другими дезодорантами.
Чтобы выбрать наиболее эффективную мазь от пота, рекомендуется посоветоваться с фармацевтом: квалифицированный специалист поможет вам подобрать именно ваш препарат.
Цинковая мазь от пота
Цинковая мазь (не путайте с цинково-салициловой мазью) представляет собой белую и достаточно густую суспензию – смесь окиси цинка и вазелина. Такую мазь можно купить практически в любой аптеке без предъявления рецепта.
Цинковая мазь – это эффективное антивоспалительное, бактерицидное, вяжущее, присушивающее средство, которое поможет быстро успокоить раздраженную кожу, ограничить избыточное выделение пота и создать защитный барьер на коже.
Многие отзывы о цинковой мази от пота указывают на возможный вред окиси цинка для организма. Такая информация специалистами не подтверждается: при наружном применении всасывание цинка в систему кровообращения крайне незначительное, поэтому системного действия окись цинка не оказывает. Безусловно, и при наружном использовании возможны побочные эффекты. Относительно цинковой мази можно сказать, что такие явления наблюдаются очень редко и проявляются лишь у людей, склонных к аллергии на компоненты препарата, в частности, на цинк.
Цинковая мазь от пота назначается даже беременным и кормящим женщинам. Это ещё раз подтверждает безопасность данного средства. К слову, в состав большинства присыпок и кремов для малышей входит окись цинка.
Снова анализируя отзывы о цинковой мази, можно сделать однозначный вывод о том, что это самый недорогой и не менее эффективный способ борьбы с повышенной потливостью, особенно кожи стоп и области подмышек.
Мазь Теймурова от пота
Общеизвестная мазь Теймурова от пота имеет сложный состав, который представлен в разных пропорциях:
- борной кислотой;
- тетраборатом натрия;
- салициловой кислотой;
- оксидом цинка;
- формальдегидом;
- гексаметилентетрамидом;
- свинцовым ацетатом;
- тальком;
- глицерином;
- маслом мяты и некоторыми вспомогательными веществами.
Мазь Теймурова прекрасно справляется с потом и устраняет неприятный запах, но имеет некоторые побочные действия:
- диспепсия (понос, тошнота);
- сыпь на коже;
- шелушение кожи;
- боль в голове;
- при продолжительном использовании в больших количествах – нарушения мочеиспускания.
По этой причине врачи не советуют использовать мазь Теймурова на обширных областях тела.
Обзор
Чесотка — это заразное кожное заболевание, возбудителем которого является микроскопический чесоточный клещ (зудень), проделывающий ходы в коже.
Основной и, нередко, первый признак чесотки — сильный зуд, обостряющийся ночью. Также на коже появляется сыпь в местах, где клещи проделывали ходы. Ртом и передними конечностями они прорывают ходы в верхнем слое кожи (эпидермисе). Клещи-самцы передвигаются между чесоточными ходами в поисках партнера для спаривания. После спаривания самец погибает, а самка начинает откладывать яйца. Через 3-4 дня вылупляются личинки и вылезают на поверхность кожи, где достигают полового созревания через 10–15 дней. Самцы остаются на поверхности кожи, а самки прогрызают новые ходы. Затем цикл повторяется. Если чесотку не лечить, жизненный цикл клещей может повторяться бесконечно. Чесоточных клещей не смыть ни мылом, ни горячей водой, а также не соскрести с кожи.
Чесоточные клещи предпочитают жить в теплых местах: в складках тела, между пальцами, под ногтями, в ложбинке под ягодицами или грудью, в паху. Они также могут прятаться под ремешком часов, браслетами или кольцами. Излюбленными местами чесоточного зудня у маленьких детей также являются подошвы ног и ладони.
Как правило, чесоточные клещи передаются при длительном кожном контакте либо во время полового акта с зараженным человеком. Наиболее активны клещи ночью, поэтому в это время суток, в одной постели наиболее вероятно заражение. Вероятность заболеть при кратковременном контакте, например, при рукопожатии или объятиях, низка.
Клещ может выживать вне человеческого организма в течение 24–36 часов, что делает возможным заражение через одежду, полотенце или постельное белье, хотя такие случаи редки. Заболевание может быстро распространяться, так как в течение некоторого времени люди обычно не знают, что заражены. С момента заражения до появления первых симптомов чесотки может пройти до 8 недель. Это называется инкубационным периодом.
Чесотка широко распространена в густонаселенных областях с ограниченным доступом к медицинскому обслуживанию и чаще всего встречается в следующих тропических и субтропических регионах:
- Африка;
- Центральная и Южная Америка;
- северные и центральные регионы Австралии;
- острова Карибского бассейна;
- Индия;
- Юго-Восточная Азия.
В развитых странах вспышки чесотки иногда случаются в местах большого скопления людей, например, в школах, детских садах и домах престарелых. Чаще это происходит зимой. Возможно, потому что в это время года люди проводят больше времени в помещениях и ближе друг к другу.
Назвать точное число случаев заболевания чесоткой сложно, так как многие люди не обращаются к врачу, а лечатся дома при помощи лекарств, продающихся без рецепта. Или врачи лечат чесотку без специальной регистрации, не сообщая об этом в органы санитарного надзора. Согласно официальной статистике в России чесоткой болеют 65-85 человек на 100 тысяч. Однако по результату анализа фармацевтического рынка противочесоточных препаратов в аптеках продается в 50-57 раз больше.
Чесоткой может заразиться кто угодно, но некоторые более подвержены заболеванию из-за близкого контакта с большим количеством людей. Группы риска:
- дети — вспышки чесотки случаются в школах и детских садах;
- родители — из-за близкого контакта с зараженными детьми;
- пожилые люди, живущие в домах для престарелых;
- люди, ведущие активную половую жизнь.
Куда обратиться с чесоткой?
Чесотку нельзя вылечить дома, нужно обязательно обратиться в медицинское учреждение к врачу-дерматологу. Либо вызвать врача на дом.
В нашем многопрофильном медицинском центре работают врачи высшей категории с большим опытом, высокой степенью ответственности и индивидуальным подходом к каждой отдельной проблеме.
Все специалисты центра регулярно повышают квалификацию и обмениваются опытом с отечественными и зарубежными коллегами. Клиника оборудована современной аппаратурой, собственной лабораторией. Современная техническая база позволяет пройти все диагностические, терапевтические мероприятия в одном месте. Запись на прием ведется по телефону. Перед посещением врача можно принять душ с обычной теплой водой.
Ответы на часто задаваемые вопросы к дерматологу:
- Лечение кожных заболеваний
- Консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог
- Как подготовиться к приему дерматолога?
- Как провериться на кожные заболевания?
- Какие болезни лечит дерматолог?
- Какие анализы необходимо сдать у дерматолога?
- Какую диагностику может провести дерматолог в клинике?
- Куда обратиться с кожным заболеванием?
- С какими симптомами необходимо обратиться к дерматологу?
- Какое оборудование есть в вашей клинике для диагностики кожных заболеваний?
- Как вызвать дерматолога на дом?
- Какие кожные заболевания заразны?
- Помощь дерматолога в клинике
- Помощь дерматолога на дому
- Как записаться к дерматологу?
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
КАК ДИАГНОСТИРУЕТСЯ КРАПИВНИЦА
Настоящие причины, которые вызвали крапивницу, выявить весьма трудно. Классические анализы крови и скрининги не всегда их определяют, а тестирование на аллергены не помогает составить максимально эффективную схему лечения.
Для подтверждения диагноза, после предварительного осмотра врачом кожи, может проводиться дерматоскопия. Но, для назначения результативной схемы лечения доктор дополнительно может назначить такие исследования:
- Анализ крови. Позволяет понять, есть ли у человека анемия и определяет показатель СОЭ, что помогает исключить или подтвердить воспалительные процессы в организме.
- Лабораторная диагностика. Проводится в случае, если клиническая картина стерта или доктор заподозрил развитие какой-либо кожной инфекции.
Разновидности чесотки
Патологию подразделяют на несколько разновидностей:
- типичная,
- чесотка без ходов,
- норвежская,
- чесотка «чистоплотных»,
- осложненная чесотка,
- скабиозная лимфоплазия кожи,
- псевдосаркоптоз.
Каждому виду присущи свои клинические проявления:
Чесоткой типичного типа заражаются чаще в постели с больным человеком при тесном контакте. От больного к здоровому проникают оплодотворённые самки клеща, которые внедряются в кожу и сразу откладывают яйца. Появляется характерный зуд и беловатые или светло-серые ходы на коже. Наиболее часто зудящие участки кожи расположены на животе, внутренней поверхности бедер, на боковых сторонах ладоней и ступней, в межпальцевых складках. У мужчин может быть также на половом члене.
Чесотка без ходов наблюдается редко. Заболевание представляет собой заражение без видимых проявлений. Это вызвано тем, что на кожу от больного к здоровому человеку попадают только личинки клеща. Чтобы они превратились во взрослую особь, требуется 2 недели. Обычно такой клинический вид болезни возникает при бывшем (даже случайном и недолгим) контакте с больными.
Норвежский тип встречается еще реже, хотя ее описание встречается еще в 18 веке. Болеют ею чаще люди со слабоумием, болезнью Дауна, с сенильной деменцией, инфантилизмом, заболеваниями крови. Подвержены ей люди, страдающие проказой, сирингомиелией, параличами, спинной сухоткой. А также длительно принимающие гормональные и цитостатические препараты, люди с низким иммунитетом. В последние годы такой тип чесотки чаще наблюдают у ВИЧ-инфицированных и больных СПИДом.
Основные симптомы – это массивные корки грязно-желтого и буро-черного цвета на коже, размером до 2-3 см. Под этими корками находят огромное количество клещей.
Огромное количество ходов расположено на кистях и стопах. От больного неприятно пахнет квашенным тестом. Заразившиеся от таких больных люди чаще болеют типичной чесоткой.
Чесотку «чистоплотных» называют еще «инкогнито». Выявляют такой тип чаще у спортсменов, работников горячих цехов и других производств, когда человек в конце дня принимает душ на работе. При этом большая часть паразитов смывается. Проявляется болезнь такими же симптомами, как и типичная, только менее выраженно. Также есть зуд и ходы на коже (но единичные и всегда беловатого цвета). Чаще они располагаются на стопах, локтях, на половых органах у мужчин.
Осложненная чесотка является следствием неправильного лечения. Если врач не смог поставить правильный диагноз, приняв чесотку за другое кожное заболевание, то в последствии развиваются дерматит или пиодермия, а также крапивница или микробная экзема.
Скобиозная лимфоплазия кожи – это особенный тип чесоточного хода, который чаще располагается на половых органах мужчин и на коже туловища. Есть мнение, что такой тип заболевания характерен для людей с особой предрасположенностью кожи отвечать на паразита выраженной гиперплазией лимфоидной ткани.
Псевдосаркоптоз – это чесотка, которой человек заражается от животных. Клещи при этом не строят ходы, они просто кусают и вызывают зуд. Высыпания выглядят, как папулы и волдыри, располагающиеся на открытых участках кожи. От человека к человеку такой вид патологии не переходит. И если устранить источник заражения, наступает самоизлечение. Паразиты от животных не могут долго жить на коже человека.
Выявляется тип чесотки путем лабораторных исследований.
Причины высыпаний при дисбактериозе
Не всегда появление высыпаний при дисбактериозе говорит о взаимосвязи с аллергией. У взрослых причинами развития дисбактериоза служит неправильное питание, сниженный иммунитет, ранее проведенные операции органов ЖКТ, прием лекарственных препаратов.
Нарушение микрофлоры кишечника у детей зачастую зависит от характера питания. К основным причинам нарушения состава флоры у детей относятся:
-
Перекорм. Многие молодые мамы выбирают метод кормления по требованию, но стоит учесть что ребенок может проголодаться только через 2-3 часа при достаточном объеме молока. При слишком частом кормлении может возникнуть проблема с пищеварением и-за недостаточной выработки ферментов. Пища не переваривается до конца, что приводит к гнилостному процессу и брожению, вызывая колики, вздутие и другие симптомы.
-
Недокорм. Если ребенок съедает только переднее грудное молоко, богатое лактозой, но с недостаточным количеством жиров, то у него могут появиться такие симптомы, как жидкий стул зеленого цвета и вздутие живота. Поэтому необходимо, чтобы ребенок высасывал и заднее молоко, содержащее ферменты и жиры, для этого не следует давать вторую грудь, пока малыш не опустошит первую.
-
Смена смесей. Если малыш на искусственном вскармливании, то дисбактериоз может развиться при переходе на другую смесь. Организму необходимо некоторое время, чтобы он подстроился под новый состав смеси и выработал необходимые ферменты.
-
Ранний прикорм. Нарушение функций ЖКТ происходит, если ребенок до полугода начинает употреблять различные соки, мясные блюда и овощи. Необходимо вводить прикорм согласно возрасту ребенка. При появлении симптомов дисбактериоза необходимо пересмотреть рацион малыша.
В большинстве случаев при устранении неподходящих продуктов и нормализации питания, симптомы дисбактериоза проходят самостоятельно. Более тяжелые формы заболевания, спровоцированные попаданием в организм инфекции, требует комплексного лечения.
Виды
В зависимости от причины заболевания:
- Аллергическая крапивница возникает как реакция организма на какой-то внешний раздражитель.
- Психоэмоциональная, появляется в результате стрессов и переживаний ребёнка.
- Холодовая крапивница — реакция кожи на мороз, существенное или резкое понижение температуры.
- Механическая — следствие раздражения кожи на контактное соприкосновение с чем-либо (одеждой, подгузником, слюной).
- Пигментная крапивница (мастоцитоз) — следствие патологического размножения тучных клеток в тканях организма из-за нарушений в иммунной системе, называется так, потому что оставляет после себя на коже коричневые пятна, похожие на пигментацию.
В зависимости от механизма развития можно выделить 2 типа крапивницы – иммунологическую и неиммунологическую. Первый тип заболевания развивается в связи с нарушениями в иммунной системе ребенка аллергической (вследствие попадания в кровь аллергенов) или неаллергической природы (например, реакция на холод или инсоляцию).
Второй тип крапивницы развивается в связи с патологиями функционирования органов и систем ребенка. По течению болезни:
- Острая крапивница резко проявляется яркой клинической картиной, диагностируется родителями самостоятельно в домашних условиях, быстро лечится и проходит в течение 6 недель.
- Хроническая практически не лечится, отличается регулярным возвращением вновь и вновь, хотя симптомы носят более спокойный и не так ярко выраженный характер.
По форме заболевания:
- Лёгкая: отличается удовлетворительным состоянием больного, слабо выраженными симптомами (отсутствие отёков, слабый зуд). Проходит в течение 24 часов.
- Среднетяжелая: плохое состояние ребёнка, налицо симптомы интоксикации, возможна лихорадка, отёк Квинке, быстро распространяющийся по всему телу, начиная с век и губ, расстройство дыхания.
- Тяжёлая чревата для ребёнка летальным исходом в результате отёка гортани, из-за чего он не может нормально дышать.
Каждый вид крапивницы на теле ребёнка характеризуется особой клинической картиной, хотя в целом она примерно одинакова для данного типа высыпаний. Так что родителям ничего не стоит самостоятельно диагностировать заболевание.
Острая крапивница
Симптомы острой крапивницы появляются обычно резко (в течение 1-2 часов с момента воздействия на организм аллергена), поэтому установить, что ее вызвало, часто оказывается достаточно просто. При этом симптомы заболевания будут проявляться каждый раз после непосредственного контакта с аллергеном. Длительность большинства острых случаев обычно составляет 24-48 часов. Болезнь легко поддается лечению.
Хроническая крапивница
В случае длительности сыпи более нескольких недель стоит говорить о хронической форме заболевания. У детей она достаточно успешно лечится и примерно в 50 % случаев болезнь исчезает самостоятельно в течение 6 месяцев.
Однако случается и так, что заболевание имеет устойчивость к проводимому лечению, в результате чего может сохраняться на протяжении многих лет. К счастью, встречается хроническая крапивница довольно редко. В данном случае в обязательном порядке рекомендуется обращение к педиатру или дерматологу для дальнейшей консультации.
Причины крапивницы
Причин у крапивницы достаточно много и они весьма разнообразны. Основной причиной, которая приводит к появлению крапивницы на теле человека, является развитие аллергической реакции немедленного типа на попавший внутрь организма аллерген. Таким аллергеном может быть что угодно:
- Пищевые продукты;
- Лекарственные препараты;
- Укусы насекомых;
- Косметические средства (или их отдельные составляющие);
- Химикаты;
- Аллергия на пыльцу растений;
- Воздействие тепла, холода, ультрафиолетового облучения.
У каждого конкретного больного причины крапивницы будут различны.
Однако механизм развития данного заболевания одинаков. При попадании аллергена в организм человека вырабатываются антитела. Все это приводит к развитию аллергической реакции, которая будет значительно сильнее при повторном попадании аллергена. Такая аллергическая реакция проявляется крапивницей на коже и другими симптомами, свидетельствовавшими о неполадках в организме.
Крапивница у детей: причины заболевания, основные симптомы, лечение и профилактика
Представляет собой кожную острую реакцию аллергического генеза, характеризующуюся развитием уртикарных высыпаний.
Причины
Крапивница у детей может являться как самостоятельной нозологической формой, так и выступать синдромом, который развивается при различных патологических состояниях. Чаще всего, острая крапивница у детей раннего возраста возникает на фоне пищевой аллергии, которая обусловлена употреблениям коровьего молоко, рыбы, морепродуктов, яиц, орехов или цитрусовых.
У детей, которым больше двух лет заболевание может быть вызвано вирусной инфекцией, например, вирусами гепатита В и С, цитомегалии, герпеса I типа, Коксаки А и В, реже паразитарной инвазией, обусловленной инфицированием аскаридами или эхинококкозом и бактериальной инфекцией.
Транзиторная крапивница у детей развивается после инфекционного мононуклеоза, микоплазменной инфекции или краснухи.
Хроническая форма крапивницы у детей может возникать на фоне воздействия физических факторов, инфекции, аллергии на продукты питания и пищевые добавки и лекарственные средства.
Симптомы
Острая крапивница обусловлена внезапным возникновением на коже ребенка сильно зудящих пятен и волдырей бледно-розового цвета, которые преимущественно локализируются на туловище, руках и ягодицах.
Волдыри возвышаются над поверхностью кожи и представляют собой округлые образования с матовым оттенком и ободком гиперемии и могут сливаться в достаточно обширные участки. У малыша может наблюдаться озноб, гипертермия тела, головная боль, понос и рвота.
Следует отметить, что высыпания на слизистой ротовой полости, носоглотки и гортани выявляются очень редко. При дермографической острой форме крапивнице зуд чаще всего отсутствует.
Хроническая крапивница возникает при длительной сенсибилизации, характеризуется приступообразным течением и незначительными высыпаниями. У таких больных выявляется слабость, субфебрильная температура, головная боль, артралгии, тошнота и диарея.
При возникновении выраженного зуда могут возникать невротические расстройства.
Длительно сохраняющиеся уртикарные элементы сыпи могут переходить в стадию папул с развитием папулезной формы крапивницы, которые иногда сопровождаются развитием гиперкератозов и акантозов.
Холодовая крапивница возникает через несколько минут после воздействия холода или сразу после согревания охлажденной кожи, а при поражении больших участков кожи может сочетаться с анафилактоидными реакциями. Даже прием холодной пищи у таких малышей может сопровождаться орофарингеальным отеком и гастроинтестинальными симптомами.
Папулезная форма заболевания проявляется у детей появлением мелких волдырей на месте укуса насекомого, которые могут сохраняться более 24 часов. При повторных укусах возможно развитие системных аллергических реакций. При сывороточной болезни крапивница может сопровождаться развитием лихорадки, увеличением лимфатических узлов и болями в суставах.
Диагностика
Диагностика крапивницы у детей проводится на основании имеющейся клинической симптоматики и собранного анамнеза, результатовфизикального и лабораторного исследований. Из лабораторных анализов ребенку могут быть назначены общий анализ крови, биохимический анализ крови, определение общего IgE и аллерген специфических IgE–антител, общего анализа мочи и анализа кала на яйца гельминтов.
Лечение
Для получения максимального терапевтического эффекта при лечении крапивницы у детей необходимо устранить патогенетические факторы, которые вызвали развитие заболевания.
При острой и хронической форме заболевания медикаментозная терапия основана на применении антигистаминных препаратов. Иногда при хронической крапивнице назначают сочетанный прием блокаторов Н1 и H2 — рецепторов гистамина, а при устойчивых к лечению формах патологии – адреналин и глюкокортикостероиды.
Профилактика
Профилактика обострений и рецидивов крапивницы у детей основана на соблюдении диеты, исключении контактов с аллергенами и ограничении воздействия провоцирующих факторов.
Лечение крапивницы у детей
После определения причины, спровоцировавшей заболевание, ее устранения, аллерголог, педиатр либо дерматолог, назначает симптоматическую терапию.
Алгоритм действий:
- Устранить аллерген либо вылечить патологическую первопричину (хроническое заболевание).
- Купировать воспалительный процесс антигистаминными препаратами.
- Сгладить отечность диуретиками.
- Деактивировать действие токсинов – энтеросорбентами.
- Назначить препараты с ментолом локально – как противозудное.
- Рекомендовать лечебную и профилактическую диету.
Если в доме живет ребенок склонный к ответным реакциям организма на раздражитель, периодически дают о себе знать признаки крапивницы, следует уделять особенное внимание санитарии и экологии. Ради физического благополучия детей, родители не только делают акцент на чистоте и климате в доме. Часто, чтобы не допустить появления хронической формы, семьи вынуждены менять город и даже страну
Часто, чтобы не допустить появления хронической формы, семьи вынуждены менять город и даже страну.
Лечение грудничков
Крапивница у новорожденных, причиняет серьезное беспокойство маме и малышу. Младенцы отказываются от приема пищи, капризничают, нарушается сон. Так как медицинские препараты для этой возрастной группы резко ограничены, после консультации с врачом можно принять меры по сглаживанию симптоматики. Лечение аллергической крапивницы у детей, проводится под строгим контролем ведущего специалиста.
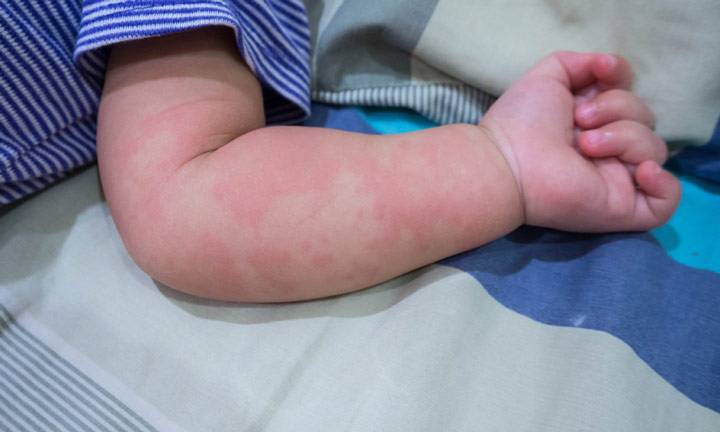
Лечение крапивницы у грудничка:
приложить прохладный компресс к пораженному участку; нанести крем от солнечных ожогов при крапивнице на лице у грудничка и малышей постарше (обращать внимание на отметку «для детей»); дать антигистаминный препарат, назначенный врачом; одевать только в одежду из натуральных тканей; полностью исключить из питания мамы и младенца продукты – аллергены. Смена привычных продуктов на полезные, быстро избавляет от волдырей, зуда, нервозности
Введение каждого нового компонента в меню, требует особенного внимания. Для лечения крапивницы у детей до 3 лет, бывает достаточно коррекции рациона питания
Смена привычных продуктов на полезные, быстро избавляет от волдырей, зуда, нервозности. Введение каждого нового компонента в меню, требует особенного внимания. Для лечения крапивницы у детей до 3 лет, бывает достаточно коррекции рациона питания.
Лечение детей от 3 лет
Самолечение и изменение дозировки при терапии пациентов с диагнозом крапивница запрещено. Врачи подбирают препараты с учетом возраста, причин, клинической картины, сопутствующих патологий.
Для наружного применения назначают:
- Фенистил;
- Гидрокортизон;
- Гистан;
- Скин-Кап;
- Адвантан;
- Элидел.
При ярко развивающейся симптоматике, для лечения крапивницы у детей, назначают Преднизолон внутримышечно. Таким образом можно быстрее снять воспаление, признаки аллергии, улучшить психоэмоциональное состояние.
Для внутреннего применения допустимы:
- гистамины (Супрастин, Диазолин, Цетрин, Зиртек, Тавегил, Эриус);
- кальций для укрепления сосудистых стенок;
- иммуностимуляторы;
- сорбенты (Смекта, Энтеросгель).
Гомеопатия также предлагает ряд средств с натуральным составом, для лечения крапивницы у ребенка 3 лет (Apis; Pulsatilla, Prymula, Rhus toxicodendron, Urtica urens (моллюски, ракообразные), Rescue Remedy, Natrium muriaticum, Arsenicum album).
Препараты с пероксидом бензоила –
Пероксид бензоила является бактерицидным компонентом и, наверное, это самое лучшее средство от прыщей (его даже можно назвать золотым стандартом терапии). Это бактерицидный компонент, который эффективно подавляет рост бактерий P.acnes, приводящих к развитию локального воспаления в области волосяных фолликулов и появлению папул и пустул (прыщей)
Очень важно, что пероксид бензоила в отличие от антибиотиков – не вызывает появления устойчивой к антибиотикам микрофлоры
Профессиональные фармацевтические препараты с пероксидом бензоила выпускают в форме геля (обычно с концентрацией в 2,5 или 5%). Первый месяц с целью привыкания кожи к пероксиду бензоила – оптимально использовать концентрацию 2,5%, а в дальнейшем перейти на 5% средства. При использовании сразу более концентрированных средств на коже наверняка появится раздражение. Классический монокомпонентный препарат с пероксидом бензоила 2,5 или 5% – это Базирон-гель.
Комбинированные препараты – но есть препараты, где пероксид бензоила комбинирован с антибиотиком или ретиноидом. Как вы увидите ниже – каждый из этих препаратов будет эффективен в немного разных клинических ситуациях, например, в зависимости от того – воспалительные компоненты какого типа (папулы или пустулы) у вас преобладают. Примеры комбинированных препаратов для лечения прыщей:
- Индоксил (Великобритания) – пероксид бензоила 5% + клиндамицин 1%.
- Эффезел (Франция) – пероксид бензоила 2,5% + ретиноид адапален 0,1%.
Как правильно подобрать препараты:
1) При папуло-пустулезном акне легкой и средней степени – выбор зависит от преобладания определенных воспалительных элементов. Если преобладают папулы (без гноя внутри), то в данном случае оптимальной будет комбинация «пероксид бензоила + ретиноид». Например, это может быть комбинированный препарат «Эффезел». Но у пациентов с чувствительной кожей лучше использовать комбинацию из двух монопрепаратов – пероксид бензоила утром, а ретиноид вечером.
Таким образом, вы можете использовать утром препарат «Базирон» с пероксидом бензола, а вечером – один из двух препаратов «Клензит» или «Дифферин» (содержащие ретиноид адапален) на ваш выбор. Но если у вас пустулы с гноем, то к вышеуказанной комбинации «пероксид бензоила + ретиноид» мы добавляем еще и наружное применение антибиотика.
2) При папуло-пустулезном акне тяжелой степени – мы также используем для наружного применения «пероксида бензоила + ретиноид», а также добавляем уже системную антибактериальную терапию. Антибиотики при этой форме применяются только перорально, длительными курсами до 6-8 недель (см.выше).
Побочные эффекты пероксида бензоила: имейте в виду, что возможны зуд, ощущение жжения, сухость, напряжение, покраснение или шелушение кожи после применения. Но обычно эти эффекты выражены не слишком резко. Если вы используете препарат в активный солнечный период – обязательно пользуйтесь солнцезащитным кремом, т.к. пероксид бензоила делает кожу лица более чувствительной к солнечному свету.
Малярия
Инфекционное заболевание вирусного происхождения, циклического характера. Переносится малярийными комарами Anopheles. Водятся в тропических лесах, на побережьях Тайланда, активизируются в темное время суток. Чаще всего можно с ними повстречаться в Паттайя, Пхукет. Симптомы малярии напоминают грипп, что не проходит продолжительное время, а острые приступы повторяются каждых 48-72 часа.
- высокая температура;
- слабость, озноб;
- дрожь;
- чрезмерное выделение пота;
- сонливость;
- головная боль;
- головокружения;
- боль в мышцах, суставах;
- тошнота, рвота.
В ТаЙланде заболевание вряд ли вылечится. Если только не привезут незаконно медикаменты из родной страны. Часто при возвращении в родные края симптомы снимаются, но болезнь окончательно не вылечивается без терапии. Прививок от малярии нет. Победить болезнь можно препаратами, что используются при гриппе.
В качестве профилактики за неделю до поездки в Тайланд и в период пребывания в стране, можно принимать препараты Доксициклин либо Маларон. Или же при посещении тропиков, во время вечерних прогулок пользоваться репеллентом от комаров.