Эндокринный отечный синдром
- Недостаточность щитовидной железы (гипотиреоз) помимо прочих симптомов проявляется микседемой — генерализованной отёчностью кожных покровов. Кожа бледная, иногда с желтоватым оттенком, сухая, шелушащаяся, плотная. Выражен слизистый отёк подкожной клетчатки, особенно на лице, плечах и голенях. При надавливании ямки на коже не остаётся (псевдоотёчность). Имеют место сопутствующие симптомы гипотиреоза (снижение всех видов обмена, брадикардия, депрессия, снижения внимания, гиперсомния, глухой голос и др.) и снижено содержание гормонов щитовидной железы в крови.
- Жировые отёки. Этот тип отёков возникает у женщин и проявляется заметным симметричным ожирением ног. Обычная жалоба, которую предъявляют врачу, заключается в «опухании ног», которое в самом деле имеет место и усиливается в ортостатическом положении. Они обычно усиливаются перед началом менструаций, при купании в тёплой воде, при длительном сидении или бесконтрольном употреблении соли. Область отёков мягкая, при надавливании появляется углубление, отсутствуют симптомы хронического венозного застоя; длительное существование этих отёков позволяет исключить тромбоз глубоких вен. У больного с жировыми отёками стопы и пальцы не меняются, в то время как при других типах отёков нижних конечностей они отекают. Диагностические трудности возникают при сопутствующем варикозном расширении вен, однако симметричность поражения и типичное расположение жировых отложений, а также нормальная форма стоп и пальцев должны помочь в установлении правильного диагноза.
[], [], [], [], [], [], [], [], [], []
Общее описание
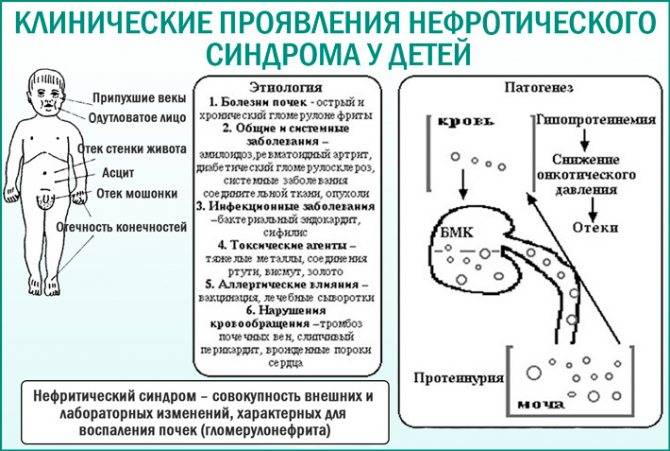
Нефротический синдром — это клинико-лабораторный симптомокомплекс, включающий протеинурию (более 3,5 г белка в сутки), нарушение белкового и липидного обмена, отеки. В урологии нефротический синдром осложняет течение заболеваний почек примерно в 20% случаев. Патология чаще развивается у взрослых (30–40 лет), реже у детей и пожилых пациентов.
Причины:
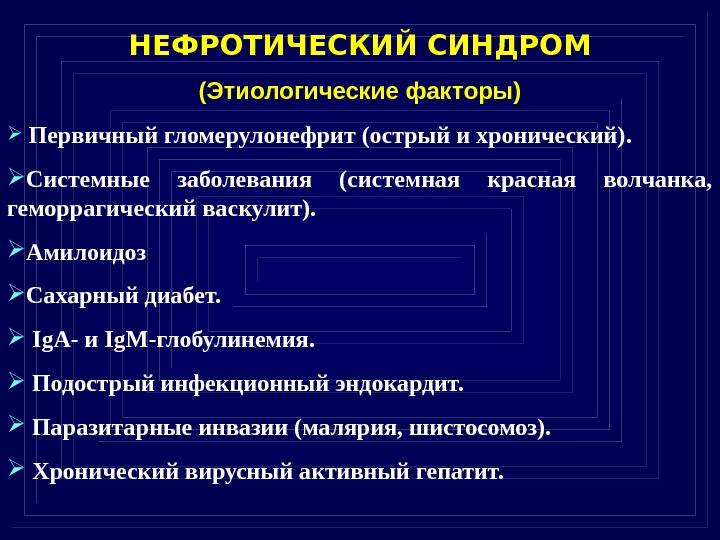
- Заболевания почек — острый и хронический гломерулонефрит, нефропатия беременных, синдром Альпорта (наследственное заболевание, сочетающее поражение почек и тугоухости), синдром Гудспатчера (заболевание, характеризующееся поражением почек и легких).
- Системные заболевания соединительной ткани — системная красная волчанка, ревматоидный артрит, системная склеродермия.
- Болезни нарушения обмена веществ — амилоидоз, сахарный диабет.
- Опухолевые заболевания.
- Лекарственный нефротический синдром — может возникать при использовании препаратов золота, висмута, противоэпилептических препаратов, сульфаниламидов, аминогликозидов и др.
- Системные васкулиты — узелковый периартериит, геморрагический васкулит Шенлейн-Геноха.
Нефротический синдром вторичный, при наследственных, врожденных и приобретенных заболеваниях:
- диффузные болезни соединительной ткани (системная красная волчанка);
- системные васкулиты;
- инфекционные заболевания (туберкулез, сифилис, гепатит, малярия);
- сахарный диабет;
- реакции на лекарственные препараты (противоэпилептические средства, препараты золота, висмута, ртути, антибиотики, витамины);
- тромбоз почечных вен.
Нефротический синдром может проявиться полным и неполным, чистым и смешанным (с гематурией и артериальной гипертензией) симптомокомплексом.
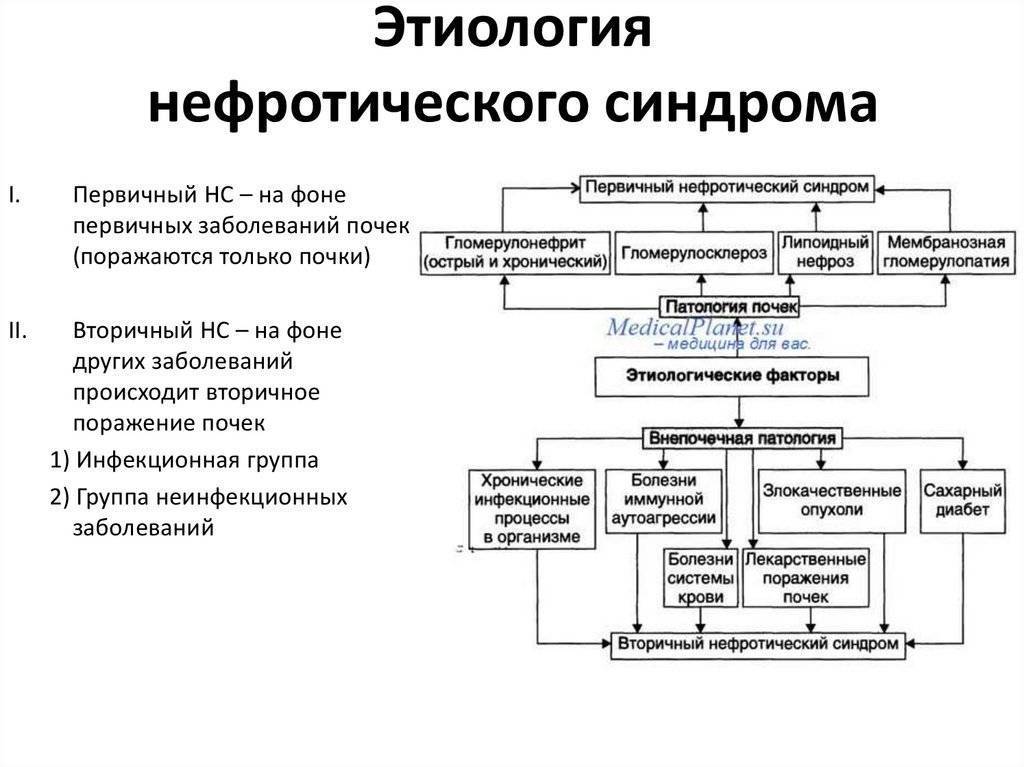
К первичному нефротическому синдрому относят врожденный и нефротический синдром при первичном гломерулонефрите.
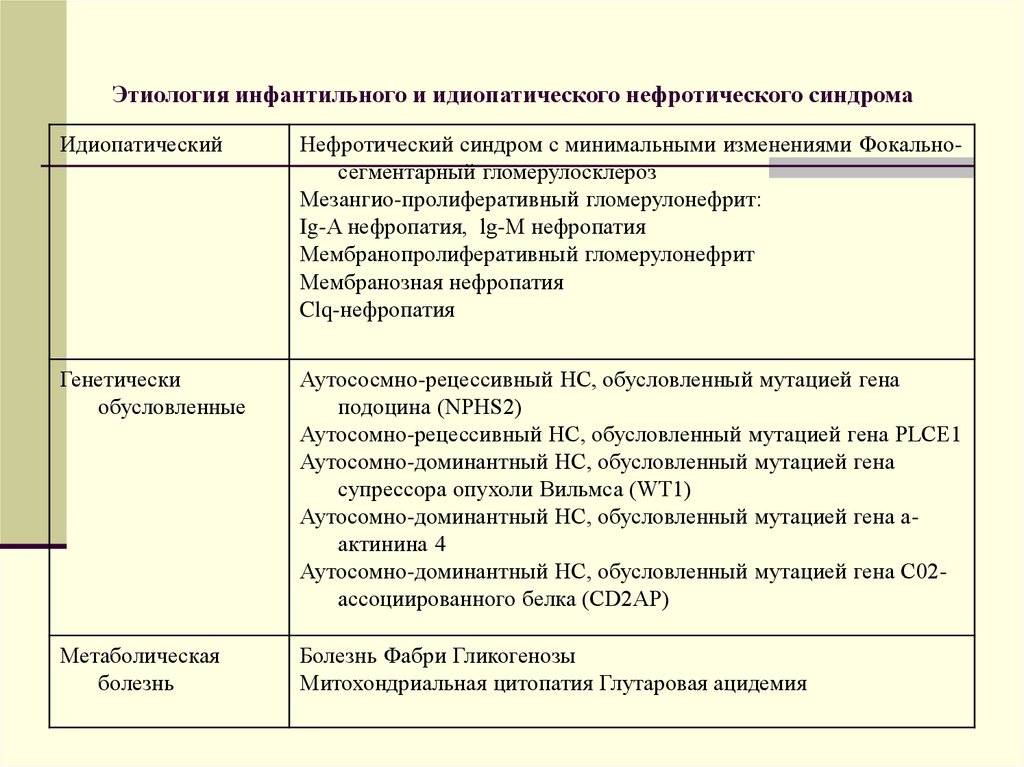
Морфологические варианты первичного нефротического синдрома при гломерулонефрите: минимальные изменения, мембранозный, фокально-сегментарный, мезангиокапиллярный (мембранозно-пролиферативный), экстракапиллярный с полулуниями, фибропластический.
В структуре первичного нефротического синдрома у детей в возрасте 1-7 лет преобладает (более 85-90%) гломерулонефрит с минимальными изменениями, так называемый липоидный нефроз.
У детей в возрасте 12-16 лет в структуре первичного гломерулонефрита доминируют мембранозно-пролиферативный гломерулонефрит (всех 3 типов), проявляющийся чаще смешанным нефротического синдрома с гематурией и/или артериальной гипертензией, имеющий серьезный прогноз.
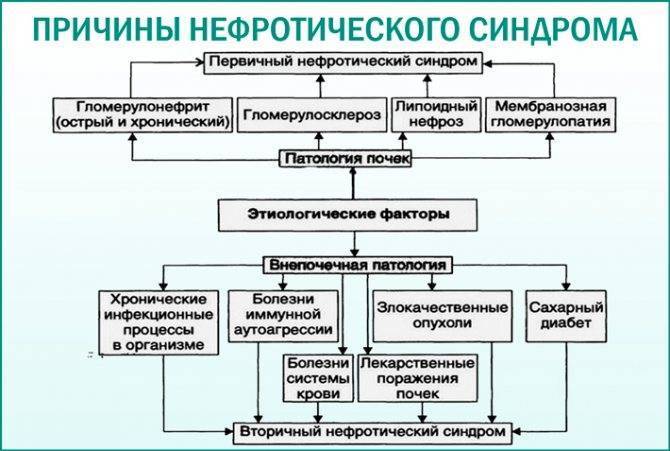
Причины нефротического синдрома
Существуют следующие первичные причины нефротического синдрома:
- наследственная нефропатия;
- мембранозная нефропатия (нефропатия минимального изменения);
- очаговый склерозирующий гломерулонефрит;
- первичный амилоидоз почек.
Существуют следующие вторичные причины, способствующие развитию нефротического синдрома:
- сахарный диабет;
- системная красная волчанка;
- амилоидоз;
- вирусные инфекции (например, гепатит B, гепатит С, вирус иммунодефицита человека);
- предварительная эклампсия;
- хронический гломерулонефрит;
- нефропатия беременных;
- миеломная болезнь;
- туберкулез;
- сепсис;
- лимфогранулематоз;
- малярия.
Антигены бывают двух видов:
- экзогенные антигены (например, вирусные, бактериальные);
- эндогенные антигены (например, криоглобулины, нуклеопротеиды, ДНК).
вследствие чего наблюдается протеинурия
Прогноз
Прогноз при нефротическом синдроме может быть разным, в зависимости от этиологии заболевания. Можно надеяться на полное выздоровление, если симптомокомплекс являлся следствием излечимой патологии (к примеру, инфекционного заболевания, опухолевого процесса, медикаментозной интоксикации). Такое наблюдается примерно у каждого второго ребенка, а вот у взрослых – значительно реже.
Об относительно благоприятном прогнозе можно говорить, если конкретный случай нефротического заболевания поддается гормональной терапии, либо при иммунодепрессивных состояниях. У отдельных пациентов наблюдается самостоятельное исчезновение рецидивов патологии на протяжении пяти лет.
При аутоиммунных процессах проводят преимущественно паллиативное лечение. Диабетический нефротический синдром часто приближается к конечному исходу уже за 4-5 лет.
У любого больного прогноз способен изменяться под воздействием инфекционных патологий, на фоне повышения артериального давления, при сосудистом тромбозе.
Нефротический синдром, осложненный почечной недостаточностью, имеет наиболее неблагоприятное течение: конечная стадия может наступить уже на протяжении двух лет.
[], [], []
К каким докторам следует обращаться если у Вас Нефротический синдром:
Нефролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Нефротического синдрома, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
1.Общие сведения
Знакомство с любой медицинской темой лучше начинать с терминологии. Возможно, это касается и других областей знания, но вопросы здоровья и болезней, с одной стороны, касаются буквально каждого из нас (и очень многих интересуют отнюдь не ради любопытства), а с другой – описываются сложным узкоспециальным языком на основе греческих и латинских корней, где большинство терминов имеет ряд синонимов и, кроме того, может полностью менять значение из-за одной-единственной буквы. Поэтому иной раз немало времени уходит на то, чтобы прояснить путаницу: оказывается, «нефротический» и «нефритический» – это не опечатка, а два разных синдрома, из которых первый до сих пор иногда называют устаревшим термином «нефроз», а второй отождествляют с гломерулонефритом… Однако начнем по порядку.
Нефротический синдром представляет собой обширный комплекс симптомов, связанных с почечной дисфункцией (отсюда корень «нефро-»), нарушением состава крови и выраженной отечностью. Заметим, что термин «синдром» подразумевает нечто большее, чем просто сумма образующих его симптомов; это – патологическое состояние, которое характеризуется целостностью, узнаваемой клинической спецификой и собственными закономерностями возникновения, развития, трансформации и исхода. Нефротический синдром (как и любой другой) может формироваться под действием многих факторов и/или наблюдаться в рамках весьма разных болезней, однако его клиническая структура остается неизменной и может быть описана как самостоятельный симптомокомплекс, – что и было сделано около ста лет назад академиком Е.М.Тареевым, выдающимся советским врачом, стоявшим у истоков сразу нескольких направлений современной отечественной медицины.
При нефротическом синдроме преимущественно поражается гломерулярная, клубочковая фильтрующая система почек. То же самое можно сказать о синдроме нефритическом, однако в этом случае подразумевается конкретная этиология (гломерулонефрит, воспаление клубочков), тогда как нефротический синдром, или нефроз – общая патология почек, этиопатогенез и клинические проявления которой значительно шире.
Что такое Нефротический синдром у детей —
Нефротический синдром у детей – это комплекс симптомов и лабораторных показателей или же болезнь, которая проявляется периферическими или генерализованными отеками (в крайней форме это асцит и анасарка). Что касается лабораторных данных при этом диагнозе, фиксируют протеинурию больше 2,5 г/сут или более 50 мг/кг/сут, гипоальбуминемию (менее 40 г/л), гипопротеинемию, гиперлипидемию, диспротеинемию и липидурию.
Осложнения нефторического синдрома у детей
Осложнения при этом заболевании вызваны потерей белков и гиповолемией. Снижается иммунитет, ребенок «подхватывает» инфекции. Может возникнуть железодефицитная анемия, которую нельзя вылечить препаратами железа. Нарушается транспорт по организму холестерина, повышается риск атеросклероза. Может развиться рахитоподобный синдром, потому что организм теряет витамин-Д-связывающий белок. Возникает повышенная кровоточивость, поскольку есть нехватка прокоагулянтов. Повышается количество свободного тироксина в крови.
Профилактика Нефротического синдрома у детей:
Для профилактики нефротического синдрома следует вовремя лечить инфекционные болезни, не затягивать с походом к врачу. Все рекомендации вашего лечащего врача нужно неукоснительно соблюдать. Если некоторые для вас непонятны или непонятна причина их назначения, лучше переспросить у врача, а не проводить самостоятельную отмену препаратов или уменьшение доз.
Одевайте ребенка по погоде, чтобы не было перегреваний и переохлаждений. Обязательно купите термометр и повесьте за окно, чтобы точно знать температуру на улице, а не надеяться на информацию на погодных сайтах. Во время обострения сезонных аллергий вовремя давайте ребенку антигистаминные препараты (перед приемом нужно проконсультироваться к врачу). По возможности изолируйте ребенка от аллергенов.
Симптомы Нефротического синдрома у детей:
Для нефротического синдрома у детей характерны отеки. Сначала они появляются на лице, потом на веках, далее могут возникнуть в области поясницы и на ногах. Также среди характерных симптомов отмечают бледность кожи, олигурию, связанную с гиповолемией, гиперальдостеронизмом, поражением канальцев. Для НС у детей типичен вторичный гиперальдостеронизм, что становится причиной задержки натрия в детском организме. Это ведет, в свою очередь, к задержке воды, хотя отмечают в крови гипонатриемию.
Гиповолемия в детском возрасте развивается спонтанно, в начале нефротического синдрома, в то время как скорость потери белка выше скорости мобилизации белка из внесосудистых депо. Нефротические отеки имеют генерализированный характер. Сначала они бывают на глазах и лодыжках малыша, потом «двигаются» на торс, достигая степени анасарки и полостных отеков. Отеки характеризуют как мягкие, могут быть ассиметричными. Увеличение печени наблюдают, если отеки при НС выражены сильно.
Неполный нефротический синдром – форма, при которой нет отеков. Смешанный нефротический синдром диагностируют при сочетании НС с гематурией и гипертензией.
Патогенез (что происходит?) во время Нефротического синдрома:
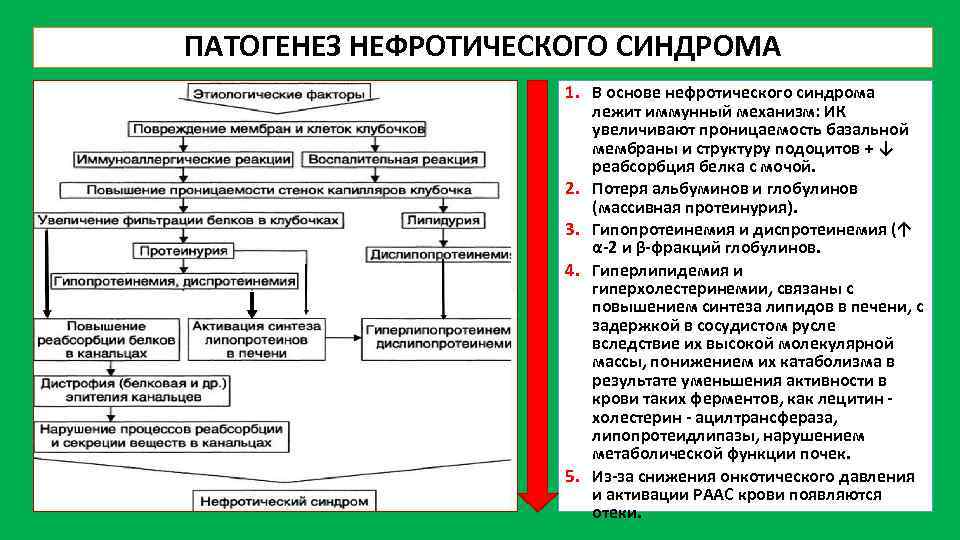
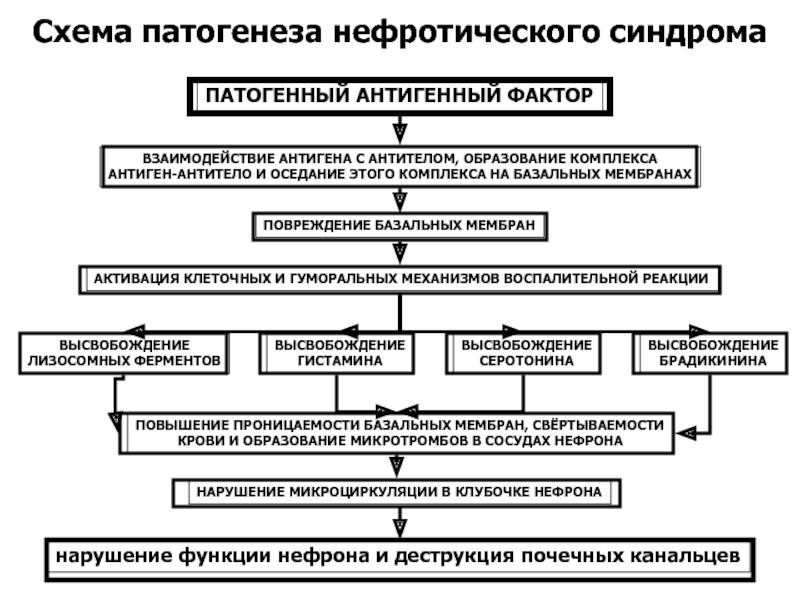
Патогенез нефротического синдрома тесно связан с основным заболеванием. Большинство перечисленных выше болезней имеют иммунологическую основу, т. е. возникают вследствие осаждения в органах (и почке) фракций комплемента, иммунных комплексов или антител против антигена базальной мембраны клубочка с сопутствующими нарушениями клеточного иммунитета.
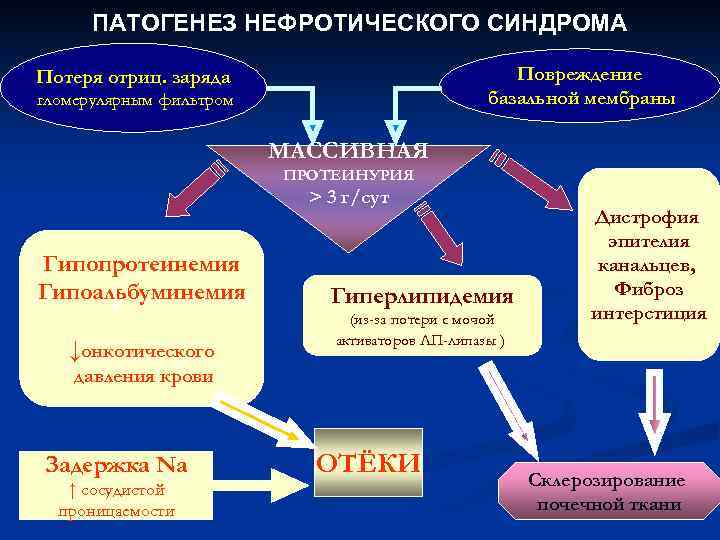
Главным звеном в патогенезе ведущего симптома нефротического синдрома — массивной протеинурии — является уменьшение или исчезновение постоянного электрического заряда стенки капиллярной петли клубочка. Последнее связано с обеднением или исчезновением из нее сиалопротеина, в норме тонким слоем «одевающего» эпителий и его отростки, лежащие на базальной мембране, и находящегося в составе самой мембраны. В результате исчезновения «электростатической ловушки» белки в большом количестве выходят в мочу. Вскоре происходит «срыв» процесса реабсорбции белков в проксимальном канальце нефрона. Нереабсорбированные белки попадают в мочу, обусловливая своим составом селективный (альбумин и трансферрин) или неселективный (высокомолекулярные белки, например, альфа (два)-М Г) характер протеинурии.
Все остальные многочисленные нарушения при нефротическом синдроме являются вторичными по отношению к массивной протеинурии. Так, в результате гипоальбуминемии, снижения коллоидно-осмотического давления плазмы, гиповолемии, уменьшения почечного кровотока, усиленной продукции АДГ, ренина и альдостерона с гиперреабсорбцией натрия развиваются отеки.
Гистологические и цитологические исследования прежде всего выявляют изменения, характерные для нефропатий, вызвавших развитие нефротического синдрома. К гистологическим признакам самого нефротического синдрома относятся слияние ножковых отростков и распластывание тел подоцитов в клубочках, гиалиновая и вакуольная дистрофия клеток проксимальных канальцев, наличие «пенистых» клеток, содержащих липиды.
Профилактика Нефротического синдрома у детей:
Для профилактики нефротического синдрома следует вовремя лечить инфекционные болезни, не затягивать с походом к врачу. Все рекомендации вашего лечащего врача нужно неукоснительно соблюдать. Если некоторые для вас непонятны или непонятна причина их назначения, лучше переспросить у врача, а не проводить самостоятельную отмену препаратов или уменьшение доз.
Одевайте ребенка по погоде, чтобы не было перегреваний и переохлаждений. Обязательно купите термометр и повесьте за окно, чтобы точно знать температуру на улице, а не надеяться на информацию на погодных сайтах. Во время обострения сезонных аллергий вовремя давайте ребенку антигистаминные препараты (перед приемом нужно проконсультироваться к врачу). По возможности изолируйте ребенка от аллергенов.
Медикаментозное лечение нефротического синдрома
При минимальных изменениях назначают лечение глюкокортикоидами. Первоначальная доза преднизолона 2 мг/кг/сут (не более 60-80 мг) в течение 4 нед ежедневно. Снижение максимальной дозы производится при условии отсутствия протеинурии в 3 последовательных анализах мочи. Дозу уменьшают на 2,5-5 мг каждую неделю. Далее проводится прерывистая терапия — 3 дня подряд, перерыв 4 дня или через день. Длительность первого курса от 2 мес до 2 лет (поддерживающая доза чаще 10-15 мг/сут). При успешном лечении остается монотерапия преднизолоном. При часто рецидивирующем НС к гормональной терапии присоединяют цитостатики — циклофосфан или метилпреднизолон (3 дня пульс-терапия 20 мг/кг в сутки внутривенно с последующим приемом преднизолона через день в течение 6 мес). При гормонорезистентном нефротическом синдроме — отсутствие нормализации показателей мочи и наступления клинико-лабораторной ремиссии при лечении глюкокортикостероидами в течение 4-8 нед — назначают глюкокортикостероиды и циклофосфан 1,5-2 мг/кг до 16 нед.
Показания для гепарина при опасности тромботических осложнений:
- гипоальбуминемия ниже 20-15 г/л;
- гиперфибриногенемия выше 5 г/л;
- снижение антитромбина III до 70%.
При гипоальбуминемии ниже 15 г/л с целью профилактики гиповолемического криза показано внутривенное капельное введение реополиглюкина с последующим струйным введением лазикса 1 мг/кг (или без него).
При гипоальбуминемии ниже 15 г/л с целью профилактики тромботических осложнений препаратами выбора могут быть курантил в дозе 3-4 мг/кг/ сут или тиклид 8 мг/кг/сут. С целью коррекции гиперлипидемии и липидурии назначают пищевую добавку эйконол, а также препараты, блокирующие синтез холестерина и липопротеинов низкой плотности — липостабил, ловастатин. С целью стабилизации клеточных мембран используют альфа-токоферол, эссенциале форте, димефосфон. Для профилактики и лечения остеопениии и остеопороза используют карбонат кальция, глюконат кальция. При ОРВИ — реаферон, интерферон.
Диспансерное наблюдение осуществляют врач-педиатр и нефролог до перевода ребенка во взрослую поликлинику. После выписки из стационара исследование мочи в первые 3 мес проводится 1 раз в 2 нед, далее в течение первого года наблюдения — 1 раз в месяц, на втором году и последующие годы 1 раз в квартал. При каждом посещении врача измеряется артериальное давление, проводится коррекция лечения и наблюдение. При интеркуррентных заболеваниях обязательно исследование мочи во время болезни и через 10-14 дней после ее окончания, проводится консультация ЛОР-врача и стоматолога 1 раз в 6 мес. Необходима санация хронических очагов инфекции.
Прогноз зависит от морфологии гломерулонефртиа. При минимальных изменениях — более благоприятный, при других формах прогноз должен быть осторожным, при фокально-сегментарном склерозе — неблагоприятный, развитие хронической почечной недостаточности.
[], [], [], [], [], [], [], [], [], []
3.Симптомы и диагностика
В нефрологии употребляется аббревиатура МИНС, означающая «минимальные изменения при нефротическом синдроме».
Однако уже на этом этапе наблюдаются характерные отеки, особенно под глазами, в поясничной и генитальной зонах.
С утяжелением патологии отечность распространяется на всю жировую подкожную клетчатку (такое состояние носит название «анасарка»). Прогрессирующие нарушения гидробаланса в организме, которые поначалу сказываются локальными отеками, нарастающим ухудшением состояния волос и кожи (иссушение, растрескивание, затем мокнутие трещин), со временем могут приводить к очень серьезным осложнениям, таким как:
- гиповолемия (резкое сокращение объема крови в организме);
- дистрофия печени и других органов;
- асцит, гидроторакс, гидроперикард (скопление больших объемов жидкости, соотв., в брюшной полости, плевральном пространстве, сердечной сумке);
- инфаркт вследствие тромбоза;
- отеки мозга, легких.
Со стороны мочевыводящей системы наблюдается сокращение суточного объема мочи с повышением ее плотности и специфическим изменением состава.
Нефротический синдром может быть предположен уже при внешнем осмотре больного, сборе жалоб и анамнеза. Одним из наиболее доказательных подтверждений служит характерная картина лабораторных аналитических результатов: резкое повышение белка в моче с появлением аномальных цилиндрических микросгустков из клубочковой системы (протеинурия, цилиндрурия); снижение белка в крови (гипопротеинемия, гипоальбуминемия) с одновременным повышением кровяной концентрации жирных соединений (прежде всего, холестерина). В диагностическом плане информативны также различные модификации УЗИ почек, сердца и сосудов, нефросцинтиграфия, а также гистологическое исследование почечной ткани (биопсия).
Патогенез (что происходит?) во время Нефротического синдрома у детей:
При нефротическом синдроме развивается гипопротеинемия, потому что с мочой из организма выводятся белки, в основном альбумины (нарушается проницаемость гломерулярного фильтра). Гипопротеинемия становится причиной снижения онкотического давления плазмы. По этой причине жидкость не полностью возвращается в сосудистое русло, начинает задерживаться в тканях. Этим объясняется появление у больного ребенка нефротических отеков
Также важно состояние лимфатических капилляров, поскольку гипергидратация ткани приводит к компенсаторному усилению лимфооттока, вместе с лимфой удаляются тканевые белки. Это приводит к снижению снижает онкотического давления межтканевой жидкости
Данный механизм может до определенного предела препятствовать развитию отека при гипопротеинемии.
Четкая зависимость между уровнем гипопротеинемии и степенью отеков не найдена. Отеки у ребенка могут не появляться, даже если в крови снижен уровень альбуминов. Объяснение может быть во включении компенсаторных механизмов. Если НС у ребенка развивается при первичном гломерулонефрите, его называют идеопатическим нефротическим синдромом. Морфологические изменения заключаются в минимальных, фокально-сегментарном гломерулосклерозе и т.д. При нефротическом синдроме с минимальными изменениями, который обозначается сокращенно как НСМИ, гломерулярная базальная мембрана проницаема преимущественно для низкомолекулярных белковых молекул, потому протеинурия имеет выборочный характер.
Online-консультации врачей
| Консультация педиатра |
| Консультация гинеколога |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
| Консультация психолога |
| Консультация маммолога |
| Консультация психоневролога |
| Консультация нарколога |
| Консультация вертебролога |
| Консультация специалиста банка пуповинной крови |
| Консультация аллерголога |
| Консультация инфекциониста |
| Консультация специалиста по лазерной косметологии |
| Консультация эндокринолога |
| Консультация кардиолога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
Новости медицины
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Что провоцирует / Причины Нефротического синдрома:
Термин нефротический синдром широко используется в классификациях заболеваний ВОЗ и почти вытеснил старый термин «нефроз». Нефротический синдром бывает первичным и вторичным. Первичный нефротический синдром развивается при собственно заболеваниях почек (все морфологические типы гломерулонефрита Брайта, в том числе, так называемый липоидный нефроз, мембранозная нефропатия, нефропатическая форма первичного амилоидоза, врожденный и наследственный нефротический синдром). Вторичный нефротический синдром встречается реже, хотя группа обусловливающих его заболеваний весьма многочисленна: коллагенозы (СКВ, узелковый периартериит, системная склеродермия), геморрагический васкулит, ревматизм, ревматоидный артрит, септический эндокардит, диабетический гломерулосклероз, болезни крови (лимфомы), хронические нагноительные заболевания (абсцессы легких, бронхоэктазы и др.), инфекции (туберкулез), в том числе паразитарные (малярия) и вирусные, опухоли, лекарственная болезнь и аллергия.
Что такое Нефротический синдром у детей —
Нефротический синдром у детей – это комплекс симптомов и лабораторных показателей или же болезнь, которая проявляется периферическими или генерализованными отеками (в крайней форме это асцит и анасарка). Что касается лабораторных данных при этом диагнозе, фиксируют протеинурию больше 2,5 г/сут или более 50 мг/кг/сут, гипоальбуминемию (менее 40 г/л), гипопротеинемию, гиперлипидемию, диспротеинемию и липидурию.
Осложнения нефторического синдрома у детей
Осложнения при этом заболевании вызваны потерей белков и гиповолемией. Снижается иммунитет, ребенок «подхватывает» инфекции. Может возникнуть железодефицитная анемия, которую нельзя вылечить препаратами железа. Нарушается транспорт по организму холестерина, повышается риск атеросклероза. Может развиться рахитоподобный синдром, потому что организм теряет витамин-Д-связывающий белок. Возникает повышенная кровоточивость, поскольку есть нехватка прокоагулянтов. Повышается количество свободного тироксина в крови.
Лечебная диета №7
Для осуществления указанных выше принципов диетотерапии следует брать за основу лечебную диету № 7. В Институте питания АМН СССР предложена для больных с нефротический синдромом диета № 7в. Она содержит:
- 125 р белков (из них 80 г животных),
- 80 г жиров (из них 25 г растительных),
- 450 г углеводов (из них 50 г рафинированных),
- 2-3 г соли (в продуктах),
- 0,8 л свободной жидкости;
12 644 кДж (3020 ккал).
Пищу готовят без соли, соль на руки не выдается. Однако в зависимости от переносимости следует через 1-1,5 мес. выдавать на руки 4-5 г соли.
Примерное однодневное меню диеты М7в
1-й завтрак: омлет, фаршированный мясом, паровой (150 г), паста криля под маринадом (180 г), чай с молоком (200 мл). 2-й завтрак: чернослив (50 г).
Обед: суп вегетарианский перловый с овощами на растительном масле (250 г), биточки мясные, запеченные в сметане (ПО г), морковь тушеная с черносливом (190 г), яблоки свежие (100 г).
Полдник: отвар шиповника (100 г), пудинг паровой из обезжиренного творога (150 г), чай (100 мл).
На ночь: кефир (200 г). На весь день: хлеб пшеничный (100 г), хлеб отрубный (150 г), сахар (30 г).
Один раз в 7-10 дней целесообразно проведение разгрузочных дней (картофельный, яблочный, сахарный, рисово-компотный и др.). Разгрузочные дни способствуют выведению азотистых шлаков и жидкости из организма.
Для улучшения вкусовых качеств и переносимости бессолевой пищи ее нужно сдабривать душистым перцем, тмином, лавровым листом, кислыми фруктовыми соками, слабым раствором уксуса. Не следует употреблять хрен, редьку, горчицу, чеснок, редис, лук, петрушку, укроп, так как они содержат в значительном количестве эфирные масла, раздражающие почки и усиливающие альбуминурию и гематурию. По этой же причине подлежат исключению из диеты продукты, содержащие оксалат кальция (шпинат, щавель и др.). При выраженном нарушении азотовыделительной функции почек больных переводят на диету, рекомендуемую при хронической недостаточности почек.