SQLITE NOT INSTALLED
Лекарственные формы жаропонижающих препаратов для детей
Современная фармакологическая промышленность предлагает вниманию покупателей большой перечень безопасных жаропонижающих для детей (антипиретиков). Данный список включает в себя свечи, суспензии, порошки, сиропы и таблетки1,7. При этом каждая из лекарственных форм имеет свои достоинства и недостатки.
Свечи
+ Жаропонижающие средства для детей, выпускаемые в форме ректальных свечей, разрешается использовать с первых месяцев жизни ребенка7. Их применение в самом раннем возрасте более комфортно и менее проблематично, чем прием пероральных форм. Также детские жаропонижающие свечи предпочтительны в том случае, если повышение температуры тела сопровождается рвотой или существует предрасположенность к развитию пищевых аллергических реакций1,2,3.
– В то же время жаропонижающие свечи для детей, помимо плюсов, имеют и минусы. Потенциально они способны спровоцировать раздражение слизистой оболочки анального канала. Кроме того, ректальные суппозитории в редких случаях могут вызывать развитие таких негативных побочных реакций, как боль в животе, тошнота, расстройства стула.
Суспензии
+ Жаропонижающие препараты для детей, выпускающиеся в форме суспензий, дают возможность одновременного применения нерастворимых и растворимых компонентов1,2.
– Основные недостатки данной фармакологической формы: нестойкость (достаточно быстрое оседание взвешенных частиц, не позволяющее точно дозировать лекарство), наличие ароматизаторов, способных вызвать аллергию, и непродолжительный срок хранения.
Порошки
+ Детские жаропонижающие средства, выпускаемые в виде порошков для приготовления горячего напитка, могут состоять из одного, двух и более компонентов, оказывать одновременно жаропонижающее, болеутоляющее и противовоспалительное действия. Данная лекарственная форма, изготовленная на оборудовании, предназначенном для максимально тонкого измельчения, обладает большей площадью соприкосновения с тканями организма и, как следствие, оказывает более выраженный фармакологический эффект. Детское жаропонижающее в форме порошка легко дозировать, оно отличается относительной простотой приготовления и легко транспортируется.
– В некоторых случаях порошковое средство может приобретать посторонние запахи, отсыревать под воздействием влаги и портиться на свету.
Сиропы
+ Жаропонижающие сиропы для детей представляют собой лекарства, изготовленные на основе воды. Они содержат в своем составе активный жаропонижающий компонент, сахарозу и вспомогательные вещества. Обладают достаточно приятным вкусом, легко дозируются и, благодаря растворенному состоянию, начинают действовать практически сразу1,2.
– Детские жаропонижающие препараты в форме сиропов малыши принимают гораздо с большим удовольствием, чем таблетки. Однако из-за высокого содержания сахара и ароматизаторов данные средства способны спровоцировать развитие аллергической реакции, а густота и приторная сладость могут вызывать у ребенка тошноту и рвоту.
Таблетки
+ Жаропонижающие таблетки для детей представляют собой дозированную лекарственную форму для приема внутрь, полученную методом прессования или формования из смеси действующих и вспомогательных веществ. Как правило, они содержат в своем составе те же активные компоненты, что и жаропонижающие препараты для взрослых, только в меньшей дозировке. К достоинствам таблетированных форм относят точность дозирования, их портативность, удобство транспортировки, длительный срок хранения, пролонгированность действия2.
– Жаропонижающие для детей в виде таблеток подходит далеко не для всех возрастов, что следует обязательно учитывать при выборе препарата. Помимо этого, многие малыши отказываются «пить невкусное лекарство», у некоторых возникает рвотный рефлекс, а при наличии сильной рвоты прием таблеток невозможен.
Исходя из всего вышесказанного напрашивается вывод: на вопрос, какое жаропонижающее лучше для ребенка, однозначно ответить нельзя. Любая лекарственная форма, предназначенная для стабилизации температурных показателей, должна использоваться с учетом указанных в инструкции возрастных ограничений и в строго рекомендованных дозах. Предварительная консультация врача обязательна.
Шаг третий: это все-таки нервы
Если у человека не находят значимых изменений в организме, можно говорить о термоневрозе: к повышению температуры приводят проблемы психологического характера. Нередко у таких людей расстроена и вегетативная нервная система. Но в дополнение к этому у них повышен уровень тревожности, они обладают низкой стрессоустойчивостью. Общее нервозное состояние и приводит к повышению температуры.
Решить проблему могут препараты антидепрессанты или анксиолитики. Они нормализуют работу головного мозга, купируют тревогу.
Параллельно с этим применяются массаж, занятия йогой. Они позволяют расслабиться, успокоиться, приводят в гармонию тело и душу. Хороши различные дыхательные гимнастики: они прекрасно снимают стресс. Весьма эффективна иглорефлексотерапия. Во время нее происходит воздействие на определенные участки тела, которое «подстраивает» работу гипоталамуса. Но применять этот метод можно лишь при отсутствии противопоказаний (а к ним помимо прочего относятся повышение температуры тела из-за внутренних заболеваний, мочекаменная болезнь, воспалительные недуги желудочно-кишечного тракта).
Инструкция по применению уколов Анальгина с Димедролом от температуры с дозировкой для взрослых и детей
При некоторых заболеваниях не снижается температура тела даже после применения жаропонижающих средств. Если пациент — ребенок, состояние может привести к судорогам, негативно воздействующим на центральную нервную систему.
Рекомендовано вызвать скорую медицинскую помощь. Но бывают случаи, когда это сделать невозможно. Врачи советуют в такой ситуации сделать укол, содержащий Анальгин с Димедролом.
Метод имеет противопоказания, может вызвать побочные реакции, поэтому перед его применением следует прочитать инструкцию.
От чего помогает и противопоказания
Анальгин — препарат, применяемый для устранения воспаления, жара, боли. Анальгин от температуры используют для взрослых и детей. Димедрол — лекарственное средство, обладающее антигистаминным, противорвотным, успокаивающим эффектом.
В связи с широким спектром действия Димедрол и Анальгин применяют в следующих случаях:
- острая зубная боль;
- болевые ощущения, вызванные механическими повреждениями;
- мышечная, костная боль;
- болезненность при воспалении нервной ткани;
- обильный воспалительный процесс;
- колики в печени или почках;
- обширные ожоги;
- восстановление после хирургического вмешательства.
Чтобы снизить риск побочных реакций, быстрее оказать эффект, рекомендовано сделать инъекцию. Состояние здоровья пациента улучшается через 10-15 минут после применения.
Несмотря на скорость улучшения самочувствия человека, метод может быть опасным.
Это связано с тем, что температура тела снижается слишком быстро, поэтому давление в сосудах может снизиться.
Существуют и другие противопоказания к применению лекарств:
- гипергликемия (увеличение сахара в крови), сахарный диабет;
- сужение просвета бронхиального дерева;
- почечная и печеночная недостаточность;
- заболевание кроветворной системы;
- сужение просвета мочевого пузыря;
- повышенное внутриглазное давление, отслоение сетчатки, дистрофия зрительного нерва, катаракта;
- сердечная недостаточность;
- детский возраст до 1 года;
- беременность и кормление грудью.
Особые указания при использовании препаратов:
- не управлять автотранспортными средствами после применения;
- отказаться от алкогольных напитков, т. к. такое сочетание приведет к тяжелому отравлению и даже коме.
Если скорая помощь приехала после введения лекарства или пациент все же обратился к врачу, необходимо рассказать медицинскому персоналу о проведенных манипуляциях. Они должны знать, чем близкие помогали пациенту, чтобы не произвести повторных действий.
Почему препараты эффективны в комплексе
Сильный жар может быть вызван заболеваниями, аллергией, воспалением, отеком тканей. Применение обыкновенных жаропонижающих препаратов не помогает, потому что причина повышения температуры тела не устранена. Использование в комплексе Анальгина с Димедролом детям и взрослым усиливает эффект.
Кроме того, используют и другие сочетания, например, Анальгин и Папаверин в одном шприце применяют для купирования гипертонических кризов, снижения повышенного артериального давления.
Плюс метода в комплексном воздействии на организм:
- обезболивающее;
- противовоспалительное;
- антиаллергенное;
- жаропонижающее;
- противоотечное.
Рекомендовано использовать состав только в крайних случаях, когда другие препараты не помогают.
Дозировка
Дозировка Анальгина для укола подбирается в зависимости от возраста пациента. Если неправильно рассчитать объем лекарства, это приведет к непоправимым побочным реакциям.
У маленьких детей разовьются судороги, которые приведут к осложнениям нервной системы. Самым тяжелым побочным эффектом является смерть пациента.
Какие по Вашему мнению наиболее важные факторы при выборе медицинского учреждения?
Что говорят родители грудничков?
Новорождённый мало двигается, поэтому его температура выше, чем у взрослого. Как уже говорилось выше — 36 — 37,5˚С. У двухмесячного ребёнка температура также приближена к этим цифрам. У ребёнка в 3 месяца уже начинается активная жизнедеятельность – малыш переворачивается на живот, привстает на ручках.
Его температура должна быть до 37,3 градуса. У ребёнка в 4 месяца может появиться первый зуб, который способен дать повышение температуры.
Итак, мы выяснили, что для детей первого года характеры колебания температуры. Также разобрались, какая температура должна быть у новорождённого.
Чтобы избегать перегрева или переохлаждения малыша, возьмите за правило несколько действий:
- увлажняйте воздух в детской комнате;
- проветривайте комнату несколько раз в день по 20 минут;
- одеваясь на улицу, адекватно оценивайте погоду и одежду, которую одеваете на ребёнка;
- не кутайте младенца в несколько пелёнок, если дома жарко;
- при изменении общего самочувствия малыша обращайтесь к доктору.
Что должно насторожить пациента с COVID-19 и его родственников?
- отсутствие улучшения самочувствия в первые 5−7 дней (ориентируемся на дату появления первых симптомов);
- любое ухудшение состояния на 8−12 сутки от первых симптомов инфекции;
- появление высокой температуры, которая не снижается при приеме стандартно рекомендуемых доз жаропонижающих;
- появление и нарастание одышки, чувство сдавления в грудной клетке, непрекращающегося сухого кашля;
- низкое артериальное давление (ниже 90/60 мм рт. ст.) — особенно у тех, у кого обычно давление высокое;
- появление синюшности губ, кончика носа, кожных покровов туловища и конечностей;
- снижение сатурации кислорода ниже 94% (при доступности пульсоксиметрии);
Врач называет легкий способ проверить, хороший ли у вас пульсоксиметр
появление выраженной рвоты или диареи, с которыми невозможно справиться самостоятельно.
Если есть хотя бы один из настораживающих признаков, необходим дополнительный осмотр врачом. Особенно это касается пациентов из группы риска по тяжелому и осложненному течению COVID-19: с избыточным весом (ИМТ 30 и более), старше 55−60 лет, с хроническими заболеваниями (особенно сахарным диабетом).
На заметку
С длительным повышением температуры часто сталкиваются:
Женщины во время климакса. Гормональная перестройка вызывает дисбаланс вегетативной нервной системы, к тому же в это время дамы склонны к депрессии и тревоге.
Любители силовых упражнений. После тяжелых нагрузок в мышцах вырабатывается молочная кислота. Если ее много, нарушается обмен веществ в тканях, что приводит к местному повышению температуры. У здорового человека оно длится недолго. Но, если есть проблемы с вегетативной регуляцией, перетренировка может стать провоцирующим фактором, который приведет к длительному субфебрилитету.
Чувствительные дети. Ситуация, когда после каникул ребенок идет в школу, а через несколько дней у него ни с того ни с сего поднимается температура, довольно распространена. Включение в учебный процесс – это стресс, из-за которого вегетативная нервная система дает сбой.
Источник
РИНЗАСИП® для детей – многокомпонентное средство для облегчения симптомов ОРВИ и гриппа
Для снижения выраженности негативных симптомов инфекционно-воспалительного процесса и последующего прогрессирования проявлений простудного заболевания был создан комплексный препарат РИНЗАСИП для детей от 6 лет6. Данное средство, выпускаемое в форме порошка для приготовления малинового горячего напитка*, содержит в своем составе 3 действующих компонента: парацетамол (280 мг), аскорбиновую кислоту (100 мг) и фенирамин (10 мг)6.
Парацетамол оказывает хороший жаропонижающий и обезболивающий эффект, фенирамин обладает противоаллергическими свойствами, снимает отек и гиперемию слизистой, способствует устранению заложенности носа, а витамин С (аскорбиновая кислота) регулирует окислительно-восстановительные процессы, поддерживает иммунитет и повышает сопротивляемость организма к инфекции6.
Порошки, расфасованные в пакетики-саше, обладают приятным вкусом. РИНЗАСИП для детей можно давать ребенку от 6 лет для нормализации состояния при простудных заболеваниях, зубной и головной болях, ринитах аллергического происхождения6. Прием комплексного препарата на самых ранних стадиях простуды и гриппа помогает предотвратить их развитие и облегчает состояние маленького пациента.
Как не заболеть самому, если домашние заразились коронавирусом?
 Фото: pixabay.com
Фото: pixabay.com
COVID-19 — высокозаразная инфекция для лиц, не имеющих к ней иммунитета. Риск заболевания родственников, проживающих в одном доме (квартире) и ухаживающих за заболевшим, очень высокий. Однако вероятность инфицирования COVID-19 даже в домашних условиях можно существенно снизить, следуя определенным принципам:
- когда возможно, не оставайтесь в одном помещении с заболевшим (для заболевшего должна быть выделена отдельная комната или помещение, если есть возможность, то и отдельный санузел);
- запретите другим лицам, не проживающим с вами, без необходимости посещать квартиру (дом), где находится пациент;
- убедитесь, что общие помещения, которые использует заболевший, являются хорошо вентилируемыми;
- регулярно выполняйте гигиеническую обработку рук. Предпочтительно мытье рук с мылом не менее 20−30 секунд, при невозможности используйте антисептик с содержанием спирта не менее 60%, втирая его в кожу по всей поверхности рук до полного высыхания;
- избегайте касаний глаз, носа, рта немытыми руками;
- избегайте использования общих предметов обихода вместе с заболевшим (кухонная посуда, столовые приборы, полотенца, постельное белье и другие);
- ежедневно мойте обычными моющими средствами предметы и поверхности, к которым часто прикасаются: столы, дверные ручки, сантехника, туалет, телефон, клавиатуры, планшеты и т. д.;
- заболевший человек должен носить маску при нахождении рядом с ним в одном помещении других лиц;
- лица, ухаживающие за заболевшим, должны носить маску при контакте с ним;
- при контакте с биологическими жидкостями заболевшего следует: использовать медицинскую маску и перчатки, выбросить медицинскую маску и перчатки сразу после использования, не используя их повторно. При снятии средств индивидуальной защиты сначала следует снять перчатки, затем вымыть руки с мылом, после этого снять маску, затем снова вымыть руки с мылом;
- тщательно стирайте одежду/белье заболевшего.
Следите за своим самочувствием. При появлении у себя лихорадки, кашля, одышки, изменений восприятия вкуса и запахов сообщите об этом медицинским работникам по телефону.
Причины отклонений температуры у новорожденного
Обычно причинами нарушения в процессах терморегуляции у взрослого бывают простуды или инфекционные заболевания. Но для отклоненияй от нормы у грудничка могут быть и другие поводы — к примеру, внешние факторы или физиологические особенности ребенка.
Какая температура у грудничка является повышенной
Как правило, поводом для отклонений от нормальной температуры у новорожденного бывают:
- пока несформированная терморегуляционная система: при рождении температура тела ребенка держится на уровне 37,7 градусов, а на протяжении первых трех месяцев жизни она немного падает, достигая отметки 37-37,5 градусов;
- прием и переваривание еды: на это организм малыша тратит довольно много энергии, особенно, если он находится на грудном вскармливании, ведь ребенок прикладывает определенные усилия, чтобы высасывать молоко из груди; поэтому во время приема пищи температура тела может повышаться;
- если тело ребенка перегревается от слишком теплой одежды, нахождения на жаре или в душном помещении: у малыша до четырех месяцев теплообмен пока не отлажен, поэтому ребенок очень быстро перегревается и также быстро переохлаждается;
- постановка прививки: в результате вакцинации температура тела может значительно повыситься, достигая отметки 38 градусов и выше;
- прорезывание первых зубов (резцов, клыков и моляров) — одна из самых частых причин повышения температуры до 39 градусов, которая может держаться на протяжении нескольких дней; при этом вместе с температурой у малыша могут быть все признаки простудного заболевания — насморк с прозрачным отделяемым, слюнотечение, плохой аппетит;
- жажда и обезвоживание при жаре тоже могут спровоцировать повышение температуры тела, особенно, если ребенок активно ведет себя в это время.
Кроме факторов внешней среды, повышение температуры у грудничка может возникнуть при внутренних проблемах в организме:
- при запоре, который продолжается не один день;
- при простуде (признаком простуды могут быть чихание, насморк, кашель, потеря аппетита, плохое общее самочувствие);
- при кишечной инфекции;
- температура может превышать показатель 39 градусов, если ребенок заразился краснухой, корью, скарлатиной, ротавирусом;
- если воспалена слизистая оболочка носа, глотки, ушей, глаз.
Но даже серьезное повышение температуры тела у грудного младенца (до 38 градусов) может быть нормальным. Поэтому главное в таких ситуациях — общее состояние ребенка. Если он не плачет и не слишком сонлив, если у него бодрое настроение и он проявляет желание кушать или играть — волноваться не стоит. Но все же внимательно понаблюдайте за ребенком в течение суток.
Какая температура у новорожденных считается пониженной
Обычно нормальная температура тела у грудничков не опускается ниже отметки в 36 градусов. Если вы наблюдаете, что температура тела упала ниже этого показателя, причины могут быть следующими:
- такое возможно и в первые сутки после появления на свет и в последующие три месяца после рождения;
- ребенок переохладился: даже незначительное переохлаждение малыша сразу вызовет у него понижение температуры тела; поэтому старайтесь одевать ребенка на один слой одежды теплее, чем себя;
- возможно, вы дали ребенку жаропонижающее, чтобы ему стало легче во время болезни, однако его организм пока не адаптировался к искусственному понижению температуры;
- ребенок только что проснулся: температура тела у новорожденных значительно снижается во время сна, поэтому не следует ставить ему термометр сразу после пробуждения и тем более, когда он спит;
- в результате применения сосудосуживающего препарата от насморка;
- при вирусном заболевании; если малыш подхватил вирус, температура может упасть ниже показателя 36 градусов и держаться в на этой отметке до 3-4 дней; состояние ребенка при этом будет вялым, он будет спать больше, чем обычно.
Симптоматика
Первые симптомы ринита аллергической этиологии схожи с признаками инфекционных заболеваний. Именно поэтому некоторые пациенты первым делом начинают лечиться от простуды и недоумевают, почему симптомы болезни не проходят и общее состояние не улучшается.
К признакам заболевания можно отнести:
- частые приступы чихания;
- сильный насморк — из носа постоянно течёт; слизь обильная и преимущественно прозрачная;
- слезотечение;
- зуд в глазах;
- конъюнктивит;
- зуд в носовой полости и горле;
- заложенность носа;
- сложности с дыханием через нос;
- светобоязнь;
- кашель;
- раздражительность, усталость;
- проблемы со сном.
Воздействие аллергенов на организм в некоторых случаях может также спровоцировать повышение температуры тела. Остановимся на этом симптоме подробнее.
Что является причиной повышения температуры
Повышение температуры является следствием какого-либо провоцирующего фактора. Детям, которым не исполнилось 3 месяца, не стоит сбивать температуру тела ниже 38,2 градуса. Можно нарушить процесс терморегуляции. Но это в том случае, если малыш чувствует себя относительно хорошо. Если появились судороги, он стал вялым, пропал аппетит, следует обратиться за консультацией к врачу.
Причиной повышения температуры могут быть:
- Вирусные и бактериальные инфекции. В этом случае будут и другие симптомы: кашель, покраснение горла, насморк.
- Стрессовые ситуации.
- Перегрев. Долгое пребывание на солнце, неправильное одевание.
- Активные игры или долгий плач.
- Причиной может быть прорезывание зубов.
- Высокая температура может быть следствием кишечной инфекции или простуды.
- Температура у детей до года может повыситься после прививки.
В том случае, когда повышенная температура тела держится в течение трех дней, если она достигает 39 градусов и выше, не сбивается жаропонижающими, следует незамедлительно обратиться за медицинской помощью. При жаре ткани организма перестают получать кислород, защитные силы ослабевают, что является очень опасным состоянием.
Скорую помощь следует вызывать в случаях, когда появились следующие симптомы:
- Наблюдается жар у ребенка младше трех месяцев.
- Температура грудничка выше 38,5 градуса.
- Появились судороги.
- Напряжение шейного отдела, нет возможности пригнуть голову вперед.
- Дыхание становится шумным, частым.
- Ребенок постоянно плачет, при этом он вялый и апатичный.
- Отказ от еды.
- Наблюдается частая рвота, понос.
- Нарушение мочеиспускания или цвета мочи.
- Появление сыпи на коже.
- Наличие хронических заболеваний.
- Невозможность сбить температуру жаропонижающими средствами.
До того как приедет врач, следует выполнить несколько простых рекомендаций.
- Грудничку стоит давать как можно больше жидкости.
- Детскую комнату нужно проветривать. Ребенка следует перемещать на это время в другое место.
- Свет должен быть приглушенным. Никаких резких звуков.
- Можно делать компрессы на ножки. Полотенце смачивают в воде (около 20 градусов) и прикладывают к стопам.
- Нельзя кутать ребенка.
Если у детей температура тела понижается, но незначительно (до 35 градусов) и при этом они чувствуют себя хорошо, то беспокоиться не стоит. Возможно, это индивидуальная особенность организма. Если значение становится ниже отметки 35, говорят о гипотермии. Следует обратиться к врачу. Он назначит дополнительные обследования. Потребуется консультация педиатра, эндокринолога, иммунолога.
Причины понижения температуры тела ребенка до года:
- У детей, родившихся раньше срока.
- Во время сна.
- На фоне длительного заболевания происходит ослабление защитных сил организма.
- Авитаминоз, анемия.
- Нарушение гормонального фона.
- На фоне приема жаропонижающих препаратов.
- Злокачественные образования.
- Переохлаждение.
- После тяжелых отравлений.
Если понижение связано с переохлаждением, то ребенка следует отогреть (теплое питье, теплая одежда, можно приложить грелку к ногам). Важным является закаливание и повышение иммунитета.
Как снизить высокую температуру у ребенка?
Попробуйте ванну с обтиранием губкой. Устройте ребенку тепленькую ванну продолжительностью 15-20 минут. Не пользуйтесь холодной водой, от которой ребенок начинает дрожать. Дрожь, наоборот, повысит температуру. Можно просто расстегнуть ребенку пижаму и обтереть его влажной губкой.
Давайте ребенку побольше жидкости. Если у ребенка еще и понос, то он еще больше теряет влаги. Поэтому примите меры, чтобы ребенок больше пил жидкости. Но не горячей! Давайте пить почаще и понемногу. Это предпочтительнее, чем давать много жидкости за один приём. Дети могут пить любые напитки, но избегайте колы, чая или кофе. Это мочегонные средства, содействующие потери
Не обтирайте ребенка алкоголем. Помимо того, что после растирки ребенок начинает дрожать, алкоголь проникает через кожу и может вызвать у ребенка токсическую реакцию. Кроме того, вдыхание паров алкоголя раздражает легкие и дыхательные пути.
Одевайте ребенка легко. Ребенок во фланелевой пижаме или завернутый в теплое одеяло будет быстро перегреваться, что приведет к повышению температуры.
Если у ребенка высокая температура и он не хочет есть — не принуждайте его. С другой стороны, если он попросит бутерброд, не отказывайте ему. Дайте ребенку возможность самому выбирать пищу.
Не рассчитывайте на нормальную температуру.
Ни жаропонижающие средства, ни обтирание губкой не снизят температуру вашего ребенка до нормальной. Если у ребенка температура 39,5, вы сможете сбить ее до 38.
Дайте ребенку парацетамол, если температура приближается к 39. Этот препарат выпускается в жидкой форме и свечах для младенцев, в виде таблеток- для детей старшего возраста. Не давайте ребенку аспирин. Была доказана связь аспирина с серьезными заболеваниями головного мозга и печени, например, синдром Рейе.
Существуют ли у нурофена более дешевые аналоги?
Перед тем как ответить на этот вопрос, следует разобраться, чем вообще можно заменить нурофен, и только потом, сравнивая цены на лекарства, определить, какое средство будет дешевле.
Подбор аналогов выполняется после изучения инструкции к нурофену, чтобы четко знать, что мы хотим получить от препарата-заменителя. Главная задача – это минимизировать те проблемы, с которыми столкнулся пациент во время приема нурофена. В принципе для этого и подбирается аналог, но это хорошо понимает только врач. Больного интересует больше аналог дешевле.
Список аналогов нурофена для взрослых
К наиболее популярным аналогам нурофена по структуре и терапевтическому действию относятся следующие лекарственные средства:
- ибупрофен (400 мг, таблетки № 30) – 80 рублей;
- миг 400 (таблетки № 20) – 135 рублей;
- максиколд (табл. № 10 и суспензия 200 г) – 180 и 150 рублей;
- ибуклин (табл. 400 мг + 325 мг № 20) – 110 рублей;
- ибуклин юниор (табл. 100 мг + 125 мг №20) – 90 рублей;
- цефекон Д (суппозитории 100 мг №10) – 40 рублей;
- парацетамол (таблетки 200 мг № 10) – 4 рубля;
- парацетамол (сироп 100 мл) – 70 рублей;
- парацетамол (суппозитории 250 мг № 10) – 35 рублей;
- калпол (суспензия 100 мл) – 90 рублей;
- эффералган (шипучие таблетки № 16) – 130 рублей;
- эффералган (сироп 90 мл) – 80 рублей:
- эффералган (суппозитории № 10) – 110 рублей;
- другие.
Приведенный список аналогов показывает, что только максиколд находится в равной позиции с нурофеном, остальные лекарственные препараты дешевле.
Какое средство от простуды и жара выбрать
Аналоги нурофена для детей – что лучше?
Родители часто интересуются, какими детскими аналогами можно заменить нурофен, ведь сейчас достаточно много предлагается жаропонижающих средств различного состава. Все ли они безопасны, и не навредят ребенку?
Нежелательно использовать аналоги, в состав которых входит аспирин (ацетилсалициловая кислота). Опасность таких средств заключается в возможности появления синдрома Рея, носовых кровотечений, «аспириновой астмы», язвенных процессов ЖКТ. Дети наиболее чувствительны к аспирину. Следовательно, в педиатрии аспирин находится под запретом до 15 лет.
Есть также проблема с анальгином, особенно инъекционным. В педиатрии мало жаропонижающих средств для внутримышечного введения. Анальгин, по мнению многих докторов, должен использоваться только после 12 лет, т.к. во многих странах мира он вообще запрещен.
Но, опыт многих родителей, наверняка подскажет, что нередко только именно анальгин устранял лихорадку, когда другие средства были бессильны помочь.
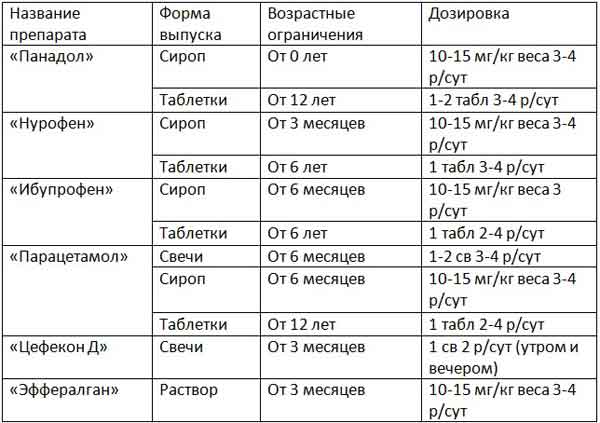
Наиболее популярными препаратами в педиатрии, заменяющими нурофен, учитывая все требования ВОЗ, остаются два средства: ибупрофен и парацетамол.
Парацетамол – безопасное средство номер один от жара у детей, применяемое с самого рождения. Данное утверждение признано, как всемирной организацией здравоохранения, так и Министерством Здравоохранения России.
Недостатком парацетамола является то, что температура снижается всего лишь на несколько градусов, и удерживается в таком состоянии около трех часов. Поэтому среди родителей есть мнение о его неэффективности.
Выбирая аналоги, необходимо взвешивать все за и против, и стараться подбирать лекарство наиболее подходящее для конкретного больного.
Рекомендуем к прочтению – какие выбрать жаропонижающие средства при температуре.
У вас COVID-19. Чего ждать и как лечиться
Cтадия I (ранняя инфекция), когда идет активное размножение вируса в организме. У большинства проявляется «гриппоподобным» синдромом: у человека есть повышение температуры, проявление интоксикации — боли в мышцах, суставах, головные боли, появляется сухой кашель, иногда першение в горле (такая же симптоматика характерна для ряда других ОРВИ).
Рекомендуется ограничение физических и эмоциональных нагрузок, обильное питье, жаропонижающие, не будут лишними витамины C, D, цинк. У 80% пациентов инфекция на этой стадии проходит, они полностью выздоравливают.
Стадия II (легочная) развивается у 20% пациентов, когда возникает вирусное поражение легких (пневмонит). Пневмонит — это не пневмония, а чуть другое состояние с позиции развития этого заболевания
Это важно отметить, поскольку вирусные пневмониты не нуждаются в лечении антибиотиками
Большинству амбулаторных пациентов с COVID-19 антибиотики не показаны, и особенно — в первые дни болезни. В исследованиях сопутствующая бактериальная инфекция встречается только у 1,2−4% пациентов с COVID-19. Крайне редко присоединение бактериальной инфекции у нетяжелых пациентов с COVID-19 приводит к быстрому существенному ухудшению их состояния. Это означает, что у врача есть время оценить пациента в динамике, дообследовать и решить, надо ли назначать антибиотик.
Симптомами на второй стадии будут одышка, дыхательная недостаточность.
Часть пациентов может лечиться амбулаторно, если они остаются относительно стабильными. Часть будет нуждаться в направлении в стационар: обычно это госпитализация в инфекционное, пульмонологическое и другие перепрофилированные отделения.
Лечение на этой стадии и далее — прерогатива специалистов. Части пациентов потребуется кислородотерапия. Показаны также обильное питье, жаропонижающие.
Рекомендуется постельный режим в прон-позиции (на животе) как можно дольше в течение суток. В стационарах также пациенты получают препараты, разжижающие кровь (антикоагулянты), по показаниям добавляются глюкокортикостероиды.
Врач рассказывает, когда при коронавирусе пациентам назначают антикоагулянты
Стадия III (гипервоспалительный ответ) развивается только у 5% пациентов. Она характеризуется тяжелым поражением легких и других органов вследствие чрезмерной реакции иммунной системы человека и подразумевает госпитализацию в реанимационные отделения.
В этой стадии также рекомендуются постельный режим в прон-позиции.
Таким пациентам нужны усиленная кислородотерапия, обильное питье (растворы внутривенно), жаропонижающие, разжижающие кровь средства, глюкокортикостероиды, а также специфическое лечение, подавляющее чрезмерную функцию иммунной системы.
Мнение специалистов
Серия средств АСЕПТА отличается доказанной клинически эффективностью. Результаты исследований зубных паст, салфеток, ополаскивателей, бальзамов и других средств АСЕПТА регулярно публикуются на нашем сайте. Действие выпускаемых средств проверяется в собственной лаборатории в научно-исследовательском центре ВЕРТЕКС. Вся продукция имеет сертификаты соответствия.
-
Изучение клинической эффективности применения лечебно-профилактических средств серии «АСЕПТА» при лечении воспалительных заболеваний пародонта у детей и подростков (И.В. Климова)
Климова Ирина Владимировна, к.м.н., доцент кафедры стоматологии детского возраста Новосибирского государственного медицинского университета.
Кафедра стоматологии детского возраста Новосибирского государственного медицинского университета. -
Применение препаратов линейки «Асепта» в комплексном лечении воспалительных заболеваний пародонта (Н.В. Березина Е.Н. Силантьева С.М. Кривонос, Казанская государственная медицинская академия. Казань.)
Н.В. БЕРЕЗИНА, Е.Н. СИЛАНТЬЕВА, С.М. КРИВОНОС
Казанская государственная медицинская академия -
Клинический опыт применения серии средств «Асепта»
Фукс Елена Ивановна ассистент кафедры терапевтической и детской стоматологии
Государственное бюджетное образовательное учреждение высшего профессионального образования Рязанский государственный медицинский университет имени академика И.П. Павлова Министерства здравоохранения и социального развития Российской Федерации (ГБОУ ВПО РязГМУ Минздравсоцразвития России)