Результаты
Результаты теста позволят определить уровень глюкозы, кетонов и белка в моче.
Глюкоза
Врач может предложить скорректировать лечение в зависимости от результатов.
Если в анализе мочи определяют глюкозу, врач обычно проводит анализ крови на глюкозу и уровень гликированного гемоглобина (HbA1c), чтобы определить, есть ли у человека диабет. В спорных случаях может потребоваться проведение теста на толерантность к глюкозе (GTT), чтобы выявить более ранние нарушения углеводного обмена и заняться профилактикой сахарного диабета.
Если у человека высокий уровень глюкозы в моче, это может быть связано с диабетом. Если это так, у них также будет высокий уровень глюкозы в крови (гипергликемия).
В краткосрочной перспективе неконтролируемый высокий уровень сахара в крови может привести к таким симптомам, как жажда, учащенное мочеиспускание и повышенный риск развития ДКА. В долгосрочной перспективе это может привести к развитию микро- и макрососудистых осложнений сахарного диабета — поражению почек, глаз, развитию сердечно-сосудистых заболеваний — инфаркт миокарда, инсульт.
Если у человека диагностирован диабет 1 типа, ему потребуется инсулин для контроля уровня сахара в крови. Диабет 1 типа обычно развивается в детстве или юности, но может произойти в любое время. Это может также появиться быстро, через несколько недель.
Диабет 2 типа обычно появляется в более позднем возрасте и развивается годами. Диагноз преддиабета позволит человеку внести изменения в образ жизни, которые могут замедлить или обратить вспять прогрессирование состояния.
ADA рекомендует проводить скрининг на диабет 2 типа в возрасте от 45 лет или ранее, если у человека есть факторы риска, такие как ожирение.
Кетоны
Человек с сахарным диабетом, который обнаруживает кетоны в своей моче, должен обратиться к врачу, чтобы предотвратить усугубление проблемы.
Если уровень кетонов высок, им может потребоваться лечение в больнице с использованием препаратов инсулина, введения электролитов и жидкости.
Некоторые низкоуглеводные диеты могут привести к расщеплению жира и образованию кетонов для топлива. Низкоуглеводная диета сама по себе не вызывает кетоацидоз и отличается от ДКА.
Тем не менее, человек с диабетом должен обсудить свой план питания с врачом и проконсультироваться о любых изменениях питания, которые он желает внести.
Белки
Белок в моче может быть признаком заболевания почек.
Человек с диабетом должен поговорить со своим врачом, если он заметит следующие симптомы:
- отек из-за задержки жидкости
- проблемы со сном
- низкий аппетит
- слабость
- сложность фокусировки
Люди с заболеванием почек часто не замечают никаких симптомов до более поздних стадий, когда почки перестают работать эффективно. Это может привести к серьезным осложнениям.
Врач может предложить регулярный скрининг белка в моче, поскольку это может помочь выявить проблемы с почками на ранних стадиях, в то время как еще есть время для принятия профилактических мер.
Люди имеют более высокий риск заболевания почек, если у них:
- определенные генетические факторы
- постоянный высокий уровень сахара в крови
- высокое кровяное давление
Решение проблемы высокого уровня глюкозы и артериального давления может снизить риск.
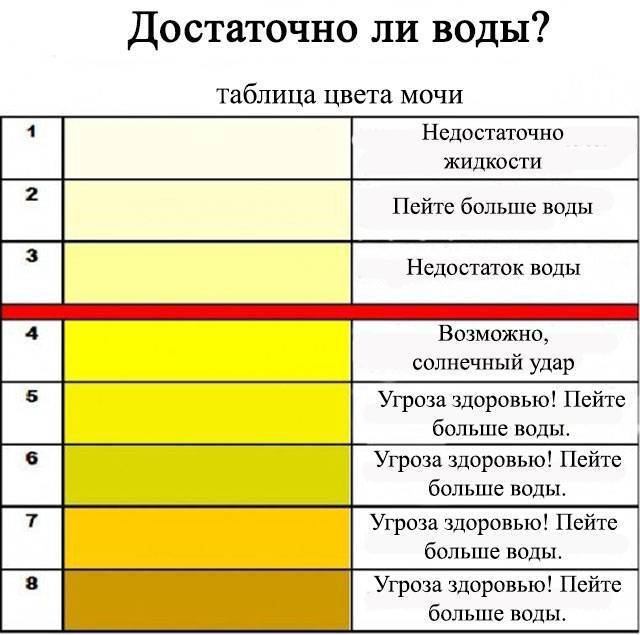
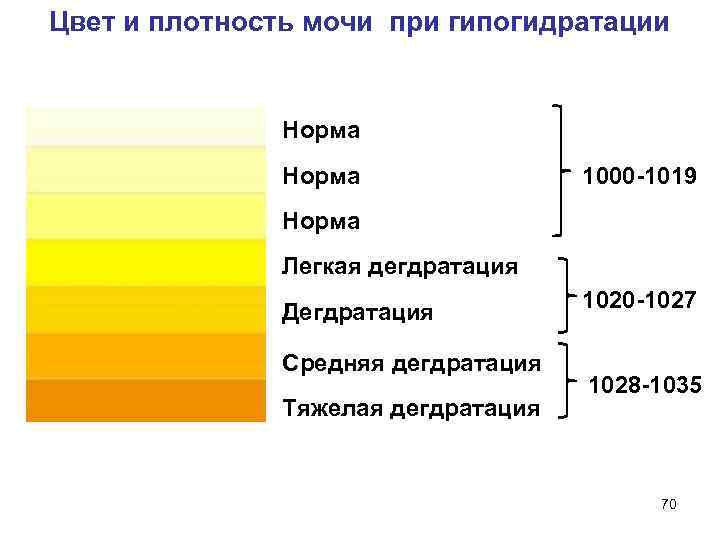
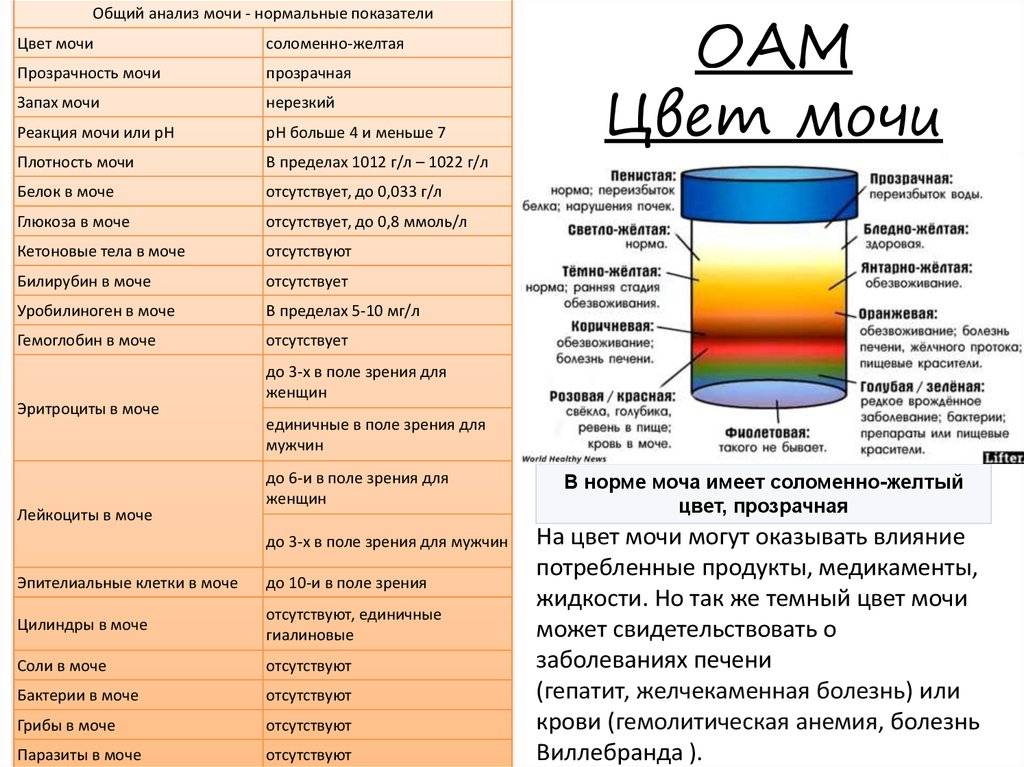
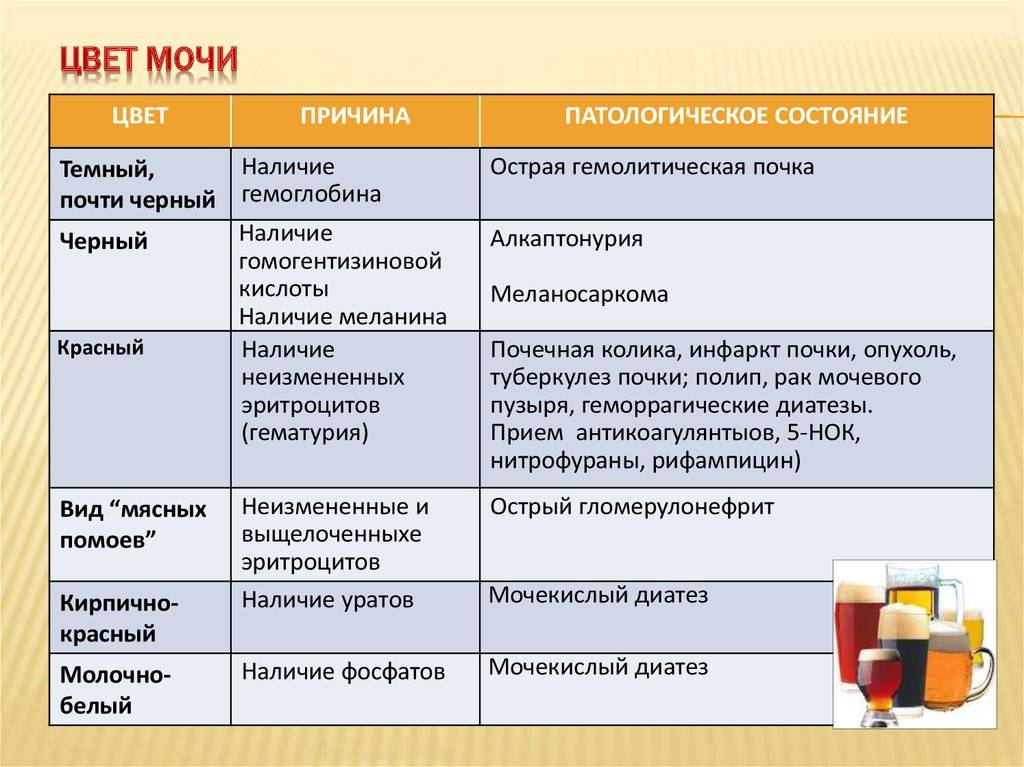
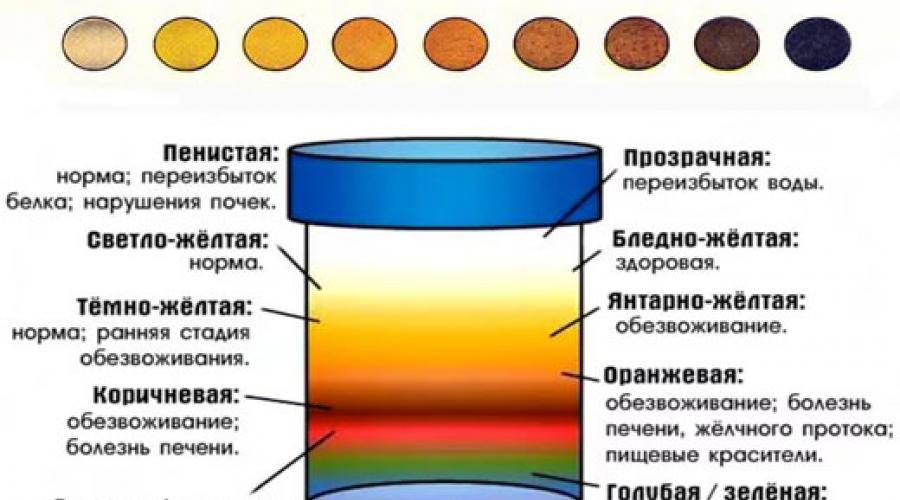
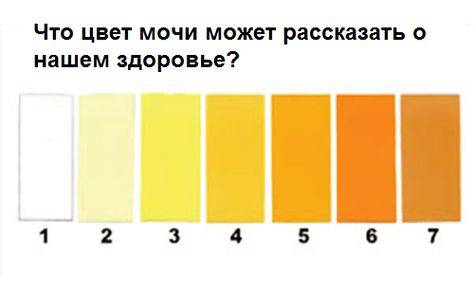
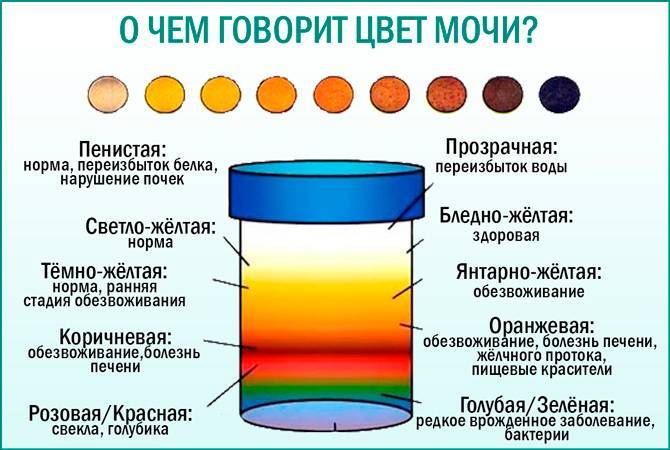
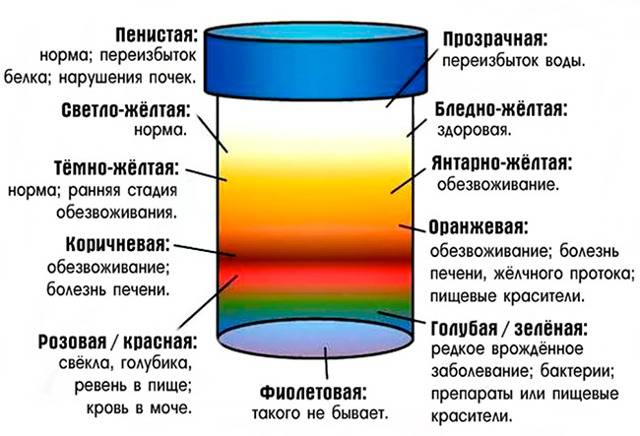
Цвет мочи в норме
Причины темной мочи зачастую связаны с нарушением функции почек. Но что именно обуславливает ее цвет? И что считается нормой, а что — ее отклонением?
В норме цвет урины определяется как янтарно-желтый или соломенно-желтый. Это светлые оттенки желтого цвета. В то же время утренняя моча абсолютно нормально может приобретать более темный цвет (до светло-горчичного или горчичного). Что же влияет на цвет мочи?
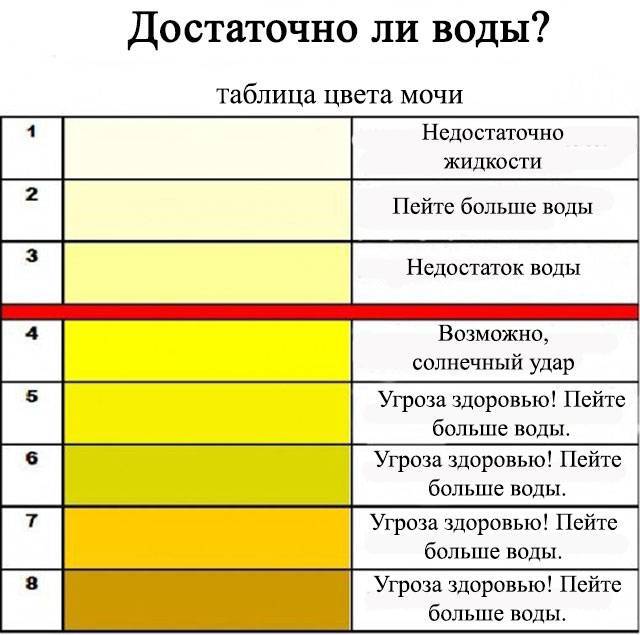
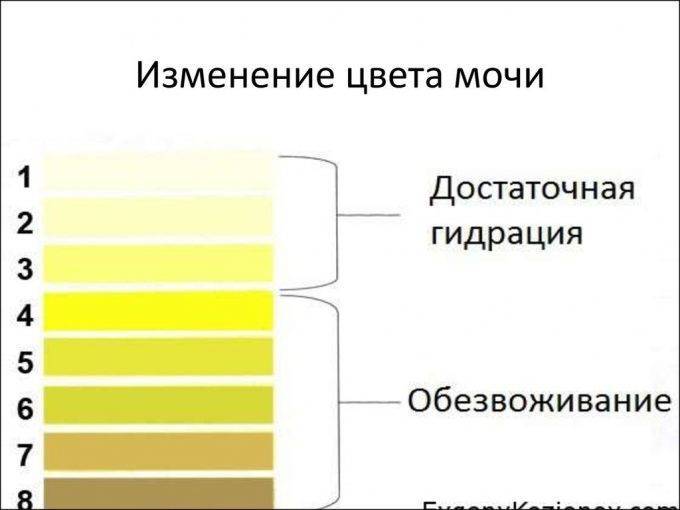
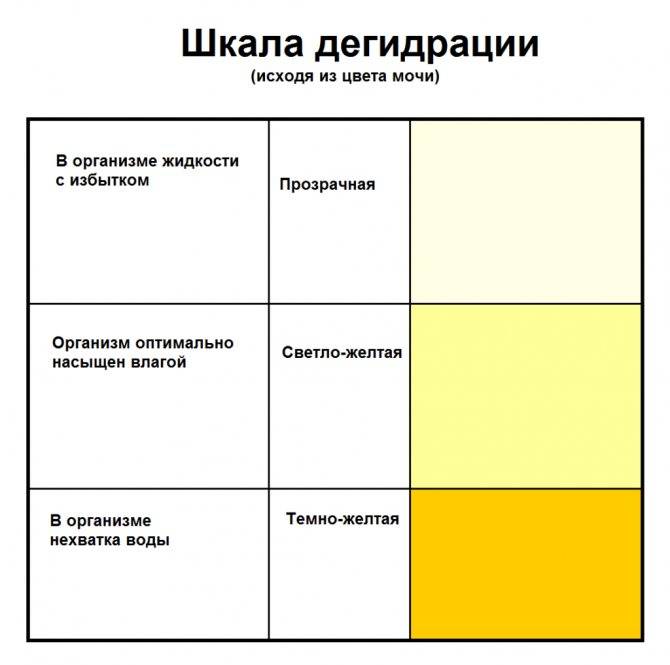
Это концентрация в моче пигмента урохрома. Насколько концентрированным будет его содержание в той или иной порции мочи, зависит от потребления человеком жидкости накануне. Урохром растворяется в выпиваемых человеком напитках и простой воде. Примечательно, что качество и состав выпиваемых напитков способен отразиться на цвете мочи. Простая питьевая вода разбавляет концентрацию урохрома, а например, газированные напитки с высоким содержанием красителей только усугубляют цвет. Если в течение дня пить много жидкости, особенно обыкновенной питьевой воды, то в течение дня в норме цвет мочи будет слегка желтоватым, почти прозрачным.
К факторам, влияющим на цвет мочи следует отнести также лекарства, токсины, красители, продукты питания. Отдельное место среди факторов патологической окраски мочи занимают заболевания и не только выделительной или мочеполовой систем.
Что можно сделать с черными зубами в домашних условиях?
В домашних условиях бороться с потемнением зубов можно только в случаях, если причина внешняя — зубной налет или отложения табачных смол. Можно попытаться устранить их с помощью зубной пасты с повышенной абразивностью. Но такое средство:
- Неэффективно, если налет плотный и твердый;
- Нельзя использовать постоянно, поскольку абразивные частицы повреждают зубную эмаль.
Не рекомендуем использовать комплексы для домашнего отбеливания зубов, которые предлагают продавцы в Интернете. Обычно в их состав входят агрессивные компоненты, которые вместе с налётом разрушают зубную эмаль.
Причины наличия сгустков крови в моче и гематурии у мужчин
Три основных причины появления сгустков в крови у мужчин, не связанных с заболеваниями почек:
- Простатит. У мужчин примесью крови в моче и наличием сгустков крови в моче после полового акта часто сопровождается воспаление или гипертрофия простаты.
- Физические перегрузки. Иногда мужчины замечают у себя кровь в моче после интенсивной тренировки или сильной физической нагрузки. Это так называемая маршевая гематурия, вызванная повреждением мочевыводящих путей с разрывом кровеносных сосудов.
- Камни предстательной железы. Образование камней предстательной железы сопровождается симптомами дизурии, гематурией, гемоспермией (кровь в сперме). Инфицирование на фоне образования камней служит источником персистирующего и рецидивирующего простатита.
Нормальная и увеличенная простата
Мужчинам важно знать, что наличие камней в простате может быть очень долго бессимптомным. При этом нет увеличение простаты и не увеличивается уровень ПСА в крови
Поэтому нужно раз в год проходить профилактический осмотр у уролога. Наличие камней в предстательной железе диагностируется при помощи трансректального и/или трансабдоминального ультразвукового исследования.
Если в моче появились сгустки крови – это уже запущенная стадия патологии.
Причины гематурии у детей
Факт присутствия крови является симптомом, а не самой болезнью, которым могут сопровождаться различные заболевания. Излишнее поступление красных кровяных телец в мочу малыша происходит тогда, когда повреждены сосуды мочевыводящей системы.
Наличие крови в моче у детей возможно в результате:
- травм, инфекций мочевыводящих путей;
- онкологических заболеваний;
- воспалительных заболеваний почек или мочевого пузыря;
- иммунологических;
- мочекаменной болезни;
- повышения уровня кальция в моче.
Вообще существует более полусотни причин, которые вызывают гематурию. Наиболее распространённая среди перечисленных выше – инфекция мочевыводящих путей. Хотя не всегда розовая моча обозначает болезнь. Слишком повышенный уровень витамина С в крови может способствовать получению положительного анализа на гематурию. Употребление свеклы или прием анальгина также может разукрасить мочу в розовый оттенок.
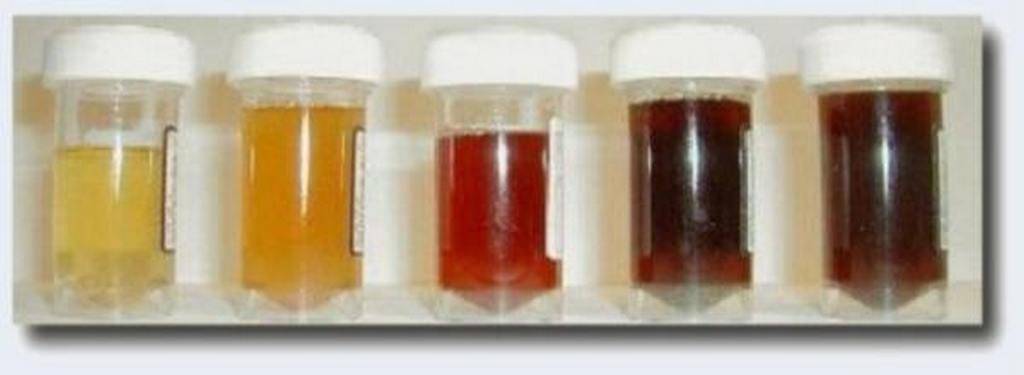
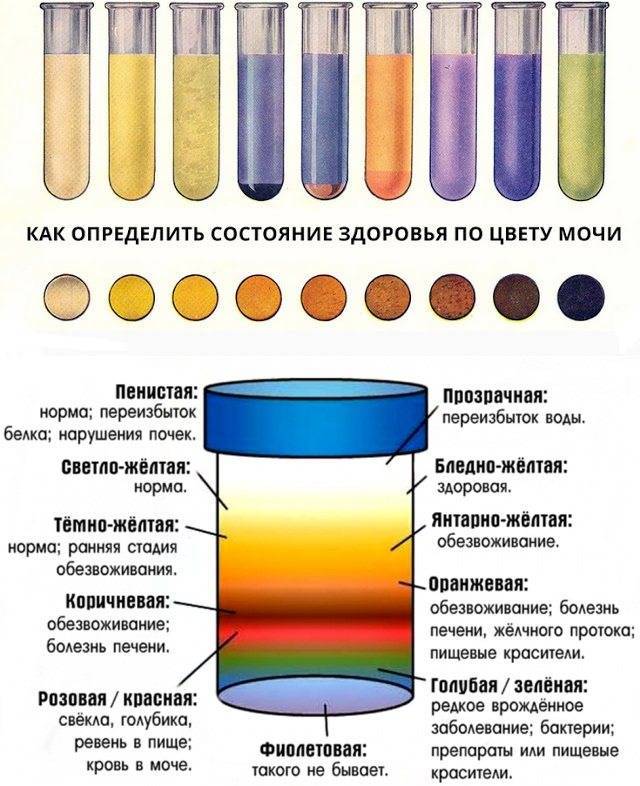
Патологические причины тёмного цвета мочи
Если ребенок пьёт достаточно жидкости, не принимает таблетки, не увлекается красящими продуктами, но моча тёмная, это может указывать на патологию. Одним из признаков того, что изменение характеристик урины связано с заболеванием, является постоянство признака. Если тёмная моча наблюдается в течение некоторого времени, это тревожный симптом.
Одна из самых распространённых причин тёмной мочи у детей – инфекционно-воспалительные процессы в органах мочеполовой системы. При запущенных заболеваниях в моче появляются вкрапления крови, гноя, она приобретает неприятный запах. Ухудшение работы почек вследствие воспаления приводит к застою мочи. Она становится тёмной, коричневого цвета, приобретает специфический запах. Если присутствуют такие симптомы воспаления органов мочевыделительной системы, необходимо немедленно обратиться к врачу.
Красная моча у ребенка может быть окрашена продуктами, содержащими красящие вещества, однако в некоторых случаях такой цвет указывает на гематурию. Присутствие в моче крови может быть спровоцировано гломерулонефритом, пиелонефритом, опухолевыми процессами в почках. Также кровь в моче говорит о наличии мигрирующих конкрементов или других инородных тел в органах мочевой системы.
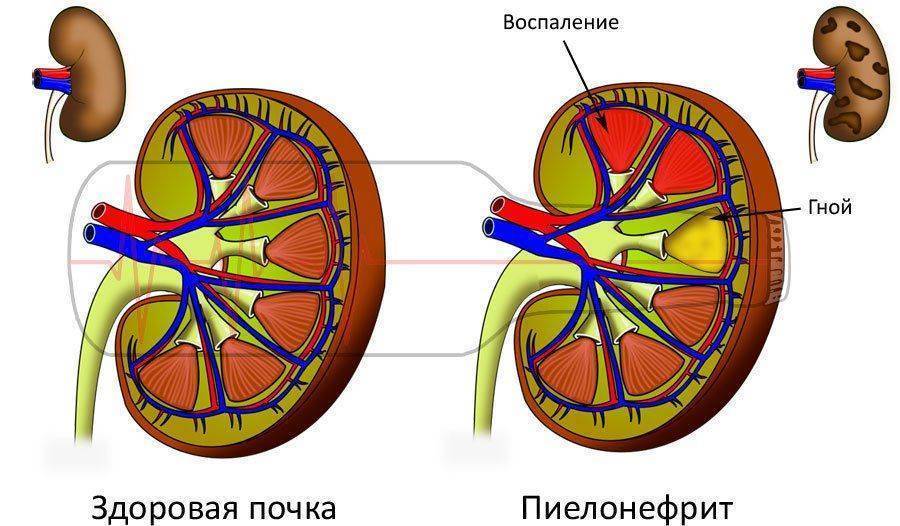
Тёмно-коричневая моча может указывать на проблемы с печенью или жёлчным пузырём. При гепатитах повышается уровень пигмента билирубина в крови. Как правило, концентрация этого вещества повышается во всех средах организма, что приводит к пожелтению кожи, глазных склер, слизистых оболочек.
Ещё одной причиной потемнения мочи является интоксикация. Это происходит, если вследствие отравления у ребенка рвота и понос. При этом организм теряет большое количество жидкости, что делает мочу более концентрированной. Интоксикация сопровождается повышением температуры, снижением или отсутствием аппетита, абдоминальными болями. При такой симптоматике следует немедленно обратиться к врачу.
Диагностика патологий
Чтобы определить причины потемнения мочи, родителям нужно припомнить, что предшествовало этому явлению:
- какую пищу употреблял ребенок;
- сколько пил жидкости накануне;
- как часто мочился;
- какие лекарства принимал.
Об этом спросит на приеме доктор. Он так же поинтересуется, была ли температура, вел ли себя ребенок беспокойно, жаловался ли на боль в животе, в подреберье, пояснице. Врач при осмотре проводит осмотр живота и области малого таза с целью определения болевых очагов.
Коричневая моча свидетельствует о патологиях печени и выделении с мочой пигментов билирубина. Это подтверждает желтая пена, если встряхнуть сосуд с уриной.
Для выявления причины необходимо сдать урину для лабораторного анализа. Темная моча с осадком и твердыми включениями указывает на проблемы с почками, конкременты или инфекцию в органах МПС.
При наличии инфекции в мочевых путях ребенка изменяется запах урины. Обнаружение повышенного уровня лейкоцитов в анализе подтверждает цистит или пиелонефрит, эритроцитов и белка – гломерулонефрит.
Уровень эритроцитов, лейкоцитов, белка в анализе являются подтверждением или исключением заболевания. Поэтому нужно соблюсти правила сбора урины на анализ:
- жидкость собрать утром, натощак, перед сдачей в лабораторию;
- ребенка подмыть, чтобы исключить попадание слизи и лишних включений в мочу;
- посуда должна быть стерильной (помыть, прокипятить, а лучше приобрести в аптеке);
- собирать надо среднюю порцию урины, пропустив первую и последнюю.
На основании показателей анализов и обследований педиатр назначает лечение, диету и лечебную физкультуру для малыша. При необходимости педиатр направит на консультацию к нефрологу или эндокринологу (особенно, если в моче — превышение белка или сахара).
Желтая моча — это повод для беспокойства?
Для того, чтобы узнать, нужно ли беспокоиться из-за цвета мочи, необходимо пойти к врачу, он расскажет, при каком заболевании это происходит. Он проведет анамнез (сбор информации на основе опроса пациента), узнает о питьевом режиме, рационе питания.
Если изменение приема пищи и увеличение потребляемой воды не дали результат, беспокоиться не стоит, необходимо пойти к врачу и сдать общий анализ мочи и крови.
Лекарства, окрашивающие мочу
К отдельной категории, которая не относится ни к физиологическим, ни к патологическим причинам изменения цвета мочи, относят употребление сильных медикаментов , которые временно меняют цвет выделительной жидкости. Красный — появляется после продолжительного приема некоторых антибиотиков (сульфаниламиды, рифампицин), аспирина. Голубой — возникает после лекарств, имеющих в составе метиленовый синий краситель. Зеленый — из-за препаратов железа. Употребление витаминных комплексов, содержащих витамины группы B и C приводят к ярко желтому или рыжему цвету.
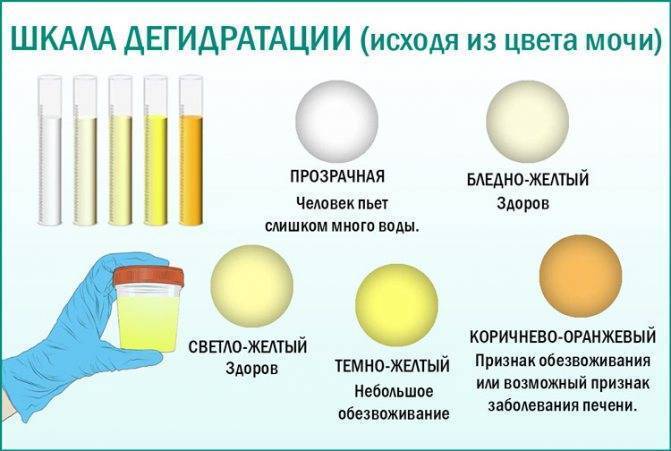
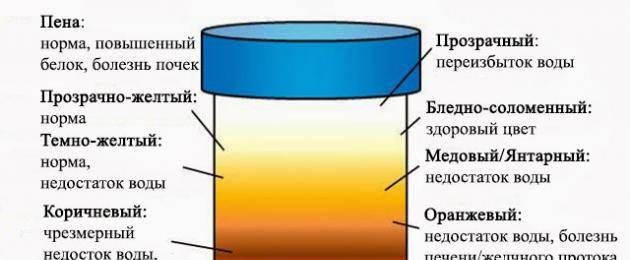
Почему моча желтая? Этот вопрос имеет простой и однозначный ответ. Причины именно такого цвета обусловлены естественным компонентом мочи – уробилином, который образуется в процессе преобразования билирубина происходящем в почках, печени, желчном пузыре и желудочно-кишечном тракте. Насыщенность мочи уробилином и определяет степень окрашивания урины в желтые оттенки. Моча здорового организма имеет вполне определенный, желтый цвет с некоторой градацией яркости и насыщенности оттенков – от светлого, практически прозрачного, до насыщенного желтого.
Как правило, при отсутствии видимых симптомов болезни, цвет выделяемой мочи мало волнует человека, и это в общем нормально, однако, если изменения привычного цвета, запаха или прозрачности становится существенным, стоит обратить на это внимание. Такое поведение организма, а конкретно, его мочевыводящей системы может сигнализировать о возникшей проблеме, решить которую можно только медицинским вмешательством
Факторы, влияющие на изменение цвета
На цвет мочи оказывают влияние несколько факторов. Первый во многом зависит от процессов метаболизма и количества веществ, выводящихся из организма. Также от общего объема выводимой жидкости. Например, концентрированная жидкость, намного темнее, чем неконцентрированная.
Второй фактор изменяется от возраста человека. У детей урина всегда светлее, чем у взрослого. К примеру, у новорожденных она бесцветная, у грудничков светло-желтая. Однако допускается немного красноватый оттенок в первые четырнадцать дней после рождения – на это влияет высокая концентрация мочевой кислоты и билирубина.
Кроме того, цвет урины зависит от употребляемых продуктов питания. К примеру, зеленоватая моча будет после спаржи и ревеня, розовый или красный цвет появится после свеклы, оранжевый ‒ после моркови. Цвет мочи меняют некоторые лекарственные препараты. Об этом всегда указывается в аннотации. Однако чаще всего изменения наблюдаются из-за болезней и патологических процессов, протекающих в организме.
Что такое налет на зубах?
Неприятный зубной налет – это не что иное, как скопление бактерий в виде пленки, образующееся на зубах. Да, такой вот аккорд создает неприятный цвет эмали, «одаривает» владельца неприятным запахом изо рта и в конечном итоге губительно сказывается на здоровье зубов и десен.

Дело в том, что налет зачастую является причиной зубного камня, который негативно влияет на эмаль, а также провоцирует воспаление десен.
Почему на зубах образуется налет?
Как правило, причиной образования зубного налета становятся несколько факторов. К черной или желтой пленке на коронках чаще всего приводят:
- Нерегулярная, неправильная гигиена полости рта.
- Употребление исключительно мягкой пищи, отказ от свежих фруктов и овощей, которые естественным образом очищают зубной налет.
- Дефекты роста зубов, неправильный прикус, и, как следствие, затруднение процесса их очистки.
- Негативное воздействие ввиду приема некоторых медикаментов.
- Периодонтит – воспаление тканей, окружающих корни.
И, конечно, в особой группе риска по появлению черного, желтого и коричневого налета на зубах, находятся любители кофе и крепкого чая, курильщики, а также те, кто любит полакомиться сильно окрашенными продуктами.
Какие еще симптомы могут возникать при кровотечениях в желудочно-кишечном тракте?
Рвоте кофейной гущей могут сопутствовать такие симптомы, как мелена (черный дегтеобразный стул), боль в животе, бледность, слабость, головокружение. При серьезной кровопотере появляются такие грозные проявления, как боль в грудной клетке, сильное головокружение, потери сознания, холодный липкий пот, поверхностное частое дыхание, уменьшение количества мочи. Если не оказать вовремя помощь, развивается состояние шока, больной может погибнуть.
Если кровотечение незначительное, симптомы могут отсутствовать. Особенно трудно распознать это осложнение, если у пациента имеется анемия, раковая кахексия (истощение). Как правило, в таких случаях диагноз помогает установить анализ кала на скрытую кровь.
Классификация
Налет бывает разным, и в зависимости от его вида он может говорить о разных проблемах и патологиях:
- Оттенок. Светлый говорит о проблемах с суставами или болезнях дыхательных путей, желтоватый о алкогольной зависимости, темный о проблемах с ЖКТ и печенью и о серьезны патологиях;
- Толщина. Чем налет тоньше, тем меньше тяжесть проблемы. Толстый слой, под которым не виден основной цвет языка, обычно характерен для тяжелых инфекций и хронических заболеваний на поздней стадии;
- Локализация. Отложения могут распространиться на весь язык, либо покрывать только его отдельные зоны, например, кончик или корень;
- Консистенция. Он бывает сухим или влажным, в зависимости от характера течения заболевания;
- Отделяемость. Если налет с трудом удаляется с языка, и под ним открывается красная воспаленная поверхность, то заболевание, его вызвавшее, протекает тяжело. Если же отложения мягкие и легко удаляются, то опасаться чего-то серьезного не следует.
Коричневый язык
Изменение цвета ногтей
Ногти желтого цвета обычно говорят о грибковой инфекции или псориазе. Также пожелтение ногтей может иметь следующие причины:
- частое использование лака для ногтей;
- лимфатический отек — хроническое заболевание, вызывающее отек кожи;
- бронхоэктазия — хроническое необратимое заболевание легких;
- синусит — воспаление слизистой оболочки околоносовых пазух);
- тиреоидит — воспаление щитовидной железы;
- туберкулез — опасная инфекция легких и других органов тела;
- желтуха (пожелтение кожи) вследствие болезни печени;
- определенные препараты, такие как мепакрин или каротин;
- хронический паронихий — гнойное воспаление околоногтевого валика.
Черно-зеленый цвет ногтей — синдром зеленых ногтей или онихия псевдомонадная. Это бактериальное заболевание ногтей, вызванное размножением в толще ногтя и под ним синегнойной палочки. Наиболее высока вероятность бактериального поражения отслаивающихся, рыхлых ногтей, которые легко слоятся. Инфекцию можно вылечить, нанося под ногти глазные капли с антибиотиками или вымачивая пораженные ногти в антисептическом растворе или уксусе.
Серый цвет ногтей может быть вызван приемом лекарств, например, противомалярийных средств или миноциклина.
Коричневые ногти бывают при болезнях щитовидной железы, беременности, истощении, а также встречаются у людей, часто пользующихся лаком для ногтей.
Красная или желтая точка под ногтем может быть признаком псориаза. Иногда кажется, что под ногтем находится капля масла или пятнышко красно-розового цвета.
Наполовину белые, наполовину коричневые ногти (на кончиках) бывают при почечной недостаточности, когда почки перестают нормально работать. Причина такого изменения цвета ногтей не до конца ясна, но согласно одной теории, почечная недостаточность вызывает изменение химического состава крови, стимулирующие выброс меланина (кожного пигмента) в ногтевое ложе. Также возможно, что почечная недостаточность приводит к увеличению числа мелких кровеносных сосудов под ногтями, которые просвечиваются сквозь ногтевую пластинку. По некоторым оценкам, до 40% людей с почечной недостаточностью имеют «двуцветные» ногти. Подобный окрас ногтей может быть связан со СПИДом или курсом химиотерапии.

Белые ногти. Если большая часть ногтя побелела, но при этом ноготь плотно сидит в ногтевом ложе, скорее всего причина либо в грибковой инфекции, либо в сокращении притока крови к ногтевому ложу, т. н. «ногтях Терри».
Как правило, ногти Терри белые с красноватыми или темными кончиками, что может указывать на множество заболеваний, включая следующие:
Диагностика сахарного диабета
Эндокринолог обязательно назначит следующие анализы на диабет:
- Анализ на уровень глюкозы в крови. Взятие крови проводится натощак, последний приём пищи должен быть не ранее 8 часов до этого. Нормой считается показатель ниже 5,5 ммоль/литр. Показатель до 7 ммоль/литр указывает на высокую предрасположенность, 10 ммоль/литр и выше говорит о гипергликемии.
- Пероральный тест на толерантность к глюкозе. Этот анализ делается тем, у кого выявлен риск развития диабета. На голодный желудок пациент принимает раствор глюкозы. Затем спустя 2 часа берут кровь на сахар. В норме показатель должен быть ниже 140 мг/дл. Уровень сахара в крови свыше 200 мг/дл подтверждает сахарный диабет.
- Анализ на гликозилированный гемоглобин A1C. Лишний сахар в крови вступает в реакцию с гемоглобином, поэтому тест на A1C показывает, как долго в организме уровень сахара превышает норму. Мониторинг проводится каждые 3 месяца, уровень гликозилированного гемоглобина не должен превышать 7%.
- Анализ крови на антитела. Для диабета 1 типа характерно обилие антител к клеткам островков Лангерганса. Они уничтожают клетки организма, поэтому их называют аутоиммунными. Выявив эти клетки, определяют наличие и тип диабета.
- Анализ мочи — микроальбуминурия. Выявляет белок в моче. Он появляется не только при проблемах с почками, но и при повреждении сосудов. Высокие показатели белка альбумина ведут к инфаркту или инсульту.
- Скрининг на ретинопатию. Высокое содержание глюкозы приводит к закупорке мелких сосудов и капилляров. Сетчатка глаза не получает подпитки, она со временем отслаивается и приводит к слепоте. Специальная цифровая аппаратура позволяет делать снимки задней поверхности глаза и увидеть места повреждения.
- Анализ на гормоны щитовидной железы. Повышенная активность щитовидки приводит к гипертиреозу — чрезмерной выработке гормонов. Гипертиреоз опасен тем, что продукты распада тиреоидных гормонов увеличивают уровень глюкозы в крови, диабет сопровождается ацидозом (высоким содержанием ацетона в моче), остеопорозом (вымыванием кальция из костей), аритмией (сбоем сердечного ритма).
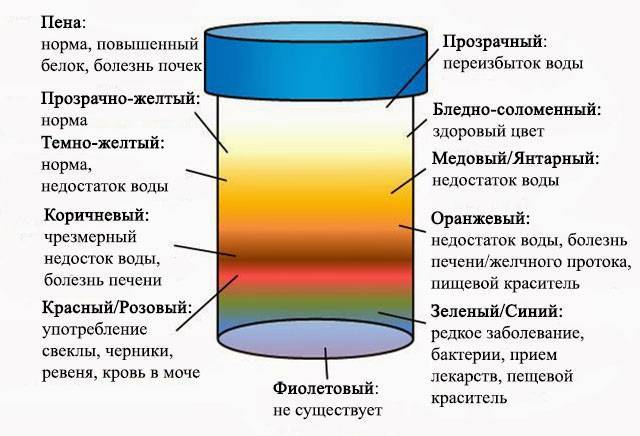
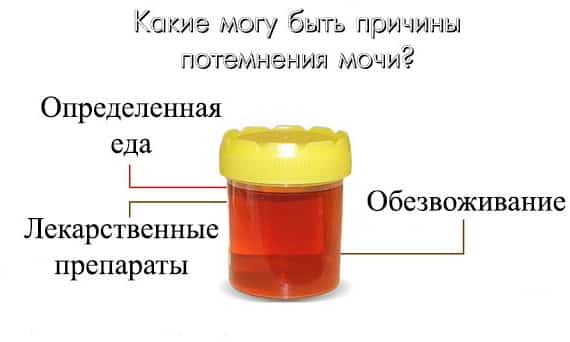
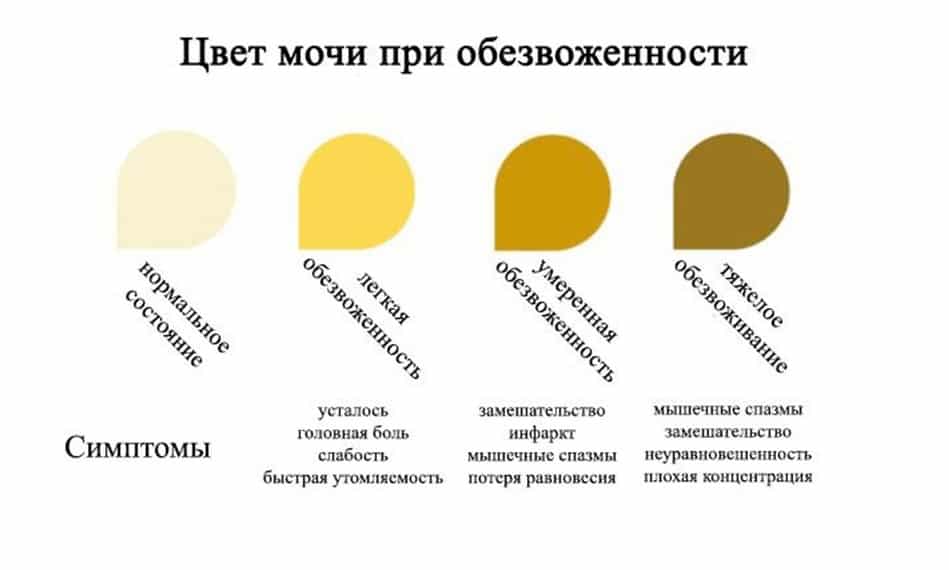
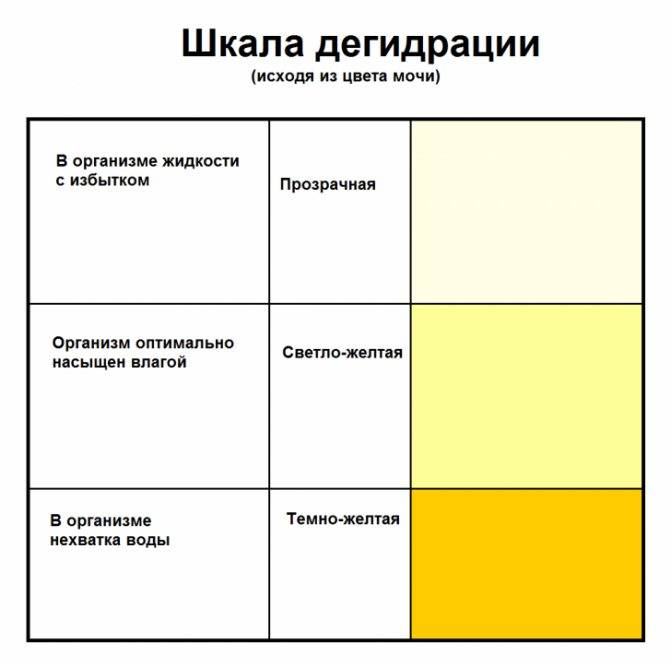
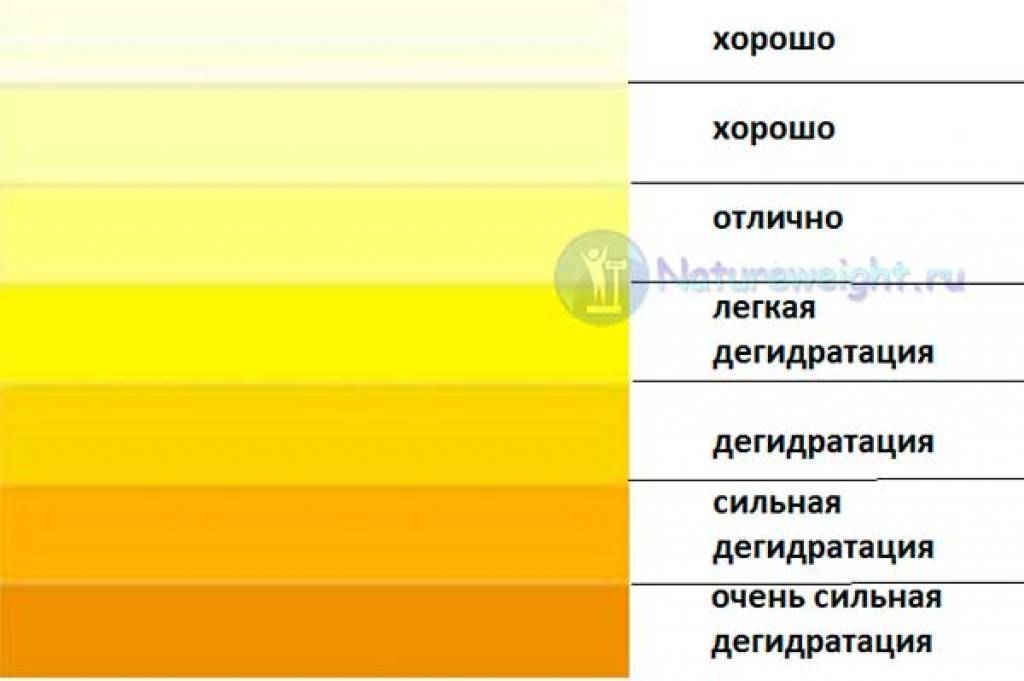
Патологические причины темной мочи
Если моча потемнела, не спешите делать скоропалительные выводы о своем здоровье. Максимум что следует решить человеку без медицинского образования, не было ли у него в прошлом или нынешнем естественных причин темной мочи. Если вы считаете свой питьевой режим нормальным (1,5-2 литра чистой воды в сутки), нет места чрезмерным физическим нагрузкам или другим поводам вспотеть, в рационе питания не встречались выше перечисленные продукты и медикаментозную терапию вы не проходите, то вероятнее всего, темная моча имеет патогенное происхождение.
Крайне важно на этом этапе обратиться к профессиональному медику потому, что во внимание следует принять и другие проявления нарушения (которые неопытному глазу могут быть даже незаметны). А еще доктор проанализирует ваш анамнез и, вероятно, назначит лабораторную или другую диагностику
 Например, потемнение мочи может разниться:
Например, потемнение мочи может разниться:
- темно-коричневый цвет — признак заболеваний печени и желчного пузыря, при которых почки выводят в мочу желчные пигменты билирубин и биливердин; примером таких патологий может быть холестаз при желчнокаменной болезни (при нем на пути оттока желчи возникает препятствие);
- темно-желтый цвет мочи — признак заболеваний мочевыделительной системы (как мочевого пузыря, так и почек), при которых в моче содержится повышенное количество солей, уратов, тому подобных осадков;
- примеси крови — это делает мочу красноватого цвета или цвет остается естественным, но в нем заметны вкрапления крови; весьма тревожный симптом, означающий повреждение тканей мочевыделительных органов и путей;
- помутнение мочи — указывает на заболевания инфекционного характера или камнеобразование в почках; чтобы избежать возможного развития инфекции, лучше сдать анализ мочи, который поможет выявить причину такого явления;
- при беременности — если вы беременна и наблюдаете у себя темную мочу, причины тому могут крыться и в частичном обезвоживании (например, из-за токсикозов и рвота), и в перераспределении веществ в организме, и в дополнительной нагрузке на почки, печень (последнее приводит к повышению содержания билирубина в крови и появлению его в моче).
Черный налет на зубах у ребенка: лечение
И пигментированный микробный налет, и хромогенное окрашивание зубов в следствие жизнедеятельности бактерий актиномицетов – удаляются одинаково и у детей, и у взрослых, но есть нюансы, зависящие от возраста. Например, Air-flow можно применять не раньше, чем с 12-15 лет (по усмотрению специалиста), ультразвуковую чистку – можно с 14 лет. Поэтому у детей более младшего возраста удаление темного налета проводят только при помощи полировочной щетки и пасты.
Удаление темного налета у ребенка (фото до и после) –

Основная проблема с удалением пигментного налета, возникшим в силу хромогенного окрашивания (отложения нерастворимых солей железа) – заключается в том, что обычно черный налет возвращается уже через 2-3 недели. Поэтому к стоматологу особо не находишься. И чтобы максимально предупредить повторное появление черного налета – нужно выполнять рекомендации из списка ниже.
Профилактика хромогенного окрашивания –
- решить проблему с питьевой водой (выше мы уже говорили, что употребление обычной водопроводной воды, а также воды, очищенной осмотическим фильтром, повышают риск образования пятен в 13 раз),
- прекратить прием жевательных форм витаминов,
- при наличии кровоточивости десен нужно обратиться к стоматологу и пролечить гингивит,
- если вы используете пасты с фторидом олова – перейти на пасты с фторидом натрия или аминофторидом,
- использовать зубные пасты, которые в составе компонентов содержат пирофосфаты, цитрат натрия, полиаспартат, а также полидон и бромелаин (все эти компоненты препятствуют прикреплению пигментов к зубной эмали),
- использовать зубные пасты с лактоферрином (этот гликопротеид имеет способность связывать 2 иона трех-валентного железа/ на 1 молекулу),
- купить ребенку электрическую щетку Орал-Би (можно с 3 летнего возраста).
Все это снизит риск отложения черного налета, а благодаря электрической зубной щетке можно еще и самостоятельно полировать зубы своему ребенку. Тут нужно уточнить, что очень многие модели электрических зубных щеток Орал-Би для взрослых – в некоторых режимах также можно использовать у и детей с 4 лет, но под контролем взрослых. Кстати, про то, как лактоферрин препятствует образованию черного налета из нерастворимых солей железа – можно почитать в англоязычном исследовании по этой ссылке.